Отделяемое при туберкулезной язве
ЛЕКЦИЯ № 11. Туберкулез кожи
Туберкулез кожи – группа различных по клиническим и морфологическим проявлениям и исходу заболеваний, вызываемых микобактериями туберкулеза человеческого, реже – бычьего типа.
Этиология. Микобактерии туберкулеза – короткие прямые или слегка изогнутые кислотоустойчивые палочки около 2,5 мкм в длину. Микобактерии отличаются полиморфизмом, не образуют спор, вирулентность их значительно колеблется.
Этиология и патогенез. Заражение чаще происходит аэрогенно, но возможно и через желудочно-кишечный тракт. Крайне редко микобактерии туберкулеза первично попадают непосредственно в кожу. В месте внедрения микобактерий образуется первичный аффект, затем поражаются лимфатические узлы, и формируется первичный туберкулезный комплекс. В дальнейшем возможна диссеминация микобактерий или при благоприятном исходе местное распространение с последующими инкапсуляцией и петрификацией, приводящими к стойкому заживлению.
Микобактерии туберкулеза попадают в кожу чаще вторично (эндогенно), редко – первично (экзогенно).
Большинство форм туберкулеза кожи – результат гематогенного распространения (при легочном или внелегочном туберкулезе) из первичных или вторичных очагов. Возможны как диссеминация микобактерий туберкулеза по всему организму (в том числе из кожи в кожу), так и метастатический путь распространения.
Результатом диссеминации патогенного начала являются так называемые туберкулиды (при них напряженность иммунитета очень высока и микобактерии быстро гибнут, успевая вызвать реакцию).
Обнаружить возбудителя туберкулеза в коже в таких случаях практически невозможно. Туберкулиновые пробы резко положительные. Очаги поражения не имеют склонности к периферическому росту, сравнительно легко поддаются специфическому лечению.
При метастатическом попадании возбудителя в конкретный участок кожи (туберкулезная волчанка, часть случаев скрофулодермы) развиваются единичные очаги поражения (очаговые, локализованные формы). Важная особенность этих вариантов туберкулезных поражений кожи – тенденция к периферическому росту.
При экзогенном попадании возбудителя в кожу возможно развитие следующих форм туберкулеза кожи:
1) туберкулезный шанкр (первичный туберкулез кожи). В настоящее время почти не встречается. Наблюдается у новорожденных, которые не были инфицированы (т. е. иммунитет и инфекционная аллергия отсутсвовали) и заражались при ритуальном обрезании или прокалывании мочек ушных раковин;
У больных бациллярным туберкулезом различных внутренних органов (легких, почек, желудочно-кишечного тракта) микобактерии могут попадать на кожу. В таких случаях возможно развитие следующих форм:
1) веррукозного (бородавчатого) туберкулеза. Наиболее частая причина поражения кожи – попадание мокроты на тыл кистей. Возникает у иммунокомпромиссных пациентов;
2) язвенного туберкулеза (туберкулез кожи и слизистых). При кавернозном туберкулезе или первичном очаге в легких микобактерии с мокротой попадают на слизистую оболочки рта. У людей с туберкулезом мочеполовых органов микобактерии попадают на гениталии, а у больных желудочно-кишечного тракта – на кожу перианальной области. В этих случаях на поверхности изъязвлений легко обнаруживают возбудитель (в мазках и при посеве).
Клиника. Выделяются следующие формы туберкулеза кожи: туберкулезная волчанка, колликвативный туберкулез кожи, бородавчатый туберкулез кожи, язвенный туберкулез кожи и слизистых, папуло-некротический туберкулез, индуративный туберкулез, лихеноидный туберкулез. Первые четыре заболевания являются очаговыми (локализованными) формами, а остальные три – диссеминированными.
Туберкулезная волчанка (вульгарная волчанка, люпозный туберкулез кожи). Наиболее распространенная форма локализованного туберкулеза кожи.
Наиболее часто поражается кожа лица, особенно крылья и кончик носа, щеки, верхняя губа, ушные раковины и шея. Кожа конечностей и туловища поражается значительно реже. Очаги единичные или немногочисленные. Первичный элемент – бугорок (люпома) буровато-желтого цвета. Быстро вокруг образуются аналогичные люпомы, расположенные очень близко. Через несколько недель или месяцев образуется бляшка различных размеров с фестончатыми краями. В центре постепенно формируется гладкий белый поверхностный рубец, напоминающий смятую папиросную бумагу.
Для туберкулезной волчанки характерен симптом зонда: при надавливании тупым зондом на пораженную поверхность образуется стойкое западение.
Колликвативный туберкулез, скрофулодерма – результат гематогенного или лимфогенного распространения. Выделяют вторичную и первичную скрофулодерму. Вторичная является результатом попадания микобактерий туберкулеза в подкожные лимфатические узлы, а уже затем в кожу. Наиболее частая локализация – в области ключиц, грудины, на шее. Первичная скрофулодерма возникает в результате метастатического гематогенного попадания микобактерий туберкулеза непосредственно в подкожную клетчатку.
Первичный элемент – узел в подкожной клетчатке, кожа над которым сначала не изменена, а затем приобретает красно-желтый полупрозрачный цвет. В центре формируется казеозный некроз. Узел размягчается и вскрывается. Отделяемое обильное, крошковато-гнойное. Образовавшаяся язва имеет мягкие подрытые края и покрыта желтовато-белыми казеозными массами, которые очень плотно держаться. По периферии возникают аналогичные высыпания, язвы сливаются. Заканчивается процесс характерным рубцеванием: образуются мостиковидные рубцы.
Бородавчатый туберкулез. Может быть результатом аутоинокуляции. Очаги – исключительно на тыле кистей. Первичный элемент – папула. Очаги различных размеров, с четкой границей. Выделяют три зоны: в центральной части наблюдаются бородавчатые разрастания высотой до 0,5 – 1 см, трещины, корки, возможно рубцевание, по периферии – отечная лиловая блестящая зона в виде каймы.
Язвенный туберкулез кожи и слизистых оболочек. Проявления локализуются на слизистой полости рта, половых органов, в перианальной области. Образуются болезненные язвы с фестончатыми очертаниями, подрытыми краями и дном, усеянным желтоватыми узелками. Язвы болезненны при приеме пищи, дефекации, мочеиспускании. В отделяемом язв легко обнаруживают микобактерии туберкулеза.
Папуло-некротический туберкулез. Клинически очень близок к папуло-некротическому васкулиту, но течет годами. Обостряется в холодное время. Папулы величиной с чечевицу покрываются корочками, которые отпадают. Исход – штампованные рубчики. Характерная локализация – разгибательные поверхности конечностей, ягодицы, лицо.
Индуративный туберкулез, индуративная эритема Базена. Васкулит глубоких сосудов туберкулезной этиологии. Обычно бывает у женщин. Образуются узлы с захватом подкожной клетчатки и дермы. Кожа над ними вначале не изменена, затем становится красновато-синюшной. Узлы плотные, безболезненные. Между ними можно прощупать тяжи (эндо– и перифлебиты). Наиболее частая локализация – нижняя треть задней поверхности голеней. Узлы иногда изъязвляются, оставляя после разрешения гладкий втянутый рубец.
Лихеноидный туберкулез, лишай золотушных. Развивается у детей и подростков с активным туберкулезом внутренних органов. Образуются мелкие, часто группирующиеся, иногда сливающиеся узелки. Локализация – грудь, спина.
Диагностика. Помимо клинических проявлений и анамнеза, установить окончательный диагноз помогают гистологическое исследование пораженной кожи, бактериоскопический метод, обнаружение очагов туберкулеза во внутренних органах, серологические тесты (постановка туберкулиновых проб).
В некоторых случаях возможны получение культуры возбудителя и положительные результаты заражения морских свинок, что является абсолютным подтверждением диагноза.
Лечение. Терапию больных туберкулезом кожи начинают в условиях специализированного стационара после тщательного обследования. После установления диагноза назначают комбинированное лечение противотуберкулезными препаратами (изониазидом с рифампицином, фтивазидом с рифампицином). Длительность лечения – 9 – 12 месяцев. В последующем ежегодно проводят по два двухмесячных курса терапии в течении 5 лет. Важным компонентом комплексной терапии является лечебное питание. Дополнительно назначают витамины, препараты железа, гепато– и ангиопротекторы, препараты, улучшающие микроциркуляцию крови.
У больных старческого возраста, с разнообразной сопутствующей патологией, плохой переносимостью противотуберкулезных препаратов можно добиться хорошего результата при помощи длительной монотерапии одним из производных ГИНК – (например, фтивазида) в средних дозах. При сформировавшемся косметическом дефекте показана корригирующая операция.
Туберкулез - хроническое инфекционное заболевание,возбудителем которого является микобактерия туберкулеза. Туберкулезное поражение слизистой оболочки рта и красной каймы губ обычно является вторичным и возникает при наличии туберкулезного процесса в легких, лимфатических узлах или костях.
· Первичная туберкулезная язва, или первичный туберкулезный шанкр, возникает на слизистой оболочке рта или красной кайме губ вследствие проникновения микобактерии через поврежденную слизистую оболочку.
· Туберкулезная волчанка (lupus vulgaris). Это наиболее часто встречающееся заболевание из туберкулезных поражений слизистой оболочки рта и красной каймы губ. При туберкулезной волчанке поражение слизистой оболочки рта, как правило, сочетается с поражением кожи. Излюбленная локализация - кожа лица, которая поражается примерно у 75 % больных. Очень часто поражается красная кайма верхней губы в результате распространения процесса с кожи носа. В последующем в процесс часто вовлекается и слизистая оболочка рта. Возможно изолированное поражение только красной каймы верхней губы. Избирательное поражение только слизистой оболочки рта встречается редко. Волчаночный процесс может поражать любой участок слизистой оболочки рта или красной каймы губ, но наиболее типичная его локализация - слизистая оболочка верхней губы, альвеолярного отростка верхней челюсти в области передних зубов, твердого и мягкого неба, деснах.
Первичным элементом этой формы туберкулеза является бугорок, или люпома, представляющие собой ограниченное, вначале плоское, безболезненное образование величиной с булавочную головку (диаметр 1-3 мм), мягкой консистенции, красного или желтоватокрас но го цвета. Бугорки склонны к периферическому росту и слиянию с соседними элементами, что приводит к образованию различных размеров и очертаний бляшек, в которых различаются отдельные бугорки. Центр бляшки довольно легко разрушается, превращаясь в язву с мягкими, изъеденными, но не подрытыми краями. Язва поверхностная, малоболезненная, дно ее покрыто желтоватым или желтоватокрасным налетом, при наличии разрастающихся грануляций напоминает малину.
Симптомы Туберкулеза полости рта:
Характерными для туберкулезной волчанкиявляются симптом яблочного желе и проба с зондом. При надавливании на люпому предметным стеклом исчезает красная окраска, обусловленная перифокальным расширением сосудов, и становятся видимыми первичные элементы люпомы - желтоватобурого или восковидного цвета узелки, напоминающие по цвету яблочное желе (симптом яблочного желе). Если на люпому надавить пуговчатым зондом, то он легко проваливается (симптом Поспелова), что объясняется главным образом разрушением эластических и коллагеновых волокон в бугорке.
В клиническом течении туберкулезной волчанки слизистой оболочки рта выделяют четыре стадии: инфильтративную, бугорковую, язвенную и рубцовую.
В инфильтративной стадии преобладают инфильтративные процессы. Слизистая оболочка рта на участке поражения отечна, гиперемирована. Первичные элементы туберкулезной волчанки - бугорки - еще не выражены.
Вторая стадия характеризуется появлением мелких бугорков, которые, сливаясь, напоминают бородавчатые разрастания.
В III стадии происходит изъязвление бугорков с образованием глубоких язв. На фоне язвеннобугоркового поражения нередко появляются папилломатозные разрастания, характерные для локализации процесса на твердом и мягком небе.
Четвертая, завершающая, стадия процесса характеризуется образованием рубцов. В случае отсутствия стадии изъязвления бугорков образуются гладкие, блестящие, атрофичные рубцы. После эпителизации язвенных поверхностей при туберкулезной волчанке рубцы плотные, грубые, спаивающие слизистую оболочку рта с подлежащими тканями.
Клинические проявления туберкулезной волчанкив различных отделах полости рта имеют некоторые особенности.
При локализации волчанки на десне последняя инфильтрируется, становится яркокрасного цвета, легко кровоточит, безболезненная. Впоследствии на десне появляются бугорковоязвенные поражения. При этом достаточно часто поражается костная ткань альвеолярного отростка. Развивается картина быстропрогрессирующего пародонтита. Зубы становятся подвижными и выпадают. На красной кайме губ язвы покрываются кровянистогнойными корками. Пораженная губа сильно отекает, увеличивается в размерах, на ней возникают болезненные трещины. После разрешения процесса остается рубец. Если процесс протекал без изъязвления, образуется гладкий атрофический рубец. В местах изъязвлений рубцы плотные, грубые, спаивают слизистую оболочку с подлежащими тканями. Характерно повторное образование люпом на рубце. Локализация очага волчанки на губе впоследствии приводит к ее деформации, в результате чего затрудняется прием пищи, искажается речь. При поражении обеих губ может развиться микростома. Течение туберкулезной волчанки хроническое. Без лечения процесс может продолжаться неопределенно долго, на рубцах возникают свежие бугорки. Регионарные лимфатические узлы увеличиваются и уплотняются.
Туберкулезная волчанка может осложняться рожистым воспалением, кандидозом. Озлокачествление волчаночных язв на слизистой оболочке рта возникает в 1 - 10 % случаев (люпускарцинома).
· Милиарноязвенный туберкулез(tuberculosis miliaris ulcerosa)
Клинически эта форма туберкулеза характеризуется появлением на слизистой оболочке рта множественных милиарных узелков величиной с булавочную головку сероватокрасного цвета, представляющих собой слившиеся туберкулезные фолликулы, состоящие из скопления лимфоцитов, плазмоцитов и эпителиоидных клеток. Бугорки очень быстро превращаются в микроабсцессы и вскрываются с образованием мелких, очень болезненных поверхностных язвочек, которые довольно быстро увеличиваются и сливаются с аналогичными, рядом расположенными, достигая размера 2-3 см в диаметре. Такие язвы обычно неглубокие, имеют неправильную форму, подрытые, изъеденные края, резко болезненны. Дно язвы покрыто желтоватосерым налетом с незначительным гнойным отделяемым, легко кровоточит при поскабливании, имеет зернистый вид за счет нераспавшихся бугорков. На дне и вокруг язв обнаруживаются милиарные некротические бугорки желтого или сероватожелтого цвета (мелкие абсцессы) - так называемые зерна Треля. Основание язвы не имеет уплотнения, мягкое при пальпации. Воспалительные явления вокруг язв выражены незначительно. Регионарные лимфатические узлы вначале могут не пальпироваться, в дальнейшем становятся увеличенными, уплотненными и болезненными. При длительном существовании язвы и вторичном ее инфицировании может наблюдаться уплотнение краев и дна. На языке или по переходной складке язвы могут принимать вид глубоких, болезненных трещин. При локализации язвы на деснах, помимо поражения мягких тканей, может произойти разрушение периодонта и кости, следствием чего может быть подвижность и выпадение зубов.
Общее состояние больных резко изменяется: наблюдаются исхудание, повышенная потливость, одышка, повышение температуры тела, гиперсаливация. Отмечаются изменения в лейкоцитарной формуле, повышена СОЭ. В соскобах с язв при цитологическом исследовании выявляют гигантские клетки Пирогова-Л ангханса и эпителиоидные клетки. При бактериоскопическом исследовании обнаруживаются микобактерии туберкулеза (окраска по Цилю-Нильсену).
Не нашли то, что искали? Воспользуйтесь поиском:
Туберкулез полости рта. Туберкулезная язва. Милиарно-язвенный туберкулез.
Изъязвление специфического бугорка, образовавшегося после внедрения микобактерий в участок травмированного эпителия слизистой оболочки полости рта при открытой форме туберкулеза.
Распространенность. Болеют лица любого возраста и пола.
Локализация. Язык, губы, десны, миндалины, мягкое и твердое нёбо, щеки (реже).
Симптомы.
- Резкая боль в полости рта, затрудняющая разговор, прием пищи.
- Регионарные лимфатические узлы слегка увеличены, плотноэластичные, болезненные.
Клиническая картина. Мелкая язва или язвы (2-3) с фестончатыми мягкими, слегка подрытыми краями, бледно-красного цвета, могут проявляться в форме узкой глубокой трещины, покрыты слизисто-гнойным желтоватым налетом; при снятии налета открывается неровное зернистое, часто кровоточащее дно; на дне и вокруг язвы можно обнаружить единичные желтовато-красные бугорки, частично изъязвляющиеся (зерна Треля), за счет которых происходит углубление и распространение язв вширь. Язвы отличаются медленным заживлением.
Диагностика. На основании:
- клинических данных;
- результатов цитологического исследования (нахождение в соскобах со дна язвы эпителиоидных и гигантских клеток Пирогова-Лангханса);
- данных бактериоскопического исследования (нахождение в материале с поверхности язвы микобактерий туберкулеза при окраске по Цилю-Нельсену).
Гистологическая картина. Специфическая гранулема с некрозом в центре, окружающая область инфильтрирована лимфоцитами, плазматическими, эпителиоидными и гигантскими клетками Пирогова-Лангханса.
Лечение.Проводит фтизиатр, после постановки окончательного диагноза - открытая форма туберкулеза легких (или гортани, реже).
Местное: симптоматическое лечение (обезболивающие, антисептические и кератопластические средства).
Прогнозблагоприятный.
Туберкулезная язва на языке
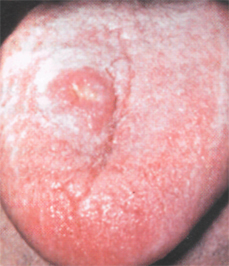
Раковая язва характеризуется очень плотными, бугристыми, как бы вывороченными, нередко изъеденными краями. Дно ее неровное, зернистое, легко кровоточащее. В основании язвы определяется инфильтрат деревянистой плотности. Язвы болезненны.
Актиномикоз наблюдается в двух формах: гуммозно-узловатой и язвенной. В первом случае в подкожной клетчатке обнаруживаются узлы деревянистой плотности.
Кожа над ними сначала имеет нормальный, а затем синюшно-красный цвет. Узлы постепенно увеличиваются, сливаются в плотные инфильтраты и вскрываются с образованием свищей с выделением гноя и желтоватых зернышек. В последних легко можно обнаружить возбудителя болезни.
Вторая форма актиномикоза характеризуется появлением язв с мягкими, нависающими, подрытыми краями синюшного цвета; дно их покрыто некротическими массами и вялыми грануляциями. Актиномикоз чаще всего локализуется в шейно-лицевой области, на коже ягодиц (при актиномикозных парапроктитах), на груди (при первичном поражении легких), животе (при первичном поражении кишечника). Диагноз требует подтверждения путем обнаружения возбудителя в гнойном отделяемом или в гистологических препаратах.
Декубитальная язва слизистой оболочки полости рта (травматическая язва слизистой оболочки полости рта) Заболевания полости рта и зубов Общее описание Заболеваемость Симптомы Общее описание Декубитальная язва слизистой оболочки полости рта — это патологический процесс слизистой оболочки полости рта по типу язвы, образующийся в ответ на повреждение слизистой оболочки. Наиболее частыми причинами язвы являются некачественные пломбы, некорректно установленные зубные протезы, ортодонтические конструкции, нарушение прикуса, кариес, прикусывание щечной области или языка. Синонимом является травматическая язва полости рта. Предрасполагающие факторы: Постоянное травмирование слизистой оболочки полости рта неправильно изготовленными пломбами, возникшим дефектом пломб, острыми краями разрушенных зубов, зубными протезами, зубами-антагонистами при глубоком прикусе. Ранее проведенное зубное протезирование.
Первичный сифилис
Основным проявлением первичного периода сифилисаявляется образование:
· твердого шанкра
Твердый шанкр представляет собой безболезненное плотное образование красного или розового цвета, с эрозией на верхушке, диаметр шанкра составляет10—20 мм, но медицинской практике встречаются как карликовые твердые шанкры, диаметр которых не превышает 1—3 мм, так и гигантские шанкры диаметром до 40—50 мм.
Твердый шанкр (другие его названия: первичный склероз, первичная сифилома, первичная эрозия) возникает на месте внедрения в организм бледных трепонем, то есть наиболее частая его локализация - половые органы (обычно это головка полового члена или листки крайней плоти у мужчин, большие или малые половые губы у женщин).
Кроме того, твердый шанкр может появиться на кайме губ, на слизистой оболочке во рту, на сосках молочной железы, в районе ануса. Иногда твердый шанкр локализуется на внутренних слизистых оболочках: нашейке матки, на стенке влагалища, в уретре, на миндалинах в горле.
В некоторых случаях, как при локализации твердого шанкра на головке полового члена, плотное основание твердого шанкра не только не заметно, но может даже не прощупываться. В этих случаях твердый шанкр имеет вид эрозии, чаще всего правильной округлой формы с ровными краями. Эрозийная часть твердого шанкра может покрываться плотным серовато-желтым налетом. Прилабораторном анализе налета в нем обнаруживаются большие количества бледных трепонем.
У 10—20% больных сифилисом твердый шанкр имеет характер не поверхностной эрозии, а глубокой язвы. Язвенный твердый шанкр при постановке диагноза важно отличать от мягкого шанкра: язвы, которая может сопровождать некоторые дерматологические ивенерические заболевания.
· атипичные формы твердого шанкра (отек в области крайней плоти у мужчин и половых губ у женщин, отечный орган увеличивается в 2—4 раза, становится очень плотным на ощупь, но безболезненным)
Встречаются и другие атипичные формы твердого шанкра.
· поражение лимфатических узлов или сопутствующий склераденит - Этовторой важныйсимптом первичного периода сифилиса.
В зависимости от локализации твердого шанкра увеличиваются паховые, подмышечные, подчелюстные и предушные лимфатические узлы. Обычно увеличивается в размерах целая группа лимфатических узлов, причем один из них обычно выделяется превышающим остальные размером. Увеличенныелимфатические узлы безболезненны, подвижны, не спаяны ни с окружающими тканями, ни между собой, покрывающая их кожа не изменена.
Первичный сифилис принято делить на две стадии:
· первичную серонегативную (сероотрицательную)
· первичную серопозитивную (сероположительную)
Стадии определяются в зависимости от результатов серологического исследования крови, то есть исследования на RW, реакцию Вассермана. Реакция Вассермана становится положительной примерно через 2—3 недели с момента образования твердого шанкра.
Твердый шанкр заживает сам по себе, даже без лечения, через 1—2 месяца после возникновения. Если твердый шанкр представлял собой язву, на его месте может остаться рубец, эрозийные шанкры проходят без следа.
Исчезновение твердого шанкра говорит о том, что сифилис перешел в скрытую (латентную) форму, во время которой в организме идёт бурное размножение бледных трепонем.
Скрытый период первичного сифилиса заканчивается появлением слабости, недомогания,головных, суставных и мышечных болей, незначительным повышением температуры и увеличением всех лимфатических узлов.
Термин шанкриформная пиодермия впервые использовал Hoffmann в 1934 г. из-за сходства поражения с сифилитическим твёрдым шанкром. Относится к очень редким атипичным пиодермиям, вызываемым стафилококком, реже стрептококком. Важное практическое значение заболевания заключается в его чрезвычайно большом клиническом сходстве с первичной сифиломой, могущим послужить поводом для ошибочного диагноза.
Клиника
Шанкриформная пиодермия может развиваться как у взрослых, так и у детей, независимо от пола. Локализуется в области гениталий и экстрагенитально (красная кайма верхней и нижней губы), слизистые оболочки полости рта и щек, язык, углы рта, подбородок, спинка носа, веки, брови и др.). У большинства больных процесс располагается в области половых органов: у мужчин на головке полового члена, в заголовочной борозде и крайней плоти; у женщин на больших и малых половых губах и на слизистой влагалища.
Заболевание обычно начинается с появления пузырька, после вскрытия которого остается эрозия, весьма напоминающая твёрдый шанкр, или язва округлых или овальных очертаний, основание которых всегда уплотнено в различной степени; края покатые, не круто обрезанные, зачастую приподнятые. Отделяемое не обильное, серозное. В некоторых случаях по периферии имеется узкий воспалительный ободок. Изъязвления могут достигать 1-2 см в диаметре. Дно почти всегда ровное, розовато-красное, иногда покрыто незначительным гнойным распадом. Субъективных ощущений поражение не вызывает. Регионарные лимфатические узлы плотны, безболезненны, не спаяны между собой и с подлежащими тканями.
При шанкриформной пиодермии поражение чаще всего одиночное, но может быть множественным. Следует отметить, что нередко у больных, помимо основного шанкриформного элемента, могут быть другие высыпания пиодермии. В отделяемом эрозий и язв обычно обнаруживают стафилококки и стрептококки. Для исключения сифилиса необходимы тщательные исследования отделяемого язвы на бледную трепонему и серологические исследования.
Гистопатология
Она достаточно характерна и позволяет уверенно исключить первичную сифилому. Выраженный акантоз, отёк, разрастание лимфатических и кровеносных сосудов. Периваскулярный и диффузный инфильтрат, состоящий из полиморфноядерных нейтрофилов, эозинофилов, лимфоидных элементов и гистиоцитов, в противоположность первичной сифиломе, которая является в гистологическом отношении плазмомой.
Под ред. проф. Е.В.Боровского, проф. АЛ. Машкиллейсона, Заболевания слизистой оболочки полости рта и губ, 2001
При милиарно-язвенном туберкулезе вначале на слизистой оболочке полости рта появляется серовато-желтое или красноватое точечное, чуть возвышающееся над слизистой оболочкой образование, являющееся микроабсцессом, которому, возможно, предшествует милиарный бугорок. Эта стадия заболевания так быстро сменяется язвенной, что наблюдать первичные элементы при милиарно-язвенном туберкулезе слизистой оболочки полости рта обычно не удается. Как правило, больные обращаются к врачу после того, как уже возникло болезненное изъязвление. Вначале образуются точечные язвы, которые довольно быстро увеличиваются и сливаются в язвы диаметром до 2,5 см. Эти язвы неглубокие, неправильной формы, края их изъеденные, подрытые, мягкие. Вокруг язвы отмечается небольшая воспалительная реакция. Дно язвы неровное, иногда бугристое, серо-желто-красного цвета, покрыто сосочковыми разрастаниями, иногда с точечными кровоизлияниями и небольшим гнойным налетом. На дне такой язвы по ее краям иногда обнаруживают небольшое количество желтых или серовато-желтых милиарных бугорков, микроабсцессов, имеющих вид пятнышек (зерна Треля).
Течение заболевания без лечения очень медленное, с частыми периодами ослабления и приостановки распространения процесса, чередующимися с его прогрессированием. Самопроизвольное рубцевание происходит очень редко. Язвы обычно резко болезненные. Процесс часто сопровождается подчелюстным лимфаденитом, однако нагноения лимфатического узла обычно не бывает.
Локализуется милиарно-язвенный туберкулез чаще всего в области неба и на языке, реже — на деснах и щеках. В зависимости от локализации высыпаний процесс имеет некоторые особенности. На мягком небе милиарно-язвенный туберкулез начинается с покраснения и воспалительной инфильтрации язычка или небных дужек, на которых затем образуется язва. На боковой поверхности мягкого неба сначала образуется трещина, имеющая характерные, подвернутые внутрь края (Лукомский И.Г., 1945). Затем эта трещина превращается в продолговатую с подрытыми краями язву.
На языке процесс обычно начинается с едва заметной трещины с вывернутыми к середине краями, которая затем превращается в типичную для милиарно-язвенного туберкулеза болезненную язву. Инфильтрация языка при этом весьма незначительная. Иногда на языке можно видеть сероватожелтые зерна Треля, которые быстро изъязвляются. Болеют милиарно-язвенным туберкулезом чаще мужчины.
Гистологически обнаруживается некротическая грануляционная ткань, окруженная инфильтратом, состоящий из полинуклеаров, лимфоцитов, соединительнотканных клеток, отдельных эпителиоидных и гигантских клеток. Местами поли- нуклеары образуют микроабсцессы. Сохранившиеся лимфоцитарные туберкулезные бугорки можно увидеть лишь в окружности язвы. В грануляциях имеется много микробактерий туберкулеза.
Дифференцировать милиарно-язвенный туберкулез следует от гуммозной язвы (см. с. 54). Иногда возникают трудности при проведении дифференциальной диагностики между милиарно-язвенным туберкулезом и туберкулезной волчанкой. Милиарно-язвенный туберкулез в отличие от волчанки проявляется в основном однообразным язвенным поражением и наличием зерен Треля, люпомы отсутствуют, в отделяемом язв легко обнаруживают микобактерии туберкулеза, реакция Пирке отрицательная. Субъективно при милиарно-язвенном туберкулезе отмечаются боли, иногда значительные, при туберкулезной волчанке поражение мало- или безболезненное.
Лечение туберкулеза слизистой оболочки полости рта, являющегося одним из проявлений общего туберкулеза, проводят по общепринятым методикам лечения туберкулеза, обычно в противотуберкулезных диспансерах. Наиболее эффективными средствами лечения туберкулезной волчанки являются препараты гидразида изоникотиновой кислоты (фтивазид, изониа- зид, или тубазид, салюзит, метазид, ларусан, ИНГА-17 и др.), которые оказывают на микобактерии туберкулеза не только бактериостатическое, но и бактерицидное действие. Фтивазид взрослым назначают по 1—1,5 г в день в течение 6—7 мес, детям по 0,03—0,04 г на 1 кг массы тела в день. Клинического излечения волчанки при применения фтивазида достигают у 45—60% больных.
Особенно хороший эффект от фтивазида получают при туберкулезной волчанке слизистой рта. 3.И.Класс и Н.Я.Носова (1954) наблюдали терапевтический эффект от лечения фтивазидом у 90% больных туберкулезной волчанкой слизистой оболочки полости рта. Однако спустя несколько месяцев после окончания лечения примерно у 16% больных наблюдаются рецидивы, которые обычно устраняют повторными курсами фтивазида. В связи с этим рекомендуется через 2—3 мес после окончания курса, несмотря на клиническое излечение волчанки, проводить повторные профилактические курсы лечения фтивазидом (60—200 г на курс) или витамином D2, который особенно хорошо действует при язвенной форме туберкулезной волчанки слизистой оболочки рта. Витамин D2 назначают по 100 000 ME в день в течение 6—7 мес.
Противотуберкулезным средством является также стрептомицин, который назначают по 0,5—1 г в сутки в течение 6—7 мес. Однако при лечении одним стрептомицином нередко наблюдаются ранние рецидивы. В связи со сказанным оптимальным вариантом лечения туберкулезной волчанки слизистой оболочки полости рта является назначение больным фтивазида с витамином D2 в комплексе с неспецифическими препаратами (витамина С, группы В), общим ультрафиолетовым облучением и бессолевой диетой. При милиарно-язвенном туберкулезе, который является самой тяжелой формой туберкулеза слизистой оболочки полости рта и при котором обнаруживают большое количество микобактерий туберкулеза в отделяемом язв, показано комбинированное лечение стрептомицином и фтивазидом, а также общеукрепляющими средствами.
Прогноз у больных туберкулезом слизистой оболочки полости рта в настоящее время, при наличии мощных противотуберкулезных средств, хороший, но больные должны длительное время, до полного излечения, находиться под диспансерным наблюдением. В раннем выявлении больных туберкулезом слизистой оболочки полости рта, направлении их на лечение в противотуберкулезные учреждения, в организации диспансерного наблюдения большая роль принадлежит стоматологам. Это связано с тем, что туберкулезная волчанка и милиарно-язвенный туберкулез могут начинаться и длительно существовать только на слизистой оболочке полости рта, в связи с чем больные, естественно, обращаются к стоматологу.
Лепра (проказа) вызывается лепрозными микобактериями Ганзена и представляет собой хроническую генерализованную инфекцию, развивающуюся преимущественно в дериватах эктодермы и в органах и тканях, богатых элементами активной мезенхимы. Лепра протекает хронически-прогрессивно с периодическими обострениями (лепрозные реакции), приводя при отсутствии рационального лечения к тяжелой инвалидности и через много лет к смерти.
В СССР очаги лепры сохранились в некоторых областях. Выделяют ту- беркулоидный и лепроматозный типы лепры. Возникновение того или иного типа заболевания связано с состоянием сопротивляемости организма человека к лепрозной инфекции, которое определяют с помощью ле- проминовой кожной пробы. Поражения слизистой оболочки полости рта могут возникнуть лишь при лепроматозном типе, который развивается у лиц с резко пониженной реактивностью (лепроминовая проба отрицательная). У таких больных на коже, слизистой оболочке рта, внутренних органов, по ходу нервных стволов возникают лепроматозные инфильтраты с лепрозными клетками, не способными (в отличие от туберкулоидного типа) разрушать фагоцитированные ими палочки Ганзена, поэтому они беспрепятственно размножаются в этих клетках.
Лепрозный процесс на слизистой оболочке рта начинается с инфильтративной стадии, затем на этом фоне возникают бугорковые высыпания, которые через некоторое время изъязвляются. Процесс заканчивается рубцеванием. Очень часто на слизистой оболочке рта у одного и того же больного можно наблюдать элементы, характерные для всех четырех стадий развития лепрозного поражения слизистой оболочки, т. е. инфильтрацию, бугорки, язвы и рубцы. Клиническая картина лепрозного поражения слизистой оболочки рта отличается полиморфизмом, каждая из четырех стадий характеризуется описываемыми признаками.
Лепрозные изменения слизистой оболочки рта начинаются с образования поверхностного ограниченного инфильтрата, слегка возвышающегося над окружающей слизистой оболочкой и имеющего серовато-белый цвет, иногда с темно-синими участками. Затем на инфильтрированных участках возникают бугорки различной величины - от просяного зерна до вишневой косточки. Вначале бугорки плотноватые, затем размягчаются. Они расположены бессистемно и склонны к периферическому росту и слиянию. Бугорки большей частью матово-розового, иногда серовато-розового цвета. Их поверхность обычно блестящая. Чаще всего бугорки возникают на твердом и мягком небе, языке и губах. Через некоторое время бугорки обычно изъязвляются. Язвы на месте бугорков вначале небольшие, дно их бугристое, грязно-серо-белого цвета, края неровные, припухшие, мягкой консистенции. Иногда язвенный процесс распространяется на костную ткань, вызывая ее расплавление. Чаще всего при этом разрушается альвеолярный край челюсти. В последующем язвы рубцуются, однако рубцы могут развиваться без предшествующего изъязвления бугорков, когда бугорок или инфильтрат слизистой оболочки рта фиброзируются. Образование рубцов еще не означает выздоровление, ибо одновременно могут возникать новые инфильтраты, бугорки и язвы. Лепрозные рубцы на слизистой оболочке полости рта могут быть круглые или в виде полос — лучистые. Рубцы гладкие, блестящие, белого цвета. Образовавшиеся рубцы в зависимости от их размеров и места расположения могут вызвать функциональные расстройства. Особенно часто деформируется мягкое небо и язычок, который может сместиться, а иногда даже исчезнуть.
Лепрозные поражения могут возникать и на губах. При этом очень часто образуется выраженный инфильтрат, сопровождающийся отеком, что влечет за собой образование лепрозного элефантиаза. Губа уплотняется, становится более толстой, валикообразной и малоподвижной. Кожа губ и красная кайма по цвету мало отличаются друг от друга. На этом фоне возникают хорошо контурированные бугорки.
Лепрозные изменения на внутренней поверхности губ начинаются с диффузной эритемы, затем возникает инфильтрация, имеющая вид синюшных пятен, покрытых утолщенным эпителием. На этом фоне иногда возникают бугорки, которые почти не выступают над слизистой оболочкой. Лепрозные бугорки на губах могут долгое время оставаться без изменения, но иногда они изъязвляются. Образующиеся неглубокие безболезненные язвы расположены на поверхности бугорков. Их отделяемое засыхает в светло-желтые корки.
Язвенное поражение слизистой оболочки губ всегда заканчивается рубцеванием с деформацией губ, в результате чего губа становится тоньше, ротовое отверстие может сузиться. Если же глубоко расположенные бугорки фиброзируются, то губа сморщивается, вследствие чего затрудняется речь, кожа губ в этих случаях бывает испещрена бороздами, а красная кайма губ становится морщинистой. Лепрозные изменения слизистой оболочки губ редко доходят до переходной складки.
Излюбленной локализацией лепрозных высыпаний являются десны на верхней челюсти со стороны языка в области фронтальных, реже коренных зубов. Лепрозные изменения на деснах начинаются с образования инфильтрата. Десны как бы набухают, делаются рыхлыми, красными, иногда цианотичны- ми, слегка кровоточат; десневые сосочки припухают, рисунок десневого края сглаживается. Очень часто к этому присоединяется усиленное слюнотечение. Вскоре слизистая оболочка десны становится матовой, на ее поверхности образуются язвочки, которые затем рубцуются, что приводит к сморщиванию десневого края и завороту его внутрь. Десны ретрагируются, корни зубов обнажаются. Одновременно с рубцеванием на других участках десен может появиться свежий инфильтрат. Характерна безболезненность процесса.
Лепрозные изменения на слизистой оболочке твердого неба происходят следующим образом: в тех случаях, когда поражение начинается на передней трети, вначале отмечается инфильтративная стадия, инфильтрат образуется позади шеек центральных резцов и доходит до клыков. Участок инфильтрированной слизистой оболочки по направлению назад суживается и чаще заканчивается у начала средней трети твердого неба, в результате чего образуется треугольник, основанием обращенный вперед, а вершиной назад. Значительно реже инфильтрат по направлению назад суживается до полоски шириной 2 см и по средней линии распространяется до мягкого неба. Инфильтрат на боковых поверхностях твердого неба наблюдается крайне редко. Инфильтрированный участок большей частью имеет серовато-красный цвет и совершенно безболезнен. Затем на инфильтрированных участках возникают серовато-белые бугорки величиной с просяное зерно, которые впоследствии поверхностно изъязвляются.
На мягком небе поражение начинается с гиперемии, переходящей в инфильтрат темной окраски. Иногда мягкое небо вначале имеет бледно-желтый цвет. Язычок обычно инфильтрируется, размеры его увеличиваются. На инфильтрированных участках мягкого неба и язычка появляются беловато-серые, фокусно расположенные бугорки различной величины — от просяного зерна до горошины. Затем бугорки распадаются и образуются язвочки. Иногда отдельные язвочки сливаются, образуя большей или меньшей величины сплошные язвенные поверхности. Края язв слегка приподняты и подрыты, дно бугристое с сероватым налетом. Цвет их грязно- серовато-белый. Вследствие язвенного поражения обычно разрушается часть или весь язычок. Язвенный процесс на твердом и мягком небе заканчивается рубцеванием. Образующиеся рубцы имеют разнообразную форму: иногда они круглые, но чаще лучистые или звездчатые. Рубцы обычно блестящие, поверхностные, беловатого цвета.
Рубцовое стяжение на твердом небе вблизи шеек передних зубов ведет к сморщиванию десны и ретракции ее с обнажением корней зубов. Края ре- трагированной десны заворачиваются внутрь в сторону корней, плотно обхватывая их. Рубцы на мягком небе иногда образуют дугу, выпуклой частью обращенную вперед. Фиброзирование в области мягкого неба часто вызывает стойкие деформации, из-за чего мягкое небо может подтягиваться кверху, суживая вход в носоглотку. Иногда мягкое небо совершенно разрушается.
Бугорки на языке склонны к распаду и изъязвлению. Образовавшиеся язвы располагаются поверхностно и имеют зубчатые, подрытые, инфильтрированные края. Дно язв неглубокое, шероховатое, покрыто сероватым налетом. В некоторых случаях эти язвы сливаются, образуя сплошную язвенную поверхность, покрытую тонким серым налетом. Возникающие на месте язв различной формы поверхностные рубцы обычно имеют серовато-белый цвет и блестящую поверхность.
Для диагностики лепры применяют бактериоскопические исследования соскоба со слизистой оболочки носовой перегородки, а также со дна и краев лепрозных язв, в которых легко обнаруживают палочки Ганзена.
Лепрозное поражение слизистой оболочки полости рта может напоминать третичный сифилис и туберкулезную волчанку. От проявления туберкулезной волчанки и колликвативного туберкулеза лепрозные высыпания отличаются большей плотностью, наличием выраженных расстройств чувствительности и лепрозных микобактерий в отделяемом изъязвившихся элементов.
Наиболее эффективными противолепрозными средствами являются препараты сульфонового ряда, такие, как диамино-дифинил-сульфон (ДС), авлосульфон, дапсон, сульфетрон (солюссульфон, новотроп), которые принимают в течение длительного времени. Такое же действие, как сульфоны, оказывает менее токсичный препарат тиокарбонилид (производное тиомочевины). Не потеряли значение чаулмугровое масло и его производные, в частности этиловые эфиры и мугроль. В целях успешного лечения больных лепрой всегда следует применять комбинированную терапию всеми известными антилепрозными средствами в сочетании с общеукрепляющими препаратами и физиотерапией.
Прогноз при лепре в последние десятилетия в связи с введением в практику лечения этого заболевания новых, достаточно эффективных препаратов стал лучше. Основным мероприятием общественной профилактики лепры является раннее выявление и быстрая изоляция больных лепрой в специальные учреждения — лепрозории, где больные лечатся, живут и работают. При обнаружении больного или подозрительного на заболевание лепрой врач немедленно должен сообщить об этом органам здравоохранения. При подтверждении диагноза лепры больной с соблюдением мер предосторожности, предусмотренных инструкцией Народного Комиссариата путей сообщения — Народного Комиссариата здравоохранения от 19/IV 1944 г., должен быть доставлен в лепрозорий.
Читайте также:


