Неотложная помощь при осложнениях туберкулеза

Экстренная медицинская помощь при неотложных состояниях и осложнениях туберкулеза
Лекарственный анафилактический шок вызывается, как правило, антибиотиками, чаще всего пенициллином, бициллином и стрептомицином, но может быть вызван и химиопрепаратами, другими лекарственными средствами, преимущественно при их парентеральном введении.
Типичная клиническая картина анафилактического шока включает следующие основные признаки: артериальную гипотензию, нарушение сознания вплоть до его потери, дыхательную недостаточность, судорожный синдром и кожные вегетативно-сосудистые реакции. Клинические проявления развиваются остро во время или вскоре после введения препарата: возникают сильная слабость, ощущение прилива крови к голове, покалывание и зуд кожи, боли в области сердца, отмечаются затрудненное частое дыхание с хрипами и пеной изо рта, потеря сознания, судороги, частый нитевидный пульс, резкое снижение артериального давления.
По данным А. С. Лопатина, кроме такой типичной симптоматики, анафилактический шок может характеризоваться в основном симптомами нарушения сердечнососудистой деятельности: боли в области сердца, слабый пульс или его отсутствие, значительное снижение артериального давления, нарушения ритма сердца (гемодинамический вариант), возможен также асфиктический, церебральный и абдоминальный варианты.
Медицинская помощь при анафилактическому шоке должна быть оказана немедленно: необходимо прекратить введение препарата, вызвавшего шок, положить больного на спину, опустить и запрокинуть голову, повернуть ее в сторону, выдвинуть нижнюю челюсть, чтобы предотвратить западение языка, приподнять ноги, очистить верхние дыхательные пути. При остановке дыхания — искусственное дыхание (рот в рот), при остановке сердца — наружный массаж сердца. Необходимо внутримышечно ввести адреналин (1 мл 0,1% раствора); если артериальное давление остается низким, то адреналин или норадреналин нужно ввести внутривенно, как и преднизолон.
Ориентируясь на клинические проявления, следует также ввести 2-4 мл 2,5% раствора пипольфена или 2% раствора супрастина либо 5 мл 1% раствора димедрола. Вводят также кордиамин, кофеин, при бронхоспазме — эуфиллин внутривенно (1-2 мл 24% раствора или 20 мл 2,4% раствора). Порядок введения указанных выше лекарственных средств имеет не столь уж важное значение, главное — немедленно оказать больному неотложную помощь, применив имеющиеся в наличии средства.
Ввиду тяжести данного осложнения перед началом химиотерапии необходимо расспросить больного о том, как он переносит различные лекарства, не наблюдались ли у него аллергические симптомы типа поллинозов, пищевой аллергии или заболевания, проявляющегося аллергическим насморком, отеком и т. д. Больным, у которых ранее отмечался лекарственный аллергический шок, нельзя назначать антибиотики или другие лекарственные средства, которые вызвали это тяжелое осложнение.
Легочное кровотечение и кровохарканье — очень тяжелые осложнения многих легочных заболеваний: туберкулеза, бронхоэктазов, рака легкого, пневмонии, бронхита и др. Сильное легочное кровотечение возникает при нарушении целости сосудистой стенки, которая разрушается при вовлечении ее в зону некроза; причиной кровотечения может быть также разрыв варикозно расширенных вен и аневризмы артерий в бронхоэктатически измененной бронхиальной системе.
Кровохарканье может возникать и в отсутствие разрывов сосудистой стенки вследствие повышения ее проницаемости. Клинические проявления кровохарканья довольно яркие; при кашле выделяется мокрота с прожилками крови или сгусток мокроты весь окрашен кровью, кровь — ярко-красная, пенистая. Еще более яркая симптоматика легочного кровотечения отмечается в тех случаях, когда при кашле выделяется жидкая кровь, количество которой варьирует в очень широких пределах — от 30-50 до 200-400 мл и более.
При закупорке дыхательных путей кровью может наступить мгновенная смерть от асфиксии, поэтому при появлении первых признаков легочного кровотечения нужно принять меры для ее предупреждения. С этой целью необходимо отсосать все доступное удалению содержимое бронхов через эндотрахеальную трубку с помощью вакуумного насоса. Затем больного нужно успокоить и усадить в положение полусидя.
Для того чтобы устранить кровохарканье или небольшое легочное кровотечение, применяют кровоостанавливающие средства: аминокапроновую кислоту по 2 г. 3-4 раза в день, аскорбиновую кислоту по 0,1 г. 3-5 раз в день, глюконат кальция по 10 мл 10% раствора внутривенно. При большой кровопотере — до 400 мл — рекомендуется переливание крови или эритроцитной массы. Внутривенно вводят 10 мл 2,4% раствора эуфиллина, назначают также пирилен по 0,01 г. или бензогексоний 0,1-0,2 г. 2 раза в сутки (И. С. Пилипчук).
Если кровотечение не прекращается, то с гемостатической целью может быть наложен пневмоперитонеум. Некоторым больным фиброзно-кавернозным туберкулезом по срочным и жизненным показаниям производят оперативное вмешательство. Для выявления источника кровотечения может быть выполнена бронхоскопия.
При начальных формах туберкулеза с помощью гемостатических средств, как правило, удается остановить легочное кровотечение и тем более кровохарканье. Однако следует иметь в виду, что излившаяся кровь, попавшая в дыхательные пути, может вызвать аспирационную пневмонию, поэтому при повышении температуры тела, развитии лейкоцитоза, появлении стойких хрипов необходимо провести рентгенологическое исследование.
В случае обнаружения пневмонии необходимо провести лечение антибиотиками (пенициллин, линкомицин, гентамицин и др.). Следует добавить, что у больных туберкулезом неспецифическая аспирационная пневмония может перейти в прогрессирующий туберкулезный процесс, сопровождающийся образованием каверн. Такие больные также нуждаются в противотуберкулезной химиотерапии.
Спонтанный (самопроизвольный) пневмоторакс характеризуется развитием коллапса легкого. Степень выраженности коллапса может быть разной: от тотального сжатия легкого вследствие проникновения большого количества воздуха в плевральную полость, сопровождающегося повышением положительного давления, до частичного коллапса и образования сравнительно небольшого газового пузыря.
Причины спонтанного пневмоторакса разные: прорыв простеночной, субплевральной, туберкулезной каверны в плевральную полость или разрыв буллы. Спонтанный пневмоторакс может образоваться при выполнении бронхологического исследования и плевральной пункции (уколочный пневмоторакс).
В зависимости от причины спонтанного пневмоторакса следует выделить две группы больных: больные туберкулезом и больные с образовавшимся спонтанным пневмотораксом нетуберкулезной этиологии. Первая группа характеризуется тем, что вскоре после возникновения спонтанного пневмоторакса вследствие прорыва в плевральную полость туберкулезной каверны у больных развиваются пневмоплеврит и эмпиема. Клиническая картина спонтанного пневмоторакса многообразна. Он может развиваться постепенно без выраженных клинических проявлений, и только при увеличении коллапса легкого возникает одышка.
Возможно быстрое развитие коллапса легкого с выраженными клиническими проявлениями: возникают сильная боль в соответствующей половине грудной клетки и одышка, отмечаются цианоз и тахикардия. Дальнейшее течение болезни зависит от механизмов сообщения плевральной полости с атмосферным воздухом через систему дренирующих бронхов.
Диагностика спонтанного пневмоторакса несложна, кроме клинических симптомов дыхательной недостаточности, у больных отмечаются тимпанический звук при перкуссии, ослабленное дыхание над соответствующей половиной грудной клетки. Наличие газового пузыря и коллапса легкого подтверждается при рентгенологическом исследовании.
Лечение спонтанного пневмоторакса заключается в оказании неотложной помощи при резко выраженной дыхательной недостаточности в случае формирования коллапса легкого: кордиамин, сульфокамфокаин, ингаляции кислорода. Необходимо уложить больного в постель, так как физическое напряжение противопоказано. Часто этого бывает достаточно и коллабированное легкое постепенно расправляется. Некоторым больным необходимо произвести плевральную пункцию и аспирацию воздуха, если в плевральной полости создается высокое положительное давление.
Иногда такие аспирации нужно делать повторно или можно поставить подводный дренаж. Больным с открытым или клапанным пневмотораксом в случае отсутствия эффекта от консервативного лечения нужно выполнить операцию (В. А. Равич-Щербо, В. С. Савельев и Ч. Д. Константиновн).
Острая дыхательная недостаточность развивается у больных в случае недостаточного поступления кислорода в организм и задержки в нем углекислоты. При этом Р02 снижается до 55 мм рт. ст., а РаСО2 составляет 50 мм рт. ст. и выше. Причины возникновения острой дыхательной недостаточности разнообразные, она может наблюдаться при многих заболеваниях.
У больных туберкулезом острая дыхательная недостаточность может развиться во время и после оперативных вмешательств, при возникновении таких осложнений, как спонтанный пневмоторакс, быстро образовавшийся ателектаз, быстрое накопление жидкости в плевральной полости, анафилактический шок, асфиксия, обусловленная легочным кровотечением, ДВС-синдром, а также при декомпенсации легочного сердца.
Клиническая картина характеризуется многообразием симптомов: одышка, тахикардия, аритмия, снижение артериального давления, цианоз. В таких случаях необходимо провести срочное исследование газового состава крови, позволяющее с достоверностью установить наличие острой дыхательной недостаточности. В связи с этим в первую очередь проводят лечебные мероприятия по оказанию неотложной помощи, из которых основным является длительное (10-12 ч, а иногда постоянно в течение 1 сут) применение кислорода, который подают больному с помощью носовых катетеров или маски. Длительное применение кислорода дает положительный эффект при гипоксемической форме острой дыхательной недостаточности.
Часто для снижения уровня углекислоты в крови применяют дополнительные методы, в частности положительное давление в конце выдоха, а в отсутствие эффекта — экстракорпоральную мембранную оксигенация и элиминацию углекислоты. При появлении апноэ производят интубацию или искусственную вентиляцию легких через трахеостому с помощью дыхательных аппаратов различных систем. При небольшой экскурсии диафрагмы можно осуществить ее электростимуляцию. Больных, у которых возникла острая дыхательная недостаточность, необходимо срочно госпитализировать в отделения (палаты) интенсивной терапии или отделения реанимации. Кроме указанных мероприятий, по показаниям проводят медикаментозную терапию.
Отек легких — патологическое накопление в несосудистой жидкости в ткани легкого. Осложнение развивается в тех случаях, когда количество жидкости, фильтруемое через артериальные отделы капилляров легкого, превышает ее количество, способное резорбироваться через венозные отделы капилляров и тренироваться лимфатическими сосудами (R. R. Albert).
Наиболее частая причина отека легкого — нарушение кровообращения по левожелудочковому типу, которое может возникать как следствие хронических заболеваний и остро возникающих состояний. У больных туберкулезом отек легких развивается при декомпенсации легочного сердца с нарушением кровообращения по левожелудочковому типу. Отек легкого возникает при осложнении туберкулеза амилоидозом почек и развитии уремии, а также при вдыхании различных химических веществ (химические отравляющие вещества, пары бензина) в высокой концентрации при достаточно длительной экспозиции.
Неотложные состояния при туберкулезе легких
Легочное кровотечение, кровохарканье
Легочные кровотечения и кровохарканье (ЛКК) вне зависимости от их интенсивности ставят перед клиницистом ряд проблем, требующих неотложного решения.
ЛКК, как правило, возникают у больных активным туберкулезом, но они могут быть и при неактивном туберкулезе легких в результате развития неспецифических и грубых рубцовых изменений в легких, которые приводят к деформации мелких бронхиальных и легочных артерий, к их расширению и аневризматическим изменениям.
Частота ЛКК (летальных) уменьшилась с 17 до 2,5%, ЛКК сократились в 2 раза, средняя продолжительность ЛКК уменьшилась в 20 раз.
1) фиброзные – происходят из вновь образованных сосудов в рубцовой ткани, быстро проходят;
2) инволютивные ЛКК – в зоне инфильтративно-пневмонических изменений, также быстро проходят;
3) кавернозные – разрыв аневризм;
4) увеличенные бронхопульмональные лимфоузлы.
Наиболее опасны внутрикавернозные кровотечения, которые требуют длительной гемостатической терапии и, возможно, хирургического лечения. Массивность кровотечения зависит от нарушения целостности и размера сосуда.
Они обусловлены комплексом различных факторов:
1) часто развиваются пери– и эндоваскулиты вблизи туберкулезного воспаления;
2) при фиброзно-кавернозном и цирротическом туберкулезе легких в силу массивного разрастания соединительной ткани на месте деструктивного воспалительного процесса развивается деформация кровеносных сосудов – аневризмы Расмусена в каверне, но чаще – разрыв хрупких вновь образованных капилляров, развившихся в зоне поражения;
3) источником ЛКК могут быть варикозно расширенные вены, которые проходят в фиброзной перибронхиальной и интеральвеолярной цирротической тканях. Варикозные расширения в большом количестве находятся на внутренней поверхности расширенных альвеол и бронхиол;
4) ЛКК могут быть застойного характера – играет роль диапедез эритроцитов;
5) источником ЛКК может быть слизистая бронхов за счет обильной васкуляризации ткани в окружности рубцов на месте туберкулезных язв. Они могут обусловливать повторные ЛКК. Слизистая дренажных бронхов снабжена густой сетью сосудов, способных вследствие казеификации дать значительное кровотечение;
6) значительное место при ЛКК занимают поражения бронхопульмональных лимфоузлов. Они, механически воздействуя на сосуды и бронхи, могут быть причиной обильных кровотечений. Пораженные лимфоузлы могут вызвать прободение бронхов с изъязвлением бронхиальной артерии, что приводит к ее разрыву.
Одной из главных причин аррозивного кровотечения является гипертензия в малом круге кровообращения.
На ЛКК оказывают влияние метеофакторы (атмосферное давление, высокая влажность, высокая температура воздуха и т. д.). Они вызывают нарушения вегетативного равновесия. Особо следует отметить частоту ЛКК под влиянием солнечных лучей: они вызывают асептическое воспалительное раздражение кожи с образованием продуктов распада белков, которые всасываются тканями, – в результате возникает аутопротеинораздражение, усиливается синтез гистамина. Большая физическая нагрузка и эмоциональный стресс также способствуют кровотечениям в силу повышения давления в малом круге кровообращения.
Геморрагический синдром в виде кровохарканья обусловлен повышением проницаемости капилляров и мелких сосудов. Клинически диапедез характеризуется прожилками крови в мокроте до 50 мл в сутки. Кровохарканья могут быть однократными, периодическими и повторяющимися. При разрыве стенок сосудов возникают кровотечения до 100 мл в сутки и более.
В основе классификации ЛКК лежит учет кровопотери: I ст. – до 100 мл, II ст. – до 500 мл, III ст. – свыше 500 мл.
Есть и другая классификация кровопотери: I ст. – 20 мл/ч (1–2% должного объема циркулирующей крови (ДОЦК)); II ст. – 50 мл/ч (до 15% ДОЦК); III ст. – 200 мл/ч (более 15% ДОЦК). При I ст. наружная кровопотеря не превышает 5% ДОЦК; II ст. – от 5 до 15% ДОЦК (умеренное кровотечение); при III ст. – более 15% ДОЦК (профузные кровотечения – кровь выделяется полным ртом).
Частота ЛК бывает различной и зависит прежде всего от формы и фазы процесса. Наиболее часто они наблюдаются при кавернозном и фиброзно-кавернозном туберкулезе – 15–30%; при инфильтративном – 25; диссеминированном – 14; очаговом – 12; казеозной пневмонии – 10–20%; у 6,5–31% больных ЛК являются причиной летального исхода. У больного, выделяющего кровь через рот, необходимо установить источник кровотечения: легкие, бронхи, желудочно-кишечный тракт.
При легочном кровотечении кровь алая, пенистая и, как правило, появляется после кашля. При желудочно-кишечном кровотечении кровь цвета кофейной гущи и чаще появляется при тошноте и рвоте. В обоих случаях следует выяснить анамнез заболевания. Независимо от источника кровотечения больные нуждаются в экстренной госпитализации.
При легочном кровотечении, обусловленном двусторонним деструктивным туберкулезом, не всегда просто установить сторону кровотечения. Помогает аускультация, при которой на стороне кровотечения можно выслушать влажные хрипы. Иногда больные отмечают тепло на стороне кровотечения. Существуют разные мнения относительно тактики ведения больного при ЛКК. Хирурги предлагают произвести бронхоскопию, терапевты считают инвазивные методы травмирующими (психологически) и воздерживаются от них, полагая, что гемостатическая терапия от локализации источника кровотечения не зависит.
Неотложная помощь заключается в следующем:
1) создание психологического и физического покоя – больному придают полусидячее положение;
2) разгрузка малого круга кровообращения – наложение жгутов на нижние конечности, при этом кровь депонируется в них; атропин 0,1% 1 мл подкожно с целью депонирования крови в бассейне брюшной аорты;
3) снижение артериального давления:
• препараты быстрого действия: ганглиоблокаторы (1,5% ганглерон 1–2 мл подкожно, 5% раствор пентамина 1–2 мл подкожно или внутривенно капельно, бензогексоний 0,1 г 3–6 раз в сутки per os). Нельзя снижать артериальное давление ниже 100/60 мм рт. ст., необходимо постоянно следить за величиной артериального давления (контроль каждые 5 мин);
• препараты замедленного действия: 2,4% раствор эуфиллина внутривенно, 0,01% раствор клофелина 1 мл подкожно;
4) повышение свертываемости крови – 10% раствор хлорида кальция внутривенно. Рекомендуется аутогемокальциотрансфузия: после введения хлорида кальция внутривенно, не вынимая иглы, в этот же шприц набирают кровь и вновь вводят в вену. Так повторяют 2–3 раза. Данный метод более эффективен, так как при этом разрушаются кровяные пластинки и высвобождаются факторы свертывания крови. Желатин 10%, камфора – по 10–20 мл в сутки подкожно; витамины К, С, Р; 5% аминокапроновая кислота. Рекомендуются: дицинон 12,5% 2–4 мл внутривенно; фибриноген 250–500 мл капельно, гемофобин – 5 мл внутримышечно (ускоряет переход фибриногена в фибрин).
Заместительная терапия при кровопотери – 10–15% ДОЦК:
1) эритроцитарная масса – 150 мл 4–6 раз через день;
2) плазма консервированная – 150–200 мл 2–4 трансфузии;
3) тромбоцитарная масса – 125 мл 6–8 трансфузий через день;
4) полиглюкин – 400–1200 мл, желатиноль – до 2 тыс. мл, полиамин – 1200 мл и др.
Эти меры способствуют формированию тромба в месте разрыва сосуда.
Во фтизиатрической практике рекомендуется подкожное введение кислорода до 500 мл в нижнюю наружную треть бедра. Данная процедура изменяет физико-химические свойства крови – повышаются свертываемость, вазомоторный рефлекс (вследствие сильного растяжения кожи). У больных туберкулезом легких всегда имеются явления гипоксии и гипоксемии, поэтому введение кислорода показано.
Рекомендуется пневмоперитонеум, особенно при нижнедолевой локализации туберкулеза легких. Гормональная терапия (преднизолон 15 мг в течение 3 дней) увеличивает протромбиновую активность, количество тромбоцитов, уменьшает интенсивность фибринолиза и укорачивает время кровотечения.
Указанные лечебные мероприятия в 97–98% случаях позволяют добиться остановки кровотечения. Хирургические методы дают эффективность в 92,1%.
С помощью эндоскопических и эндоваскулярных методов хирургам можно добиться гемостаза у всех больных ЛК, за исключением молниеносных:
1. Трахеобронхоскопия под наркозом (диагностика, аспирация сгустков крови из бронхов). Через бронхоскоп инстиллируются гемостатические растворы с одномоментной аспирацией:
• холодный физраствор – 40–60 мл;
• 5% аминокапроновая кислота – 40–80 мл;
• 1% феракрил – 10–15 мл.
2. При массивном и быстром ЛК с уменьшением ДОЦК на 30–40% производится срочная трахеобронхоскопия с окклюзией сегментарного, долевого или главного бронха поролоновой стерильной губкой на 1–3 суток. Более эффективны отсроченные и плановые операции – меньше риск послеоперационных осложнений. Метод и объем хирургического вмешательства выбирает хирург.
Осложнения: ателектаз, аспирационная пневмония (АП) – наблюдается у 60% больных. Диагностика аспирационной пневмонии: отставание больной стороны, ослабленное дыхание и влажные хрипы. В крови – умеренный лейкоцитоз, сдвиг лейкоцитарной формулы влево, ускорение СОЭ. АП рентгенологически выявляется в первые же дни. Выделяют 3 вида АП:
2) сливную бронхолобулярную;
3) сливную по типу инфильтративных фокусов.
Аспирационная пневмония развивается на стороне легочного кровотечения. Кровь стерильна, но является интенсивным воспалительным агентом на фоне сенсибилизированной легочной ткани. АП способствует пневмосклероз.
Ателектаз обусловлен закупоркой бронха сгустком крови, спазмом бронхов. При обширном ателектазе наблюдаются одышка, цианоз, тахикардия. При перкуссии в проекции ателектаза отмечаются укорочение перкуторного тона, ослабленное дыхание. С целью диагностики производится рентгенологическое обследование и отмечается участок затемнения. Применяются лечебная бронхоскопия, бронхолитические средства.
Смерть при легочном кровотечении происходит по 2 причинам:
1) увеличение сопротивления оттоку крови (бронхоспазм, эмфизема и др.);
2) уменьшение экспираторно-действующей мышечной силы (кахексия, бессознательное состояние, наркотический сон).
Спонтанный пневмоторакс (СП) – это развивающееся без предвестников скопление воздуха в плевральной полости. Отмечается при различных заболеваниях легких: при туберкулезе – в 15–20% случаях, при хроническом обструктивном бронхите – в 6,2–7,1% случаях.
Ошибочный диагноз при спонтанном пневмотораксе ставится в 26– 47% случаях. При СП часты изменения на ЭКГ, в связи с этим диагностируются ИБС, стенокардия, тромбоэмболия легочной артерии, ошибочно ставится диагноз диафрагмальной грыжи, гигантской каверны, гигантской эхинококковой кисты и др.
Различают следующие признаки СП:
• первичный (идиопатический), при котором патология в легких не определяется;
• вторичный – на фоне патологии легких;
• рецидивирующий – часто эндометриозкатамениальный. Редкое явление, совпадает с менструальным циклом. Патогенез не ясен, но есть основания рассматривать его как вариант клинического течения торакального (плеврального) эндометриоза (участки ткани в различных органах, сходных по строению со слизистой оболочкой матки и подвергающихся циклическим изменениям соответственно менструальному циклу).
СП может быть односторонним (чаще), двусторонним, частичным или тотальным.
Различают следующие признаки СП:
• открытый – атмосферный воздух свободно поступает и выходит из плевральной полости;
• закрытый – воздух поступает в плевральную полость и отверстие, через которое поступил воздух, не имеет выхода;
• клапанный (напряженный) – воздух поступает в плевральную полость при вдохе, а при выдохе выход воздуха затруднен. Постепенно воздух накапливается в плевральной полости и давление в ней нарастает, что ведет к смещению органов средостения, расширению и выбуханию межреберных промежутков.
Тип пневмоторакса определяется манометрированием плевральной полости пневмотораксным аппаратом. При открытом пневмотораксе давление в плевральной полости равно атмосферному; при закрытом – давление чаще бывает малых отрицательных значений; при клапанном – давление положительное и постепенно нарастает.
Клиническая картина СП зависит от типа и наличия спаек, скорости поступления воздуха, степени смещения органов средостения в здоровую сторону, нарушения деятельности сердечно-сосудистой системы.
Любой тип СП характеризуется внезапной болью в грудной клетке (отрыв спаек от париетальной плевры) и одышкой. Перкуторно отмечается тимпанит, отсутствие или ослабление дыхания. Наиболее опасен клапанный пневмоторакс.
Основным рентгенологическим признаком СП являются участки просветления без легочного рисунка. Диагноз ставится на основании клинико-рентгенологических данных и манометрии.
Лечение зависит от типа СП. Прежде всего – плевральная пункция и активная аспирация воздуха из плевральной полости. При клапанном СП после плевральной пункции канюлю иглы соединяют отводящей трубкой, конец которой опускают в сосуд с фурацилином, т. е. клапанный СП переводят в открытый. Не рекомендуется удаление воздуха из плевральной полости, чтобы дать возможность заживления месту повреждения плевры. Открытый СП необходимо перевести в закрытый и производить дозированную аспирацию воздуха из плевральной полости. Воздух постепенно рассасывается – и наступает выздоровление.
При рецидивирующем СП возможна химическая облитерация (тальк, 40% раствор глюкозы и др.).
Данный текст является ознакомительным фрагментом.
Туберкулез – очень серьёзное заболевание, возникновение которого может привести к развитию целого ряда осложнений.
Кровохарканье и легочное кровотечение
Кровохарканье и легочное кровотечение наблюдаются в основном при деструктивных формах туберкулеза, бронхоэктазах, прикорневых очагах склероза. Особенно часто это осложнение отмечается у больных с циррозом легких.
Все кровохарканье и кровотечения делят на истинные и ложные (псевдокровохарканья). При истинных кровь выделяется непосредственно из легких, а при ложных — из носоглотки, десен, пищевода, желудка. Ложное кровохарканье возникают не во время кашля.
Источником кровохарканья (кровотечения) могут быть легочные и бронхиальные сосуды. Примерно 95% крови в легкие поступает системой легочной артерии, а 5% — бронхиальными артериями. Легочное кровотечение, как правило, возникает именно из бронхиальных сосудов.
По интенсивности выделения крови различают:
Кровохарканье — это откашливание крови отдельными плевками, сгустками или прожилок крови с мокротой. За сутки выделяется около 50 мл крови. Во время кровотечения больной откашливает одновременно 50-100 мл крови. Легочное профузное кровотечение возникает вследствие разрыва крупных сосудов и очень часто заканчивается смертью от удушья (асфиксии) вследствие заполнения бронхов и трахеи сгустками крови.
По количеству одновременно выделенной крови легочные кровотечения делятся на малые (до 100 мл), средние (от 100 до 300 мл), крупные (более 300 мл).
Патогенез. Кровохарканье и легочное кровотечение могут возникать двумя путями:
- нарушение проницаемости мелких сосудов и капилляров легких, обусловленное специфическими воспалительными изменениями в легких, воздействием токсических веществ на стенку сосудов;
- нарушение целостности сосудов, то есть происходит разрыв сосудов. Причиной этого является язва или механический разрыв стенки крупного сосуда, которая часто изменена по типу аневризматических или варикозных узлов.
Факторы, способствующие возникновению кровохарканье и легочного кровотечения:
- Повышение давления в сосудах малого круга кровообращения;
- Нарушение свертывания крови;
- Повышение фибринолитической активности крови;
- Повышение проницаемости стенок сосудов.
Основными признаками кровохарканья, легочного кровотечения являются:
- Кровь из легких выделяется при кашле;
- Кровь имеет ярко-красный цвет;
- Кровь пенистая.
Следует помнить, что кровь, прежде чем выделиться из легких наружу, должна пройти путь через бронхи, трахею, гортань и попасть в ротовой полости. Этот путь кровь может преодолеть только при наличии кашлевых толчков. Вот почему не существует легочного кровохарканья и кровотечения без кашля.
Локализацию источника кровохарканье или кровотечения устанавливают на основании анамнестических данных, аускультации, перкуссии и рентгенологического исследования. Как правило, кровотечение происходит из легкого, в котором обнаруживают деструктивные изменения. Больные часто сами определяют источник кровотечения. При пальпации кожа половины грудной клетки на стороне кровотечения теплее, может ощущаться перемещения кровяных сгустков. Важнейшее значение для определения источника кровотечения, кроме рентгенологического исследования, имеет бронхоскопия. Источником кровохарканье и легочного кровотечения является полости распада, каверны, очаги фиброза, цирротические изменения.
Дифференцировать кровохарканье и легочное кровотечение нужно от кровохарканья и кровотечения из пищевода, желудка, носоглотки. Кровотечение из носа характеризуется выделением темной крови без кашля, которая стекает по задней поверхности глотки. Кровотечение из расширенных вен пищевода начинается внезапно, имеет профузный характер. Кашель отсутствует. При этом у больных диагностируется цирроз печени. Кровь из желудка выделяется при рвоте, темного цвета, имеет вид "кофейной гущи" (за счет примесей содержимого желудка). Иногда, при свертывании крови в желудке, рвотные массы имеют темные сгустки. При кровотечении из язвы желудка наблюдается большое кровотечение с выделением неизмененной крови с рвотными массами. Кроме того, легочное кровотечение обычно меньше по сравнению с желудочным.
Лечение. Гемостатическое лечение должно быть направлено, прежде всего, на болезнь, которая вызвала кровохарканье и легочное кровотечение, то есть туберкулезом легких и на основные факторы возникновения легочного кровохарканья или кровотечения. Больному создают условия максимального физического и психического покоя. В постели больной должен находиться в положении полусидя, что улучшает откашливание мокроты и сгустков крови, накопленных в дыхательных путях. Возможны незначительные активные и пассивные движения во время медицинского обследования (аускультация, рентгенография с помощью передвижного аппарата). Если кровохарканье умеренное, то полный физический покой не обязателен.
У больных туберкулезом значительную роль имеет гипотензивная терапия, которая может способствовать даже большему гемостатическому эффекту, чем лечебное действие препаратов, регулирующих свертывающей системе крови. Гипотензивные средства можно разделить на препараты быстрого и замедленного действия. Назначение препаратов для снижения давления в сосудах легких зависит от объема кровопотери. Так, при кровохарканье и малой легочном кровотечении целесообразно использовать лекарственные средства замедленного действия, а при большой легочном кровотечении - быстрого действия до прекращения выделения крови.
1. Для ускоренного уменьшения давления в сосудах назначают:
• ганглиоблокаторы — пирилен (0,01 г 3 раза в день), темехин (0,001 г 2-3 раза ни день), бензогексоний (0,1 г 3-4 раза в сутки), пептамип (1-2 мл 5% раствора ) подкожно или внутривенно. Введение ганглиоблокаторов контролируют измерением артериального давления. На плечевой артерии оно не должно быть ниже 80 мм рт.ст. Также для гипотензивного эффекта применяют:
• спазмолитические средства — эуфиллин вводят внутримышечно (1 мл 24% раствора) или внутривенно (10 мл 2,4% раствора). В случае непереносимости эуфиллина вводят папаверина гидрохлорид (1-2 мл 2% раствора) внутривенно или подкожно (вызывает длительное расширение сосудов большого круга кровообращения) или гидрированный папаверин — но-шпу (2-4 мл 2% раствора) внутривенно или подкожно. При незначительном кровохарканьи назначают внутрь эуфиллин (0,1-0,2 г) и гидрированный папаверин — но-шпу (0,02-0,06 г) 2-3 раза в сутки;
• противокашлевые средства — кашель может провоцировать кровохарканье вследствие повышения давления в легочной артерии. Для прекращения или уменьшения кашля назначают бромгексин, атровента и т. д. С этой же целью назначают и атропина сульфат (1 мл 0,1% раствора) подкожно, потому что он подавляет кашлевой рефлекс, устраняет бронхоспазм и расширяет сосуды брюшной полости.
2. Для повышения свертываемости крови используют препараты в зависимости от показателей тромбоэластограммы и коагулограммы. При отсутствии этих исследований препаратами выбора являются дицинон, гемофобин, фибриноген или тромбин. Часто сочетают назначения гемофобин с фибриногеном или тромбоплазмином.
• дицинон (этамзилат натрия) — вводят 2-4 мл 12,5% раствора внутримышечно или внутривенно. Препарат участвует в формировании тромбопластина. Действие начинается через 5-15 минут при внутривенном введении и через 1-2 часа — при внутримышечном;
• фибриноген — вводят 250-500 мл внутривенно капельно. Ускоряет переход фибриногена в фибрин; начинает действовать через 30 минут. В стандартных флаконах содержится 2 г сухого фибриногена. Его растворяют в 500 мл изотонического раствора натрия хлорида или 1 г в 250 мл.
• гемофобин — назначают внутрь по 1 ст. ложке 3% раствора 3-4 раза в сутки. Также ускоряет переход фибриногена в фибрин; начинает действовать через 3-6 часов.
• тромбин — по 1-2 мг в 2 мл дистиллированной воды ингаляционным методом. Викасол целесообразно применять при нарушении протромбинообразовательной функции печени. Для остановки кровохарканья и легочного кровотечения внутримышечно вводят сульфокамфокаин (2 мл 10% раствора), который улучшает функцию дыхания и кровообращения.
3. Снижение фибринолитической активности крови. С этой целью проводят корекцию повышенной активности фибринолитических, протеазных ферментов крови, мокроты и и области воспалительного процесса в легких.
Для этого используется:
• е-аминокапроновая кислота (ингибитор фибринолиза) — вводят 5% 100 мл внутривенно капельно (действие начинается через 15-30 мин.), 5% -3-5 мл спрей (действует через 5-10 мин.);
• контрикал (трасилол), ингитрил (гордокс) (ингибитор протеолиза) — по 10 000 - 20 000 ЕД внутривенно капельно (начало дии через 30-45 мин.);
• амбен, гидрокортизон (ингибиторы гиалуронидазы) — 1% - 5 мл Амбене, 12,5-25 мы гидрокортизона вводят внутривенно струйно (препараты действуют через 10- 15 минут).
4. Уменьшение проницаемости стенки легочных сосудов достигают назначением наступление них средств:
• кальция глюконат — 10мл 10% раствора внутривенно или внутримышечно или внутрь. Кальция хлорид вводят только внутривенно (10 мл 10% раствора);
• аскорбиновая кислота — 1,0 г 3-5 раз в день.
Препараты для заместительной терапии: эритроцитарная масса 150-200 мл 2-3 раза в курс, альбумин 20% — 50 мл, 10% — 100 мл, полиглюкин (реополиглюкин, рондекс) — 400- 1200 мл, раствор бикарбоната натрия — 500- 1500 мл.
При рецидивах легочного кровотечения у больных деструктивными формами туберкулеза легких гемостатический эффект достигается внутривенным (капельно) введением лечебной смеси физиологического раствора (300-500 мл), хлорида кальция (10% -5 мл) и гидрокортизона 12,5-25 мг 1-2 раза в сутки.
Современные методы гемостатического лечения достаточно эффективны и позволяют добиться остановки кровохарканья или легочного кровотечения у 95% больных. Если гемостатическое лечение неэффективно, показано хирургическое лечение. Риск операции уменьшается в 10-15 раз, если ее проводить в период временного прекращения легочного кровотечения.
Особое внимание обращают на профилактику и лечение осложнений, возникающих во время легочного кровотечения. Первоочередной становится профилактика асфиксии вследствие закупорки дыхательных путей кровью. Положение больного должно быть полусидя, что способствует улучшению кровообращения и откашливанию крови. В тяжелых случаях отсасывают кровь из трахеи через катетер. Эффективным является проведение лечебно-диагностической бронхоскопии или интубации, дренирование бронхов и отсасывание сгустков крови. В случаях возникновения ателектаза назначают протеолитические ферменты в сочетании с противотуберкулезными препаратами.
Спонтанный пневмоторакс
Спонтанный пневмоторакс (греч. воздух + панцирь, грудь) — патологическое состояние, характеризующееся поступлением воздуха в плевральной полости при отсутствии поражения грудной клетки.
Патогенез. По механизму возникновения выделяют спонтанный и травматический пневмоторакс. Спонтанный пневмоторакс возникает при нарушении целостности висцеральной плевры, а травматический — париетальной.
Спонтанный пневмоторакс, как правило, является осложнением различных заболеваний легких. Но он может развиваться и без наличия патологического процесса в легких. Такой спонтанный пневмоторакс называется идиопатическим. В этом случае причинами спонтанного пневмоторакса может быть закупорка мелкого бронха мокротой или местный бронхоспазм. Возникает клапанный механизм в бронхах, что сопровождается повышением давления в дистальных отделах дыхательных путей. Вследствие этого альвеолы на ограниченном участке перерастягиваются, стенки их и перегородки атрофируются, и образуется буллезная эмфизема, которая затем разрывается. Травматический пневмоторакс развивается вследствие проникающего повреждения грудной клетки.
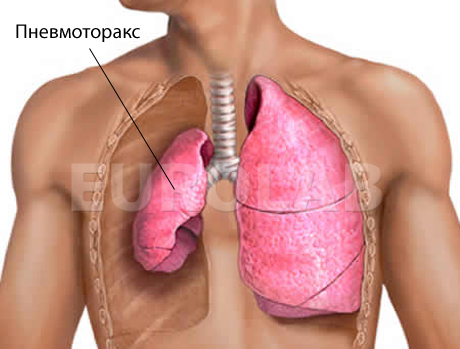
Спонтанный пневмоторакс при туберкулезе легких чаще всего возникает:
а) в результате разрыва буллезной эмфиземы легкого (при фиброзно-очаговом, хроническом диссеминированном туберкулезе легких, пневмосклерозе) или кисты легкого;
б) редко — вследствие прорыва каверны в плевральную щель.
Выделяют следующие виды спонтанного пневмоторакса:
- Открытый — воздух поступает в полость плевры на вдохе и выходит при выдохе через отверстие в висцеральной плевре;
- Закрытый — воздух попадает в плевральную полость при вдохе, но назад не получается, потому что отверстие в висцеральной плевре закрывается;
- Клапанный на вдохе воздух постоянно входит в плевральную пустоту, а на выдохе дефект в висцеральной плевре закрывается, образуя клапан. Клиника спонтанного пневмоторакса в большинстве случаев зависит от размера свободной плевральной полости, вида пневмоторакса и скорости поступления воздуха. Если плевральная полость не облитерированна, ее заполняет воздуха (распространенный пневмоторакс), резко сжимает легкое и органы средостения. Если плевральная полость ограничена (ограниченный пневмоторакс), клинические признаки этого осложнения незначительны.
Больные жалуются на острую боль в пораженной половине грудной клетки, одышку, покашливание. Объективно — тахикардия, тимпанит и ослабленное дыхание на стороне спонтанного пневмоторакса. В случаях ограниченного спонтанного пневмоторакса клинические проявления незначительные, а в тяжелых случаях они настолько характерны, что диагноз можно поставить без рентгенологического исследования. Общее состояние при спонтанном пневмотораксе тяжелое, иногда даже потерей сознания. Больной занимает вынужденное положение — полусидя, становится беспокойным. Появляются симптомы острой недостаточности дыхания, дыхание учащается, становится поверхностным, возникает цианоз, потливость, тахикардия, а в дальнейшем — брадикардия. Смерть больного может наступить от болевого шока или коллапса.
Лечение. Больному придают полусидячее. Вводят омнопон или морфина гидрохлорид для уменьшения боли и угнетения кашлевого центра. Назначают также 2 мл 10% раствора сульфокамфокаина подкожно, оксигенотерапию. Если состояние больного остается тяжелым, проводят пункцию плевральной полости с последующей аспирацией газа к установке отрицательного давления. При аспирации общее состояние больного быстро улучшается, однако затем вновь может ухудшиться, если спонтанный пневмоторакс становится клапанным или открытым.
Если после неоднократной аспирации газа из плевральной полости общее состояние больного ухудшается, рекомендуется проколоть грудную клетку толстой иглой и зафиксировать ее липким пластырем к коже. При этом воздух, который попадает в плевральную полость через поврежденное легкое, будет выходить наружу. Давление в плевральной полости сравнится с атмосферным, вследствие чего легкое и органы средостения не подвергаются сжатию. К игле следует присоединить резиновую трубку, ее конец опустить в дезинфицирующий раствор. Это мероприятие является неотложным в случаях спонтанного пневмоторакса у больных с крайне тяжелым состоянием.
Адекватным методом является дренирование плевральной полости (наложение дренажа по Бюлау) и постоянное отсасывание воздуха. При спонтанном пневмотораксе общее состояние больного удается улучшить консервативными мерами. При неэффективности консервативного лечения ставят вопрос о торакотомии и ушивании поврежденного легкого или резекции легкого.
Читайте также:


