Микобактерии туберкулеза анализ что это

Самыми опасными для самого больного и окружающих являются инфекционные заболевания, протекающие в скрытой форме. Отсутствие явных симптомов не позволяет начать своевременное лечение. При этом болезнь прогрессирует, а больной является заразным для окружающих. Из таких заболеваний самым распространенным является туберкулез. По статистике около трети людей даже в высокоразвитых странах инфицированы. Поэтому так важно проводить своевременную диагностику этого заболевания. Наряду с общеизвестными пробами Манту, диаскинтестом и флюорографией для выявления туберкулеза применяется клинический анализ крови.
Зачем делать этот тест
Туберкулез – это очень заразное инфекционное заболевание. Передается оно воздушно-капельным путем и вызывается палочкой Коха. Эти микобактерии очень устойчивы, они сохраняются во внешней среде несколько месяцев, а при попадании в организм человека начинают постепенно размножаться. Чаще всего туберкулез локализуется в легких, но может поражать другие органы.
Опасность этой болезни в ее хроническом течении, причем на начальном этапе, часто ничем не проявляет себя. Эта инфекция очень заразна, больной может не подозревать, что инфицирован, но для окружающих он будет опасен. А лечить туберкулез очень сложно, так как бактерии устойчивы к внешним воздействиям.
Вылечить туберкулез легче всего в том случае, когда он диагностирован на начальном этапе. Поэтому так важно вовремя выявить эту болезнь. Во всем мире обязательно проводят профилактические обследования на туберкулез.
Обычно диагностика у детей проводится с помощью туберкулиновой пробы – реакции Манту или диаскинтеста. Но не всегда эти исследования достоверны. Они не проводятся при обострении хронических заболеваний, при аллергических реакциях или кожных болезнях, а также при эпилепсии. После 14 лет и для взрослых основным методом выявления туберкулеза является флюорография грудной клетки. Если при этом обследовании выявлены какие-то отклонения или есть подозрение на инфицирование, врач назначает более тщательную диагностику.
Это делается для того, чтобы вовремя начать лечение при выявлении инфекции, а также исключить риск заражения других людей, так как туберкулез очень заразен. Сдавать кровь рекомендуется при любом подозрении на эту болезнь, а также вместо проведения реакции Манту в том случае, когда к ней имеются противопоказания. Исследуется кровь также для контроля эффективности лечения при туберкулезе.
Показания
Анализ крови на туберкулез не требует специальной подготовки, не имеет противопоказаний. Результат можно получить уже на следующий день. Этот метод диагностики позволяет точнее всего выявить наличие инфекции в организме. Чаще всего проводят его при положительной реакции на туберкулиновую пробу. Но сдавать кровь на туберкулез требуется также после контакта с инфицированным человеком или при подозрении на внелегочный туберкулез.
После того, как ребенку сделали прививку БЦЖ, проводить Манту или диаскинтест нецелесообразно, так как они покажут ложноположительные результаты. При этом для диагностики рекомендуется делать анализы крови.
Рекомендуется сдать кровь на выявление палочки Коха также в том случае, когда появляются симптомы этого заболевания:
- кашель, не прекращающийся дольше 3 недель;
- постоянная субфебрильная температура;
- сильная слабость и снижение работоспособности;
- беспричинная потеря веса;
- повышенная потливость, особенно по ночам;
- черты лица заостряются;
- больной бледен, но на щеках неестественный румянец;
- увеличиваются лимфоузлы.
Когда пациент обращается к врачу с такими жалобами, его направляют к фтизиатру. Это врач, занимающийся лечением туберкулеза. Он назначает больному комплексное обследование, которое обязательно включает анализы крови.
Виды анализов
Для диагностики туберкулеза существует несколько видов анализов. Название каждого из них отражает суть исследования, но многим людям это ничего не говорит. Поэтому лучше выяснить у врача, с какой целью назначается тот или иной анализ и что он позволяет узнать. В зависимости от риска инфицирования, общего состояния здоровья больного и его возраста назначается один из анализов:
- общий или биохимический;
- квантифероновый тест;
- иммуноферментный или ИФА;
- ПЦР или полимеразная цепная реакция.
Все эти анализы разные, они могут выявить инфицирование на начальном этапе, скрытую форму туберкулеза, его активную стадию. Они применяются также при лечении уже диагностированной болезни. Но, какой анализ сделать в каждом конкретном случае, может решить только врач. Иногда требуется провести комплексную диагностику, только несколько методов совместно позволяют точно определить наличие инфекции и место ее локализации.
Такое исследование проводится регулярно при туберкулезе легких и других органов. Общий анализ крови не может выявить наличие палочки Коха в организме, но он позволяет оценить состояние здоровья пациента. Такое исследование необходимо для того, чтобы отслеживать, как организм сопротивляется инфекции, эффективно ли проводимое лечение.
Оценивая общий анализ крови больного, врач прежде всего обращает внимание на количество лейкоцитов, лимфоцитов и скорость оседания эритроцитов. Уровень лейкоцитов обычно при туберкулезе повышается, а количество лимфоцитов уменьшается. При активной форме болезни в крови также будет повышенный уровень нейтрофилов. Но наиболее информативным является показатель СОЭ. В норме он не бывает выше 20-30 единиц. А при туберкулезе скорость оседания эритроцитов возрастает до 50 единиц и выше.
Кроме того, иногда врачи при подозрении на туберкулез назначают биохимический анализ крови. Он информативен для выявления острой формы заболевания. При этом будут повышены показатели белка, мочевины, холестерина и лизоцима. Такой анализ также применяется для выявления особых форм туберкулеза, например, при поражении печени. В крови при этом выявляется повышение количества билирубина, а также ферментов АЛАТ и АСАТ.
Особенность этого анализа в том, что он позволяет определить наличие в крови антител к микобактериям туберкулеза. Несмотря на то, что эта диагностика точно показывает, инфицирован больной или нет, она не позволяет узнать, какой орган поражен инфекцией. Кроме того, с помощью квантиферонового теста нельзя определить, находится болезнь в активной фазе или скрытой. Иногда у больного с уже пролеченным туберкулезом такой тест показывает положительный результат.
Когда необходимо сделать анализ крови на туберкулез вместо Манту, назначают чаще всего именно квантифероновый тест. Он не дает ложных результатов после прививки БЦЖ, так как эта вакцина не вызывает появление этих специфических интерферонов.
Особенность квантиферонового анализа в том, что выявляются в крови особые интерфероны, которые вырабатываются только при наличии в организме микобактерий туберкулеза. Называется этот анализ тестом, так как является альтернативой диаскинтесту, но проводится не под кожей больного, а в пробирке. Суть его в том, что к исследуемой плазме крови добавляют антигены. Потом оценивается реакция иммунной системы организма, проявляющаяся в выработке интерферонов.
Иммуноферментный анализ более точен. Это тоже исследование крови на антитела к туберкулезу. Но, кроме этого, с его помощью оценивается качество и количество различных элементов крови. Называют его еще серологическим исследованием крови. При этом определяется наличие определенных иммуноглобулинов, которые вырабатываются иммунной системой при инфицировании.
Но этот анализ может быть неточен, он не всегда позволяет выявить микобактерии туберкулеза. На начальном этапе болезни иммуноглобулины еще не вырабатываются, поэтому в крови не определяются. Не используют ИФА вместо реакции Манту после прививки БЦЖ, так как он тоже может показать ложный результат. Кроме того, недостоверным он будет при иммунодефиците.
Поэтому для диагностики его используют редко, чаще всего имунноферментный анализ применяется для оценки эффективности лечения туберкулеза. Часто назначают его при наличии положительной реакции на пробу Манту.
ПЦР, или полимеразная цепная реакция, – это сейчас самый точный метод диагностики туберкулеза. Поэтому его часто назначают при наличии спорных результатов диагностики или при подозрении на инфицирование. С помощью ПЦР можно со 100% уверенностью определить болезнь.
Это довольно сложное обследование, основанное на оценке различных фрагментов ДНК в крови. Он позволяет обнаружить даже малое количество бактерий в крови. Кроме того, исследуя методом ПЦР другие жидкости организма, например, мокроту, мочу, внутрисуставную жидкость, можно точно определить место локализации болезни.
Полимеразная цепная реакция проводится по сыворотке крови. Обычно анализ проходит в несколько этапов. Сначала исследуют плазму под микроскопом, пытаясь выявить палочку Коха. Потом с помощью разных реактивов и изменения температуры получают генетический материал. Исследуя ДНК, можно определить, присутствует ли бактерия в организме и в каких количествах.
Благодаря высокой точности и безопасности этого исследования его проводят в любом возрасте. Именно ПЦР чаще всего назначается при невозможности проведения реакции Манту или при подозрении на туберкулез у взрослых людей. Этот анализ позволяет быстро диагностировать заболевание. С его помощью можно определить место локализации инфекции, а также вовремя выявить наличие рецидивов болезни. Метод полимеразной цепной реакции позволяет оценить эффективность проводимого лечения.
Выявление туберкулеза по анализу крови имеет много преимуществ перед другими методами обследования. Прежде всего, он самый точный и достоверный. Вероятность ложных результатов и необходимость в повторном обследовании при такой диагностике очень низкая.
Но такие анализы сейчас делаются только платно, так как они не входят в перечень обязательных. Поэтому не всем они доступны. Например, кватифероновый тест в Москве можно сделать за 2000-3500 рублей. Поэтому чаще всего детям для профилактики инфицирования проводят тест Манту, а взрослым – флюорографию.
Расшифровка анализов крови должна проводиться врачом. Обязательно нужно при этом учитывать другие результаты диагностики, возраст больного, наличие хронических заболеваний и общее состояние его здоровья. Несмотря на это, подобные методы диагностики туберкулеза менее субъективны, чем реакция Манту и диаскинтест.
Выводы
Анализы крови на туберкулез являются самым достоверным и точным методом диагностики этого заболевания. Особенно информативны они для выявления латентной инфекции, при которой больной является бактерионосителем и может представлять опасность для окружающих. Подобная диагностика не имеет противопоказаний и не вызывает никаких негативных реакций организма. Но обязательно они назначаются только при подозрении на туберкулез или при положительных результатах распространенных тестов: Манту или флюорографии.
Антитела к возбудителю туберкулеза (M. tuberculosis) – это специфические иммуноглобулины, вырабатываемые иммунной системой в ответ на инфицирование возбудителем туберкулеза.
Суммарные антитела к Mycobacterium tuberculosis, иммуноглобулины класса G и M к возбудителю туберкулеза (микобактерии).
Anti-mycobacterium tuberculosis IgA, IgG, IgM, M. tuberculosis antibodies, IgA, IgG, IgM, MBT antibodies, total.
Иммуноферментный анализ (ИФА).
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
Не курить в течение 30 минут до исследования.
Общая информация об исследовании
Туберкулез – это инфекционное заболевание, возбудителями которого являются аэробные микобактерии (M. tuberculosis, M. bovis, M. africanus, M. microti), распространенные в почве, воде и у животных. Mycobacterium tuberculosis – это вид микобактерий, который вызывает туберкулез у человека в 92 % случаев.
M. tuberculosis передается воздушно-капельным путем от больных туберкулезом в активной форме. У 90 % людей после первичного инфицирования микобактерии оседают в нижних отделах легких и не приводят к развитию заболевания, так как вырабатывается иммунный ответ, не допускающий увеличения количества бактерий. Однако в случае сильного ослабления иммунной системы туберкулезные палочки начинают активно размножаться и туберкулез переходит из латентной формы в активную. Возможно поражение легких, костей, суставов, мочеполовых органов, лимфатической системы, кожи, глаз и нервной системы.
Микроскопическое исследование посева мокроты по-прежнему считается "золотым стандартом" в диагностике туберкулеза. Однако данный метод имеет как свои достоинства (высокая специфичность), так и недостатки (низкая чувствительность, т. к. необходима определенная концентрация бактерий в образце). Эффективность метода ниже в отношении специфических категорий лиц (ВИЧ-инфицированных, людей старше 60 лет и детей, у которых к тому же существуют сложности со сбором мокроты). Кроме того, данное исследование занимает продолжительное время, т. к. для роста бактерий требуется 6-8 недель. Наряду с бактериологическим методом широко распространено рентгенологическое исследование. Оба метода применимы только к легочным формам туберкулеза. С другой стороны, при помощи метода туберкулиновой пробы практически невозможно дифференцировать латентную и активную формы туберкулеза.
Дифференциальная скрининговая диагностика активного туберкулеза возможна при помощи определения специфических антител к М. tuberculosis методом иммуноферментного анализа.
На активной стадии туберкулеза начинается интенсивная выработка IgG и IgM антител к специфическим антигенам, которые могут быть выявлены в сыворотке крови уже через месяц с начала активизации микобактерий. Среди антител при туберкулезе у взрослых обычно преобладают IgG, реже подавляющее количество антител представлено IgA. Антитела IgM у взрослых встречаются достаточно редко и более характерны для начальных стадий заболевания. У детей высокие титры специфических IgA и IgM отмечаются гораздо чаще, причем высокий уровень IgM иногда может сохраняться даже при большом стаже заболевания и относительно низких уровнях IgG и IgA-антител. В целом картина антительного ответа на туберкулез очень индивидуальна, сложна и зависит от большого числа факторов. Данный тест позволяет выявлять суммарный пул специфичных к антигенам микобактерий антител, что дает возможность охватить максимально большой спектр вариантов гуморального ответа на туберкулез. Высокая специфичность теста достигается использованием специфических для M. tuberculosis антигенов, что исключает ложноположительные результаты у вакцинированных и инфицированных другими микобактериями лиц. Чувствительность данной тест-системы составляет от 61 % (туберкулез лимфатических узлов) до 100 % (туберкулезный экссудативный плеврит) в зависимости от локализации инфекции; специфичность – 95 %.
Для чего используется исследование?
- Для выявления активного туберкулеза, в особенности внелегочных форм.
- Для мониторинга эффективности лечения туберкулеза.
- Для выявления инфицированных лиц.
- Для подтверждения диагноза (наряду с использованием дополнительных диагностических исследований).
Когда назначается исследование?
- Когда известно, что пациент имел длительный контакт с больными туберкулезом или что его работа связана с постоянным контактом с людьми из групп риска (бездомными, инъекционными наркопотребителями, лицами, находившимися в местах лишения свободы).
- При соответствующих симптомах: слабости, быстрой утомляемости, субфебрильной температуре тела, ночной потливости, персистирующем кашле в течение 2-3 недель, боли в грудной клетке (легочном туберкулезе), хронических болях в спине, суставах, брюшной области с невыясненной этиологией.
- При длительном безрезультатном лечении хронического простатита, цистита, пиелонефритов и при воспалении эндометрия (туберкулезе мочеполовых органов).
- При анемии, лейкоцитозе.
Что означают результаты?
- Отсутствие активной формы заболевания.
- Активная форма туберкулеза различной локализации.
- Антитела, оставшиеся после перенесенного заболевания.
- Тубинфицированность – присутствие микобактерий в организме (если нет клинических проявлений заболевания).
Что может влиять на результат?
Эффективное лечение туберкулеза сопровождается резким увеличением количества антител, уровень которых приходит в норму по истечении некоторого времени.
- Этот тест особенно важен, когда при отрицательном результате рентгенологического исследования, микроскопии и методе ПЦР есть симптомы неясного происхождения, схожие с проявлениями туберкулеза внелегочных форм.
- Положительный результат – недостаточное основание для постановки диагноза "активный туберкулез", так как данный анализ должен сопровождаться другими диагностическими тестами (микроскопией бактериальных культур, ПЦР) в соответствии с клинической картиной и предполагаемыми очагами локализации инфекции для более углубленного обследования.
- На ранней стадии инфекции тест может дать отрицательный результат из-за того, что еще не выработалось достаточное количество антител. В таких случаях при симптомах инфекции рекомендуется повторить исследование через 2-7 недель или провести другие виды тестирования.
- Тест нечувствителен к БЦЖ-вакцинации, так как в нем задействованы антигены, специфичные для M. Tuberculosis и нехарактерные для M. Bovis.
- Возможность ложноположительных результатов данного анализа исключена в связи с отсутствием взаимовлияния с другими видами микобактерий.
- Тест рассчитан на выявление только активной формы туберкулеза вне зависимости от его локализации.
- Данное исследование подходит для пациентов с иммунодефицитами различного происхождения (ВИЧ, онкологией), так как тест-система позволяет обнаружить иммуноглобулины всех трех классов (G, M, A).
Кто назначает исследование?
Фтизиатр, инфекционист, терапевт, врач общей практики.

Самый распространенный метод, с помощью которого проводится проверка на туберкулез, — реакция Манту.

Флюорография — метод скринингового обследования, позволяющий выявить туберкулез на ранней стадии.

Анализ крови и мочи на микобактерии туберкулеза позволяет выявить патологию, когда реакция Манту неточная.

Микроскопия мазка подразумевает поиск возбудителя туберкулеза в отделяемой при кашле жидкости — мокроте.
Метод ИФА подходит в качестве уточняющего шага, а также для диагностики скрыто протекающего и внелегочного туберкулеза.

Метод ПЦР позволяет обнаружить туберкулез даже тогда, когда все другие методики показывают отрицательный результат.

Спецпредложения, скидки и акции помогут существенно сэкономить на медицинском обследовании.
Эксперты констатируют: туберкулез в России — больше, чем просто болезнь. Это — неприятное социальное клеймо, которое, помимо физических страданий, становится для заболевшего человека источником серьезного психологического дискомфорта, а иногда и вынуждает на долгие месяцы и годы отказаться от привычного образа жизни, карьеры и планов на будущее.
Лечение туберкулеза — процесс сложный и длительный, а успех во многом определяется тем, насколько своевременно было выявлено заболевание. С учетом того, что никто из нас не застрахован от заражения, крайне важно регулярно проходить профилактическое скрининговое обследование, а при малейших подозрениях на недуг — обращаться к уточняющим анализам. Лишь такое ответственное поведение убережет вас от беды.
Когда сдать анализы на туберкулез и почему не стоит с этим медлить
По мнению обывателей, туберкулезом страдают лишь неблагополучные люди, проживающие на грани нищеты, а также выходцы из мест лишения свободы. Однако такой взгляд, как отмечают врачи, не имеет ничего общего с реальностью. Пациентами фтизиатров нередко становятся и учителя, и бизнесмены, и чиновники, и даже сами доктора. Ведь ключевой фактор, приводящий к развитию заболевания, — это отнюдь не финансовое благополучие, а состояние иммунитета. Если по каким-то причинам (стресс, сопутствующее заболевание, беременность, перенесенная операция, погрешности в питании) организм ослаблен — туберкулезная палочка не упустит шанса для атаки.
Болезнь развивается постепенно, начинаясь в лимфатических узлах, а затем распространяясь по органам и тканям организма. Чаще туберкулез поражает легкие, однако в некоторых случаях, а также при отсутствии лечения бактерии размножаются в пищеварительном тракте, органах мочеполовой системы, костях, коже, оболочках головного и спинного мозга и даже в глазах.
Коварная особенность возбудителя заболевания — микобактерии туберкулеза — умение быстро приобретать устойчивость к антибактериальным препаратам, без которых невозможно успешное лечение. Ученые вынуждены разрабатывать все новые и новые лекарства, что в конечном итоге делает терапию дорогой, а также приводит к неизбежным побочным эффектам, таким как поражение печени. Поэтому важным этапом диагностики туберкулеза является определение чувствительности выявленного возбудителя к различным антибиотикам, это помогает врачам подобрать эффективное лечение.
В силу широкого распространения туберкулеза в нашей стране (70% от общего числа российских больных инфекционными и паразитарными заболеваниями умирают именно из-за такого диагноза) выявление зараженных микобактериями среди детей и взрослых организовано достаточно хорошо.
Так, детям и подросткам до 18-ти лет время от времени проводят туберкулиновые пробы, знакомые нам всем как реакция Манту. После достижения совершеннолетия основным методом диагностики становится флюорография, которую каждый гражданин РФ обязан проходить раз в два года, а определенные категории людей — каждый год. Без такого рентгеновского снимка вас, скорее всего, не допустят к работе: результаты флюорографии необходимо предъявлять при трудоустройстве, а в дальнейшем — повторять процедуру в ходе регулярных медосмотров. Таким образом медики стараются минимизировать количество больных туберкулезом, которые не получают лечение и заражают окружающих.
Помимо этих правил, провериться на туберкулез нужно в случаях, если у вас появились симптомы, указывающие на вероятность развития заболевания (слабость, ночное потоотделение, необъяснимая потеря веса, небольшое повышение температуры по вечерам, увеличение лимфоузлов, хронический кашель). Иногда догадка о возможной причине такого недомогания возникает у врача, но вы и сами можете пройти обследование и сдать анализы, чтобы исключить вероятность инфекции.
Выявить туберкулез можно несколькими путями. Основной задачей диагностики в детском возрасте является определение самого факта инфицирования, ведь в этот период вероятность, что бактерия, попавшая в организм, сразу вызовет патологический процесс, значительно выше, чем у взрослых. По этой причине ведущей методикой первичного скрининга остается туберкулиновая проба.
Оценить признаки поражения легких — наиболее типичное клиническое свидетельство начала заболевания — позволяет флюорография. В случае сомнений для уточняющей диагностики врач назначит рентген — развернутую визуализацию легочной ткани.
Туберкулин — это смесь белков, выделенных из погибших возбудителей туберкулеза. Введение небольшого количества такого препарата под кожу вызывает реакцию иммунитета у всех людей, однако в зависимости от состояния их здоровья она проявится по-разному. Так, у пациентов, в организме которых отсутствует микобактерия туберкулеза, через двое суток после пробы останется лишь незначительный след от укола (или его не будет вовсе). Если же размер красной отметины в месте введения туберкулина больше сантиметра или в этой области на коже появился гнойник — высока вероятность, что человек заражен.
Напомним, реакция Манту — метод первичной диагностики, он не может со 100%-ной вероятностью ответить на вопрос, болен ли человек туберкулезом, но позволяет выделить группу риска, которой предстоит пройти дополнительные обследования.
Поскольку степень инфицирования населения в России микобактериями туберкулеза очень высока, у лиц старше 18-ти лет врачи по умолчанию допускают контакт с инфекцией. Задачей становится поиск больных со скрыто протекающей инфекцией, которые не знают о своем состоянии.
- Флюорография
Оптимальным методом массовой диагностики в этом случае была и остается флюорография. Это — фотоснимок экрана рентгеновского аппарата, который можно получить очень быстро, не подвергая при этом человека значительной лучевой нагрузке. Поэтому кабинеты флюорографии есть практически во всех населенных пунктах нашей страны, а пройти процедуру можно за считанные минуты. - Рентген и КТ
В случае если человек не предъявляет никаких жалоб на самочувствие, а флюорография не выявила признаков изменения легочной ткани, врачи делают заключение, что туберкулеза у пациента нет. Но для более тщательной проверки легких может быть назначено развернутое рентгенографическое исследование (когда снимки делаются не только в прямой, но и в боковой проекции, а специалист лучевой диагностики тщательно изучает каждый сантиметр изображения), а также компьютерная томография (КТ), позволяющая с наибольшей степенью достоверности выявить визуальные признаки туберкулеза и оценить степень распространения патологического процесса.
Некоторые из лабораторных анализов, назначаемых при подозрении на туберкулез, являются специфическими — они проводятся только при этом заболевании. Другие же вы можете пройти в рамках общего медицинского осмотра: это ценный источник информации о вашем состоянии здоровья, который способен указать на наличие инфекционного процесса.
- Общий анализ крови/мочи является диагностическим стандартом при самых разных патологиях. В случае с туберкулезом исследование крови покажет повышение уровня лейкоцитов (сдвиг лейкоцитарной формулы влево) и ускоренную скорость оседания эритроцитов (СОЭ). Изменения в анализе мочи будут наблюдаться при поражении микобактериями почек и мочевыводящих путей — в этом случае в образце обнаружатся признаки амилоидоза.
- Микроскопия мазка подразумевает поиск возбудителя туберкулеза в отделяемой при кашле жидкости — мокроте. Пациенты с подозрением на заболевание особым образом собирают мокроту в стерильную банку, после чего доставляют анализ в лабораторию. Там частицы мокроты переносят на предметное стекло и окрашивают методом по Цилю-Нильсену (при этом микобактерии туберкулеза приобретают хорошо различимый под микроскопом красный цвет, а большинство остальных микроорганизмов — синий).
- Классический культуральный метод. Если в ходе микроскопии лаборант выявил в мокроте микобактерии в достаточном количестве (более 5-ти в поле зрения), то следующим этапом лабораторной диагностики туберкулеза становится бактериологический посев образца в питательную среду. Будучи помещенными в оптимальные температурные условия, микроорганизмы быстро растут, что позволяет уточнить их вид и провести оценку чувствительности к различным типам антибиотиков.
- ИФА (метод иммуноферментного анализа) обнаруживает в крови у пациента антитела к туберкулезу, что указывает на инфицированность (но не обязательно на заболевание). Данный метод подходит в качестве уточняющего шага, а также для диагностики скрыто протекающего и внелегочного туберкулеза.
- ПЦР (метод полимеразной цепной реакции) выявляет ДНК микобактерий в различных средах — в сыворотке крови, моче, мокроте, спинномозговой жидкости и так далее. Это крайне точный метод, который с достоверностью в 100% может дать ответ на вопрос о том, присутствует ли возбудитель в конкретном органе человека. Чувствительность ПЦР так высока, что в некоторых случаях этот анализ позволяет обнаружить туберкулез даже тогда, когда все другие методики показывают отрицательный результат.
- Гистологические анализы (биопсия) подразумевают изъятие маленького фрагмента ткани из тела пациента с целью его обстоятельного микроскопического изучения. Биопсия является важным методом диагностики, особенно в ситуациях, когда исследовать биологические жидкости при помощи других анализов не представляется возможным (например, в случае вялотекущего туберкулеза костей).
Как правило, если вы или ваши дети проходите стандартный медицинский осмотр, диагностикой туберкулеза занимаются государственные медицинские организации — поликлиники и центры здоровья. Однако иногда имеет смысл обратиться в частную лабораторию.
Одним из самых опасных и распространённых во всём мире инфекционных заболеваний не только человека, но и животных является туберкулёз. Возбудителем туберкулёза более чем в 90% случаев выступает mycobacterium tuberculosis (микобактерия туберкулёза).
Что такое микобактерия туберкулёза
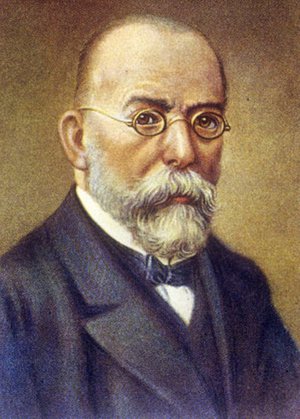
На протяжении долгих столетий человечество страдало и умирало от туберкулёза, называемого ранее чахоткой. Медикам из многих стран мира никак не удавалось обнаружить и выделить коварного возбудителя туберкулёза, даже с появлением микроскопа. И только в 1882 году доктор Генрих Герман Роберт Кох из Германии сумел в результате многочисленных лабораторных опытов, проводимых на протяжении 17 лет, обнаружить продолговатую бактерию и позднее идентифицировать её. Эта бактерия также получила в медицине название по имени своего первооткрывателя: микобактерию туберкулёза называют палочкой Коха. В 1905 году Роберт Кох получил за своё открытие Нобелевскую премию.
Именно Роберт Кох предложил алгоритм для идентификации вызывающих туберкулёз бацилл, получивший также его имя (триада Коха) и применяемый до сих пор. Суть алгоритма состоит в следующем:
- Из тканей больного пациента извлекаются бактерии.
- Из них выращивается чистая культура – колонии бактерий.
- Далее, для получения клинической картины болезни, происходит заражение здорового организма (лабораторные мыши).
По своей форме микобактерия туберкулёза представляет собой продолговатую прямую или изогнутую палочку со слегка закруглёнными концами, размер бактерии обычно составляет 1 – 10 мкм в длину и 0,2 – 0,6 мкм в ширину.
Клетка МБТ состоит из:
- микрокапсулы, защищающей микобактерию от внешних воздействий и связанной с клеточной стенкой;
- клеточной стенки, которая обеспечивает клетке стабильность её формы и размера;
- гомогенной цитоплазмы и цитоплазматической мембраны;
- ядерной субстанции (собственно набор хромосом и плазмиды).
Размножение микобактерий происходит путём простого деления на две клетки. Цикл деления клетки составляет от 14 до 24 часов. Реже встречаются случаи размножения МБТ почкованием или ветвлением. На скорость размножения влияют многие факторы окружающей среды.
За свою тысячелетнюю историю бактерии приобрели различные механизмы защиты и приспособления к неблагоприятным для них внешним условиям.
Оптимальная для роста МБТ температура – 37 – 38°С. Размножаются они при температурном режиме от 29°С до 42°С. Однако, туберкулёзные палочки в состоянии сохранить свою жизнеспособность в условиях как очень низких, так и довольно высоких температур (н.п., при температуре в 80°С палочка является жизнеспособной ещё на протяжении 5 минут, при кипячении гибнет через 15 минут).
Наиболее комфортно бактерии чувствуют себя в сырых и тёмных условиях, на ярком солнце и при высокой температуре окружающей среды они прекращают интенсивное размножение и гибнут через полтора-два часа. Ультрафиолетовые лучи в состоянии уничтожить микобактерии за 2 – 3 минуты.
На протяжении многих месяцев МТБ в состоянии выжить, находясь вне живого организма. В водной среде они сохраняются около 150 дней, в пыли на улицах – до 10 дней, на книжных страницах до 3 месяцев. В высушенной форме микобактерии могут выживать в периоде до 3-х лет, а в замороженном состоянии их жизнеспособность может достигать и 30 лет.
В неблагоприятных для бактерии условиях, при лечении туберкулёза с помощью химиотерапии или при мощном иммунитете, палочка Коха быстро вырабатывает устойчивость к препаратам, может принять L -форму, способна сохраняться в таком состоянии целые десятилетия и вызывать противотуберкулёзный иммунитет. У пациентов, длительное время принимавших противотуберкулёзные препараты, бактерии могут принимать мелкие фильтрующиеся формы.
Основной путь передачи mycobacterium tuberculosis – воздушно-капельный. Этим путём передаётся до 95% из всех случаев заболевания туберкулёзом. Заражение происходит при кашле, чихании и даже во время разговора с инфицированным активной формой туберкулёза больным. Достаточно редко (в пределах 3 – 5 % от общего числа заболеваний) встречается передача МТБ через инфицированные продукты питания или от заражённых животных. Наиболее часто подвержен этому заболеванию крупный рогатый скот и свиньи. Гораздо реже им страдают собаки и кошки.
Практически любой орган или ткань человеческого организма, включая костные ткани, может быть подвержен заболеванию туберкулёзом. Более 90% всех случаев заболевания поражает органы дыхания. Наиболее часто из других внелегочных форм происходит поражение микобактериями мочеполовой системы, суставов, печени и почек.
Лабораторная диагностика и методы исследования материала на содержание микобактерий

При подозрении на туберкулёз органов дыхания материалом для лабораторного исследования является мокрота. При этом лучшие результаты даёт анализ мокроты, собранной на протяжении от 12 часов до суток. При локализации заболевания в других органах в качестве материала для анализа могут выступать разнообразные виды жидкостной среды человеческого организма: жидкость из брюшной полости или из полости суставов, спинномозговая жидкость, промывные воды бронхов кровь и гнойные выделения из ран.
При подозрении на туберкулёз внелегочных форм в качестве материала для лабораторного анализа также используют кусочки тканей органов, взятые при биопсии, пункциях и соскобах.
Если речь идёт о возможном заражении половой или мочевыделительной системы, на анализ берут мочу, собранную после ночного сна утром, как правило, это средняя порция мочи. У женщин для обследования на туберкулёз женских половых органов используют менструальную кровь, которую собирают с помощью колпачка Кафки.
В исследовании материала современная медицина применяет следующие методы:
- бактериологические;
- микроскопические;
- аллергологические;
- биологические;
- молекулярно – генетические и серологические методы (применяются достаточно редко).
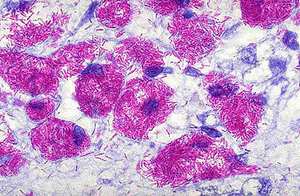
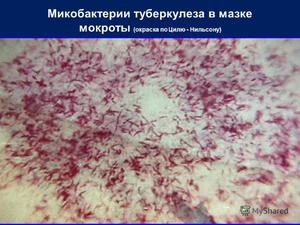
Этот метод является наиболее распространённым и заключается в исследовании мазков, выделенных из собранного материала (мокроты, мочи, спинномозговой жидкости и др.). Суть заключается в окрашивании материала по методу Циля-Нильсена или флуорохромом (как правило, аурамин-родомином или другим), и в дальнейшей обработке спиртом и промывании водой. После чего материал исследуется под люминесцентным микроскопом. Mycobacterium tuberculosis , обработанные флуорохромами, излучают золотистый цвет на тёмно-зелёном фоне. Обработанные по методу Циля - Нильсена туберкулёзные палочки имеют рубиново-красный цвет.
Для обнаружения L -форм используется в большинстве случаев фазово-контрастная микроскопия.
Необходимо просмотреть не менее 100 полей зрения для вынесения положительного ответа при обнаружении mycobacterium tuberculosis , при этом следует указать число бактерий в каждом поле. Однако следует отметить, что наличие отрицательного результата при микроскопии не даёт гарантии полностью исключить диагноз туберкулёза.
Микроскопический метод анализа имеет определённые недостатки, к которым в первую очередь относится низкая чувствительность: mycobacterium tuberculosis обнаруживается только при присутствии не менее 50 – 100 тысяч микробов на 1 мл исследуемого материала. Этот метод не позволяет отличить mycobacterium tuberculosis от других видов mycobacterium , он также не в состоянии определить чувствительность микобактерий к определённым химиотерапевтическим препаратам.
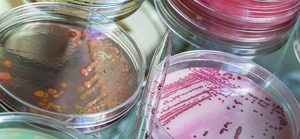
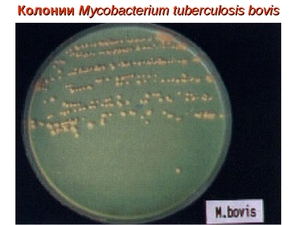
Этот метод представляет собой посев штаммов бактерий на специальные питательные среды и в состоянии определить наличие туберкулёзных палочек при концентрации 200 – 300 микробов на 1 мл. Посев помещается в термостат и на протяжении трёх месяцев при температуре 37 °С еженедельно наблюдается рост микобактерий.
Главный недостаток этого метода состоит в том, что получение конечных результатов требует определённых затрат времени (от 3 до 12 недель). На искусственных средах рост микобактерий наступает через 3 – 6 недель. У пациентов, проходящих курс химиотерапии, выделенные штаммы вырастают на ещё более поздних сроках (от 50 до 80 дней). На сегодня современной медициной испытаны и ускоренные методы выращивания культур mycobacterium tuberculosis по методу Прайса (на препаратах – мазках) и по методу посева на кровяной среде.
С помощью бактериологического метода можно определить не только вирулентность культуры, но и её чувствительность к различным медицинским препаратам.
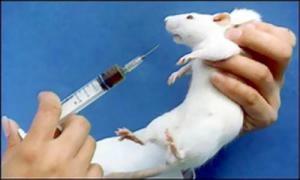
Этот метод относится, пожалуй, к самым рациональным методам исследования. Он позволяет определять микобактерии туберкулёза при малых количествах их содержания в материале (до 10 бактерий на 1 мл).
При этом методе материал вводиться морским свинкам подкожно или в брюшную полость. Если в материале присутствуют вирулентные mycobacterium tuberculosis , то обычно через 10 – 12 дней на месте инъекции образуется уплотнение, которое переходит в незаживающую язву. На протяжении 2 – 4 месяцев развивается генерализованный туберкулёз и свинки погибают.
Ускоренный биологический метод заключается во введении материала в региональный лимфоузел морской свинки. Увеличенный узел вырезается на 8 – 10 день и исследуется на присутствие микобактерий туберкулёза в препаратах-отпечатках.
В связи, с распространением в последние годы изменённых и устойчивых микобактерий чувствительность этого метода заметно снизилась. На сегодняшний день метод применяется в крупных специализированных лабораториях и требует строгого соблюдения режима проведения.
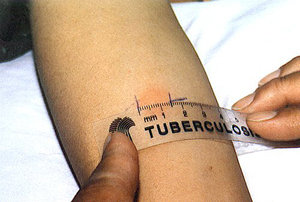
К этому методу относятся широко применяемые кожные туберкулиновые пробы. Проба Манту предусматривает введение туберкулина в предплечье, даёт положительные, отрицательные и резко положительные реакции. У детей и взрослых вводится различная концентрация вещества.
При помощи пробы Манту определяется круг лиц для проведения ревакцинации. Положительная проба Манту не является обязательным признаком наличия заболевания.
Профилактика

Основной профилактикой распространения микобактерий и предотвращение заболевания туберкулёзом является вакцина БЦЖ (Бацилла Кальметта-Герена). Вакцину изготовляют из штамма ослабленной живой mycobacterium bovis (бычий вид туберкулёзной палочки). При отсутствии противопоказаний вакцинацию проводят новорождённым в роддоме на 5 – 7 день жизни. Ревакцинация проводится в возрасте 7, 12, 17 и 22 лет при отрицательном результате пробы Манту и при отсутствии противопоказаний.
Взрослым с целью выявления туберкулёза на ранних стадиях не реже 1 раза в год необходимо проходить флюорографию лёгких в поликлинике. При резких изменениях реакции Манту за год или в случаях контакта с инфицированным больным фтизиатр может предложить проведение курса профилактической химиотерапии.
Читайте также:


