Инфильтративный туберкулез с бронхогенной диссеминацией
Как проявляется неосложненный локальный туберкулез бронхов? С какими заболеваниями следует дифференцировать туберкулез бронхов? Какими методами диагностики можно выявить неосложненный туберкулез бронхов?
На примере туберкулеза бронхов можно наглядно представить, к каким последствиям может привести неполное и одностороннее представление о патогенезе патологического процесса в легких при туберкулезе. В самом деле, туберкулез бронхов большинство фтизиатров до сих пор относят к осложнениям туберкулеза внутригрудных лимфатических узлов или легких [11, 12].
Между тем бронхиальное дерево, широко сообщаясь с внешней средой и участвуя наряду с другими органами внешней экскреции в элиминации из организма чужеродных частиц, подвергается большому риску бактериального заражения как извне — аэрогенным путем, так и изнутри — лимфогематогенным. При этом мигрирующая в макроорганизме инфекция может быть в латентном состоянии и не проявляться локальными изменениями. На факт аэрогенного заражения стенки мелких бронхов туберкулезом с последующим развитием легочных очагов первичного аффекта, а также очагового и инфильтративного туберкулеза легких еще в 1904 году обратил внимание А. И. Абрикосов [1]. В 1955 году П. Гали с сотрудниками установили, что частой причиной формирования туберкулемы легкого становится казеозный панбронхит мелкого хрящевого бронха [13]. Позже А. Хузли [17] и М. В. Шестерина [12] убедительно доказали лимфогематогенный путь возникновения туберкулеза стенки более крупных ветвлений бронхиального дерева. В дальнейшем появилось немало исследований, касающихся различных клинико-морфологических вариантов туберкулеза бронхов, которые были не осложнением туберкулеза легких или внутригрудных лимфатических узлов, а ведущей и нередко единственной локализацией туберкулеза органов дыхания [5, 6, 7, 8, 14, 15, 18, 19, 20].
Между тем из-за господствующего представления о том, что туберкулез бронхов является осложнением других форм туберкулеза органов дыхания, локальные его проявления, как правило, своевременно не диагностируются, а осложненные формы заболевания часто принимаются за неспецифическую легочную патологию или трактуются как другие формы туберкулеза органов дыхания.
В то же время туберкулез бронхов как ведущая локализация инфекционного процесса встречается во фтизиатрической практике нередко. Так, среди вновь поступивших за последние два года в терапевтические отделения клиники фтизиопульмонологии ЦКБ МПС 829 больных с различными формами туберкулеза органов дыхания у 130, то есть в 15,8% случаев, туберкулез бронхов был признан основным проявлением туберкулеза органов дыхания.
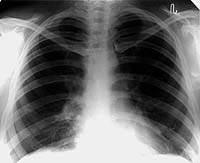 |
| Рисунок 1. Рентгенограмма легких больной С. 30 лет. Патологические изменения не выявляются. Жалобы на сильный кашель со скудной мокротой. В мокроте МБТ+. Бронхоскопия — язвенный туберкулез слизистой правого главного бронха. Браш-биопсия — МБТ+, клетки туберкулезной гранулемы |
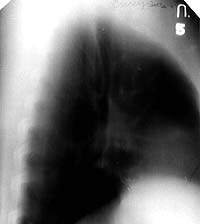 |
| Рисунок 2. Боковая томограмма правого легкого той же больной (срез 5 см). В корне правого легкого увеличенные лимфатические узлы не определяются. Аденогенный генез туберкулеза бронхов исключен |
Осложненные формы туберкулеза бронхов, по нашим данным, почти в 3/4 случаев протекали с поражением субсегментарных и сегментарных бронхов.
Бронхография выявляла у этих больных ампутацию и деформацию бронхов в зоне патологии, а также наличие небольших мешотчатых и цилиндрических бронхоэктазий, причем у части из них туберкулез возникал на фоне дезонтогении воздухоносных путей в виде локальной бронхомегалии, а также врожденных бронхоэктазов различной протяженности [5].
Много реже, по нашим данным в 28,1% случаев, туберкулезный процесс в стенке субсегментарных бронхов характеризовался преимущественно продуктивной воспалительной реакцией, и заболевание вследствие этого протекало со скудной клинической симптоматикой. Поражение чаще было односторонним, в пределах двух-трех сегментов легкого. В клинической картине преобладало малосимптомное течение, бактериовыделение с мокротой наблюдалось не всегда и определялось только методом посева. Морфологически процесс характеризовался воспалительной инфильтрацией всех слоев стенки бронхов с задержкой в их просвете гнойного содержимого.
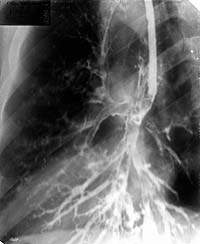 |
| Рисунок 5. Бронхограмма левого легкого в боковой проекции того же больного. Просветы бронхов левого легкого неравномерной ширины. Бронхи пирамиды с цилиндрическими и мешотчатыми бронхоэктазами |
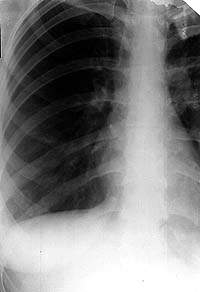 |
| Рисунок 6. Рентгенограмма правого легкого больной К. 27 лет. В нижнем отделе правого легкого усилен бронхососудистый рисунок. Очаговых и инфильтративных изменений нет. Жалобы на кашель со скудной мокротой. МБТ+. Бронхоскопия — инфильтративный туберкулез субсегментарных бронхов системы Б1 справа |
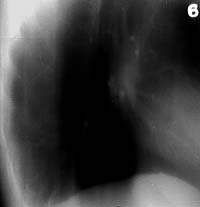 |
| Рисунок 7. Боковая томограмма правого легкого той же больной (срез 6 см). Стенки субсегментарных бронхов Б6 и Б10 уплотнены и инфильтрированы, просвет их не определяется |
Еще реже, всего у 12,5% наших больных, туберкулез субсегментарных бронхов, протекавший с продуктивной воспалительной реакцией, имел более ограниченную протяженность и характеризовался формированием ретенционных бронхиальных кист легкого. Механизм их образования, патоморфология процесса, рентгеносемиотика, а также вопросы дифференциальной диагностики с туберкуломой легкого и другой патологией были подробно изучены еще в 50-60-х годах в работах как отечественных, так и зарубежных авторов и представлены в многочисленных публикациях, в том числе и в современных руководствах по рентгенодиагностике легочных болезней [2, 3, 4, 7, 10, 13, 18]. Врачи фтизиатры и рентгенологи противотуберкулезных учреждений знакомы с этой патологией и все больные с ретенционными бронхиальными кистами туберкулезной этиологии направлялись в клинику либо с уже установленным диагнозом, либо для дифференциации с туберкуломой легкого, а также периферическим раком легкого и проведения хирургической операции.
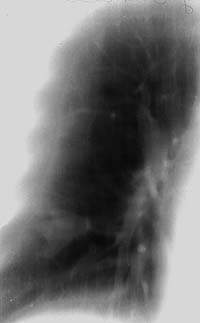 |
| Рисунок 8. Томограмма правого легкого больного Д. 46 лет (срез 9 см). В глубине 9-го сегмента фокусная тень в виде трилистника, располагающаяся по ходу ветвления субсегментарных бронхов, в центральной его части виден кальцинат. Изменения в легком выявлены при флюорографии. Диагноз ретенционной туберкулезной бронхиальной кисты легкого подтвержден операцией |
И наконец, в 12,5% случаев туберкулез субсегментарных бронхов на нашем материале характеризовался двусторонним поражением многих ветвлений. Все больные этой группы поступили в клинику с симптомами интоксикации, кашлем с выделением слизисто-гнойной мокроты, в которой, как правило, методом бактериоскопии удавалось обнаружить микобактерии туберкулеза.
При аускультации легких только у некоторых больных прослушивались непостоянные рассеянные сухие хрипы.
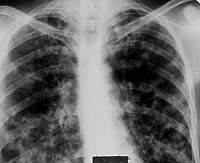 |
| Рисунок 9. Рентгенограмма легких больного Л. 38 лет. Диссеминированное поражение легких с очаговыми образованиями и инфильтрацией интерстиция, видны тени расширенных субсегментарных бронхов. Страдает туберкулезом (очаговым, а затем диссеминированным) 12 лет. При бронхоскопии — диффузный гнойный бронхит преимущественно слизистой субсегментарных и сегментарных бронхов, в материале браш-биопсии МБТ+ и клетки туберкулезной гранулемы |
При рентгенотомографии в отличие от гематогенно-диссеминированного туберкулеза легких двусторонний туберкулез субсегментарных бронхов характеризовался асимметричностью легочного поражения с большим участием нижних отделов легких и резким полиморфизмом изменений. Здесь наряду с очаговыми тенями средних и крупных размеров присутствовали и уплотненные стенки бронхов, и перибронхиальная их инфильтрация при полном отсутствии деструктивных изменений (рис. 9).
Эндоскопия во всех случаях выявляла локальное специфическое поражение слизистой субсегментарных и (или) сегментарных бронхов, причем процесс чаще был односторонним и не всегда соответствовал той стороне, где рентгенограмма выявляла более выраженные изменения в легких.
В 26,3% случаев туберкулез бронхов как ведущая локализация инфекционного процесса в легких протекал с поражением стенки главного, промежуточного или долевого бронха. Как правило, туберкулез крупных бронхов выявлялся в осложненной фазе его течения — либо с воспалительно-ателектатическим процессом в легком, либо с формированием пневмоцирроза. При этом нередко воспалительно-ателектатический процесс врачами диспансеров принимается за параконкрозную пневмонию или инфильтративный туберкулез, а возникший пневмоцирроз — за их осложнение. Подтвердить туберкулезную, а не опухолевую природу процесса позволяло обнаружение МБТ в мокроте, а также данные эндоскопии и биопсии.
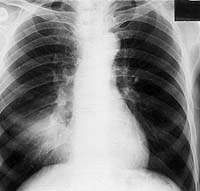 |
| Рисунок 10. Рентгенограмма легких больного П. 67 лет. В нижнем отделе правого легкого гомогенный участок затемнения. Изменения в легких обнаружены при профосмотре. Много лет страдает хроническим бронхитом |
Исключить аденогенное происхождение туберкулеза крупных бронхов у наших больных помогало отсутствие клинико-рентгенологических признаков туморозного или инфильтративного бронхоаденита бронхопульмональной группы лимфатических узлов. Как было доказано на примере прооперированных больных, в 26 случаях при осложненном течении туберкулеза крупных бронхов, несмотря на наличие гиперплазии внутригрудных лимфатических узлов, подтвержденной рентгено-томографическим исследованием, включая компьютерную томографию, гистологическое и бактериологическое исследование лимфоидной ткани выявило наличие туберкулезных бугорков (местами со слиянием) лишь у четырех больных. Причем специфические изменения были столь незначительными, что вряд ли могли явиться источником тяжелого поражения бронхиального дерева, а скорее представляли собой очаги-отсевы. У шести больных с гиперплазией лимфатических узлов гистологически выявлялись кальцинаты без признаков реактивации туберкулеза.
Последнее давало основание предположить, что туберкулезу крупных бронхов в большинстве случаев предшествовал не распознанный своевременно специфический процесс слизистой сегментарных и субсегментарных бронхов.
Отличить воспалительно-ателектатические изменения в легком от инфильтративного туберкулеза помогала рентгенологическая картина в виде объемного уменьшения легкого или его доли, однородный характер затемнения и отсутствие распада, от рака — данные бронхоскопии, свидетельствовавшие о тяжелом специфическом поражении бронхиальной стенки со стенозом просвета бронха, причем у многих с признаками как свежих, так и старых изменений в ней. Но в отдельных случаях только операционная биопсия позволила дифференцировать туберкулез от рака бронха (рис. 10, 11).
Диссеминированный туберкулез легких – это клиническая форма туберкулезной инфекции, характеризующаяся формированием в легких многочисленных очагов специфического воспаления вследствие гематогенного или лимфогенного распространения микобактерий. Диссеминированный туберкулез легких протекает остро, подостро или хронически; с общим недомоганием, гипертермией, одышкой, влажным кашлем, кровохарканьем. Основными методами выявления диссеминированного туберкулеза легких служат рентгенодиагностика, туберкулинодиагностика, определение МБТ в мокроте и секрете бронхов. Лечение проводится специфическими противотуберкулезными препаратами по специальным схемам.
МКБ-10

Общие сведения
Диссеминированный туберкулез легких – специфическая бактериальная инфекция, протекающая с развитием многочисленных туберкулезных очагов в легочной ткани в результате рассеивания МБТ по организму. Диссеминированный туберкулез может протекать в генерализованной форме, с преобладающим поражением легких или других органов. Чаще всего (примерно у 90% больных) диагностируется диссеминированный туберкулез легких. Во фтизиатрии на диссеминированный туберкулез легких приходится 8-15% случаев туберкулеза органов дыхания. У детей и подростков данная форма туберкулеза возникает редко, в большей степени заболеваемости подвержены лица пожилого возраста и страдающие иммунодефицитом. Диссеминированный туберкулез легких служит причиной 3% всех смертей, вызванных туберкулезом.
Причины
Диссеминированный туберкулез легких может представлять собой осложненный вариант первичного туберкулеза или носить вторичный характер и развиваться у пациентов, ранее перенесших первичную туберкулезную инфекцию. Возникновение диссеминированной формы связано с распространением микобактерий по кровеносным или лимфатическим путям из легочного очага или других органов (внутригрудных лимфатических узлов, костей, мочеполовой системы и т. д.). Для развития диссеминированного туберкулеза легких необходимо наличие следующих условий:
- туберкулезной бактериемии (или бактериолимфии),
- гиперсенсибилизации к туберкулезной инфекции,
- резкого снижения общей резистентности.
Рассеиванию МБТ по организму способствуют другие инфекционные заболевания (грипп, корь, ВИЧ), аллергические реакции и иммунодефициты различного генеза, гиповитаминоз, алкоголизм и наркомания, гиперинсоляция или переохлаждение и пр. Довольно часто диссеминированный туберкулез легких развивается у пациентов с эндокринными нарушениями (сахарным диабетом) или физиологическими гормональными изменениями (в период беременности и после родов, в пожилом и старческом возрасте).
К группе высокого риска относятся лица, находящиеся в тесном контакте с больными открытой формой туберкулеза (выделяющими микобактерии). Также диссеминированный туберкулез легких может развиваться у детей, не получавших вакцину БЦЖ.
Патогенез
В условиях снижения напряженности общего и противотуберкулезного иммунитета может возникнуть реверсия туберкулезной инфекции в остаточных очагах с выходом микобактерий в кровяное или лимфатическое русло. Оседанию МБТ в легких способствует густая сеть легочных капилляров, артериол и венул, относительно медленный кровоток. При поступлении значительного количества микобактерий в кровь и выраженном снижении противотуберкулезного иммунитета может развиться генерализованный диссеминированный туберкулез с очагами в различных органах или туберкулезный сепсис.
Классификация
В зависимости от путей распространения микобактерий по организму различают гематогенный, лимфогенный и лимфобронхогенный диссеминированный туберкулез. Все три варианта могут носить острое, подострое или хроническое течение, ограниченный или распространенный характер.
Симптомы
Различные клинические формы диссеминированного туберкулеза легких имеют свои специфические особенности течения. Примерно у трети больных поражение легких является случайно находкой и обнаруживается при прохождении массовой флюорографии. Остальные пациенты целенаправленно обращаются к врачу в связи с ухудшением самочувствия. Диссеминированный туберкулез легких может сочетаться с туберкулезом гортани, костей и суставов, почек, гениталий. В этом случае признакам поражения легких может предшествовать другая органная симптоматика (дисфония, боль в горле, суставах и позвоночнике, гематурия, бесплодие и т. д.).
Острый диссеминированный туберкулез легких в начальном периоде часто напоминает ОРВИ или внебольничную пневмонию. Он манифестирует внезапно, с резкого недомогания, повышения температуры до 38°С, диспепсических нарушений, головной боли. На фоне неспецифических симптомов возникают сухой кашель, одышка, цианоз. Симптоматика прогрессивно нарастает в течение 1-2 недель: температура может достигать 40°С; кашель становится продуктивным с выделением слизисто-гнойной мокроты; может возникать кровохарканье; выражены адинамия, тахикардия, ночная потливость.
При тифоидной форме преобладает интоксикационный синдром, могут иметь место нарушение сознания и бред. У больных с легочной формой, кроме токсикоза, тяжесть состояния усугубляется резко выраженной дыхательной недостаточностью. В случае перехода туберкулезного воспаления на мозговые оболочки развивается менингеальная форма с соответствующей симптоматикой (ригидностью мышц затылка, симптомами Брудзинского и Кернига).
Редко наблюдается острейшее течение диссеминированного туберкулеза легких - туберкулезный сепсис. Ему подвержены лица со сниженным иммунитетом (тяжелым сахарным диабетом, лейкемией и т. д.). Он протекает крайне тяжело с высокой лихорадкой, спутанностью сознания, гепатоспленомегаией, легочно-сердечной недостаточностью.
Клиническая картина подострого диссеминированного туберкулеза легких маскируется под затяжной бронхит; отличается умеренно выраженными проявлениями: раздражительностью, снижением работоспособности, общей слабостью, потерей аппетита и похуданием, периодической гипертермией, несильным влажным кашлем, болью в боку. Нередко развитию симптоматики предшествует туберкулезный плеврит.
Хронический диссеминированный туберкулез легких вне обострения протекает бессимптомно. В период активизации специфического воспаления появляются умеренные симптомы интоксикации; при длительном течении туберкулезного процесса преобладают признаки дыхательной недостаточности. Вследствие редукции сосудистого русла и повышения давления в сосудах малого круга развивается легочное сердце.
Диагностика
Физикальное обследование выявляет ослабленное дыхание, влажные мелко- и среднепузырчатые хрипы. Подтвердить или опровергнуть диагноз помогают следующие диагностические данные:
- Гемограмма на фоне диссеминированного туберкулеза легких претерпевает существенные сдвиги: лейкоцитоз сменяется лейкопенией, развивается лимфопения, эозинопения, нейтрофилез, тромбоцитопения, резко увеличивается СОЭ. В мокроте или смывах с бронхов микобактерии туберкулеза выявляются только у половины больных диссеминированным туберкулезом. При менингеальной форме с целью дифференциальной диагностики прибегают к люмбальной пункции и исследованию спинномозговой жидкости.
- Рентгеносемиотика диссеминированного туберкулеза легких зависит от клинической формы заболевания. Признаками острого процесса служат наличие в обоих легочных полях множественных однотипных очагов, расположенных симметрично, в виде цепочки по ходу сосудов. При подострой диссеминации очаги имеют тенденцию к слиянию, возможно образование полостей распада. Для хронической диссеминации характерно асимметричное расположение очаговых теней, которые имеют разную форму, величину, очертания, интенсивность в зависимости от срока давности их возникновения. Рентгенография легких, как правило, дополняется линейной или компьютерной томографией.
- В начале острой формы диссеминированного туберкулеза легких реакция Манту у больных бывает умеренно положительной или гиперергической, однако в дальнейшем угасает. При подостром и хроническом процессе выявляется слабоположительная или умеренно выраженная реакция на туберкулин.
- При диагностической бронхоскопии на слизистой оболочке бронхов могут обнаруживаться туберкулезные бугорки. Эндоскопическое исследование позволяет произвести биопсию бронха, трансбронхиальную биопсию легкого или лимфатического узла, получить бронхоальвеолярный смыв для исследования на МБТ.
- ИФА-диагностика проводится для верификации диагноза у лиц из групп риска. Широкое применение квантиферонового теста и T-SPOT-диагностики сдерживается высокой стоимостью анализов.
Дифференциальная диагностика диссеминированного туберкулеза легких проводится с саркоидозом, лимфогранулематозом, пневмокониозом, пневмомикозом, коллагенозами, очаговой пневмонией, альвеолитом, карциноматозом легких.

Лечение диссеминированного туберкулеза легких
Больные с диссеминированным туберкулезом легких госпитализируются в стационар противотуберкулезного профиля. Специфическая химиотерапия назначается и контролируется фтизиатром. При впервые выявленном диссеминированном туберкулезе легких, независимо от формы, назначается рифампицин, изониазид и этамбутол (или стрептомицин); при массивном бактериовыделении или тяжелом течении добавляется четвертый препарат - пиразинамид.
Активная терапия продолжается до рассасывания очагов диссеминации, прекращения выделения микобактерий и закрытия каверн. После этого, еще 6-9 месяцев, лечение осуществляется двумя противотуберкулезными антибиотиками (изониазид+этамбутол, изониазид+пиразинамид или изониазид+рифампицин). В схему лечения острого диссеминированного туберкулеза легких включают кортикостероиды (преднизолон) и иммуномодуляторы (препараты тимуса, альфа интерферон). В некоторых случаях (при сохранении полостей распада) прибегают к оперативной коллапсотерапии.
Прогноз и профилактика
Исход острого диссеминированного туберкулеза легких может быть благоприятным при условии своевременного выявления и проведения полноценного курса этиотропной терапии. Осложнение в виде туберкулезного менингита может привести к гибели больного. Подострое течение может подвергаться обратному развитию или переходить в хроническую форму. Хронический диссеминированный туберкулез имеет длительное, многолетнее течение, может осложняться появлением внелегочных очагов и прогрессированием в фиброзно-кавернозный туберкулез.
Профилактика диссеминированного туберкулеза легких заключается в предупреждении и лечении первичного туберкулезного процесса, своевременной БЦЖ-вакцинации детей, проведении профилактического рентгенологического скрининга среди взрослых. Пациенты, перенесшие туберкулез, должны в течение 2-х лет находиться под наблюдением фтизиатра. Снятие с диспансерного учета может быть осуществлено только при отсутствии рецидивов, остаточных изменений (туберкулом, кальцинатов, цирроза легких и пр.) и отягощающих факторов (иммунодефицитных состояний, хронических заболеваний, вредных зависимостей).
Диссеминированный туберкулез легких – клиническая форма, которая характеризуется образованием множественных туберкулезных очагов вследствие гематогенной, лимфогенной или лимфогематогенной диссеминации МБТ, значительной распространенностью процесса (от 3 сегментов до тотального поражения) и двусторонней локализацией.
Особенности патогенеза диссеминированного туберкулеза следующие:
• характерна бактериемия , т. е. циркуляция МБТ в кровеносном русле. Это необходимое условие для гематогенной диссеминации, наблюдающейся в 90% случаях диссеминированного туберкулеза. Реже встречается лимфогенная диссеминация – около 10% случаев. Возможен смешанный путь диссеминации – лимфогематогенный. Бактериемия длится от нескольких дней до нескольких недель;
• массивность инфекции: люди из туберкулезных очагов болеют в 2 раза чаще остальных;
• источником распространения МБТ чаще всего бывают свежие очаги во внутригрудных лимфатических узлах или в легочной ткани или старые кальцинированные очаги, в том числе очаги Гона, внелегочные очаги, прежде всего – в костях и почках;
• провоцирующую роль могут играть физические факторы: гиперинсоляция, резкое охлаждение, неправильное назначение физиотерапевтического лечения;
• необходимо особое состояние макроорганизма. Группами риска по развитию диссеминации являются: 1) люди с функциональной патологией вегетативной нервной системы; 2) больные с хроническими изнуряющими болезнями (сахарный диабет, онкологические заболевания); 3) беременные, женщины в послеродовом периоде, подростки, старики; 4) лица с иммунодефицитными состояниями различной природы, в том числе больные с ВИЧ-инфекцией, наркоманы, больные, получающие цитостатическую, гормональную терапию.
Выделяют три варианта клинического течения диссеминированного туберкулеза:
• острый диссеминированный (милиарный);
Для милиарного туберкулеза характерно массивное обсеменение легких мелкими просовидными однотипными очагами. Очажки размером 2–2,5 мм располагаются по ходу капилляров и имеют преимущественно продуктивный характер. Милиарный туберкулез обычно развивается в результате генерализации инфекции в организме, при этом наряду с легкими поражаются почки, селезенка, печень и другие органы. Но в ряде случаев процесс локализуется преимущественно в легких. Острый диссеминированный (милиарный) туберкулез чаще встречается у детей в раннем возрасте. Острый милиарный туберкулез у взрослых возникает в основном на фоне иммунологической недостаточности.
Клиническая картина. Заболевание начинается с общих нарушений. Состояние больных быстро ухудшается: повышается температура до 39–40 оС, развиваются одышка, тахикардия, цианоз, иногда – желтушное окрашивание кожных покровов. Кашель сухой или с небольшим количеством мокроты. При объективном обследовании – состояние больного тяжелое. Над легочной тканью – тимпанит, дыхание жесткое или ослабленное, немногочисленные сухие и влажные хрипы. Характерны гепато– и спленомегалия. В анализе крови отмечаются: лейкоцитоз, сменяющийся лейкопенией на фоне прогрессирования заболевания, моноцитоз, лимфопения, эозинопения, сдвиг формулы влево, но без токсической зернистости лейкоцитов. СОЭ резко повышена. В моче обнаруживается белок.
Проба Манту по мере прогрессирования болезни становится низкой и отрицательной. МБТ в мокроте обнаруживаются редко.
Рентгенологические изменения в первые дни характеризуются смазанностью легочного рисунка, а затем – его уплотнением в виде мелкопетлистой сетки. Спустя несколько дней появляются множественные однотипные, хорошо отграниченные очаги округлой формы величиной с просяное зерно – милиарные очаги. Они расположены в виде цепочек симметрично и равномерно на всем протяжении легочной ткани.
При нераспознанном милиарном туберкулезе его клинические проявления прогрессируют, количество очагов нарастает, в процесс могут вовлекаться внутренние органы и менингеальные оболочки. В случае отсутствия лечения больные погибают от тяжелой интоксикации и гипоксии. При своевременно начатой специфической терапии прогноз милиарного туберкулеза в большинстве случаев благоприятный.
Подострый гематогенно-диссеминированный туберкулез
Подострый гематогенно-диссеминированный туберкулез характеризуется наличием множественных крупных однотипных очагов, расположенных преимущественно симметрично в верхних отделах легких. Очаги могут сливаться с образованием инфильтратов. При прогрессировании процесса образуются каверны, которые бывают тонкостенными или дырчатыми и располагаются симметрично (штампованные каверны). С образованием каверн происходит присоединение бронхогенного пути распространения инфекции. Для подострого диссеминированного туберкулеза характерны вовлечение в процесс плевры и наличие очагов внелегочных локализаций туберкулеза.
Диссеминированный туберкулез встречается у детей старшего возраста, подростков и взрослых.
Клиническая картина. Заболевание может протекать под маской гриппа, бронхита, пневмонии, иногда начинается с экссудативного плеврита. Отмечаются интоксикационный синдром с субфебрильной или фебрильной температурой, кашель с небольшим количеством слизисто-гнойной мокроты, одышка. Все симптомы нарастают в течение 2 – 4 недель и достигают значительной степени выраженности. Больные могут отмечать повышенную возбудимость, раздражительность, нарушение сна. Иногда первым симптомом заболевания является кровохарканье. В отдельных случаях на первое место выходят симптомы внелегочных локализаций (гортань, почки, придатки матки, кости).
Данные обследования. При осмотре может определяться снижение массы тела больного, бледность с сероватым колоритом кожи. Отмечается укорочение перкуторного звука в верхних отделах легких, в нижних – умеренный тимпанит. Дыхание в верхних отделах жесткое, небольшое количество мелкопузырчатых хрипов на верхушках, в межлопаточном пространстве, шум трения плевры. По мере прогрессирования процесса количество влажных хрипов возрастает. Со стороны крови: анемия, лейкоцитоз до 12–14 ? 109/л, палочкоядерный сдвиг до 7–14%, характерны лимфопения, моноцитоз, СОЭ до 20– 30 мм/ч. Туберкулиновая чувствительность у многих больных гиперергическая. МБТ+ в мокроте. Характерно поражение бронхов, образование внелегочных очагов поражения: туберкулез глаз, костей и суставов, мочеполовых органов.
Течение и исход. Подострый диссеминированный туберкулез имеет наклонность к прогрессирующему течению. При неблагоприятном развитии возможен переход в бронхолобулярную казеозную пневмонию с вовлечением в процесс легочной ткани на всем протяжении, специфическим поражением кишечника и гортани. В доантибактериальную эру процесс заканчивался смертью больных в течение 4–6 мес. В настоящее время при своевременно начатом и полноценном лечении, отсутствии лекарственной устойчивости МБТ прогноз, как правило, благоприятный. Однако полное рассасывание очагов при подостром диссеминированном туберкулезе наблюдается реже, чем при остром процессе.
Хронический гематогенно-диссеминированный туберкулез
Хронический диссеминированный туберкулез на начальном этапе характеризуется появлением немногочисленных очагов симметрично в верхушках обоих легких. Затем происходит апикокаудальное (т. е. сверху вниз) распространение процесса с образованием новых очагов. На поздних этапах образуются полости распада преимущественно в верхних отделах легких с формированием штампованных каверн, расположенных часто симметрично. Характерно наличие внелегочных локализаций. Клинически процесс протекает волнообразно, со сменой периодов обострений и интервалов между ними.
Клиника хронического диссеминированного туберкулеза характеризуется незаметным началом. Отмечаются похудание, утомляемость, небольшие подъемы температуры, покашливание со скудной мокротой. Характерны признаки дисфункции нервной и эндокринной систем. Хронический диссеминированный туберкулез может протекать под маской астматического бронхита. Если заболевание своевременно не выявляется, клинические проявления нарастают: отмечаются одышка, повышение температуры от субфебрильных до фебрильных цифр. Наблюдается синдром, характерный для формирования каверны: влажные хрипы, кашель с мокротой, кровохарканье, появление МБТ, – это 4 признака развивающегося распада. Иногда заболевание дебютирует экссудативным плевритом. Вследствие гематогенной диссеминации МБТ возможны также, одновременно с легкими, поражение эндокринной системы (щитовидная железа, надпочечники) и развитие внелегочных очагов с наиболее частой локализацией специфического поражения в гортани.
Данные обследования. При осмотре больного определяются бледность, похудание, снижение тургора тканей. Иногда наблюдаются явления гипертиреоза: потливость, тахикардия, блеск глаз, лабильность вазомоторов. Перкуторный звук укорочен в верхних отделах легких, в нижних – коробочный звук из-за эмфиземы. В верхних отделах могут выслушиваться сухие и влажные хрипы на фоне ослабленного или бронхиального дыхания, в нижних отделах легких – ослабленное дыхание.
При вспышке хронического диссеминированного туберкулеза и при образовании полостей отмечаются увеличение СОЭ, умеренный лейкоцитоз с небольшим сдвигом влево, возможны моноцитоз и лимфоцитопения. В мокроте часто обнаруживаются МБТ. Туберкулиновые пробы чаще положительные, нормергические.
Рентгенологически характерны двусторонность поражения, полиморфизм очагов: разные их размеры и стадии развития. Обычно в верхних отделах легких очаги более крупные, сливающиеся, могут обнаруживаться каверны. По направлению сверху вниз очаги в легочной ткани уменьшаются по размеру и интенсивности. Выражен интерстициальный склероз, участки фиброза преимущественно в верхних отделах и эмфиземы – в нижних.
Течение и исход. Течение процесса длительное, волнообразное. При своевременно начатой комплексной терапии возможно достижение клинического излечения. При неблагоприятном течении и позднем выявлении процесса хронический диссеминированный туберкулез переходит в двусторонний кавернозный и фиброзно-кавернозный.
Дифференциальная диагностика диссеминированного туберкулеза
Существует около 200 заболеваний различной природы, объединенных рентгенологическим синдромом двусторонней диссеминации. Диссеминированный туберкулез легких в клинической практике наиболее часто приходится дифференцировать со следующими из них.
• Двусторонняя мелкоочаговая пневмония – возникает при гематогенном распространении инфекции в легких, чаще как осложнение гриппа, микоплазменной инфекции, ассоциаций возбудителей (вирусы и бактерии), сепсиса. Характерно острое начало с резко выраженными симптомами интоксикации. В легких выслушиваются многочисленные влажные и сухие хрипы. Рентгенологически определяются различного размера нечетко очерченные тени на фоне усиленного легочного рисунка преимущественно в средних и нижних отделах легких. При адекватной антибактериальной терапии очаги в течение 10–15 дней рассасываются.
• Экзогенный аллергический альвеолит – возникает вследствие вдыхания органической и неорганической пыли (болеют работники птицефабрик, мукомолы и др.). При остром течении симптомы исчезают через 12–24 ч. При хроническом течении прогрессируют одышка, кашель, характерен субфебрилитет. Рентгенонологически – интерстициальные изменения, могут быть милиарные очаги. В исходе формируется ячеистый фиброз, больше выраженный в верхних отделах. При хроническом течении информативна открытая биопсия.
• Пневмокониозы – профессиональные заболевания, связанные с воздействием пыли, сопровождающиеся выраженным фиброзом. В диагностике важен профессиональный анамнез.
• Бронхиолоальвеолярный рак – аденокарцинома из эпителия слизистых желез бронхов. Характерны кашель с обильной пенистой мокротой (до 2 л в сутки и более), одышка, похудание. Рентгенонологически – очаговые тени преимущественно в нижних и средних долях легких с тенденцией к слиянию, интерстициальные изменения. В мокроте могут быть найдены раковые клетки.
• Карциноматоз легких – метастатическое поражение легких при раке легких, желудка, поджелудочной железы, молочной железы, прямой кишки, почек и др. Рентгенонологически – множественные очаговые образования различного генеза и плотности. Может быть сетевидный лимфангит и увеличение внутригрудных лимфатических узлов.
• Саркоидоз. Необходимо дифференцировать диссеминированный туберкулез с саркоидозом II и III cтадий. Во II стадии саркоидоза внутригрудные лимфоузлы увеличены. Характерно усиление легочного рисунка в прикорневых и средних отделах легких, множественные мелкие очаги размером 2,5–5 мм, расположенные симметрично. В III стадии саркоидоза лимфоузлы могут не определяться. Развиваются диффузный пневмосклероз, участки цирроза, эмфизема. При исследовании биопсийной ткани лимфоузлов, легких, слизистой оболочки бронхов можно обнаружить саркоидную гранулему, состоящую из эпителиоидных клеток, гигантских клеток Пирогова – Лангханса без творожистого некроза.
• Коллагенозы – имеют клиническую картину соответствующего заболевания (системная красная волчанка, склеродермия, дерматомиозит, ревматоидный артрит и др.) в сочетании с легочным васкулитом.
• Гемосидероз – идеопатическая бурая индурация легких. Характерны: кровохарканье, ржавая мокрота, боли в грудной клетке, бледность, цианоз, в легких – влажные хрипы. В крови – анемия, анизо– и пойкилоцитоз, ретикулоцитоз. В мокроте – сидерофаги, положительная реакция Кумбса, положительная десфераловая проба. При чрезбронхиальной биопсии легких в альвеолах выявляются сидерофаги. Рентгенонологически – очаги от 1–2 мм до 1–2 см и более в средних и нижних отделах обоих легких. В фазе ремиссии определяется фиброз, мелкие очажки.
• Синдром Гудпасчера – геморрагическая пневмония с нефритом. Характеризуется прогрессирующим кровохарканьем, инфильтратами пятнистой структуры в легких. Характерны сидерофаги в мокроте, изменения в моче – гематурия, цилиндрурия, протеинурия.
• Шоковое легкое – возникает при различных видах тяжелого шока (травматический, кардиогенный, бактериемический, ожоговый). Характерно быстрое развитие дыхательной недостаточности, обильные крепитирующие хрипы, сосудистая недостаточность. Рентгенонологически определяются усиление легочного рисунка и мелкоочаговые изменения преимущественно в нижних отделах легких.
Данный текст является ознакомительным фрагментом.
Читайте также:


