Дифференциальную диагностику диссеминированных форм туберкулеза и саркоидоза
| Признак | Диссеминированный туберкулез | Саркоидоз II стадии | Карцинома тоз | Двусторонняя очаговая пневмония |
| Возраст, пол | Лица любого возраста, мужского и женского пола | Чаще женщины молодого и среднего возраста | Чаще у взрослых независимо от пола | Независимо от возраста и пола, чаще после переохлаждения |
| Периферические лимфатические узлы | Не увеличены | Множественные до 1,5 см в диаметре | Увеличенные при метастазировании | Норма |
| Начало и течение заболевания | Острое и подострое, прогрессирующее, с преобладанием симптомов интоксикации | Чаще постепенное с возможным поражением других органов и нередкой спонтанной регрессией | Чаше постепенное; нередко после лечения по поводу опухоли с внелегочной локализациией | Острое или подострое, прогрессирующее, с выраженными симптомами поражения легких и интоксикацией |
| Рентгенологические признаки | Симметричная очаговая диссеминация — тотальная при остром течении; при подостром и хроническом течении диссеминация преимущественно в верхних и средних отделах | Двусторонняя очаговая диссеминация в основном в средних и нижних отделах; двустороннее увеличение бронхопульмональных лимфатических узлов | Мономорфная очаговая диссеминация с локализацией очагов в различных отделах легкого | Множественные очаговые тени в обоих легких; иногда расширение корней легких; быстрое рассасывание очагов на фоне адекватной терапии |
| Бронхоскопия | Норма. При осложнен ном течении — туберкулез гортани, бронха | Утолщение слизистой оболочки, характерные участки с измененным сосудистым рисунком, иногда саркоидные гранулемы | Выбухание стенки, катаральный эндобронхит | Разлитая гиперемия слизистой оболочки, слизисто- гнойный секрет в просвете |
| Бактериологическое исследование мокроты | Иногда МБТ+ | МБТ- | МБТ- | МБТ-. Неспецифическая микрофлора |
| Чувствительность к туберкулину | Отрицательная анергия при остром течении; нормергия или гиперергия при подостром | Слабоположительная или отрицательная | Слабоположительная или отрицательная | Слабоположительная или отрицательная |
| Морфологическое исследование биоптата | Элементы туберкуле зной гранулемы | Элементы саркоидной гранулемы | Ткань опухоли или опухолевые клетки | Нейтрофилы, плазмоциты, эозинофилы |
Силикоз относится к наиболее частым кониозам — пылевым заболеванием легких. В дифференциальной диагностике с диссеминированным туберкулезом следует учитывать профессиональный анамнез. В отличие от диссеминированного туберкулеза, для силикоза характерна большая длительность болезни с клинической картиной бронхита и эмфиземы. Обращает на себя внимание вполне удовлетворительное общее состояние больного при обширных изменениях в легких. Очаговые тени в легких имеют четкие очертания, хорошо видны грубые фиброзные изменения. Обнаружение МБТ в мокроте при картине силикоза является признаком смешанного заболевания — силикотуберкулеза.
Экзогенный аллергический альвеолит патогенетически связан с реакцией легочной ткани на различные аллергены. Рентгенологическая картина характеризуется мелкими очагами диссеминации. Однако возможно формирование и более крупных очагов, аналогичных таковым при крупноочаговом диссеминированном туберкулезе. В дальнейшем, однако, рентгенологические изменения приобретают типичную для поздних стадий диссеминированных процессов картину диффузного фиброза, которая отличается от туберкулеза отсутствием очагов в легких. Для верификации диагноза необходима биопсия легкого. При гистологическом исследовании биоптата находят отек и инфильтрацию межальвеолярных перегородок лимфоцитами, плазматическими клетками, гистиоцитами и эозинофилами. В поздней стадии биопсия не информативна — обнаруживают лишь диффузный фиброз легкого.
Гемосидероз легких возникает в результате повторных множественных кровоизлияний и диффузных отложений гемосидерина. Среди клинических проявлений заболевания должно быть отмечено кровохарканье. В отличие от диссеминированного туберкулеза в легких на фоне притупления перкуторного звука выслушивают значительное количество сухих и влажных разнокалиберных хрипов. Особенностью рентгенологической картины является поражение преимущественно нижних и средних отделов легких и иногда — лимфатических узлов корней легких. Диагноз гемосидероза подтверждают при обнаружении в содержимом бронхов гемосидерофагов.
Застойное легкое с двусторонней очаговой диссеминацией развивается при пороках сердца, чаще при стенозе митрального клапана. У больных имеются выраженная одышка, цианоз, иногда появляется кровохарканье. При аускультации нередко обнаруживают значительное количество влажных хрипов в нижних отделах обоих легких. Рентгенологическое исследование выявляет множественные очаговые тени в прикорневых и базальных отделах, широкие корни легких. В плевральной полости иногда обнаруживают транссудат.
При системных заболеваниях с поражением соединительной ткани и сосудов возможны прогрессирующие изменения в легких, подобные по клинической и рентгенологической картине диссеминированному туберкулезу. Такие изменения наблюдают при ревматоидном артрите, системной красной волчанке, узелковом периартериите, гранулематозе Вегенера. Следует иметь в виду, что у этих больных реакция на туберкулин обычно отрицательная, а при наличии деструкции в легких МБТ в мокроте не выявляются. Экссудативный плеврит при системной красной волчанке и узелковом периартериите как правило двусторонний, а при туберкулезе — односторонний. При необходимости верификации диагноза показана биопсия.
Лечение
В лечении диссеминированного туберкулеза легких, кроме специфической антибактериальной терапии (противотуберкулезные препараты), большое значение имеют и другие методы лечения: противовоспалительные, десенсибилизирующие, антипротеазные, антиоксидантные препараты и иммуномодуляторы.
6. Хронологическая карта занятия:
| № темы | Содержание раздела | Вид деятельности Студентов | Время, мин |
| Историческая справка, актуальность вопроса. | Дискуссия, тесты. | ||
| Патоморфология, патогенез диссеминированного туберкулеза легких и туберкулезного менингита. | Опрос. | ||
| Клиника, диагностика, дифференциальная диагностика. | Курация больных, мозговой штурм. | ||
| Рентгендиагностика диссеминированного туберкулеза, | Обсуждение, опрос. | ||
| Лечение диссеминированного туберкулеза. Профилактика. | Решение ситуационных задач, тесты. |
7. Контролирующие материалы.
Дифференциальную диагностику до обнаружения характерных для саркоидоза гранулем нужно проводить со многими заболеваниями, особенно системного характера:
1. Внутригрудную форму саркоидоза в первой стадии процесса приходится дифференцировать с туберкулезом внутригрудных лимфатических узлов, медиастинальной формой лимфогранулематоза;
2. во второй-третьей стадиях — с диссеминированным туберкулезом легких, карциноматозом, пневмокониозами, реже другими диссеминированными поражениями легких.
САРКОИДОЗ БЕКА. Болезнь Бенье-Бека-Шаумана - системное заболевание, проявляющееся (чаще всего) образованием во внутригрудных лимфатических узлах и лёгких эпителиоидногигантоклеточных гранулём без казеоза. Этиопатогенез полностью не выяснен.
Многие связывают заболевание с воздействием на организм человека изменённых форм возбудителя туберкулёза (L–формы). В патогенезе саркоидоза важную роль играет снижение клеточного иммунитета
Этиология. Вирусологи ищут связь саркоидоза с аденовирусами, вирусами коревой краснухи, вирусом Коксаки. Считается, что причина саркоидоза кроется в сочетании генетической предрасположенности с воздействием окружающей среды. Саркоидоз чаще встречается у некурящих, чем у курильщиков. Важна роль экологических и профессиональных факторов.
Патоморфология.Основным патоморфологическим субстратом саркоидоза является эпителиоидная гранулема, которая состоит почти исключительно из эпителиоидных клеток, единичных гигантских клеток Пирогова – Лангханса, с узким ободком лимфоцитов вокруг бугорка, без очагов творожистого некроза в центре и перифокального воспаления вокруг. Характерной особенностью саркоидной гранулемы является наличие в ней кровеносных сосудов синусоидного или капиллярного типов, что отличает ее от туберкулезного бугорка. Гиперпластическая фаза развития саркоидоза характеризуется пролиферацией ретикулярных клеток стромы лимфатического узла. Через 4–6 нед. происходит формирование саркоидной гранулемы – гранулематозная фаза. В дальнейшем происходит рассасывание гранулемы без остаточных изменений, или развиваются гиалинизация и склероз-фиброзно-гиалиновая фаза.
Различают несколько форм (стадий):
- медиастинальная форма - увеличение внутри- грудных лимфоузлов (I стадия),
- легочно-медиастинальная и легочная форма (II стадия) - появление мелкоочаговой диссеминации в лёгких.
- Возможен переход в III стадию с развитием конгломеративных изменений. У большинства больных начало заболевания бессимптомное, в 15-20% случаев легочного саркоидоза отмечается слабость, потливость, повышается температура до субфебрильных цифр, ухудшается общее состояние, возникает небольшая одышка.
Классификация. Все существующие классификации саркоидоза легких строятся на основании рентгенологических данных. Известна классификация А.Е. Рабухина и З.И. Костина, согласно которой выделяют 3 формы (стадии) болезни. I стадия, или начальная внутригрудная лимфожелезистая форма, характеризуется двусторонним симметричным поражением бронхопульмональных лимфоузлов (ЛУ), реже поражаются трахеобронхиальные ЛУ и еще реже – паратрахеальные. Могут поражаться также лимфатические узлы, расположенные в разветвлениях бронхов II порядка, по ходу нижней ветви легочной артерии справа. II стадия, или медиастинально-легочная форма, характеризуется поражением внутригрудных ЛУ (ВГЛУ) и легочной ткани ретикулярного и очагового характера. Различают 2 варианта этой формы. При первом отмечается наличие увеличенных прикорневых ЛУ, а также очаговых затенений в средних отделах легких на фоне крупнопетлистого и линейно-тяжистого легочного рисунка. Второй вариант характеризуется отсутствием увеличенных прикорневых ЛУ, которые могут определяться только в легочной ткани на фоне крупнопетлистого рисунка в прикорневой зоне или мелкопетлистого в субкортикальных отделах располагаются мелкоочаговые тени, которые концентрируются в основном вокруг ворот легких и в средних и нижних отделах, оставляя свободными только надключичные зоны. III стадия, или легочная форма, характеризуется выраженными изменениями в легочной ткани при отсутствии увеличения ВГЛУ. В легких отмечается густая диссеминация в средних отделах на фоне пневмосклероза и эмфиземы. При прогрессировании процесса очаговые и конгломерирующие изменения появляются на всем протяжении легочной ткани, причем нарастают пневмофиброз и эмфизема.
Клиника. Среди клинических проявлений можно выделить симптомы общего порядка (повышение температуры, слабость и др.), а также проявления, обусловленные поражением того или иного органа или их группы. Эти симптомы принято делить на 2 большие группы:
1. Обусловленные поражением органов дыхания.
2. Обусловленные поражением других органов при внеторакальных формах саркоидоза.
В большинстве случаев поражаются ВГЛУ, бронхи и легкие (саркоидоз органов дыхания); возможны комбинированное поражение 2–3 органов, генерализованная форма саркоидоза с вовлечением многих органов и тканей, внегрудная форма саркоидоза. Саркоидоз органов дыхания чаще начинается бессимптомно и обнаруживается случайно при рентгенологическом исследовании легких. По мере развития болезни появляются сухой кашель, иногда боль в груди, затем ведущей становится жалоба на одышку вначале при повышенной, потом при обычной физической нагрузке. Могут выявляться жесткое дыхание и сухие хрипы. Рентгенологическое исследование позволяет обнаружить увеличение ВГЛУ (преимущественно двустороннее), очаговоподобные тени в легких, диффузную инфильтрацию легочной ткани, плевральную реакцию. При длительном прогрессирующем течении процесса формируется фиброз легких, снижается жизненная емкость легких, нарастает дыхательная недостаточность (одышка возникает даже в покое, появляется диффузный цианоз, усиливающийся во время физической нагрузки); нередко можно выявить симптом барабанных палочек. Перкуторно определяются высокое стояние нижних границ легких и ограничение их дыхательной экскурсии. Над нижними и средними отделами легких нередко выслушиваются однородные по калибру и звучности влажные хрипы трескучего тембра. Для генерализованной формы саркоидоза характерны жалобы на слабость, утомляемость, снижение аппетита, отмечаются похудение, боли в суставах. Выявляются признаки поражения органов и тканей, например увеличение печени, периферических лимфатических узлов; при рентгенологическом исследовании наблюдаются изменения в органах грудной полости и т.д.; возможен субфебрилитет. Из внегрудных проявлений чаще наблюдаются саркоидоз кожи, саркоидозный гепатит (без значительных нарушений функций печени), поражение селезенки, периферических лимфатических узлов (в большинстве случаев шейных, которые увеличены, но безболезненны и не спаяны с окружающими тканями), костей скелета (диффузный остеопороз, кистозные изменения – чаще в дистальных фалангах пальцев кистей и стоп), глаз (саркоидозный иридоциклит с вовлечением сетчатки и сосудистой оболочки глаза, иногда зрительного нерва). Реже встречаются саркоидозный миокардит (проявляется аритмиями и быстро развивающейся сердечной недостаточностью), менингит именингоэнцефалит (протекают тяжело, как правило, со смертельным исходом), невриты (часто лицевого нерва). В течении саркоидоза обычно прослеживаются фазы обострения и ремиссии. В период обострения болезни нарастает общая слабость, возникают боли в мышцах и суставах; увеличивается скорость оседания эритроцитов (СОЭ), наблюдаются лейкоцитопения, лимфоцитопения, моноцитоз. Как проявление гиперкальциемии возможны жажда, полиурия, тошнота, запоры
Диагностика. При диссеминированном туберкулёзе проявления интоксикации отмечаются у большинства больных, а при острой его форме (милиарный туберкулёз) нередко начало болезни острое, с высокой температурой (до 39) и тяжёлым общим состоянием. Физикальные данные мало характерны. При диссеминированном туберкулёзе мелкопузырчатые хрипы прослушиваются обычно при подострой и хронической его форме, у больных саркоидозом они чаще всего не выслушиваются, СОЭ и гемограмма у большинства больных саркоидозом в норме, при диссеминированном туберкулёзе СОЭ повышена (при острой форме - в трети случаев нормальная), умеренный лейкоцитоз, сдвиг лейкоцитарной формулы влево. В гемограмме, особенно в начальных и острых фазах болезни, отмечаются лейко- и лимфонения, моноцитоз, иногда эозинофилия при нормальной или нерезко ускоренной РОЭ. Часто при этом повышено содержание глобулинов в сыворотке крови, а также уровня кальция в крови и моче.
Микобактерии туберкулёза в мокроте и промывных водах бронхов при саркоидозе не обнаруживаются.
Рентгенологически при легочной и легочно-медиастинальной формах саркоидоза Бека обнаруживают в средних отделах лёгких, пригилюсных зонах, густую мелкоочаговую диссеминацию. Область верхушек легких, а также диафрагмальных участков легочных полей обычно свободна от изменений. В отдельных случаях видна значительная густота очаговых изменений на всём протяжении легочных полей. Симптом локальной тени.. Гилюсы при этом увеличены и ясно выступает полицикличе- ский характер их контуров. При легочной форме корни лёгких могут быть нормальных размеров. При диссеминированном туберкулёзе гилюсы не увеличены. Отметим, что у больных саркоидозом тени увеличенных опухолевидных узлов, не столь выражены, как при медиастинальной форме болезни. Увеличенные гилюсы чаще всего бывают с двух сторон. У больных диссеминированным туберкулёзом очаговые тени расположены обыч- но в верхних и средних отделах, количество их убывает книзу (апико-каудальное распро- странение). При подострой форме выражена перифокальная реакция вокруг очагов, не- редко наличие распада в виде "штампованных" или "очковых" каверн.
При саркоидозе в ряде случаев вовлекается в процесс кожа, глаза, слюнные, железы, иногда отмечается остеопороз мелких костей (кисти, стопы). При диссеминированном туберкулёзе нередко поражаются мочеполовые органы, гортань, крупные суставы или по- звоночник, изредка возникает туберкулёзный менингит. Периферический лимфаденит при саркоидозе протекает благоприятно, без свищей, туберкулиновые пробы в 80-90% - отрицательны. Повышение содержания кальция в крови и в моче характерны для саркоидоза. В саркоидных гранулемах, в отличие от тубер- кулёзных, никогда не наблюдают казеозных изменений, в то же время для тех и других типично наличие эпителиоидных и гигантских клеток Пирогова-Лангханса. При саркоидо- зе болте чем при туберкулёзе повышено содержание гамма-глобулинов. Значительно сни- жено количество Т-лимфоцитов, определяемое, например, при реакции розеткообразова- ния. Для верификации диагноза используется бронхоскопия с трансбронхиальной 15 пункцией лимфоузлов (если они увеличены), а при необходимости торакоцентез или тора- котомия о открытой биопсией лёгкого. Рекомендуют также производить реакцию Квейма, вводят внутрикожно антиген из заведомо саркоидозной ткани, на месте введения развивается папула.женного фиброза.
Достаточно информативным методом (80%) является трансбронхиальная внутрилегочная биопсия, позволяющая получить для гистологического исследования фрагмент легочной ткани. Более информативны (до 95%), но и более травматичны медиастиноскопия и медиастинотомия. Известен и другой специфический метод подтверждения диагноза саркоидоза – проба Квейма, предложенная в 1941 г. Гомогенат ткани пораженного ЛУ или селезенки больного саркоидозом (антиген Квейма) вводят обследуемому внутрикожно. В месте введения через месяц формируются саркоидные гранулемы, которые обнаруживают при гистологическом исследовании иссеченного участка кожи. Информативность метода составляет 60–70%. В настоящее время проба Квейма используется редко в связи со сложностью, длительностью и опасностью переноса инфекции.
Морфологический диагноз саркоидоза легких основан на 3 главных признаках:
• присутствие хорошо сформированной гранулемы и ободка из лимфоцитов и фибробластов по ее наружному краю;
• перилимфатическое интерстициальное распределение гранулем (именно это делает трансбронхиальную биопсию чувствительным диагностическим методом);
• исключение других причин образования гранулем.
Изучение литературы и анализ наших наблюдений показывают, что течение и диагностика этого заболевания в последние годы претерпели существенные изменения: уменьшилась частота острых и милиарных форм, течение диссеминированного туберкулеза стало более доброкачественным. Он значительно реже (чем 20-30 лет тому назад) наблюдается у детей и подростков, зато все чаще определяется у лиц среднего и пожилого возраста.
По клиническому течению можно выделить два варианта - с более острым характером заболевания, сопровождающимся мелкоочаговой или милиарной диссеминацией, и с малосимптомным хроническим течением, которому присуща смешанная или крупноочаговая диссеминация. В первом случае правильный диагноз устанавливают в среднем за 1,5-2 мес, во втором - за 5-6 мес и более с момента первых признаков болезни. Это еще раз подтверждает мнение Г. Р. Рубинштейна о многообразии и неопределенности симптоматики диссеминированного туберкулеза. Между тем клинико-рентгенологическая (особенно рентгенологическая) диагностика все-таки возможна. Она базируется на следующих признаках.
Для подострого и хронического диссеминированного туберкулеза характерно преимущественное поражение S1,2,4. Типичной также является неравномерность диссеминации в пределах легких, доли, сегмента. Увеличение регионарных лимфатических узлов наблюдалось нами лишь в 2,4 % случаев. Милиарный туберкулез у всех больных характеризовался классической картиной мономорфной просовидной, равномерной, симметричной диссеминации. Однако эти изменения выявлялись рентгенологически не ранее чем через 4-6 нед с момента первых клинических симптомов болезни. Это были больные с мелкоочаговой диссеминацией без распада и с преимущественной локализацией очагов в базальных сегментах, мономорфной крупноочаговой диссеминацией без распада, диффузной, преимущественно интерстициальной диссеминацией и хроническим течением заболевания.
Дифференциальная диагностика диссеминированного туберкулеза, силикоза и силикотуберкулеза обычно трудностей не представляет. Профессиональный маршрут, нередкий кашель со слизистой мокротой, одышка, интерстициальные и узелковые изменения, локализующиеся преимущественно в кортикальных отделах легких, умеренное увеличение медиастинальных лимфатических узлов без обызвествления или с частичным характерным отложением солей кальция - основные критерии, позволяющие в 85-87 % случаев установить диагноз силикоза и силикотуберкулеза.
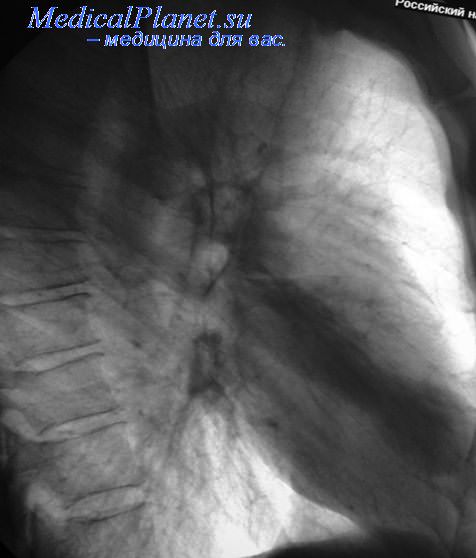
Однако клинико-рентгенологическое разпознавание начальных явлений силикоза и силикотуберкулеза не всегда легко и просто. По нашим данным, биопсия оказалась показанной также у больных с интерстициальной диссеминацией и массивным увеличением лимфатических узлов средостения, не содержащих солей кальция. В этих случаях возникла необходимость исключения саркоидоза и злокачественного поражения средостения.
Дифференциальная диагностика диссеминированного туберкулеза и саркоидоза II-III стадии до сих пор порой настолько трудна, что заставляет прибегать к биопсии. Однако имеется ряд клинико-рентгенологических критериев, позволяющих все же разграничить эти заболевания. Так, острое, подострое начало и течение болезни с признаками хронической интоксикации несколько чаще встречается при туберкулезе (но саркоидоз II стадии тоже начинается остро). При томографии и бронхоскопии только у единичных больных диссеминированным туберкулезом определяются признаки увеличения трахеобронхиальных и бронхопульмональных лимфатических узлов; при саркоидозе они налицо почти в 90 % случаев. Этот симптом, хотя и наталкивает на мысль о саркоидозе, однако может наблюдаться и при других заболеваниях.
Дифференциальные рентгенологические признаки туберкулеза с саркоидозом базируются на 3 пунктах: на состоянии корней легких; на локализации и характере очаговых изменений; на особенностях легочного рисунка.
Двустороннее расширение корней легких наблюдается при саркоидозе II—III стадии в 70-80 % случаев, одностороннее - в 20-30 % случаев, при туберкулезе - в 2,4 % случаев. При саркоидозе очаги в легких расположены симметрично и локализуются чаще всего в передних и наружных сегментах легких. При диссеминированном туберкулезе высыпания неравномерные и наблюдаются преимущественно в задних сегментах. Легочный рисунок при саркоидозе симметрично усилен, избыточен, при туберкулезе -неравномерен. При саркоидозе распад бывает редко, лишь в III стадии, а при туберкулезе он определяется в среднем у половины больных.
Серьезные трудности возникают при дифференциальной диагностике туберкулеза и саркоидоза II стадии, когда имеется только одностороннее увеличение лимфатических узлов корня легкого. В этих случаях мы отказываемся от пробного лечения и прибегаем к биопсии.
При дифференциальной диагностике хронического диссеминированного туберкулеза с саркоидозом III стадии сомнения возникают при выраженном интерстициальном диффузном поражении, которое может наблюдаться и при туберкулезе. Установить диагноз помогает биопсия. При смешанной диссеминации с наличием очагов уплотнения легочной ткани в верхних долях, с эмфиземой базальных и передних сегментов диагноз саркоидоза III стадии почти не вызывает сомнений.
Аннотация научной статьи по клинической медицине, автор научной работы — Мусабекова С.А.
Статья посвящена вопросам судебно-медицинской диагностики саркоидоза легких. Приведены данные свидетельствующие о росте заболеваемости саркоидозом во всем мире и об увеличении встречаемости его в судебно-медицинской практике, а также о возникающей в большинстве случаев необходимости дифференциальной диагностики саркоидоза и туберкулеза легких. Особое внимание уделено особенностям морфологической картины и роли современных методов исследования в постановке точного диагноза .
Похожие темы научных работ по клинической медицине , автор научной работы — Мусабекова С.А.
ӨКПЕ ТУБЕРКУЛЕЗІ МЕН САРКОИДОЗДЫҢ ДИФФЕРЕНЦИАЛЬДІ ДИАГНОСТИКАСЫНЫҢ СОТ-МЕДИЦИНАЛЫҚ АСПЕКТІСІ
The article is devoted to forensic medical diagnosis of sarcoidosis of the lungs. The data shows an increase in the incidence of sarcoidosis in the world and an increase in its incidence in the forensic practice, as well as appearing in most cases need differential diagnosis of sarcoidosis and pulmonary tuberculosis . Particular attention is paid to the peculiarities of morphological patterns and the role of modern methods of research in the accurate diagnosis .
СУДЕБНО-МЕДИЦИНСКИЕ АСПЕКТЫ ДИФФЕРЕНЦИАЛЬНОЙ ДИАГНОСТИКИ САРКОИДОЗА И ТУБЕРКУЛЕЗА ЛЕГКИХ
Кафедра хирургических болезней №2 и патологической анатомии Карагандинский Государственный медицинский университет, г.Караганда
Статья посвящена вопросам судебно-медицинской диагностики саркоидоза легких. Приведены данные свидетельствующие о росте заболеваемости саркоидозом во всем мире и об увеличении встречаемости его в судебно-медицинской практике, а также о возникающей в большинстве случаев необходимости дифференциальной диагностики саркоидоза и туберкулеза легких. Особое внимание уделено особенностям морфологической картины и роли современных методов исследования в постановке точного диагноза.
Ключевые слова: туберкулез, саркоидоз, судебно-медицинский диагноз, гранулематозное воспаление
Саркоидоз (синонимы - болезнь Бенье- Бека -Шауманна, хронический эпителиоидно-клеточный ретикулоэндотелиоз, доброкачественный
лимфогранулематоз, болезнь Бека) - наиболее распространенный гранулематоз неустановленной природы, который характеризуется образованием неказеифицирующихся гранулем, активацией в месте гранулематозного воспаления Т-клеток с высвобождением различных цитокинов и хемокинов, включая фактор некроза опухоли - TNF-a, мультисистемным поражением и является системным воспалительным заболеванием [1]. Эпидемиологические исследования, проводимые повсеместно, отмечают увеличение
распространенности и заболеваемости саркоидозом во всех странах мира [1, 2]. Существуют данные, свидетельствующие о ежегодном увеличении заболеваемости саркоидозом, на 1,9% [1, 3]. Случаи саркоидоза имеются почти во всех странах, но наиболее высокие показатели заболеваемости саркоидозом отмечены в Северной Европе, где количество больных колеблется от 12 до 40 на 100000 населения [1, 4]. В мире средний показатель составляет 20 больных саркоидозом на 100 000 населения и варьирует от 10 до 40 в зависимости от региона [2, 3]. По сведениям различных автров, показатель распространенности саркоидоза в России составляет 5-20 случаев на 100 000 населения [1, 5]. Исследования заболеваемости саркоидозом
показали, что саркоидоз встречается у лиц негроидной расы в 10-17 раз чаще, чем у европеоидной расы [2, 3], а случаи саркоидоза среди жителей Новой Зеландии, эскимосов или индейцев встречаются крайне редко [2]. В Казахстане также отмечается увеличение заболеваемости. Саркоидозом заболевают люди разного возраста, но наибольший пик заболеваемости составляют люди в возрасте от 25 до 49 лет (2/3 всех случаев заболевания). Саркоидоз встречается у женщин чаще в 1,5-2 раза, чем у мужчин, причем отмечается чаще у некурящих людей, чем у курильщиков [5].
Впервые саркоидоз под разными названиями был описан в качестве заболевания кожи в конце 19 века англичанином J. Hutchinson, французом Е. Besnier, который считал кожные изменения разновидностью
Причина саркоидоза пока точно не установлена, но имеющиеся различия в его проявлениях позволяют предположить, что в основе заболевания саркоидозом лежит несколько причин, что и предопределяет различные варианты течения болезни. Первоначально наибольшее
распространение получила, высказанная
Шауманном в 1936 году, гипотеза об этиологической роли микобактерий туберкулеза, последователи которой, отмечают не только сходство гистологического строения саркоидной и туберкулезной гранулем, но и сходство клинической, рентгенологической картины саркоидоза и туберкулеза, а также обнаружение микобактерий туберкулеза у некоторых больных саркоидозом людей [1]. Высказаны предположения и о том, что возбудителем саркоидоза могут быть вирусы. Считается, что причиной саркоидоза может быть сочетание генетической предрасположенности с воздействием окружающей среды [5]. Так, например, семейный саркоидоз в Голландии составляет -16,3%,
в Германии 7,5%, а в Финляндии и Японии соответственно 3,6-4,7% и 2,9-4,3% случаев. При этом отмечено преобладание случаев заболевания сестер и братьев, а также матери и ребенка [2]. Феномен семейного саркоидоза способствовал поиску определенных генетических причин, в результате чего были получены четкие данные по лейкоцитарным антигенам главного комплекса гистосовместимости человека (ША). Установлена определенная генетическая связь ША класса I и II с объективной возможностью возникновения, клиникой, эволюцией стадий болезни, исходом и прогнозом заболевания [6]. Однако наибольшее распространение получила гипотеза о полиэтиологичности заболевания предполагающая, что при саркоидозе продуктивное воспаление с гранулематозной реакцией, является защитным ответом организма, который продолжается и после прекращения действия этиологического фактора. Он может являться следствием инфекции или патологической реакции иммунной системы; возможно, играют роль наследственные факторы. Важна роль экологических и профессиональных факторов [1,2,5]. Таким образом, в настоящее время фактор инфекции при саркоидозе рассматривают как триггер: постоянная антигенная стимуляция может вести к нарушению регуляции выработки цитокинов у генетически предрасположенного к такой реакции индивидуума.
распространенный фиброз. В ткани легкого образуются кисты, при этом структура легочной
Клиническая картина саркоидоза очень разнообразна и зависит от места расположения очага, фазы процесса и давности заболевания. В острой фазе клиника определяется общими проявлениями воспалительного процесса, такими как общая слабость, лихорадка, а также симптомами поражения определенных органов и систем. Самое частое при саркоидозе - это поражение внутригрудных лимфатических узлов и легких. Так, органы дыхания поражаются в 88% (без учета поражения верхних дыхательных путей), более чем в 50% - внегрудные лимфатические узлы, кожа в 48%, глаза в 27%, увеличение в размерах печени и селезенки отмечается в 12% и 10% случаев соответственно. При этом следует отметить, что поражения нервной системы (4-9%), околоушных желез (4-6%), сердца (3%), костей (3%), почек (1%) отмечаются относительно редко [1,5]. Диагностика саркоидоза очень трудна, даже при ярко выраженной характерной клинике диагноз саркоидоза устанавливается только на основании выявления определенных морфологических изменений при биопсии органов, а в случае саркоидоза бронхов и легких - бронхоальвеолярных смывов. Только в части случаев характерная клиническая симптоматика позволяет сразу установить правильный диагноз, при этом результаты инструментальных и рентгенологических исследований дополняют его точность и достоверность, а результаты морфологического исследования лишь
подтверждают обоснование диагноза [10]. Диагностика саркоидоза при внутригрудной локализации поражения базируется на результатах комплексного обследования больного, включающего рентгенологические, радионуклидные,
бронхологические и иммунологические методы исследования. При поздней верификации диагноза легочной формы саркоидоза или его неадекватном лечении примерно у 10-15% больных в основном отмечается исход в необратимый фиброз. Прогноз в этих случаях ухудшают развитие дыхательной недостаточности, формирование и декомпенсация легочного сердца, которые чаще всего и становятся причиной летального исхода.
Дифференциальная диагностика саркоидоза и туберкулеза остается сложной задачей. Трудности эти вызваны не только сходством клинико-рентгенологической картины различных в этиологическом отношении заболеваний легких, с
одной стороны, и полиморфизмом клинико-рентгенологической картины одного и того же заболевания у разных больных - с другой, но и увеличением количества сочетанных заболеваний легких, частым выявлением туберкулеза у лиц пожилого возраста со свойственными им возрастными изменениями в легочной ткани (эмфизема, пневмосклероз) и нарушением иммунного статуса пожилого организма, а также появлением ряда новых и учащением ранее редких заболеваний [11]. Ошибки в дифференциальной диагностике могут быть связаны как с неверной трактовкой клинико-рентгенологической картины заболевания, так и с отсутствием гистологического
подтверждения диагноза. Так, по данным различных авторов, частота таких диагностических ошибок составляет от 60 до 90% [5]. Все это в последние годы способствует возникновению необходимости рассматривать саркоидоз в ряду дифференциально-диагностических заболеваний при проведении судебно-медицинских экспертиз. В судебно-медицинской практике саркоидоз нередко приходится дифференцировать с хронической, реже -с подострой и острой формами диссеминированного туберкулеза. Чаще всего причиной смерти в этих случаях является легочно-сердечная
недостаточность. Дифференциальная диагностика диссеминированных поражений легких довольно трудна, так как общим итогом этих заболеваний является развитие пневмосклероза, эмфиземы и других изменений в легких. Увеличение лимфатических узлов верхнего средостения, одностороннее увеличение внутригрудных лимфатических узлов или изменения в легких в виде пневмонических полостей, фокусов, плевритов или односторонней диссеминации требуют обязательной морфологической верификации диагноза. При судебно-медицинском вскрытии следует обратить внимание на формирование саркоидной эктазии сосудов, в ряде случаев на слизистой оболочке бронхов обнаруживаются бугорковые высыпания, так называемые саркоидные бляшки. Величина бляшек от 1-2мм до 3-4мм, которые при судебно-гистологическом исследовании определяются как
многочисленные расположенные субэпителиально саркоидные гранулемы. Иногда макроскопически идентифицируются бледные пятна без сосудистого рисунка неправильной формы, так называемые ишемические пятна, характеризующие процесс фиброзирования уже сформировавшихся гранулем, увеличение внутригрудных лимфатических узлов. Основной задачей судебно-медицинской
диагностики саркоидоза является установление характерного симптомокомплекса, включающего обнаружение макроскопических признаков
заболевания с подтвержденной гистологической верификацией диагноза, основанное на сочетании характерных рентгенологических признаков и клинических проявлений в анамнезе, в том числе результаты туберкулиновых проб и наследственность.
Таким образом, судебно-медицинский диагноз саркоидоза органов дыхания следует выставлять на основании изучения комплексного клинического и рентгенологического обследования, обязательно включающего тщательное изучение особенностей течения заболевания, анамнеза, наличие сопутствующей патологии и внелегочных поражений с гистологическим подтверждением. Оценку выявленных признаков заболевания и выделение самой важной информации с точки зрения ее информативности, достоверности и специфичности проводить объективно с учетом вышеперечисленных особенностей, при этом решающее значение следует уделять признакам, наиболее специфичным для данного заболевания, сочетание которых в симптомокомплексе позволит установить обоснованный диагноз.
Несмотря на повсеместное внедрение в клиническую практику современных методов исследования диагностика саркоидоза органов дыхания представляет определенные трудности не только для врачей, но и для судебно-медицинских экспертов, но современные успехи иммунологии и молекулярной биологии, позволяют расширить осознание патогенеза саркоидоза, что позволит усовершенствовать его судебно-медицинскую диагностику.
Визель А.А., Потанин, В.П., Визель И.Ю., Потанин А.В. Саркоидоз и сходные с ним гранулематозы, саркоидные реакции //Саркоидоз. - М.: Атмосфера, 2010. - С. 322-348.
Wells A.U., Hiram N. Interstitial lung disease guideline: the British and the Irish Thoracic Society Thoracic Society of Australia and New Zealand Thoracic Society in collaboration with the Thoracic Society of Australia and Disease Guideline Group, a subgroup of the British Thoracic Society Standards // Thorax. - 2008. - 63. - Р.52-58.
Tahir M., Sharma S.K., Ashraf S., Mishra H.K. Angiotensin converting enzyme genotype affects development and course of sarcoidosis in Asian Indians // Sarcoidosis Vasc Diffuse Lung Dis. - 2007. - 24(2). - Р.106-112.
Svendsen C.B., Milman N., Nielsen H.W., Krogfelt K.A., Larsen K.R. A prospective study evaluating the presence of Rickettsia in Danish patients with sarcoidosis // Scand J Infect Dis. - 2009. - 41(10). - Р.745-752. Шмелев Е.И. Дифференциальная диагностика саркоидоза // Саркоидоз. - М.: Атмосфера, 2010. - С.312-321. Morais A., Alves H., Lima B., Delgado L., Gonsalves R., Tafulo S. HLA class I and II and TNF-alpha gene polymorphisms in sarcoidosis patients//Rev Port Pneumol. - 2008. - 14(6). - Р. 727-746.
Лепёха Л.Н., Евгущенко Г.В., Бурцева С.А. Комплексная морфологическая диагностика туберкулеза и саркоидоза легких // Военно-медицинский журнал. - 2012. - №3. - С.24-28.
Lepekha L. N., Berezovsky Yu. S., Burtseva S. A., Erokhina M. V., Karpina N. L., Demyanenko N. G. Differential diagnosis of disseminated pulmonary tuberculosis and necrotizing sarcoid granulomatosis according to morphological evidence // Tuberculosis and Lung Diseases. - 2013. - 91(2). - Р.36-40.
Двораковская И.В., Майская М.Ю., Насыров Р.А., Баранова О.П., Ариэль Б.М. Морфологическое исследование в дифференциальной диагностике туберкулеза и саркоидоза // Архив патологии. - 2014. - №1. - С.27-31.
10 Value of neutrophil/lymphocyte ratio in the differential diagnosis of sarcoidosis and tuberculosis // Article (PDF Available) in Annals of Thoracic Medicine. - 2014. - 9(4). - Р. 232-235.
11 Амирханова Д.Т., Суббота Ю.В. Трудности в постановке диагноза саркоидоза // Медицина и экология. - 2015. -№2. - С.102-106.
Медицина гылымдарыныц кандидаты, Караганды Мемлекеттк медицинауниверситеттщ патологиялык анатомия жэне №2хирургиялык аурулар кафедрасынъщ доценту Караганды к,
0КПЕ ТУБЕРКУЛЕЗ1 МЕН САРКОИДОЗДЫН, ДИФФЕРЕНЦИАЛЬД1 ДИАГНОСТИКАСЫНЫН,
Тушн: Макала екпе саркоидозынын, сот-медициналык; диагностикасынын, сурактарына арналган. Элем бойынша саркоидоз ауруынын, есуi жэне онын, сот - медициналы; тэжiрбиеде кездесу жишгшщ артуы, сонымен катар кеп жагдайда екпе туберкулезi мен саркоидоздын, дифференциальдi диагностикасы жайында мэлiметтер бершген. На;ты диагнозды коюдагы заманауи зерттеу эд^тердщ релi мен морфологиялы; бейнесшщ ерекшелжтерше ерекше кендл белшген.
ТYЙiндi сездер: туберкулез, саркоидоз, диагноз, гранулемалы кабыну
candidate of medical sciences, associate professor of surgical diseases №2 and pathological anatomy department Karaganda State Medical University, Karaganda city
FORENSIC MEDICAL ASPECTS DIFFERENTIAL DIAGNOSIS SARCOIDOSIS AND PULMONARY TUBERCULOSIS
Resume: The article is devoted to forensic medical diagnosis of sarcoidosis of the lungs. The data shows an increase in the incidence of sarcoidosis in the world and an increase in its incidence in the forensic practice, as well as appearing in most cases need differential diagnosis of sarcoidosis and pulmonary tuberculosis. Particular attention is paid to the peculiarities of morphological patterns and the role of modern methods of research in the accurate diagnosis. Keywords: tuberculosis, sarcoidosis, diagnosis, inflammation, granulomatous
Читайте также:


