Что такое метастаза туберкулеза
Компьютерная томография — один из самых чувствительных и распространенных методов диагностики метастазов в легкие. Это исследование позволяет выявить очаги опухоли меньше 1 мм в диаметре. Более чувствительным и специфичным методом является только ПЭТ/КТ, но он меньше распространен, дороже и сложнее в применении.Для выявления мелких очагов лучше использовать спиральную компьютерную томографию. Чтобы определить метастазы в легкие, контрастное усиление не является обязательным, но может быть полезным для дифференцировки легочных сосудов и лимфоузлов при их вторичном поражении.
МЕТАСТАЗЫ В ЛЕГКИЕ: КЛАССИФИКАЦИЯ
Вторичные легочные узлы можно классифицировать по следующим критериям:
Выделяют гематогенные метастазы, и лимфогенные метастазы, симптомы и прогноз при которых обычно хуже, чем при гематогенных. В первом случае опухолевые клетки попадают в ткань органа с током крови, во втором случае — с током лимфы, например, при раке молочной железы.
Выделяют также контактные метастазы, возникающие при непосредственном прорастании в легочную ткань рака пищевода, гортани, трахеи и других органов. Крайне редко встречаются аспирационные метастазы, возникающие при вдыхании частиц опухоли гортани, глотки, языка, полости носа или рта.
Частота метастазирования опухолей различной локализации в легкое (по данным Розенштрауха Р. В.)
| Первичная опухоль | Частота (%) |
| Хориоэпителиома | 55,4 |
| Рак почки | 34,7 |
| Остеосаркома | 32,3 |
| Семинома | 21,5 |
| Меланома кожи | 20,5 |
| Рак молочной железы | 15,7 |
| Рак легкого | 6,6 |
| Карцинома толстого кишечника | 5,6 |
| Рак матки, саркома матки | 4,2 |
| Рак желудка | 1,6 |
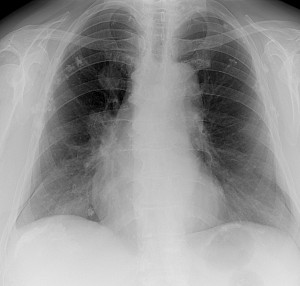
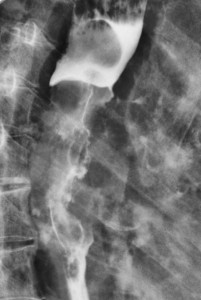
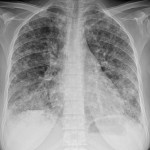
Метастазы в легких — фото рентгенограммы. Округлые тени — метастазы рака пищевода. Хорошо виден большой узел округлой формы вблизи переднего отрезка 2-го ребра. На снимке справа – циркулярное сужение пищевода за счет опухолевого утолщения его слизистой оболочки.
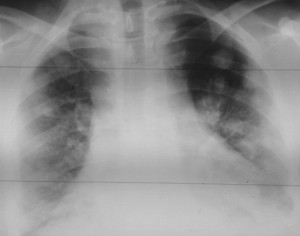
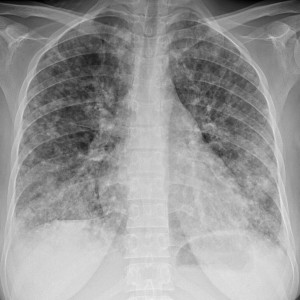
Как выглядят метастазы в легких на рентгене? Слева — узловые образования у пациента с раком яичка. Справа – метастазы рака яичников гематогенного характера с выраженным опухолевым лимфангиитом (обратите внимание на деформированный сетчатый, линейный характер легочного рисунка).
МЕТАСТАЗЫ В ЛЕГКИХ: КЛИНИЧЕСКИЕ СИМПТОМЫ И ПРИЗНАКИ
В подавляющем большинстве случаев вторичные опухоли протекают бессимптомно, по крайней мере, до тех пор, пока не произойдет прорастание в просвет бронха, в плевру, средостение, перикард или сосуды, метастазирование в лимфоузлы средостения. Пациенты предъявляют жалобы на симптомы раковой интоксикации, которые, впрочем, могут быть обусловлены также наличием первичной опухоли.
Одними из первых симптомов являются кашель, одышка, боли в грудной клетке. Наличие крови в мокроте – неблагоприятный признак, который свидетельствует о прорастании бронха опухолью.
Имеет место определенная зависимость между клиническими проявлениями и органной принадлежностью метастазов. Так, по данным Н. И. Рыбаковой, одышка была выявлена в 13% случаев, при этом у большинства пациенток была опухоль молочной железы.
Боли в груди могут быть ранним признаком при субплевральной локализации вторичных очагов.
Рак груди метастазирует лимфогенно в лимфатические узлы средостения, которые, увеличиваясь, нарушают кровообращение. Кроме этого, при раке груди часто возникает опухолевый плеврит. В совокупности эти факторы провоцируют развитие выраженной одышки.
КАК ПОНЯТЬ, ДЕЙСТВИТЕЛЬНО ЛИ В ЛЕГКИХ МЕТАСТАЗЫ?
Иногда дифференциальная диагностика вторичных поражений легких бывает очень сложной и требует глубоких знаний рентгенодиагностики органов грудной клетки. Наиболее профессионально этим занимаются в специализированных легочных учреждениях, например в Санкт-Петербургском НИИ фтизиопульмонологии. Поэтому при сомнениях в диагнозе врачи рекомендуют получить Второе мнение — повторное описание диска КТ, МРТ или рентгенографии с целью подтверждения или опровержения диагноза, а также более точной и детальной оценки изменений. Такую консультацию можно получить с помощью службы консультаций НТРС, которая объединяет известных врачей-диагностов из профильных центров России.
Ниже подробно рассматриваются лучевые признаки легочных метастазов.
КТ-ПРИЗНАКИ МЕТАСТАЗОВ В ЛЕГКИЕ
Метастазы чаще всего представлены узловыми образованиями в легочной ткани вне строгой связи с легочными артериями или венами. Для них характерны следующие КТ-признаки:
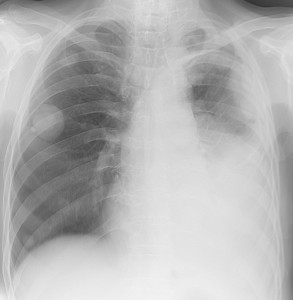
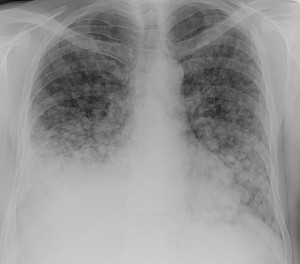
Слева – рак почки с метастазами в легкие, прогноз в данном случае неблагоприятный ввиду метастатического плеврита и дыхательной недостаточности. Определяются очаги с обеих сторон. Справа – мелко- и среднеочаговая диссеминация при раке печени.
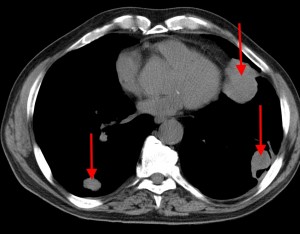
Множественные гематогенные вторичные узлы при раке почки, компьютерная томография (КТ).
Лимфогенные метастазы на рентгене и КТ выглядят как множественные мелкие очаги с диссеминированным распространением, локализованные в междольковых перегородках, в плевральных листках. Вокруг можно видеть характерную картину ракового лимфангиита. Кроме того, практически всегда выявляются патологически измененные и увеличенные лимфатические узлы средостения. Лимфогенное метастазирование необходимо дифференцировать с милиарным туберкулезом, саркоидозом. Иногда это требует привлечения Второго мнения.
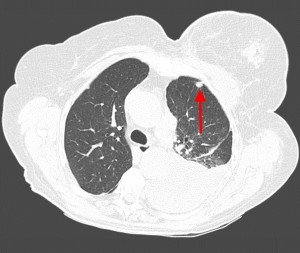
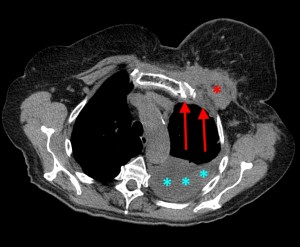
КТ: метастазы в легких при раке молочной железы. На изображении справа красной звездочкой отмечен опухолевый узел в молочной железе, красными стрелками – область прорастания опухоли в грудную стенку. Синими звездочками отмечен карциноматозный плеврит — скопление жидкости в плевральной полости. Слева стрелкой отмечен вторичный узел.
Контактные метастазы представлены мягкотканным объемным образованием, прорастающим из сопредельного органа. Это может быть пищевод, трахея, гортань, реже опухоль исходит из плевры (мезотелиома), диафрагмы, ребер, позвонков.
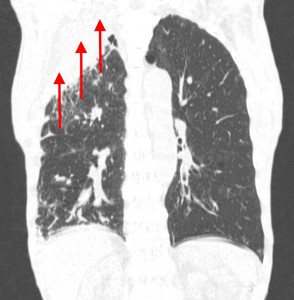
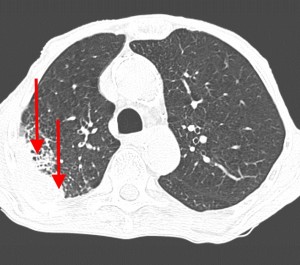
Пример контактного распространения опухоли: мезотелиома плевры, прорастающая в верхнюю легочную долю и грудную стенку. Спиральная компьютерная томография (МСКТ).
Чаще всего метастазы выглядят как множественные очаги. Одиночные вторичные узлы крайне редки и встречаются меньше чем в 5% случаев. Чем больше узлов выявлено, тем выше вероятность их метастатической природы. Одиночный метастаз нужно дифференцировать с первичным раком, для этого обычно требуется тканевое исследование после оперативного вмешательства или биопсии.
Лимфогенные метастазы проявляются увеличением лимфатических узлов средостения в сочетании с мелкоочаговой диссеминацией с очагами до 2-3 мм в диаметре вблизи плевры и в междольковых перегородках, а также по ходу бронхов и сосудистых пучков.
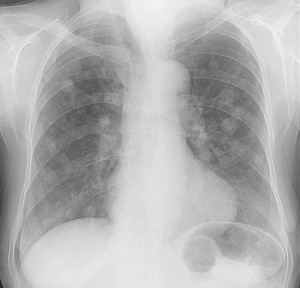
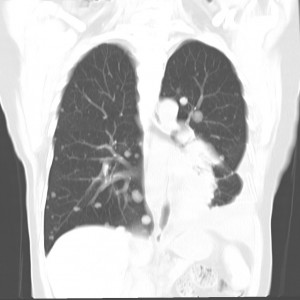
Гематогенные метастазы саркомы мягких тканей бедра на КТ (справа) и рентгенограмме (слева).
Контактные метастазы обычно единичны и располагаются на границе с другими органами, реже со стороны диафрагмы.
Отдельно рассматриваются метастазы первичного рака легкого – гематогенного и лимфогенного характера. Гематогенные могут быть локализованы на стороне поражения или с обеих сторон. Лимфогенные — в лимфоузлах корня на стороне поражения, а также на противоположной стороне. Чем дальше расположены метастазы от основной опухоли, тем хуже прогноз.
КАК ОТЛИЧИТЬ МЕТАСТАЗЫ В ЛЕГКИХ ОТ САРКОИДОЗА ИЛИ ТУБЕРКУЛЕЗА?
Крайне важно уметь отличить на КТ-изображениях метастазы в легких и следующие очаговые образования:
Первичными злокачественными опухолями
- первичным периферическим раком
- бронхиоло-альвеолярным раком
- лимфомой, саркомой Капоши
Доброкачественными опухолями
- гамартомой, фибромой, хондромой
Гранулематозами
- туберкулезом, саркоидозом, гистоплазмозом
Воспалительными заболеваниями
- септической очаговой пневмонией и множественными абсцессами
Сосудистыми аномалиями
Нормальными анатомическими образованиями
- внутрилегочными лимфатическими узлами
Отличительные признаки гематогенных метастазов при компьютерной томографии (КТ)
Переписка с доктором Масару Андо, mando@oita-u.ac.jp
Флуородоксиглюкоза (ФДГ) -позитронная эмиссионная томография с компьютерной томографией (ФДГ-ПЭТ / КТ) полезна при мониторинге заболеваний злокачественных новообразований после терапии, в то время как поглощение ФДГ может также присутствовать при доброкачественных заболеваниях. Мы здесь демонстрируем случай распространения микобактерий туберкулеза, имитирующего системный метастаз рака предстательной железы. Этот случай подчеркивает, что клиницисты должны рассматривать туберкулез Mycobacterium у пациентов с раком предстательной железы, которые демонстрируют мультифокальные поглощения ФДГ, маскирующиеся как метастазы, даже когда фотографии на груди показывают нормальный внешний вид, и исследование мокроты демонстрирует отрицательные результаты. Может потребоваться инвазивная хирургическая биопсия, и патологический анализ будет иметь решающее значение для диагностики туберкулеза Mycobacterium.
Mycobacterium tuberculosis с участием любого сайта может вызывать системные симптомы. Частота лихорадки колеблется от 37 до 80%, а потеря аппетита, потеря веса, слабость, ночная потливость и недомогание также распространены, хотя есть и некоторые бессимптомные пациенты. Основная трудность с внелегочными образцами заключается в том, что они дают очень мало бацилл и, следовательно, связаны с низкой чувствительностью к мазкам и культурам с быстрым бациллом (AFB). Если анализ на туберкулез отрицателен в мокроте, секреции желудка и мочи, то выборка с помощью хирургической биопсии или аспирации иглы является обязательной для диагностики. Фтородоксиглюкоза (ФДГ) -позитронная эмиссионная томография с компьютерной томографией (ПЭТ / КТ) полезна для диагностики и постановки первичных опухолей, выявления локально рекуррентных и / или метастатических заболеваний, оценки степени метаболически активной резистентности к кастрам, мониторинга ответов на лечение и прогнозирования. С другой стороны, его вклад в диагностику лихорадки неизвестного происхождения, воспалительных состояний и оккультных инфекций все чаще сообщается. Таким образом, врачи должны уделять пристальное внимание оценке интенсивного накопления ФДГ во время диагностики или во время лечения. Мы здесь демонстрируем случай распространения микобактерий туберкулеза, имитирующего системный метастаз во время курса лечения после тяжелой ионной лучевой терапии при раке предстательной железы.
71-летний мужчина был направлен в наш институт для исследования результатов FDG-PET / CT с использованием многофокальных 18-фтордезоксиглюкозных (18F-FDG) поглощений. Ему был поставлен диагноз рака предстательной железы (T2aN0M0) и обработан бикалютамидом, ингибитором нестероидных андрогенных рецепторов, в течение 12 месяцев с последовательной лучевой терапией тяжелыми ионами. Через два месяца после лучевой терапии ФДГ-ПЭТ / КТ продемонстрировала многофокальные интенсивные накопления ФДГ в надключичных и средостенных лимфаденопатиях, столбцах печени, легких, ребер и позвонков (рис.1а). У него было небольшое нарушение зрения из-за глаукомы и был экс-курильщиком. Что касается его семейной истории, его мать и бабушка страдали от туберкулеза, хотя пациент не был ранее диагностирован с туберкулезом.
(а) ФДГ-ПЭТ / КТ выявили мультифокальные поражения верхнеключевой и средостенной лимфаденопатии, правую долю печени, правую нижнюю часть легкого, третье правое ребро, четвертый поясничный позвонок и простату (надключичный лимфатический узел: максимальное стандартизированное значение поглощения ( mSUV) 9,85, супрамедиастинальный лимфатический узел: mSUV 4.73, парааортальный лимфатический узел: mSUV 6.31, подкаринные лимфатические узлы: mSUV 12,31, правая доля печени: mSUV 6.23, правое нижнее поле легких: mSUV 4.54, третье правое ребро: mSUV 2.04, четвертый поясничный позвонок: mSUV 2.64 и простата: mSUV 7.2). (б) Обычная КТ показала инфильтраты на S7 и опухоль субкаринных лимфатических узлов (стрелка). (c) Последующий FDG-PET / CT через год после лечения антибиотиками показал улучшение мультифокальных поражений интенсивности, что подтвердило эффективность противотуберкулезной терапии. (d) Последующая КТ показала улучшение в легочных полях и субкаринальной лимфаденопатии (стрелка).
Возникает в результате развития туберкулезного очага непосредственно в глазу. Гематогенный занос туберкулезной микобактерии в сосудистую оболочку глаза происходит в период бактериемии, которая может быть в любой фазе туберкулезного заболевания организма. В ослабленном организме такой занос может вызвать развитие туберкулезного процесса в глазу.
Если гематогенный занос произошел на фоне высокого иммунитета, то клинически воспаление в глазу не возникает, но через много лет после этого, при срыве иммунитета, на месте дремлющего бактериального метастаза (часто уже при полном исчезновении следов первичного туберкулезного очага, давшего этот гематогенный занос, или при наличии старых петрификатов или рубцов) возникает туберкулезный процесс в глазу.
При возникновении метастатического туберкулеза в глазу в фазе первичного туберкулеза обычно специфическое воспаление в глазу принимает бурное течение с развитием конглобированного процесса, с большими экссудативными проявлениями. Такое течение наблюдается у детей и стариков.
Если метастатический туберкулез глаза развивается в стадии хронически текущего или постпервичного туберкулеза (что наблюдается у взрослых), то туберкулезное воспаление, как правило, имеет более ограниченный, преимущественно продуктивный характер в виде отдельных бугорков, развивающихся в хориоидее или переднем отрезке сосудистого тракта. Но и в этом случае характер воспаления зависит от состояния иммунитета и может проявиться в преимущественно продуктивной или преимущественно экссудативной форме.
В зависимости от локализации процесса мы имеем дело с хо-риоиднтом, хориоретинитом, передним увеитом, склеритом, кератитом (последние две формы развиваются в результате перехода воспалительного процесса с сосудистой оболочки на прилежащие оболочки глаза) и, наконец, перифлебитом вен сетчатки.
ХОРИОИДИТЫ И ХОРИОРЕТИНИТЫ. В детском возрасте может образоваться конглобированный туберкул хориоидеи, который или рубцуется, или (в настоящее время мы редко встречаем такие формы) принимает прогрессирующий характер с развитием туберкулезной гранулемы, разрушающей ткани глаза и прорывающейся наружу.
У взрослых туберкулезный процесс в хориоидее носит, как правило, ограниченный продуктивный характер без резко выраженных реактивных воспалительных реакций окружающих тканей и оболочек глаза.
При этом может появиться и выпот в стекловидное тело, что вызывает его помутнение.
В некоторых случаях развивается реактивный передний увеит. При стихании острых явлений воспаления реактивный увеит проходит, помутнение стекловидного тела рассасывается, отек сетчатки постепенно спадает и делается виден туберкул хориоидеи, вызвавший описанные выше изменения. Постепенно по краю туберкула начинает появляться пигмент. Процесс заканчивается образованием плотного рубца, окруженного пигментом, или атрофией хориоидеи, окруженной пигментом.
Если туберкул появляется у диска зрительного нерва, то в процесс вовлекается и зрительный нерв: развивается так называемая юкстапапиллярная форма хориоретинита.
Особенно тяжелое течение имеют геморрагические формы хориоретинита, когда в области свежего туберкулезного хориоретинального очага можно наблюдать рецидивирующие кровоизлияния в сетчатку.
Метастатический туберкулез хориоидеи протекает иногда в виде экссудативной формы: на глазном дне появляется экссудативный серо-белый выпот, в стадии обратного развития экссудат частично рассасывается, частично уплотняется и по краю его появляется пигмент. Экссудативная форма хориоидита может протекать и в виде экссудативной отслойки сетчатки, когда под влиянием лечения субретинальыый экссудат рассасывается, сетчатка прилегает и становится видным небольшой атрофический очаг хориоидеи, бывший причиной экссудативной отслойки сетчатки.
Своеобразно развивается хориоидит при генерализации туберкулезного менингита; в этом случае туберкулезные метастазы могут распространяться по периневральным путям зрительного нерва. В хориоидее появляются множественные милиарные или более крупные желтоватые очаги одного возраста.
ПЕРИФЛЕБИТ ВЕН СЕТЧАТКИ. Туберкулезный процесс может непосредственно поразить сосуды центральной вены сетчатки, в результате чего развивается перифлебит вен сетчатки (туберкулезный очаг исходит из хориоидеи, и вены сетчатки вовлекаются в процесс вторично). Вены сетчатки становятся неравномерными по калибру, окружены муфтами воспалительного выпота. В результате нарушения проницаемости стенки вены появляются рецидивирующие кровоизлияния в сетчатку и стекловидное тело с последующим развитием пролиферирующего ретинита, а иногда и вторичной отслойки сетчатки.
ПЕРЕДНИЙ ТУБЕРКУЛЕЗНЫЙ УВЕИТ. В некоторых случаях метастатический передний увеит начинается с диффузного переднего увеита, а затем, после стихания острого реактивного воспаления, становится виден один или несколько мелких или крупных туберкулов в радужной оболочке, имеющих вид сероватых, серо-розоватых, а иногда и беловатых узлов с небольшим расширением сосудов радужки вокруг. В связи с тяжестью процесса перед появлением туберкулов в ткани радужной оболочки еще на фоне диффузного увеита в передней камере может появиться экссудат. Острые воспалительные изменения быстро проходят, а туберкулезные узлы в радужной оболочке рассасываются медленно. На месте их остается рубец или отверстие (гнездная атрофия) в строме радужки. В той или иной степени вовлекается в процесс хрусталик, и начинает развиваться осложненная катаракта.
Метастатический увеит может протекать и без выраженных острых воспалительных изменений — туберкулы появляются при относительно спокойном состоянии глаза, при наличии небольшого количества преципитат и нерезко выраженного реактивного воспаления ткани радужной оболочки вокруг туберкула.
Туберкулезный увеит может протекать и с развитием мощных спаек-синехий без развития туберкулов в радужке, такая форма увеита называется пластической. И наконец, есть вяло текущие формы серозного переднего увеита (иридоциклита), протекающие годами с небольшим количеством мелких преципитат, изменением цвета радужной оболочки (гетерохромия), помутнением стекловидного тела. Характерно для туберкулезных увеитов появление быстро проходящих серых, мелких, студенистых узелков по зрачковому краю и на поверхности радужной оболочки.
СКЛЕРИТ. При туберкулезном поражении цилиарного тела специфический процесс может перейти на склеру, разивается склерит — ограниченная гиперемия и отек конъюнктивы глазного яблока, инфильтрация и отек склеры. Склеральный узел резко болезнен при пальпации. Если он располагается близко к лимбу, то в воспалительный процесс вовлекаются и глубокие слои роговицы — возникает кератосклерит. Склеральный узел может рассосаться, и на месте его
Остаётся участок истончения склеры, через который просвечивается цилиарное тело. В некоторых случаях склеральный узел абсцедируется и частично расплавляется; в таких случаях истончение склеры бывает более значительным и местами можно видеть участки цилиарного тела, прикрытые конъюнктивой. В случае развития вторичной глаукомы истонченные участки склеры растягиваются и в них выбухает цилиарное тело — образуется интеркалярная стафилома.
МЕТАСТАТИЧЕСКИЙ ТУБЕРКУЛЕЗНЫЙ КЕРАТИТ развивается вторично после развития специфического процесса в радужной оболочке и цилиарном теле. Поражает обычно глубокие слои роговицы и клинически трудно дифференцируется от кератитов другой этиологии.
ТУБЕРКУЛЕЗ ВЕК И ПРИДАТКОВ ГЛАЗА. Туберкулез конъюнктивы век может развиться как в результате перехода процесса со слизистой оболочки носа, так и путем гематогенного или лимфогенного заноса. Чрезвычайно редко встречается экзогенная туберкулезная инфекция конъюнктивы век, протекающая по типу первичного туберкулеза с творожистым некрозом регионарных лимфатических узлов и распространенной перифокалыгой реакцией. На конъюнктиве век в области хряща и сводов появляются серовато-желтоватые узелки и папилломатозные разрастания, которые изъязвляются. Язва имеет неровные края и сальное дно. По краю язвы располагаются мелкие узелки.
При туберкулезе слезного мешка обнаруживается хронический дакриоцистит, стенки слезного мешка утолщены, на коже в области мешка — слезный свищ. Пальпация области слезного мешка безболезненна. Предушные, шейные и подчелюстные железы уплотнены.
Туберкулез слезной железы встречается редко и протек-ает без острых воспалительных изменений.
Все метастатические туберкулезные заболевания глаз протекают длительно, месяцами и требуют длительного, упорного лечения для предупреждения рецидивов.
Диагностика метастатического туберкулеза глаз представляет определенные трудности и требует комплексного обследования больного.
- 1. Тщательный анализ жалоб больного и анамнеза.
- 2. Офтальмологическое обследование больного для установления клинической картины и функций глаза.
- 3. Рентгеновское исследование грудной клетки (при показаниях томография в области старых изменений и бронхоскопия), исследование больного общим фтизиатром — состояние периферических лимфатических желез и физикальное исследование грудной клетки, состояние почек и половых органов.
- 4. Исключение других хронических инфекций (сифилиса, токсо-плазмоза, ревматизма, бруцеллеза и т. д.). Состояние полости рта и носоглотки.
- 5. Туберкулиновые пробы: детям следует начинать с градуированной реакции Пирке, взрослым в зависимости от остроты и локализации процесса в глазу производят внутрикожную пробу (реакция Манту) V и IV, иногда даже VI разведения. Наличие положительной реакции Манту при активном процессе в глазу и старых неактивных изменениях в легких или лимфатических железах подтверждает возможность туберкулезной этиологии глазного процесса. Наличие тех же данных при активном туберкулезном процессе всегда делает сомнительной туберкулезную природу глазного воспалительного процесса.
- 6. При проведении реакции Манту желательно: до нее и через 30 мин, 24 и 48 ч после нее провести эозинофильную пробу Михайлова, исследовать белковые фракции крови и др. Одновременно необходимо тщательно следить в те же сроки за состоянием глазного очага и его реакцией (биомикроскопическая, офтальмоскопическая, кампиметрическая, тонометрическая и другие пробы).
- 7. Если проведение указанных выше обследований не позволяет поставить диагноз туберкулеза глаз, приходится применять подкожную туберкулиновую пробу (проба Коха), которую проводят в условиях стационара после тщательного обследования больного и при наличии следующих данных:
- 1) отсутствие внеглазных активных очагов;
- 2) выраженная реакция Манту V и VI разведения;
- 3) относительное успокоение глазного воспалительного очага.
Подкожную туберкулиновую пробу начинают с введения туберкулина от VIII до VI разведения, тщательно наблюдая за состоянием глазного воспалительного очага; проводят те же общие и глазные исследования, что и при проведении реакции Манту. Если внутриглазной туберкулезный очаг не отреагирует на введение туберкулина III разведения, то туберкулезная этиология глазного воспалительного очага отвергается.
Лечение метастатического туберкулеза глаз проводят строго индивидуально туберкулостатическими препаратами в тех же дозировках и по тем же принципам, что и при туберкулезе других органов. Лица, заболевшие впервые, получают длительное (до года) специфическое непрерывное лечение двумя туберкулостатическими препаратами на фоне десенсибилизирующей, кальциевой, витамино- и диетотерапии.
Лечение начинают стрептомицином внутримышечно и тубазидом. Через 1—1,5 мес стрептомицин отменяют и лечение продолжают тубазидом и ПАСК. При плохой переносимости препараты можно заменить на производные группы ГИНК и препараты II ряда. При поражениях сетчатки и зрительного нерва применение этамбутола не показано.
Особенность лечения больных туберкулезом глаза состоит в том, что его цель — не только стойкое излечение, но и получение максимального нежного рубца; поэтому в стадии обратного развития туберкулезного внутриглазного очага к лечению присоединяется рассасывающая терапия (ФиБС начиная с 0,5 мл внутримышечно, затем по 1 мл до 30 инъекций, стекловидное тело по 2 мл внутримышечно, курс 20 инъекций; лидаза начиная с 32 единиц внутримышечно, затем по 64 единицы до 30 инъекций и т. д.; местно электрофорез с йодом, дионин, кислород.
Впервые заболевшим специфическое лечение желательно начинать в условиях стационара.
При рецидивирующих метастатических процессах проводят длительное лечение тремя препаратами (ГИНК+стрептомицин+ПАСК), однако комбинацию препаратов подбирают строго индивидуально.
При геморрагических формах лечение начинают с десенсибилизирующих и сосудоукрепляющих средств, затем постепенно подключают специфическую антибактериальную терапию, а при плохой переносимости антибактериальных препаратов — туберкулинотерапии. При вяло текущих процессах показана антибактериальная терапия в сочетании с туберкулинотерапней, переливанием крови и др. Амбулаторное лечение закрепляется в условиях специфического санатория.
После основного курса специфического лечения в течение 2— 3 лет весной и осенью проводят 2—3-месячные курсы профилактического лечения двумя препаратами. Стрептомицин при этом не применяют.
Кроме десенсибилизирующего лечения — 3% раствора хлорида кальция, электрофореза с кальцием, 1% раствора гидрокортизона в каплях или 2,5% раствора под конъюнктиву (при острых воспалительных проявлениях) и симптоматического — миотики, мидриатики, витаминные капли, обязательно местное применение туберкулостатических препаратов в виде капель, мазей и электрофореза, а в ряде случаев подконъюнктивальных и ретробульбарных инъекций (стрептомицин в каплях — 500 000 ЕД па 10 мл физиологического раствора, 3—5% раствора салюзида, ПАСК в каплях и мазях — 10%; 3—5% раствор тубазида). Для инъекций — 500 000 ЕД стрептомицина (в 0,5 мл) и салюзид 5%—0,5 мл.
Туберкулостатические препараты в каплях и мазях применяют только при специфических конъюнктивитах, кератитах и склеритах. При передних увеитах туберкулостатические препараты вводят под-копъюнктивально или с помощью электрофореза, при хориоидитах и хориоретинитах — ретробульбарно или с помощью электрофореза.
Лечение больных с туберкулезным заболеванием глаз проводит окулист специализированного глазного туберкулезного кабинета совместно с фтизиатром районного противотуберкулезного диспансера.
Проведение специфического лечения должно сопровождаться строгим врачебным и лабораторным контролем (анализ крови, мочи). Больным с активным процессом в глазу, не переносящим химиотерапию, показана туберкулинотерапия.
Вопросы организации помощи больным туберкулезом глаз. Больные с туберкулезным заболеванием глаз должны находиться под диспансерным наблюдением специализированного туберкулезного глазного кабинета, который работает в тесном контакте с районными противотуберкулезными диспансерами.
Все больные туберкулезом глаз находятся на учете по трем группам диспансерного учета.
- I (Va) — все впервые заболевшие и больные с хронически текущими процессами в стадии обострения.
- II (Vб) — больные с затухающим воспалительным процессом в глазу и хронически текущими формами в стадии ремиссии.
- III (Vб) — больные, у которых в течение 3—4 лет не возникало обострения; после 5 лет состояния ремиссии больные снимаются с учета.
Больные II (Vб) группы получают профилактическое лечение, больные III (Vб) группы находятся под наблюдением и профилактическое лечение получают только в случае активизации реакции Манту (которая после лечения была отрицательная или слабоположительная, а стала положительной).
Перед снятием с учета больного проверяют на критерий излечения — проводят все описанные выше аллергические пробы (Михайлова, белковые фракции и т. д.) и офтальмологические пробы на реакцию Манту IV; если очаговой реакции на введенный туберкулин нет н реакция Манту отрицательная или слабоположительная, больного можно снять с учета.
Читайте также:


