Что такое костно-суставный туберкулез у детей
Моноартикулярное поражение у детей — это частая патология суставов в практике ревматолога и детского ортопеда, требующая проведения широкого круга дифференциальной диагностики. В него входят ювенильный идиопатический артрит, реактивные артриты, опухолевый
Моноартикулярное поражение у детей — это частая патология суставов в практике ревматолога и детского ортопеда, требующая проведения широкого круга дифференциальной диагностики. В него входят ювенильный идиопатический артрит, реактивные артриты, опухолевый процесс, артриты в структуре системных заболеваний соединительной ткани, артриты, ассоциированные с инфекцией. Любой артрит, особенно не поддающийся стандартной противовоспалительной и антибактериальной терапии, имеющий хроническое течение с выраженным болевым компонентом или клиническую картину с рентгенологическими признаками эрозивно-деструктивного процесса, должен быть подвергнут сомнению о возможной специфической этиологии процесса.
Современный спектр обследования с использованием ультразвуковой, магнитно-резонансной, компьютерной томографии, прямой визуализации полости сустава с помощью эндовидеохирургии и проведение прицельной биопсии повышает вероятность правильной постановки диагноза. Однако относительная редкость суставного туберкулезного поражения, полиморфизм клинических проявлений и довольно низкая освещенность фтизиоостеологии создает предпосылки для более поздней диагностики и неадекватной терапии. В настоящее время проблема костно-суставного туберкулеза у детей весьма актуальна в медицинской практике и особенно в артрологии.
Согласно статистике на 2009 год, заболеваемость туберкулезом в России составила 82 случая на 100 тыс. населения, при этом заболеваемость детского населения составляет около 16 случаев на 100 000 детей. Число впервые инфицированных за последние 10 лет увеличилось более чем в два раза, и ежегодно это 1,5–2% всего детского населения страны. А инфицированность детей, проживающих совместно с больными, в 10 раз выше, чем детей из здорового окружения. Охват детей специфической вакцинацией в стране составляет почти 95%, а туберкулинодиагностикой 85%. Случаи же осложнения вакцинации с развитием БЦЖ-остита у детей на 2005 год составили 5% [1, 2]. По данным зарубежных авторов частота внелегочных форм туберкулеза у детей составляет 5%, на первом месте среди костной формы туберкулеза стоит поражение позвоночника, далее следуют суставы нижних конечностей. Суставное поражение возможно в двух вариантах:
- при непосредственном проникновении палочек Коха в сустав, тогда этот артрит трактуется как инфекционный;
- либо в варианте реактивного (асептического) артрита при активном экстраартикулярном туберкулезном очаге (болезнь Понсе).
При этом случаи первичного суставного поражения довольно редки [3]. Учеными выявлена генетическая предрасположенность к развитию туберкулезного лимфаденита — это дефицит интерлейкин-12/интерферон-гамма-системы [4]. Специфический туберкулезный процесс способен развиваться в костях, имеющих хорошее кровоснабжение, богатых губчатым веществом: тела позвонков и метафизы, эпифизы длинных трубчатых костей, за счет богатой микроциркуляции, замедленного кровотока и интимного расположения сосудов и ткани. Старт туберкулезного поражения происходит с формированием гранулем в синовиальной оболочке или собственно кости, типичным является начальное поражение метафиза в области ростковой зоны, рентгенологически это выглядит как локальная деструкция с участком деминерализации. Хрящевая ткань резистентна к туберкулезному поражению, однако хроническое воспаление, поражение подлежащей костной ткани с нарушением питания и пенетрация очага деструкции приводят к повреждению хрящевой оболочки. Суставной хрящ длительное время является барьером для распространения костного туберкулезного очага. [5]. Поражение собственно костной ткани происходит в три этапа: преартритическая фаза сопровождается формированием и развитием остита, артритическая — клинико-лабораторной и рентгенологической картиной специфического поражения и третья фаза — разрешением или формированием анатомо-функциональных изменений.
В НИДОИ им. Г. И. Турнера г. Санкт-Петербург с 2000 по 2010 год было выявлено семь случаев костно-суставной формы туберкулезного поражения у детей. Все случаи были верифицированы на профильном ревматологическом отделении института, где больные проходили обследование по поводу хронического моноартрита. У пятерых детей заболевание протекало с поражением костно-хрящевой части сустава, у двоих с мягкотканным поражением в виде гигромы или бурсита. Маской туберкулезного поражения в первом случае была картина хронического ювенильного артрита, олигоартритического варианта с экссудативно-пролиферативным компонентом, с формированием стойкой болевой контрактуры и параклинической активностью. На амбулаторном этапе эти дети получали монотерапию нестероидными противовоспалительными средствами (НПВС), один ребенок получал сульфасалазин. Мягкотканное поражение у одного ребенка клинически соответствовало гигроме подколенной области, у другого — инфрапателлярному бурситу и сопровождалось слабой воспалительной активностью.
Диагноз туберкулезного поражения костной ткани был заподозрен по результатам рентгенологического обследования, в том числе компьютерной томографии на основании специфической картины поражения с формированием очагов деструкции, периостальной реакцией с последующим подтверждением бактериологическими и гистологическими данными. Диагноз мягкотканного поражения был заподозрен во время хирургической резекции гигром на основании творожистого отделяемого из очага и с последующей гистологической визуализацией картины туберкулезной патологии.
В другом случае выявлено туберкулезное поражение коленного сустава у ребенка старшего дошкольного возраста, проживающего в эндемичной зоне по туберкулезной патологии. Дебют заболевания в 5?летнем возрасте с появления клиники реактивного артрита правого коленного сустава, без явного провоцирующего фактора, сопровождающийся активностью II степени (СОЭ 30 мм/ч). Обследован в педиатрическом отделении по месту жительства, текущий гонит был расценен в структуре ювенильного хронического артрита, был назначен сульфасалазин из расчета 30 мг/кг/день, несмотря на имеющиеся рентгенологические находки. При обследовании в НИДОИ им. Г. И. Турнера через четыре месяца от дебюта заболевания, выявлена специфическая рентгенологическая картина поражения. Клинически суставной синдром представлен дефигурацией правого коленного сустава за счет экссудативно-пролиферативного компонента, с формированием комбинированной контрактуры и умеренной мышечной гипотрофией. Лабораторно — умеренная диспротеинемия за счет альфа2?фракции, умеренный тромбоцитоз, ускорение СОЭ до 30 мм/ч.
Данных ультразвуковой картины гигромы подколенной области нет, по реовазографии определялось усиление кровотока в подколенной области; во втором случае описывался инфрапателлярный бурсит с образованием овальной формы, с четкими контурами, изоэхогенным содержимым и без патологической васкуляризации. Течение гигромы подколенной области сопровождалось лабораторной параклинической активностью I cтепени (СОЭ 18 мм/ч), при хроническом инфрапателлярном бурсите параклиническая активность отсутствовала. При хирургической резекции гигромы в нетипичном месте подколенной области обнаружен участок инфильтрированной ткани, размерами 3 × 3,5 см с жидкостным отделяемым и мелкозернистыми вкраплениями. При ревизии инфрапателлярной области обнаружено патологическое образование, покрытое капсулой с творожистым содержимым молочно-серого цвета. Гистологически в первом случае был подтвержден туберкулезный очаг казеозного некроза лимфатического узла, во втором были описаны морфологические изменения (очаги казеозного некроза, окруженные валом из эпителиодных клеток, лимфоцитов, плазматических клеток, местами с наличием различного количества гигантских многоядерных клеток Лангханса), наблюдающиеся при БЦЖите.
Таким образом, за 10?летний период работы отделения было выявлено семь случаев костно-суставной формы туберкулеза у детей, из них пять случаев с поражением кости и два мягкотканного компонента сустава. Все дети были переведены в специализированный стационар, где диагноз туберкулеза был подтвержден гистологическим и бактериологическим методами.
В современных условиях накапливается все больше данных, свидетельствующих о возможности течения туберкулезного процесса под маской хронического артрита. Описываемые случаи туберкулезного поражения у детей подтверждают необходимость настороженности и четкого понимания патологического воспалительного процесса в суставе. Отрицательный туберкулезный анамнез, нормергические пробы Манту с 2ТЕ, отсутствие костно-деструктивного процесса и даже лабораторная воспалительная активность не исключают течения туберкулезного процесса, в том числе с поражением мягкотканного компонента. Педиатр-ревматолог, равно как и детский ортопед, должен постоянно сохранять высокий индекс настороженности в отношении туберкулезной патологии.
Литература
- Инфекционная заболеваемость в Российской Федерации за январь-сентябрь 2009 года. Федеральная служба по надзору в сфере зашиты прав потребителя и благополучия человека.
- Аксенова В. Стабильно тяжелая… Медицинская газета № 21 от 23 марта 2007 г.
- Rajakumar D., Rosenberg A. M. Mycobacterium tuberculosis monoarthritis in a child // Pediatric Rheumatology. 2008, 6: 15.
- Francis Serour et al. Analysis of the interleukin-12/interferon-g pathway in children with non-tuberculous mycobacterial cervical lymphadenitis // European Journal of Pediatrics. Vol. 166, № 8, August 2007.
- Tuli S. M. Tuberculosis of the Skeletal System: Bones, Joints, Spine 2004.
М. Ф. Дубко*, кандидат медицинских наук, доцент
Г. А. Новик*, доктор медицинских наук, профессор
Н. А. Поздеева**, кандидат медицинских наук
А. Н. Кожевников*
В. В. Селизов**
*СПГПМА, **НИИ детской ортопедии и травматологии им. Г. И. Турнера, Санкт-Петербург

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Туберкулёзные поражения скелета у детей и подростков характеризуются обширными разрушениями костей и суставов, при отсутствии адекватного лечения ведущими к ранней и неуклонно прогрессирующей инвалидности. У большинства детей в возрасте до 7 лет анамнестические данные свидетельствуют о появлении первых признаков заболевания в первые 3 года жизни, однако диагноз был установлен в этом возрасте лишь в половине случаев.
Патогенез костно-суставных поражений, как правило, связан с лимфогематогенным распространением микобактерий по различным органам при первичном инфицировании. Аналогичен патогенез костных осложнений БЦЖ-вакцинации, когда в результате естественной диссеминации микобактерий штамма БЦЖ из места их парентерального введения формируются либо изолированные туберкулёзные очаги в костях (БЦЖ-остеомиелиты), либо развиваются множественные специфические поражения в разных органах и системах (БЦЖ-сепсис).
Симптомы и диагностика туберкулеза суставов у детей
Диагностику костно-суставного туберкулёза у детей проводят параллельно по двум направлениям:
- определение активности и распространённости туберкулёзной инфекции;
- определение распространённости локального поражения и его осложнений.
Оценку активности и распространённости туберкулёзной инфекции у ребёнка с костно-суставным туберкулёзом проводят в специализированных противотуберкулёзных учреждениях: устанавливают факт инфицирования МБТ, клиническую форму внутригрудного туберкулёза, степень чувствительности к туберкулину, выявляют другие органные поражения.
Диагностику локальных поражений костей и суставов проводят на основании клинических и лучевых методов обследования.
- Клинически оценивают внешний вид поражённого отдела скелета, наличие абсцессов, свищей, величину деформаций, контрактур, степень ограничения функций органов, патологические неврологические симптомы.
- Базовым методом лучевой оценки служит стандартная рентгенография поражённого отдела скелета в двух проекциях. Для уточнения диагноза используют специальные методики - рентгенотомографию, КТ, МРТ. Каждый из указанных методов применяют по показаниям в зависимости от локализации процесса и поставленных диагностических задач.
При наличии абсцессов, свищей, материала ранее проведённых операций или биопсий проводят бактериологическое, цитологическое и/или гистологическое исследование.
В клинической картине туберкулёзного остита ведущими бывают жалобы на умеренно выраженные транзиторные боли в конечности или суставе, умеренный отёк, хромоту (при поражении костей нижних конечностей), позднее присоединяются ограничение подвижности поражённой конечности, реактивный артрит. Общее состояние детей обычно не страдает, симптомы интоксикации выявляют либо при множественных костных очагах, либо при наличии активного внутригрудного туберкулёзного процесса. При рентгенологическом исследовании обнаруживают обширные деструктивные полости, обычно локализованные в эпиметафизах длинных трубчатых костей, сообщающиеся друг с другом через дефект росткового хряща и нередко сопровождающиеся периостальной реакцией. При оститах мелких трубчатых костей обычно поражён их диафиз, что рентгенологически проявляется его вздутием и массивной деструкцией (spina ventosa tuberculosa). Выявляемые при туберкулёзных оститах рентгенологические изменения часто становятся причиной ошибочного диагноза хронического остеомиелита либо опухоли и поводом к неадекватным оперативным вмешательствам, ведущим к формированию свищей. Правильный диагноз ставят либо по совокупности клинических, рентгенологических, лабораторных данных и туберкулиновых проб, либо по результатам гистологического исследования операционного материала.
Дифференциальная диагностика туберкулеза суставов у детей
Дифференциальный диагноз при различных поражениях костей и суставов имеет свои характерные особенности.
Дифференциальную диагностику туберкулёзных оститов проводят с очаговыми формами хронического гематогенного остеомиелита, костными опухолями (остеоид-остеомы, хондробластомы, гигантоклеточные опухоли), монооссальной формой фиброзной дисплазии, фиброзным кортикальным дефектом.
- Очаговый хронический гематогенный остеомиелит встречают, как правило, у детей школьного возраста, начало заболевания сопровождается температурной реакцией, лабораторными изменениями (лейкоцитоз, повышение СОЭ). У детей младшего возраста хронизация остеомиелита происходит крайне редко.
- Сходство клинической картины некоторых костных опухолей с туберкулёзным оститом обусловлено болевым синдромом и реактивным синовитом. Опухоли чаще встречают у детей школьного возраста, они отличаются упорными болями. Для хондробластом характерна эпифизарная локализация опухоли, очаг деструкции имеет нечёткие контуры и плотные включения. Остеоидная остеома на рентгенограммах и компьютерных томограммах выглядит как локальный очаг разрежения диаметром до 1-2 см на фоне остеосклероза и гиперостоза. Для гигантоклеточных опухолей типичны подростковый возраст, метафизарная локализация очага, его полициклическая структура, вздутие кости.
- Диспластические процессы в кости (монооссальная форма фиброзной дисплазии, фиброзно-кортикальный дефект) обычно сопровождаются минимальными субъективными жалобами, их часто обнаруживают случайно при рентгенологическом обследовании.
- Дифференциальную диагностику ревматоидного артрита и ворсинчатого синовита с первичным туберкулёзным синовитом проводят на основании бактериологического, биохимического и цитологического исследования синовиальной жидкости, а также гистологического исследования биоптата синовиальной оболочки. При поражении тазобедренного сустава дифференциальную диагностику также проводят с болезнью Пертеса.
Дифференциальную диагностику туберкулёза позвоночника у детей проводят с неспецифическими воспалительными поражениями, врождёнными пороками развития позвонков, дегенеративными и опухолевыми процессами. Для них характерен низкий уровень специфической аллергии по данным туберкулиновых проб, серологической и иммунологической диагностики.
- Для хронического гематогенного остеомиелита позвоночника типичен подростковый возраст больных, в анамнезе - острое начало заболевания с выраженным болевым синдромом и температурной реакцией. При лабораторных исследованиях выявляют умеренный лейкоцитоз, повышение СОЭ, диспротеинемию. При рентгенографии обнаруживают менее глубокую, чем при туберкулёзе, контактную деструкцию тел II-III позвонков с остеосклерозом поражённых тел.
- При неспецифических воспалительных процессах в позвоночнике при МРТ выявляют преимущественно изменение межпозвонкового диска (деформацию и исчезновение пульпозного ядра, отёк или дегенерацию диска) с усилением сигнала от тел контактных позвонков.
- Среди пороков развития туберкулёзный спондилит обычно дифференцируют с врождёнными кифозами I типа, вызванными нарушениями формирования тел позвонков. Для аномалий характерно отсутствие анамнестических, клинических и лабораторных признаков воспаления, при лучевом исследовании выявляют нарушение формы позвонков при сохранении их чётких контуров, структуры и отсутствии реакции мягких тканей.
- Среди дегенеративных заболеваний позвоночника у детей наиболее часто туберкулёзный спондилит дифференцируют с ювенильным остеохондрозом, обычно выявляемым в подростковом возрасте. Для дегенеративных процессов характерно отсутствие анамнестических, клинических и лабораторных признаков воспаления. На рентгенограммах, как правило, на значительном протяжении позвоночника выявляются разрыхлённость замыкательных пластинок тел позвонков, изменение их конфигурации, хрящевые узлы и грыжи Шморля.
- Среди опухолевых и опухолеподобных заболеваний наиболее часто туберкулёзный спондилит дифференцируют с поражениями позвоночника при гистиоцитозе из клеток Лангерханса, гемангиоме, остеоидной остеоме, гигантоклеточных опухолях. Подозрение на опухолевый процесс всегда требует цитологического или гистологического подтверждения.
Туберкулез — сложное коварное заболевание, которое может принимать скрытый (латентный) характер, подолгу дремать в уже образовавшихся очагах, распространяться гематогенным и лимфатическим путем по всему организму, из-за чего его называют генерализованной инфекцией. Вначале была открыта легочная, самая опасная форма туберкулеза, унесшая жизни огромного количества людей за всю историю человечества. Позже были установлены внелегочные формы туберкулеза и выделены наиболее частые области поражения: органы ЖКТ, мочеполовой системы, костей и суставов, ЦНС, кожи и глаз. Туберкулез костей диагностируется при этом в около 20% от общего количества пациентов, больных внелегочными формами. Что такое костно-суставный туберкулез, как он проявляется, и как им можно заразиться?
Общие сведения о туберкулезе кости
Вначале — о бактериологической природе болезни.
И костный, и легочный, и любого другого вида туберкулез вызывается одними и теми же патогенными и вирулентными (то есть очень токсичными, способными завоевать весь организм) микроорганизмами — микобактериями.
Существует четыре способа заражения туберкулезом:
- первый самый опасный — воздушно-капельный (такое заражение возможно только от больных легочным туберкулезом);
- второй — алиментарный (через зараженную воду и продукты питания);
- третий — контактный (например, больной туберкулезным конъюнктивитом дотронулся до глаза, а затем взялся за ручку двери);
- четвертый — внутриутробный (врожденная форма, при котором плод заражается туберкулезом от больной матери).
Туберкулез кости — это местное проявление генерализованного общего туберкулезного процесса, то есть возбудитель, попадая в кровь человека, устремляется туда, где находит слабую брешь, в данном случае, кости.
Если бы слабым местом оказались легкие, то развилась бы легочная форма (или, как говорили в 19 веке, чахотка).
Микобактерий в природе очень много. Конкретный возбудитель, микобактерия, вызывающая туберкулез, впервые была открыта Робертом Кохом в 1882 г.
- В 1890 г. Кох впервые произвел первую туберкулиновую пробу (сегодня — это реакция Манту). Но этому открытию предшествовали тысячелетия заблуждений, когда считали, что туберкулез вызывает спертый воздух, и им болеет в основном голь и нищета, а королей и вельмож он обходит стороной. И только в 1865 г. была установлена заразная природа этой болезни.
- В 1919 г. французскими учеными Кальметтом и Гереном была изобретена первая БЦЖ вакцина, а в 1921 был впервые вакцинирован ребенок.
- В 1930 г. в целях ранней диагностики туберкулеза была введена массовая флюорография.
- В 1943 г. произошло поистине революционное событие — открытие антибиотика стрептомицина, позволившего лечить туберкулез. До этого его лечили лишь климатотерапией (солнечным загаром, горным или морским мягким климатом) и хорошим питанием. (Основы санаторного лечения туберкулеза были заложены еще Боткиным в 1865 г.).
- Казалось бы, туберкулез должен был быть давно побежден, однако этого не произошло. Мало того, мы на пороге новой эпидемии, особенно страны СНГ. Статистика общая по миру, проведенная еще в 2015 г. выявила 10 400 000 новых заболеваний. 1 400 000 заболевших умерло.
- На Украине еще в 1995 г. объявлена эпидемия туберкулеза: там зарегистрировано 700 тыс. больных, среди которых около 140 тыс. болеют открытой (то есть очень заразной) формой. (Для справки: один больной выделяет в день до 7 млрд. микробов).
- Россия входит в список 22 стран, в которых больше всего туберкулезных больных. Несмотря на снижение количества больных, наблюдаемый за период с 2007 по 2016 г., в России ежегодно умирает от этого недуга 25 тыс. человек, то есть больше в три раза, чем в Европе.
Сегодня инфицированы в мире 2 млрд. человек (почти треть всего земного населения). В СНГ этот показатель еще выше — от 70 до 90% (!). Что это означает? То, что почти в каждом из нас сидит палочка Коха, но многие пока не заболевают, благодаря своему иммунитету и благоприятным социальным условиям. Но стоит человеку начать часто болеть, например, банальными простудами, либо попасть в условия с недостаточно полноценным питанием или большой скученностью проживания, как опасность активации туберкулезной палочки, которая пока лишь дремлет в каждом носителе, многократно возрастет.
Также тревожит тенденция, что заболеваемость все менее зависит от социальных условий, то есть туберкулезом сегодня заболевают и те, кто вроде бы не бедствует и хорошо питается — видимо есть и другие факторы: непосильная напряженная работа без отдыха, частые стрессы
Любое длительное хроническое заболевание, ослабляя иммунитет, может стать причиной заражения туберкулезом.
- Длительные пневмонии, плеврит, бронхит и другие болезни органов дыхания увеличивают риск заболевания легочным туберкулезом.
- Хронический нефрит, почечная недостаточность может инициировать туберкулез почки.
- Ревматоидный артрит, болезнь Бехтерева способны запустить туберкулезный процесс позвоночника, костей и суставов, так как лечение их проводится путем угнетения иммунитета. Спровоцировать туберкулез кости (при наличии инфекции в крови) могут также травмы.
Общими факторами риска туберкулеза любого вида являются: СПИД, язвенные болезни, алкоголизм и наркомания.
Особенность туберкулезных микобактерий в том, что они ведут себя скрытно, не выделяя специфические токсины, на которые реагирует иммунная система, запуская фагоцитоз. Поэтому они успевают распространиться по лимфосистеме до того, как их обнаружит иммунитет.
Микобактерии способны нарушать функции лизосом лейкоцитов и макрофагов, что позволяет им на первых порах нейтрализовать эти клетки. Но в конечном в итоге они все равно обнаруживаются клеточным иммунитетом уже в очаге, где начинают свой разрушительный процесс.
- Первыми реагируют на болезнетворные бактерии макрофаги: поглощая их, они выделяют интерлейкин 1 (ИЛ-1), дающий сигнал Т — лимфоцитам.
- Т-лимфоциты в свою очередь начинают производить иммунные ферменты ИЛ 2, а также гамма-интерферон, которые активизируют макрофаги, и те устраивают нечто похожее на взрыв в месте проникновения бактерий, выделяя кислород, водород и азот.
- В месте взрыва возникает гранулема, которая ограничивает участок патологии.
- Активность бактерий снижается, но при этом их не удается окончательно ликвидировать, в результате чего процесс может длительно тлеть.
Новое обострение происходит при снижении иммунитета, а следовательно, и активности макрофагов. Гранулы постепенно сливаются вместе, что увеличивает масштаб поражений, в них идет специфический туберкулезный (казеозный) некроз.
Костный туберкулез костей и суставов (spina ventosa) вызывает чаще всего в них воспалительные, а затем и деструктивные, деформирующие процессы. Это менее опасное (и менее заразное) заболевание, чем легочный туберкулез. Оно передается (как и СПИД) гематогенным путем. Однако его главные опасности — инвалидность и возможность проникновения в другие органы.
В процентном соотношении картина такова:
- самая большая частота, и она продолжает прогрессировать — туберкулезный спондилит (60%);
- туберкулез позвоночника — 40%;
- тазобедренный сустав и коленный — в равной степени (по 20%);
- остальные суставы — 20%.
Частота диагностики очагового туберкулеза позвоночника и суставов неуклонно снижается, в то время как туберкулезный спондилит (спондилоартрит), при котором инфекция вызывает воспаление в костях позвоночника, диагностируют все чаще.
Признаки туберкулеза костей
Главный симптом туберкулеза суставов и кости — гранулематоз красного костного мозга. Очаги главным образом локализуются в телах позвонков и в эпифизах или метафизов трубчатых костей, содержащих красный костный мозг — в них начинаются холодные (то есть вяло текущие, безболезненные) абсцессы — так называемые натечники.
Какая-то часть абсцессов может из-за клеточного иммунитета рассосаться, а в оставшихся начинается казеозный некроз, который сопровождается выделением гноя и продуктов распада. Абсцессы могут проникать в мягкие ткани, окружающую кость, формируя в них свищи, значительно удаленные от очага, например, даже в бронхах и кишечнике.
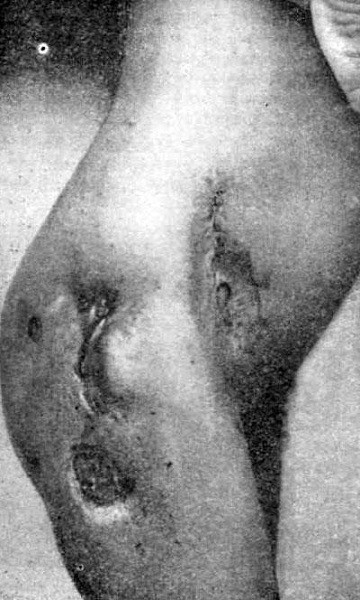
Костно-суставный туберкулез со временем приводит к сильным костным деформациям, функциональным нарушениям в конечностях и позвоночнике, разрушениям костей, а также может быть причиной амилоидоза органов.
Заболевание протекает в трех фазах.
- В начальной скрытой (латентной) фазе в кости образуются первые признаки — первоначальный туберкулезный очаг или остит.
- На кости появляются участки с признаками остеопороза.
- Боли в костях может не быть.
- Пациент ощущает вялость, апатию, общая температура может быть слегка повышенной (субрефильной), в крови возможны лейкоцитоз и повышенное РОЭ.
- Местная температура кожных поверхностей в области туберкулезного поражения может быть нормальной.
- Во второй фазе (острой) начинается артрит токсико-аллергической природы с симптомами ворсинчатого синовита, васкулита, поражения лимфоузлов.
- Больной начинает чувствовать боль сперва непонятной, но потом выраженной локализации.
- Нарастают остеопоротические костные проявления.
- Наблюдается выпот (скопление жидкости), опухание сустава снижение двигательных функций. Так, при туберкулезе ТБС, бедренных и берцовых костей развивается хромота, мышечная слабость и атрофия.
- Происходит сужение суставной щели или межпозвоночного канала.
- Еще один характерный признак — утолщение кожной складки над патологической областью (симптом Александрова).
- В этот период возможны подъемы температуры, как общей, так и местной.
- В третьей (поствоспалительной) фазе происходят дегенеративные и деформирующие костные процессы. На этой стадии болезнь вроде как отступает, и одновременно начинается самый разрушительный этап.
- Выпоты и отеки прекращаются, абсцессы заметно уменьшаются.
- Контуры сустава становятся более сглаженными, температуры нет.
- В суставах начинаются контрактуры, анкилоз (в основном, фиброзный), конечности фиксируются в неправильном порочном положении.
- Кости изменяют свою форму (крупные трубчатые кости приобретают цилиндрическую форму, кости кисти или стопы — веретенообразную), одни косточки разрушаются, другие укорачиваются.
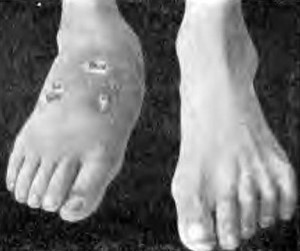
Это заболевание дает у детей более выраженную клиническую картину, чем у взрослых. И самое ужасное, что ребенок появляется уже на свет с болезнью, превращающей его в инвалида. Из-за того, что в ТБС происходит анкилоз и мышечная атрофия, нога укорачивается, прекращается ее рост, в результате чего она так и остается у растущего в целом ребенка инфантильной, то есть недоразвитой. Выглядит это как усохшая конечность.
Поэтому крайне важно определить первые симптомы туберкулеза суставов и костей у маленького, только появившегося на свет человека.
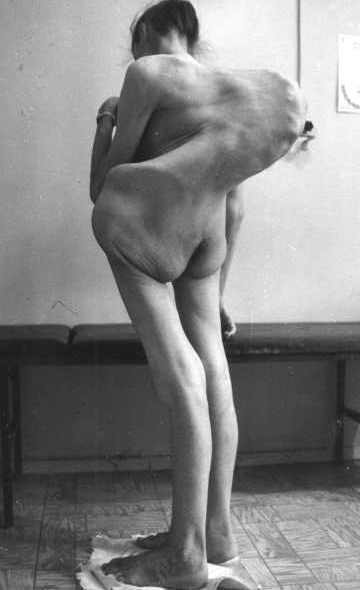
Туберкулез позвоночника имеет некоторые отличительные особенности:
- Подвижность позвонков при нем сохраняется.
- Явные отличительные признаки — сильнейший кифоз (сутулость), деформации позвоночника и грудной клетки, что более выражено также в детском возрасте.
- При туберкулезной деформации тела позвонка возможно сдавливание спинного мозга и неврологические нарушения.
На фото: Туберкулез позвоночника.
Диагностика костного туберкулеза
На этапе физикального осмотра врач определяет деформации, состояние окружающих тканей, температуру в зоне поражения.
- бактериальные и биохимические анализы крови и содержимого костного очага или абсцесса;
- туберкулиновые пробы (Манту и Пирке);
- рентгенография в 2-х проекциях;
- томография (если обнаружен остит);
- флебография, миелография, фистулография (при свищах) проводятся по мере необходимости.
Диагноз ставится на основании определенных рентгенографических признаков и результатов анализов.
Туберкулез позвоночника и суставов дифференцируется со спондилоартритом, артритом, остеомиелитом, сифилисом кости.
Лечение туберкулеза костей
Основное лечение костно-суставного туберкулеза — это комплексная химиотерапия. Противотуберкулезные химиопрепараты вводят как в кровь (для подавления генерализованной инфекции), так и в костный туберкулезный очаг.
Курс терапии — минимум полгода.
Осложняют лечение СПИД и болезни, требующие приема антисупрессантов. При данных сопутствующих заболеваниях подбирают индивидуальные схемы.
Применяются препараты трех линий:
- Первая (основная) линия: изониазид, рифампицин, стрептомицин, пиразинамид, этамбутол.
- Вторая — ряд препаратов из группы антибиотиков, аминогликозидов, фторхинолов, гликопептидов (см. Табл. 1).
- Третья линия (резервная), составленнная из макролидов, полусинтетических пенициллинов и ансамицинов: рифабутин, амоксицилллин, флуранизид, кларитромицин и др.
Такое количество линий и запасных средств необходимо из-за резистентности современных туберкулезных штаммов: если они перестают реагировать на терапию, то лекарство меняют, опускаясь постепенно ниже от первого ряда к резервному.
Табл. 1. Противотуберкулезные препараты второй линии.
Используют также комбинированные схемы с двумя или тремя препаратами (например, изониазид + рифампицин + пиразинамид).
Новейшая схема химиотерапии 2017 г. — ВРаМZ:
Бедаквилин + претоманид + пиразинамид.
- Дезинтоксикация: ацетилцистеин, реосорбилакт.
- Поддержка сердечной мышцы: панангин, аспаркам.
- Борьба с нейропатией: глутаминовая кислота, витамины В, соли натрия.
- Для заживления: алоэ, глюнат, стекловидное тело, Фибс.
- Больную конечность или позвоночник на протяжении всего лечения оберегают от нагрузок.
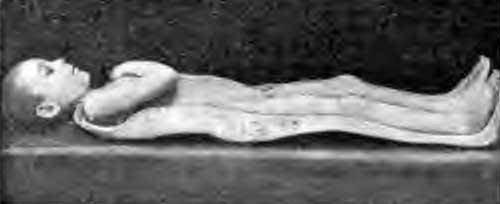
- При лечении позвоночного костного туберкулеза соблюдается строгий постельный режим.
- Иммобилизация позвоночника производится при помощи индивидуального ортопедического приспособления, сделанного на основании слепка, полученного с задних поверхностей туловища, шеи и головы больного — гипсовой кроватки.
- Большую значимость при туберкулезе кости имеют санаторно-курортное лечение, лечебная физкультура, массаж.
На фото: Гипсовая кроватка при костном туберкулезе.
- На начальном этапе проводится некрэктомия с выскабливанием очага.
- При артритной фазе — суставная некрэктомия, пластика сустава, синовэктомия.
- В постартритной деформирующей стадии — корригирующая остеотомия, вертебротомия, эндопротезирование.
Заболевание не несет прямой угрозы жизни, поэтому прогноз в целом благоприятен. Но без своевременно проведенной диагностики и раннего начатого лечения, у больного, в особенности в детском возрасте, может наступить инвалидность.
Туберкулез костей не более заразен, чем СПИД. Большую опасность представляет именно легочная форма туберкулеза, так как она передается как обычное ОРВИ или грипп — воздушно-капельным путем (вот почему почти все мы сегодня пассивные носители туберкулеза). Заразиться суставно-костным туберкулезом от человека к человеку можно только при переливании крови или в том случае, если инфекция из гнойного очага больного попадет в ранку на теле здорового человека, и оттуда в кровь, то есть контактным путем. В латентной начальной стадии контактное заражение мало возможно. Проще заразиться вначале легочной формой туберкулеза, а уже из легких микробы могут по крови попасть в кости. Определенная опасность возникает при обострениях, при наличии открытых гнойных абсцессов и свищей — такому больному, а также его близким необходимо соблюдать строгую гигиену: почаще менять постельное белье, одежду, повязки. Но в такие периоды обычно больные проходят лечение в стационарах, во всяком случае должны находиться там.
Читайте также:


