Абсцесс легкого и кавернозный туберкулез
Кавернозный туберкулез является одной из легочных форм туберкулеза. Развивается, чаще всего, как вторичное заболевание на фоне любой другой формы туберкулеза легких.
Это период вторичной инфекции на фоне уже существующего туберкулезного процесса. Однако в редких случаях каверны могут образоваться и при первичном заражении.
Причинами образования каверн могут выступать некоторые факторы:
- Наличие у пациента первичного туберкулеза.
- Поражение легких дополнительной инфекцией.
- Сопутствующие заболевания.
- Наличие у больного вредных привычек (курение).
- Повышение чувствительности организма к микобактериям.
- Неправильное или некачественное лечение основной формы туберкулеза.
Клиническая картина
Каверна — это полость в легком, которая на начальных стадиях заполнена воздухом, а затем жидкостью. Полость начинает образовываться, когда на пораженном участке лёгкого начинают скапливаться кавернозные массы. Под их действием ткань легкого расплавляется, жидкость выходит через бронхи. В легком остается пустота, это и есть каверна, болезнь переходит в прогрессирующий период.
Оболочка каверны состоит из трех слоев:
- Внутренний. Состоит из казеозно – некротических тканей, в которых содержится огромное количество микобактерий.
- Грануляционный. Это средний слой, состоящий из клеток.
- Наружный. Этот слой состоит из прочной капсулы, ограждающей ткани легкого от каверны.
Через некоторое время ткани капсулы становятся фиброзными.
Симптоматика заболевания стерта. Признаки заболевания такие же, как при любой форме туберкулеза легких: потеря веса и аппетита, температура, слабость. Отличительными признаками образования каверн может быть кровохарканье и сильная одышка.
Течение заболевания имеет волнообразный характер. Достаточно длительные стабильные периоды сменяются обострениями. Острая форма может наступить, когда присоединяется другая инфекция. В этом случае каверны могут увеличиваться в размерах или образовываться новые. Вокруг каверны образуется очаг воспаления. Обострения протекают при высокой температуре, интоксикации организма. Заболевание приобретает тяжелый характер. Больного мучает сильный кашель и одышка. Мокрота становится гнойной, с неприятным запахом. Возрастает риск возникновения легочных кровотечений. Во время обострений палочки Коха могут проникать в верхние дыхательные пути. Больной становится источником распространения инфекции.
Пациент приобретает характерный вид: резко теряет в весе из – за отсутствия аппетита. У него темная, сухая кожа. Мышцы спины атрофированы.
Выделяется несколько видов каверн:
- Формирующаяся полость, находящаяся в стадии распада. Не имеет четко – определенных границ.
- Свежая полость, имеющая двухслойную оболочку. Внутри находится небольшое количество кавернозных масс.
- Сформировавшаяся капсула с трехслойной оболочкой. Имеет четкие контуры.
Фиброзные образования, появляющиеся при возникновении фиброзно – кавернозного туберкулеза. - Санированные образования – это пустоты, образующиеся после отхождения кавернозных масс. Формируются после лечения заболевания.
Периоды развития заболевания
Существует два типа заболевания по характеру развития:
- Стабильное течение заболевания. Симптомы стерты, пациента практически ничего не беспокоит. Показатели крови незначительно изменены или могут быть в норме.
- Прогрессирующее заболевание. Этот тип развития заболевания выражается характерными симптомами: высокая температура, озноб, потливость, общая интоксикация организма. В этом периоде активно образуются новые каверны. Человек — источник заражения.
Диагностирование кавернозного туберкулеза
Поскольку кавернозный туберкулез прогрессирует на фоне других форм, то он диагностируется чаще всего у пациентов, которые уже состоят на учете в туберкулезном диспансере. Намного реже каверны обнаруживаются при проведении флюорографии в поликлиниках при плановых осмотрах.
Больной долгое время может не подозревать о наличии у него болезни, так как симптомы стерты. Признаки туберкулеза человек чаще всего ассоциирует с другими заболеваниями. Здесь нужно сказать о важности прохождения ежегодной флюорографии, независимо от того, как человек себя чувствует.
При подозрении на кавернозный туберкулез легких, назначается дальнейшее обследование. Пациента направляют на рентгенологическое исследование. Результат покажет наличие локализованных теней округлой формы.
Дальнейшая диагностика должна дифференцировать кавернозный туберкулез от других заболеваний, таких как:
- Злокачественное новообразование (рак легкого).
- Абсцесс легкого.
- Буллезная эмфизема легкого.
- Паразитарная киста (например, эхинококкоз).
Дальше диагностика включает в себя получение результатов лабораторных исследований. Чаще всего проводятся следующие анализы:
- Биохимия крови.
- Общий анализ крови.
- Анализ мокроты берется на цитологию и посев.
- Анализ на чувствительность микобактерий к противотуберкулезным препаратам.
Если отделение мокроты слабое, и не получается взять материал на анализ, тогда назначается бронхоскопия. Она позволяет не только взять на анализ мокроту, но и обнаружить изменения в бронхах, не позволяющие закрыться каверне.
Результат туберкулиновых проб может не дать четкого результата.
Осложнения кавернозного туберкулеза
Обычно осложнения связаны с наличием сопутствующих заболеваний: СПИД, бронхиты, другие формы туберкулеза. Также осложнения могут возникнуть при попадании в организм дополнительной инфекции. Ослабленный иммунитет также является причиной появления осложнений.
Наиболее частые осложнения:
- Легочное кровотечение. Это одно из самых нежелательных осложнений этого заболевания. Возникает, когда каверна образуется около крупного кровеносного сосуда. Распадающиеся ткани легкого вовлекают в процесс стенку сосуда. Она истончается и при сильном кашле может лопнуть. Тяжесть осложнения зависит от величины сосуда и места его расположения.
- Эмпиема плевры. Возникает, когда кавернозная полость располагается близко к поверхности легкого. При прогрессирующем заболевании стенка каверны может разрушиться, и кавернозные массы окажутся в плевре. Осложнение тяжелое, поэтому лечащему врачу нужно сделать все возможное, чтобы его не допустить.
- Грибковое поражение легких. При ослабленном иммунитете это осложнение встречается часто.
- Туберкулезная кахексия. При запущенных стадиях развивается необратимое истощение организма. Это осложнение часто является причиной смерти больного.
- Распространение микобактерий по желудочно-кишечному тракту.
- При лимфатическом или гематогенном способах распространения могут возникнуть поражения глаз.
- Спонтанный пневмоторакс. Когда повышается внутригрудное давление, может возникнуть прорыв плевры с образованием пневмоторакса. Состояние острое и может привести к гибели пациента. Необходимо срочное оказание помощи.
- Дыхательная недостаточность. Возникает, как правило, на поздних стадиях. Одна из частых причин смерти пациента.
- Бронхоэктазии легких. Под влиянием кавернозного туберкулеза возникают спайки в бронхах, которые препятствуют отхождению мокроты и нормальному процессу дыхания.
- Ателектаз легкого. Случается, когда на фоне болезни бронх перестает проводить кислород к легкому. В результате часть легкого выключается из газообмена. В поврежденном сегменте легкого очень быстро развиваются различные бактерии.
- Амилоидоз внутренних органов. Выражается в отложении амилоида в русле сосудов, в межтканевых промежутках. Амилоид – это белковое вещество, устойчивое к кислотам и щелочам, которое откладывается во внутренних органах живого организма.
У пациента могут встречаться несколько осложнений одновременно. Кавернозный туберкулез — опасное заболевание. Осложнения делают его излечение еще более трудным.
Лечение кавернозного туберкулеза
Так как у больных активно выделяются микобактерии, они опасны для других людей. Поэтому лечение этой формы проводится в стационаре.

Лечение зависит от стадии заболевания. Период развития заболевания тоже имеет значение.
На первом этапе лечения применяют сразу несколько противотуберкулезных препаратов. Для того, чтобы обеспечить наибольшую концентрацию лекарства, вводить препарат могут тремя способами:
- Внутривенно.
- Внутрь бронхов.
- В полость каверны.
Наиболее популярные противотуберкулезные препараты: Изониазид, Этамбутол, Рифампицин, Стрептомицин. Лечащий врач решает, в каких сочетаниях будут использоваться препараты.
Дополнительным лечением являются физиопроцедуры, лечебная и дыхательная гимнастика. Т.к. пациенты сильно ослаблены они должны полноценно питаться. Пища должна легко усваиваться и насыщать организм всеми необходимыми веществами. Если пациент не заразен, он может посещать санатории.
При благоприятном исходе через 4-5 месяцев интенсивного лечения каверны уменьшаются в размерах, бактериовыделение превращается. Показатели крови улучшаются.
Если же в течение указанного срока не удается остановить процесс и консервативное лечение не приносит результата, тогда требуется оперативное лечение. Каверна или часть пораженного легкого удаляется.
Дифдиагностика с бронхоэктатической болезнью
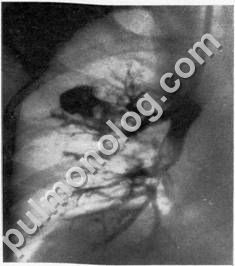
Рис. 15. Кистовидные бронхоэктазы в верхней доле правого легкого (бронхограмма).
Следует иметь в виду, что при туберкулезе легких, а также после его затихания или излечения бронхи деформируются. В таких случаях при бронхографии, преимущественно в зоне основного патологического процесса, можно обнаружить умеренно выраженное цилиндрическое или мешотчатое расширение сегментарных, субсегментарных и мелких бронхов. Но при этом большей частью отсутствуют характерные клинические симптомы бронхоэктатической болезни: больные не выделяют в большом количестве мокроту; у них реже бывают легочные кровотечения; концевые фаланги их пальцев обычно не изменены, физические симптомы более скудные
Дифдиагностика с нагноившейся кистой легкого
Значительно чаще принимают за кавернозный туберкулез кисту легких. Достаточно указать, что из 118 таких больных, наблюдавшихся И. А. Зворыкиным (1959), у 64 был поставлен диагноз кавернозного туберкулеза и они длительно лечились в санаториях и других противотуберкулезных учреждениях. В подобных случаях обычно безуспешно применяют туберкулостатическую терапию, искусственный пневмоторакс, пневмоперитонеум, френикоалкоголизацию (В. X. Бодарев, 1961). Между тем ряд клинико-рентгенологических признаков позволяет установить природу процесса.
Непаразитарные кисты легких бывают истинными и ложными. Первые большей частью врожденного характера и возникают как аномалия развития органов дыхания в утробном периоде или после рождения. Приобретенные, или ложные, кисты возникают на почве бронхоэктатических изменений, после коревых, коклюшных или стафилококковых пневмоний, абсцесса, травмы, при излечении туберкулезной каверны и т. д. Большие воздушные полости могут образовываться также в результате прогрессирующей эмфиземы и дистрофии легочной ткани.
Кисты бывают одиночными (солитарными) или множественными (поликистозное легкое). Одни из них сообщаются с бронхами, другие отшнурованы от них. Заболевание нередко протекает без осложнений, и в этих случаях длительное время могут отсутствовать клинические симптомы или они нерезко выражены. Таких больных, главным образом детей, подростков и людей молодого возраста, обнаруживают при рентгенологическом контроле. При физическом исследовании определяют небольшое притупление перкуторного тона с тимпаническим оттенком, ослабленное дыхание, иногда выслушивают непостоянные мелкие или среднепузырчатые влажные хрипы, исчезающие при глубоком дыхании. При образовании клапанного или вентильного механизма в дренирующем бронхе и повышении давления в кистозной полости она значительно увеличивается в размере. При этом появляются одышка, цианоз, боли в груди, а иногда возникают нарушения гемодинамики и тяжелое удушье.
Если киста осложняется неспецифической инфекцией, то появляются субфебрильная или фебрильная температура, кашель с выделением слизисто-гнойной мокроты, кровохарканье, нейтрофильный лейкоцитоз. Рентгенологически при этом в кисте появляется уровень жидкости, а по периферии — зона перифокального воспаления. Эти признаки нередко дают повод для установления диагноза деструктивного туберкулеза легких. Тог же диагноз иногда ставят у больных с множественными кистами легких, осложненными вторичной инфекцией. Между тем ряд клинических данных позволяет избежать такого ошибочного заключения. Прежде всего следует учесть, что истинные кисты выявляются уже в детском возрасте и, несмотря па значительные размеры, а иногда и на поражение всего легкого, они нередко не отражаются отрицательно на общем состоянии больного. При этом в мокроте отсутствуют микобактерии туберкулеза и эластические волокна. Вместе с тем при осложненных кистах может произойти их прорыв в плевральную полость с последующим образованием пневмоторакса и пиопневмоторакса. При туберкулезе легких такое явление в настоящее время наблюдается довольно редко.
Важно правильно оценить рентгенологически определяемые изменения в легких. Солидарная киста, которая может быть различной величины, имеет гладкую, тонкую, равномерную по толщине, резко очерченную стенку. В толще ее и по периферии нет очагов. Эти особенности наиболее отчетливо выявляются при томографии, при которой отмечаются оттеснение и раздвигание окружающих кисту бронхов и сосудов. При больших баллонообразных кистах, в которых вследствие вентильного механизма давление резко повышается, наблюдается феномен, описанный в 1943 г. А. Е. Прозоровым: при выдохе органы средостения смещаются в противоположную кисте сторону, при задержке дыхания киста несколько уменьшается, а средостение возвращается в исходное положение.
Неосложненные множественные кисты имеют вид неравномерных но величине, преимущественно округлой или овальной формы тонкостенных полостей. При этом в легочной ткани не обнаруживаются инфильтративные и очаговые изменения. Отсутствуют массивный пневмосклероз и плевральные изменения. При бронхографии такие полости в отличие от одиночных кист могут заполняться контрастным веществом. При инфицировании кист в них появляется горизонтальный уровень жидкости. Все эти признаки позволяют отличить воздушные кисты от туберкулезных каверн (рис. 16).
Рис. 16. Нагноившаяся киста в левом легком.
Дифдиагностика с туберкулезной каверной
Дифдиагностика с микотическими нагноениями
Воспалительные и деструктивные изменения в легких могут образоваться при грибковых заболеваниях, в частности при кандидамикозе. При лечении антибиотиками, чаще всего пенициллином, биомицином, левомицетином, отчасти стрептомицином по поводу различных инфекционных и воспалительных процессов у больных с пониженной сопротивляемостью организма, в особенности у детей и лиц пожилого возраста, нередко развивается дрожжевая пневмония. Она проявляется сильным кашлем с отделением скудной слизистой мокроты, иногда с примесью крови. Одновременно отмечаются фебрильная или гектическая температура, значительная одышка, цианоз, адинамия. В легких у одних больных прослушивается много сухих и влажных мелкопузырчатых хрипов, у других, несмотря на обширные изменения, эти симптомы скудные или даже отсутствуют.
Рентгенологически при кандидамикозе легких вначале обнаруживают интерстициальные изменения в виде перибронхита, расширения корней легких, а затем рассеянные очаги и фокусы, которые иногда сливаются и быстро распадаются. При этом образуются отдельные и множественные полости иногда с жидким содержимым и возникает реактивное воспаление плевры. В таких случаях в мокроте и в культуре из нее находят дрожжевые грибы и нити мицелия Candida albicans. Одновременно определяются положительные реакции агглютинации и связывания комплемента с дрожжевыми антигенами (титр 1: 360 и более), а также кожные аллергические пробы. В гемограмме отмечаются значительный лейкоцитоз, левый сдвиг иейтрофилов до миелобластов, лимфопения, иногда эозинофилия, СОЭ резко ускорена. После отмены антибиотиков и назначения нистатина или леворина процесс часто ликвидируется. При этом сравнительно быстро исчезают воспалительные изменения в легких, а па месте полостей распада остается неравномерный склероз. Все эти клинико-рентгенологические особенности и динамика процесса позволяют отличить кандидоз от деструктивного туберкулеза легких.
Дифдиагностика с полостными формами рака

Рис. 17. Распадающийся периферический рак в левом легком
При прогрессировании полостной формы рака легкого клиническая картина характеризуется часто наличием выраженных симптомов интоксикации, постоянными болями в груди, выделением мокроты с примесью крови. В мокроте или в смывах из бронхов можно обнаружить опухолевые клетки.
Дифдиагностика с эмпиемой плевры
Абсцесс легкого, абсцедирующие пневмонии, особенно при наличии нескольких полостей, очень часто представляют значительные трудности при дифференциальной диагностике с острой эмпиемой плевры из-за схожести клинической и рентгенологической картины. Решающее значение в дифференциальной диагностике имеет бронхография: оттеснение бронхиальных ветвей, их деформация характерны для эмпиемы плевры, а обрыв их у полости свидетельствует об абсцессе легкого.
Кавернозный туберкулез легких – деструктивная форма заболевания, отличительной чертой которой является наличие в легочной ткани изолированной полости распада (каверны). Клиника данной формы туберкулеза малосимптомна: утомляемость, пониженный аппетит, кашель с мокротой выражены слабо; указывать на патологию может внезапное кровохарканье или кровотечение. Выявить кавернозный туберкулез легких помогает рентгенодиагностика, туберкулинодиагностика, обнаружение МБТ в мокроте. Лечение включает госпитализацию, противотуберкулезную химиотерапию, дыхательную гимнастику, физиотерапию; по показаниям – хирургическую тактику.
МКБ-10


Общие сведения
Кавернозный туберкулез легких – стадия прогрессирования туберкулеза легких, протекающая с образованием тонкостенной полости, для которой не свойственны воспалительно-фиброзные изменения стенок и окружающей легочной ткани. Заболеваемости в основном подвержены взрослые пациенты; у детей с первичным туберкулезным комплексом и туберкулезом ВГЛУ образование каверн встречается реже.
Более чем в половине случаев кавернозная форма служит исходом инфильтративного туберкулеза, в остальных случаях – диссеминированного и очагового туберкулеза легких. При отсутствии или неадекватности специфического лечения кавернозная форма переходит в фиброзно-кавернозный туберкулез, для которого характерно фиброзирование стенок каверны и окружающей паренхимы легких, а также наличие многочисленных очагов обсеменения. На долю впервые выявленного кавернозного и фиброзно-кавернозного туберкулеза легких в пульмонологии приходится 5-6 % всех случаев туберкулезной инфекции. Последующее прогрессирование туберкулезного процесса может привести к наступлению финальной стадии заболевания – цирротического туберкулеза – сморщиванию легкого вследствие обширного разрастания грубой соединительной ткани.
Причины
Деструктивный процесс может начаться при любой клинической форме туберкулеза легких - инфильтративной, диссеминированной, очаговой, туберкулеме. Предрасполагающими условиями для развития кавернозного туберкулеза могут служить массивная суперинфекция, повышение сенсибилизации и изменение реактивности организма, сопутствующие заболевания и вредные привычки (курение).
Патогенез
Формированию полостного образования (каверны) в легком предшествует фаза распада - образование в воспалительном очаге полости, которая заполняется особым видом некротической ткани – казеозными массами. Под воздействием протеолитических ферментов сухие казеозно-некротические массы приобретают жидкую консистенцию и постепенно отторгаются через дренирующий бронх, оставляя на своем месте остаточную полость. В дальнейшем эта полость заполняется воздухом, а при нарушении дренажной функции бронха – жидкостью.
Стенка сформированной каверны представлена тремя слоями: изнутри она выстлана слоем казеозных масс (пиогенная оболочка), в середине имеется грануляционный оболочка, представленная гигантскими и эпителиоидными клетками, снаружи каверна окружена тонкой эластичной соединительнотканной капсулой. Характерными патоморфологическими признаками кавернозного туберкулеза легких служат наличие одиночной каверны, отсутствие выраженной воспалительной реакции и фиброзных изменений в бронхах, лимфатических сосудах и окружающей их ткани.
Классификация
В соответствии с патогенетической характеристикой каверн во фтизиатрии различают их следующие виды кавернозного туберкулеза легких:
- свежие распадающиеся – образование полостей в очагах казеозного распада, не отграниченных от легочной ткани (фаза распада)
- свежие эластические – формирование двухслойных отграниченных полостей с наличием пиогенной и грануляционной оболочек (фаза распада)
- капсулированные – собственно кавернозный туберкулез легких, организация полостей с трехслойной структурой (см. выше)
- фиброзные – соответствуют фиброзно-кавернозному туберкулезу; снаружи полости окружены фиброзной оболочкой
- санированные – полости очищаются от грануляций и казеоза; по сути представляют собой остаточные полости после излечения туберкулеза.
В зависимости от размера каверны делятся на малые (с диаметром менее 2 см), средние (с диаметром 2-5 см) и большие (с диаметром свыше 5 см).

Симптомы кавернозного туберкулеза легких
Локализация кавернозного туберкулеза легких обычно односторонняя. Заболевание развивается, как правило, на 3-4-й месяц неэффективного лечения других форм туберкулеза. Клиническая картина наиболее выражена в фазу распада. Возникает кашель с мокротой, кровохарканье. Над полостью распада выслушиваются влажные хрипы.
После окончания формирования каверны симптоматика становится скудной, маловыраженной и неспецифичной. Может отмечаться астения, постоянное чувство усталости, пониженный аппетит, похудание, периодический субфебрилитет. Больные с кавернозным туберкулезом легких являются резервуаром инфекции и источником распространения микобактерий. Поэтому нередко именно бактериовыделение становится основой для более детального обследования пациента.
На скрытый туберкулезный процесс может указывать легочное кровотечение, развивающееся как будто беспричинно, на фоне полного здоровья. Источником профузного кровотечения могут становиться так называемые аневризмы Расмуссена (при вовлечении в каверну терминальных легочных артерий), аспергиллез полости, в том числе санированных каверн. К осложненному варианту течения кавернозного туберкулеза также относится прорыв каверны в плевральную полость с развитием бронхоплеврального свища или эмпиемы плевры.
Кавернозный туберкулез легких протекает не дольше 2-х лет. Заживление каверн возможно в нескольких вариантах: с формированием рубца, туберкулемы, единичного туберкулезного очага, санированной полости. В других случаях кавернозный туберкулез переходит в фиброзно-кавернозный туберкулез легких.
Диагностика
Дальнейшее рентгенологическое обследование (рентгенография легких) обнаруживает кольцевидные тени с периферической локализацией овальной или округлой формы. После получения рентгенологических данных требуется дифференциальная диагностика с абсцессом легкого, периферическим раком легкого, буллезной эмфиземой, ограниченным пневмотораксом, эхинококкозом, осумкованным плевритом.

При впервые выявленном кавернозном туберкулезе легких в анализе мокроты МБТ обнаруживаются в большом количестве. Проведение бронхоскопии необходимо не только для получения материала для исследования при отсутствии мокроты, но и для обнаружения воспалительных изменений в бронхах (эндобронхита), препятствующих закрытию каверны. Результат туберкулиновых проб слабоположительный. Существенную помощь в этих случаях оказывают лабораторные исследования (QuantiFERON-TB, T-SPOT.TB).
Лечение кавернозного туберкулеза
Из-за активного бактериовыделения больные с кавернозным туберкулезом легких нуждаются в стационарном лечении в условиях противотуберкулезного диспансера. Терапия впервые выявленного кавернозного процесса проводится с помощью одновременного назначения 3-4-х противотуберкулезных препаратов (обычно - изониазида, этамбутола, рифампицина и стрептомицина). Для обеспечения высоких концентраций специфических химиотерапевтических средств они могут вводиться внутривенно, внутрибронхиально, а также прямо в полость каверны. Дополнительно назначается туберкулинотерапия, лечебная дыхательная гимнастика, физиотерапия (индуктотермия, ультразвук, лазеротерапия). В случае высокого риска развития лекарственной устойчивости микобактерий к схеме лечения добавляют фторхинолоны и канамицин.
В благоприятных случаях проведение 4-6-месячного курса специфической терапии приносит положительные результаты: происходит прекращение бацилловыделения, уменьшение и закрытие каверны. Если в течение названного срока не удается достичь заживления каверны, принимается решение об оперативном лечении кавернозного туберкулеза: резекции легкого, оперативной коллапсотерапии (наложении искусственного пневмоторакса). При любом развитии событий после стационарного этапа проводится санаторное и амбулаторное лечение с последующим диспансерным наблюдением.
Прогноз
В большинстве случаев кавернозный туберкулез легких поддается излечению. На фоне туберкулостатической терапии каверны небольших размеров закрываются и рубцуются. Каверны с ригидными стенками со временем вновь заполняются казеозными массами, что приводит к образованию псевдотуберкулемы. Неблагоприятные исходы (нагноение, аспергиллез, прогрессирование туберкулезного процесса и др.) встречаются редко.

Врачи общей медицинской сети, организаторы здравоохранения, специалисты профилактической медицины постоянно сталкиваются с проблемой туберкулеза, поэтому знание основных разделов фтизиатрии необходимо.
Предлагаемая книга подготовлена в соответствии с программой по фтизиатрии для студентов высших медицинских учебных заведений Республики Беларусь. В ней представлены основные сведения по истории фтизиатрии, а также выделен раздел, касающийся истории борьбы с туберкулезом в Беларуси.
Книга: Фтизиатрия
Дифференциальная диагностика полостных образований в легких (кавернозный и фиброзно-кавернозный туберкулез)
Дифференциальная диагностика полостных образований в легких (кавернозный и фиброзно-кавернозный туберкулез)
При ряде заболеваний органов дыхания в легких возникают полостные образования, что требует дифференциальной диагностики с кавернозным и фиброзно-кавернозным туберкулезом. Наибольшее клиническое значение имеют такие заболевания, как хронический абсцесс легкого, бронхоэктатическая болезнь, распадающийся рак, кистозная гипоплазия. Особенно это важно при нетипичных проявлениях патологического процесса, когда обнаружить МБТ сразу не удается.
Хронический абсцесс легкого – критерием перехода острого абсцесса в хроническую форму условно считают двухмесячный срок, который правильнее исчислять не с начала заболевания, а с момента назначения интенсивного лечения.
В анамнезе при хроническом абсцессе часто отмечают наличие острой пневмонии, острого абсцесса легкого, лечение которого не дало полного эффекта; у больных фиброзно-кавернозным туберкулезом – контактирование с туберкулезными больными, заболевание туберкулезом в прошлом или длительное течение туберкулезного процесса, лечение которого оказалось неэффективным.
При кавернозном туберкулезе клинические проявления весьма скудны. При фиброзно-кавернозном – нередко отмечается бледность, похудание: при осмотре – отставание одной половины грудной клетки в дыхании, укорочение или притупление перкуторного звука, мелкопузырчатые или разнокалиберные влажные хрипы, при наличии крупных полостей – бронхиальное (амфорическое) дыхание. Эти же изменения иногда выявляются и при хроническом абсцессе, но они менее выражены.
Рентгенологически у больных с хроническим абсцессом отмечается участок пневмосклероза и полость, обычно неправильной формы, лучше определяемая на томограммах. Бронхи вокруг полости деформированы, иногда расширены. Локализация абсцесса – чаще в средних или нижних отделах легкого, в то время как верхние отделы могут быть совершенно интактными.
При фиброзно-кавернозном туберкулезе легких на фоне фиброза выявляются деформированные толстостенные полости в верхних отделах легких, соответствующее легочное поле сужено в объеме, трахея и главные бронхи смещены в сторону поражения, плевра уплотнена. Вокруг полостей, а также в других участках легких чаще всего выявляются старые и свежие очаги бронхогенного обсеменения, возможно наличие участка инфильтрации легочной ткани, иногда с распадом. При кавернозном туберкулезе рентгенологически определяется изолированная тонкостенная полость без инфильтрации вокруг и без бронхогенного обсеменения. Иногда вокруг полости выявляются единичные очаговые тени. Бронхоскопически часто обнаруживается эндобронхит, максимально выраженный в зоне дренирующего бронха. Функциональные нарушения более выражены при фиброзно-кавернозном туберкулезе.
При обострениях, обычно связанных с переохлаждением, вирусной инфекцией или другими факторами, снижающими местную и общую резистентность, у больного с хроническим абсцессом повышается температура, ухудшается самочувствие, усиливается кашель, причем мокрота становится гнойной, более обильной и нередко приобретает неприятный запах. В зоне поражения могут выявляться притупление перкуторного звука и разнокалиберные влажные хрипы. В крови появляется лейкоцитоз, может развиться небольшая анемия. При обострении фиброзно-кавернозного туберкулеза клиническая картина существенно не отличается от описанной, однако ухудшение общего состояния нередко менее выражено, лейкоцитоз не столь высокий, мокрота без запаха.
Рентгенологически на фоне пневмосклероза возникает инфильтрация легочной ткани, а в полости абсцесса выявляется уровень жидкости, что редко бывает при туберкулезе. При повторных обострениях изменения в области хронического абсцесса могут прогрессировать. В большинстве случаев все эти изменения локализуются только в одном легком. При лабораторных методах исследования в мокроте чаще всего находят возбудителей неспецифических инфекций: пневмококка, стафилококка, стрептококка и др. Туберкулиновые пробы в большинстве случаев отрицательные. При туберкулезе у большинства больных обнаруживаются МБТ.
В затруднительных для постановки диагноза случаях решающим фактором является противовоспалительная терапия, которая, как правило, приводит к положительному клиническому эффекту через 15–20 дней от начала лечения. Рентгенологическая картина при хроническом абсцессе изменяется меньше. Могут рассасываться участки инфильтрации, а полость сохраняется.
Бронхоэктатическая болезнь (бронхоэктазии) представляет собой приобретенное или врожденное заболевание, характеризующееся, как правило, локализованным хроническим нагноительным процессом (гнойным эндобронхитом) в необратимо измененных (расширенных, деформированных) и функционально неполноценных бронхах, преимущественно нижних отделов легких.
Причины развития бронхоэктазии до настоящего времени нельзя считать достаточно выясненными. Существенную, а возможно и определяющую, роль в их формировании играет генетически детерминированная неполноценность бронхиального дерева (врожденная слабость бронхиальной стенки, недостаточное развитие гладкой мускулатуры, эластической и хрящевой ткани и т. д.). Обтурация бронха и ретенция бронхиального секрета неизбежно ведут к развитию нагноительного процесса, который обусловливает прогрессирующие необратимые изменения в стенках бронхов.
Среди больных бронхоэктазиями преобладают мужчины. Обычно заболевание определяется в возрасте от 5 до 25 лет. Тщательный сбор анамнеза с опросом родителей позволяет установить начальные проявления легочной патологии в первые годы или даже в первые месяцы жизни у многих больных. Часто исходным пунктом заболевания бывает перенесенная в раннем возрасте пневмония, а также корь, коклюш. Основной жалобой больных является кашель с отделением более или менее значительного количества гнойной мокроты. Наиболее обильное отхаркивание мокроты отмечается по утрам (иногда полным ртом), а также при принятии больным так называемых дренажных положений (поворачивание на здоровый бок, наклон туловища вперед и т. д.). Неприятный гнилостный запах мокроты, который считался типичным для бронхоэктазий, в настоящее время встречается нечасто, главным образом у тяжело больных. Суточное количество мокроты может составлять от 20 до 500 мл и даже более. В периоды ремиссий мокроты может не быть совсем или она отделяется в небольшом количестве. Собранная в банку мокрота при стоянии разделяется на 3 слоя.
При фиброзно-кавернозном туберкулезе мокрота слизистогнойная, отделяется чаще с трудом. При кавернозном туберкулезе мокрота отсутствует или выделяется в незначительном количестве. Она обычно без запаха.
Одышка при физической нагрузке характерна для обоих заболеваний. У значительной части больных бронхоэктатической болезнью отмечаются боли в груди, связанные с плевральными изменениями. Температура повышается до субфебрильных или фебрильных цифр, как правило, в период обострения. Высокая лихорадка, снижающаяся после отхаркивания обильной застоявшейся мокроты, иногда наблюдается у более тяжелых больных. В период обострений больные жалуются на общее недомогание, вялость, понижение работоспособности, состояние подавленности (обычно при наличии зловонной мокроты).
Основным методом, подтверждающим наличие и уточняющим локализацию бронхоэктазии, являлась бронхография, однако в настоящее время изменения отчетливо выявляются на КТ. Обнаруживают как цилиндрические, так и мешотчатые бронхоэктазы. Рентгенологическая картина при фиброзно-кавернозном и кавернозном туберкулезе описана выше. Микобактерии туберкулеза у больных бронхоэктазиями не выявляются.
Течение бронхоэктатической болезни характеризуется периодическими обострениями (преимущественно весной и осенью), сменяющимися более или менее длительными ремиссиями. Чаще всего поражаются базальные сегменты левого легкого и средняя доля справа. Длительное и тяжелое течение бронхоэктазий нередко сопровождается развитием диффузного бронхита и может привести к формированию легочного сердца. Встречаются и другие осложнения – очаговый нефрит, амилоидоз почек и других органов, эмпиема плевры и др.
Назначение противовоспалительных средств: антибиотики, ингаляции бронхолитиков в сочетании с антисептиками дают быстрый положительный результат как в смысле клинических, так и рентгенологических данных в среднем через 2 недели. Хороший эффект наблюдается при санационных бронхоскопиях. При туберкулезе подобное лечение неэффективно.
Клиническая картина центрального рака легкого с распадом разнообразна. Она зависит от локализации процесса, стадии развития, наличия воспалительных осложнений и метастазов и т. д.
Боль в груди встречается при раке легкого приблизительно в 50–75% случаев. Характер ее различен – тупая, острая, невыносимая, стягивающая и т. д. Боль может охватывать определенную область или всю половину грудной клетки. Иррадирует в руки, лопатку, шею, живот и т. д. Патогенез болей не всегда ясен. Часто они возникают при прорастании опухоли в грудную клетку (стенку) и сдавливании нервов, вовлечении в процесс плевры. Особенно интенсивны и мучительны боли при поражении ребер и позвонков метастазами, когда наступает сдавливание нервов или же их корешков. У больных туберкулезом боли в груди значительно менее интенсивные, обычно ноющего характера, чаще непостоянные.
Значительное число больных раком легкого жалуются на одышку. Сначала она появляется при движении, а позднее и в покое. Зависит одышка от многих причин: закупорки и сдавления трахеи и бронхов опухолью, сопутствующих воспалительных изменений в легких, интоксикации. У больных фибрознокавернозным туберкулезом одышка зависит от постепенно развивающейся дыхательной, а затем и легочно-сердечной недостаточности, степень которой определяется обширностью процесса и выраженностью_интоксикации. При раке легкого иногда наблюдается повышение температуры. Объясняется это, скорее всего, некрозом опухоли и резорбцией продуктов распада, а также воспалительными изменениями в легком и плевре. При фиброзно-кавернозном туберкулезе повышение температуры отмечается в период обострения, она обычно снижается при адекватной терапии. Анемия возникает при далеко зашедшем раковом процессе с наличием распада, при-соединением вторичной инфекции. У больных фиброзно-кавернозным туберкулезом анемия – более редкий симптом.
При исследовании крови у больных центральным раком легкого отмечаются очень высокие показатели СОЭ до 60 мм/ч и выше, у больных фиброзно-кавернозным туберкулезом даже в фазе вспышки они редко превышают 40–45 мм/ч. Мокрота, промывные воды бронхов многократно исследуются на МБТ и атипические клетки. Значительную помощь в диагностике оказывают инструментальные методы, в первую очередь бронхоскопия, которая должна сочетаться с биопсией подозрительного участка. При бронхоскопии проводится бронхоальвеолярный лаваж и исследуется бронхоальвеолярный смыв, а также мазки-отпечатки на МБТ и атипические клетки. При необходимости производится торакотомия или видеоторакоскопия с биопсией.
В крайне затруднительных случаях дифференциального диагноза между полостью распада туберкулезного и злокачественного генеза проводится специфическое лечение. Туберкулезная полость под влиянием антибактериальных препаратов будет очищаться, уменьшаться в размерах, улучшается само-чувствие больного. При наличии рака положительных результатов от лечения получено не будет. Данный метод весьма нежелателен из-за возможности упустить время для радикального лечения и может быть использован лишь при наличии противопоказаний к операции и другим способам диагностики, приведенным выше.
Основные морфологические изменения при кистах и кистозной дисплазии (гипоплазии) легких (поликистозе) связаны с врожденным недоразвитием или даже почти полным отсутствием в определенных участках легкого его респираторных отделов (гипоплазия) и наличием множественных кистозных полостей. Нередко встречаются и одиночные кисты.
Неинфицированным кистам свойственна доброкачественность течения, а иногда и полное отсутствие жалоб. В этих случаях заболевание выявляется при рентгенофлюорографическом обследовании, последующей томографии и КТ. Состояние ухудшается только с присоединением инфекции (осложненная, инфицированная, нагноившаяся киста): появляются кашель, мокрота, признаки выраженной интоксикации, дыхательной недостаточности и др. Первые признаки болезни могут появляться даже в раннем детстве, но чаще в юношеском, а иногда – в зрелом возрасте. После появления первых симптомов вторичного воспаления процесс принимает хроническое течение и, несмотря на кажущуюся стабильность в первые годы, неуклонно прогрессирует.
Таким образом, отсутствие клинических проявлений заболевания при неосложненной кисте отличает ее от фиброзно-кавернозного туберкулеза, для которого характерны симптомы интоксикации, дыхательной и легочно-сердечной недостаточности. В то же время у больных кавернозным туберкулезом иногда процесс также протекает без клинических проявлений.
Как видно из изложенного, при осложненных нагноившихся кистах клиническая картина сходна с фиброзно-кавернозным туберкулезом аналогичные симптомы интоксикации, волнообразность течения, физикальные данные. При кистозной дисплазии катаральные явления чаще, чем при туберкулезе, прослушиваются в нижних отделах, во время обострения выделение мокроты может быть более обильным.
Наиболее информативным методом, позволяющим диагностировать кистозную дисплазию легкого, является рентгенологическое исследование. На прямых и боковых рентгенограммах у большинства больных в проекции гипоплазированной доли или сегмента можно видеть деформацию или усиление легочного рисунка, который в типичных случаях приобретает ячеистый характер. Множественные, а иногда одиночные тонкостенные полости диаметром от 1 до 5 см и более, более отчетливо видимые на томограммах и особенно на КТ, перемежаются с участками легочной паренхимы или почти полностью занимают весь объем пораженной части легкого. При осложненных инфицированных кистах у части полостей стенки утолщаются, контуры деформируются, что затрудняет диагностику. Органы средостения подтягиваются в больную сторону. У больных туберкулезом количество полостей меньше, они деформированы.
Очень большое значение в диагностике имеет многократное исследование мокроты на МБТ различными методами. Их постоянное отсутствие не характерно для туберкулеза.
Читайте также:


