Малярия вивакс и овале
При P. vivax- и Р. оvalе-малярии купирующая терапия может проводиться с использованием различных гематошизотропных препаратов, однако препаратом выбора является хлорохина дифосфат (Chingamin, Aralen, Avloclor, Chloroquine, Delagyl, Nivaquine, Flavoquine, Rescrchine и др.), назначаемый в течение 3 дней: взрослым по 1 г соли (600 мг основания) на 1 приемв 1-й и 2-й дни лечения и 0,5 г соли (300 мг основания) на 1 прием в 3-й день (2,5 гна курс), детям препарат назначают в первые 2 дня по 10 мг основания/кг/сут в 2 приема, в 3-й день по 5 мг основания/кг однократно (курсовая доза 25 мг основания/кг). При тяжелых формах заболеваний в первые сутки препарат применяют парентерально (внутривенно капельно в 5% растворе глюкозы или физиологическом растворе, или внутримышечно по 10 мг/кг с 8-часовыми интервалами) с последующим переходом на пероральный прием. В редких случаях пониженной чувствительности P.vivax к хлорохину могут применяться мефлохина гидрохлорид (Lariam) или галофантрин (Halfan).
Радикальное (противорецидивное) лечение Р. vivax- и Р. ovale-малярии проводят пероральным назначением примахина дифосфата (Pamoquine) по 15 мг основания в сутки (в 3 приема, реже в 1 прием) в течение 14 дней. Допускается прием примахина по 45 мг основания в сутки 1 раз в неделю в течение 8 нед. Имеются сообщения о снижении чувствительности P. vivax к примахину, в связи с чем могут потребоваться повторные курсы применения гистошизотропных средств для излечения пациентов. В очагах с высокой интенсивностью передачи малярии радикальная терапия P. vivax- и Р. ovale-малярии не целесобразна.
Излечение от четырехдневной малярии в связи с отсутствием параэритроцитарных тканевых стадий развития P. malarias, достигается применением лишь одного из гематошизотропных препаратов, обычно хлорохина дифосфата в течение 5 дней: взрослым в 1-й и 2-й дни назначают по 1 г соли (600 мг основания) в 1 прием, а в 3-й, 4-й и 5-й дни — по 0,5 г соли (300 мг основания) на 1 прием.
Больным шизонтной малярией независимо от вида возбудителя назначают только купирующую терапию с учетом чувствительности возбудителя к химиопрепаратам.
В рамках реализации контроля за заболеваемостью малярией в эндемичных очагах P. vivax- и P.ovalе-малярии перед сезоном передачи возбудителей проводят массовое профилактическое лечение примахина дифосфатом в стандартных дозах ( в течение 14 дней ежедневно по 15 мг основания или по 45 мг основания в день еженедельно в течение 8 нед).
Патогенетическое лечение направлено на купирование синдрома интоксикации и восстановление нарушенных функций и проводится в различном объеме в зависимости от формы тяжести болезни и характера осложнений.
Больные тяжелыми формами P. falciparum-малярии нуждаются в постоянном мониторинге уровня паразитемии и основных физиологических констант (пульс, АД, ЭКГ, частота дыхания, диурез, сатурация крови или р02, уровень глюкозы, азотистых метаболитов, электролитов и кислотно-основного состояния крови, коагулограмма) и в проведении интенсивной дезинтоксикационной терапии, применении реологически активных препаратов (реополиглюкин, дипиридамол и др.) и петлевых диуретиков (фуросемид), оксигенотерапии. Объем инфузий следует контролировать путем измерения диуреза или, лучше, центрального венозного давления, показатели которого не должны превышать 120 мм водного столба.
При церебральной тропической малярии дополнительно применяют осмотические диуретики (маннитол по 1 г/кг массы тела), ИВЛ, краниогипотермию, гипербарическую оксигенацию. При массивной паразитемии установлен положительный эффект от секвестрации пораженных эритроцитов с последующей их заменой донорскими эритроцитами. Практиковавшееся ранее применение глюкокортикостероидов положительным эффектом не обладает и может замедлить элиминацию возбудителя.
При почечной или почечно-печеночной недостаточности эффективно применение эфферентных методов детоксикации — гемодиализа, плазмафереза, гемосорбции и других. При геморрагических формах болезни целесообразно применять трансфузии свежезамороженной плазмы, тромбоцитов и свертывающих компонентов крови.
При гемоглобинурии назначают высокие дозы глюкокортикостероидов, проводят гемодиализ и по показаниям заместительную гемотерапию.
Важное значение для благоприятного исхода болезни имеет рациональное питание и правильный уход за больными, предупреждение и лечение неспецифических осложнений ( пневмонии, стоматиты, пролежни и проч.).
- Вернуться в оглавление раздела "Микробиология."
Время первого появления этого недуга расценивается исследователями по-разному. Первые летописные источники были найдены в Китае. Давность их оценивается примерно в 2700 лет до нашей эры.
Ощутимый прогресс в открытии причины заболевания происходит в 80-х годах XIX столетия. Французский военный врач Шарль Лаверан, работая в одном из государств Северной Африки, обнаруживает в клетках крови больного малярией какой-то одноклеточный организм и причисляет малярию к паразитарным болезням. За это и другие открытия Лаверан получил Нобелевскую премию по физиологии и медицине 1907 года.
Статистика свидетельствует: на сегодняшний день заболевание продолжает оставаться одной из глобальных проблем в области инфекционных заболеваний. Цифры говорят сами за себя. По данным ВОЗ, в 2016 году было зафиксировано более 200 млн случаев малярии, около 430 тыс человек погибли от этого недуга.
В каких странах малярия свирепствует сильнее всего? Подавляющая часть всех случаев инфицирования и смертей отмечается на африканском континенте. Значительному риску заражения, болезни и гибели подвержены дети в возрасте до 5 лет. Хотя отмечается, что за пятилетний период (2010-2015 годы) смертность от нее в этом возрастном диапазоне уменьшилась почти на 30%, драматичность ситуации меньше не стала: каждые две минуты от этого недуга умирает маленький ребенок.
В России и СССР это заболевание оставалось большой проблемой до начала мероприятий по ликвидации заболоченных мест. Вплоть до 50-х годов прошлого века случаи малярии отмечались не только в республиках Кавказа, в Закавказье, в Центральной Азии, но также и в средней полосе европейской части (Поволжье и другие районы).
Малярию в СССР практически ликвидировали к 1960-му году, однако отдельные случаи (несколько десятков в год) отмечались. Они были связаны с перелетом комаров с территории Афганистана.
Краткий ликбез по малярии
Что такое малярия?
Это трансмиссивная инфекционная болезнь. Их возбудители передаются кровососущими членистоногими, среди которых насекомые и клещи.
Малярия – вирус или бактерия?
Ни то, ни другое. Возбудители - одноклеточные паразитические организмы рода Plasmodium. Для человека актуальны несколько видов этих паразитов, из которых два - P. falciparum и P. vivax - создают наибольшую угрозу.
В зависимости от разновидности возбудителя различают виды малярии. P. vivax вызывает так называемую трехдневную малярию, P. malariae - четырехдневную малярию; P. ovale - овале-малярию; P. falciparum - тропическую малярию.
Симптомы болезни
Как при многих инфекционных заболеваниях, оказывающих воздействие на многие системы организма, малярия проявляется целым рядом признаков.
Отмечаются общая слабость, недомогание, периодически возникают приступы лихорадки, озноб, потливость. Аппетит отсутствует. Увеличиваются в размерах печень и селезенка, развивается анемия (малокровие). Человека могут беспокоить боли в суставах и мышцах, поясничной области, животе, тошнота и рвота, понос. Возможны проявления со стороны нервной системы в виде головных болей, бессонницы, судорог, нарушения сознания. Могут поражаться органы дыхания (бронхит, пневмония), почки, вплоть до развития почечной недостаточности.
Подробнее о симптомах пневмонии читайте здесь
Эти и некоторые другие симптомы, их выраженность зависят от формы малярии и своевременности лечения.
Интересно, что для малярии характерен очень широкий разброс по времени появления первых симптомов после проникновения в организм паразита. Он может колебаться примерно от недели до полутора лет. Иными словами, человек, побывавший в опасном по малярии регионе, уже может забыть о поездке, когда у него начнут появляться какие-то из вышеперечисленных симптомов.
Как происходит заражение?
Передача возможна при укусах самками комаров рода Anopheles, через кровь (например при ее переливаниях, через обсемененные паразитом медицинские инструменты), а также от матери ребенку внутриутробно.
Что происходит с организмом больного малярией?
При укусе самкой комара рода анофелес больного малярией человека, паразиты попадают в ее организм, где превращаются в одну из своих форм - спорозоиты. Они и попадают в организм здорового человека при укусе инфицированным комаром. С током крови спорозоиты достигают клеток печени и размножаются в них.
По окончании периода созревания, который может продолжаться от нескольких суток до нескольких месяцев, возбудитель выходит из клеток печени и попадает в эритроциты. Здесь он продолжает размножаться. Периодически (каждые 2-3-е суток) оболочки эритроцитов разрываются, и плазмодии выходят в плазму крови, что приводит к появлению лихорадки и ознобу. После они проникают в здоровые эритроциты и цикл повторяется.
Промежуточные формы паразита могут находиться в организме (в печени) на протяжении ряда лет.
Диагностика и лечение
К кому обращаться при первых признаках малярии?
Малярией занимаются врачи-инфекционисты. Диагностика основывается на обнаружении клинических проявлений - приступообразной лихорадки с ознобом и потливостью, увеличении печени и селезенки.
Имеет значение факт нахождения в регионе, где встречается это заболевание - на протяжении 3 лет до дебюта болезни; переливание крови или иных процедур, связанных с нарушением целостности кровеносных сосудов - на протяжении 3 месяцев до начала лихорадки.
Также существует экспресс-тест.
Длительно, но эффективно. Как лечат малярию?
Лечение состоит в назначении противомалярийных препаратов, влияющих на различные фазы развития паразита.
При органных нарушениях используются соответствующие мероприятия: противошоковая терапия; гемодиализ, гемосорбция (при почечной недостаточности); переливание компонентов донорской крови.
Солнце, море, песок. Где можно заразиться малярией?
Считается (и во многом это действительно так), что малярия - удел стран и регионов с определенными климатическими условиями. По данным ВОЗ, большинство заражений ей приходится на Африку. Вместе с тем в группе риска также регионы Латинской Америки, Юго-Восточной Азии и Ближнего Востока.
Казалось бы, у нас поводов для беспокойства нет. Да, туристы понимают ответственность при поездке в потенциально опасные страны. Да, необходима профилактика, чтобы не заболеть. Но если, к примеру, я никуда не езжу и ездить не собираюсь, а малярию в России полностью ликвидировали еще в прошлом веке, то с чего бы мне беспокоиться?
Заразиться же можно там, где есть влага, тепло и инфицированные комары. А как же не заразиться?
Лучшее лечение – это профилактика. Как не заболеть малярией?
Прежде всего необходимо предупреждать укусы комаров. Особенно это актуально в промежуток времени от начала сумерек до рассвета. С этой целью во время сна следует использовать специальные сетки, обработанными средствами против комаров продолжительного действия, а также защитную одежду и репелленты.
Если вы планируете поездку в один из опасных регионов, может понадобиться использование медикаментов (химиопрофилактика) до, во время поездки и после возвращения.
Не следует выезжать в такие регионы беременным, маленьким детям, людям с ослабленной иммунной системой. Если поездка неизбежна, то необходимо получить подробные консультации по вопросам профилактики в специализированных центрах или иных соответствующих учреждениях.
Есть ли вакцина?
Да, разработки и испытания таких препаратов ведутся. Одну из таких вакцин ВОЗ планирует использовать в этом году в нескольких африканских странах.
Нарушение здоровья, относящееся к группе протозойные болезни
4 962 людям подтвержден диагноз Малярия, вызванная Plasmodium vivax
0 умерло с диагнозом Малярия, вызванная Plasmodium vivax
0 % смертность при заболевании Малярия, вызванная Plasmodium vivax
Заполните форму для подбора врача
Мы свяжемся с вами сразу, как найдем подходящего специалиста
Диагноз Малярия, вызванная Plasmodium vivax ставится мужчинам на 871.71% чаще чем женщинам
4 499
мужчин имеют диагноз Малярия, вызванная Plasmodium vivax. Случаев смерти не выявлено.
смертность у мужчин при заболевании Малярия, вызванная Plasmodium vivax
женщин имеют диагноз Малярия, вызванная Plasmodium vivax Случаев смерти не выявлено.
смертность у женщин при заболевании Малярия, вызванная Plasmodium vivax
Группа риска при заболевании Малярия, вызванная Plasmodium vivax мужчины в возрасте 30-34 и женщины в возрасте 25-29
Заболевание чаще всего встречается у мужчин в возрасте 30-34
У мужчин заболевание реже всего встречается в возрасте 0-1, 40-44, 60-74, 80+
У женщин заболевание реже всего встречается в возрасте 0-19, 30-74, 80+
Заболевание чаще всего встречается у женщин в возрасте 25-29
Особенности заболевания Малярия, вызванная Plasmodium vivax
Передается от человека к человеку
Передается при укусе
Передается через кровь
Передается от матери плоду
Высокий индивидуальный и низкий общественный риск
Краткое описание
Этиология
Возбудители малярии — простейшие рода Plasmodium vivax. Источником болезни являются люди, в крови которых циркулируют зрелые гаметоциты. При кровососании вместе с кровью в желудок комара проникают гаметоциты, и комар становится резервуаром инфекции. Ведущий механизм заражения человека — трансмиссивный, реализующийся самками комаров рода Anopheles при кровососании.
Возможен парентеральный путь заражения при гемотрансфузиях, использовании плохо обработанного или не подлежащего повторном у использованию инструментария, а также передача плазмодиев от матери к плоду (при тропической малярии) — так называемая шизонтная малярия.
Развитие болезни — патогенез
Человек заражается ими в момент инокуляции (впрыскивания) самкой малярийного комара одной из стадий жизненного цикла возбудителя (так называемых спорозоитов) в кровь или лимфатическую систему, которое происходит при кровососании.
После кратковременного пребывания в крови спорозоиты малярийного плазмодия проникают в гепатоциты печени, давая тем самым начало доклинической печёночной (экзоэритроцитарной) стадии заболевания. В процессе бесполого размножения, называемого шизогонией, из одного бывшего спорозоита, который в клетке печени превращается в шизонта, в итоге образуется от 2000 до 40 000 печёночных мерозоитов. В большинстве случаев эти дочерние мерозоиты через 1—6 недель снова попадают в кровь.
Клиническая картина
Длительность инкубационного периода: минимальная - 10 - 20 дней, при заражении брадиспоро-зоитами - 6 - 12 и более месяцев.
Характерны продромальные явления в конце инкубации. За несколько дней до начала приступов появляется познабливание, головная боль, боли в пояснице, разбитость, тошнота.
Заболевание начинается остро. Первые 5-7 дней лихорадка может носить неправильный характер (инициальная), затем устанавливается интермиттирующего типа лихорадка с типичным чередованием приступов через день. Для приступа свойственна четкая смена стадий озноба, жара и пота. Период жара длится 2 - 6 ч, реже 12 ч и сменяется периодом потения. Приступы возникают, как правило, в первой половине дня.
Селезенка и печень после 2-3 температурных пароксизмов увеличиваются, при пальпации чувствительны.
На 2 - 3-й неделе развивается умеренная анемия. Для этой видовой формы характерны ближние и отдаленные рецидивы. Общая продолжительность болезни составляет 2-3 года.
Основные симптомы
Озноб (Дрожь, Холод, Знобит )
Вызывается спазмом кожных кровеносных сосудов ощущение холода, сопровождающееся мышечной дрожью
27 болезней могут быть причиной, болеют мужчины и женщины, возраст 1-100
Лихорадка с ознобом (Жар, Озноб, Лихорадит )
Различают три стадии лихорадочной реакции: повышение температуры, затем появляется ощущение жара, на третьей стадии снижение температуры в следствии повышения теплоотдачи, процесс носит циклический характер
При обнаружении симптома обратитесь к врачу 49 болезней могут быть причиной, болеют мужчины и женщины, возраст 1-100
Головная боль (Болит голова, Боль в висках, Голова болит, Мигрень , Боль в голове при наклоне, Боль головная у детей, Боль при повороте головы, Височная боль, Колющая боль в голове, Покалывание в голове, Жжение в голове , Боль в лобной части головы , Прострелы в голове )
Многообразие головной боли очень широкое, может быть длительной и ноющей или резкой и нестерпимой, может охватывать всю голову или ощущаться только в висках
107 болезней могут быть причиной, болеют мужчины и женщины, возраст 1-100
Потливость (Гипергидроз, Руки потеют, Пот, Повышенное потоотделение, Потливость ладоней, Ночная потливость, Сильно потею, Потею во сне )
Потливость общая или локализованная может быть достаточно неприятным симптомом, проконсультируйтесь со специалистом
27 болезней могут быть причиной, болеют мужчины и женщины, возраст любой
Тошнота (рвота, тошнота )
Неприятное ощущение в подложечной области, нередко предшествует рвоте
79 болезней могут быть причиной, болеют мужчины и женщины, возраст 1-100
Боль в пояснице (Дорсалгия, Боль в нижней части спины, Боль в области поясницы, Боль в спине, Спина внизу болит, Боль в крестце, Боль в области крестца, Боль в пояснице при беременности, Боль в пояснице справа )
Боли в нижней части спины – одна из основных жалоб при обращении в поликлинику
22 болезни могут быть причиной, болеют мужчины и женщины, возраст 20-50

Увеличение слезенки (Спленомегалия )
Увеличенная в размерах селезенка может быть мягкой и плотной, болезненной и не-болезненной. При увеличении её размеров, возникает чувство дискомфорта, или боли вследствие давления на соседние органы
22 болезни могут быть причиной, болеют мужчины и женщины, возраст 1-100

Увеличение печени (увеличенная печень, большая печень, Гепатомегалия )
границы печени определяет врач, пальпируя печень. Заподозрить увеличение можно при ощущении тяжести в правом подреберье
27 болезней могут быть причиной, болеют мужчины и женщины, возраст 1-100
Диагностика
Стандарта по диагностике заболевания Малярия, вызванная Plasmodium vivax не установлено
Диагноз Малярия, вызванная Plasmodium vivax на 7 месте по частоте заболеваний в рубрике ПРОТОЗОЙНЫЕ БОЛЕЗНИ
Чаще всего встречаются:
Заболевание Малярия, вызванная Plasmodium vivax на 45 месте по опасности заболеваний в рубрике ПРОТОЗОЙНЫЕ БОЛЕЗНИ
В настоящее время используются также быстрые диагностические тесты с использованием иммунохимических наборов и ПЦР диагностика (определения генома паразита в крови).
Малярия – антропонозная протозойная болезнь с трансмиссивным механизмом передачи возбудителя, характеризующаяся интермиттирующей лихорадкой, гепатолиенальным синдромом, анемией, склонностью к рецидивам.
Этиология: простейшие рода Plasmodium (P. vivax – возбудитель трехдневной малярии или vivax-малярии, P. falciparum - тропической малярии или falciparum-малярии; P. ovale - овале - малярии; P. malariae - четырехдневной малярии)
Эпидемиология: основной хозяин малярийного плазмодия – комары рода Anopheles, промежуточный хозяин – человек, механизмы передачи инфекции – трансмиссивный (при укусах самок комаров), гемотрансфузионный (чаще при в/в введении наркотиков) и трансплацентарный.
Цикл развития малярийного плазмодия: кровососание больного человека --> попадание крови, содержащей половые формы плазмодия (гаметоциты) в организм комара --> слияние мужских и женских гаметоцит с формированием зиготы --> внедрение зиготы в стенку пищеварительного тракта комара с образованием ооцисты --> многократное деление ооцисты с образованием множества веретенообразных спорозоитов, накапливающихся в слюнной железе комара --> проникновение спорозоитов в кровь человека при укусе его комаром --> попадание в гепатоциты --> рост плазмодиев и их деление (тканевая шизогония) с образованием мерозоитов --> выход большого количества мерозоитов в кровь и их внедрение в эритроциты --> деление мерозоитов в эритроцитах (эритроцитарная шизогония) с их лизисом --> разрушение эритроцитов, выход мерозоитов в кровь и повторная инвазия в другие эритроциты и т.д.; один цикл развития паразита занимает 72 часа для P.malaria и 48 часов для остальных видов возбудителя; для P.vivax и P.ovale характерно сохранение в печени дремлющих форм (гипнозоитов), обуславливающих впоследствии отдаленные рецидивы малярии.
Клинико-лабораторные особенности малярии:
NB! Учитывая многогранность проявлений малярии, она должна предполагаться у всякого лихорадящего больного с соответствующим эпидемиологическим анамнезом;наибольшему риску подвержены следующие группы населения: иммигранты и беженцы; путешественники, даже если они находились в эндемичной зоне всего несколько часов; военные, которые служат или служили в эндемичных зонах; реципиенты крови (парентеральная передача); дети, чьи матери являются иммигрантами или беженцами (конгенитальная передача); парентеральные наркоманы; люди, проживающие в неэндемичной зоне, но вблизи мест появления нераспознанной инфекции: международные аэропорты, военные базы, лагеря беженцев.
Общие для всех видов малярии кардинальные признаки: 1) малярийный приступ 2) спленогепатомегалия 3) анемия.
А. Тропическая малярия - наиболее тяжелая форма малярии, для которой характерно быстрое нарастание паразитемии, поражение большего количества эритроцитов, появление признаков полиорганной недостаточности и смерть при отсутствии своевременного адекватного лечения (причины – особенности возбудителя: 1) способность поражать все возрастные формы эритроцитов (в отличие от P. vivax, который поражает молодые и P. malariae, поражающего старые формы); 2) продукция экзогенных АГ, снижающих иммунный ответ к самому плазмодию; 3) большое количество тканевых мерозоитов, образующихся из одного шизонта - до 40 - 60 тыс.; 4) эритроциты, содержащие зрелые формы паразитов, становятся ригидными, склеиваются с непораженными клетками красной крови, адгезируются к эндотелию капилляров и посткапиллярных венул и др.
- инкубационный период 8-16 дней, после чего у иммунных лиц отмечаются продромальные явления (астения, головная боль, миалгии, артралгии), а у неиммунных лиц возникает острый подъем температуры с ознобом
- в начале заболевания температура не имеет трехдневной цикличности, начавшись обычно утром, малярийный пароксизм продолжается в течение нескольких часов, сразу же сменяясь новым приступом; иногда лихорадочный период продолжается более 36 часов и не сопровождается нормализацией температуры
- трехдневный характер заболевание приобретает на 2 неделе за счет оставшейся наиболее стойкой и многочисленной генерации плазмодия
- жалобы и клиника тропической малярии крайне полиморфна, но характерными признаками считаются: тахикардия соответственно температуре, тенденция к гипотензии, гепатомегалия с первых дней заболевания, спленомегалия со 2-ой недели болезни, анемия, лейкопения, ускоренное СОЭ
- осложнения тропической малярии: церебральная малярия вплоть до малярийной комы, ОПН, острый гемолиз, отек легких, гемоглобинурийная лихорадка, гипогликемия и др.
Б. Трехдневная малярия:
- инкубационный период от 10 - 20 дней до 10–14 месяцев
- инициальная лихорадка, сменяющаяся в начале 2-ой недели болезни правильными трехдневными циклами; пароксизм начинается обычно в первой половине дня с потрясающего озноба, продолжающегося на протяжении 1-3 часов, затем наступает период жара, тяжело переносящийся больным и тянущийся до 4-6 часов, после этого у больного начинается выраженное потоотделение, заканчивающееся падением температуры до нормальных и субнормальных значений
- характерно ослабление каждого последующего пароксизма; приступы становятся все более короткими, клинические проявления ослабевают и постепенно, по мере нарастания специфического иммунитета, наступает выздоровление (обусловлено поражением только юных эритроцитов, и, соответственно, малой степенью паразитемии – не более 2% от общего числа эритроцитов)
- в сроки до 5 лет возможны рецидивы заболевания, обусловленные пребыванием гипнозоитов в печени при некомпетентном или недостаточном лечении гистошизотропными препаратами.
В. Четырехдневная малярия:
- инкубационный период от 3 до 6 недель
- начало острое, с первого приступа устанавливается строгая периодичность приступов - через 2 дня на 3-й
- пароксизмы начинаются обычно в полдень, характеризуются наиболее длительными ознобами по сравнению с другими формами малярии (общая длительность пароксизма около13 часов)
- анемия, сплено- и гепатомегалия развиваются медленно и выявляются не ранее чем через 2 нед от начала заболевания
- клинические проявления четырехдневной малярии при отсутствии лечения купируются самостоятельно через 8 - 14 приступов, после коротких ремиссий обычно бывает 1-3 рецидива, однако эритроцитарная шизогония на очень низком уровне может продолжаться многие годы (опасность передачи инфекции через кровь!)
Лабораторная диагностика малярии:
1) исследование толстой капли крови - эритроциты в таком препарате лизируются; лейкоциты и малярийные плазмодии несколько меняют свою форму, что затрудняет их дифференцировку, используется для определения наличия малярии и подсчета числа паразитов.
2) исследование тонкого мазка крови - эритроциты в таком препарате остаются интактными, плазмодии практически не деформируются и определяются в эритроцитах
Мазки должны быть приготовлены сразу при малейшем подозрении на малярию, повторно, если первые негативны, с частотой один мазок в час; кровь для исследования может быть капиллярная или венозная; окраска препаратов производится по Романовскому-Гимзе. Необходимо проводить исследования крови через 4 – 6 часов в первые 2 – 3 дня терапии, затем один раз в сутки до отрицательного ответа. Морфология четырех видов малярийных паразитов человека специфична, поэтому их можно идентифицировать в мазках крови, и при исследовании мазков крови должны быть указаны данные: обнаружен ли малярийный плазмодий, вид плазмодия, стадия возбудителя, процент пораженных эритроцитов, постадийная интенсивность паразитемии.
3) серологические реакции (РИФ, ИФА), ПЦР – для постановки диагноза используются редко
Дифференциальная диагностика – см. вопрос 188.
Предупреждение развития малярии у неиммунных лиц, посещающих эндемичные районы, имеет три направления: 1) химиопрофилактика; 2) защита от укусов насекомых-переносчиков (путем использования реппелентов и импрегнированных перметрином защитных пологов); 3) вакцинация (практически пока малодоступна).
Для химиопрофилактики применяются ЛС, препятствующие не заражению человека, а размножению паразитов в эритроцитах после завершения цикла развития плазмодиев в гепатоцитах. Прием антималярийных препаратов начинают за 1–2 недели до отъезда, продолжают в течение всего времени пребывания в эндемичном районе и в течение 4 недель после возвращения оттуда. Если путешественники были много раз укушены комарами или длительно находились в эндемичной зоне, имеется большая вероятность сохранения гипнозоитов в печени, поэтому после возвращения им может быть проведен курс радикальной профилактики с применением примахина фосфата на заключительном этапе обычной схемы для уничтожения печеночных форм паразита.
Основные препараты для химиопрофилактики малярии у взрослых: хлорохина фосфат 250 и 500 мг, по 500 мг 1 раз в неделю, гидроксихлорохина сульфат 200 мг, по 400 мг 1 раз в неделю, мефлохин 250 мг, по 250 мг 1 раз в неделю, доксициклин 100 мг, по 100 мг 1 раз в день, примахина фосфат 26,3 мг, по 26,3 мг 1 раз в день 14 дней, прогуанил + хлорохина сульфат, пириметамин + дапсон
1. Этиотропная терапия - в зависимости от действия на различные стадии развития малярийного плазмодия выделяют 4 группы ЛС:
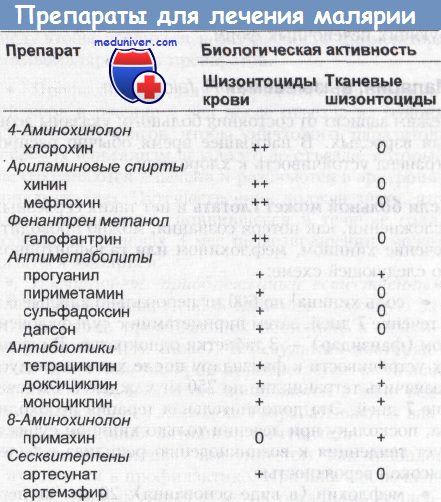
1) кровяные шизонтоциды - уничтожают плазмодии в эритроцитах, предупреждая или обрывая клинику: хлорохин, хинин, хинидин, мефлохин, галофантрин, сульфаниламиды, тетрациклины
2) тканевые шизонтоциды - уничтожают экзоэриитроцитарные формы плазмодиев в печени: примахин, прогуанил, приметамин
3) гаметоциды - уничтожают половые формы плазмодиев в эритроцитах (примахин)
4) гипнозоитоциды - уничтожают гипнозоиты P. vivax и P. ovale в гепатоцитах (примахин)
Основной способ введения противомалярийных препаратов – пероральный, парентерально ЛС вводятся лишь при наличии рвоты и лечении тяжелой малярии. Первая доза противомалярийных ЛС дается сразу после постановки диагноза с последующим наблюдением в течение 1 ч; если рвота у пациента появляется в течение 30 мин наблюдения, повторяется прием полной начальной дозы (после применения метоклопрамида 10 мг внутрь, в/м или в/в), при возникновении рвоты в течение 30-60 мин наблюдения повторно вводится половина начальной дозы. С парентеральной терапии необходимо переходить на пероральную, когда пациент сможет глотать.
а) хлорохинчувствительная малярия: хлорохина фосфат 1000 мг соли - начальная доза, далее по 500 мг соли через 6, 24 и 48 часов, курсовая доза 2,5 г
б) хлорохинрезистентная, пириметамин-сульфадоксин - чувствительная: пириметамин 25 мг + сульфадоксин 500 мг (Fansidar) - прием 3-х таблеток однократно
в) мультирезистентная, мефлохинчувствительная: мефлохин 15 мг/кг однократно или в два приема 2 таблетки мефлохина 250 мг, далее 2 таблетки через 8-12 ч
г) мультирезистентная, высокорезистентная к мефхлохину: хининa сульфат 10 мг соли/кг 3 раза/сут + тетрациклин 4 мг/кг 4 раза/сут в течение 7 дней
2. Лечение осложнений: церебральной малярии (адекватный уход, аспирация желудочного содержимого, мониторинг жизненно важных функций, купирование судорог), анемии (переливание эритроцитарной массы), почечной недостаточности, гипогликемии (в/в струйные инфузии 50% р-ра глюкозы с переходом на в/в капельное вливание 5-10% р-ров), отека легких, циркуляторного коллапса и др.
Не нашли то, что искали? Воспользуйтесь поиском:
Читайте также:


