Малярия история болезни образец








РЕФЕРАТ НА ТЕМУ: МАЛЯРИЯ
I. Малярийный плазмодий – возбудитель малярии.
Тип Protozoa – Простейшие
Класс: Sporozoa – Споровики
Plasmodium vivax – возбудитель трехдневной малярии;
Plasmodiummalariae – возбудитель четырехдневной малярии;
Plasmodium falciparum – возбудитель тропической малярии;
Plasmodiumovale – возбудитель овале-малярии.
Малярийный плазмодий относится к классу споровиков – простейших, все представители которых перешли к паразитизму. Как представитель кровяных споровиков, плазмодий развивается в крови человека и вызывает одно из наиболее распространенных и опасных протозойных заболеваний – малярию. Для плазмодиев характерен сложный жизненный цикл, включающий промежуточного и окончательного хозяев, и состоящий из нескольких этапов, на каждом из которых паразит имеет различающиеся стадии и происходит половое или бесполое размножение.
II. Пути заражения
Возможны три пути передачи малярии: 1) трансмиссивно – через комара; 2) трансплацентарно – от матери плоду или новорожденному (вертикальная передача); 3) трансфузионно – через кровь с возбудителями при медицинских манипуляциях, или при нарушении асептики во время инъекций. При вертикальной передаче малярии плод может заражаться через плаценту, что наблюдается редко. Вертикальная передача инфекции происходит у неиммунных к малярии матерей. У коренных жителей эндемичных очагов рождается иммунный ребенок, остающийся устойчивым к малярии в течение еще нескольких месяцев. Заражение малярией возможно при гемотрансфузии, гемотерапии или нарушении асептики при инъекциях. В донорской крови плазмодии могут выживать 1-2 недели. Заражение малярией возможно также при манипуляциях инструментами (шприцы, иглы), испачканными зараженной кровью. Восприимчивость к малярии всеобщая.
Первый путь – важнейший, обеспечивающий существование малярийных паразитов как биологических видов. При этом, источником инфекции может быть больной малярией или паразитоноситель – практически здоровый человек. Эпидемиологическая опасность носителя инфекции определяется численностью гаметоцитов в крови, длительностью периода гаметоносительства и доступностью его комарам. Заражение человека происходит в результате укуса зараженного комара. Вместе со слюной зараженного комара в кровь человека попадают плазмодии на стадии спорозоитов. Током крови спорозоиты разносятся по всему телу и проникают в клетки печени. В этих клетках они проходят тканевую (преэритроцитарную) часть цикла развития. Она соответствует основной части инкубационного (скрытого) периода болезни. В клетках печени из спорозоитов развивается стадия тканевых шизонтов. Тканевые шизонты увеличиваются и приступают к делению путем шизогонии. Из каждого шизонта возникает множество тканевых мерозоитов. Часть тканевых мерозоитов снова проникает в клетки печени, где развивается новая генерация тканевых шизонтов. Другая часть тканевых мерозоитов попадает в кровяное русло и внедряется в эритроциты. Начинается эритроцитарная часть цикла развития. Первая стадия развития плазмодия в эритроците носит название шизонта (в стадии кольца). После того, как плазмодий разрастается настолько, что занимает весь эритроцит, он втягивает псевдоподии и приобретает округлую форму. Далее ядро последовательно несколько раз делится (от 12 до 22 ядер). Затем, вокруг ядра обособляются комочки цитоплазмы – формируются мерозоиты. После их сформирования оболочка эритроцита разрывается, мерозоиты и токсичные продукты жизнедеятельности плазмодиев поступают в кровяное русло. Мерозоиты снова проникают в эритроциты, цикл повторятся, образуется новая генерация мерозоитов. Ввиду цикличности эритроцитарной шизогонии лихорадочные приступы повторяются каждые 48 часов при 3-дневной, овале и тропической малярии и через 72 часа при 4-дневной. Часть мерозоитов, проникнув в эритроциты, развивается не в шизонты, а в половые формы. Из них образуются гаметоциты (незрелые половые особи). Различают женские особи – макрогаметоциты и мужские – микрогаметоциты. Дальнейшее их развитие возможно лишь в теле комара рода Anopheles. Гаметоциты попадают в желудок самки комара (в процессе питания кровью зараженного человека). Из макрогаметоцитов образуются макрогаметы. Микрогаметоциты несколько раз делятся и дают микрогаметы. Осуществляется попарное слияние макро- и микрогамет. Оплодотворенная клетка (зигота) – оокинета, проникает под эпителий желудка комара, увеличивается и носит название ооцисты. Внутри ооцисты происходит множественное деление, приводящее к образованию огромного количества спорозоитов. Созревшая ооциста лопается, и спорозоиты проникают во все органы комара. Наибольшее количество плазмодиев скапливается в слюнных железах. При укусе вместе со слюной комара в кровь человека попадают спорозоиты, которые затем внедряются в клетки печени.
III. Профилактика малярии.
При выезде в районы, опасные в отношении малярии, в качестве личной профилактики рекомендуется предохраняться от укусов комаров (спать под пологом, сеткой, смазывать кожу отпугивающими комаров средствами). Кроме того, следует принимать внутрь лекарственные противомалярийные препараты, оказывающие профилактическое действие.
Заключение. Малярия всегда была и остается одной из опаснейших болезней человека. Малярия – заболевание, вызываемое микроскопическим паразитами, называемыми Plasmodium vivax, Plasmodium malariae, Plasmodium falciparum, Plasmodiumovale. Существует две группы риска по заражению малерией: беременные женщины и дети. Ежегодно малярией заражается 250—600 миллионов человек. В целом, за последние 30-40 лет заболеваемость малярией выросла в 2-3 раза. Подавляющее большинство случаев регистрируется в Африке. Малярия находится на пятом месте по числу смертельных случаев за год среди инфекционных заболеваний – ежегодно от неё умирает около 1 миллиона человек.
Список источников информации:
Грачева, Л.И. Проблема токсоплазмоза / Л.И. Грачева // 1999
2. Биология: учебник в 2-х т. / под ред. В.Н. Ярыгин. – Москва: ГЭОТАР-Медиа, 2013.
3. Пехов А.П. Биология: медицинская биология, генетика и паразитология: учебник/ А.П. Пехов. – М.: ГЭОТАР-Медиа, 2010. – 656 с.
Министерство здравоохранения и социального развития Российской Федерации
ГОУ ВПО Первый московский государственный медицинский университет им И.М.Сеченова
Кафедра культурологии и истории медицины.
Курсовая работа на тему:
История открытия малярии
Студентки Семиглазовой Ксении
Преподаватель Бергер Е.Е.
Малярию вызывает паразит (простейшее) под названием Plasmodium, который передается через укусы инфицированных комаров. Попав в организм человека, паразиты размножаются в печени и затем инфицируют красные кровяные клетки (эритроциты).
Симптомы малярии, такие как лихорадка до 40 0С, головная боль и рвота, увеличение печени и селезенки, анемия, обычно появляются через 10-15 дней после укуса комара. При отсутствии лечения малярия может быстро приобретать форму, угрожающую жизни, в связи с нарушением кровоснабжения жизненно важных органов. Во многих частях мира у паразитов развилась устойчивость к целому ряду лекарств от малярии.
Основные меры по борьбе против малярии включают раннюю диагностику, своевременное и эффективное лечение адекватными противомалярийными препаратами; проведение противомалярийных истребительных и гидротехнических мероприятий, использование населением репеллентов и инсектицидов остаточного действия для борьбы с комарами-переносчиками заболевания и т.д.
Эти,на первый взгляд, всем известные факты о малярии были известны, безусловно, не всегда. Ученые доказали,что это опаснейшее заболевание возникло ок. 4-12 тыс.лет назад,но открыли причины возникновения и передачу через возбудителей только лишь в конце XIX века. Так кто же все-таки был первым ученым, кто сумел найти и описать механизм передачи малярии?
ИСТОРИЯ ОТКРЫТИЯ МАЛЯРИИ
Малярия известна человечеству с глубокой древности. В дошедших до нас древнейших китайских литературных памятниках и египетских папирусах приведены описания болезни, которая по своим проявлениям напоминает клинику малярии.
В истории маляриологии знаменательной датой является 1640 г., когда Хуан Дель Вего для лечения больного малярией с успехом применил настой коры хинного дерева, и только в 1816 г. Ф. И. Гизе получил из коры кристаллический хинин, а в 1820 г. Р. J. Pelletier, J. В. Caventon выделили алкалоид хинина в чистом виде.
Французский биолог и паразитолог Шарль Луи Альфонс Лаверан родился в Париже. Его предки по отцовской линии были врачами, а по материнской - офицерами. Отец Шарля, Луи Лаверан, был военно-медицинским инспектором и работал директором Эколь дю Валь-де-Грас. Следуя по стопам отца, Лаверан поступил в Императорскую военно-медицинскую школу в Страсбурге и в 1867 г. получил медицинский диплом. Во время франко-прусской войны он работал военным врачом. В 1874 г. он получил по конкурсу место заведующего кафедрой военной медицины и эпидемиологии в Эколь дю Валь-де-Грас. Через год молодой Лаверан написал трактат по военной медицине, в котором, в частности, уделил внимание малярии. Это заболевание редко встречалось во Франции, однако представляло серьезную угрозу здоровью французских солдат, служивших в Алжире. Поэтому, когда в 1878 г. истек оговоренный контрактом срок пребывания на посту заведующего кафедрой, армейские власти направили его в Алжир для изучения малярии. В течение первых двух лет работы в Алжире он изучал труды немецкого ученого Ахилла Келша. Предметом исследования этого ученого был темный пигмент, который постоянно обнаруживался в кровеносных сосудах, селезенке и печени лиц, погибших от малярии. Поскольку Келш занимался изучением мертвых тканей, он большее внимание уделял не развитию заболевания, а тем изменениям, к которым оно приводило. Однако он установил, что наличие темного пигмента служит ценным диагностическим признаком малярии. Лаверан подтвердил, что пигмент встречается именно при данном заболевании, и занялся изучением его роли в развитии малярии. В то время как Келш и другие ученые изучали темный пигмент в сухих окрашенных мазках крови, Лаверан исследовал свежую кровь больных малярией. Он отметил наличие лейкоцитов (белых кровяных телец), содержащих темный пигмент, однако обратил внимание также на светлые тельца, в которых также присутствовал темный пигмент.
Эти тельца не были похожи на обычные лейкоциты и по форме напоминали либо полумесяц, либо сферу. 5 ноября 1880 г. Лаверан взял кровь у молодого солдата во время приступа лихорадки. Ранее у этого же больного в крови он выявлял тельца в виде полумесяца, на сей же раз он обнаружил сферические образования. В дальнейшем он писал, что . Так Лаверан открыл возбудителя малярии. В 1896 г. он демобилизовался из армии и поступил в Пастеровский институт. В Пастеровском институте Лаверан наконец получил время и возможность для изучения других заболеваний, вызываемых простейшими микроорганизмами. Наиболее важные его труды этого периода посвящены трипаносомам - простейшим, попадающим к человеку через укусы кровососущих насекомых (мухи цеце). В 1907 г. Лаверану была присуждена Нобелевская премия. Малярия была, конечно, самым значительным из заболеваний, вызываемых простейшими, однако его работы по трипаносомам также имели немалое значение. Кроме Нобелевской премии, Лаверан был также удостоен медали Дженнера Лондонского эпидемиологического общества (1902) и премии Московского международного конгресса по медицине (1906). Он был членом Французской академии наук и Академии медицинских наук, а также иностранным членом Лондонского королевского общества, Общества патологов Великобритании и Ирландии, Эдинбургского королевского общества врачей и Лондонского общества врачей и хирургов.
Позднее были открыты другие виды плазмодиев: возбудители трехдневной и четырехдневной малярии - P. vivax и P. malariae (Golgi С, 1885 г.; Grassi G., Feletti R. 1890 г.), тропической - P. falciparum (H. А. Сахаров, 1889 г.; Marchiafava E. а., Сеlli А., 1890 г.; Welch W. Н, 1897 г.) и P. ovale - возбудитель малярии овале (Stephens J. W. R, 1922 г.).
В 1884 г. В. Я. Данилевский открыл возбудителей малярии птиц, создав тем самым необходимую лабораторную модель для изучения плазмодиев.
Систематическое положение возбудителей было определено в 1887 г. И. И. Мечниковым, который отнес их к типу Protozoa, сблизив их с кокцидиями.
В 1891 г. Д. А. Романовский разработал метод полихромной окраски малярийных плазмодиев, заложив основу лабораторной диагностики малярии и идентификации различных видов.
Все эти открытия послужили ступенью для дальнейшего изучения и новых исследований малярии.
В середине 1899 года двое соперничающих между собою и не особенно видных охотников за микробами доказали, что комар (определенный вид комара) является тайным преступником в деле распространения малярии.
Два человека разрешили эту проблему. Один из них, Рональд Росс, был ничем не замечательный офицер медицинской службы в Индии; другой, Баттиста Грасси, был довольно известный итальянский зоолог, специалист по червям, белым муравьям и угрям. Трудно сказать, кто из них больше сделал в этой области, потому что Росс, вероятно, не так легко разрешил бы эту задачу без Грасси, а Грасси, несомненно, долго бился бы понапрасну, если бы Росс своими исследованиями не дал ему руководящей идеи.
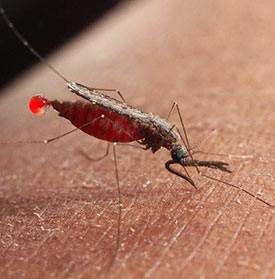
Малярия – группа инфекционных заболеваний паразитарной этиологии, сопровождающихся главным образом лихорадкой, анемией, гепатомегалией и спленомегалией.
Заражение малярией происходит через укусы самок малярийного комара (Anopheles).
Другие наименования болезни — болотная лихорадка, перемежающаяся лихорадка.
Малярийный плазмодий (чаще всего Plasmodium falciparum) при попадании в организм прикрепляется к эритроцитам и тканевым макрофагам (защитные клетки иммунитета), после, распространяясь по всему организму вызывают ряд патологий в различных органах. Конечным результатом малярии может стать летальный исход инфицированного человека.
Наибольшее количество зарегистрированных случаев заражения малярией находится в странах Африки (ближе к экватору, т.е. ниже Сахары), Юго-Восточной Азии, Центральной и Южной Америки, Океании.
Пик заболеваемости малярией припадает на время наибольшей активности комаров – лето-осень.

Патогенез малярии во многом зависит от способа заражения инфекцией.
При прямом заражении малярийным плазмодием – через инъекции, при переливании крови и т.д., возбудитель сразу внедряется в эритроциты и распространяется по всему организму (эритроцитарная фаза шизогонии).
При тканевой шизогонии клинические проявления практически отсутствуют, в то время как при эритроцитарной, у пациента почти сразу же проявляются признаки поражения крови – лихорадка и другие.
Лихорадка при малярии развивается в следствие реакции иммунитета и теплорегулирующего центра на появление в организме веществ, появление которых обусловлено распадом морул мерозоитов. Это — малярийные пигмент, гемоглобин, остатки эритроцитов и т.д. Выраженность лихорадки зависит от степени инфицированности и реактивности защитных сил организма.
Периодичность приступов лихорадки обусловлено периодами эритроцитарной шизогонии (цикл развития и деления малярийных плазмодиев).
Наличие циркулирующих в крови чужеродных веществ вызывает раздражение ретикулярных клеток печени, селезенки, почек и других органов, что приводит к гиперплазии данных органов, результатом чего является разрастание соединительной ткани, увеличение пораженных органов в размерах и их болезненность.
Анемия при малярии обусловлена распадом эритроцитов на фоне эритроцитарной шизогонии, гемолизом при формировании аутоантител, а также повышенным фагоцитозом эритроцитов ретикулоэндотелиальной системы селезенки.
Злокачественные формы малярии с поражением головного мозга, васкулитами, геморрагиями обусловлены системным поражением венул, вен, капилляров и других сосудов, сопровождающееся повышением их проницаемости, повышенной вязкостью крови, замедленным кровотоком, паразитарными тромбами, периваскулярными отеками и т.д. Возможно развитие инфекционно-токсического шока (ИТШ) и аллергии.
Рецидивы малярии обусловлены снижением реактивности иммунитета при наличии остатков эритроцитарных шизонтов, из-за чего возбудитель болезни вновь начинает размножаться. Рецидивы могут присутствовать даже через 6-14 месяцев после окончания клинических проявлений малярии.
Согласно статистики ВОЗ, по состоянию на 2016 г в мире зарегистрировано 216 000 000 случаев малярии, причем эта цифра на 5 000 000 больше, нежели в 2015 г. Количество же смертей от данного заболевания в 2016 г составило 445 000. Однако, все же процент смертности от начала 21 столетия снизился на 47-54%, в зависимости от региона.
Если говорить об регионах, то 90% всех случаев малярии припадает на страны Африки, особенно ниже пустыни Сахары.

Больше всего заболевают дети, возрастом до 5 лет.
МКБ-10: B50 — B54;
МКБ-9: 084.
Симптомы малярии

Симптоматика малярии зависит от способа инфицирования, реактивности защитных сил организма и степени поражения.
Инкубационный период малярии (от заражения до первых признаков болезни) составляет – 8-25 суток. В некоторых случаях, например, при трехдневной малярии, инкубационный период может составлять от 8 до 14 месяцев.
- Резкое повышение температуры тела до 41,7 °С;
- Озноб;
- Тошнота;
- Головные боли;
- Общее недомогание.
Первые признаки малярии могут быть слабовыраженными, из-за чего человек не сразу может догадываться о своем инфицировании. Тем не менее, после посещения Южно-Африканских стран и других мест, где присутствует высокая частота случаев данной болезни, при первых признаках настоятельно обратиться к врачу для обследования, иначе упущение времени может закончиться серьезному вреду здоровью, и не только.
- Общее недомогание, слабость, вплоть до бессилия и постельного режима;
- Периодические приступы лихорадки и озноба;
- Температура тела колеблется в пределах от 35 до 41,7 °С, причем изменение температуры от высокой до низкой может происходить за несколько часов;
- Бледность кожного покрова, акроцианоз, холодные конечности и повышенная потливость;
- Тошнота, приступы рвоты, обезвоживание организма, диарея;
- Анемия;
- Появление в моче крови (гемоглобинурия);
- Приступы сильных головных болей, бредение, галлюцинации, головокружение, потеря сознания;
- Инъекция (покраснение) склер;
- Артериальная гипотензия (гипотония);
- Брадикардия;
- Ишемия головного мозга и тканей различных органов;
- Судороги по телу;
- Боль в суставах (артралгия);
- Возможно появление покалывания в коже;
- Дыхательная недостаточность;
- Увеличение в размерах печени и селезенки.
Колебание между минимальными и максимальными признаками малярии зависит от биологического цикла развития возбудителя болезни. Кроме того, нарастание и спадание приступов характерно для разных форм малярии, например, при трехдневной этот период составляет – 3 дня, при четырехдневной – 4.
Осложнения малярии
Среди осложнений малярии можно выделить:
- Инфекционно-токсический шок (ИТШ);
- Малярийная и глубокая кома;
- Отек мозга;
- Малярийный алгид;
- Хронический нефрит;
- Острая почечная недостаточность (ОПН);
- ДВС-синдром;
- Желтуха;
- Расстройства психической системы;
- Разрыв селезенки;
- Эндокардит, миокардит, перикардит;
- Адинамия, сопора;
- Острая кровопотеря;
- Гиповолемический шок;
- Летальный исход.
Причины малярии

Возбудитель малярии – малярийные плазмодии (лат. Plasmodium), входящие в класс споровиков (лат. Sporozoa), группы простейшие (лат. Protozoa).
Патогенными для человека плазмодиями, вызывающими малярию являются – Plasmodium falciparum, Plasmodium malariae, Plasmodium vivax, Plasmodium ovale и Plasmodium knowlesi.
Другими видами заражения малярией являются — трансплацентарная (при беременности – от матери к младенцу), парентеральное (при переливаниях донорской зараженной крови) и контактно-бытовое (при инъекциях, порезах – крайне редкое явление).
Всего известно около 400 видов комаров Anopheles, из которых лишь около 30 являются переносчиками малярийной инфекции.
Малярийные комары живут практически по всему земному шару за исключением холодных или засушливых зон. Особенно их большое количество проживает в зонах с теплым и влажным климатом – Центральная и Южная Африка (около 90% всех случаев заболевания малярией), Центральная и Южная Америка, Юго-Восточная Азия, Океания.
На территории России к малярийным зонам можно отнести Европейскую часть страны – Юго-Восточные регионы.
Виды малярии
Классификация малярии производится следующим образом:
Овале-малярия – характеризуется приступообразным циклическим течением с нарастанием и спаданием клинических проявлений болезни, период полного цикла которой составляет 2 дня. Возбудителем является плазмодий — Plasmodium ovale.
Трехдневная малярия – характеризуется приступообразным циклическим течением с нарастанием и спаданием клинических проявлений болезни, период полного цикла которой составляет 3 дня. Возбудителем является плазмодий — Plasmodium vivax.
Четырехдневная малярия – характеризуется приступообразным циклическим течением с нарастанием и спаданием клинических проявлений болезни, период полного цикла которой составляет 4 дня. Возбудителем является плазмодий — Plasmodium malariae.
Тропическая малярия – наиболее тяжелая форма малярии, возбудителем которой является Plasmodium falciparum. Подобное течение малярии может спровоцировать и другой патогенный для человека плазмодий — Plasmodium knowlesi. Характеризуется отсутствием тканевой шизогонии, т.е. накопления и размножения плазмодия в печени – развития происходит в крови (эритроцитарная шизогония).
Спорозоитная малярия – заражение происходит при укусе самкой малярийного комара и непосредственном попадании малярийных спорозоитов в кровеносное или лимфатическое русло. Характеризуется сначала тканевой фазой шизогонии (оседание, развитие и размножение плазмодия в клетках печени – гепатоцитах), после эритроцитарной шизогонией. Характеризуется поздними развитием клинических проявлений – когда паразиты уже сформированными распространяются по кровеносному руслу.
Шизонтная малярия – заражение организма происходит при инфицировании крови уже готовыми (сформированными) шизонтами. Характеризуется ранним клиническим проявлением малярии.
Диагностика малярии
Диагностика малярии включает в себя следующие методы обследования:
- Анамнез;
- Исследования мазков крови на наличие малярийных паразитов;
- ПЦР тест;
- Быстрые тесты (Rapid Diagnostic Tests – RDT).

Лечение малярии
Как лечить малярию? Лечение малярии направлено на купирование инфекции, поддержание организма и минимизацию клинических проявлений болезни. Основной метод терапии – медикаментозный, с применением противомикробных лекарственных препаратов.

Основные лекарственные средства для купирования малярии производятся на основании хинина (алкалоид, входящий в состав коры хинного дерева), хлорохинона (производное 4-аминохинолина), артемизинина (экстракт растения полыни однолетней — Artemisia annua) и его синтетические аналоги.
Сложность в лечении заключается в способности малярийного плазмодия мутировать и приобретать резистентность по отношению к тому или иному противомалярийному препарату, поэтому выбор лекарства производится на основании диагностики, а в случае мутирования, препарат меняют. Также стоит отметить, что многие противомалярийные лекарственные препараты на территории РФ не зарегистрированы.
Разделение противомалярийных препаратов в зависимости от фазы болезни (локализации плазмодиев):
Гистошизотропные – воздействуют главным образом на тканевые формы инфекции (при наличии плазмодия в клетках печени, действующие вещества): хинопид, примахин.
Гематошизотропные – воздействуют главным образом на эритроцитные формы инфекции (действующие вещества): хинин, хлорохин, амодиахин, галофантрин, пириметамин, мефлохин, люмефантрины, сульфадоксин, клиндамицин, доксициклин, артемизинин.
Гаметотропные — воздействуют главным образом на гаметы: хиноцид, хинин, гидрооксихлорохин, примахин, пириметамин. Данная группа препаратов применяется в основном при тропической малярии.
Если больной в коме, его поворачивают на бок во избежание удушья при рвоте рвотными массами.
При нарушениях водного баланса с осторожностью проводят регидратационную терапию.
При снижении гематокрита ниже 20% назначается переливание препаратов крови.
Выбор других лекарственных препаратов зависит от сопутствующих малярию осложнений и синдромов.
Лечение малярии народными средствами
Лечение малярии в домашних условиях проводить не рекомендуется, что связано с высокой смертностью от данного заболевания при отсутствии своевременной противомикробной терапии.
Профилактика малярии

Профилактика малярии включает в себя:
К какому врачу обратится?
Видео

Малярия – группа инфекционных заболеваний паразитарной этиологии, сопровождающихся главным образом лихорадкой, анемией, гепатомегалией и спленомегалией.
Заражение малярией происходит через укусы самок малярийного комара (Anopheles).
Другие наименования болезни — болотная лихорадка, перемежающаяся лихорадка.
Малярийный плазмодий (чаще всего Plasmodium falciparum) при попадании в организм прикрепляется к эритроцитам и тканевым макрофагам (защитные клетки иммунитета), после, распространяясь по всему организму вызывают ряд патологий в различных органах. Конечным результатом малярии может стать летальный исход инфицированного человека.
Наибольшее количество зарегистрированных случаев заражения малярией находится в странах Африки (ближе к экватору, т.е. ниже Сахары), Юго-Восточной Азии, Центральной и Южной Америки, Океании.
Пик заболеваемости малярией припадает на время наибольшей активности комаров – лето-осень.

Патогенез малярии во многом зависит от способа заражения инфекцией.
При прямом заражении малярийным плазмодием – через инъекции, при переливании крови и т.д., возбудитель сразу внедряется в эритроциты и распространяется по всему организму (эритроцитарная фаза шизогонии).
При тканевой шизогонии клинические проявления практически отсутствуют, в то время как при эритроцитарной, у пациента почти сразу же проявляются признаки поражения крови – лихорадка и другие.
Лихорадка при малярии развивается в следствие реакции иммунитета и теплорегулирующего центра на появление в организме веществ, появление которых обусловлено распадом морул мерозоитов. Это — малярийные пигмент, гемоглобин, остатки эритроцитов и т.д. Выраженность лихорадки зависит от степени инфицированности и реактивности защитных сил организма.
Периодичность приступов лихорадки обусловлено периодами эритроцитарной шизогонии (цикл развития и деления малярийных плазмодиев).
Наличие циркулирующих в крови чужеродных веществ вызывает раздражение ретикулярных клеток печени, селезенки, почек и других органов, что приводит к гиперплазии данных органов, результатом чего является разрастание соединительной ткани, увеличение пораженных органов в размерах и их болезненность.
Анемия при малярии обусловлена распадом эритроцитов на фоне эритроцитарной шизогонии, гемолизом при формировании аутоантител, а также повышенным фагоцитозом эритроцитов ретикулоэндотелиальной системы селезенки.
Злокачественные формы малярии с поражением головного мозга, васкулитами, геморрагиями обусловлены системным поражением венул, вен, капилляров и других сосудов, сопровождающееся повышением их проницаемости, повышенной вязкостью крови, замедленным кровотоком, паразитарными тромбами, периваскулярными отеками и т.д. Возможно развитие инфекционно-токсического шока (ИТШ) и аллергии.
Рецидивы малярии обусловлены снижением реактивности иммунитета при наличии остатков эритроцитарных шизонтов, из-за чего возбудитель болезни вновь начинает размножаться. Рецидивы могут присутствовать даже через 6-14 месяцев после окончания клинических проявлений малярии.
Согласно статистики ВОЗ, по состоянию на 2016 г в мире зарегистрировано 216 000 000 случаев малярии, причем эта цифра на 5 000 000 больше, нежели в 2015 г. Количество же смертей от данного заболевания в 2016 г составило 445 000. Однако, все же процент смертности от начала 21 столетия снизился на 47-54%, в зависимости от региона.
Если говорить об регионах, то 90% всех случаев малярии припадает на страны Африки, особенно ниже пустыни Сахары.

Больше всего заболевают дети, возрастом до 5 лет.
МКБ-10: B50 — B54;
МКБ-9: 084.
Симптомы малярии

Симптоматика малярии зависит от способа инфицирования, реактивности защитных сил организма и степени поражения.
Инкубационный период малярии (от заражения до первых признаков болезни) составляет – 8-25 суток. В некоторых случаях, например, при трехдневной малярии, инкубационный период может составлять от 8 до 14 месяцев.
- Резкое повышение температуры тела до 41,7 °С;
- Озноб;
- Тошнота;
- Головные боли;
- Общее недомогание.
Первые признаки малярии могут быть слабовыраженными, из-за чего человек не сразу может догадываться о своем инфицировании. Тем не менее, после посещения Южно-Африканских стран и других мест, где присутствует высокая частота случаев данной болезни, при первых признаках настоятельно обратиться к врачу для обследования, иначе упущение времени может закончиться серьезному вреду здоровью, и не только.
- Общее недомогание, слабость, вплоть до бессилия и постельного режима;
- Периодические приступы лихорадки и озноба;
- Температура тела колеблется в пределах от 35 до 41,7 °С, причем изменение температуры от высокой до низкой может происходить за несколько часов;
- Бледность кожного покрова, акроцианоз, холодные конечности и повышенная потливость;
- Тошнота, приступы рвоты, обезвоживание организма, диарея;
- Анемия;
- Появление в моче крови (гемоглобинурия);
- Приступы сильных головных болей, бредение, галлюцинации, головокружение, потеря сознания;
- Инъекция (покраснение) склер;
- Артериальная гипотензия (гипотония);
- Брадикардия;
- Ишемия головного мозга и тканей различных органов;
- Судороги по телу;
- Боль в суставах (артралгия);
- Возможно появление покалывания в коже;
- Дыхательная недостаточность;
- Увеличение в размерах печени и селезенки.
Колебание между минимальными и максимальными признаками малярии зависит от биологического цикла развития возбудителя болезни. Кроме того, нарастание и спадание приступов характерно для разных форм малярии, например, при трехдневной этот период составляет – 3 дня, при четырехдневной – 4.
Осложнения малярии
Среди осложнений малярии можно выделить:
- Инфекционно-токсический шок (ИТШ);
- Малярийная и глубокая кома;
- Отек мозга;
- Малярийный алгид;
- Хронический нефрит;
- Острая почечная недостаточность (ОПН);
- ДВС-синдром;
- Желтуха;
- Расстройства психической системы;
- Разрыв селезенки;
- Эндокардит, миокардит, перикардит;
- Адинамия, сопора;
- Острая кровопотеря;
- Гиповолемический шок;
- Летальный исход.
Причины малярии

Возбудитель малярии – малярийные плазмодии (лат. Plasmodium), входящие в класс споровиков (лат. Sporozoa), группы простейшие (лат. Protozoa).
Патогенными для человека плазмодиями, вызывающими малярию являются – Plasmodium falciparum, Plasmodium malariae, Plasmodium vivax, Plasmodium ovale и Plasmodium knowlesi.
Другими видами заражения малярией являются — трансплацентарная (при беременности – от матери к младенцу), парентеральное (при переливаниях донорской зараженной крови) и контактно-бытовое (при инъекциях, порезах – крайне редкое явление).
Всего известно около 400 видов комаров Anopheles, из которых лишь около 30 являются переносчиками малярийной инфекции.
Малярийные комары живут практически по всему земному шару за исключением холодных или засушливых зон. Особенно их большое количество проживает в зонах с теплым и влажным климатом – Центральная и Южная Африка (около 90% всех случаев заболевания малярией), Центральная и Южная Америка, Юго-Восточная Азия, Океания.
На территории России к малярийным зонам можно отнести Европейскую часть страны – Юго-Восточные регионы.
Виды малярии
Классификация малярии производится следующим образом:
Овале-малярия – характеризуется приступообразным циклическим течением с нарастанием и спаданием клинических проявлений болезни, период полного цикла которой составляет 2 дня. Возбудителем является плазмодий — Plasmodium ovale.
Трехдневная малярия – характеризуется приступообразным циклическим течением с нарастанием и спаданием клинических проявлений болезни, период полного цикла которой составляет 3 дня. Возбудителем является плазмодий — Plasmodium vivax.
Четырехдневная малярия – характеризуется приступообразным циклическим течением с нарастанием и спаданием клинических проявлений болезни, период полного цикла которой составляет 4 дня. Возбудителем является плазмодий — Plasmodium malariae.
Тропическая малярия – наиболее тяжелая форма малярии, возбудителем которой является Plasmodium falciparum. Подобное течение малярии может спровоцировать и другой патогенный для человека плазмодий — Plasmodium knowlesi. Характеризуется отсутствием тканевой шизогонии, т.е. накопления и размножения плазмодия в печени – развития происходит в крови (эритроцитарная шизогония).
Спорозоитная малярия – заражение происходит при укусе самкой малярийного комара и непосредственном попадании малярийных спорозоитов в кровеносное или лимфатическое русло. Характеризуется сначала тканевой фазой шизогонии (оседание, развитие и размножение плазмодия в клетках печени – гепатоцитах), после эритроцитарной шизогонией. Характеризуется поздними развитием клинических проявлений – когда паразиты уже сформированными распространяются по кровеносному руслу.
Шизонтная малярия – заражение организма происходит при инфицировании крови уже готовыми (сформированными) шизонтами. Характеризуется ранним клиническим проявлением малярии.
Диагностика малярии
Диагностика малярии включает в себя следующие методы обследования:
- Анамнез;
- Исследования мазков крови на наличие малярийных паразитов;
- ПЦР тест;
- Быстрые тесты (Rapid Diagnostic Tests – RDT).

Лечение малярии
Как лечить малярию? Лечение малярии направлено на купирование инфекции, поддержание организма и минимизацию клинических проявлений болезни. Основной метод терапии – медикаментозный, с применением противомикробных лекарственных препаратов.

Основные лекарственные средства для купирования малярии производятся на основании хинина (алкалоид, входящий в состав коры хинного дерева), хлорохинона (производное 4-аминохинолина), артемизинина (экстракт растения полыни однолетней — Artemisia annua) и его синтетические аналоги.
Сложность в лечении заключается в способности малярийного плазмодия мутировать и приобретать резистентность по отношению к тому или иному противомалярийному препарату, поэтому выбор лекарства производится на основании диагностики, а в случае мутирования, препарат меняют. Также стоит отметить, что многие противомалярийные лекарственные препараты на территории РФ не зарегистрированы.
Разделение противомалярийных препаратов в зависимости от фазы болезни (локализации плазмодиев):
Гистошизотропные – воздействуют главным образом на тканевые формы инфекции (при наличии плазмодия в клетках печени, действующие вещества): хинопид, примахин.
Гематошизотропные – воздействуют главным образом на эритроцитные формы инфекции (действующие вещества): хинин, хлорохин, амодиахин, галофантрин, пириметамин, мефлохин, люмефантрины, сульфадоксин, клиндамицин, доксициклин, артемизинин.
Гаметотропные — воздействуют главным образом на гаметы: хиноцид, хинин, гидрооксихлорохин, примахин, пириметамин. Данная группа препаратов применяется в основном при тропической малярии.
Если больной в коме, его поворачивают на бок во избежание удушья при рвоте рвотными массами.
При нарушениях водного баланса с осторожностью проводят регидратационную терапию.
При снижении гематокрита ниже 20% назначается переливание препаратов крови.
Выбор других лекарственных препаратов зависит от сопутствующих малярию осложнений и синдромов.
Лечение малярии народными средствами
Лечение малярии в домашних условиях проводить не рекомендуется, что связано с высокой смертностью от данного заболевания при отсутствии своевременной противомикробной терапии.
Профилактика малярии

Профилактика малярии включает в себя:
К какому врачу обратится?
Видео
Читайте также:


