Стронгилоидоз что это такое симптомы лечение и диагностика
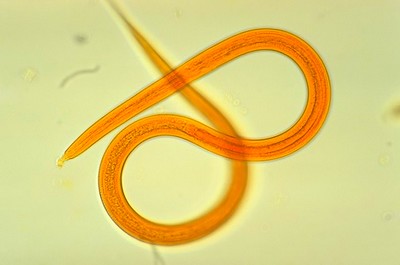
Стронгилоидоз — болезнь, возбудителем которой являются гельминты стронгилоиды (Strongyloides Grassi) из семейства Strongyloididae.
В ранней фазе заболевания превалируют аллергические проявления, в поздней — признаки поражения органов пищеварения.
Гельминты, вызывающие стронгилоидоз
Гельминт, вызывающий стронгилоидоз, является угрица кишечная или, как назвал ее Bavay в 1876 году, Strongyloides stercoralis.
Это мелкая нематода, способная переходить из свободноживущего поколения в паразитическое. Самки в этих поколениях по своей морфологии различны, в то время как самцы сходны (фото стронгилоидоза смотрите рисунок выше).
Свободноживущая самка очень мелкая (1×0,06 мм). Хорошо различимы рабдитовидный пищевод, цилиндрический кишечник, видны также половые зачатки, сравнительно крупные яйца (0,07×0,04 мм), половое отверстие вблизи середины тела и анальное отверстие на вентральной стороне хвостового конца.
Паразитическая самка более крупная (2,2×0,3 мм), бесцветная, полупрозрачная. Пищеварительная система представлена ротовой капсулой с четырьмя слаборазвитыми губами, длинным цилиндрическим пищеводом и кишечником, заканчивающимся анальным отверстием на вентральной поверхности заднего конца тела.
Половая система представлена парными яйцеводом и маткой, в которой имеются до 12 овальных сегментированных яиц. Яйца несколько меньше (0,05-0,058×0,03-0,034 мм), чем у свободноживущих самок. Заканчивается половая система половым отверстием, которое открывается наружу.
Самцы свободноживущих и паразитических поколений по своей морфологии сходны. Они меньше самок (0,07×0,04 мм), имеют рабдитовидный пищевод, хвостовой конец вентрально изогнут крючкообразно. На нем имеется рулек с двумя спикулами. Почти все тело самца занято половыми органами.
Кишечные угрицы также относятся к группе геогельминтов, но отличаются разнообразием цикла развития, который иллюстрирует рисунок выше. Свободноживущие половозрелые самцы и самки обитают обычно в почве. При благоприятной температуре, влажности и других факторах они копулируют и из оплодотворенных яиц выходят рабдитовидные личинки первой генерации. Меньшая же часть из них при отсутствии условий для развития после второй линьки отклоняются от обычной схемы развития и в третьей стадии развития превращаются не в рабдитовидные, а в филяриевидные личинки, дающие начало паразитическому поколению. Именно этим паразитам для продолжения своего развития нуждается в организме хозяина. Обычно их проникновение в организм происходит через кожу. По кровяным сосудам недоразвитые формы стронгилоид заносятся в легкие. Отсюда молодые раздельнополые особи кишечных угриц попадают в гортань, а затем в ЖКТ. Обычно стронгилоиды паразитируют в тонкой кишке человека. Здесь они копулируют. По мнению некоторых авторов (Смирнов Г.Г., 1974), оплодотворение самок начинается еще в бронхах и трахее и продолжается в кишечнике. Из отложенных яиц вылупливаются рабдитовидные личинки первой стадии. Они вскоре линяют, превращаясь в недоразвитые формы стронгилоид второй стадии.
Заражение человека может происходить и перорально. Но и тогда личинки, внедряясь в слизистую ротовой полости, проделывают тот же сложный путь миграции, прежде чем поселиться в кишечнике. Дальнейшая судьба недоразвитых форм стронгилоид может быть разной. Часть из них может развиваться по так называемому внутрикишечному пути. В этом случае после второй линьки здесь же, в просвете кишечника, формируется не рабдитовидная, а филяриевидная инвазионная личинка.
Другая часть личинок второй стадии развития с фекалиями попадает во внешнюю среду. Дальнейшее развитие может идти по прямому или непрямому пути. В первом случае личинка второй стадии линяет в филяриевидную, которая является инвазионной для человека. При непрямом пути развития недоразвитые стронгилоиды линяют в рабдитовидные 1-й генерации, которые дают начало свободноживущим самцам и самкам.
Самки откладывают до 50 зрелых яиц, а вышедшие из них рабдитовидные личинки обнаруживаются в кале спустя 28—30 дней после заражения. Они в почве сохраняют свою жизнеспособность и развиваются при температуре в пределах от 10 до 40°С и влажности не менее 18—20%.
Эпидемиология
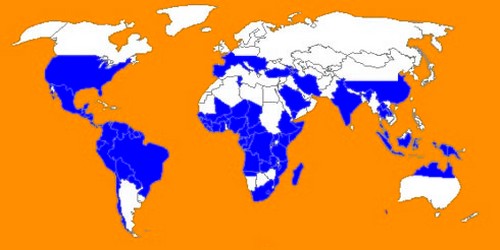
Условия, необходимые для пребывания личинок во внешней среде, определяют и ареал их распространения. Стронгилоидоз встречается чаще в субтропических и тропических зонах:
- в странах Латинской Америки (Бразилия, Панама, и др.),
- в юго-восточной Азии,
- в Европе (Италия, Франция, Бельгия, Голландия и др.),
- в России наиболее распространено заболевание в Закавказье,
- также данное заболевание встречается в Украине и Молдавии.
По данным Е.А. Шабловской (1968), на территории УССР зарегистрировано около 600 случаев стронгилоидоза, в Молдавии 140 случаев. Единичные случаи регистрируются и в республиках Средней Азии.
Поскольку при температуре почвы ниже 10°С личинки не развиваются, а при 0°С и ниже быстро погибают, в северных районах распространенность стронгилоид не регистрируется.
Единственным источником инфекции, при стронгилоидозе является человек. Но некоторые исследователи определенное значение придают собакам и кошкам, в организме которых паразиты также могут развиваться.
Механизм заражения обычно перкутанный, но может быть и пероральный, с поступлением инвазионной филяриевидной личинки в слизистые ротовой полости, откуда она совершает свой обычный путь миграции. Факторами передачи чаще всего бывает загрязненная почва, где инвазионные личинки при определенных условиях могут сохраняться 3—4 недели. Изредка факторами передачи инвазии служат свежезагрязненные фрукты, ягоды и овощи, на которых инвазионные недоразвитые формы стронгилоид могут выжить 4—5 дней. В воде они не развиваются и погибают в течение 1—2 суток, поэтому вода может служить фактором заражения только в очень редких случаях, при употреблении ее вскоре после загрязнения.
Сезонность заболевания определяется периодом года, когда суточная температура переходит порог 12°С и имеется достаточная влажность почвы. Так как в условиях низких температур личинки во внешней среде не мигрируют и в высохшей почве быстро погибают, то происходит самообеззараживание почвы. Этим объясняется низкая пораженность населения в районах с сухим и умеренным климатом.
Эти биологические особенности объясняют и более частую пораженность данным гельминтозом рабочих шахт, кирпичных и черепичных заводов, тунелестроителей, землекопов и других профессий, связанных с работой в условиях повышенной влажности и умеренных температур.
Патогенез
В патогенезе ранней, миграционной фазы болезни основное значение имеют аллерго-токсический синдром и повреждение тканей механическим способом, в частности кишечника.
Личинки стронгилоид при миграции могут попасть в различные органы и ткани, где обнаруживаются гнойные гранулемы, дистрофические изменения и микроабсцессы — в печень, легкие, почки и др. Повторные волны миграции недоразвитых форм стронгилоид сопровождаются усилением аллергических проявлений. При снижении резистентности организма (злокачественные опухоли, голодание), а также экзогенной иммуносупрессии (применение иммунодепрессантов после трансплантации, кортикостероидных гормонов) размножение паразита резко ускоряется, процесс генерализуется и может наступить летальный исход, даже если до этого болезнь протекала скрытно.
По-видимому, мигрирующие личинки стронгилоид способствуют заносу бактериальной флоры из кишечника, что может привести, в частности, к грамнегативным бактериям и может быть причиной неблагоприятного исхода болезни.
Клиника
В связи с тем, что от момента заражения до симптомов проходит срок неопределенной длительности, установление продолжительности инкубационного периода затруднено. Инвазия обычно длится долго, с периодами ремиссии и обострений. При аутореинвазиях она может продолжаться неопределенно долгое время (года и даже десятилетия).
Специфических, патогномоничных симптомов стронгилоидоза нет. В ранний период болезни больные часто жалуются на общую слабость, раздражительность, головокружения и головные боли, кожные высыпания и зуд. У многих отмечается повышение температуры тела, иногда до высоких цифр (38-39°С).
Могут развиться также при стронгилоидозе симптомы бронхита, пневмонии, аллергических летучих инфильтратов в легких.
Наряду с аллергическими проявлениями диагностируется дизентериеподобный симптомокомплекс:
- отмечаются гепатомегалия,
- в отдельных случаях с желтушностью кожи и склер,
- умеренной билирубинемией,
- повышением активности трансаминаз (Полозок Е.С., Токмалаев А.К., 1978).
Существует 3 основных формы заболевания:
- Желудочно-кишечная. Для нее характерно постепенное начало заболевания, а затем хроническое течение с элементами поражения ЖКТ. Нередко при этой форме стронгилоидоза среди симптомов резко выделяются признаки дискинезии желчного пузыря, в связи с чем некоторые авторы (Ишмухаметова А.И., Шабловская Е.А.) выделяют дуодено-желчно-пузырную форму.
- Нервно-аллергическая. Основными симптомами является уртикарная сыпь с характерной для нее клиникой и астено-невротическнй синдром.
- Смешанная. Могут быть выражены все или некоторые симптомы других форм.
Клиническая картина и симптомы стронгилоидоза разнообразны не только по развитию и симптоматике, но и по интенсивности проявлений. Болезнь может протекать в легкой, средней и тяжелой степени. В легких случаях наблюдается только эозинофилия при отсутствии жалоб.
Для симптомов стронгилоидоза любой формы течения характерна эозинофилия, выраженность которой самая сильная в ранней фазе болезни и при нервно аллергической форме, когда даже в поздней стадии заболевания она может достигать 70-80%.
Прогноз для легкой и средней степени тяжести — благоприятный, для более тяжелых случаев с повторными аутоинвазиями, наличием интеркуррентных болезней — ухудшается.
Диагностика
Клиническая диагностика стронгилоидоза крайне затруднена ввиду полиморфизма и неспецифичности клинических проявлений. Наводить на мысль о возможности стронгилоидозной инвазии может сочетание симптомов поражения органов пищеварения с упорной эозинофилией крови и крапивницей
Окончательный диагноз устанавливается только на основании обнаружения личинок кишечной угрицы в фекалиях, в мокроте, в моче. Исследуемый материал должен подвергаться лабораторному исследованию в свежем виде. Для повышения эффективности исследование фекалий рекомендуется проводить после дачи слабительного. Общепринятые унифицированные методы мазка, флотации и осаждения в данном случае малоэффективны.
Для выявления стронгилоидоза необходимо провести обследование методом Бермана. В настоящее время применяется также метод диагностики по Харада и Мори, описанный в статье по диагностике анкилостомидозов.
Для достоверного и эффективного выявления стронгилоидоза рекомендуется проводить параллельные поиски личинок стронгилоид в интестинальных, в частности дуоденальных, фекалиях. В случае обнаружения недоразвитых стронгилоид в мокроте или моче необходимы исследования фекалий и дуоденального содержимого методом Бермана.
Лечение
Для лечения стронгилоидоза назначается тиабендазол (минтезол) (ВОЗ, 1981). В процессе специфического лечения назначается десенсибилизирующая терапия, которую необходимо продолжить и после завершения лечения, так как возможно обострение аллергических проявлений и признаков воспалительных изменений в кишечнике. Контрольные паразитологические исследования проводятся через 1—2 недели.
Профилактика
Предупредительные мероприятия направлены в основном на выявление и обеззараживание источников инфекции и на охрану внешней среды от загрязнения фекалиями. Периодически проводят плановое обследование всего населения предполагаемых очагов инвазии, групп населения (профессий) повышенного риска в отношении стронгилоидоза, используя метод Бермана. Выявленных инвазированных подвергают дегельминтизации с последующим ежемесячным контрольным обследованием в течение полугода.
В целях охраны почвы от загрязнения личинками сгронгилоид фекалии больных обрабатывают 40% раствором попаренной соли, калийных, азотных, фосфорных и смешанных удобрений. Для обеззараживания в эпидемический сезон почвы в очагах стронгилоидоза вышеуказанные средства используют в 10% растворе. Надежной мерой дезинвазии является и обработка почвы 2% раствором пестицида карбатион, в присутствии которого рабдитовидные личинки погибают спустя 20 часов, а филяриевидные — 24 часа (Шабловская Е.А., 1968). В холодный период года дезинвазию почвы не проводят, так как недоразвитые формы стронгилоид при низких температурах быстро погибают и происходит самообеззараживание почвы.
Определенное профилактическое значение имеют общие принципы гигиены, охрана кожных покровов от соприкосновения с гельминтологически небезопасной почвой, то есть соблюдение мер, предотвращающих реализацию механизма заражения.
Ангвиллюлез, диарея кохинхинская или стронгилоидоз, симптомы которого впервые были описаны французским доктором в 1876 году, в основном распространен в тропических и субтропических странах. Однако встречается и в южных регионах России, в Закавказье, Украине, Молдове. Это одна из немногих гельминтных инвазий, которая способна существовать до тридцати лет. В течение длительного периода болезнь может протекать без каких-либо признаков, но в то же время при снижении иммунитета провоцирует состояния, которые угрожают жизни индивида. Диагностика, причины и симптомы стронгилоидоза будут рассмотрены в этой статье.
Как осуществляется заражение?
Источник инфекции – это человек. Он вместе с фекалиями выделяет и яйца круглых червей в окружающую среду. Известны следующие механизмы инфицирования:
- Пероральный – при употреблении в пищу обсемененных яйцами гельминтов овощей, фруктов и ягод или питьевой воды.
- Аутоинвазивный – заражение осуществляется непосредственно в кишечнике.
- Перкутантный – личинки проникают в организм индивида через дерму. Кроме того, возможно их попадание и через железы (сальные и потовые). Заражение таким путем происходит при сельхозработах, при хождении босыми ногами по земле или во время отдыха на траве.

Заражение кишечной угрицей довольно редко встречается в странах с развитой экономикой, так как в них тщательно контролируют состояние почвы и воды. Имеется информация, что от тридцати до ста миллионов человек, проживающих преимущественно в субтропических и тропических широтах, заражены ангвиллюлезом.
Показания к исследованию
Доктора рекомендуют анализ на стронгилоидоз индивидам, которые контактировали с больным или находились в районах с тропическим климатом, и у них наблюдаются характерные для этой патологии признаки. Особой подготовки к этому анализу не требуется. Единственное условие – после приема пищи должно пройти минимум четыре часа.
Антитела класса IgG к стронгилоидам образуются спустя несколько недель после заражения. В острый период болезни количество антител максимально. Далее их уровень снижается. Однако невысокий титр иммуноглобулина G сохраняется в течение всей жизни. Методом ИФА выявляют антитела класса IgG к возбудителю заболевания в венозной крови. Благодаря исследованию диагностируют текущую или перенесенную ранее инвазию кишечной угрицей.
Диагностические мероприятия
Анализ на стронгилоидоз, симптомы и лечение которого описаны в статье, проводят в специализированных лабораториях, потому что необходим подсчет в фекалиях личинок паразита, а не яиц, как это делается при выявлении иных кишечных болезней. Эффективность однократного исследования кала не превышает пятидесяти процентов. В качестве биоматериала также можно использовать урину и мокроту.
Общий анализ крови у большинства пациентов при ангвиллюлезе проявляется эозинофилией, т. е. уровень этих кровяных клеток увеличивается от шести до пятнадцати процентов. Однако на фоне приема иммунодепрессантов такое явление не наблюдается. Кроме того, отмечается лейкоцитоз и повышение СОЭ.
При исследовании хронической инфекции наиболее чувствительным методом являются серологические тесты, но на практике их применяют редко. В этом случае выявляют наличие антител к угрице кишечной. Они появляются при контакте иммунной системы индивида с филяриевидными личинками. Однако использование таких тестов для контроля терапии затруднено, т. к. антитела исчезают не раньше чем через шесть – двенадцать месяцев после излечения.
Возбудитель заболевания
Причина недуга – угрицы кишечные, или Strongyloides stercoralis (стронгилоиды). Что это за паразиты? Это возбудители стронгилоидоза, относящиеся к типу круглых червей. Специфичность этой нематоды в том, что она проходит весь жизненный цикл не покидая хозяина. Мужская особь угрицы кишечной длиной всего 0,7 мм, а женская – 2,2 мм. Женские особи паразитируют в слизистой оболочке тонкой кишки индивида. В ней они откладывают овальные прозрачные яйца, в которых созревают личинки. Последние проникают в кровеносные и лимфатические сосуды и с кровотоком попадают в альвеолы легких, сердце, бронхи, легочные артерии, трахею, а далее в ротоглотку и вновь в кишечник. В двенадцатиперстной кишке завершается их созревание. Взрослые черви способны существовать в кишечнике до шести лет.
Паразитическое поколение – женские и мужские особи, находятся они в двенадцатиперстной кишке, а при массивном заражении – во всем тонком кишечнике, а также пилорическом отделе желудка. Оплодотворенная женская особь в сутки способна отложить до пятидесяти яиц. Из них образуются неинвазионные, или, по-другому, рабдитовидные личинки. Они выделяются во внешнюю среду посредством испражнений и, попав в землю, созревают, превращаясь в червей обоих полов. Оплодотворенные и свободноживущие в земле самки откладывают яйца, из которых выходят рабдитовидные личинки. Из них одни превращаются в филяриевидные, а другие – вновь в половозрелых червей. Преобразование личинок в филяриевидные возможно и в кишечнике индивида. Такое явление характерно при низком иммунитете и при запорах.
В организме индивида паразитирует только самка, она размножается без участия самца, в отличие от свободнодвижущихся особей.
Клиническая картина
От проникновения возбудителя в организм и до появления первых симптомов стронгилоидоза проходит от трех недель до нескольких лет. В начальной стадии болезни специфические признаки отсутствуют. По мере прогрессирования недуга наблюдаются аллергические реакции, протекающие довольно тяжело. У взрослых и детей основные признаки одинаковы:
- общая интоксикация организма – головная боль, головокружение, озноб, повышенное потоотделение, слабость;
- раздражительность;
- билирубин в крови завышен;
- повышение температуры тела;
- развитие бронхита, воспаления легких;
- расстройства пищеварительной системы – тошнота, рвота, диарея (в испражнениях имеется слизь);
- увеличенная в размерах печень.

В зависимости от выраженности клинических признаков течение ангвиллюлеза бывает: бессимптомное – наблюдается у индивидов, которые проживают в эндемических районах, а также манифестное – различают раннюю или миграционную, а также хроническую или позднюю стадии.
Ранняя фаза болезни
В этой фазе симптомы стронгилоидоза проявляются в виде зудящих высыпаний на дерме, кашля приступообразного характера и увеличения эозинофилов в крови. Сыпь в виде волдырей розовато-красноватого оттенка располагается на спине, бедрах, ягодицах, животе. Площадь поражения увеличивается при расчесывании. Спустя двое-трое суток высыпания исчезают, но могут появиться и вновь. Не исключается развитие воспаления легких, острого аллергического миокардита и астматического бронхита. Кроме того, индивида беспокоят головные и мышечные боли, повышенная раздражительность и утомляемость. Через две или три недели после появления аллергических реакций возникают:
- боли в области эпигастрия;
- тошнота;
- рвота;
- диарея.
Селезенка и печень увеличивается в размерах. Дерма и склеры становятся желтушными.
Поздняя фаза болезни
В зависимости от преобладающего синдрома условно подразделяют недуг на следующие формы:
- Легочная – симптомы стронгилоидоза проявляются сильным жжением в области груди, одышкой, повышением температуры, сухим кашлем, трудностями с дыханием, эозинофилией в анализе крови.
- Кожная – высыпания в районе талии, ягодиц. В некоторых случаях видны следы от миграции (в виде полосок) личинок.
- Желчно-пузырная – болевые ощущения в животе и в правом подреберье, горечь в ротовой полости, отсутствие аппетита, отрыжка, тошнота.
- Пищеварительная – у индивида наблюдаются симптомы, характерные для энтероколита, язвенного поражения двенадцатиперстной кишки и желудка, энтерита, гастрита. Возможна тошнота, боли в области живота, запоры или диарея.
- Нервно-аллергическая – стойкий зуд дермы, крапивница, раздражительность, суставные и мышечные боли, потливость.
- Смешанная – при этой форме течение болезни бывает как тяжелым, при этом слизистая оболочка кишечника подвергается язвенному поражению, которое способно спровоцировать перитонит и некротический панкреатит, так и легким.
У индивидов с иммунной супрессией течение заболевания осложняется абсцессом мозга, кератитом, гепатитом, энцефалитом, пиелонефритом, конъюнктивитом.
Диссеминированный стронгилоидоз: что это такое?
Это хроническое течение недуга, протекающее на фоне ослабленной иммунной системы в результате приема иммунодепрессантов, кортикостероидов или патологии – туберкулеза, апластической анемии, диабета, третичного сифилиса и других. Сквозь стенки кишечника попадают в кровь не только личинки паразита, но и болезнетворные бактерии (кишечная палочка), что провоцирует возникновение сепсиса. Распространяясь на разные органы, микроорганизмы становятся причиной развития местной инфекции (менингита). Кроме того, довольно быстро увеличивается в кровотоке не только количество личинок, но и взрослых особей угрицы кишечной. Симптомы стронгилоидоза в этом случае следующие:
- вздутие и болевой синдром в области живота;
- сепсис;
- неврологические и легочные осложнения.
Возможен летальный исход.

Увеличение числа паразитов в организме индивида после первичного заражения способно происходить в течение нескольких десятилетий.
Терапия заболевания
На фармацевтическом рынке присутствует большое количество противопаразитарных средств. Разобраться в них и грамотно назначить правильное лечение может только доктор. Если заразился один из членов семьи, то принимать лекарства необходимо всем, кто проживает с больным, независимо от наличия или отсутствия у них характерных симптомов.
При лечении от заболевания стронгилоидоз следует помнить, что действие медикаментов направлено на истребление только взрослых паразитов, которые поселились в кишечнике. Поэтому для полного подавления инфекции назначают повторный курс терапии, т. е. через две недели, когда личинки превратятся в полноценных особей. В некоторых случаях требуется еще несколько курсов приема лекарства, чтобы избавится от всех личинок.

В медицинской практике были случаи, когда возбудители болезни не исчезали из организма даже после лечения. Доктора советуют регулярно проводить курсы фармакотерапии, а особенно индивидам с низким иммунитетом и тем, кто по жизненным показаниям постоянно принимает иммунодепрессанты, так как эти лица более подвержены возникновению диссеминированного ангвиллюлеза.
Доктора предупреждают пациентов о том, что прием этих лекарств может на какой-то период времени способствовать повышению температуры тела, ухудшению общего состояния. Бояться этого не стоит, т. к. это временное явление.
Спустя две недели после завершения терапии делают диагностические исследования. Анализы сдают три раза с интервалом в три дня. Индивид, перенесший такое заболевание, находится на диспансерном наблюдении в течение года. Первые шесть месяцев обследования осуществляется ежемесячно, а далее - ежеквартально. Решение о снятии с учета доктор принимает на основании результатов анализов.
Прогноз и предупредительные мероприятия
Основная профилактика стронгилоидоза (симптомы болезни описаны выше) сводится к следующим мероприятиям:
- Выявление и лечение зараженных индивидов.
- Санитарное благоустройство населенных пунктов.
- Охрана земли от загрязнения фекалиями.
А также действует запрет на:
- Питье некипяченой воды из неизвестных источников.
- Употребление немытых фруктов, овощей и зелени.
- Использование в огородах и садах, в качестве удобрений, необезвреженных фекалий.
- Работу с землей без защитных перчаток или рукавиц.
Немаловажную роль играет повышение информированности населения о путях заражения, а также о симптомах и лечении стронгилоидоза. Что это за недуг, нужно знать всем - от мала до велика.

В большинстве случаев недуг полностью излечим, но необходима реабилитация в течение длительного времени. Она в первую очередь направлена на восстановление деятельности ЖКТ. Если во время заболевания были поражены внутренние органы, то летальный исход возможен в 60-80% случаев. Стронгилоидоз относится к группе забытых тропических недугов. Во всех странах мира усилия направлены на искоренение данной инфекции.
Заключение
Диагноз "ангвиллюлез" подтверждают лабораторными исследованиями. Для этого сдают кал на анализ. Лечение стронгилоидоза, симптомы которого проявляются сбоем работы желчевыводящей системы и печени, диареей, а также аллергическими реакциями, осуществляется антипаразитарными медикаментами.
Стронгилоидоз – хронически протекающее заболевание, вызываемое паразитированием в организме человека нематод вида Strongyloides stercoralis (кишечная угрица), характеризующееся разнообразными проявлениями патологии желудочно–кишечного тракта. В медицинской литературе заболевание впервые описано в работах французского врача Normand в 1876 г., который наблюдал это заболевание у солдат, вернувшихся из Кохинхины (Вьетнам). 
Заболеванию было дано название кохинхинская диарея, так как основным его симптомом являлись упорные поносы. Помимо описания болезни, Normand сумел выделить возбудителя из фекалий инвазированных.
Подробное изучение паразитов было проведено несколько позднее, в 1882 г., под руководством R. Leucard. Интерес к этой инвазии в последние десятилетия значительно возрос в связи с тем, что данная патология все чаще выявляется у больных СПИДом.
Возбудитель стронгилоидоза
Свободноживущая самка редко вырастает более 1 мм. Задний конец нитевидного тела конически заострен, на тупом переднем конце имеется ротовое отверстие, окруженное едва заметными губами.
Пищевод паразита имеет сложное строение с двумя расширениями и перетяжкой между ними, его длина составляет 1/3 от всей длины тела. Трубковидный кишечник в длину занимает почти половину длины тела. Половая система представлена двумя яичниками и небольшой по размерам маткой, в которой может содержаться от 5 до 9 яиц, напоминающих по строению и внешнему виду яйца анкилостомид.
В процессе дальнейшей эволюции из яиц образуются личинки, которые имеют две стадии развития:
- Первая стадия неинвазивна, т. е. не может вызывать заболевание у человека, – рабдитовидные личинки
- Вторая стадия – инвазивная – филяриевидные личинки, которые в длину могут достигать 0,5–0,6 мм, в ширину – 0,01 мм.
Самцы имеют более скромные размеры (0,7 мм в длину и 0,04–0,06 мм в ширину), их заостренный задний конец несколько загнут к переди.
Жизненный цикл стронгилоидоза
В отличие от многих других гельминтов возбудитель стронгилоидоза в течение жизненного цикла может сменять паразитическое поколение свободноживущим. Заболевание имеет два основных пути заражения: через кожу или при поедании инвазивных личинок.
Филяриевидные личинки способны проникать внутрь организма человека через неповрежденную кожу, активно пробуравливая ее верхние слои. Попадая в кровеносные сосуды, личинки стронгилоидоза начинают свою миграцию по организму зараженного через большой круг кровообращения сначала в правое предсердие и правый желудочек, затем – в малый круг кровообращения и в легкие. Там они повторно буравят стенки альвеол и попадают в просвет бронхов.
Благодаря мерцательным движениям реснитчатого эпителия слизистой бронхов и трахеи личинки оказываются в ротовой полости, где со слюной заглатываются и попадают в желудочно–кишечный тракт. Во время миграции личинки проходят половую дифференцировку, и в легких оказываются уже половозрелые особи. Там же, как правило, происходит оплодотворение самок, причем часть из них (иногда большинство) не оплодотворяется самцами, в таком случае запускается процесс партеногенеза (самооплодотворения).
Проникнув через пищевод и желудок в двенадцатиперстную и тонкую кишки, взрослые оплодотворенные самки проникают в слизистую оболочку. Самцы не приспособлены к внедрению, поэтому они продолжают перемещение по кишечнику и выделяются во внешнюю среду вместе с фекалиями, где и погибают.
При так называемом пероральном пути заражения личинки проходят все те же этапы миграции, проникая в кровоток через слизистую оболочку ротовой полости. Миграция по системному кровотоку осуществляется личинками в обязательном порядке вне зависимости от пути проникновения и продолжается 17–27 дней.
Развитие болезни
Локализация возбудителя – люберкюновые железы двенадцатиперстной кишки. При значительной интенсивности инвазии зона паразитирования увеличивается, тогда гельминтов можно обнаружить на всем протяжении тонкого кишечника, в толстом кишечнике и даже в пилорическом отделе желудка.
На дне люберкюновых желез самки откладывают до 50 яиц в сутки, из которых выходят рабдитовидные личинки, выделяющиеся вместе с фекалиями, чтобы продолжить свое развитие во внешней среде.
Еще в 1924 г. К. И. Скрябин и Г. Ф. Вагнер выделяли три пути развития кишечной угрицы: прямой, непрямой и внутрикишечный.
Прямой путь: рабдитовидные личинки, выделившиеся вместе с фекалиями из организма больного человека, во внешней среде превращаются в филяриевидные, способные к инвазии.
Непрямой путь развития: появляется свободноживущее поколение гельминтов (гетерогония). Гетерогония развивается при благоприятных для паразитов условиях (высокой температуре и влажности), когда рабдитовидная личинка вместо приобретения инвазионных свойств и превращения в филяриевидную развивается в свободноживущее поколение самцов и самок.
Продолжая обитание во внешней среде, самки оплодотворяются и производят очередное поколение рабдитовидных личинок, которые, в свою очередь, могут снова превратиться в свободноживущих особей.
Подобное существование вне организма хозяина может продолжаться довольно длительное время, что напрямую зависит от условий окружающей среды. Однако рабдитовидные личинки в любой момент могут вернуться к прямому пути развития, превратившись в филяриевидные, способные к инвазии.
В случае внутрикишечного пути развития Strongyloides ster coralis неинвазивные личинки приобретают инвазионные свойства в просвете кишечника без выхода в окружающую среду. Возможность данного пути развития была доказана экспериментально, причем в 1927 г. Nishigori точно определил время, которое должна находиться рабдитовидная личинка в кишечнике для развития ее в филяриевидную, – 24 часа.
Соответственно, чем дольше будут находиться личинки неинвазивной стадии в просвете кишечника, тем выше вероятность, что они приобретут инвазивные свойства. Отсюда следует, что внутрикишечному развитию способствуют такие патологические явления, как запор, наличие дивертикулов кишечника, а также язвенного поражения стенки кишки, что облегчает проникновение в нее личинок возбудителя.
Более поздними исследованиями было доказано предположение, что длительное хроническое течение стронгилоидоза обусловлено наличием всех трех путей развития личинки.
Осложнения стронгилоидоза
Патологическое влияние возбудителя на организм человека обусловлено механическим, токсическим и аллергическим воздействием.
Ведущее значение имеет влияние на организм больного токсических продуктов жизнедеятельности гельминта, причем это воздействие проявляется не только во время миграции личинок по системному кровотоку (хотя в этот период оно выражено сильнее), но и в кишечной фазе паразитирования.
Подобное отравление организма вкупе с аллергическими реакциями на паразита проявляется в виде распространенных кожных зудящих высыпаний. Одновременно с этим наблюдается значительное увеличение числа эозинофилов в периферической крови.
Проникая в толщу слизистой оболочки, взрослые особи оказывают довольно сильное механическое воздействие, вызывая образование местной воспалительной реакции, которая может осложниться присоединением вторичной инфекции. Во время своей миграции личинки могут оседать во всех органах и тканях организма, образуя в них очаги воспаления. Также миграция может быть повторной, что значительно усиливает аллергические реакции и может привести к смертельно опасному состоянию – анафилактическому шоку.
Миграция в другие органы и ткани наблюдается чаще у лиц в состоянии иммуносупрессии (подавления иммунитета), что бывает при ВИЧ–инфекции, онкологических заболеваниях. Это опасно возможными осложнениями со стороны органов–мишеней (мозг, миокард и т. д.).
Симптомы стронгилоидоза
Проявления заболевания весьма разнообразны в связи с тем, что возбудитель может локализоваться в самых различных органах и тканях, к тому же аллергические реакции, возникающие в ответ на инвазию, носят генерализованный характер и не обладают специфичностью.
Скрытый период в обычных условиях установить довольно трудно. По данным экспериментальных исследований, он составлял около 17 дней. Однако обычно заболевание характеризуется многолетним течением с периодами ремиссий и обострений.
Во время миграционной стадии наблюдаются проявления аллергических реакций в виде кожных зудящих высыпаний, болей в мышцах и суставах, увеличения количества эозинофилов в периферической крови, повышения скорости оседания эритроцитов (СОЭ).
Кожные высыпания – волдыри, имеют розовато–красный цвет, возвышаются над поверхностью кожи, при расчесах могут менять свою форму. Высыпания сопровождаются сильным зудом. Сыпь может держаться от нескольких часов до 2–3 суток. После исчезновения сыпи следов на коже не остается, только при сильном травмировании кожи во время расчесов.
Кожные проявления повторяются несколько раз в год (иногда – чаще), что связано с аутоинвазией либо повторным заражением, когда в кровяном русле вновь оказываются мигрирующие личинки паразита. В эти периоды в анализе крови всегда наблюдается увеличение числа эозинофилов. Больные жалуются на общую слабость, головокружения, головные боли, нарушение сна. Могут появиться симптомы легочной патологии (бронхита, пневмонии и т. п.), что обусловлено выходом личинок в просвет бронхов.
При рентгенологическом исследовании в легких у больных обнаруживаются очаги инфильтрации (участки затемнения) – это зоны воспаления, формирующиеся вокруг личинки, которые могут вторично инфицироваться бактериальной флорой.
Спустя 2–3 недели после появления первых симптомов заболевания больные жалуются на боли в животе, нарушение стула (поносы с примесью крови), частые позывы к дефекации, а также возможны другие симптомы гастроэнтероколита. Иногда может наблюдаться желтушность кожных покровов и склер (на фоне увеличения печени при УЗИ).
Постепенно выраженность симптомов уменьшается, и заболевание переходит в следующую фазу – хронического течения. Течение заболевания настолько разнообразно, что было выделено несколько форм стронгилоидоза.
Формы хронического стронгилоидоза
Дуадено–желчнопузырная форма характеризуется медленным монотонным течением. Жалобы больных рисуют картину холецистита или дискинезии желчевыводящих путей. Основными проявлениями заболевания являются тупые ноющие боли различной интенсивности в правом подреберье на фоне признаков поражения желчного пузыря: горечь во рту, тошнота и рвота, отрыжка, нарушение аппетита. При использовании инструментальных методов исследования (рентгенография, УЗИ) можно обнаружить деформацию желчного пузыря, нарушение его подвижности и т. д.
Ведущим симптомом у больных нервно–аллергической формой заболевания является появление кожных высыпаний, которые сопровождаются сильным зудом. Элементы сыпи обладают полиморфизмом, однако более характерно наличие возвышающихся над поверхностью кожи розовато–красных пузырьков. Максимальное количество элементов наблюдается в местах, наиболее подверженных механическому воздействию. Так, сначала их можно заметить на коже живота под ремнем.
Как правило, высыпания исчезают бесследно не позднее 2–3 суток, однако пока остаются элементы, у больного наблюдаются нарушения со стороны нервной системы, проявляющиеся головными болями, раздражительностью, нарушением сна, общей слабостью и т. д.
Иногда встречается легочная форма, обусловленная преимущественной локализацией возбудителя в дыхательной системе. При этом стронгилоидоз может симулировать самые разнообразные заболевания легких – от бронхита до пневмонии.
Наиболее часто встречается смешанная форма, сочетающая в себе симптомы поражения различных органов и систем.
Как и при других заболеваниях, стронгилоидоз имеет легкий, среднетяжелый и тяжелый варианты течения. Наиболее неблагоприятным считается инвазия на фоне сниженной резистентности организма (при ВИЧ–инфекции, онкологических заболеваниях, недостаточности питания и др.).
Диагностика стронгилоидоза
Диагноз стронгилоидоза нельзя поставить на основании только признаков заболевания. Однако существуют симптомы, позволяющие заподозрить именно эту инвазию. К ним относятся диарея, признаки нарушений желчевыводящей системы и печени, патология кишечника, сочетающиеся со значительным увеличением эозинофилов в периферической крови и аллергическими реакциями.
Характер профессии (горнодобывающая промышленность, сельскохозяйственные работы, профессии, связанные с землей) и район проживания помогут заподозрить возможный контакт с возбудителем.
Диагноз стронгилоидоза необходимо подтвердить лабораторными исследованиями содержимого двенадцатиперстной кишки и реже – мокроты на содержание в них личинок.
Методы диагностики
Обнаружение личинок в кале проводится специальными методами, так как при использовании обычных методов личинки либо погибают либо из–за малых размеров не могут быть обнаружены. Поэтому при направлении кала на поиск личинок Strongyloides stercoralis лечащий врач должен сделать пометку, что исследование проводится на поиск стронгилоидоза, либо написать название метода.
Наиболее распространенным методом, который используется для выявления стронгилоидоза, является метод Бермана. Этот метод основан на том, что личинки паразита теплолюбивы и активно перемещаются в среду с более высокой температурой. Берман предложил на воронку, заполненную теплой водой, установить сетку с фекалиями, соприкасающуюся с поверхностью воды. Теплолюбивые личинки начнут перемещаться в воду и накапливаться на дне воронки. Полученный раствор центрифугируют и получившийся осадок исследуют под микроскопом. При однократном исследовании метод Бермана дает результаты в 98 % случаев, однако иногда требуется повторное его проведение.
В. С. Борисенко предложила для упрощения методики использовать обычные баночки с водой, в которые опускаются марлевые мешочки с исследуемыми фекалиями. Этот метод можно использовать для массовых исследований в качестве мониторинга.
В 1958 г. был предложен метод культивирования личинок на угле, однако он дорогостоящий и громоздкий и не подходит для массового исследования.
В материале, полученном при зондировании двенадцатиперстной кишки, проводится исследование отдельных хлопьев, которые рассматриваются под микроскопом, а также осадка, полученного путем центрифугирования материала.
Исследование мокроты проводится на основании тех же принципов: микроскопии подвергается как сам материал от больного, так и центрифугированный раствор.
Методы, основанные на определении антител, вырабатываемых организмом в ответ на внедрение чужеродного агента (возбудителя), не получили широкого распространения в связи с их высокой стоимостью и очень низкой эффективностью.
Профилактика стронгилоидоза
Профилактика стронгилоидоза направлена в первую очередь на раннее выявление и лечение заболевших, а также на охрану окружающей среды от загрязнения фекалиями.
Обязательному обследованию подлежат больные, подозрительные на данное заболевание, т. е. имеющие симптомы поражения желудочно–кишечного тракта и желчевыводящих путей на фоне резкого увеличения количества эозинофилов в периферической крови и кожных проявлений.
Исходя из особенностей жизненного цикла возбудителя периодическому обследованию необходимо подвергать лиц, работающих в непосредственном контакте с землей (землекопы, шахтеры, рабочие дорожных служб, служащие очистных сооружений), а также лиц, находящихся в интернатах или проходящих лечение в психиатрических больницах (в связи с вероятностью употребления в пищу земли).
Все больные подлежат дегельминтизации (заболевание не имеет тенденции к самоизлечению), желательно в условиях стационара, и последующей диспансеризации в течение года. После выздоровления больные должны проходить периодическое обследование методом Бермана 1 раз в месяц в первое полугодие и 1 раз в 3 месяца – в оставшийся период. После этого проводится трехкратное обследование с промежутком в 2–3 дня, и только при наличии отрицательных результатов больного можно снять с диспансерного учета.
С целью профилактики заражения необходимо тщательно контролировать загрязнение окружающей среды необезвреженными фекалиями, следить за соответствующим санитарным благоустройством населенных пунктов и т. д.
Для обеззараживания фекалий можно использовать кипяток в объемном соотношении 1: 2 (фекалии: кипяток) или хлорную известь (200 г на порцию фекалий, экспозиция – 1 ч).
Для обеззараживания почвы используются 10 %‑ные растворы различных удобрений (калийных, азотных, фосфатных) или 2 %‑ный раствор пестицида карбатиона.
Личная профилактика заключается в предотвращении загрязнения кожи землей (исключить хождение босиком по земле, копание в почве голыми руками и т. д.), а также в тщательной обработке овощей и ягод.
Для проведения дезинфекции в жилом помещении можно использовать средство Биодезодорант бытовой Эмикс. Он состоит из аэробных и анаэробных микроорганизмов природного происхождения. Препарат оказывает сильное дезинфицирующее действие.
Читайте также:


