Рак печени на фоне описторхоза макропрепарат



1) висцеральный листок перикарда (эпикарда) утолщен
2) цвет - бело-серый, вид фибринозной пленки - крупозная фиброзная пленка
3) образное название сердца с фибринозным перикардитом - "волосатое" сердце
4) исходы фибринозного перикардита: а) разрешение воспаления (фибрин расщепляется), б) панцирное сердце (образуются спайки)
1) наличие полости в легком, внутренняя поверхность абсцесса неровная, с некротизированной тканью легкого
2) окружающая ткань легкого плотная, серого цвета, с включениями угольной пыли
3) поверхность разреза зернистая, на плевре наложения фибрина
4) абсцесс - отграниченное гнойное воспаление, сопровождающееся образованием полости, заполненной гнойным экссудатом. Возможные осложнения абсцесса легкого - эрозия сосуда, эмпиема плевры, формирование вторичного миелоидоза. Абсцесс в легком развился на фоне крупозной пневмонии
1) множественные сосочковые образования
2) цвет серо-коричневый (цвет кожи анальной области)
3) с образованием кондилом связано разрастание многослойного плоского эпителия и стромы
4) локализация кондилом - на границе плоского и железистого эпителия
5) причина возникновения кондилом: сифилис, гонорея, вирусные заболевания
1) в печени определяется белый плотный узел,
2) узел занимает почти всю долю печени,
3) границы узла нечеткие,
4) на разрезе узел имеет мелкоячеистый вид,
5) могут быть полости распада.
1) желчные протоки расширены
2) стенки желчных протоков утолщены, склерозированы
3) под капсулой печени виден извитый рисунок расширенных желчных протоков
4) в просвете протоков определяются описторхисы
5) осложнения описторхоза печени: склероз, деформация стенок, которая может привести к холангиоцеллюлярному гнойному холангиту, циррозу печени
1) количество очагов поражения - множественные
2) цвет очагов - белый
3) размеры - мелкие
4) туберкулез называется милиарным из-за его макроскопической схожести с просо ("миллиас" - просо)
5) исходы туберкулезных гранулем: благоприятный – организация, петрификация; неблагоприятный - казеификация
Макропрепарат “Фиброзно-отечный полип”.
1) форма полипа округлая
2) цвет серовато-белый
3) поверхность блестящая
4) консистенция мягкая, желеобразная
5) I тип реакции гиперчувствительности (анафилактический) проявляется образованием фиброзно- отечного полипа.
1) размер селезенки - увеличен
2) консистенцию органа - уплотненная
3) поверхность капсулы - бледная
4) вид на разрезе - белые включения белка, откладывающиеся в фолликулах
5) метод экспресс-диагностики амилоидоза у секционного стола - обработка люголевским раствором йода
1) размеры почки увеличены
2) цвет - белесоватый
3) консистенция - плотная
4) состояние поверхности – бледносальный цвет
5) рисунок на разрезе коркового и мозгового вещества – нечеткий, плохо выражен,
6) образное название почки при амилоидозе - "сальная" почка
1) масса и размер сердца увеличены
2) стенка левого желудочка утолщена
3) объем трабекул и сосочковых мышц левого желудочка увеличен
4) состояние полости левого желудочка - сужен
5) цвет миокарда на разрезе - коричневый
6) гипертрофия миокарда относится к компенсаторной гипертрофии
1) размеры сердца уменьшены
2) масса органа уменьшена
3) количество жира уменьшено
4) характер хода сосудов под эндокардом - извитой ход сосудов
5) цвет мышцы сердца бурый, связан с накоплением липофусцина
6) развитие бурой атрофии миокарда возможно при атрофии из-за недостаточности кровоснабжения
1) размеры почки увеличены
2) вид лоханки и чашечек - увеличены
3) состояние паренхимы почки - уменьшена
4) обнаруженные изменения в почке связаны с механически затрудненным или вовсе невозможным оттоком мочи из почки вследствие сужения просвета мочеточника, мочеиспускательного канала или мочевого пузыря, уклонения хода мочеточника. Изменения в почке объясняются реакцией атрофии почечной ткани.
Н. А. Зубов (1966), изучавший клинико-анатомическую характеристику первичного рака печени у больных хроническим описторхозом, сочетание этих заболеваний отмечает у 71 больного, причем у 50%) из них первичный рак печени распознан прижизненно. По мнению автора, возникновению первичного рака печени при описторхозе способствуют многолетнее чередование деструктивных и регенеративных процессов в эпителии желчных протоков, длительный застой желчи, периодические обострения воспаления желчных путей. Т. А. Шмырева (1966) на материале прозектуры Ханты-Мансийской больницы в 7,4% случаях отмечает первичный рак печени на фоне многолетней описторхозной инвазии. И. С. Новицкий и В. Я. Михайлов (1965) на секционном материале трупов лиц, непосредственно соприкасавшихся с объектами, содержащими этих паразитов, сочетание описторхоза и рака-печени встретили в 79,8%; описторхоза и рака поджелудочной железы—в 61,1%.
Имеющиеся в литературе данные о первично множественных злокачественных опухолях печени немногочисленны. Г. Г. Непряхин (1926) упоминает лишь об одном случае, Р. В. Горяинова и Л. М. Шабад (1931) также описали 1 случай двойного первично множественного рака печени. Moertel с соавторами (1961) высказывают предположение, что большинство злокачественных гепатом, развивающихся на фоне цирроза печени, являются истинными первично множественными поражениями. Из 10 случаев таких гепатом, обнаруженных при вскрытиях, в б было найдено два или более карциноматозных узла, однако и в этих случаях авторы не считают возможным отвергать метастатический характер опухолевого процесса.
Цзинь Вэй-ти с соавторами (1965) приводят данные о 57 больных с первичным раком печени, из них у 46 было узловое, у 10—массивное и лишь у 1—диффузное поражение печени: из 57 больных у 49 наблюдали цирроз печени. В. С. Шапкин (1967) указывает, что при узелковой форме новообразование состоит из множества узлов с обсеменением обеих половин печени, а опухоль диффузной формы (рак — цирроз) без резких границ инфильтрирует весь орган, и при опухолях такого типа резекция печени обычно становится невозможной и лечение бесперспективным. По сборной статистике этого автора, рак печени массивной формы встречается в 26% случаев, узловой—в 69% и рак — цирроз—в 5%. Единственно благоприятной формой для хирургического вмешательства является массивная форма, когда опухоль растет в виде солитарного узла, локализуясь в каком-либо участке печени. Hsia с соавторами (по В. С. Шапкину, 1967) наблюдали 9 случаев, где основная массивная опухоль была окружена множеством мелких карциноматозных узелков; последние не всегда видны на поверхности печени и пальпаторно не определяются.
В работах многих авторов отмечается, что мультицентрическое возникновение опухолей печени наблюдается чаще, чем об этом думают. А. И. Абрикосов (1957) описал узелковый тип рака печени, который выражается в образовании множественных раковых узлов и узелков, занимающих либо ограниченный участок печени, либо чаще распространяющихся равномерно по всей печени. Эта форма рака обычно наблюдается в цирротической печени, реже — в печени без всяких признаков цирроза. В случаях последнего рода беловатые, резко ограниченные узелки опухоли напоминают картину множественных метастатических узлов рака. Автор признавал, что при узелковом раке, распространяющемся равномерно по всей печени, возникновение узелков опухоли происходит сразу во многих местах, мультицентрически.
Имеются и экспериментальные подтверждения мультицентричности злокачественных опухолей печени. У мышей удалось индуцировать множественные опухоли печени введением ортоаминотолуола или четыреххлористого углерода (Л. М. Шабад, Д. Гринштейн и др.), а также путем воздействия радиоактивных изотопов германия и лантана (В. Н. Стрельцова и 10. И. Москалев; по С. М. Слинчаку, 1964).
Все приведенные данные относительно первично множественных злокачественных опухолей печени основываются на анатомическом материале. Вопросы клинической диагностики их почти не освещены. Очевидно, распознавание этих множественных форм еще более затруднительно, чем солитарных злокачественных опухолей печени. Должен быть применен весь комплекс современных специальных рентгенологических и других методов исследования с обращением внимания на те из них, которые не только позволяют установить злокачественную опухоль печени вообще, но и представляют данные о наличии нескольких, а иногда и множественных се узлов (спленопортография, артериография). Chun (1967) изучил методом селективной артериографии 50 случаев первичной гепатомы. Автор наблюдал три типа опухолей: 1) солитарный массивный (16% случаев); 2) диффузный тип (64%) и 3) множественный узелковый тип (20%).
Этот последний тип является примером мультицентрического поражения печени. При этом множественные узлы рака чаще располагались в правой доле печени (12%), реже—в левой (6%) и лишь в одном случае (2%)—в обеих долях печени. Определенные перспективы можно ожидать от методов радиоизотопной диагностики, которая, по наблюдениям нашего института, дает обнадеживающие результаты при распознавании опухолевых поражений печени (Д. М. Абдурасулов и Н. К. Муратходжаев, 1968).
1. При каких макроскопических формах выполнима радикальная операция?
2. Почему в Москве преобладают опухоли гепатоцеллюлярного, а в Тюменской области — холангиоцеллюлярного строения?
Локализация.Опухоль чаще располагается в правой половине печени или поражает обе половины. В левой половине основной массив опухоли локализуется примерно у 10% больных.
Формы роста.По внешнему виду различают три формы рака печени: узловую, массивную и диффузную. Массивная подразделяется на массивную в виде одиночного узла, полостную и массивную с сателлитами. Разновидностью диффузной является цирроз — рак печени.
Массивная форма в виде одиночного узлапредставляет собой бугристую опухоль значительных размеров, занимающую целый сегмент, долю или даже половину печени. На разрезе массивный рак имеет вид серо-желтого плотного образования с довольно четкими границами (рис. l). Нередко в окружности массивного узла располагаются множественные небольшие опухоли. Такая форма получила название массивной с сателлитами(рис. 2). Третья разновидность массивного рака — полостная формапредставляет собой большую опухоль с обширной полостью и толстыми стенками, наполненную распадающимися опухолевыми массами и жидкостью грязно-коричневого цвета (рис. .3).

Рис. 1. Макропрепарат печени. Левая доля полностью замещена опухолью. Массивная форма первичного рака печени.
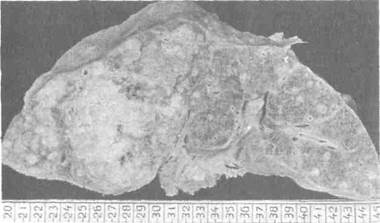
Рис. 2. Макропрепарат печени на разрезе. В правой доле большой негомогенный узел, в сохранившейся печеночной ткани множество мелких узлов. Массивная с сателлитами форма первичного рака печени.
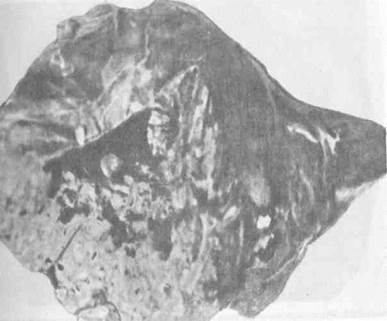
Рис. 3. Макропрепарат печени. Вся правая половина замещена огромной распадающейся опухолью. Полостная форма рака печени.
Узловая форма имеет вид белесовато-желтых плотных опухолевых узлов небольших размеров, разбросанныхпо всей паренхиме печени (рис. 4). Такая форма встречается часто. Она более характерна для опухолей из печеночных клеток.
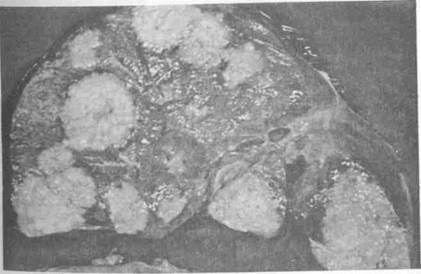
Рис. 4. Макропрепарат печени на разрезе. В печени большое количество опухолевых узлов средних размеров. Узловая форма рака.
Диффузной формой называют поражения, при которых большая часть паренхимы печени замещена сливающимися друг с другом опухолевыми узлами различных размеров (рис. 5, 6). Разновидностью диффузной формы является цирроз—рак печени, при котором печень внешне не отличается от цирротической (рис. 7). Единственным различием является несколько большая плотность по сравнению с циррозом без рака. Однако это настолько трудно улавливается, что диагноз иногда устанавливают только после гистологического исследования.
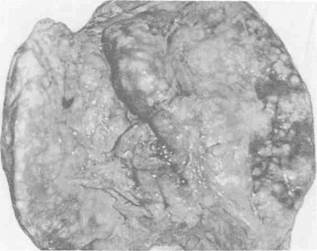
Рис. 5. Макропрепарат печени. На поверхности печени множество сливающихся опухолевых узлов различных размеров. Диффузный рак печени.
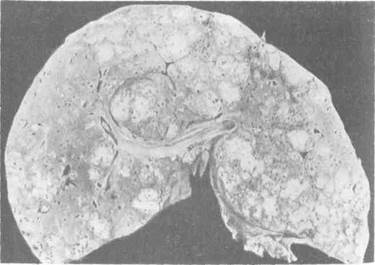
Рис. 6. Тот же макропрепарат на разрезе. Большая часть паренхимы печени занята сливающимися узлами опухоли.
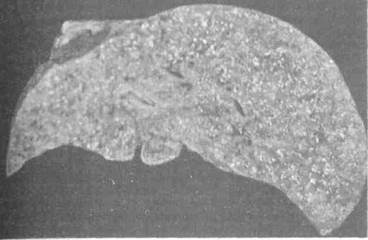
Рис. 7. Макропрепарат печени на разрезе. Множество мелких беловатого цвета узлов опухоли, между которыми располагаются небольшие островки сохранившейся печеночной ткани. Рак-цирроз.
В отдельную форму иногда выделяют внутрипротоковый рак. Этим термином обозначают опухоли, возникший в месте слияния магистральных внутрипеченочных желчных протоков. Они встречаются редко, характеризуются стелющимся ростом, распространяются по стенке желчных протоков, из которых переходят в паренхиму печени. Внутрипротоковый рак рано приводит к интенсивной желтухе.
Гистологическоестроение Чаще всего (65 – 90%) первичный рак печени развивается из печеночных клеток (гепатоцеллюлярный рак). Примерно у 5—25 % больных опухоль возникает из эпителия внутрипеченочных желчных протоков (холангиоцеллюлярный рак). Изредка в структуре опухоли удается обнаружить признаки, характерные для того и другого вида опухоли (смешанный рак). В отдельных случаях опухолевые клетки малодифференцированы и решить вопрос о генезе опухоли не удается (недифференцированный рак).
Метастазирование. Первичный рак печени характеризуется высоким уровнем метастазирования. Не исключено, что некоторые узлы при узловой форме и многие сателлиты при массивных формах являются результатом внутрипеченочного метастазирования. Вне органа основной путь метастазирования — лимфогенный. При аутопсии метастазы в лимфатических узлах встречаются у 50—60 % из общего числа умерших и у 80 % из числа лиц с отдаленными метастазами рака печени. Наиболее часто метастазами поражаются печеночные лимфатические узлы, расположенные в печеночно-двенадцатиперстной связке. Поражение других групп лимфатических узлов встречается реже.
Часто обнаруживают метастазы в легкие, реже находят диссеминацию опухоли по брюшине, плевре. Иногда метастазами поражаются надпочечники, поджелудочная железа, почки, кости и другие органы.
Стадии рака печени. Общепринятой классификации, предусматривающей деление первичного рака печени на стадии, не существует. Отдельные попытки создания такого рода классификации предпринимались (в СССР — В. С. Шапкин, 1970), но они не нашли применения. Классификация по системе TNM принята Международным противораковым союзом в 1987 г.
Не нашли то, что искали? Воспользуйтесь поиском:
Описторхоз (opisthorchosis) — гельминтоз печени, желчного пузыря и поджелудочной железы, возбудителем к-рого являются два вида трематод — Opisthorchis felineus и О. viverrini.
Содержание
История
Описторхоз, вызываемый О. felineus (болезнь Виноградова), у человека впервые описан К. Н. Виноградовым в 1891 г. Асканази (М. As-kanazy) в 1904 г. доказал, что заражение Описторхозом человека и млекопитающих животных происходит через рыбу. Фогель (Н. Vogel) в 1932 г. выявил моллюска — промежуточного хозяина О. felineus. Первое описание клиники Описторхоза принадлежит Е. А. Пастору (1898). Гельминтоцидные свойства при Описторхозе были обнаружены у фуадина Сидатом и Эрхардтом (L. Szidat, A. Erhardt, 1931), у рвотного камня и четыреххлористого углерода H. Н. Плотниковым и Л. К. Зерчаниновым (1932), у гексахлорэтана H. Н. Плотниковым.
Географическое распространение
Очаги Описторхоза встречаются преимущественно в Западной Сибири, Казахстане, Пермской области и на Украине в бассейне Днепра, Южного Буга и Северного Донца. В Западной Европе О. описан в Голландии, Франции и Италии. О., вызываемый О. viverrini, распространен в Таиланде и ряде других стран.
Этиология


Возбудители Описторхоза — два вида трематод — О. felineus (Rivolta, 1884, Blanchard, 1895) и О. viverrini (Poirier, 1886; Stiles et Hassal, 1896). В СССР зарегистрирован лишь О. felineus (син.: Distomum felineum, D. sibiricum — двуустка кошачья, двуустка сибирская). Тело О. felineus плоское, длиной 4—13 мм, шириной 1—3,5 мм (рис.). Яйца бледно-желтые с нежной двухконтурной оболочкой, крышечкой на одном полюсе и небольшим утолщением оболочки на противоположном полюсе; размер их 0,011 — 0,019 X 0,023—0,034 мм. Половозрелые О. felineus паразитируют во внутри- и внепеченочных желчных протоках (цветн. рис. 3), желчном пузыре и протоках поджелудочной железы человека и ряда плотоядных млекопитающих (окончательные хозяева). Промежуточные хозяева О. felineus — моллюски Bithynia leachi, В. inflata; дополнительные хозяева — рыбы сем. карповых (Cyprinidae): язь, елец, плотва сибирская, или чебак, плотва европейская, плотва каспийская, или вобла, линь, красноперка, сазан, усач, лещ, густера, подуст, жерех, уклейка и ДР.
О. viverrini по строению и биологии близок к О. felineus. Длина его 5,4—10,2 мм, ширина 0,8—1,9 мм; яйца размером 0,019—0,029 X 0,012—0,017 мм. В стадии половой зрелости паразитирует в желчных протоках, желчном пузыре и протоках поджелудочной железы человека, кошки, собаки, виверры (хищное млекопитающее сем. Viverridae). Промежуточные хозяева — моллюски (Bithynia goniophalus, В. funicula-ta), дополнительные хозяева — пресноводные карповые рыбы.
Эпидемиология
Человек и плотоядные животные, зараженные Описторхозом, являются источниками инвазии. Моллюски (см.) заглатывают с пищей яйца паразита, попавшие в воду с фекалиями больных людей и животных. В моллюсках происходит развитие и размножение личиночных поколений гельминта, к-рое заканчивается выходом в воду личинок— церкариев. Проникнув через кожу рыб в их подкожную клетчатку и мышцы, церкарии превращаются здесь в инцистированных личинок — метацеркариев. Заражение О. человека, кошек,собак, пушных зверей происходит при употреблении в пищу сырой или недостаточно термически обработанной рыбы с личинками гельминта.
О.— природно-очаговая болезнь, т. к. встречается и у диких плотоядных животных. Однако значение диких животных как источников инвазии второстепенное. О. наиболее распространен среди населения в бассейнах рек, где имеются благоприятные условия для существования и размножения моллюсков и карповых рыб, воды подвергаются значительному фекальному загрязнению, а население употребляет в пищу сырую и недостаточно термически обработанную рыбу.
Патогенез
Взрослые паразиты повреждают стенки протоков присосками, а молодые — шипиками; скопления паразитов затрудняют ток желчи и секрета поджелудочной железы. Продукты обмена веществ гельминтов сенсибилизируют организм. В желчных протоках создаются условия для присоединения вторичной бактериальной инфекции. Раздражение гельминтами интерорецепторов влечет за собой рефлекторным путем нарушение функций желудка, двенадцатиперстной кишки, сердечно-сосудистой системы, в результате длительного раздражения стенок желчных протоков и сенсибилизации наступает железистая гиперплазия их эпителия и перикана-ликулярный склероз.
Патологическая анатомия
При интенсивной инвазии печень увеличена и уплотнена; под ее капсулой выступают в виде шнуров и кист расширенные желчные протоки. Иногда видны глубокие рубцовые втяжения. Стенки протоков утолщены за счет развития соединительной ткани; их эпителий в состоянии железистой гиперплазии, наблюдаются инфильтраты из лимфоидных элементов; местами имеются скопления полиморфно-ядерных лейкоцитов, среди к-рых много эозинофильных гранулоцитов. В просвете протоков — гельминты, слущенный эпителий, лейкоциты, в т. ч. эозинофильные гранулоциты, слизь, темные зерна, выброшенные из кишечника паразитов. В окружности протоков — тяжи соединительной ткани с лимфоидными инфильтратами и новообразованными желчными канальцами. В паренхиме печени иногда микронекрозы. При большом количестве паразитов и длительном существовании инвазии развивается цирроз печени, для которого характерна очаговость изменений, связанная с локализацией гельминтов. Желчный пузырь часто атоничен. В поджелудочной железе — расширение протоков, утолщение стенок, железистая гиперплазия эпителия; в паренхиме органа иногда некрозы и склероз.
Клиническая картина
Больные жалуются на боли в надчревной и правой подреберной областях; у многих они иррадиируют в спину и иногда в левую подреберную область. Нередко боли периодически обостряются в виде приступов желчной колики. Весьма часты головокружения, головные боли, диспептические расстройства. Температура обычно субфебрильная или нормальная. Печень нередко увеличена и уплотнена, у отдельных больных может наступить острое кратковременное увеличение печени. Нередко пальпируется резко увеличенный и напряженный желчный пузырь. Пальпация поджелудочной железы болезненна: у нек-рых больных выявляются левосторонние зоны кожной гиперестезии Захарьина—Геда (см. Захарьина—Геда зоны). Иногда появляются уртикарные высыпания. Селезенка увеличивается крайне редко — только при развитии цирроза печени. В соке двенадцатиперстной кишки — увеличенное количество слизи, лейкоцитов и эпителиальных клеток. Рефлекс желчного пузыря у многих больных удается получить только при повторных зондированиях. Количество желчи второй порции часто выше нормы, ее концентрация увеличена или, наоборот, уменьшена. Функции печени, как правило, не нарушены. Нередко имеются нарушения экскреторной, а иногда и инкреторной функции поджелудочной железы. В крови — эозинофилия и умеренная анемия с нормомакробластическим типом кроветворения. В желудочном соке у половины больных — понижение кислотности или ахилия. Наиболее часто при О. наблюдаются ангиохолит, ангиохолецистит (см. Холангит), дискинезии желчных путей (см. Желчные протоки), хронический гепатит (см.) и панкреатит (см.); у отдельных больных развивается цирроз печени (см.). Нередко встречаются и легкие, стертые, формы О.
Осложнения — гнойный ангиохолит, разрыв растянутых желчных протоков с последующим развитием желчного перитонита (см.).
Диагноз основывается на обнаружении яиц описторхиса в кале и соке двенадцатиперстной кишки (см. Гельминтологические методы исследования), на клинической картине и данных эпидемиологического анамнеза.
Лечение
Назначают хлоксил (гексахлорксилол) per os в общей дозе 0,3 г/кг в течение 2—3 или 5 дней. Дневную дозу (0,15 г/кг при двухдневном лечении, 0,1 г/кг при трехдневном и 0,06 г/кг при пятидневном лечении) делят на три приема. Слабительное не назначается. Эффективность лечения хлоксилом составляет 20—85% в зависимости от интенсивности инвазии и статуса больного. Применение хлоксила следует сочетать с симптоматической и патогенетической терапией (дренаж желчных путей, витамины). При бактериальной инфекции желчных путей — химиопрепараты, нормализующие функцию жел.-киш. тракта и печени. При нарушении функции печени хлоксил не назначают.
Прогноз
Обычно болезнь имеет сравнительно доброкачественное течение. Отдельные случаи летального исхода связаны с печеночной недостаточностью смешанного паразитарно-вирусного генеза. При развитии гнойных процессов в желчевыделительных путях, при желчных перитонитах и остром панкреатите прогноз серьезный.
Профилактика
Основное значение в предотвращении заражения Описторхозом имеет исключение из пищи сырой, слабо присоленной и недостаточно термически обработанной рыбы. Личинки описторхиса погибают при варке зараженной рыбы кусками через 20 мин., в фрикадельках из рыбного фарша — через 10 мин. от начала кипения. Горячее копчение полностью обезвреживает рыбу. Жарить рыбу следует некрупными кусками 15—20 мин. При засоле рыбы (27—29 кг соли на 1 ц рыбы) температура рассола должна быть 16—20°, а рыба должна находиться в нем не менее 14 дней; содержание соли в готовом продукте не менее 14% . Такой же посол должна проходить рыба, предназначенная для холодного копчения и вяления. В рыбе, помещенной в холодильную камеру, личинки погибают при t° —23—25° через 72 часа, при t° —30° — через 6 час. и при t° —40° — через 3 часа.
Большое значение в профилактике О. имеет охрана рек и пресноводных водоемов от фекального загрязнения.
Санитарно-просветительская и воспитательная работа среди населения в очагах Описторхоза должна быть направлена на исключение из пищи сырой и полусырой рыбы.
Библиография: Беэр С. А. Биологические аспекты проблемы описторхоза, Паразитология, т. 11, в. 4, с. 289, 1977; Многотомное руководство по микробиологии, клинике и эпидемиологии инфекционных болезней, под ред. H. Н. Жукова-Вережникова, т. 9, с. 408, М., 1968; Плотников H. Н. Описторхоз (Гельминтоз печени и поджелудочной железы), М., 1953, библиогр.; Скрябин К. И. Трематоды животных и человека, т. 4, с. 89, М.— Л., 1950; Giurea I. Recherches sur la source de l'infection de l’homme et des animaux par les distomes de la famille des Opistorchiides, Bull. Sect. Sci. Acad, roum., t. 2, p. 201, 1913 —1914; Erhardt A., Germer W. D. u. Horning B. Die Opisthorchiasis, hervorgerufen durch den Katzenleberegel Opis-thorchis felineus, Jena, 1962.
Аннотация научной статьи по клинической медицине, автор научной работы — Бражникова Н.А., Толкаева М.В.
Длительная описторхозная инвазия может сопровождаться развитием осложненных форм заболевания, требующих оперативных способов лечения. Среди 1170 больных описторхозом, оперированных в Томском гепатологическом центре, в 13% случаев выявлен рак печени, желчевыводящих путей и поджелудочной железы. Клинические признаки рака длительное время маскируются проявлениями описторхоза, что приводит к III—IV стадии процесса. Значимыми в диагностике являются ультразвуковое исследование и эндоскопические методы: ЭГДС, РХПГ, лапароскопия. Операции носят преимущественно паллиативный (57,4%) или эксплоративный (13%) характер. Лишь в 10,6% случаев удалось выполнить радикальные операции, а в 19% была нецелесообразной даже лапаротомия. Рекомендуется диспансеризация больных хроническим описторхозом с обязательным проведением УЗИ и ЭГДС не реже одного раза в год, своевременная адекватная дегельминтизация.
Похожие темы научных работ по клинической медицине , автор научной работы — Бражникова Н.А., Толкаева М.В.
Рак печени, желчных путей и поджелудочной железы при хроническом описторхозе
Бражникова Н.А., Толкаева М.В.
Cancer of liver, biliary tracts and pancreas at chronic opisthorchosis
Brazhnikova N.A., Tolkaeva M.V.
Сибирский государственный медицинский университет, г. Томск Городская клиническая больница Не можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
Частота клинических симптомов при различных локализациях рака у больных описторхозом, %
Клинические симптомы Локализация рака
Печень Желчный пузырь БДС Поджелудочная железа
Боли 94 70 70 80
Тошнота 88 83 67 79
Рвота 35 23 33 53
Слабость 80 83 67 90
Похудание 70 67 67 90
Лихорадка 94 90 87 87
Желтуха 59 90 100 70
Гепатомегалия 94 67 33 29
опухоль 59 60 — 26
Симптом Курвуа- — — 83 92
Асцит 41 50 — 29
Гепатомегалия характерна для рака печени. При этом печень уплотнена, бугриста, болезненна. При раке поджелудочной железы и внепече-ночных желчных протоков печень также может быть увеличена, но она имеет гладкую поверхность и менее плотную консистенцию.
Пальпации более доступна опухоль при локализации в левой доле печени. Пальпировать непосредственно опухоль желчных протоков и БДС не удается. Доступна пальпации может быть опухоль желчного пузыря, реже — головки поджелудочной железы, как правило, при IV стадии заболевания.
Поздняя госпитализация приводит к выражен-
ным изменениям функционального состояния печени. У большинства пациентов отмечаются проявления острой печеночной или печеночно-почечной недостаточности, что подтверждается лабораторными исследованиями. Характерны гипохромная анемия, эозинофилия, ускоренное СОЭ, при раке печени и протоков — лимфопения.
При желтухе характерно высокое содержание билирубина в крови, преимущественно за счет прямой фракции, выражена гипоальбуминемия при нормальном содержании общего белка. Степень диспротеинемии подчеркивает выраженность печеночной недостаточности. Повышена активность ЩФ, АсАТ и АлАТ, при раке печени и поджелудочной железы повышена амилаза. Изменяются тимоловая и сулемовая пробы, что не только служит проявлением печеночной недостаточности, но и свидетельствует о запущенности ракового процесса.
Как видно из представленных результатов клинических и лабораторных исследований, рак печени, желчного пузыря и протоков, БДС и поджелудочной железы протекает при описторхозе без принципиальных отличий в симптоматике. Паразитарная инвазия длительное время маскирует симптомы рака, поэтому опухоль трудна для своевременной диагностики.
Наиболее информативным и доступным методом инструментальной диагностики опухолей гепатопанкреатодуоденальной зоны является ультразвуковое исследование, которое позволяет не только определить размеры и локализацию опухоли, наличие или отсутствие метастазов, асцита, но и выявить свойственные опистор-хозу изменения печени в виде перидуктального фиброза и холангиоэктазов.
Ультразвуковое исследование при раке печени, желчных протоков, желчного пузыря и поджелудочной железы на фоне хронического описторхоза за период с 1990 по 2000 г. проведено 87 больным.
В наших наблюдениях у 80% больных раком печени опухоль гистологически была представлена холангиокарциномой (аденокарциномой или холангиоцеллюлярным раком).
В зависимости от уровня поражения желчных протоков, выделяют три типа холангиокарцином [9]:
— опухоли внутрипеченочной локализации, которые развиваются из мелких внутрипеченоч-ных желчных протоков и холангиол печени (периферическая холангиокарцинома);
— опухоли области ворот печени, развивающиеся из эпителия долевых печеночных протоков (центральная локализация);
— опухоли дистального расположения, развивающиеся из эпителия внепеченочных желчных протоков (дистальная холангиокарцинома).
При этом авторы отмечают, что внутрипече-ночное расположение опухоли имеют только 6% пациентов, наиболее часто встречается поражение в области ворот — 67% больных, дистальная локализация отмечается в 27% наблюдений.
У больных описторхозом локализация и эхоско-пическая картина холангиокарцином печени имеют некоторые особенности:
1) Опухоли внутрипеченочной (периферической) локализации характеризуются диффузно-инфильтративным поражением паренхимы печени в виде бесструктурных участков гиперэхоген-ной ткани без четких контуров, на фоне которых могут определяться мелкие очаги пониженной и повышенной плотности и кальцинированные включения (рис. 1). Опухоль не имеет четкого отграничения от неизмененной ткани печени, что затрудняет диагностику и требует определенного навыка работы.
Рис. 1. Ультрасонограмма периферической холангиокарцино-мы
у больного хроническим описторхозом (пояснения в тексте)
Во всех наблюдениях отмечались выраженные перидуктальные и перипортальные фиброзно-инфильтративные изменения в виде повышения эхогенности и утолщения стенок портальных трактов, иногда с элементами обызвествления. Внутри- и внепеченочные желчные протоки не расширены, в периферических отделах печени могут определяться холангиоэктазы.
2) Опухоли центральной локализации характеризуются при ультразвуковом исследовании наличием в области ворот объемного образования небольших размеров (до 3—5 см), изоэхоген-ного паренхиме печени или пониженной эхогенности, без четких контуров и капсулы. Просвет соответствующего долевого протока на уровне опухоли не дифференцируется, вышележащие отделы и внутрипеченочные желчные протоки в одной или обеих долях печени расширены, в то время как внепеченочные протоки имеют обычные размеры (рис. 2).
3) Опухоли общего желчного протока (дистальная локализация) встречаются при описторхозе относительно редко и характеризуются выраженным расширением внутрипеченочных желчных протоков в обеих долях печени. Гепато-холедох, как правило, не дифференцируется, либо визуализируется только в проксимальном отделе. Стенки его утолщены, контуры нечеткие, просвет неравномерно сужен. Желчный пузырь, в зависимости от уровня поражения, может быть увеличенным в размерах либо спавшимся.
Рис. 2. Ультрасонограмма холангиокарциномы в области ворот печени (обозначено стрелками)
В наших наблюдениях на фоне хронического описторхоза периферическая локализация опухоли была выявлена у 67% больных раком печени, поражение области ворот — у 19% пациентов, внепеченочных желчных протоков — у 14% больных.
Полученные результаты доказывают, что рак печени при описторхозе, в отличие от холангио-карцином у неинвазированных больных, развивается преимущественно из эпителия мелких внут-рипеченочных желчных протоков, в которых в результате паразитарной инвазии происходят наиболее грубые морфологические изменения. Данные, полученные нами, совпадают с результатами патоморфологических исследований Бташа! Р. е! а1. (1991), которые при изучении 61 случая периферической внутрипеченочной холан-гиокарциномы в 94% наблюдений обнаружили инвазию О.муетт или проявление перенесенного ранее описторхоза [14]. Данный тип опухоли характеризуется инфильтративно-очаговым характером поражения паренхимы без расширения желчных протоков и развития симптомов механической желтухи, что объясняет длительное бессимптомное течение заболевания, сложности визуализации при ультразвуковом исследовании и, как следствие, — позднюю диагностику. На момент постановки диагноза в клинике у 85,7% пациентов опухоль была признана неоперабельной.
При раке желчного пузыря у больных опи-сторхозом эхоскопически отмечалась экзофитная форма опухоли (33%), инфильтративная (17%) и
поражения смешанного характера (50%). У всех пациентов выявлено прорастание опухоли в печень, наличие внутриорганных метастазов и увеличение регионарных лимфатических узлов. У 67% пациентов рак желчного пузыря сочетался с желчно-каменной болезнью. Дополнительные исследования показали, что частота развития опухоли желчного пузыря у больных описторхо-зом не отличается от частоты данного заболевания у неинвазированных больных [5]. Особенностей клинической и ультразвуковой картины также нами не отмечено. Очевидно, рак желчного пузыря нельзя считать прямым следствием паразитарной инвазии. В отличие от желчных протоков, желчный пузырь не является местом обитания описторхов и, соответственно, не подвергается их механическому и токсическому воздействию.
В поджелудочной железе у больных опи-сторхозом опухоль чаще локализовалась в головке (70%), реже — в теле и хвосте железы (30%).
При раке головки поджелудочной железы эхоскопически отмечались увеличение головки железы от 3,0 до 6,3 см, неровность и нечеткость ее контуров, неоднородность структуры. При этом эхо-генность головки была пониженной или повышенной, а иногда и смешанной, с участками различной плотности. Практически у всех пациентов отмечалось расширение вирсунгова протока, холедоха и внутрипеченочных желчных протоков, а также увеличение размеров желчного пузыря.
У больных описторхозом рак поджелудочной железы развивается, как правило, на фоне хронического описторхозного панкреатита, который протекает с преимущественным поражением головки железы и часто имеет псевдотуморозную форму, что существенно затрудняет, а иногда делает невозможной, их дифференциальную диагностику при ультразвуковом исследовании [5].
В выявлении опухолей органов, пораженных описторхами, важна и эндоскопическая диагностика. Всем больным выполнялась ЭГДС — для выявления рака БДС с биопсией и морфологическим определением структуры опухоли. При раке головки поджелудочной железы можно отметить оттеснение задней стенки двенадцатиперстной кишки кпереди, а у отдельных больных — про-
растание опухолью и стенозирование просвета кишки. Значима и РХПГ, особенно для решения вопроса об операбельности при раке желчного пузыря и внепеченочных желчных протоков.
При всех локализациях рака целесообразна лапароскопия: метод позволяет не только уточнить локализацию опухоли, но и оценить ее размеры, наличие или отсутствие метастазов, асцита, т.е. определить возможность и объем оперативного вмешательства.
Из-за дороговизны МРТ, КТ проводили лишь при неубедительных данных вышеназванных методов обследования, для дифференциального диагноза с хроническим псевдоопухолевым панкреатитом.
Показания к операции абсолютные при любой локализации опухоли. К сожалению, чаще удается выполнить лишь паллиативные (57,4%) и экс-плоративные (13%) операции. В 19% случаев от оперативного вмешательства пришлось отказаться. Радикальные операции удалось выполнить лишь в 10,6% случаев.
При раке печени, желчного пузыря и протоков только пяти больным была сделана резекция печени, 33 — лапаротомия с биопсией. Трем пациентам было выполнено чрезкожное дренирование протоков. После лапаротомии двое больных умерло (ОППН и желчный перитонит).
При раке БДС, когда, казалось бы, легко поставить диагноз с помощью ЭГДС, лишь в трех случаях удалась трансдуоденальная папиллэк-томия. В 5 случаях была выполнена холецисто-энтеростомия, в 2 — лапароскопическая холеци-стостомия (метастазы в печень, асцит).
При раке поджелудочной железы семи пациентам выполнены радикальные операции: 5 — пан-креатодуоденальные резекции, 2 — резекция тела и хвоста поджелудочной железы. В 59 случаях выполнена холецистоэнтеростомия (5 из них — с га-строэнтеростомией, 5 — с криодеструкцией опухоли).
Продолжительность жизни пациентов после
радикальных и паллиативных операций составила от 1 г. до 3 лет. Один больной после панкреатодуо-
денальной резекции прожил 5 лет, но умер от метастазов в печень.
Таким образом, рак органов, пораженных описторхами, труден для диагностики, болезнь в большинстве случаев не подлежит радикальному лечению. Это подчеркивает важность профилактики описторхоза, необходимость его своевременного выявления и лечения, и обязательность диспансеризации больных с ультразвуковым и эндоскопическим контролем не менее одного раза в год.
1. Бражникова Н.А. Хирургические осложнения хронического описторхоза // Анналы хирург. гепатологии. 1997. Т. 2. С. 88—93.
2. Бычков В.Г. Описторхоз и рак печени у населения гиперэндемичного очага. Новосибирск: Наука, 1992. 175 с.
3. Глумов В.Я., Котриков В.В., Третьякова Н.А. Патогенез и морфология первичного рака печени, развившегося на фоне описторхоза // Вопросы онкологии. 1974.
Читайте также:


