Паразит мигрирующая личинка как избавиться
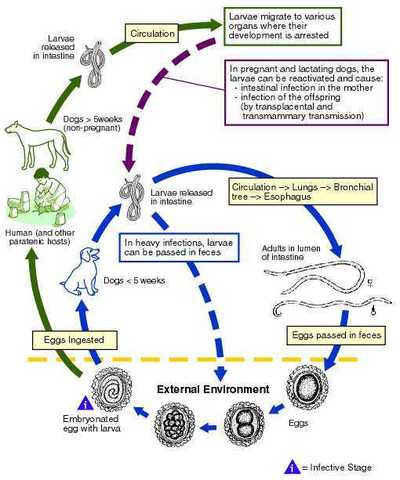
Самые частые возбудители заболевания - анкилостомы (Ancylistoma braziliense, Ancylistoma ceylonicum, Ancylistoma caninum, Ancylostoma duodenale) - кишечные паразиты животных , чаще собак, и человека, реже паразиты крупного рогатого скота Uncinaria stenocephala, Bunostomum phlebotomum.Яйца гельминтов с экскрементами зараженных хозяев попав во влажную и теплую среду - песок или почву в тенистых местах, созревают с выходом из яиц мелких прозрачных личинок длиной до 1 см.
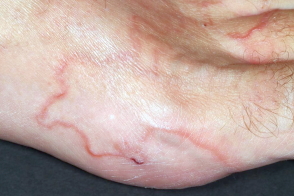
Зуд в месте внедрения личинки возникает уже через несколько часов после заражения, а типичные через 2-3 нед.Пациент замечает зудящие, воспаленные, серпигинозные очаги, которые мигрируют змеевидным образом.Попавшая под кожу личинка произвольным образом продвигается сквозь эпидермис в латеральном направлении, проходя от нескольких миллиметров до нескольких сантиметров ежедневно, создавая извитой, слегка возвышающейся над поверхностью, внутрикожных ход от розово-красного до лилово-фиолетового цвета, заполненный серозной жидкостью в виде уртикарной полосы шириной 2-3 мм и длиной от 4 до 30 см, напоминающий след морской улитки, бесцельно движущейся по песку при отливе.Личинка обычно расположена на 0, 5-3 см впереди от видимого конца хода в ареактивной зоне.
На одном участке может присутствовать несколько личинок, которые образуют несколько близко расположенных волнистых линий.Наиболее часто поражаются стопы и лодыжки, затем следуют ягодицы, гениталии и ладони.Отмечается зуд от умеренного до сильного, иногда наблюдаются вторичная инфекция и экзематозное воспаление.
Без лечения личинка погибает через 2-8 нед., но сообщалось и о случаях персистирования вплоть до 1 года.В редких случаях личинки самостоятельно выходят по мере созревания эпидермиса.
- Larva currens (кожный стронгилоидоз). Возбудитель - Strongyloides stercoralis (кишечная угрица), личинки которой отличаются быстротой передвижения (около 10 см/ч). В месте внедрения личинки возникают папулы, папуловезикулы, крапивница; характерен сильный зуд. Локализация: перианальная область, ягодицы, бедра, спина, плечи, живот. Из кожи личинки мигрируют в кровеносные сосуды, и тогда зуд и высыпания исчезают. Размножается гельминт в слизистой кишечника.
- Синдром larva migrans (висцеральная форма). Мигрирующие личинки собачьей и кошачьей токсокар (Toxocara canis, Toxocara cati) и человеческой аскариды (Ascaris lumbricoides) поражают внутренние органы. Проявления: стойкая эозинофилия, гепатомегалия, иногда - пневмония.
- Синдром Леффлера является возможным осложнением инфекции Ancylostoma braziliense, он включает очаговую инфильтрацию легких и эозинофилию.
Диагноз ставится на основании клинической картины и диагноза.В 30% случаев имеется эозинофилия.На рентгенограмме грудной клетки может выявляться очаговая инфильтрация.
- Чесотка
- Шистосомоз
- Зуд купальщика
- Ожог португальского кораблика
- Контакт с медузой
- Эритема кольцевидная центробежная Дарье
- Эритема мигрирующая
- Фитофотодерматит
- Контактный дерматит
- Микоз стоп
- Миаз
- Лоаоз
- Дракункулез
- Гнатостомоз
- Инородное тело
В типичных случаях миграция и зуд прекращаются через 2-3 дня после начала лечения
- Ивермектин 200 мкм/кг (средняя доза 12 мг) в качестве однократной пероральной дозы.Очаги заживают через 5 дней после начала приема инвермектина. Второй курс лечения в той же дозе проводят в случае рецидивов.Некоторые авторы рекомендуют прием ивермектина в течении 10-12 дней.
- Альбендазол (либо 400 мг 1 раз в день перорально, либо 200 мг 2 раза в день перорально в течение 3-7 дней). Он оказывает быстрое действие, зуд исчезает в течение 3-5 дней, а кожные очаги - после 6-7 дней лечения.
- Тиабендазол. Назначают внутрь в дозе 50 мг/кг/сут каждые 12 ч в течение 2-5 сут.Максимальная суточная доза - 3 г.
В случае вторичной инфекции применяются антибиотики.Для лечения тяжелого зуда могут понадобиться топические или системные стероиды
Прижигание движущегося конца очага жидким азотом часто бывает неэффективным.
Тиабендазол 10-15% в форме жидкости или крема наносят местно 3-4 раза в день в течение 5 дней. Он применяется на пораженные участки и на 2 см дальше переднего края клинического очага, поскольку паразит часто располагается за его пределами.
Анкилостомы – это зоонозные нематоды, которые живут у животных, но могут передаваться человеку. Собаки и кошки переносят несколько видов червя, включая Ancylostoma brazilense, A. caninum, A. Ceylanicum, Uncinaria stenocephala.

Яйца этих паразитов через экскременты зараженных животных попадают в окружающую среду, загрязняя почву, где животное испражнялось.
Люди заражаются, когда личинки анкилостомы проникают в незащищенную кожу, особенно при ходьбе босиком или сидя на загрязненной почве или песке. Приводит к заболеванию, называемому мигрирующими кожными личинками (CLM), когда паразит проникает через кожу и вызывает воспаление. На пляже могут быть и песчаные блохи!
Факторы риска
Регулярный ветеринарный уход защитит питомца и вашу семью.
Собачья и кошачья анкилостома встречаются по всему миру, особенно в теплом климате. Чаще в тропических и субтропических регионах, где паразит лучше выживает благодаря условиям окружающей среды. Существует тип паразита, который встречается в холодных климатических условиях.
О кожных мигрирующих личинках (CLM) чаще всего сообщают, возвращаясь из путешествий по тропическим регионам.

Причинные агенты
Многие нематоды, поражающие животных, паразитируют у людей.
- А. ceylanicum, Braziliense, А. сатпит, Uncinaria stenocephala проникает под кожу человека (вызывая заболевание), но не развивается дальше.
- Иногда A. caninum мигрируют в кишечник, вызывая эозинофильный энтерит.
- Ancylostoma caninum являются причиной диффузного одностороннего подострого нейроретинита.
Симптомы
Анкилостомы обычно приводят к кожному заболеванию, называемому кожными мигрирующими личинками, или CLM. Когда люди гуляют или сидят на песчаном пляже или почве, где инфицированные собаки, кошки испражняются, личинка проникает через кожу ступни или тела и мигрирует в верхние слои кожи.

Передвижение вызывает сильный зуд, красные линии формируются как часть реакции на личинку под кожей.
Паразит умрет через несколько недель, не развиваясь дальше. Зуд и красные линии исчезнут.
Царапины на линиях могут вызвать бактериальную инфекцию. Врач назначит лечение, чтобы контролировать симптомы и предотвратить бактериальную инфекцию.
В редких случаях определенные виды анкилостомы заражают кишечник, вызывают боль в животе, дискомфорт, диарею.
Признаки
Проявления анкилостомоза, является результатом воспалительной реакции на мигрирующих личинок в коже или, более глубокие ткани, такие как легкие, кишечный тракт, глаза.
Для людей личинки большинства видов анкилостом не могут проникнуть за пределы дермы. Личинки A. braziliense мигрируют в эпидермис, вызывают симптомы несколько недель, после чего повреждения на коже спонтанно рассасываются.
A. Caninum, A. ceylanicum Личинки проникают глубже. Они связаны с другими клиническими синдромами, включая эозинофильный энтерит.
Эозинофильный пневмонит встречается из-за более глубокого проникновения личинок в легкие. Аллергические реакции возникают у лиц, подвергшихся многократному воздействию, с выраженной воспалительной реакцией вокруг открытой области кожи.
Инкубационный период короткий, с признаками, развивающимися через несколько дней после проникновения личинок под кожу.

Среднее время развития симптомов варьируется от 10 до 15 дней. Наиболее распространенным является интенсивный зуд, который развивается первым. За зудом следует появление рельефной дорожки с эритемой, отмечающей продвижение личинки от места проникновения. Дорожка перемещается на коже с течением времени.
Местоположение дорожки не обязательно связано с местоположением личинки, которая случайным образом движется. Как правило, паразит перемещается на несколько миллиметров в день, имеет ширину около 3 мм.

В зависимости от тяжести заражения присутствуют отдельные или несколько дорожек. Обычно обнаруживается в частях тела, которые имели незащищенный контакт с песком. Это босые ноги или кожа, не покрытая одеждой.
Могут развиться осложнения, такие как везикулобуллезные поражения, отеки фолликулит. Эозинофилия присутствует, когда происходит более глубокое проникновение в ткани.
Менее распространенные проявления заболевания включают эозинофильный энтерит, мигрирующие глазные личинки, диффузный односторонний подострый ретинит (DUSN).
Редко, эозинофильный энтерит связан с Ancylostoma caninum инфекцией, из-за непреднамеренного потребления паразита. Случаи заражения глаз объясняются миграцией анкилостом в глаз из-за их меньшего размера по сравнению с Toxocara или Baylisascaris.
Диагностика
Кожная мигрирующая личинка – это клинический диагноз, основанный на наличии характерных признаков, симптомов, истории воздействия зоонозной анкилостомы. Например, диагноз ставится при обнаружении красных, выпуклых следов на коже, которые очень зудят.
Обычно встречается на ступнях, нижней части ног у людей, которые недавно проводили время на пляже. Нет анализа крови на зоонозную инфекцию от анкилостомы. Нет серологических исследований на зоонозную инфекцию от анкилостомы.
Биопсия кожи недостаточно чувствительна для диагностики, так как местоположение мигрирующей личинки не может быть предсказано.
Дифференциальные диагнозы включают анкилостомоз, гнатостомоз, стронгилоидоз, моргелоново заболевание, миаз, чесотка.
Люди, которые думают, что у них CLM, должны проконсультироваться с врачом для точного диагноза.

Лечение
Поскольку личинки анкилостомы обычно погибают через 5-6 недель у человека-хозяина, течение CLM считается самоограничивающимся. У большинства пациентов симптомы исчезают без медицинского лечения. Описывается отсроченное начало и постоянное заболевание.
Препараты помогают контролировать симптомы и предотвратить вторичные бактериальные инфекции. Противопаразитарное лечение назначается лечащим врачом.
Предлагаются различные методы лечения, включая криотерапию, местную антигельминтную терапию. Такое лечение требует локализации личинок для эффекта, что обычно невозможно.
Повторное нанесение местных противопазитарных средств на большие участки кожи является эффективным. Лечение альбендазолом или ивермектином эффективно.
При тяжелых или рецидивирующих случаях, особенно фолликулите, требуются дополнительные дозы.
| Лекарство | Доза для взрослых | Детская доза |
| Альбендазол | 400 мг в день внутрь, 3-7 дней | Детям в возрасте> 2 лет: 400 мг в день внутрь в течение 3 дней. Этот препарат противопоказан детям младше 2 лет. |
| Ивермектин | 200 мкг / кг внутрь, разовый прием | Дети весом свыше 15 кг: 200 мкг / кг внутрь разовой дозой |
Как предотвратить заражение, профилактика
Избегание контакта кожи с песком или почвой, а также регулярный ветеринарный уход для домашних животных – включая дегельминтизацию – помогают обеспечить здоровье домашних животных и людей.
Ношение обуви и принятие других защитных мер во избежание контакта кожи с песком предотвратит заражение нематодами.
Путешественникам по тропическим и субтропическим странам, особенно при отдыхе на пляже, рекомендуется носить обувь и использовать защитные покрытия, чтобы предотвратить прямой контакт кожи с почвой.

Ветеринарный уход за собаками, кошками, включая регулярную дегельминтизацию, уменьшит загрязнение окружающей среды яйцами анкилостомы. Оперативное удаление фекалий животных предотвратит загрязнение почвы.
Что делать, если мне кажется, что заражен анкилостомой?
Обратитесь к врачу, чтобы обсудить возможность заражения. При необходимости, пройдите обследование. Анализа крови на заражение нет.
Смотрите видео-пляжная болезнь – анкилостомоз
Могу ли получить анкилостомоз от моего питомца?
Да, но не напрямую. У щенков и котят особенно высока вероятность заражения. Зараженные животные передают яйца через стул. Личинки могут быть найдены в грязи, где были животные. Люди заражаются при ходьбе босиком или при контакте незащищенной кожи с загрязненной почвой или песком.
Личинки проникают под кожу, вызывают раздражение этой области. Например, заражение может произойти, если ребенок гуляет босиком или играет там, где были собаки, кошки (особенно щенки, котята).
• Распространенное заболевание у путешественников, вернувшихся из тропических стран.
• Точная заболеваемость в США неизвестна, поскольку учета данного заболевания не ведется. В обзоре Центра контроля заболеваемости приводятся сведения о том, что 35-52% собак в приютах для животных заражены глистами, способными вызвать заболевание у человека. Кожная мигрирующая личинка - вторая по распространенности глистная инфекция.
• В нашей стране инфекция встречается преимущественно во Флориде и на побережье Мексиканского залива.
• Дети болеют чаще, чем взрослые.
• Вызывается присутствующими у собак и кошек кровососущими нематодами (кривоголовками), например, Ancylostorna braziliense, Ancylostoma caniurri.
• Яйца глистов передаются с экскрементами собак и кошек.
• Личинки выводятся во влажном теплом песке/почве.
• В стадии инфицирования личинки проникают в кожу.
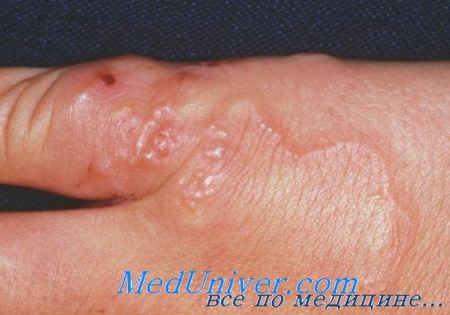
Диагноз кожных мигрирующих личинок устанавливается на основании анамнеза и клинической картины.
• Приподнятые над поверхностью серпигинозные или линейные красновато-коричневые ходы длиной 1-5 см.
• Сильный зуд.
• Симптомы продолжаются в течение нескольких недель или месяцев.
• Нижние конечности, в частности стопы (73%), ягодицы (13-18%) и живот (16%)
• Не показаны. В редких случаях при анализе крови выявляется эозинофилия или повышение уровня иммуноглобулина Е.
В случаях инфицирования кожной мигрирующей личинкой нередко ошибочно предполагают следующие заболевания:
• Кожные грибковые инфекции. Очаги представляют собой характерно шелушащиеся бляшки и кольцевидные пятна с разрешением в центре. Если серпигинозный ход кожной мигрирующей личинки имеет кольцевидную форму, часто неверно предполагается дерматофития.
• Контактный дерматит. Отличие заключается в расположении очагов, наличии везикул и отсутствии классических серпигинозных ходов.
• Мигрирующая эритема при болезни Лайма. Очаги обычно представляют собой кольцевидные пятна или бляшки, но не имеют серпигинозной формы и не приподняты над поверхностью кожи.
• Фитофотодерматит. В острой фазе фитофотодерматит проявляется отеком и везикулами, позднее возникают очаги поствоспалительной гиперпигментации. Такие очаги могут возникать после посещения пляжа, однако их причиной является не инфицированный личинками песок, а приготовление напитков с соком лайма.
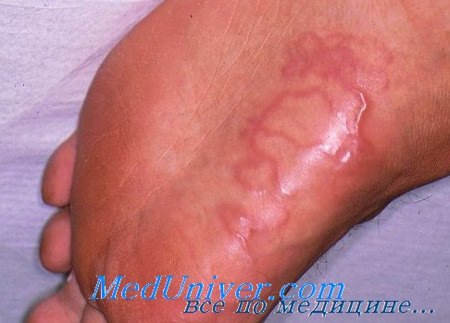
• Тиабендазол перорально - единственный препарат, утвержденный Федеральным агентством по контролю лекарств, для лечения больных с кожной мигрирующей личинкой.
Из таблеток по 500 мг можно приготовить местный крем (15%) на водорастворимой основе. Испытаний эффективности системной и местной лекарственных форм было немного, и проводились они в еще 1960 гг.
Крем является хорошим выбором для детей, которые не могут проглотить таблетку. - Рекомендуемая доза для перорального приема -25 мг/кг каждые 12 часов в течение 2-5 дней (доза не должна превышать 3 г в день). Крем наносится местно 2-3 раза в день в течение пяти дней на личиночные ходы с захватом 2-3 см кожи над очагами.
- Эффективность составляет 75-89% при системной терапии и 96-98% при местном лечении.
- Системная терапия переносится несколько хуже; побочные реакции включают тошноту (49%), рвоту (16%) и головную боль (7%). Побочных эффектов для местных препаратов не отмечено.
• Ивермектин (стромектол) (не утвержден Федеральным агентством по контролю лекарств для этого применения).
- Рекомендуется однократная доза, составляющая 0,2 мг/кг (12-24 мг).
- Эффективность при однократной дозе составляет 100%.
- В серии из шести испытаний побочных эффектов не отмечено.
- Многие специалисты считают это средство препаратом выбора.
• Албендазол успешно назначается более 25 лет, но также не утвержден Федеральным агентством по контролю лекарств для этого применения.
- Рекомендуемая доза составляет 400-800 мг в день в течение 3-5 дней.
- Эффективность превышает 92%.
- Ежедневно в течение трех дней и более применяется доза 800 мг, побочные эффекты со стороны желудочно-кишечного тракта могут отмечаться у 27% пациентов.
• Криотерапия неэффективна и даже вредна, ее необходимо избегать.
• Антигистаминные препараты могут облегчить зуд.
• При присоединении вторичной инфекции необходимо назначить антибиотики.
• Детские песочницы необходимо закрывать от животных.
• Для владельцев домашних животных: не допускайте животных на пляжи, при необходимости лечите их от глистов и надлежащим образом убирайте экскременты.
• Наблюдение необходимо при персистируютцих очагах.
Клинический пример поражения кожными мигрирующими личинками. Мать 18-месячного мальчика обратилась к врачу по поводу зудящих высыпаний на стопах и ягодицах ребенка. Врач, впервые осматривавший мальчика, установил ошибочный диагноз дерматофитии гладкой кожи. Лечение кремом с клотримазолом не увенчалось успехом. Ребенок не мог спать из за постоянного зуда и терял вес вследствие ухудшения аппетита. Его госпитализировали в отделение интенсивной терапии, где лечащий врач выяснил, что до первого визита к врачу семья возвратилась из поездки на Карибское побережье. Ребенок играл на пляжах, куда часто забегали местные собаки. Врач распознал серпигинозную картину высыпаний мигрирующей кожной личинки и успешно вылечил ребенка с помощью местного применения тиабендазола.
Начитавшись комментариев о страшных азиатских паразитах, после которых ни в коем случае не стоит посещать Тайланд и иже с ними, хочу расставить точки над i.
Larva Migrans, они же мигрирующая личинка, - это нематоды, которые обычно паразитируют на собаках. Собаки опорожняются где им вздумается, в том числе на пляже. Личинки нематод попадают в песок или землю, после чего естественным образом разносятся по местности. При контакте с кожей личинки проникают под нее. Человек - тупиковая ветвь для таких паразитов. Они не могут размножаться, но живут и передвигаются достаточно длительное время. Выглядит это так:
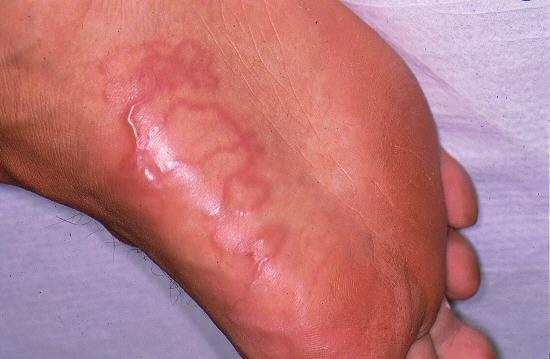
Лечится разными способами, лечение консервативно и непродолжительно. Не описываю здесь специально, чтобы не поощрять самолечения. Обращайтесь к врачу очно!
1. Это не токсокароз, который лечится 14-20 дней. Токсокароз вызывают другие нематоды, и они попадают в организм путем заглатывания или вдыхания с пылью.
2. Эти паразиты есть там, где есть собаки. То есть везде. Просто по пляжу чаще ходят без обуви, и условия для жизни в теплом и влажном климате лучше. Но это не значит, что паразитов в СНГ нет.
3. Спокойно отдыхайте и соблюдайте меры предосторожности: ходите в обуви, ложитесь на сухую чистую поверхность, избегайте влажных пляжных шезлонгов с забившимся в них песком.
4. Убирайте какахи за своими питомцами.
P. S. фото из интернета.
Заебись поехать на Гоа, поваляться на песке, покупаться в море, но хуй :
- лежать на подстилке, ходить в бахилах, купаться наверное надо в костюме химзащиты
"P. S. фото из интернета." - а я, читая пост, надеялся, что это все же нога автора! Обман!
блин, почему мы с тобой такие кровожадные?
конечно нет, что вы, какая-то херня под кожей ползает, новые пути прогрызает, это едва заметно
нет, не ощущается, немного чешется, похоже на растяжку на коже.
была такая же фигня, вылечился примерно за 2 дня. следов не остается. спиртом и кремом каким-то копеечным мазал.
А потом он его съел.
ахха =)) с соевым соусом =)
я не знаю, скорее всего, ну а как еще паразит умрет если его не извлечь?
Где заразился? Тоже тропические страны или стоит начинать бояться?
в Израиле, Тель-Авив. Нет, зачем бояться =) дерьмо случается =)
А есть средства для профилактики? Может ступни перед пляжем левомицитином протирать, или силиконовым защитным кремом?
хороший совет - ходите по пляжу обутые
А мне вот что интересно. Лечится антибиотиками же? А что с трупиками потом - они, получаются, внутри тела гниют? Заражения не бывает от них?
Ого, тогда я очень везучая, всю жизнь босиком хожу и попой в песке сижу. Прекращать что ли :(
а почему нельзя есть эти таблетки самому? Я где-то пару раз в год ем, для профилактики.
Вообщем, не поеду я ни в Тайланд, ни на Гоа. Ну их. Нас и здесь не плохо кормят.(с)
Токсакороз не лечится за 14-20 дней, и он не так безобиден, как вы описали. Осложнения могут быть серьзёными, курс лечения - продолжительным.
Потому я сразу и пишу, что это не токсокароз. Здесь уже писали, каким видом нематод обычно вызывается кожная форма. Ничего общего с висцеральной или глазной нет. А что касается лечения, то есть рекомендации ВОЗ и прочих организаций, которые я здесь не привожу, чтобы не провоцировать самолечение. Ну и последствия обсуждать не стоит - лишний повод для паники.
Еще блядские зоозащитники не дают отстреливать диких собак администрации городов.
@DoktorLobanov, что скажите на этот счет?
- Это скорее всего Анкилостома - самая распространённая причина Лярва Мигранс
- кроме нематод подобное заболевание могут вызывать и трематоды (но гораздо реже, поэтому пусть его)
- для того, чтобы заразиться кожной формой гельминтоза не обязательно ехать в Азию или Африку. В наших тёплых подвалах замечательно себя чувствует Дирофилярия (красота та же, только в передаче помогают комары)
А что насчет висцеральной формы? частая встречаемость?
Спасибо, но мы не на уроке Русского языка, и не для всех тут Русский язык является родным.
Но, мать-перемать, смысл же слова меняется! Ну как так-то?
"ькопам рдюо юлывмрлоы впи" - вот, я сказала, что хотела, пофиг на ошибки, мы же не на уроке русского языка, кому надо, тот поймет.
Nematomorpha: Gordioidea или "волосатики"
Всем привет, дорогие друзья, сегодня будет небольшой пост, а все мои остальные посты можно посмотреть по тегу "Удивительные насекомые". Приступим, сразу скажу, содержимое поста не подходит под тег "Жесть", но лучше еду, всё-таки, отложить.
Сегодня мы будем рассматривать Волосатиков, это вот такие черви.
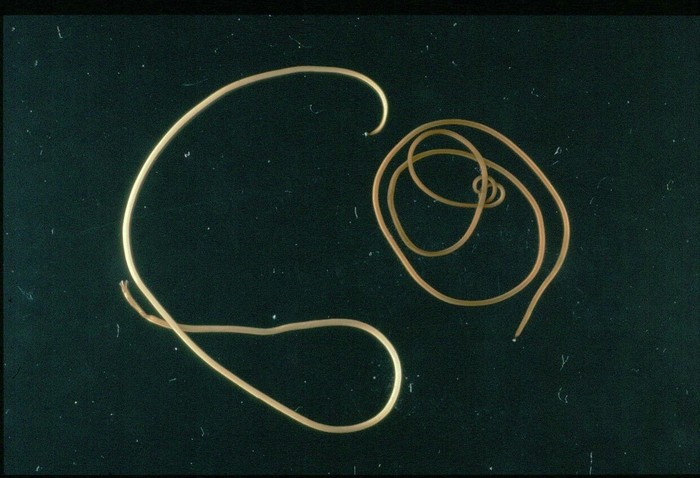
Волосатики довольно длинные черви. Они обычно не атакуют людей, так что можете спать спокойно:).
Давайте про жизненный цикл
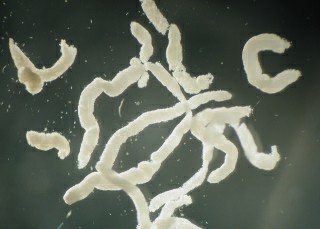
Это кладка яиц (я не знаю как можно перевести "egg string"). Яйцо 40х50 микрон размером, овальной формы. Одна самка червя может отложить таким образом до 27 миллионов яиц. Яйца кладутся весной, во влажной среде вроде озёр, речек, болот, даже бассейнов.

Личинка свободна плавает в воде, и попадает в организм насекомого, когда насекомое пьёт. После попадания в организм насекомого, личинка использует челюсти для зарывания в плоть насекомого.
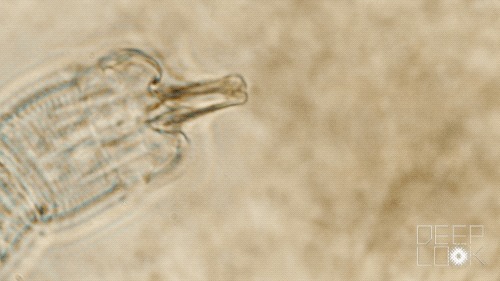
Но главная цель личинки червя личинка подёнки.

Подёнки тоже размножаются в тот самый период, поэтому, попав в личинку подёнки, личинка червя расслабляется, и просто ждёт. Ждёт пока личинка подёнки превратится в во взрослую подёнку. Дальше, подёнка летит, занимается своими подёнковыми делами. Пока подёнку не съедает сверчок.
3. Взрослая особь
Подёнку съедает сверчок, таким образом червь(почти взрослый) попадает в сверчка.

В сверчке черви(да, я говорил в единственном числе, но обычно это не один, и не два червя, червей может быть довольно много) практически сразу начинают поедать запасы жира, которые должны были послужить сверчку не один месяц. Дальше, они начинают контролировать сверчка, они заставляют его захотеть идти к воде, что сверчки обычно не делают, сверчки не любят воду. После того как сверчок добрался до воды черви начинают вылазить.
И начинают сразу спариваться при первой возможности. Они попадают в жидкость, и цикл повторяется. Сверчок имеет шанс выжить, если вы задумывались. Черви могут достигать 120 сантиметров!
Изучение этих червей очень важно для изучения паразитов. Людей они обычно очень удивляет, обычно, из-за их размеров. По английски их называют Horsehair worm, червь—лошадиная волосина!
На этом у меня все, большое спасибо за внимание! С вами был FriendlyOne, который иногда пишет интересные посты, но это вам судить.
![]()
Лейкохлоридий парадоксальный

Еще 3 копейки о паразитах в Азии
Не ходите дети в Африку (Азию, Австралию, Южную Америку - нужное подчеркнуть) гулять.
В моем случае это Таиланд.
Теперь только березки на даче в Ленобласти, только софткор.
Как раз висела тема по пипиську и индийских червяков в горячем, ну а теперь история из первых рук (опять же, в моем случае ног).
Предыстория такова - отдыхали с семьей (жена, дочка) в Паттайе 2 недели до начала декабря. Все было отлично - солнце, пляж, трансвеститы, правда были пляжные мошки мерзкие, но могло быть и хуже.
Ровно через 7 дней после прилета мы зачесались. Появились укусы - у меня на ноге два на бедре и низу живота, у девчонок на булках по два. Как обыкновенные укусы мошек припухлость, только зудело чуть посильнее. У меня тогда уже стрельнуло в голове - типа, чего то странно реакция пошла поздно, так то укусы на второй-третий день проявляются, а тут все сразу и поздно.
Время шло, появился отек, небольшая гиперемия, а "укусы" не проходили. Решили, что нас покусали пляжные мухи (это твари еще те), аллергизовались, и забили. Отек нарастал и становился неоднородным, как будто колбаска под кожей, у жены все прошло, у дочки остался один, а у меня только 2 на ногах.
Я упорно вытеснял самую страшную версию, похавал диазолин, вроде отек несколько спал и начал успокаиваться.
Сегодня утром я просыпаюсь и вижу это:
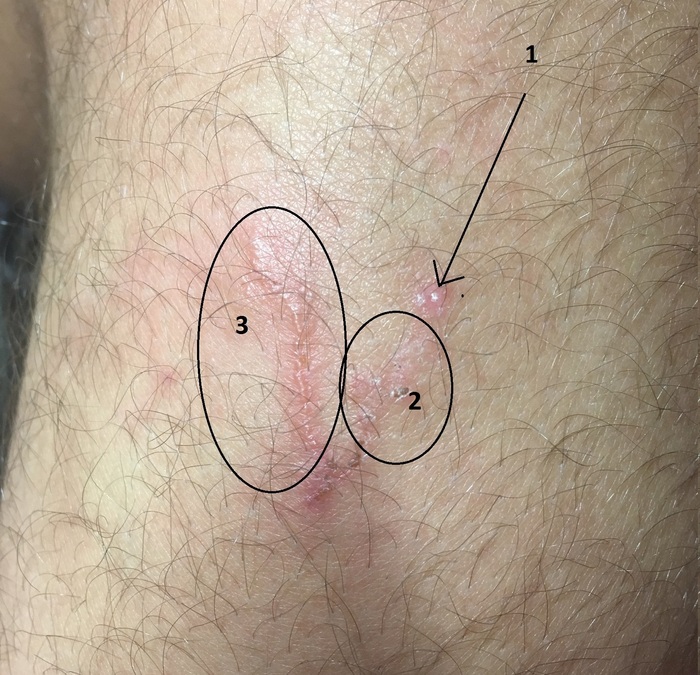
Моя волосатая нога.
1) место первичной реакции
2) отек который я упорно вытеснял из сознания 2 недели
3) то, что эта сука прогрызла за ночь
В общем сбылся самый страшный кошмар моей жизни.
Всех сгреб в охапку и побежали к паразитологу. Диагноз Larva Migrans, лечение - 800 мг нематозола в день в течение 2-х недель. Мелкой - 400 мг.

Затраты 10 тыр рублей. Не считая антигистаминных, анализов, приема специалиста.
Новый год будем встречать трезвыми.
Причина появления - скорее всего, транскутанно (через кожу) внедрение личинок через песок пляжа. Как раз девчонки сидели жопами играли, я лежал на животе на полотенце, бедрами на песке. По тропикам мы не ходили, босиком по траве тоже. Так что только пляж.
Врач сказал, что за месяц мы шестые приходим. Такого количества он в своей практике не встречал.
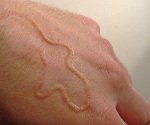
Мигрирующая личинка – это группа инфекционных кожных заболеваний, связанных с поражением личинками гельминтов. Основным симптомом является дерматит в виде нитевидных линий, образуемых при передвижении возбудителя в верхних слоях дермы. Сыпь сопровождается сильным зудом, чаще всего поражаются нижние конечности. Типичные симптомы позволяют поставить диагноз по клинической картине и анамнезу, возможно обнаружение личинок в коже при биопсии. Лечение этиотропное (антигельминтные препараты) и симптоматическое; допускается местное применение хлорэтила, в редких случаях показано хирургическое вмешательство.
МКБ-10
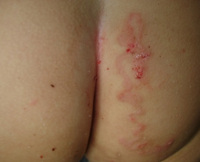
Общие сведения
Мигрирующая личинка (larva migrans, ползучая болезнь) является собирательным названием для группы кожных личиночных поражений. Первые письменные упоминания заболевания датируются 1874 годом, клиническую характеристику нозологии дали Уайт и Дав в 1929 году. Патология распространена в тропических странах, на территории бывшего СССР, США, Европы. Наблюдается прямая зависимость заболеваемости от сезона – дожди способствуют рассеиванию яиц и личинок паразита. Частота нетипичных локализаций поражения (туловище, ягодицы, голова) также зависят от сезонных изменений вследствие использования либо неиспользования обуви и закрытой одежды.

Причины
Наиболее распространенными возбудителями являются личинки анкилостом Ancylostoma braziliense, A. ceylanicum, A. caninum. Путь заражения – контактный (через кожу). Для гельминтов человек является биологическим тупиком – паразиты за редким исключением не могут пройти через базальную мембрану эпидермиса, вследствие чего личинки погибают в коже, не достигая половой зрелости. Хаотичная миграция внутри верхних слоев кожи приводит к появлению извитых (серпигинозных), реже линейных ходов.
Источниками инфекции служат собаки и кошки, в кишечнике которых обитают половозрелые особи. Считается, что анкилостомами поражено до 50% бродячих собак. С фекалиями яйца паразитов выделяются в окружающую среду, где в условиях высокой влажности, затененности и тепла развиваются личиночные формы. При нахождении на песке без обуви и длительном лежании личинки активно проникают в кожу. Факторы риска – мужской пол, молодой возраст, проживание в неудовлетворительных социально-гигиенических условиях, на территории с загрязнением испражнениями животных.
Патогенез
Личинки проникают в организм человека при случайном контакте сквозь отверстия волосяных фолликулов, микротрещины или через неповрежденную кожу, которая разрушается протеазой, вырабатываемой паразитами. Дермальное ограничение продвижения обусловлено малым количеством либо отсутствием продуцируемой личинкой коллагеназы, необходимой для расщепления базальной мембраны. Обычно возбудитель находится в зернистом эпидермальном слое, крайне редко проникает в нижележащие покровы, но быстро возвращается обратно.
Расположение хода не связано с локализацией личинки, поскольку движение последней хаотично и беспорядочно. Возможно наличие как одиночных, так и множественных ходов, заполненных серозным отделяемым. Иногда выявляются уртикарные и эритематозные высыпания. В толще эпидермиса в надбазальных слоях обнаруживаются непосредственно личинки, а также воспалительные явления аллергического генеза: некротизированные кератиноциты, спонгиоз, внутриэпидермальные везикулы, большое количество нейтрофилов и эозинофилов.
Симптомы мигрирующей личинки
Инкубационный период составляет 1-5 суток, может укорачиваться до нескольких часов либо удлиняться до месяца и более. На месте внедрения личинки возникает сильный зуд, болезненность, жжение, появляется красный бугорок. Около 40% случаев инвазии приходится на кожные покровы нижних конечностей, 20% – на ягодицы, гениталии, 15% – на область живота. По мере продвижения личинки на коже возникают возвышающиеся извилистые нитевидные линии красновато-коричневого цвета, исходящие из первичного бугорка.
Паразит двигается относительно медленно, до 1-3 см в сутки, его передвижение может не ощущаться пациентом, редкими проявлениями считаются отеки области инвазии, гнойнички вокруг волосяных фолликулов. Симптомы сохраняются от 4 недель до 6 месяцев, могут самостоятельно регрессировать. Около 50% больных отмечают появление сухого надсадного кашля со скудной мокротой. Температура тела обычно остается нормальной, резкое повышение может свидетельствовать о присоединении вторичной бактериальной инфекции.
Осложнения
Наиболее частыми осложнениями мигрирующей личинки являются гнойные воспалительные процессы в коже, связанные с присоединением гноеродной флоры: импетиго, абсцессы, фолликулит. Нередко наблюдаются осложнения на фоне приема этиотропных лекарств, их воздействия на ЖКТ, ЦНС и другие органы. Реже встречающаяся массивная инвазия паразита приводит к отечности и лимфостазу конечностей, описаны случаи синдрома Леффлера, эозинофильного энтерита, мультиформной экссудативной эритемы и буллезных кожных поражений. В случае миграции личинок по кровеносному руслу и попадания в легочную ткань формируются бронхиты, пневмонии, плевриты.
Диагностика
Диагноз мигрирующей личинки подтверждается инфекционистом, нередко требуется осмотр дерматовенеролога и других врачей. Обязателен тщательный сбор эпидемиологического анамнеза с уточнением поездок в природные зоны, эндемичные по данному заболеванию. Диагностические методы, необходимые для верификации личиночного поражения, включают следующие методики:
- Физикальное обследование. При объективном осмотре на коже стоп, ягодиц, живота, реже других частях тела обнаруживаются характерные серпигинозные нитевидные извитые ходы, приподнятые над кожными покровами, буровато-коричневого оттенка до 5 см длиной и 3 мм шириной. Наблюдаются расчесы вследствие сильного зуда. Внутренние органы и системы обычно в норме.
- Лабораторные исследования. Характерными изменениями в общеклиническом анализе крови считаются лейкоцитоз, эозинофилия (до 50%) и незначительное ускорение СОЭ. Биохимические параметры в пределах нормы за исключением гипергаммаглобулинемии. Иммунограмма может выявить повышение уровня Ig E. В редчайших случаях аллергического поражения легких возможно обнаружение до 90% эозинофилов в мокроте.
- Выявление инфекционных агентов. Доказательством инвазии служит визуализация личинок в биоптатах кожи. С целью дифференциального диагноза исследуются кожные и перианальные соскобы, проводится ИФА с боррелиозными антигенами, микроскопия кала с целью выявления яиц и живых паразитов, в некоторых случаях осуществляется вскрытие ходов скальпелем, обработанным вазелином, для обнаружения возбудителя.
- Инструментальные методики. Рентгенография легких необходима для исключения поражения нижних отделов респираторного тракта. Ультразвуковое исследование органов брюшной полости назначается для исключения паразитарных инвазий с висцеральными проявлениями, по показаниям выполняют УЗИ мягких тканей, лимфатических узлов в зоне кожных симптомов.
Дифференциальную диагностику проводят с мигрирующим миазом, для которого типично быстрое (до 30 см в день) продвижение внутри кожи личинок насекомых, кольцевидной эритемой при иксодовом клещевом боррелиозе в виде пятен с прямыми контурами, не приподнятыми над поверхностью. При грибковых кожных инфекциях отмечаются бляшки, шелушение. Симптомы мигрирующей личинки также сходны с чесоткой, характеризующейся прямыми линейными ходами белесовато-серого цвета, и контактным дерматитом, который возникает после контакта кожи с аллергеном, сопровождается появлением везикул и гиперемии при отсутствии серпигинозных ходов.
Лечение мигрирующей личинки
Лечение обычно проводится амбулаторно. Специальные диетические рекомендации не разработаны, назначается общий стол и адекватный водный режим. Этиотропная терапия мигрирующей личинки предусматривает пероральный прием препаратов альбендазола, ивермектина и тиабендазола, эффективность составляет 75-89%. Возможно местное нанесение крема либо суспензии с альбендазолом, эффект достигается в 96-98% случаев.
Для облегчения зуда рекомендовано использование антигистаминных и десенсибилизирующих средств, при возникновении гнойных осложнений показаны антибиотики. Описана некоторая эффективность местной криотерапии жидким азотом, однако при ее неправильном применении могут образовываться длительно незаживающие язвы. Высока вероятность отсутствия личики в обрабатываемом азотом ходе и выживания гельминта, поскольку паразит способен сохранять жизнеспособность при -21° C более 5 минут.
Прогноз и профилактика
Прогноз благоприятный, летальных исходов зафиксировано не было. При неосложненном течении болезни симптомы склонны к самостоятельному исчезновению примерно в течение 3-5 недель. Ежегодно до 22-58% случаев мигрирующей личинки неверно интерпретируются медицинскими работниками, вследствие чего возникают осложнения, не назначается адекватное лечение. Причиной диагностических ошибок становится неявная или нерезко выраженная симптоматика с преобладанием кожного зуда при отсутствии других жалоб.
Специфические профилактические средства (вакцины) не разработаны. Неспецифическими мерами предотвращения заражения являются личная гигиена, отказ от купания и проглатывания воды в случайных водоемах, хождение по песку и почве в прорезиненной закрытой обуви, использование перчаток и одежды закрытого типа при работе с грунтом и растениями. Необходимо проведение плановой дегельминтизации домашних питомцев, исключение выгула собак на детских игровых площадках.
Читайте также:


