Можно ли делать манту если у ребенка глисты
Чем вылечить человеческую аскариду?
Для избавления от паразитов наши читатели успешно используют Intoxic. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Аскариды – одни из наиболее распространенных гельминтов, паразитирующих в теле детей и взрослых. Эти глисты не что иное как круглые черви белого цвета, имеющие заостренные концы и отличающиеся размерами от пары миллиметров до пятнадцати сантиметров. Нередко аскариды бывают и полупрозрачными, поэтому обнаружить их в каловых массах больного довольно проблематично.

Паразитируют такие глисты в основном в тонком кишечнике человека, к его стенкам, в отличие от тех же солитеров, не прикрепляются. Аскариды активно перемещаются в противоположном движению пищи направлении, еще и поэтому специалисту выявить взрослых особей гельминтов в кале практически никогда не удается.
Правда, вместе с каловыми массами могут выходить наружу яйца глистов – увидеть их можно только под многократным увеличением в лабораторных условиях.
Как аскариды попадают в человеческий организм? Чаще всего это происходит следующим образом:
- с сырой пищей;
- если человек пьет сырую и при этом некачественную воду;
- когда взрослые или дети регулярно не моют руки и в целом не соблюдают правила личной гигиены.
Важно: такие глисты от одного человека другому передаваться не могут.
Когда попавшие в кишечник яйца аскариды со временем превращаются в личинки, последние с током крови разносятся по всему организму – глисты поселяются в печени, легких, сердце и даже головном мозге.
Когда личинки аскарид мигрируют по организму, они питаются молекулами крови. Именно поэтому основным симптомом, сопровождающим аскаридоз (форма гельминтоза, вызываемая аскаридами), является малокровие (анемия).
Продукты жизнедеятельности гельминтов, выделяемые ими в кровь в процессе миграции, могут вызывать у человека такие симптомы:
- острую аллергическую реакцию;
- болезненные ощущения во всем теле;
- гипертермию.
Если аскариды поселяются в легких, это провоцирует разрыв мелких капилляров, образуются множественные кровоизлияния. Наряду с этим, глисты провоцируют постоянный кашель, после заглатывания человеком частичек мокроты аскариды попадают в тонкую кишку, там постепенно из личинок гельминтов формируются взрослые особи.
Тяжелые стадии аскаридоза симптоматичны кишечной непроходимостью – по ходу движения переваренной пищи могут появляться переплетенные клубки из нескольких десятков глистов.
Другие (вторичные) признаки аскаридоза:
- резкие и сильные боли в животе;
- кожа может приобретать желтый оттенок, лицо становится бледным;
- недостаточная масса тела, аномальная худоба;
- так называемый аскаридозный токсикоз может провоцировать полное отвращение к пище у больного;
- глисты вызывают обильное слюноотделение и рвоту;
- кишечные расстройства – у человека могут быть запоры либо, наоборот, стул становится слишком жидким;
- частички аскариды выходят с каловыми массами.
Интересно, что наличие глистов в организме человека можно вначале заподозрить на фоне, казалось бы, обычных недугов – ОРВИ либо заболеваний сердца. Так, на латентной стадии гельминтоза больной испытывает легкое недомогание, его мучает сухой неглубокий кашель, при котором выделяется небольшое количество мокроты. При этом немного повышается температура тела – она не превышает отметку в 37,4 градуса.

Аскаридоз нередко симптоматичен появлением на коже кистей и стоп небольших прозрачных пузырьков, заполненных экссудатом, а также численных бородавок и папиллом. Из психоневрологических расстройств может наблюдаться скрежет зубами во сне и необоснованная раздражительность.
Чем так опасны аскариды? Медицинская статистика репрезентативна: каждый год гельминтоз, вызываемый этими паразитами, приводит к смерти около 10000 людей по всему миру. Чаще всего летальный исход обусловлен непроходимостью кишечника.
К другим опасным осложнениям аскаридоза можно причислить:
- воспаление легких;
- аппендицит;
- воспалительные процессы в желчевыводящих путях;
- гельминты могут закупоривать слезовыводящие пути в глазах;
- заболевания почек;
- повреждения мозговых тканей.
Если аскариды попали в детский организм, их паразитарная активность может привести к отставанию в развитии ребенка (это явление вызвано дефицитом полезных витаминов и других питательных веществ).
Поскольку аскаридоз чреват серьезными последствиями для здоровья детей и взрослых, специалисты рекомендуют пациентам после подтверждения диагноза пройти соответствующее лечение.
Для борьбы с недугом используются действенные медикаментозные противопаразитарные средства:
- Албендазол (аналоги – Вормил, Немозол). Дозировка – однократный прием 1 таблетки (400 мг);
- Мебендазол (аналог – Вермокс) – по одной 500 мг таблетке три дня подряд;
- Пирантел – 11 мг лекарственного средства / 1 кг массы тела человека однократно.
Также для лечения аскаридоза можно принимать такие антиглистные таблетки:
- Пиперазин – не более 4 мг в сутки, лучше пить лекарство перед сном;
- Декарис – данный препарат не только оказывает губительное воздействие на аскарид, но и обладает иммуномодулирующей функцией;
- Сантонин – лекарственное средство, которое принимают два дня подряд. Нельзя использовать препарат людям, у которых есть воспалительные процессы в почках либо органах ЖКТ.
Помимо специфических противоглистных средств, лечение аскаридоза должно включать в себя использование следующих препаратов:
- антигистаминные лекарственные средства (например, Супрастин, Диазолин);
- иммуномодуляторы;
- комплексы витаминов и минералов;
- сорбенты (Энтеросгель, активированный уголь, Полифепан);
- при легочных симптомах аскаридоза – отхаркивающие лекарственные средства.
Результаты такой медикаментозной терапии, по статистике, довольно утешительны: лечение приводит к гибели 88 процентов паразитирующих в человеческом организме аскарид.
В некоторых случаях специалист может назначить повторное лечение аскаридоза через месяц после того, как пациент прошел первый терапевтический курс. Это связано с тем, что медикаментозные средства, указанные выше, убивают только взрослых глистов, никак не влияя на их личинки или отложенные яйца.

Лечение аскаридоза проводят и в домашних условиях с применением действенных рецептов. Так, лучшими лекарственными растениями, которые могут помочь вывести гельминтов, являются:
Высушенные травы смешивают в равных пропорциях, измельчают, после чего столовую ложку сбора заливают одним стаканом кипятка. Полученную смесь готовят на небольшом огне еще в течение 20 минут. Как проводят лечение: взрослым рекомендуется выпивать по полстакана отвара из лекарственных трав рано утром и перед сном. Для детей дозировка должна быть меньшей.
Лечение аскаридоза можно проводить и с помощью следующих средств:
- гранатового сока;
- чеснока;
- лука;
- семян тыквы;
- грецких орехов.
После того, как пациентом были проведены соответствующие глистогонные мероприятия, следует обязательно принять значительную дозу любого слабительного препарата либо поставить клизму.
Аскаридоз – разновидность гельминтоза, развивающегося в теле человека на фоне паразитарной активности круглых белых червей (аскарид). Это серьезный недуг, требующий своевременного и тщательного лечения. В ином случае аскаридоз может вызывать тяжелые осложнения, наиболее серьезными из которых являются кишечная непроходимость, воспалительные процессы во внутренних органах и множественные локальные кровоизлияния. Своевременная диагностика недуга и правильно подобранная противогельминтная терапия позволит избежать негативных последствий для здоровья пациента.
Как избавиться от глистов у детей, лечим ребенка в домашних условиях
Гельминтоз — нередкое явление среди детей. Малыши поднимают с пола игрушки, пробуют их на вкус, хватают грязными руками еду, любят обниматься с домашними животными.

Столкнувшись с проблемой в первую очередь нужно выяснить, как избавиться от глистов у детей в кратчайшие сроки и не допустить повторного заражения. Грамотный подход поможет найти верное решение и полностью восстановить здоровье.
Самые распространенные паразитарные заболевания у детей — энтеробиоз и аскаридоз. Оба они вызываются круглыми червями (нематодами). В первом случае возбудителем являются острицы, во втором — аскариды. Более 90% фиксируемых случаев глистной инвазии у детей приходится на вышеназванные заболевания.
Другие инфекции встречаются крайне редко. Экзотических паразитов ребенок может встретить, посещая неблагополучные страны, либо проживая в антисанитарных условиях, где нарушаются все возможные правила гигиены.
Этот вид червей проникает в организм оральным путем. Источником заражения является больной человек. Микроскопические яйца находятся на одежде, предметах обихода, шерсти животного, в окружающей среде и могут проникать, например, с немытыми фруктами и ягодами, поднятыми с земли. Заражение может произойти от еды, на которой посидела муха: яйца остриц прилипают к лапкам насекомых, если ранее она посидела на экскрементах.
Яйца остриц способны сохранять жизнеспособность в течение месяца.
Цикл жизни паразита длится от 30 до 60 дней. Обосновавшиеся в кишечнике яйца острицы, спустя две недели вылупляются в личинки. Те развиваются в половозрелую особь. Взрослый глист представляет собой белого тонкого червя, размером около 1 см.

Самка откладывает яйца примерно каждые две недели. Это происходит ночью, когда мышцы тела ребенка максимально расслаблены и ничто не мешает червю выйти наружу. Самка острицы откладывает яйца в мышечных складках возле анального отверстия.
Паразит раздражает кожу и вызывает нестерпимый зуд. Это становится причиной повторного заражения. Ребенок, почесывая зудящие места, разносит яйца глиста по белью, одежде, окружающим предметам. Без соблюдения профилактических мер может произойти повторное инфицирование. Внешне будет казаться, что лечение не приносит результатов, несмотря на проведение нескольких курсов.
Острицы питаются пищей хозяина. Кроме того, червь высасывает кровь, вгрызаясь в стенки капилляров слизистой кишечника. У больного наблюдается недостаток питательных веществ и развивается анемия.
В процессе жизнедеятельности, паразит выделяет токсины, которые всасываются в кровь и отравляют организм хозяина. У ребенка возникает тошнота, рвота, нарушение стула. Отравляющие вещества влияют и на нервную систему. Ребенок становится раздражительным, нарушается засыпание, появляются ночные кошмары.
К симптомам добавляется сухость во рту, потеря веса, аллергические реакции. Засорение слепой кишки червями провоцирует аппендицит.
У девочек к признакам добавляется ночное недержание, когда острицы переползают в уретру и, раздражая ее, вызывают желание помочиться. Черви способны достигать влагалища, становясь причиной вульвовагинита.
Насколько сильно проявит себя болезнь, зависит от способности иммунитета противостоять заболеванию. Важно вовремя принять меры и выбрать верный способ лечения.
Для избавления от паразитов наши читатели успешно используют Intoxic. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Яйца аскариды концентрируются в почве. Благоприятной средой для них является увлажненная земля и песок. При нарушении правил личной гигиены яйца проникают в пищеварительный тракт. Через три месяца из них вылупляются личинки, которые могут распространяться по всему телу, поражая любые органы, в том числе легкие, печень, мозг. На начальной стадии заболевания наблюдается увеличение селезенки, печени, лимфоузлов. Одним из характерных признаков заражения являются кожные высыпания, дерматозы.

Личинки, мигрировавшие в легких, вызывают местные воспаления. Температура тела при этом поднимается до 38°C. Появляются признаки обструктивного бронхита или пневмонии. При сухом кашле выделяется оранжевая мокрота, редко с примесью крови. На рентгеновских снимках можно заметить следы перемещения личинок червя.
Вместе с откашливаемой мокротой паразит снова отправляется в пищеварительную систему. Там он развивается до половозрелой особи. Взрослые черви нарушают работу органов пищеварения: провоцируют тошноту, резкую рвоту, поносы или запоры, боли в животе, нарушение аппетита. Самыми тяжелыми осложнениями являются: аппендицит, перитонит (острое воспаление органов брюшной полости) непроходимость кишечника.
Для ребенка особенно важно своевременно получать питательные вещества. Дефицит витаминов на фоне развития глистной инвазии может вызвать задержку роста и развития.
От токсинов, выделяемых червем, страдает нервная система. Появляются психические расстройства, нарушение сна, раздражительность, ночные кошмары, в тяжелых случаях эпилептические припадки.
Органические поражения возникают в самых запущенных случаях, при отсутствии какого-либо лечения. Их причиной становится грубое нарушение санитарных норм при содержании ребенка и значительное ослабление иммунитета, вызванное сторонними факторами.
В относительно здоровом организме болезнь может протекать бессимптомно или слабо выражаться пищевым расстройствами, кожными высыпаниями и зудом в анальной области. В любом случае гельминтоз необходимо лечить.
Назначать препараты самостоятельно нельзя. Все они имеют токсическое действие и должны прописываться специалистом по результатам проведенных исследований и с учетом возраста и веса ребенка.
Если мы лечим ребенка от глистов в домашних условиях, детям самостоятельно назначаем препараты, то вряд ли мы сможем проконтролировать успешность терапии, не обратившись к врачу. Неправильно выбранное лекарство может просто не подействовать. Поэтому с проблемой лучше обратиться к гастроэнтерологу или паразитологу.

Лекарство назначают в соответствии с типом выявленных червей. Каждое вещество по-разному действует на разные виды паразитов.
- пирантел (парализует и выводит взрослых нематод, не действует на личинки в период миграции);
- левамизол (действует на нематод, стимулирует иммунитет);
- мебендазол (имеет широкий спектр действия, эффективен при нематодозах и смешанных инвазиях);
- альбендазол (действует как на круглых, так и плоских червей на многих стадиях развития, включая личиночную форму).
Большинство таблеток от глистов нельзя жевать или толочь, поэтому их неудобно давать маленьким детям. Препараты вызывают побочные действия со стороны органов пищеварения, вследствие чего их не рекомендуют пить натощак.

Поскольку препараты раздражают слизистую желудка, они противопоказаны при острых заболеваниях органов ЖКТ, таких как язвы, колиты и пр.
Лекарства отрицательно влияют на органы кроветворения и их нельзя принимать при болезнях крови и печени.
Восприимчивость к отдельным компонентам также является противопоказанием.
- Тщательная обработка пищевых продуктов. Мытье фруктов, овощей, зелени, ошпаривание их кипятком. Приготовление рыбных блюд под крышкой в течение 40 мин. Мясо желательно тушить или жарить не менее часа.
- Соблюдение чистоты предметов, с которыми ребенок контактирует. Дезинфицирование сосок, бутылочек. Мытье детской посуды, игрушек. Регулярная влажная уборка.
- Обязательное мытье рук перед едой. В особенности после посещения туалета, прогулок, игр в песочнице, контактов с животными.
- Детское нижнее и постельное белье рекомендуется стирать при 90˚С. После сушки проглаживать утюгом с двух сторон.
Гельминтоз — неприятное заболевание. В запущенных случаях у детей оно может вызвать серьезные последствия. Но на сегодняшний момент существуют эффективные средства, способные за короткие сроки избавить от проблемы. Лечение эффективно, когда правильно подобран препарат и верно назначена схема приема. Поэтому терапию должен рекомендовать врач, после проведенного всестороннего обследования.
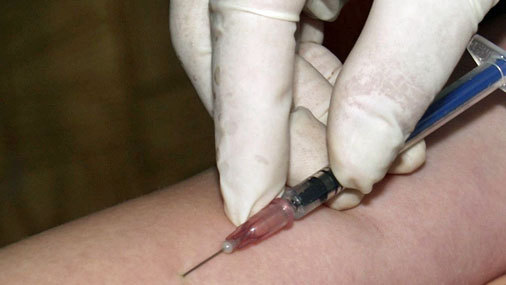
Реакция Манту - это основной метод профилактического обследования детей на туберкулез, иммунологический тест, который показывает, есть ли в организме туберкулезная инфекция.
Что такое реакция Манту
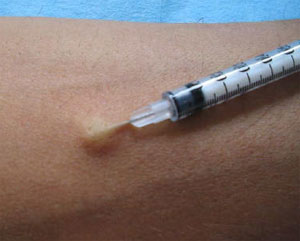
Реакция Манту - это основной метод профилактического обследования детей на туберкулез, иммунологический тест, который показывает, есть ли в организме туберкулезная инфекция.
Строго говоря, реакция организма на туберкулин является одной из разновидностей аллергии (ибо туберкулин сам по себе не является полноценным антигеном, но скорее аллергеном).
Так ли безвредна туберкулиновая проба?
Скорее всего, туберкулин можно охарактеризовать как разнородную смесь из органических веществ разной степени сложности, полученных из микобактерий. Туберкулин не несет в себе туберкулезную палочку, как может показаться из названия. Он содержит только продукты ее жизнедеятельности.
Современный препарат туберкулина, помимо самого туберкулина, содержит соли фосфатного буферного раствора, натрия хлорид, стабилизатор Твин-80, и фенол в качестве консерванта. В основном препарат избавлен от балластных примесей, однако он может содержать их в следовых количествах, что может влиять на результат реакции.
Первая Манту ставится в год
Ежегодному обследованию с помощью внутрикожной пробы Манту подлежат практически здоровые дети и подростки, начиная с 12-месячного возраста, независимо от результатов предыдущей пробы.
И тут начинаются противоречия. Доказано, что постановка пробы не имеет смысла у детей младше 12 месяцев, ибо результат пробы будет недостоверным или неточным, в связи с возрастными особенностями развития иммунной системы – реакция может быть ложноотрицательной. Дети младше 6 месяцев неспособны адекватно отвечать на пробу Манту. Но при этом существует следующая практика: детям, не привитым в период новорожденности, проба Манту ставится 2 раза в год, начиная с 6-месячного возраста, до проведения ребенку прививки вакциной БЦЖ.
Неправильное обращение с местом постановки пробы может повлиять на результат реакции, а это не нужно ни пациенту, ни врачу. До момента оценки результатов не надо мазать пуговку зеленкой, перекисью. Очень важно не допускать контакта места пробы с водой и другими жидкостями. Не нужно заклеивать ранку лейкопластырем – под ним кожа может потеть. Не допускайте того, чтобы ребенок расчесывал место введения туберкулина. После оценки результатов, если образовался гнойничок или язвочка, ее можно обрабатывать как любую другую ранку, с применением всех традиционных средств.
Что может повлиять на реакцию Манту?
Реакция организма на туберкулин является одной из разновидностей аллергии. Именно поэтому имеющиеся аллергические заболевания могут влиять на результат пробы Манту - это и пищевая или медикаментозная аллергия, и аллергический дерматит. На результат реакции могут влиять недавно перенесенные инфекции, хроническая патология, иммунитет к нетуберкулезным микобактериям, возраст. Не последнюю роль играют и другие сопутствующие факторы: индивидуальные характеристики чувствительности кожи, фаза менструального цикла у девушек, сбалансированность питания ребенка. Даже глисты способствуют положительной реакции Манту. Воздействие на результаты пробы оказывают неблагоприятные экологические факторы: повышенный радиационный фон, вредные выбросы химических производств.
На результаты туберкулинодиагностики также могут влиять различные нарушения в методике ее проведения: транспортировке и хранении туберкулина, при применении нестандартного и некачественного инструментария, при погрешностях в технике постановки и чтения реакций Манту.
Также в Инструкции указывается на возможную индивидуальную непереносимость туберкулина, при которой, по логике, реакция Манту просто противопоказана (именно это я и пытаюсь доказать медикам в отношении своего ребенка – на вводимый туберкулин поднимается высокая температура, наблюдается общая вялость, плохое самочувствие, расстройство желудочно-кишечного тракта).
С учетом вышеперечисленных факторов, в изолированном виде, сама по себе положительная реакция Манту не является 100% доказательством инфицирования туберкулезом.
Противопоказания к проведению пробы Манту:
- кожные заболевания
- острые и хронические инфекционные и соматические заболевания в стадии обострения (проба Манту ставится через 1 месяц после исчезновения всех клинических симптомов или сразу после снятия карантина)
- аллергические состояния
- эпилепсия.
Не допускается проведение пробы в тех коллективах, где имеется карантин по детским инфекциям - проба Манту ставится через 1 месяц после исчезновения всех клинических симптомов или сразу после снятия карантина.
Ввиду того, что вырабатываемый в результате прививок иммунитет может повлиять на результат пробы Манту, ее постановка не должны проводиться в один день с какими бы то ни было прививками. В противном случае увеличивается риск ложноположительных реакций. В случаях, если по тем или иным причинам пробу Манту производят не до, а после проведения различных профилактических прививок, туберкулинодиагностика должна осуществляться не ранее чем через 1 месяц после прививки.
Оценка результатов
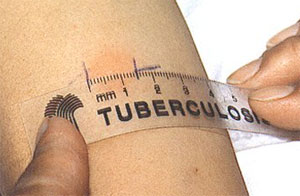
После введения туберкулина, на 2-3 день образуется специфическое уплотнение кожи. На вид это возвышающийся над кожей, немного покрасневший округлый участок кожи, от обычного покраснения на ощупь отличающийся незначительным уплотнением. Чем больше в организме знающих о туберкулезной палочке иммунных клеток, тем больше будет размер уплотнения.
Измеряется только размер уплотнения. Покраснение вокруг уплотнения не является признаком иммунитета к туберкулезу или инфицированности, однако оно регистрируется, когда нет папулы.
Реакция считается:
- отрицательной - при полном отсутствии уплотнения или при наличии только уколочной реакции (0-1 мм);
- сомнительной - при “пуговке” размером 2-4 мм и при покраснении любого размера без уплотнения;
- положительной - при наличии выраженного уплотнения диаметром 5 мм и более. Слабо положительными считаются реакции с размером “пуговки” 5-9 мм в диаметре; средней интенсивности - 10-14 мм; выраженными - 15-16 мм;
- очень сильно выраженной у детей и подростков считается реакция с диаметром уплотнения 17 мм и более.
Когда необходимо обратиться к фтизиатру?
Сама по себе положительная реакция Манту не является 100-процентным доказательством наличия туберкулеза. Однако есть моменты, которые свидетельствуют об опасности:
- чувствительность к туберкулину из года в год увеличивается по нарастающей;
- резкий “скачок”, при котором уплотнение увеличивается на 6 мм и более (например, в прошлом году “пуговка” была размером 10 мм, а в этом - 16);
- недавнее пребывание в регионе с повышенной циркуляцией туберкулеза;
- даже временный контакт с больным открытой формой туберкулеза;
- наличие в семье родственников, болевших или инфицированных туберкулезом.
В таких случаях ребенка направляют на консультацию к детскому фтизиатру.
Реакция считается отрицательной при полном отсутствии инфильтрата (гиперемии) или при наличии уколочной реакции (0-1 мм); сомнительной - при инфильтрате (папула) размером 2-4 мм при только гиперемии любого размера без инфильтрата; положительной - при наличии выраженного инфильтрата (папула) диаметром 5 мм и более. Слабо положительными считаются реакции с размером инфильтрата 5-9 мм в диаметре; средней интенсивности - 10-14 мм; выраженными - 15-16 мм. Гиперергическими у детей и подростков считаются реакции с диаметром инфильтрата 17 мм и более, у взрослых - 21 мм и более, а также везикулонекротические реакции, независимо от размера инфильтрата, лимфангоит, дочерние отсевы, регионарный лимфаденит.
Если у вашего ребенка положительная проба Манту
В условиях обязательной вакцинации и ревакцинации БЦЖ положительные реакции на пробу Манту могут быть следствием как инфекционной, так и послевакцинальной аллергии. Поэтому прежде чем приступить к решению вопроса о характере аллергии, необходимо установить наличие и размер кожного рубца на месте введения вакцины БЦЖ; сроки, прошедшие с момента вакцинации (ревакцинации) и сопоставить их с размером инфильтрата и предыдущими результатами туберкулиновых проб.
Положительная реакция на туберкулин у двух - трехлетнего ребенка может быть проявлением поствакцинальной аллергии. В зависимости от индивидуальной реактивности организма реакция на пробу Манту через 1-1,5 года после вакцинации БЦЖ может быть отрицательной, сомнительной и у 60 процентов детей положительной. Положительные реакции как проявления послевакцинальной аллергии развиваются через 6-8 недель после вакцинации и достигают наибольшей интенсивности к 1-2 годам. Это обусловлено тем, что к этому периоду послевакцинальный иммунитет достигает максимальной выраженности. Поэтому в первые два года жизни после вакцинации БЦЖ положительные реакции на пробу Манту могут быть диаметром от 5 до 16 мм. При рубце 2-4 мм длительность поствакционального иммунитета составляет 3-4 года. Таким детям Манту рекомендуется ставить на фоне приема десенсибилизирующих средств в течение 7 дней (5 дней до постановки и 2 дня после нее).
Если проба Манту показала положительный результат, то педиатр направит вас на консультацию фтизиатра. Необходимо исключить все влияющие факторы: вакцинация БЦЖ и другими вакцинами, недавняя инфекция, аллергия к компонентам туберкулина, аллергия неясной этиологии.
Заключение "аллергия неясной этиологии" делается в том случае, когда невозможно решить вопрос о характере аллергии (инфекционная или послевакцинальная). Для уточнения этиологии аллергии дети направляются в ПТД, где после проведенного обследования их ставят на учет по "О" группе диспансерного наблюдения. Через 6 месяцев пробу Манту повторяют. Если размер реакции остается прежним или увеличивается, аллергия считается инфекционной. Снижение чувствительности к туберкулину свидетельствует о послевакцинальной аллергии.
Важным признаком, позволяющим провести различие между поствакцинальным иммунитетом и инфицированием, как причинами положительной реакции, является наличие пигментации (коричневатое окрашивание места, где была папула) спустя 1-2 недели после постановки пробы Манту. Папула, появляющаяся после вакцинации обычно не имеет четких контуров, бледно-розовая и не оставляет пигментации. Постинфекционная папула более интенсивно окрашена, имеет четкие контуры и оставляет пигментацию, сохраняющуюся около 2 недель.
Срок, прошедший после прививки БЦЖ
Размер рубчика после прививки БЦЖ
Размер папулы при постановке пробы Манту
Не имеет значения
Уменьшение размера или прежний размер
Увеличение размера на 2-5 мм, если предыдущий результат был положительным
Изменение на положительную или увеличение на 6 мм
- появление впервые положительной реакции (папула 5 мм и более) после ранее отрицательной или сомнительной;
- усиление предыдущей реакции на 6 мм и более;
- гиперергическая реакция (более 17 мм) независимо от давности вакцинации;
- реакция более 12 мм спустя 3-4 года после вакцинации БЦЖ.
Именно вираж заставляет врача думать о произошедшем в течение последнего года инфицировании. Например, если результат пробы за последние три года выглядел как 12, 12, 12, а на четвертый год был получен результат 17 мм, то с большой долей вероятности можно говорить о произошедшем инфицировании. Естественно, что при этом надо исключить все влияющие факторы – аллергию к компонентам туберкулина, аллергию на другие вещества, недавно перенесенную инфекцию, факт недавней вакцинации БЦЖ или другой вакциной менее 1 мес. назад, и т.п.
Если ставят на учет и назначают профилактическое лечение
Инфицированные более одного года с гиперергической реакцией на туберкулин и увеличением реакции на 6 мм и более наблюдаются в тубдиспансере. Проводится химиопрофилактика в течение 3 месяцев.
Постановка детей на диспансерный учет у фтизиатра определена положениями Инструкции по организации диспансерного наблюдения и учета контингентом противотуберкулезных учреждений (Приложение N 7 к Приказу Минздрава России от 21 марта 2003 г. N 109, часть III Группы диспансерного наблюдения и учета детских и подростковых контингентов противотуберкулезных учреждений).
При первом визите к фтизиатру вам назначат следующие обследования – флюорография грудной клетки, микробиологический посев мокроты, обследование членов семей.
Режим и методику химиотерапии определяют индивидуально с учетом факторов риска. Требуйте достоверной оценки состояния здоровья своего ребенка. Уточните рекомендации врача по приему витаминов, гепатопротекторов (лекарственные средства, защищающие печень) и режиму специальной диеты.
Другие методы диагностики
Проба Пирке - кожная проба, проводимая путём нанесения на кожу внутренней поверхности предплечья капли старого туберкулина Коха (АТК) и скарификации кожи через нанесённую каплю. Через 48-72 ч проводят оценку местной реакции. В настоящее время пробу практически не применяют ввиду низкого стандарта в постановке пробы (разная величина капли, разная длина и глубина царапины и т.д.).
Градуированная проба Пирке - модифицированная проба Пирке. На кожу внутренней поверхности предплечья или передней поверхности бедра наносят по каплям 4 различных р-ра туберкулина: 100%, 25%, 5% и 1% и в качестве контроля пятую каплю 0,25% р-ра карболовой кислоты в 0,9% р-ре NaCl, на котором готовят р-ры туберкулина. Скарификацию кожи через нанесённые капли проводят, начиная с контрольного р-ра и заканчивая 100% туберкулином. Чтение местной реакции проводят через 48-72 ч. Чаще всего эту пробу используют в педиатрической практике.
Среди других методов диагностики туберкулёза в некоторых регионах используют иммуноферментный анализ (ИФА), несущий информацию не о заболевании, а об инфицировании. ИФА выявляет антитела к микобактериям туберкулёза. Его информативность высока лишь в странах с низкой заболеваемостью и инфицированностью населения. Чувствительность колеблется от 68 до 90%, следовательно, недиагносцированным остается достаточно большой процент.
Серологические исследования при туберкулёзе основаны на распознавании сывороточных иммуноглобулинов G (IgG) — антител, специфичных к микобактериальным антигенам. Применяют методы, использующие связанный с ферментом иммуносорбент (ELISA).
Методика полимеразной цепной реакции (ПЦР), которая обладает исключительно высокой чувствительностью (порядок 1-10 микроорганизмов) и высокой специфичностью. ПЦР-метод позволяет улучшить диагностику туберкулеза, сделать ее быстрой и дешевой, а также снимает сомнительные диагнозы при гипердиагностике. Существенным преимуществом этой реакции является возможность работать с малым количеством патологического материала и получение результатов анализа в течение одного рабочего дня. Особенно сильно преимущество ПЦР-метода при внелегочных формах инфекции. Парадоксально, но метод ПЦР до сих пор не принят во фтизиатрии в качестве официального метода диагностики. К сожалению, на настоящий день ситуация такова, что результаты ПЦР обязательно должны быть подтверждены либо одной из официально принятых методик, либо клинически.
Вместо заключения.
Если вы не согласны с диагнозом, либо попали под случай гипердиагностики, попросту – перестраховки специалиста, первое - подключите к ситуации педиатра. Лучше, если это будет педиатр высокой квалификации, который определит, что ребенок развивается нормально, результаты общего обследования в норме, и нет причин подозревать туберкулез внелегочной локализации (а легочная исключена по данным флюрографии). Второе – по закону вы имеете право отказаться от любого лечения (ст. 7, ч. 3 Закона "О предупреждении распространения туберкулёза в Российской Федерации" – об оказании противотуберкулёзной помощи несовершеннолетним только с согласия их законных представителей). И третье – если специалист отказывает вам в направлении на дополнительные исследования (нарушает другие положения Инструкции), либо просто отказывает вам в консультации и диалоге, вы можете обжаловать его действия в административном порядке в письменном обращении к руководству медицинского учреждения или территориального управления (отдела) Минздрава РФ.
Документы:
- Инструкция по применению туберкулиновых проб (Приложение N 4 к Приказу Минздрава России от 21 марта 2003 г. N 109)
- Группы диспансерного наблюдения и учета детских и подростковых контингентов противотуберкулезных учреждений (Инструкция по организации диспансерного наблюдения и учета контингентом противотуберкулезных учреждений, Приложение N 7 к Приказу Минздрава России от 21 марта 2003 г. N 109, часть III).
Читайте также:


