Мирамистин при кишечной палочки в моче
Кишечная палочка в моче – это звучит пугающе. Многие пациенты, увидев заключение анализов, начинают паниковать, подозревая опасную инфекцию и уже предчувствуя скорую госпитализацию в больницу. Действительно ли все так серьезно или не стоит беспокоиться? Нужно ли лечение, если по результатам исследования мочи обнаружено наличие кишечной палочки?
Причины
Кишечная палочка, или Escherichia coli (сокращенно E. coli) – это бактерия, являющаяся частью нормальной микрофлоры ЖКТ. Если человек здоров, у него крепкий иммунитет, она не приносит вреда. Однако существуют факторы, способствующие провокации ею инфекций мочевых путей:
- Иммунодефицит.
- Несоблюдение требований гигиены (например, попадание фрагментов каловых масс в зону уретры при неправильном использовании очищающих салфеток, редком подмывании, ношении загрязненного фекалиями белья).
- Наличие заболеваний мочевыводящих путей в острой или хронической форме.
- Заражение при контакте с носителем патогенного штамма кишечной палочки (бытовом, половом).
- Травма уретры (при сексуальных отношениях, медицинских манипуляциях).

Кроме того, выделяют так называемые патогенные штаммы – это виды Escherichia coli, способные вызывать заболевания. Они могут передаваться от зараженного человека здоровому, в том числе ребенку от матери при беременности и во время родов, последующих контактов.
Кишечная палочка является лидером среди бактерий, вызывающих инфекции мочевыводящих путей у детей и взрослых. По статистике, более 80% случаев связаны именно с этим микробом, способным провоцировать такие состояния как:
- бессимптомная бактериурия (выделение Escherichia coli с мочой при отсутствии жалоб и признаков поражения почек, уретры и других отделов выделительной системы);
- острая инфекция (с яркими проявлениями, свойственными конкретному заболеванию – циститу, пиелонефриту);
- хронический воспалительный процесс (периодически активизирующийся или вялотекущий, порой латентный (скрытый)).
Женщины сталкиваются с инфекциями, вызванными Escherichia coli, чаще, нежели мужчины. Причина – близость уретры к анальному отверстию, являющемуся потенциальным источником болезнетворных микроорганизмов.
Симптомы
Кишечная палочка в мочевом пузыре и других отделах выделительной системы может проявляться рядом признаков:
- Дискомфорт и боль в нижней части живота (преимущественно над лобком) и/или в области поясницы.
- Помутнение мочи, неприятный запах от нее, изменение цвета.
- Лихорадка, слабость – от незначительной степени выраженности до тяжелого состояния.
- Частые позывы на мочеиспускание и болезненность при попытке опорожнить пузырь.
- У маленьких детей возможна тошнота, рвота, боль в животе без четкой локализации, диарея.
В моче может нарастать количество таких элементов как:
- лейкоциты;

эритроциты;- белок;
- нитриты;
- визуализирующиеся при микроскопии бактерии.
Задумываться об инфицировании мочевых путей Escherichia coli стоит также, если наблюдаются рецидивирующие (то есть повторяющиеся даже после лечения) уретриты, циститы, пиелонефриты.
Диагностика
Об инфекции, вызванной кишечной палочкой, можно догадываться во многих случаях. Но пациенты приходят на прием к врачу с разными жалобами, и следует правильно дифференцировать их – так как тесты для идентификации болезнетворных агентов проводятся лишь по показаниям.
Если у пациента наблюдается инфекция мочевых путей, предположительно вызванная Escherichia coli, необходимо определить:
- Наличие тревожных симптомов (при этом стоит помнить, что они соответствуют варианту поражения (например, клинике пиелонефрита), а не типу микроба).
- Действительно ли бактерии присутствуют в организме пациента, а не попали в мочу извне (например, при неправильном сборе и хранении образца материала).
- О каком штамме Escherichia coli идет речь.
- Есть ли другие колонии микроорганизмов (гонококки, протеи).
Общий анализ мочи, включая тест на нитриты или иной биохимический маркер бактериурии, не может дать ответы на вышеуказанные вопросы. Для идентификации микроорганизмов требуется использовать специальный метод – посев.
Это и есть посев – материал, взятый у пациента, помещают на питательные среды, пригодные для роста тех микроорганизмов, вероятность инфицирования которыми проверяют. Сегодня именно этот метод имеет решающее значение в диагностике.
Анализ позволяет достоверно сказать:
- есть ли в материале Escherichia coli;
- какое количество колоний (уровень бактериурии) наблюдается;
- какой штамм микроорганизма выделен и чувствителен ли он к антибиотикам.
Чтобы осуществить посев мочи на патогенную флору, необходимо получить не загрязненный попадающими извне бактериями образец. Поэтому актуальны следующие требования:
- Тщательная гигиена наружных половых органов (без мыла или антисептиков).
- Аккуратное просушивание (с помощью салфетки, чистого полотенца, которыми не следует тереть слизистую и кожу, а лишь убрать избыток влаги).
- Сбор средней порции мочи (первые 2 секунды писают в унитаз, затем – в стерильную емкость, завершающую порцию тоже выпускают в туалет).
- до начала приема антибиотиков;
- не раньше чем через 1-2 недели после завершения терапии, если курс уже применяется;
- у женщин – вне периода менструации.
Запрещено использовать мочу:
- из подгузника;

из подкладного судна;- из горшка;
- из нестерильного пакета-мочеприемника.
Исследование не будет достоверным, если образец контаминирован (загрязнен) бактериями. По этой причине могут быть использованы методы катетеризации (введения тонкой трубки) или пункции (прокола) мочевого пузыря.
Расшифровка
Кишечная палочка, обнаруженная в моче, может означать сразу несколько патологических состояний. Сюда можно отнести:
- Развитие активной инфекции.
- Возникновение хронического очага.
- Наличие бессимптомной бактериурии.
Так или иначе, ее появление в моче в большом количестве считается неблагоприятным признаком и может рассматриваться как латентная инфекция. Согласно таблице расшифровки, показатели интерпретируют следующим образом:
| Клиническая ситуация | Результат бакпосева | Наличие жалоб на состояние здоровья и признаков поражения мочевых путей | |
|---|---|---|---|
| Свободное опорожнение пузыря | Постоянное использование катетера | ||
| Норма | Отсутствие роста Escherichia coli или до 10 2 КОЕ/мл | До 100 колоний в 1 мл | - |
| Активная инфекция | ↑ 10 4 КОЕ/мл | Есть | |
| Бессимптомная бактериурия | ↑ 10 5 КОЕ/мл | - | |
Взятые методом пункции (надлобкового прокола) мочевого пузыря образцы в норме стерильны.
Лечение
Если при обследовании обнаруживается инфицирование патогенным штаммом Escherichia coli, даже при бессимптомной бактериурии показано медицинское вмешательство, поскольку существует высокая вероятность активизации воспалительного процесса.

В группе риска:
- беременные женщины;
- маленькие дети;
- пожилые люди.
Также бактерия особенно опасна для лиц с нарушениями со стороны мочевых путей (например, с хроническим пиелонефритом или циститом).
Лечение кишечной палочки в моче – не совсем корректное выражение. Врач воздействует на болезнь, а бактерия является лишь провокатором неблагоприятных изменений. Если она выявлена при диагностике, базовый препарат – антибиотик (один или в сочетании):
Врач, обследующий женщину в периоде гестации (вынашивания плода), при выявлении инфекции Escherichia coli оказывается перед дилеммой: нужно лечить пациентку, чтобы не допустить осложнений, но при этом не навредить ни ей, ни развивающемуся ребенку.
При инфекциях мочевых путей у беременных, в зависимости от индивидуальных характеристик патологического процесса и срока гестации, рекомендуется применять:
Класс безопасности – это иначе уровень риска для здоровья беременной и плода. Так как женщины в период гестации не подлежат участию в клинических исследованиях, тесты проводятся на животных. Итак, категория B присваивается лекарству, если не было прецедентов отрицательного влияния.
Кишечная палочка в моче у ребенка может быть устранена с помощью таких препаратов группы антибиотиков как:

Выбор противомикробных средств зависит от возраста пациента, типа заболевания, чувствительности обнаруженного штамма бактерии к препаратам (определяется лабораторным путем). Нельзя прерывать курс терапии досрочно, поскольку это приводит к неэффективности лечения и формированию у микробов резистентности – устойчивости к препаратам. Как и у взрослых, мочу ребенка нужно проверить после курса лекарств с помощью повторного бакпосева.
Профилактика
Чтобы избежать инфекций мочевых путей, вызванных кишечной палочкой, необходимо:
- Соблюдать правила гигиены.
- Использовать индивидуальные салфетки, чистые рулоны туалетной бумаги.
- Не прикасаться к области наружных половых органов и уретры грязными руками.
- Избегать сексуальных контактов с партнерами, которые могут быть источниками инфекции или использовать презервативы.
- Вовремя менять белье.
- Женщины не должны носить прокладки дольше 4 часов.
- При невозможности подмыться чистой теплой водой следует использовать влажные салфетки.
Осуществляя гигиену, нужно сначала мыть область наружных половых органов и уретры, а затем – анальную зону. Вытираться салфетками или полотенцем нужно по направлению к прямой кишке, а не наоборот.
В.О. Андреева, М.А. Левкович
Ростовский научно-исследовательский институт акушерства и педиатрии
Изучена эффективность местного применения Мирамистина в качестве альтернативы местной антибактериальной терапии при неспецифическом вульвовагините у девочек из группы часто болеющих детей. Установлено, что Мирамистин ® не только оказывает противовоспалительный эффект, но и повышает местный (влагалищный) иммунитет, что позволяет избежать применения местной антибактериальной терапии, сохраняя высокую эффективность лечения. Немаловажно, что лечение Мирамистином не сопровождается возникновением побочных реакций.
Ключевые слова: дети, хронический вульвовагинит, местный иммунитет, Мирамистин ®
Efficacy of Topical Miramistin ® in Treatment of Non-Specific Vulvovaginitis in Sickly Girls
V.O. Andreeva, M.A. Levkovich
Rostov Scientific Research Institute of Obstetrics and Pediatrics
As an alternative to antibacterial therapy, efficacy of topical Miramistin was investigated during non-specific vulvovaginitis in sickly girls. It was found that Miramistin exhibited not only anti-inflammatory effect, but also enhanced local (vaginal) immunity allowing avoiding use of local antibacterial therapy and preserving high therapeutic efficacy. Significantly, treatment with Miramistin was not accompanied with appearance of side effects.
Keywords: children, chronic vulvovaginitis, local immunity, Miramistin
Среди гинекологических заболеваний детского и подросткового возраста неспецифический вульвовагинит занимает одно из лидирующих мест, так как выявляется у 60-70% девочек, обращающихся к гинекологам [1]. Изменение состава нормальной вагинальной микрофлоры в детском возрасте может быть обусловлено влиянием различных экзогенных и эндогенных факторов, включающих иммунодефицитные состояния, иррациональную антибиотикотерапию, санитарно-гигиенические погрешности или инфекции, передаваемые половым путем [2]. В течение многих лет клиницисты, занимающиеся проблемой неспецифических вульвовагинитов у девочек, высказывали различные точки зрения об этиологии и микробиологической характеристике данного заболевания, что отразилось на методах лечения, иногда включающих системную антибиотикотерапию [3].
Современный практикующий врач сталкивается с обилием терапевтических схем, эффективность которых, к сожалению, крайне низка (38-55%), причем рецидив заболевания отмечается в каждом третьем случае [1].
К катионным антисептикам относятся химические соединения разной природы, имеющие в своей структуре сильно основные функциональные группы. Среди них важную роль играют свободные или замещенные аминогруппы, иминогруппа, гуанидиновая группировка [7]. Основные группы этих антисептиков в слабокислой среде приобретают положительный заряд и, взаимодействуя с отрицательно заряженными цитоплазматическими мембранами бактерий, вызывают их повреждение и последующую гибель [8].
В многочисленных научных статьях описаны эффективность применения препарата Мирамистин ® , его высокая антимикробная активность и широкий спектр действия. Препарат оказывает выраженное бактерицидное действие в отношении грамположительных (Staphylococcus spp., Streptococcus spp., Streptococcus pneumoniae и др.), грамотрицательных (Pseudomonas aeruginosa, Escherichia coli, Klebsiella spp. и др.), аэробных и анаэробных бактерий, включая госпитальные штаммы с полирезистентностью к антибиотикам. Препарат оказывает фунгицидное действие, в том числе на микрофлору с резистентностью к химиотерапевтическим препаратам [9].
У большинства госпитальных штаммов нет резистентности к Мирамистину. Кроме того, препарат стимулирует репаративные процессы, а в малых концентрациях обладает выраженным местным иммуномодулирующим действием, которое и обусловливает положительный терапевтический эффект препарата при урогенитальных инфекциях [10].
С поступлением в детские дошкольные учреждения и первый класс школы часто связано перенапряжение и истощение адаптационно-приспособительных механизмов, нарушение гомеостатического равновесия иммунной и других систем [1]. По данным В.Ю. Альбицкого и А.А. Баранова (1986), острые респираторно-вирусные инфекции могут возникать в среднем восемь раз на первом году, пять-шесть раз - на втором и три-четыре раза - на третьем году посещения ребенком детского организованного коллектива [11]. Недостаточно активный приобретенный иммунитет не может не отражаться на микробиоценозе полового тракта. Изменение параметров иммунной системы в детском возрасте и сопряженные с ними нарушения цитокинового баланса служат патогенетическим основанием для введения препаратов противовоспалительного и иммуномодулирующего действия в комплексную терапию хронических воспалительных заболеваний вульвы и влагалища у девочек.
Цель
Изучить возможность повышения эффективности и безопасности лечения неспецифического вульвовагинита у девочек из диспансерной группы часто болеющих детей путем замены местной антибактериальной терапии на местную терапию 0,01%-ным раствором бензилдиметил[3-(миристоиламино)пропил]аммония хлорида моногидрата (препаратом Мирамистин ® ).
Материал и методы
Под наблюдением находились девочки, обратившиеся в гинекологическое отделение Ростовского научно-исследовательского института акушерства и педиатрии по поводу хронического неспецифического вульвовагинита (N76.1) на фоне длительно протекающих и часто возникающих обострений (не менее четырех раз в год) хронической воспалительной патологии ЛОР-органов. В исследование не включались девочки с наличием тяжелой соматической патологии, а также девочки, которым накануне исследования проводили гормональную или антибактериальную терапию. Основную (клиническую) группу составили 68 девочек в возрасте от шести до девяти лет. Именно в этом возрасте наблюдается рост числа обострений, связанный с началом посещения детских дошкольных учреждений или школы [12]. Помимо хронической патологии ЛОР-органов (хронического тонзиллита, хронического аденоидита, хронического гайморита, ларинготрахеита, отита) у 55,8% выявлялась патология желудочно-кишечного тракта (дисбактериоз кишечника, реактивный панкреатит, синдром раздраженной кишки), у 32,3% - аллергические заболевания. Основная группа была разделена на две подгруппы в зависимости от применяемых методов местной терапии. В подгруппу А вошли 34 пациентки, получавшие инстилляцию препарата Мирамистин ® интравагинально в объеме 10 мл через пластиковый катетер один раз в сутки в течение десяти дней (в соответствии с инструкцией к препарату). Подгруппу В составили 34 пациентки, получавшие местную антибактериальную терапию в форме вагинальных палочек, изготовленных по рецептурной мануальной прописи (антибиотик подбирался индивидуально в зависимости от чувствительности выявленных микроорганизмов). Результаты исследований пациенток основной группы (подгрупп А и В) сравнивались с показателями 20 здоровых девочек аналогичного возраста, составивших контрольную группу. Средний возраст пациенток составил 7,8 (6,1; 8,9) года.
На первом визите (до назначения лечения) проводилось бактериоскопическое и бактериологическое исследование вагинального отделяемого. Состояние местного (влагалищного) иммунитета оценивалось с помощью определения уровня локальных цитокинов в вагинальном смыве до и после лечения. Вагинальные смывы получали путем орошения влагалища 5 мл стерильного 0,9%-ного раствора NaCl. Клеточный осадок отделяли центрифугированием при 1200 об/мин в течение десяти минут. В полученном вагинальном секрете определяли концентрацию провоспалительных цитокинов -фактора некроза опухоли альфа, интерлейкина 8, интерферона-альфа методом твердофазного иммуноферментного анализа с использованием тест-систем (Bender Medsystems, Австрия) и содержание основных классов иммуноглобулинов А, М, G методом радиальной иммунодиффузии по Манчини. Уровень воспалительной реакции слизистых оболочек влагалища оценивали по количеству лейкоцитов. Качественная и количественная оценка всех ассоциантов микробиоценоза генитального тракта осуществлялась с использованием бактериологического и бактериоскопического исследований, иммуноферментного анализа и метода полимеразной цепной реакции. Видовую идентификацию облигатных и факультативных анаэробов, микроаэрофилов, включая генитальные микоплазмы, гарднереллы, грибы и трихомонады, проводили с помощью компьютерной программы и идентификационных наборов фирмы Becton Dickinson BBL Crystal System. Методом ПЦР-диагностики выявляли хламидии, трихомонады, вирусы, гонококки. С помощью иммуноферментного анализа определялись антигены возбудителя хламидиоза. У всех пациенток специфический вульвовагинит был исключен. Через две недели после окончания местного лечения (второй визит) проводился бактериологический контроль и повторно исследовался смыв из влагалища на содержание цитокинов и иммуноглобулинов.
Результаты исследования
До начала лечения (первый визит) при бактериоскопическом исследовании вагинального отделяемого у пациенток основной группы были обнаружены повышенное количество лейкоцитов, смешанная коккобациллярная микрофлора, а у четырех (11,8%) девочек подгруппы А и шести (17,7%) подгруппы В - споры грибка Candida albicans.
Бактериологическое исследование показало, что число пациенток с нормоценозом генитального тракта в обеих подгруппах (без существенных различий между ними) было достоверно меньше, чем в группе контроля, где нормоценоз был одним из основных критериев отбора. Так, состояние нормоценоза выявлено только у восьми (11,8%) больных основной группы (пять случаев в подгруппе А и три в подгруппе В).
По данным сравнительного анализа выявленных дисбиотических изменений, нарушения микробиоценоза не различались между подгруппами, носи ли преимущественно воспалительный характер, были связаны с угнетением облигатной микрофлоры и активным размножением анаэробов. Изучение этиологической структуры микробиоценоза показало отсутствие возбудителей специфических инфекций и вирусов у здоровых девочек. Структура микробиоценоза влагалища у девочек была сходной в обеих подгруппах и характеризовалась снижением численности облигатных микроорганизмов во влагалищном биотопе по сравнению с группой контроля (табл. 1).
Таблица 1. Этиологическая структура микробиоценоза влагалища пациенток
| Микроорганизм | Основная группа (n = 68) | Группа контроля (n = 20) | ||
| абс. | % | абс. | % | |
| Lactobacillus spp. | 4 | 5,9 | 2 | 10 |
| Bifidobacterium spp. | 3 | 4,4 | 2 | 10 |
| Corynebacterium spp. | 12 | 17.7 1 | 1 | 5 |
| Staphylococcus spp. | 11 | 16.2 1 | 2 | 10 |
| Enterococcus spp. | 23 | 33,8 1 | 2 | 10 |
| Streptococcus spp. | 23 | 33,8 1 | 2 | 10 |
| Семейство Enterobacteriaceae | 24 | 35,3 1 | 3 | 15 |
| Candida spp. | 10 | 14,7 1 | 1 | 5 |
| Облигатные анаэробы | 45 | 66,2 1 | 1 | 5 |
Таблица 2. Количественная характеристика микрофлоры влагалища пациенток
| Микроорганизм, lg КОЕ/мл | Подгруппа A (n = 34) | Подгруппа В (n = 34) | Группа контроля (n = 20) | ||
| до лечения | после лечения | до лечения | после лечения | ||
| Условно-патогенные | 6,7 ± 0,11* | 3,3 ± 0,1 1,2,3 | 7,2 ± 0,12 1 | 4,1 ± 0,11 1,2 | 2,1 ± 0,17 |
| Lactobacillus spp. | 2,71 ± 0,9* | 3,8 ± 0,13 2,3 | 2,9 ± 0,21 1 | 4,7 ± 0,13 2 | 4,7 ± 0,3 |
| Bifidobacterium spp. | 2,1 ± 0,13* | 3,4 ± 0,ll 2,3 | 1,8 ± 0,21 1 | 2,3 ± 0,2 1,2 | 3,1 ± 0,2 |
| Candida spp. | 6,7 ± 0,12* | 0 2,3 | 6,11 ± 0,2 l | 5,1 ± 0,13 1 | 0 |
2 Достоверность различий по сравнению с показателями до лечения.
3 Достоверность различий по сравнению с показателями подгруппы В.
Угнетение облигатного компонента микробиоценоза сопровождалось интенсивной колонизацией влагалищного биотопа условно-патогенными микроорганизмами. Отличительная особенность микробиоценоза влагалища пациенток основной группы - превалирование в его составе облигатных анаэробов. Удельный вес этих микроорганизмов в общем биоценозе составил 66,2%, что в 13,2 раза превысило показатели в контрольной группе (р ® по сравнению с местной антибактериальной терапией (подгруппа В).
Фактор некроза опухоли альфа представляет собой провоспалительный цитокин, синтезируемый макрофагами, который регулирует клеточную пролиферацию, дифференцировку и апоптоз. Уровень фактора некроза опухоли альфа в подгруппе А превышал таковой в группе контроля в 2,4 раза (р
| Цитокин, пг/мл | Подгруппа A (n = 34) | Подгруппа В (n = 34) | Группа контроля (n = 20) | ||
| до лечения | после лечения | до лечения | после лечения | ||
| Фактор некроза опухоли альфа | 55,5 ± 3,4 1 | 34,4 ± 4,6 2 | 78,4 ± 3,5 1 | 50,8 ± 8,9 1,2 | 23 ± 4,4 |
| Интерлейкин 8 | 832 ± 43,7 1 | 132 ± 25,7 2 | 992 ± 83,4 1 | 654 ± 30,1 1,2 | 117 ± 17,6 |
| Интерферон-альфа | 65,4 ± 4,4 1 | 37,6 ± 6,4 2 | 68,6 ± 5,8 1 | 30,5 ± 3,6 2 | 33,1 ± 5,2 |
2 Достоверность различий по сравнению с показателями до лечения.
Таблица 4. Динамика уровня продукции иммуноглобулинов в вагинальном смыве до и после курса терапии
| Иммуноглобулин, г/л | Подгруппа A (n = 34) | Подгруппа В (n = 34) | Группа контроля (n = 20) | ||
| до лечения | после лечения | до лечения | после лечения | ||
| G | 5,2 ± 0,68 1 | 3,12 ± 0,1 2 | 4,9 ± 0,68 1 | 3,9 ± 0,2 1 | 3,21 ± 0,5 |
| А | 1,68 ± 0,2 1 | 0,66 ± 0,06 2 | 1,49 ± 0,11 1 | 1,5 ± 0,02 1 | 0,66 ±0,11 |
| М | 0,27 ± 0,14 | 0,26 ± 0,02 | 0,24 ± 0,08 | 0,25 ± 0,02 1 | 0,25 ± 0,02 |
2 Достоверность различий по сравнению с показателями до лечения.
Интерлейкин 8 известен как хемотаксический фактор Т-клеток и фактор, активирующий нейтрофилы. Свойства интерлейкина 8 вызывать миграцию клеток и способствовать их адгезии определяют его как активного участника острой воспалительной реакции в местах проникновения патогенов. До начала лечения данный показатель у пациенток подгруппы А превышал значения у здоровых девочек в 7,1 раза (р ® , наряду с антибактериальным действием, обладает выраженной противовоспалительной и иммуно-модулирующей активностью за счет подавления деятельности провоспалительных цитокинов. Это подтверждено клиническими данными, результатами бактериоскопического, бактериологического, иммунологического исследований. Доказанный иммуноопосредованный механизм действия Мирамистина не только позволяет осуществить чисто симптоматическое лечение, но и способствует оптимизации общей резистентности организма посредством цитокиновой регуляции воспалительного процесса на локальном уровне. При этом препарат Мирамистин ® наиболее выгодно сочетает в себе санирующие и иммуномодулирующие свойства. Отсутствие нежелательных явлений, аллергических реакций и статистически достоверных изменений в анализах крови и мочи у пациентов исследуемых подгрупп за время наблюдения свидетельствует о хорошей переносимости и безопасности препарата. Результаты проведенного исследования показали, что анализ вагинального смыва может дать информацию о нарушениях микробиоценоза влагалища, выявить наиболее значимые цитокины для ранней диагностики воспалительных заболеваний и оценки эффективности проводимой терапии.
Для получения объективной картины патологического процесса при хронических воспалительных заболеваниях нижнего отдела генитального тракта помимо определения инфекционного агента необходимо исследовать уровень продукции иммуноглобулинов (G, А, М) и содержание провоспалительных цитокинов (фактора некроза опухоли альфа, интерлейкина 8, интерферона-альфа) в вагинальном смыве.
С учетом клинико-иммунологических критериев положительный эффект при использовании Мирамистина отмечался у 95% пациенток с хроническим вульвовагинитом на фоне хронической воспалительной патологии носоглотки, что указывает на высокую противовоспалительную и иммуномодулирующую активность данного препарата. Таким образом, включение Мирамистина в лечение неспецифического вульвовагинита у часто болеющих девочек позволяет значительно улучшить результаты лечения.
Боль при мочеиспускании и частые позывы, маленький объем выделяемой мочи, зуд, воспаление, дискомфорт при половом акте – это признаки присутствия эшерихия коли в моче. Escherichia coli – условно-патогенная кишечная анаэробная бактерия, укрепляющая иммунную систему человека и стимулирующая пищеварительные процессы.

Боль при мочеиспускании и воспаления могут свидетельствовать о наличии Escherichia coli в огранизме
Причины появления e. coli
Escherichia coli – естественная анаэробная бактерия человеческого организма. Это условно-патогенный микроорганизм, обитающий в кишечнике и имеющий более 100 штаммов. Общепринятое сокращение названия бактерии – E. coli. Также её называют кишечной палочкой.
Существует 2 основных класса эшерихий коли:
- Непатогенные штаммы: утилизируют кислород, вредный для лакто- и бифидобактерий, синтезируют витамины К, В и биотин, способствуют лучшему усвоению микроэлементов, стимулируют обмен веществ, предотвращают возникновение кишечных инфекций.
- Патогенные штаммы: в норме не содержатся в организме человека, вызывают серьёзные инфекционные заболевания ЖКТ и мочеполовой системы. Подразделяются на 4 группы: энтеропатогенные, энтеротоксигенные, энтероинвазивные и гемолитические бактерии.
Как выглядит кишечная палочка, можно посмотреть на фото ниже.

Кишечная палочка e. coli
Присутствие кишечной палочки в моче может возникать в результате таких причин:
- Ношение тесного и неудобного белья.
- Плохая гигиена половых органов: недостаточное проведение процедур или подмывание некачественными средствами.
- Неправильная техника подмывания у женщин.
- Специфические половые акты: анальный секс у мужчин, анально-вагинальный у женщин.
- Заражение инфекциями, передающимися половым путём, а также половые акты с семяизвержением при инфицировании партнёра кишечной палочкой.
- Прикосновение к половым органам грязными руками
Из-за слабого иммунитета инфицированию кишечной палочкой также подвержены дети грудного, дошкольного и младшего школьного возраста.
Кишечная палочка передаётся пищевым, водным, бытовым и половым путями.
Симптомы эшерихии коли в моче
Появление кишечной палочки в моче вызывает следующие патологические состояния:
- У женщин: вагинит, перитонит, аднексит, эндометрит.
- У мужчин: простатит, орхит, эпидидимит.
- У представителей обоих полов: уретрит, цистит, пиелонефрит.
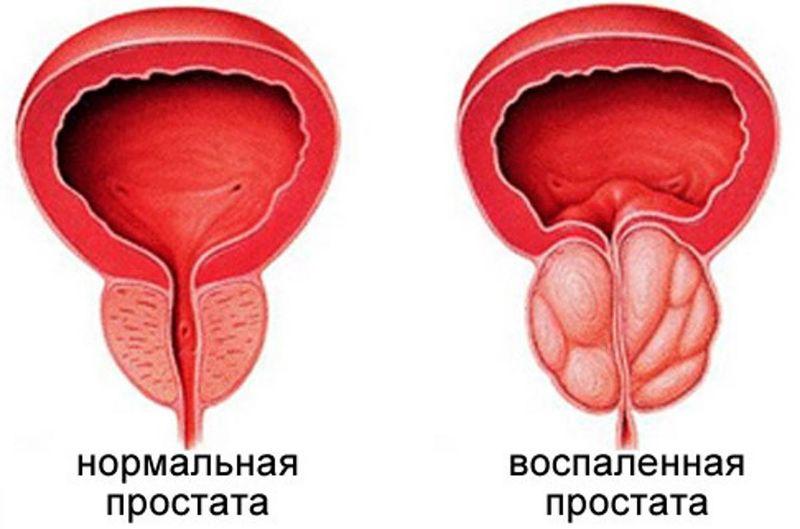
Простатит — самое частое заболевание у мужчин, которое вызывает кишечная палочка
К типичным симптомам, проявляющимся при инфицировании эшерихией коли, относят:
- болезненность и жжение во время мочеиспускания;
- частые позывы к мочеиспусканию;
- снижение объёма выделяемой мочи;
- зуд, покраснение и жжение в мочевыводящем канале;
- примеси в моче: кровь, слизь, сгустки гноя;
- неприятные ощущения при половом акте;
- резкий запах мочи и выделяемого секрета;
- тянущие боли в пояснице, в области почек;
- боль в простате, снижение потенции у мужчин;
- повышение температуры тела у детей.
Диагностика
Обнаружить повышенное содержание кишечной палочки в моче пациента и выявить степени микробиологических нарушений можно при помощи следующих диагностических методик:
- Опрос пациента, выявление симптоматики.
- Осмотр мочевыделительных органов.
- Забор биохимического и общего анализов мочи.
- Взятие посева на микрофлору.
При исследовании мочи на кишечную палочку часто возникает ложноположительный результат. В большинстве случаев это связано с неправильным забором материала для исследования:
Взятие мочи на анализ производится следующим образом:
- Для сдачи анализа в аптеке покупается специальная стерильная баночка.
- Анализ забирается в утреннее время суток, сразу после пробуждения.
- Перед процедурой пациент тщательно подмывается и моет руки с нейтральным мылом.
- Женщины прикрывают вход во влагалище стерильной ватой либо тампоном.
- В ёмкость забирается не менее 70 мл мочи. Первая и последняя струи мочи пропускаются.
- Материал относится в лабораторию спустя 1-2 часа после забора.

Правильно соберите мочу на анализ для получения достоверного результата исследования
За сутки перед сдачей анализа нельзя употреблять красящие продукты, мочегонные препараты, а также выполнять тяжёлые физические упражнения.
Лучшим вариантом будет сдать анализ в медицинском кабинете, с использованием катетера.
Лечение escherichia coli
Для лечения кишечной палочки применяются несколько методов:
- медикаментозная терапия;
- применение народных рецептов;
- соблюдение кисломолочной диеты.
Для лечения мочеполовых инфекций, спровоцированным эшерихией коли, применяются препараты различных лекарственных групп в виде таблеток, мазей и порошков.
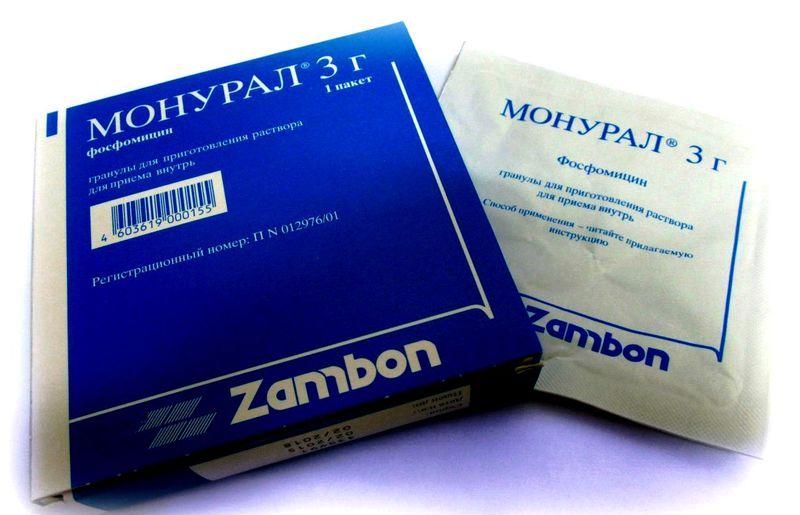
Монурал — антибиотик, который назначают для лечения кишечной палочки
| Группа лекарств | Влияние на Эшерихию коли | Примеры средств |
| Антибиотики | Приём антибиотиков убивает патогенную микрофлору в человеческом организме. | Монурал, Фурамаг, Амоксициллин. |
| Бактериофаги | Воздействуют исключительно на патогенную микрофлору, не уничтожая условно-патогенные и полезные бактерии человеческого организма. | Б. коли жидкий, Б. колипротейный, пиобактериофаг, интестибактериофаг |
| Местные антисептики | Угнетают развитие патогенных микроорганизмов, локально уничтожают бактерии. | Мирамистин, Хлоргексидин, Гексорал |
| Пробиотики | Содержат естественные бактерии человеческого организма, нормализуют микрофлору после приёма антибиотиков. | Бифиформ, Линекс, Лактобактерин, Бифидумбактерин |
| Пребиотики | Содержат питательные вещества для бактерий, стимулируют восстановление микрофлоры. | Хилак форте, Бактистатин, Лактофильтрум |
| Уросептики | Нормализуют работу почек, выводят из организма лишнюю жидкость, устраняют отёки. | Унипен, Геопен, Нолицин |
| НПВС | Применяются при жаре и лихорадке, возникающих при инфекции у детей. | Парацетамол, Нурофен, |
| Модуляторы иммунной системы | Укрепляют иммунитет пациента, улучшают естественное сопротивление организма инфекционным заболеваниям. | Ингавирин, Элеутерококк, Эхинацея |
| Витаминные комплексы | Супрадин, Витрум, Центрум |
К народным методам, применяемым для лечения кишечной инфекции, относят отвары и настои лекарственных трав, спринцевания и приём специальных продуктов.
Лечебное мумиё – эффективное противовоспалительное средство, помогает бороться со многими типами бактериальных инфекций в человеческом организме.

Используйте мумиё для борьбы с воспалительными и бактериальными инфекциями
Для избавления от кишечной палочки в моче употребляют внутрь 3 раза в сутки перед приёмом пищи, по 0.5 г за один приём. Лечение мумиё длится в течение 1 месяца, после курс прерывают на неделю и повторяют ещё раз, если в этом есть необходимость.
Восстановить микрофлору и баланс бактерий в организме поможет специальная кисломолочная диета. Она включает в себя следующие продукты:
- простоквашу;
- творог;
- кефир;
- ряженку;
- твёрдые и мягкие сыры.

Употребление кисломолочных продуктов поможет восстановить микрофлору кишечника
Употреблять эти продукты следует не менее 2-3 раз в день, добавляя к привычному рациону или заменяя ими другие блюда.
Земляная груша, или топинамбур – средство с антимикробным, противовоспалительным и иммуномодулирующим эффектом. Для лечения e. coli из него готовится особое блюдо.

Добавьте блюда с топинамбуром в свой рацион для повешения иммунитета
- 250 г клубней очистить, нарезать кубиками.
- Поставить кастрюлю на огонь, влить по 1 стакану молока и воды.
- Довести смесь до кипения, всыпать в неё топинамбур, варить 30-40 минут до размягчения.
- Перелить жидкость, добавить 1 ст. л муки и 2 ст. л. сливочного, растительного или оливкового масла. Варить до загустевания.
- Полить корнеплоды соусом, приправить по желанию.
Употреблять блюдо необходимо 2-3 раза в день до полного исчезновения симптомов болезни.
Эта лекарственная трава обладает сильными антибактериальными и противовоспалительными свойствами. Отвар из неё готовится таким способом:
- Тщательно промыть, высушить и измельчить растение.
- Залить 1 ст. л. травы 250 мл вскипячённой горячей воды, поставить на огонь.
- Варить в течение 20 минут, после настаивать 8-10 часов в тёмном прохладном месте.

Отвар лапчатки гусиной — отличное антибактериальное средство для борьбы с кишечной палочкой
Полученный напиток процеживается и выпивается за 2-3 употребления.
Избавиться от кишечной палочки в урине помогут травы с антисептическим эффектом: барбарис, желтокорень канадский, женьшень, полынь, солодка голая, коптис китайский, ломатиум.

Настой из травы горькой полыни имеет сильное противомикробное действие
- Промыть, высушить и мелко нашинковать травы.
- Взять по 1 ч. л. каждой травы, смешать с 1 л кипятка.
- Накрыть крышкой, убрать в тёмное место, настаивать в течение суток.
Настой следует процедить и употреблять внутрь по 100 мл 3-4 раза в сутки.
Лекарственные травы можно употреблять внутрь в виде чая. Для приготовления чая понадобятся зверобой, репешок, подорожник, ромашка и мята.

Заваривайте лечебные травы и употребляйте в течении для вместо чая
- Взять по 10 г зверобоя и репешка, по 20 г подорожника, ромашки и мяты.
- Смешать травы между собой, залить 500 мл кипятка.
- Укутать ёмкость с напитком, настаивать в течение часа.
После настой употребляется внутрь, как обычный чай. Способ особенно актуален для детей: напиток получается вкусным и не горчит.
Промывание половых органов и мочеиспускательного канала у мужчин и женщин позволяет быстрее справиться с инфекцией, уничтожая патогенные микроорганизмы локально.
Для спринцевания применяются:
- мумиё;
- травяные отвары;
- хлоргексидин;
- мирамистин;
- прополис.
Делайте спринцовки с хлоргексидином для локальной борьбы с кишечной палочкой
Использовать метод можно исключительно взрослым людям, и не чаще 1 раза в сутки.
Эшерихия коли в моче при беременности
Согласно статистике, во время беременности количество кишечных палочек в моче превышает норму в 3-4 раза чаще, нежели в обычном состоянии организма.
Увеличению количества E. coli в моче способствуют следующие факторы:
- Физиологическая и гормональная перестройка организма беременной женщины.
- Увеличение матки, провоцирующее сдавливание почек и ухудшение их работы.
- Застой мочи, способствующий развитию кишечных палочек.
Присутствие кишечных бактерий в моче у беременных может вызвать такие последствия:
- инфицирование плода;
- недонашивание беременности;
- патологии внутриутробного развития;
- возникновение физических пороков у младенца;
- детский церебральный паралич.
Для лечения будущих мам применяются препараты из групп бактериофагов и пробиотиков. Антибиотики назначаются при острых показаниях и только в случаях, когда предполагаемая польза для матери превышает потенциальный риск для плода.
Кишечная палочка e. coli у ребенка
Из-за слабого иммунитета дети подвержены заражению кишечной палочкой в большей степени, нежели взрослые. Наиболее часто высокий уровень E. coli встречается в моче у детей дошкольного и младшего школьного возраста.
Причиной инфицирования могут стать плохая гигиена половых и выделительных органов, ношение неподходящего по размеру белья, общее снижение иммунитета.
У грудничка причиной заражения могут стать:
- снижение иммунной защиты организма;
- инфицирование в родильном отделении;
- употребление материнского молока;
- недостаточная гигиена рук ребёнка;
- некачественно продезинфицированные соски и бутылочки.

Чтобы обезопасить ребенка от заражения кишечной палочкой используйте стерилизатор для обработки сосок и бутылочек
Когда количество кишечных палочек в моче у детей повышено, это провоцирует инфекционные заболевания мочеполовой системы и общее угнетение иммунной системы.
После 12 лет схема лечения аналогична взрослой.
Профилактика
Предотвратить заражение мочеполовой системы кишечными бактериями можно при помощи следующих профилактических мер:
- Соблюдение правил гигиены рук и половых органов.
- Подбор подходящего белья и средств интимной гигиены.
- Предохранение во время полового акта.
- Укрепление иммунной системы, занятие спортом.
- Употребление достаточного количество жидкости.

Чтобы защитить себя от заражения эшерихия коли предохраняйтесь
Повышенная концентрация кишечной палочки в моче человека провоцирует тяжёлые воспалительные заболевания мочеполовой системы. Их можно лечить при помощи антибиотиков, бактериофагов, народных средств и кисломолочной диеты.
Читайте также:


