Кишечная палочка кишечная колика
Особенности анатомии кишечника. Строение стенки кишки. Моторика.
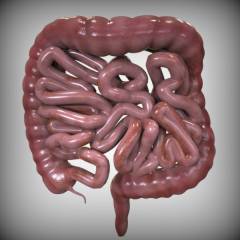
Кишечник – самая длинная часть пищеварительной системы, которая начинается от желудка и заканчивается анусом. Представляет собой полую трубку, по которой продвигается пища. В кишечнике происходит переваривание пищевого комка пищеварительными соками, всасывание питательных веществ, формирование каловых масс.
Отделы кишечника:
- Тонкая кишка. Начинается от желудка, имеет длину 4-6 метров. В ней происходит переваривание пищи и всасывание питательных веществ. Тонкая кишка состоит из трех отделов:
- Двенадцатиперстная кишка. Имеет длину 25-28 см, охватывает поджелудочную железу. В двенадцатиперстную кишку открываются общим устьем проток поджелудочной железы и холедох (общий желчный проток от печени и желчного пузыря). В процессе пищеварения в полость кишки выделяется желчь и сок поджелудочной железы.
- Тощая кишка. Имеет длину около 2-х метров. Затем переходит в подвздошную кишку. Четкой границы между ними нет.
- Подвздошная кишка – конечный отдел тонкой кишки. Имеет длину примерно 2-3 метра.
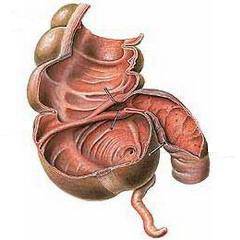
Толстая кишка. Имеет длину 100-150 см. В ней происходит всасывание питательных веществ и воды, формирование плотных каловых масс (содержимое тонкой кишки жидкое), их вывод наружу через прямую кишку и анус. Отделы толстой кишки:- Слепая кишка. Имеет вид купола. В нее впадает подвздошная кишка. От слепой кишки отходит червеобразный отросток – аппендикс.
- Ободочная кишка. Состоит из восходящей, поперечной, нисходящей и сигмовидной ободочной кишки.
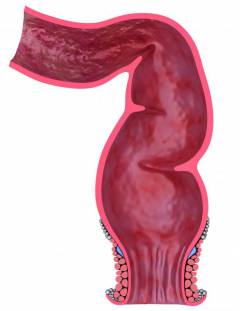
Прямая кишка. Конечный отдел кишечника и всей пищеварительной системы. Заканчивается анусом (задним проходом), через который происходит эвакуация каловых масс.
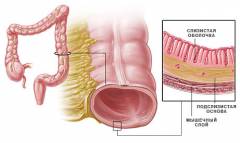
Слои стенки кишки:
- Слизистая оболочка образует складки и покрыта многочисленными пальцеобразными выростами – кишечными ворсинками. В толстой кишке ворсинок нет.
- Мышечный слой. Состоит из двух слоев. Во внутреннем мышечные волокна проходят в круговом направлении, а в наружном – в продольном. В толстой кишке продольные волокна собраны в три узкие ленты. Между ними находятся выпячивания – гаустры. В прямой кишке продольный слой мышечных волокон снова становится сплошным, а круговые, утолщаясь, образуют в нижней части два жома – сфинктеры.
- Серозная оболочка. Представлена брюшиной – тонкой пленкой из соединительной ткани.
Причины кишечной колики
Основные механизмы возникновения кишечной колики:
- перерастяжение кишечника;
- раздражение мышц и нервных сплетений, входящих в состав кишечной стенки;
- нарушение перистальтики, сокращений и тонуса мышц кишечника;
- наличие в кишке препятствия, которое мешает прохождению пищи.
| Нарушение пищеварения | Кишечные колики могут возникать у людей, страдающих гастритом, язвой желудка, заболеваниями печени и поджелудочной железы. В результате нарушения функций этих органов, непереваренная пища попадает в кишечник и вызывает его спазм, возникает колика.  |
| Погрешности в диете |
|
| Отравления |
|
| Кишечные инфекции | Кишечная колика может возникать при дизентерии, сальмонеллезе, брюшном тифе, холере и других кишечных инфекциях.  |
| Реакция кишечника на сильный стресс, нервное перенапряжение | Это может происходить у волнительных, впечатлительных, мнительных людей, имеющих худощавое телосложение. В стрессовой ситуации, например, перед экзаменом или публичным выступлением, возникает боль в животе по типу колики. |
| Гельминтозы | Черви, которые паразитируют в кишечнике, раздражают находящиеся в его стенках нервные окончания. Это может приводить к кишечной колике. Иногда клубки аскарид перекрывают просвет кишечника и вызывают кишечную непроходимость.  |
| Вирусные инфекции (грипп и другие ОРВИ) | В начале заболевания вирус попадает на слизистую оболочку дыхательных путей, но затем он проникает в кровь и разносится по всему организму. С вирусной интоксикацией связаны такие явления, как повышение температуры тела, головная боль, мышечные и суставные боли. Одним из проявлений может быть кишечная колика. |
| Острая обтурационная кишечная непроходимость | Обтурационная кишечная непроходимость возникает в случае, когда в кишке имеется препятствие на пути каловых масс. При этом стенка кишки интенсивно сокращается, возникает кишечная колика. Причины обтурационной кишечной непроходимости:
 |
| Спаечная кишечная непроходимость | Сдавление кишечника происходит в результате образования спаек в брюшной полости. Возможные причины образования спаек:
 |
Отдельные разновидности кишечных колик:
- Аппендикулярная колика. Возникает в результате воспаления в червеобразном отростке. Боль локализуется в правой подвздошной области. Через несколько часов возникает развернутая клиническая картина острого аппендицита.
- Ректальная колика. Этот вид колики возникает в прямой кишке. Проявляется в виде частых болезненных позывов к дефекации.
- Свинцовая колика. Одно из проявлений отравления свинцом. Характеризуется такими симптомами, как боль в животе, напряжение мышц брюшного пресса, повышение температуры тела до 39°C, кровоточивость десен, серый налет между зубами и деснами.
- Сосудистая колика. Возникает при недостаточном притоке крови к кишечнику. Кишка реагирует на кислородное голодание болью и спазмом. Причины сосудистой кишечной колики: спазм сосудов при повышении артериального давления, атеросклероз, тромбоз, аневризма аорты, сдавление сосудов извне спайками, рубцами, опухолями.
Симптомы кишечной колики
Основной симптом кишечной колики – сильные схваткообразные боли в животе.
Другие симптомы зависят от причины кишечной колики:
Диагностика
Обычно пациенты с кишечной коликой обращаются к терапевту или гастроэнтерологу. Если у врача возникает подозрение на острую хирургическую патологию, то больной будет направлен на осмотр к хирургу.
Врач может задать следующие вопросы:
- Как давно беспокоит боль?
- После чего она возникла? Что ее могло спровоцировать?
- Есть ли другие жалобы?
- Сколько раз был стул за последние сутки? Какова была его консистенция? Были ли в нем примеси?
- Повышалась ли температура тела?
- Есть ли у больного хронические заболевания желудка, кишечника, печени, желчного пузыря?
- Не болел ли недавно кто-то из находящихся рядом людей кишечной инфекцией?
- Что больной ел в день, когда возникла кишечная колика, и накануне?
- Кем работает больной? С какими вредными веществами контактирует?
Затем врач попросит вас раздеться до пояса, лечь на спину и немного согнуть ноги, чтобы он мог ощупать ваш живот. Во время пальпации доктор определяет болезненность, напряжение мышц брюшного пресса, уплотнения в животе. Он также может проверить некоторые специфические симптомы.
Обследование при кишечной колике будет зависеть от того, на какое заболевание у врача возникло подозрение во время осмотра.
Обычно назначают следующие исследования:
Лечение кишечной колики
Лечение будет зависеть от заболевания, которое привело к возникновению кишечной колики. При некоторых патологиях показана госпитализация в стационар. Иногда возникает необходимость в хирургическом вмешательстве.
Лечение при простой кишечной колике:

Кишечная колика является распространенным явлением. Патологическое состояние сопровождается выраженной болью в животе, спровоцированной различными причинными факторами. Кишечная колика чаще развивается в детском возрасте, что связано с дозреванием органов системы пищеварения и несовершенством их функционального состояния.
Механизм развития

- Скопление молочной кислоты в стенках кишечника, являющееся результатом мышечной работы. Она раздражает чувствительные нервные окончания, приводя к развитию болевых ощущений.
- Нарушение перистальтики стенок кишечника и сужение просвета в области спазма, приводящие к скоплению пищевых масс и газов выше места спазма с механическим растягиванием стенок и усилением боли.
- Развитие воспалительной реакции слизистой оболочки, которое обычно в комбинации с провоцирующим фактором приводит к спазму стенок кишечника. На фоне воспаления клетки иммунной системы вырабатывают биологически активные соединения медиаторы воспалительной реакции, которые оказывают непосредственное раздражающее влияние на чувствительные окончаний кишечника.
Знание патогенеза кишечной колики необходимо для назначения адекватного лечения, которое направлено на снижение спазма, воспалительной реакции и восстановление перистальтики кишечника.
Причины
Кишечная колика – это не самостоятельное заболевание, а синдром, развитие которого связано с воздействием значительного количества причин. Она относится к полиэтиологическим патологическим состояниям и развивается вследствие воздействия следующих провоцирующих факторов:
Кишечные колики часто развиваются у детей и являются результатом функциональной незрелости органов пищеварительной системы. Чем меньше ребенок, тем чаще у него может иметь место спазм кишечника. Знание причинных факторов необходимо для проведения этиотропной терапии. Она направлена не исключение воздействия причины кишечной колики.
Симптомы кишечной колики
Основным клиническим проявлением кишечной колики у взрослых людей является боль. Она локализуется в области живота, обладает высокой интенсивностью и имеет спастический характер. Характеристика болевых ощущений зависит от клинического и этиологического типа кишечной колики:
- Аппендикулярная колика – причиной патологических изменений является воспаление аппендикса, болевые ощущения вначале локализуются внизу живота справа, затем они приобретают диффузный характер.
- Ректальная колика – неприятные ощущения возникают в области прямой кишки, по мере прогрессирования спазма они усиливаются и распространяются на весь живот.
- Свинцовая колика – патологическое состояние развивается вследствие отравления солями свинца, которое обычно бывает на вредных производствах. Оно сопровождается приступами мучительной боли, которые сменяются относительным затишьем. С течением времени длительность приступа увеличивается, а межприступные периоды становятся короче.
- Сосудистая колика – тяжелое состояние, спазм развивается вследствие нарушения поступления крови в ткани участка тонкой или толстой кишки. Обычно вначале развивается несильная и непостоянная боль в животе. По мере прогрессирования патологического состояния и ухудшения кровотока в тканях кишечника, вплоть до его полного прекращения, болевые ощущения становятся постоянными и очень интенсивными. Полное прекращение кровотока в артериальном сосуде приводит к некрозу (гибель) участка кишки с резким ухудшением состояния человека.
Кроме болевых ощущений клиническая картина кишечной колики дополнительно включает следующие проявления:
- Иррадиация болевых ощущений – боль может отдавать в копчик, паховую область, поясницу.
- Повышение или снижение артериального давления – артериальная гипотония является неблагоприятным признаком, указывающим на тяжелое состояние человека.
- Расстройство стула – обычно при развитии кишечной колики развивается запор, что связано с затруднением прохождения каловых масс. В случае инфекционного происхождения кишечной колики развивается понос.
- Диспепсические расстройства, которые включают вздутие живота, тошноту, периодическую рвоту.
- Общая слабость, немотивированное снижение трудоспособности, после отдыха человек не ощущает прилива сил.

Дети в возрасте до 2-х лет не могут пожаловаться на боли в животе. Для определения возможного развития кишечной колики родители должны обращать внимание на следующие косвенные признаки:
- Вынужденное положение ребенка – он обычно лежит на боку, обхватив живот руками.
- Изменение общего состояния, которое характеризуется повышенной раздражительностью ребенка, плохим сном, плаксивостью.
- Ухудшение аппетита – ребенок отказывается от предложенной еды, младенец вяло берет грудь.
- Нарушение засыпания, которое обычно проявляется в поверхностном сне малыша, он просыпается от малейшего шума.
- Изменение стула с преобладанием поноса или запора, тошнота, периодические срыгивания или рвота.
- При пальпации (прощупывание) передней брюшной стенки определяется ее твердость.
Клинические проявления могут включать признаки основного заболевания, приведшего к развитию кишечной колики. К ним относятся повышение температуры тела, сыпь на коже, изменения функционального состояния других органов и систем.
Диагностика

На основании клинической картины с высокой долей вероятности можно предполагать развитие кишечной колики. Для выяснения тяжести и характера изменений, а также причины патологического состояния дополнительно назначается объективное исследование, которое включает следующие методики:
- Ультразвуковое исследование органов брюшной полости – при помощи ультразвука удается визуализировать и оценить состояние паренхиматозных органов современные аппараты дают возможность исследовать полые структуры, к которым относится желудок и кишечник.
- Допплерография – ультразвуковая методика, при помощи которой оценивается направление, скорость и объем кровотока в определенных сосудах.
- Фиброгастродуоденоскопия – в полость желудка и верхние отделы тонкого кишечника (двенадцатиперстная кишка) вводится тонкая оптоволоконная трубка, оснащенная камерой и освещением. На экране монитора врач оценивает состояние слизистой оболочки, а также при помощи микроманипуляторов может взять небольшой участок тканей для гистологического исследования под микроскопом (биопсия).
- Колоноскопия – методика, которая по принципу имеет сходство с фиброгастродуоденоскопией, но включает проведение исследование толстой кишки.
- Ректороманоскопия – метод оптического визуального исследования прямой кишки.
- Рентгенография кишечника с приемом пациентом специального рентген контрастного вещества (бариевая смесь). Оно заполняет полые структуры и после выполнения рентгенологического снимка дает возможность судить о форме желудка, кишечника, наличии препятствий для прохождения содержимого в них.
- Копрограмма – лабораторное исследование кала, дающее представление о функциональном состоянии пищеварительной системы.
- Компьютерная томография – рентгенологическая методика послойного сканирования тканей, обладающая высокой разрешающей способностью и дающая возможность выявить минимальные изменения в тканях.
На основании всех результатов проведенного исследования лечащий врач имеет возможность назначить адекватное лечение.
Лечение кишечной колики у взрослых
Лечение кишечной колики комплексное. Оно включает этиотропную и патогенетическую терапию. Этиотропное лечение направлено на устранение воздействия причинного фактора. В зависимости от диагностированной причины назначаются антибиотики, противогельминтные, антипротозойные лекарственные средства, кишечные сорбенты. В случае механической кишечной непроходимости назначается хирургическое вмешательство. Патогенетическая терапия направлена на уменьшение выраженности спазма стенок кишечника и включает следующие мероприятия:
- Локальное воздействие теплом – высокая температура способствует расслаблению гладких мышц и уменьшению выраженности кишечной колики. В домашних условиях в качестве метода доврачебной помощи можно использовать медицинскую грелку или пластиковую бутылку, наполненные в меру горячей водой.
- Назначение препаратов группы спазмолитики (Но-Шпа, Дротаверин), которые оказывают непосредственное влияние на гладкие мышц стенок кишечника и способствуют их расслаблению.
- Нестероидные противовоспалительные средства (Нимесил, Анальгин) – использование препаратов оправдано при развитии воспалительной реакции.
У детей кишечная колика часто сопровождается вздутием живота, поэтому назначаются препарат Эспумизан или применяется укропная вода (отвар укропа).
Систематическое развитие кишечной колики указывает на патологическое происхождение состояния. В этом случае обязательно требуется полноценное обследование в условиях медицинского учреждения.
Кишечная палочка считается одним из самых распространенных бактерий. Область ее обитания – кишечник человека и некоторых животных. Считается, что после попадания в окружающую среду (бактерия выводится из организма вместе с каловыми массами), она может в течение длительного периода сохранять свою жизнеспособность даже под воздействием внешних факторов.

Бактерии рода кишечной палочки могут быть как безопасными для организма человека, так и патогенными, способными привести к развитию многочисленных заболеваний. Для этих патологий характерны свои ярко выраженные симптомы. При их появлении человеку необходимо срочно обратиться в медицинское учреждение, иначе недуг, вызванный возбудителем, может привести к развитию серьезных осложнений, жизненно-опасных для человека.
Характеристика микроорганизма
Кишечная палочка представляет собой бактерию рода Escherichia из семейства Enterobacteriaceae. Данный микроорганизм активно размножается в человеческом организме, в частности, в различных отделах кишечника. Попадая вместе с каловыми массами в окружающую среду, бактерия может на протяжении нескольких месяцев сохранять свою жизнеспособность. Активная микрофлора содержится в воде, почве, кале, а также в некоторых продуктах питания (особенно, в молоке, мясе).
Кишечную палочку принято разделять на непатогенную и патогенную. Представители нормальном микрофлоры, обитающие в кишечнике, оказывают ряд полезных для организма действий. Прежде всего, данные микроорганизмы нормализуют кишечную микрофлору, подавляя рост вредных бактерий. Кроме того, они синтезируют витамин К, необходимый для поддержания нормального процесса свертываемости крови и выполнения других важных функций в организме.
Некоторые из представителей данного вида способны выделять ферменты, расщепляющие лактозу. Однако, безопасными данные бактерии остаются лишь тогда, когда они находятся в полости кишечника. При проникновении в другие органы, непатогенная микрофлора может спровоцировать развитие воспаления.

Классификация и виды бактерий
Бактерии группы кишечной палочки могут быть безопасными и патогенными. В свою очередь, непатогенная микрофлора может быть лактозопозитивными (в большинстве случаев), то есть способными расщеплять лактозу, либо лактозонегативными, не имеющими такой способности.
Патогенные микроорганизмы принято разделять на следующие виды:
- Энтерогеморрагическая кишечная палочка – группа бактерий, приводящая к развитию диареи и кишечных кровотечений;
- Энтеропатогенная – бактерии данного вида негативно воздействуют на эпителиальный слой кишечника, разрушая его ворсинки. Результатом такого воздействия становится продолжительное нарушение стула и метаболических процессов;
- Энтероинвазивная – микроорганизмы внедряются в ткани кишечных стенок, что приводит к развитию выраженного очага воспаления.
Причины и пути передачи
Необходимо понимать, какие причины способствуют проникновению патогенной кишечной палочки в организм и ее активизации (размножению) в кишечнике. К числу таких причин относят:
- Нарушение микрофлоры кишечника, в частности, массовая гибель полезных микроорганизмов в результате заболеваний ЖКТ;
- Патологии поджелудочной железы;
- Воспаления в кишечнике;
- Длительное употребление антибактериальных препаратов (несмотря на то, что данная лекарственная группа предназначена именно для борьбы с патогенной микрофлорой, бесконтрольный прием антибиотиков может привести к обратной ситуации: бактерии приспосабливаются к действию лекарства и теряют чувствительность к его активным веществам. В результате этого происходит усиленный рост численности вредной микрофлоры);
- Несоблюдение правил личной гигиены;
- Употребление зараженных продуктов питания и воды.

Кишечная палочка, относящаяся к патогенному виду, попадает в организм человека различными способами:
- Через продукты питания. Например, если человек употребляет сырое молоко, мясо, не прошедшее должную термическую обработку, сырое молоко;
- Контактно – бытовой способ, например, при контакте с больным человеком (через немытые руки), при использовании зараженных вещей и предметов обихода;
- Родовой способ, когда бактерия передается новорожденному от больной матери;
- Половой. Во время полового акта кишечная палочка также может проникнуть в организм, хотя происходит это довольно редко.
Характерные симптомы
При активном развитии патогенной кишечной палочки в организме человека, появляются специфические симптомы, такие как потеря аппетита, диарея, тошнота и рвота, болезненные ощущения в различных отделах живота. При этом меняется структура, цвет и запах каловых масс. Кал становится более жидким, водянистым, может приобретать слизистую консистенцию. Цвет его становится более светлым, возможно появление в каловых массах кровянистых прожилок. Кал приобретает более резкий и неприятный запах.
У больного наблюдается обильное отхождение рвотных масс. При этом рвота приобретает специфический зеленый оттенок и резкий запах. У пациента отмечается выраженная слабость, отсутствие работоспособности, головокружения. В тяжелых случаях развивается нарушение жидкостного баланса организма со всеми характерными для данного состояния симптомами (бледность, сухость эпидермиса и наружных слизистых оболочек, слабость, постоянная жажда).
Стадии и проявления
Клинические признаки развития опасных заболеваний, возбудителем которых является кишечная палочка патогенного типа, зависят от давности проникновения болезнетворной микрофлоры в кишечник, а также от количества бактерий и продуктов жизнедеятельности, выделяемых ими. В соответствии с этими параметрами, выделяют 3 стадии развития патологического процесса. Для каждой из них характерен свой набор признаков.
| Этап | Проявления и симптомы |
| Начальная стадия патологии, когда в организме человека наблюдается незначительное количество патогенной микрофлоры. | Симптомы и проявления патологического процесса носят умеренный характер. Больного беспокоит периодически появляющаяся слабость, умеренная диарея (или запор), чувство распирания в животе, возникающее через некоторое время после приема пищи. |
| Этап развития, во время которого увеличивается рост численности патогенных микроорганизмов, полезные бактерии, напротив, начинают отмирать. | Возникает выраженное расстройство желудка, сопровождающееся обильным выделением каловых масс, которые теперь имеют водянистую или слизистую консистенцию. Во время акта дефекации пациент испытывает тянущую боль внизу живота. Усиливается рвота. Пациент теряет аппетит, его самочувствие ухудшается в значительной степени. Имеет место повышение температуры, озноб. |
| Завершающая стадия. | На данном этапе симптомы имеют наиболее выраженную характеристику. В тяжелых случаях развивается кровавая диарея, обезвоживание, рвотные массы приобретают зеленый цвет. В этом случае пациенту необходима экстренная госпитализация. |
При нормальном течении патологического процесса происходит постепенное самоочищение кишечника, после чего наступает улучшение.
Осложнения и заболевания
Патогенная форма кишечной палочки может приводить к развитию весьма неприятных последствий, заболеваний, значительно нарушающих самочувствие человека, несущих реальную угрозу для его здоровья. У женщин кишечная палочка, проникающая в область уретры или влагалища, может привести к таким патологиям как кольпит, уретрит. Частыми заболеваниями, возникающими у представительниц прекрасного пола, являются цистит, эндометрит, пиелонефрит, аднексит. Также возникают различные неприятные симптомы, такие как сильный и болезненный зуд во влагалище, творожистые, резко пахнущие выделения из половых органов.
У мужчин развиваются такие патологии как обильная диарея, токсическое поражение организма, сопровождающееся рвотой, ухудшением общего состояния. Возможно развитие следующих заболеваний: простатит, орхит, эпидидимит, пиелонефрит, воспаление тканей мочевого пузыря и нарушение его функциональности (анурия, энурез).
Особенно опасной патогенная кишечная палочка считается для детей. У зараженного ребенка наблюдается значительная гипертермия, сильный и зловонный понос, потеря аппетита и массы тела, признаки обезвоживания, истощения. Нарушается работа иммунной системы. Появляются области нагноения, которые могут привести к токсическому заражению крови и внутренних органов.
Методы диагностики
Для того, чтобы назначить подходящее лечение, необходимо поставить точный диагноз. Для этого используют различные диагностические мероприятия. Прежде всего, врач проводит беседу с пациентом, устанавливает совокупность симптомов и жалоб, беспокоящих больного, длительность и обстоятельства их появления. После этого больному назначают различные лабораторные и инструментальные обследования.
Инструментальные способы диагностики необходимы для того, чтобы выявить поражения кишечника и других органов (почки, желчный пузырь). Использование таких методов необходимо не всегда, а только в том случае, если имеются симптомы соответствующих заболеваний.

Для выявления патологического процесса большое значение имеют именно лабораторные методы исследования, позволяющие не только выявить нарушения микрофлоры, но и определить конкретного возбудителя инфекции, оценить степень его чувствительности к тем или иным антибактериальным веществам. Это необходимо для выбора подходящей схемы лечения.
- Анализ крови на кишечную палочку. В норме данный микроорганизм в крови не содержится. Если же бактерию обнаруживают, это говорит о том, что здоровье и жизнь человека находятся в опасности, ведь проникновение возбудителя в кровоток может спровоцировать развитие сепсиса (заражения крови) – жизненно-опасного состояния, способного привести к летальному исходу.
- Исследование мочи. Обнаружение возбудителя в моче говорит о заражении органов мочевыделительной системы и необходимости срочной антибактериальной терапии. О стадии развития заражения судят по количеству бактерий, имеющимся признакам;
- Мазок из влагалища. В норме кишечная палочка в мазке отсутствует. Если же она обнаружена, это свидетельствует о заражении органов репродуктивной системы;
- Исследование кала. При развитии кишечной палочки данные микроорганизмы в большом количестве присутствуют в каловых массах (в норме содержание этих микроорганизмов допускается, но в значительно меньшем количестве). После того, как возбудитель обнаружен, выполняется процедура бактериального посева. То есть бактерию помещают в особую среду, после чего оценивают дальнейшее ее развитие и размножение. Это позволяет определить тип микроорганизма, его чувствительность к различным видам антибиотиков.
Методы терапии
Лечение патологий, вызванных кишечной палочкой, включает в себя следующие моменты:
- Медикаментозная терапия и прием витаминов для восстановления иммунитета;
- Использование средств – пробиотиков для нормализации кишечной микрофлоры и устранения дисбактериоза;
- Соблюдение особого режима питания.
Медикаментозное лечение предполагает использование лекарственных средств различных групп. Это, прежде всего антибиотики, препараты для устранения воспалений в мочевыводящих органах, органах половой системы, средства, предотвращающие развитие обезвоживания, препараты, восстанавливающие здоровую микрофлору в кишечнике, витаминные препараты для укрепления иммунной системы.
Диета предполагает употребление большого количества кисломолочных продуктов, обогащенных полезными бактериями, овощей и фруктов, нормализующих процесс пищеварения, травяных отваров, обладающих противовоспалительным действием. Запрещено употребление блюд, тяжелых для переваривания и продвижения по пищеварительному тракту. Это жирные и жареные блюда, острые, соленые, сладкие продукты, газированная вода, полуфабрикаты, консервы и колбасные изделия, а также же продукты, вызывающие чувство дискомфорта у конкретного человека.
Читайте также:


