Эхинококкоз почек что это такое
18 января 2017, 16:43 Эксперт статьи: Блинова Дарья Дмитриевна 0 2,034
Энинококкоз вызывают глисты в почках, которые относятся к роду эхинококков. Патология достаточно серьезная и без должного лечения несет вред для здоровья и жизни человека. Паразитов сложно выявить, поскольку они не имеют особого места локализации и могут располагаться во всех внутренних органах. Эхинококкоз почки занимает седьмое место среди эхинококковых поражений внутренних органов. Чаще паразиты заводятся в левой почке, где формируют коконы, которые приводят к эхинококковым кистам.
Общая информация
Конечными носителями эхинококка являются домашние животные, в частности, собаки и коты. В большинстве случаев диагностируется одностороннее поражение, но случается и так, что эхинококкоз травмирует сразу две почки. Заболевание диагностируется преимущественно у людей в возрасте до 40-ка лет. Заражается человек несколькими путями: алиментарным, аспирационным и имплантационным. В первом случае вредоносные организмы попадают в почки через желудочно-кишечный тракт. При аспирационном заражении заболевание проникает посредством дыхательных путей. Когда гельминты попадают на поверхность раны, то говорят об имплантационном заражении.
Инфицирование чаще всего происходит из-за проглатывания яиц гельминтов.
Проникают гельминты в почку с течением крови или лимфы. Наиболее распространенный способ заражения почки эхинококкозом — это попадание зародыша паразита в корковый слой внутреннего органа. В редких случаях наблюдается поражение паранефральной клетчатки. Чаще всего эхинококкоз наблюдается у работников ферм и людей, которые обитают в сельской местности.
В медицине разделяют патологию на две формы: гидатидозную однокамерную кисту и альвеолярный многокамерный эхинококкоз. Наиболее распространена первая форма заболевания, а вторая диагностируется в редких случаях. При наличии гидатидозной однокамерной кисты отмечается медленный рост образования и постепенное сдавливание почечной паренхимы.
Если своевременно не обнаружить эхинококковую кисту, то произойдет гибель внутреннего органа. На поврежденной части паренхимы возникает рубцовая ткань, которая образует соединительную оболочку вокруг кистозного образования. Если не предпринимать медицинских мер, то эхинококковая киста данного вида начнет гноиться и со временем прорвется в почечную паренхиму, что приведет к серьезному воспалению. При альвеолярном многокамерном эхинококкозе наблюдается множество небольших альвеол, которые чаще всего располагаются в центре эхинококковой кисты. Эхинококкоз данного вида схож с опухолью.
Симптомы эхинококка почек
Как правило, эхинококк почек первые годы не проявляется никакими симптомами. Признаки заболевания возникают в тех случаях, когда киста выросла до значительных размеров. Особо яркая симптоматика наблюдается при разрыве эхинококковой кисты. Наиболее явным симптомом заболевания являются сильные боли в области поясницы и в районе ребер. Если имеются большие эхинококковые кисты, то врач при осмотре может нащупать округлое подвижное образование. При срастании эхинококковой кисты с соседними органами она будет неспособна двигаться. Если произошел разрыв кистозного образования, то наблюдаются такие симптомы:
- почечная колика;
- примеси частичек кисты в урине;
- дизурия;
- выделения гноя при мочеиспускании.
Когда у человека диагностирован эхинококк, то частично нарушается функция почки. При тяжелой степени патологии возможна почечная недостаточность. Если наблюдается закрытая форма эхинококка, то урина не меняет свой цвет и запах, в результате чего сложнее выявить наличие кисты. В редких случаях возможен разрыв кисты с последующим вытеканием жидкости в органы желудочно-кишечного тракта, брюшную полость. В некоторых случаях кистозная жидкость может вытекать через кожные покровы.
Диагностические процедуры
Крайне важно провести комплексную диагностику, чтобы выявить эхинококк в почках. Для этого назначают ряд лабораторных и инструментальных процедур. Выявить кисту можно с помощью реакции Касони, которая в случае нагноения или разрыва образования показывает отрицательный результат. Эффективным методом диагностики является ультразвуковое исследование почек. Данная процедура определяет место локализации патологии, ее вид и степень тяжести. Больному назначают цистоскопию, которая укажет на лопнувшие дочерние пузыри кисты. Не менее популярным и важным методом исследования эхинококка является рентгенологическое исследование.
В некоторых случаях медикам не удается с помощью вышеперечисленных методов выявить эхинококк и его разновидность. Такие паразиты, как гидатиды, сколекс проявляются в урине лишь в случае открытой гидацидозной кисты. По этой причине порой распознать эхинококк почек не удается. Тогда прибегают к дифференциальному методу диагностики, сопоставляя результаты анализов с простым кистозным образованием, опухолью почки, гидронефрозом или опухолью в забрюшинном пространстве. В первую очередь результаты дифференциальной диагностики основываются на рентгенологическом обследовании и реакции Касони.
Лечение
При выборе лечения медики стараются выбрать наиболее щадящий способ, чтобы уберечь внутренний орган больного. Как правило, показано оперативное вмешательство, поскольку все медикаментозные препараты не являются эффективными и способны лишь устранить имеющиеся признаки эхинококка почек. В современной медицине имеется метод лечения эхинококковых кист с помощью химиотерапии. Но данная процедура достаточно проблематична и не всегда приносит должный результат.
Оперативное лечения осуществляется несколькими методами, которые показаны при разных степенях поражения. Врачи проводят эхинококкотомию, которая заключается во вскрытии эхинококковой кисты и удалении из нее жидкости. Нередко прибегают к эхигтококкэктомии, которая проводится с помощью ультразвукового прибора. При серьезном травмировании органа проводят резекцию или нефрэктомию. В первом случае киста удаляется с частью почки, а при нефрэктомии врачи удаляют образованием вместе с почкой. Нефрэктомия показана в случае значительного повреждения почечной паренхимы.
Прогноз и профилактические меры
Если своевременно выявить эхинококк почек и провести оперативное вмешательство, то прогноз для больного благоприятный. Чтобы не допустить данного заболевания, следует придерживаться мер профилактики. Медики рекомендуют тщательно промывать овощи и фрукты, приобретенные на рынке. Если вы отправляетесь в лес за грибами и ягодами, то после прогулки обязательно нужно тщательно вымыть руки с помощью антибактериального мыла и вымыть собранные продукты от земли. Если в доме имеются собаки или кошки, то необходимо соблюдать правила гигиены и после контакта с животными мыть руки. В обязательном порядке следует проводить регулярную профилактику против паразитов у животных. В дальнейшем медики планируют разработать вакцину против эхинококка почек и других внутренних органов.
Эхинококкоз почек - частный случай хронического паразитарного заболевания, при котором в органе развивается киста/множественные кистозные новообразования, обусловленные жизнедеятельностью Е. granulosus – мелкой цестоды, имеющей сколекс с 4 присосками и крючьями и 3–4 проглоттиды, заполненные яйцами.
Частота встречаемости в почках - 2-3%, чаще поражению подвержены печень и легкие. Гельминтоз распространен в районах с развитым животноводством. Клинические проявления зависят от длительности паразитарной инвазии, размеров и месторасположения эхинококковой кисты. Диагностика опирается на визуальные способы исследования: компьютерную и магнитно-резонансную томографию, УЗИ почек, но окончательный диагноз возможен исключительно после оценки кистозной жидкости. Процесс в большинстве наблюдений односторонний. Лечение оперативное. Иногда пациенты употребляют словосочетание "глисты в почках", но это не совсем корректно.
Этиология эхинококкоза
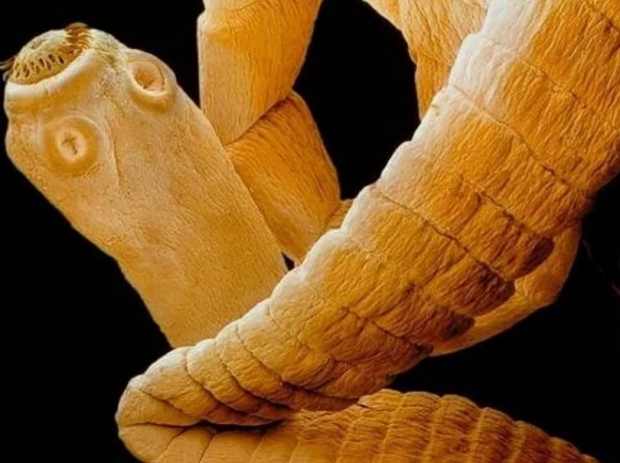
Эхинококкоз вызывают личиночные цестоды типа Platyhelminthes (ленточные черви). Их жизненный цикл включает в себя только два хозяина, один из которых является окончательным, а другой - промежуточным. Люди действуют как случайный промежуточный хозяин. Жизненный цикл паразита имеет три стадии развития:
• взрослый ленточный червь в определенном хозяине;
• попадание яиц в окружающую среду;
• метацестоды в промежуточном хозяине.
Известны две биологические формы E. granulosus (в зависимости от географического положения и типа промежуточного хозяина): северный тип и европейский тип.
Северный тип поддерживается в тундре взаимоотношениями хищник-жертва, например, между волком и оленем, но собаки, койоты также могут быть инфицированы. Люди заражаются в районах, где обитают олени.
Промежуточными хозяевами для европейского типа являются верблюды, свиньи, овцы, крупный рогатый скот, козы, лошади и многие другие животные. Хозяином для европейского биотипа в подавляющем большинстве случаев является собака, но он также встречается у лис, гиен и шакалов. Взрослую стадию E. multilocularis регистрируют в основном у лис и редко у волков, койотов, рысей, кошек и черных медведей.
Промежуточными хозяевами для E multilocularis являются восемь семейств грызунов, включая мышей, крыс, хомяков, песчанок и белок.
Антропозооноз встречается у лиц любого возраста, но у детей эхинококкоз почки диагностируется случайно, так как до появления первых клинических симптомов с момента заражения проходит несколько десятков лет. Возбудитель попадает в организм человека из желудочно-кишечного тракта (алиментарный путь), с вдыхаемым воздухом (аспирационный путь).
Казуистически редко болезнь может развиться в результате проникновения паразита через раневую поверхность (имплантационный путь). Наиболее распространено заглатывание яиц гельминта. В тонком кишечнике онкосферы высвобождаются от оболочки и проникают в вены. В почку зародыш гельминта проникает с током крови или лимфы. Чаще эхинококковая киста развивается в корковом слое почки, но описаны случаи, когда паразитарный пузырь обнаруживался в паранефральной клетчатке.
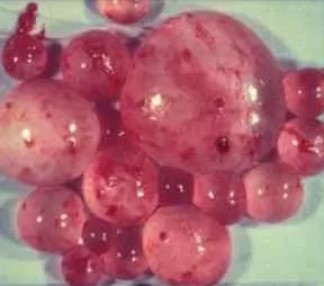
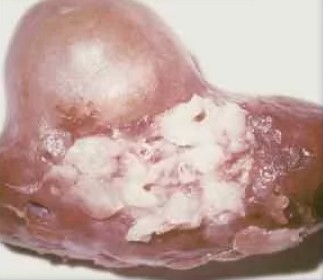
Выделяют две формы эхинококкоза почки: гидатидозную, с образованием однокамерной полости, и альвеолярную, для которой типично присутствие многокамерных кист (встречается редко).
Что может произойти с эхинококковой кистой
По мере роста киста оказывает компрессионное воздействие на почечную паренхиму, в результате чего погибает функциональная ткань, а на ее месте начинают развиваться рубцовые элементы, которые формируют ограничивающую соединительнотканную оболочку. По мере прогрессирования заболевания она преобразуется в фиброзную капсулу, к которой прилегает хитиновая оболочка самой эхинококковой кисты. Развитие зародышевых сколексов обуславливает эндогенный рост образования. Именно из них формируются дочерние пузырьки, если этого не происходит, визуальные исследования демонстрируют простую кисту (ацефалотическую). По мере роста паразитарного пузыря появляются симптомы эхинококкоза почки, при прорастании кисты в лоханку есть вероятность прорыва содержимого и отхождения его с мочой. Эхинококковая киста может подвергнуться гнойно-деструктивному процессу, в результате разрушения хитиновой оболочки некротические массы обнаруживают в паренхиме почки. При длительно существующей патологии у некоторых пациентов происходит обызвествление фиброзной капсулы, оболочки из хитина и дочерних пузырьков.
При альвеолярной форме киста растет из-за экзофитной пролиферации путем почкования. Для данной разновидности типично отсутствие материнского пузыря и образование множества альвеол в паренхиме, размеры которых вариативны: от горошины до вишни. На томограммах альвеолярная киста напоминает злокачественную опухоль, так как присутствует полость на фоне распада, участки обызвествления, фиброзные тяжи. Сама почка имеет деформированные конуры, функция может быть полностью утрачена.
Симптомы эхинококкоза почек
Эхинококковая киста почки проявляется клинически по достижении значимых размеров и при прорыве в мочевой тракт.
Основной симптом - тупые ноющие боли в поясничной области на стороне поражения, у пациентов с невыраженной жировой клетчаткой в брюшной полости может пальпироваться
округлое образование, умеренно болезненное или безболезненное, с ровной поверхностью. При сращении с соседними структурами оно малоподвижно. При отхождении дочерних пузырей развивается почечная колика, что вызвано нарушением уродинамики. Урина содержит обрывки хитиновой оболочки, сам пузырьки. У некоторых пациентов появляются жалобы на учащенное мочеиспускание с резями, неконтролируемые позывы, что связано с раздражением мочевого пузыря элементами кисты. Нагноившаяся киста сопровождается более выраженным болевым синдромом, повышением температуры тела с ознобом, выделением мутной мочи.
Диагностика эхинококкоза почек
Дифференциальную диагностику проводят с непаразитарной кистой почки, опухолью, туберкулезным поражением, абсцессом. окончательный диагноз устанавливают по данным морфологического исследования.
План диагностических мероприятий при подозрении на эхинококкоз почки:
• общий анализ мочи: только при условии сообщающейся кисты или при ее прорыве в лоханку при микроскопии визуализируются дочерние пузыри. Часто обнаруживают микрогематурию, протеинурию, лейкоцитурию.
• общий анализ крови. В некоторых случаях диагностируют повышенное количество эозинофилов, ускоренную СОЭ, лейкоцитоз. При длительно существующей гематурии возможно снижение уровня гемоглобина.
• мочевина, креатинин сыворотки крови. По их уровню судят о сохранности функциональной способности почек.
• специфические исследования. Тесты для обнаружения антител к антигенам эхинококкоза не позволяют у всех заболевших подтвердить диагноз. В современной паразитологии применяют РЛА, РНГА, РИФА и пр. Сочетание различных анализов на эхинококкоз увеличивает точность до 90%.
Инструментальная диагностика включает:
• УЗИ почек. На сонограммах видны дочерние кисты, гидатидный песок, мембраны. При изменении положения тела в пространстве различимо, что некоторые элементы перемещаются, подобно падающему снегу.
• КТ/МРТ. Результаты КТ/МРТ вполне сопоставимы по диагностической ценности. На томограммах визуализируется округлое новообразование с четко отграниченной двойной стенкой и дочерними цистами по внутреннему краю материнской кисты или по всей полости.
• Цистоскопическое исследование. Цистоскопию выполняют для оценки мочевого пузыря. Гиперемия слизистой оболочки не является патогномоничным признаком, но при прорыве содержимого кисты почки в мочевыводящие пути можно увидеть отхождение дочерних пузырьков из мочеточника.
Учитывая то, что эхинококкоз почек часто сочетается с поражением других органов, проводят исследование легких, печени, селезенки, головного мозга и пр.
Лечение эхинококкоза почек
В современной урологии как радикальный способ лечения эхинококкоза почки рассматривают оперативное вмешательство. Предпочтительнее выполнение органосохраняющей операции - иссечения кисты, парциальной (частичной) резекции почки. При невозможности прибегают к нефрэктомии, которая может быть выполнена открытым или лапароскопическим доступом. К современным щадящим методикам хирургической помощи относят чрескожное удаление кисты, которое подразумевает: прокол, аспирацию, инъекцию сколицидного препарата и повторную аспирацию содержимого эхинококковой кисты.
Получены данные, что при назначении лекарственной терапии снижается риск некоторых осложнений, например, анафилаксии при интраоперационном излитии кисты, послеоперационные рецидивы. К использованию Альбендазола (современное антипаразитарное лекарство с улучшенным профилем безопасности) в качестве нехирургического лечения прибегают при тяжелых соматических заболеваниях, не позволяющих провести операцию, при кистозных полостях небольших размеров до 3 см, без тенденции к росту, в старческом возрасте. Чтобы закрепить эффект, требуется провести несколько курсов. Препарат метаболизируется в печени, что делает возможным лечение эхинококкоза почек у пациентов, страдающих хронической почечной недостаточностью.
Прогноз более благоприятный при гидатидозной форме, альвеолярная часто требует проведения нефрэктомии, что увеличивает риск присоединения хронической почечной недостаточности.


Универсальный ультразвуковой сканер высокого класса, ультракомпактный дизайн и инновационные возможности.
Представляем клинический случай редко встречающейся эхинококковой кисты левой почки, не ассоциированной с поражением эхинококком других органов. Диагноз поставлен на основании данных эхотомографии, урографии и серологического исследования.
Эхинококкоз является паразитарным заболеванием, встречающимся в двух формах: системный эхинококк и эхинококк алведанис (alvedanis), последний в Болгарии нераспространен. Постоянным хозяином эхинококка является собака, а переносчиком - человек. Заражение происходит при непосредственном контакте с собакой или через загрязненные фрукты и овощи. Личинки вылупляются в кишечнике, проходят через его стенку, растут и попадают в портальный кровоток. Личинки большого размера не могут проникнуть через капилляры и остаются в кишке.
Наиболее частая локализация эхинококковых кист - печень (в 60% всех случаев), которая служит первым барьером. Около 10-20% личинок проходят через печеночные капилляры, в правый желудочек и попадают в легкие, которые являются вторым барьером. Они могут остаться там и вызвать заболевание. В некоторых случаях личинки могут пройти этот барьер и проникнуть в мозг, почки, селезенку, кости и т.д. Патологоанатомический субстрат эхинококкоза - эхинококковая киста, которая проходит в своем развитии три стадии: формирование кисты без зародыша; образование капсулы и протосколесиазис; эндогенное формирование дочерних кист.
Эволюция может быть прервана различными процессами: перфорацией, нагноением, кальцификацией и петрификацией. Визуализация кисты при эхографии зависит от стадии развития. Существуют специфические признаки: гиперэхогенные перегородки, капсула, многокамерные кисты, которые указывают на паразитарную природу сформировавшейся кисты.
Описание клинического случая
Женщина 60 лет, впервые госпитализирована в отделение гастроэнтерологии областной государственной больницы в Благоевграде с жалобами на тяжесть и тупую боль в левом подреберье, слабость, утомляемость при физической нагрузке. Считает себя больной в течение 7-8 месяцев. При физикальном обследовании пальпаторно определялась болезненность в левом подреберье, а также относительно напряженное и несколько болезненное выпячивание в этой области. Положительный шум плеска в левом подреберье. Других патологических изменений не выявлено. Лабораторные показатели без отклонений от нормы, за исключением СОЭ - 15-37 мм/час.
Пациентке проведено ультразвуковое обследование. Выявлено образование с гипоанэхогенной структурой, расположенное в верхнем полюсе левой почки размером 87х74 мм, сферической формы с ровными гладкими гиперэхогенными стенками (свидетельство хорошо сформированной капсулы). В просвете образования было видно много гиперэхогенных перегородок с дорсальным усилением эхосигнала. Был поставлен диагноз эхинококковой кисты верхнего полюса левой почки (рис. 1, 2).
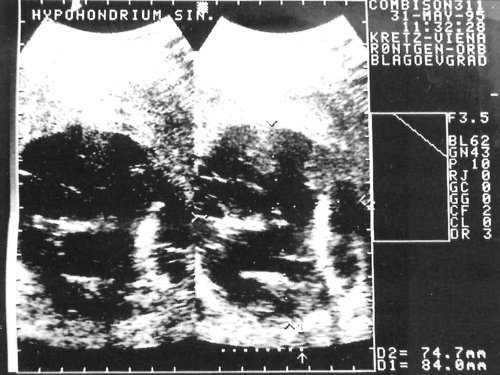
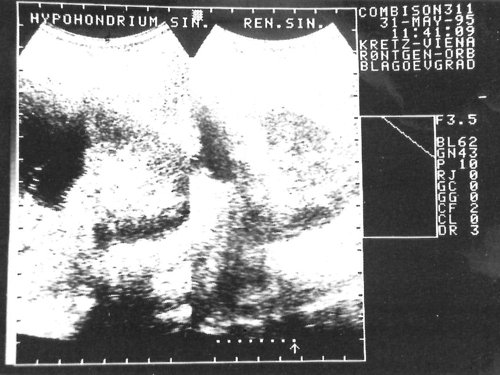
Рис. 1, 2. Эхограммы эхинококковой кисты левой почки.
При проведении рентгенологического исследования органов грудной клетки обнаружена увеличенная левая почка - размером 20х13 мм. Форма левой почки была изменена из-за значительно увеличенного округлого верхнего полюса. Границы почки четкие, ровные, местами волнистые. Чашечки не визуализировались. Почечная лоханка и нижняя группа чашечек сместились в каудальном направлении (рис. 3).
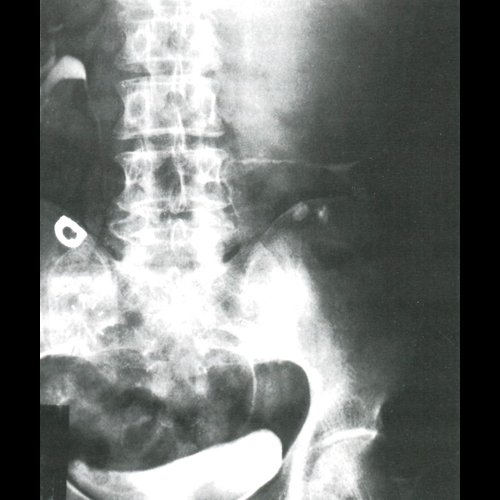
Рис. 3. Рентгенограмма - эхинококковая киста левой почки.
В правой почке и мочевом пузыре изменений не выявлено. Диагностирована киста левой почки, с учетом ультразвуковых данных - эхинококковая киста. При проведении серологического исследования (пассивной реакции гемагглютинации) титр 1:32000. Диагноз подтвержден на операции.
Анализ данного случая указывает на большое значение ультразвукового обследования в диагностике эхинококковых кист органов брюшной полости, включая почки. Диагноз эхинококковой кисты может быть поставлен с большой точностью при наличии патогномоничных критериев (перегородки, "киста в кисте").

Универсальный ультразвуковой сканер высокого класса, ультракомпактный дизайн и инновационные возможности.

Дата публикации: 12.12.2017 2017-12-12
Статья просмотрена: 2706 раз
Представлены результаты лечения 53 пациентов с эхинококкозом почки. Проведен сравнительный анализ результатов иммуноферментного анализа (определение антительных единиц), ультрасонографии, компьютерной и магнитно-резонансной томографии. Традиционное удаление эхинококковой кисты выполнено в 41 (77,3 %) случаев, ретроперитонеоскопическая лапароскопия предпринята у 12 (22,6 %) больных.
Ключевые слова: эхинококкоз, почки, ультрасонография, компьютерная томография, магнитно-резонансная томография, лапароскопия.
Цистный эхинококкоз (hydatid disease, гидатитоз) паразитарное заболевание человека и животных, вызываемое пузырчатой (личинкой) стадией ленточного гельминта Echinococcus granulosus. Цистода может локализоваться у человека в самых различных органах и тканях, являясь причиной нарушения их функции и приводя к тяжелым осложнениям, которые могут быть причиной смерти пациента. Больных с эхинококкозом выявляют во всех странах, не зависимо от уровня экономического развития, и климатического пояса земного шара. Всемирная организация здравоохранения считает лечение больных с эхинококкозом как одну из наиболее актуальных медико-санитарных проблем.
Изолированное поражение эхинококкозом почки выявляют в 2–3 % случаев, как правило, случайно при обследовании по поводу болей в животе, пиурии или гематурии (1,4). Нередко заболевание распознается при наличии различных осложнений эхинококкоза, частота которых колеблется от 15 % до 52 % случаев, что значительно ухудшает течение заболевания и результаты хирургического вмешательства (2). Поэтому актуальной задачей является ранее выявление кист в почке, с проведением дифференциальной диагностики для подтверждения их паразитарной природы, с целью раннего избавления пациента от гельминта.
Рутинным методом диагностики, с помощью которого можно легко выявить кисту почки является ультрасонография (УС). Однако многие урологи считают, что достоверность данного метода при проведении дифференциальной диагностики низка и, нередко, можно получить ложноположительные или ложноотрицательные результаты. Поэтому имеются сообщения о результатах применении современных радиологических исследований, подобно как мультиспиральная компьютерная томография (МСКТ), при обследовании больных с эхинококкозом почек. Тем не менее, являясь по существу рентгенологическим методом, МСКТ не позволяет достоверно и, с выявлением необходимых для дифференциальной диагностики деталей, визуализировать характер мягких тканей кисты, поэтому определить природу патологии органа бывает крайне затруднительно. Наиболее целесообразным и доступным, с незначительными побочными эффектами для пациентов любого возраста, является магнитно-резонансная томография (МРТ). Однако в литературе нет результатов сравнительного анализа применения различных визуализационных методов при обследовании больных с эхинококкозом почек. Целью данного исследования явилось изучение результатов комплексного обследования, с использованием современных радиологических и иммунных исследований, и лечения больных с эхинококкозом почек.
Материалы иметоды: Проведено ретроспективное изучение результатов обследования и оперативного лечения больных с эхинококкозом почек за период с января 2010 по декабрь 2016 года. Всем больным выполнены рутинные клинико-биохимические исследования крови, анализ мочи и иммуноферментный анализ, с целью определения антительных единиц (АЕ) для выявления эхинококкоза. Также произведены УС, обзорная и внутривенная экскреторная урография, МСКТ и МРТ органов мочевого тракта и забрюшинного пространства. Перед операцией 38 (71,6 %) пациентов получали альбендозол.
Результаты: Из 53 больных, 41 (77,3 %) были мужчины и 12 (22,6 %) -женщины. Средний возраст пациентов составил 48,2±2,8 лет. Контакты с собаками были выявлены в 17 (32 %) случаях. Наиболее частым клиническим симптомом явились ноющего характера боли в поясничной области со стороны поражения у 20 (37,7 % %) пациентов, в остальных случаях болезнь протекала без манифестации и кисты выявлены случайно при обследовании по поводу патологии других органов. В трех (5,6 %) случаях кисты локализовались в обеих почках, в одном случае была возможность пальпировать объемное образование в подреберье со стороны поражения.
Лейкоцитурия была выявлена в 12 (22,6 %) случаях, при наличии нагноения содержимого кисты, тогда как эозинофилия обнаружена только у 38 (71,7 %) пациентов. По данным иммуноферментного анализа положительные результаты получены в 44 (83 %) случаях, средний показатель составил 2,5±0,3АЕ (норма 0,36 АЕ).
Результаты применения радиологических методов исследования при обследовании пациентов сэхинококкозом почек (n=53)
Тип
Характеристика изменений кисты
УС
(абсолютное количество больных, в%).
МСКТ
(абсолютное количество больных, в%).
МРТ
(абсолютное количество больных, в%).
Четко визуализируется, киста с тонкими стенками и однородным содержимым,
Частичное или полное отделение и перемещение внутренней (хитиновой) оболочки кисты в ее просвет
Полость с множественными перегородками, с дочерними кистами
Разнородное, плотной (солидной) консистенции содержимое, при наличии утолщенной и уплотненной капсулы кисты
Солидное содержимое, с кальцинированными стенками кисты
Традиционное оперативное вмешательство выполнено в 41 (77,3 %) случае. Удаление хитиновой оболочки с содержимым кисты, и последующей марсупиелизацией произведено у 35 (66 %) больных. Нефрэктомия выполнена в 6 (11,3 %) случаях: из-за сморщивания почки у 4 пациентов; у одного больного при расположении кисты в области синуса почки (технически невозможно было ее удалить без повреждения кровеносных сосудов почки); и в одном случае, киста представляла собой многокамерное образование (что послужило поводом для предположения у хирурга возможной неоплазии), интимно прилегающее к артерии почки. Следует указать, что гистологическое исследование в последнем случае выявило атипичные клетки в стенке кисты. Анафилактическую реакцию в послеоперационном периоде (снижение артериального давления и тахикардию) наблюдали в трех случаях из 8, которые не принимали альбенлозол перед вмешательством, что потребовало проведения соответствующих мероприятий.
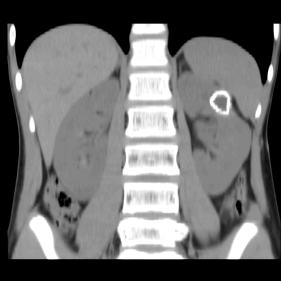
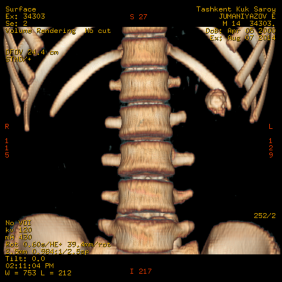
Рис. 1. МСКТ больного с кальцинированными стенками эхинококковой кисты (А-фронтальный срез, Б-3D реконструкция изображения)
Ретроперитонеоскопическая лапароскопия предпринята в 12 (22,6 %) случаях и у 8 (66,6 %) пациентов удалось успешно завершить операцию, удалив эхинококковую кисту. Тогда как в 7 (58,3 %) случаях осуществлена конверсия малоинвазивного вмешательства в открытую операцию, из-за наличия большого размера кисты (четыре случая), рубцов в околопочечной клетчатке, спаек между почкой и двенадцатиперстной кишкой (два случая) и наличия сообщения кисты с чашечкой (в одном случае). Удаление почки выполнено в одном (8,3 %) случае, из-за сомнений хирурга в доброкачественном характере кисты и отсутствия технической возможности выполнить резекцию пораженного участка. Послеоперационный период протекал без осложнений и при обследовании через 6 месяцев функция почки, со стороны выполненного оперативного вмешательства у 46 (86,8 %) пациентов, была в пределах нормальны, отсутствовала деформация чашечно-лоханочной системы.
Дискуссия: Половозрелый червь Echinococcus granulosus находясь в тонком кишечнике собаки, выделяет яйца, которые попадают в организм при контакте человека с фекалиями животных. Поэтому при беседе с больным, у которого выявлена киста в почке следует выяснить о возможном его контакте с животными, что позволяет предположить паразитарный характер патологии и выполнить целенаправленное обследование. По нашим данным только в 32 % случаев удалось определить наличие контакта с собаками, причем в более половине из них пациент был хозяином животного.
Результаты рутинных клинико-лабораторных исследований не позволяют уточнить диагноз. Однако наличие эозинофилии, которую выявляют у 20 %-50 % пациентов с эхинококкозом почек, может послужить поводом применения дополнительных исследований с целью уточнения диагноза (1). Тем не менее, эозинофилия не может считаться достоверным признаком эхинококкоза из-за нередко наблюдаемых ложноположительных результатов, которые обусловлены возможным присутствием у данного больного других видов паразитарных инвазиях (4). По нашим данным эозинофилия была обнаружена в 38 (71,7 %) случаях, причем у 12 больных наряду с лейкоцитурией из-за нагноения содержимого кисты. Следует указать, что в 98 % случаев эозинофилия была обнаружена в группе больных с изменениями II-V типов по данным радиологических обследований. Некоторые авторы иммунологическим методом в диагностике эхинококкоза придают большое значение, считая их результаты решающими при диагностике патологии (1,4). Наиболее информативным является иммуноферментный анализ, с целью определения антительных единиц и при одновременном использовании нескольких иммунологических тестов диагностическая эффективность их превышает 90 % случаев. По нашим данным положительный результат подобного исследования был при обследовании 83 % пациентов. Следует отметить, что в 12 из 15 случаев при отсутствии характерных изменений по данным радиологических исследований, выявление антител позволило определить, что киста почки представляет собой эхинококк.
Радиологические исследования имеют особое значение при обследовании больных с кистами почек и позволяют выявить характерные для паразита изменения. На обзорной урограмме можно определить эхинококковую кисту только при наличии кальцификации ее стенок, что было выявлено в 5 (9,4 %) случаях по данным нашего исследования. Внутривенную экскреторную урографию выполняют для исключения обструкции на уровне чашечно-лоханочной системы со стороны поражения и определения функционального состояния пораженной и контрлатеральной почки, так как при выполнении операции имеется вероятность проведения органоуносящего вмешательства. По нашим данным отсутствие функции почки обнаружено в 4 (7,5 %) случаях, деформация собирательной системы почки из-за наличия большого размера кисты выявлена в 6 случаях. Тем не менее, подобные изменения нельзя считать характерными для эхинококкоза, поэтому диагностическая ценность рутинного радиологического исследования остается низкой.
При выполнении ультрасонографии выявить кисту почки удается легко, однако достоверно определить ее природу нередко не представляется возможным. Поэтому предложено несколько классификаций изменений выявляемых с помощью УС при кистах (классификация Bosniak M. A., 1986; International classification WHO Informal Working Group, 2003), обнаружив которые можно с большой долей уверенности определить паразитарный характер образования. Однако на наш взгляд они громоздкие и не удобные для использования в рутинной практике. Наиболее компактной и вполне доступной оказалась классификация, предложенная Gharbi H. A. и соавторами. Следует подчеркнуть, что врач, который осуществляет радиологические исследования, должен целенаправленно изучать их результаты и выявлять признаки характерные для эхинококкоза, что позволяет на достаточно высоком уровне достоверности уточнить диагноз. По данным Zmerli S., достоверно выявить характерные симптомы эхинококковой кисты почки удалось в 76 % случаев (4). Однако, как показал наш опыт, отсутствие изменений свойственных эхинококковой кисте не исключает ее наличие. Так в 38 случаев из 53 не удалось выявить признаки паразита, однако при выполнении операции обнаружена эхинококковая киста.
МСКТ имеет свои преимущества по сравнению с другими радиологическими методами: визуализировать наличие кальцификатов в стенке кисты (V тип, наиболее достоверные симптомы) и выполнить трехмерную реконструкцию изображения, что позволяет точно определить локализацию кисты в почке, однако при этом больной получает лучевую нагрузку. Pedrosa I., и соавт. удалось с помощью МСКТ выявить эхинококкоз почек в 89 % случаев (2). По нашим данным достоверные признаки эхинококкоза почки (тип II-V) выявлены у 18 (33,9 %) больных, тем не менее, с помощью МСКТ не всегда представлялось возможным достоверно определить состояние стенки кисты и характер ее содержимого.
МРТ позволяет без радиационной нагрузки в достаточной мере, для уточнения диагноза, визуализировать содержимое кисты, состояние ее стенок и паренхимы почки, и установить паразитарную природу кисты до 98 % случаев (4). По нашим данным с высокой достоверностью определить, что киста является эхинококком, удалось у 38 (72 %) больных, при этом выявлены изменения II и IV типов. Однако с помощью МРТ не представляется возможным визуализировать кальцификаты в стенках кисты.
Традиционно было принято больных с эхинококкозом почки оперировать открытым способом. Однако в течение последнего десятилетия, появились публикации, посвященные применению малоинвазивных технологий при лечении пациентов с паразитарными кистами почек. Так Aggarwal S., с соавторами выполнили лапароскопическое удаление эхинококковой кисты (5). Однако авторы применяли данный метод при лечении небольшого количества пациентов и выполняли трансабдоминальный доступ для удаления кисты почки. Мы использовали ретроперитонеоскопическую лапараскопию с целью ликвидации эхинококковой кисты у 12 пациентов. При несомненных преимуществах малоинвазивного метода, малая травматическость, хорошая визуализация фасции Gerota и незначительный объем кровопотери, имеются определенные недостатки. Из-за особенностей техники вмешательства, с помощью инструментов, используемых при лапароскопии целиком захватить хитиновую оболочку эхинококковой кисты не удается и приходиться удалять ее частями, что увеличивает продолжительность операции. По нашим данным длительность открытой операции составила в среднем 46,5±3,7, тогда как при использовании лапараскопа продолжительность вмешательства была 128,6±8,9 мин (P>0,05). Тем не менее, при выборе метода удаления эхинококковой кисты следует рассматривать возможность использования малоинвазивных технологий.
Заключение: Несмотря на то, что эхинококкоз почек является редкой патологией, однако из-за возможного возникновения осложнений приводящих к нарушению функции органа, больные требует пристального внимания. Кисту, расположенную в почке, легко удается выявить с помощью ультрасонографии, однако уточнить ее природу нередко не представляется возможным, и в подобных случаях комплексное обследование пациента с использованием серологических исследований, МСКТ и МРТ позволяет уточнить диагноз. Выбор метода оперативного вмешательства (традиционного или малоинвазивного) зависит от опыта хирурга и наличия соответствующего оборудования. Лапараскопические вмешательства целесообразно выполнять при кистах небольшого размера, которые не сообщаются с чашечно-лоханочной системой и при отсутствии спаек почки со смежными органами. Не зависимо от метода операции следует по возможности сохранить почку, удалив хитиновую оболочку с ее содержимым, тогда как нефрэктомию необходимо выполнять при сморщивании почки, отсутствии технической возможности удалить кисту без повреждения почечных сосудов или подозрении на малигнизацию. Перед операцией следует рекомендовать пациентам принимать противопаразитарные препараты, что снижает риск анафилактических реакций вследствие вмешательства.
Читайте также:


