Что такое энтерогеморрагические кишечные палочки
Не хватало нам других напастей, как продуцируемые экспертами ВОЗ различные типы гриппа, типа свиного или кишечного гриппа, как в Европе появилась новая напасть, которая к гриппу не имеет никакого отношения, но из-за быстрого распространения среди людей получила меткое название – овощной грипп. Придется рассказать, что же это за болезнь, приведшая к огуречной войне между Испанией и Германией.
На самом деле этот “овощной грипп” вызывает никакой не вирус, а энтерогеморрагическая кишечная палочка (ЭГКП), которая в результате мутаций, как установили азиатские ученые, приобрела устойчивость ко многим антибактериальным препаратам и справиться с ней стало сложнее, отсюда и относительно прежних лет высокая смертность от этой палочки в Европе и в частности в Германии.
На самом деле кишечная палочка или E.coli является природным симбионтом человека, то есть свободно сосуществует в просвете его кишечника и не вызывает беспокойств, но при ослаблении организма ее количество может увеличиваться и это вызывает проблемы, также могут заноситься извне болезнетворные штаммы данной бактерии, вызывающие и расстройство кишечника, и другие симптомы заболевания.
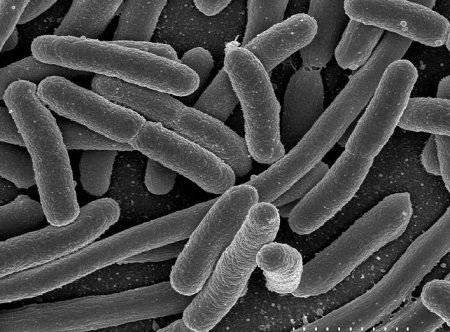
Основным поражающим фактором болезнетворной кишечной палочки является выделяемой ею токсин, поражающий эндотелий мелких кровеносных сосудов, также большое количество токсина высвобождается при массивной гибели патогенных палочек в случае проведения терапии, что не лучшим образом сказывается на выводящих токсины органах и в первую очередь на почках.
Причиной распространения болезнетворного штамма палочки в Европе ранее активно называли поставляемые из Испании огурцы, но теперь уже склоняются, что причины инфекции лежат в зараженном мясе или молоке, а версия про огурцы выпущена для отвода глаз, но это уже больше политика. В классических случаях причиной распространения патогенной кишечной палочки называют все же зараженное мясо и молоко, хотя встречаются и овощи. Все проблемы кроются в гигиене, так как основной способ передачи фекально-оральный, то есть болезнь немытых рук. Сейчас под контроль взят один из ресторанов Германии, персонал которого, скорее всего и допустил оплошности в пищевой гигиене, что и привело к большой мировой шумихе.
Энтерогеморрагическая кишечная палочка является причиной геморрагического колита (наверное, поэтому это заболевание называют ошибочно еще и кишечный грипп), к тому же вызывает тяжелое заболевание гемолитико-уремический синдром от чего и происходит основная гибель людей.
Для геморрагического колита характерны следующие симптомы:
1) сильные спастические (дергающие) боли в животе;
2) диарея с примесью крови (кровавая диарея);
3) позывы на дефекацию без самой дефекации;
4) повышение температуры тела до 39 градусов, хотя возможно протекание и без лихорадочного синдрома.
Продолжительность заболевания – 7-10 дней.
Геморрагический колит может приводить к осложнениям: гемолитической анемии, геморрагическому синдрому, острой почечной недостаточностью с летальным исходом.
В настоящее время новый штамм кишечной палочки диагностирован в 10 европейских странах и проник в США. От осложнений данного заболевания скончалось на момент написания статьи 22 человека, 2000 человек заражены, то есть умирает чуть более 1% заболевших и могу заверить, что это были в основном ослабленные пациенты (дети, пенсионеры) или лица с нарушениями иммунитета, так что паники не вижу никакой, просто тренд такой пошел и шумиха, не более. Осталось дождаться чудодейственного лекарства от данного заболевания (иначе из-за чего вся шумиха), хотя даже проведенные посевы на чувствительность к антибиотикам показали хорошие результаты для некоторых групп препаратов.
Выяснилось, что новая палочка оказалась устойчива ко многим старым антибиотикам, но чувствительна к новым. Например, устойчива к пенициллинам и цефалоспоринам (ампициллину, амоксициллину, цефотаксиму), в том числе с ингибиторами бета-лактамазы (сульбактамом, тазобактамом и клавулановой кислотой). Однако палочка погибала при действии более современных бета-лактамных антибиотиков – карбапенемов (имипенема и меропенема).
Схожая зависимость прослеживалась в отношении хинолонов – налидиксовая кислота, относящаяся к первому поколению этих лекарств, оказалась неэффективной, в то время как препараты второго поколения (фторированные) – ципрофлоксацин и норфлоксацин – убивали ЭГКП.
Из исследованных аминогликозидов устойчивость обнаружилась лишь к стрептомицину. К остальным представителям этой группы (амикацину, гентамицину, канамицину и тобрамицину) палочка оказалась чувствительной.
Кроме того, анализы продемонстрировали бесполезность при этой инфекции тетрациклина и ко-тримоксазола (бисептол), в то время как фосфомицин, хлорамфеникол (левомицетин) и нитрофурантоин оказались эффективными.
Так что можно сделать вывод, что палочка чувствительна к большому пласту разнообразных антибиотиков, к тому же встречаются и недорогие препараты. Спасение есть.
Надо уяснить одно, что это болезнь “немытых рук” и предупредить ее, соблюдая элементарные правила гигиены (регулярное мытье рук; достаточная тепловая обработка продуктов и покупка их не с рук, а в магазинах, имеющих соответствующие санитарно-гигиенические документы на продукцию; мытье овощей перед употребление в пищу, можно в горячей воде), гораздо проще, чем потом лечить.
PS. Сейчас по ленте видел, что причиной овощного гриппа могли стать ростки бобовых, произведенные на севере Германии. Версия имеет право на жизнь, так как ростки подают совсем без тепловой обработки, что палочке и надо, так что сыроедам можно передать пламенный привет – они первые на очереди на заражение этим недугом.

Энтерогеморрагические кишечные палочки (энтерогеморрагические Escherichia coli, аббревиатуры: EHEC или ЭГКП) — патогенные штаммы бактерий, относящиеся к виду Escherichia coli (синоним кишечная палочка), являющиеся возбудителями эпидемических вспышек геморрагических колитов у взрослых. Большинство штаммов бактерий вида Escherichia coli, относящегося к роду эшерихия (Escherichia) семейства энтеробактерии (Enterobacteriaceae), являются частью нормальной микрофлоры кишечника человека и безвредны.
Энтерогеморрагические E. coli, выделяющие шига-токсин (синоним веротоксин), обозначаются STEC (VTEC). Считается, что этот токсин может являться причиной гемолитико-уремического синдрома (ГУС), сопровождающегося кровавым поносом, который в некоторых случаях приводит к острой почечной недостаточности, требующей интенсивного лечения. Существует несколько штаммов STEC и их идентификация служит более точному определению источника заболевания.

Симптомы болезней, вызываемых энтерогеморрагическими E. coli, включают абдоминальные спазмы и диарею, которая в некоторых случаях может переходить в кровавый понос (геморрагический колит). Возможны также жар и рвота. Инкубационный период длится от трех до восьми дней, при средней продолжительности три-четыре дня. Большинство больных выздоравливает в течение 10 дней, но у незначительного числа больных (особенно детей раннего возраста и пожилых людей) болезнь может принять тяжелую форму с угрозой для жизни, такую как гемолитический уремический синдром (ГУС). Для ГУС характерны острая почечная недостаточность, гемолитическая анемия и тромбоцитопения. По информации ВОЗ, у 10 % пациентов с инфекцией вызываемых энтерогеморрагическими E. coli может развиться ГУС с коэффициентом летальности от 3 до 5 %. Во всем мире ГУС является самой распространенной причиной острой почечной недостаточности у детей раннего возраста. Он может привести к неврологическим осложнениям (таким как конвульсии, инсульт и кома) у 25 % пациентов и хроническим заболеваниям почек, обычно не тяжелым, примерно у 50 % выживших пациентов.
Заболеваемость инфекциями вызываемых энтерогеморрагическими E. coli зависит о возрастной группы. Наибольшее количество зарегистрированных случаев заболевания приходится на детей в возрасте до 15 лет (0,7 случаев на 100 000 в США). 63-85 % случаев заболевания происходит в результате воздействия патогенных микроорганизмов, содержащихся в пищевых продуктах. Доля инфекций вызываемых энтерогеморрагическими E. coli, которые приводят к развитию ГУС, составляет 3-7 % в спорадических случаях заболевания и 20 % и более в случае вспышек. С точки зрения эпидемиологии, как правило, происходят спорадические случаи заболевания со случающимися время от времени вспышками. Некоторые из этих вспышек охватывают большое количество случаев заболевания. Вспышка в Японии в 1996 г., во время которой употребление в пищу зараженных ростков редиса, содержащихся в школьных завтраках, привело к 9 451 случаю заболевания.

Резервуаром энтерогеморрагических кишечных палочек серотипа O157:H7 является, в основном, крупный рогатый скот и другие жвачные животные. Они передается человеку, главным образом, в результате употребления в пищу зараженных продуктов, таких как сырые или не прошедшие достаточную тепловую обработку мясные продукты и сырое молоко. Загрязнение фекалиями воды и других пищевых продуктов, а также перекрестное загрязнение во время приготовления пищи (через продукты из говядины и другого мяса, загрязненные рабочие поверхности и кухонные принадлежности) также могут привести к заболеванию. Так, к возникновению вспышек энтерогеморрагических кишечных палочек O157:H7 привело употребление в пищу таких продуктов, как не прошедшие должную тепловую обработку гамбургеры, копченая салями, непастеризованный свежевыжатый яблочный сок, йогурт, сыр и молоко. Все большее количество вспышек связано с употреблением в пищу фруктов и овощей (ростков, латука, капусты, салатов), заражение которых происходит, по всей вероятности, в результате контакта с фекалиями домашних и диких животных на какой-либо стадии их культивирования или обработки. Энтерогеморрагические кишечные палочки были также обнаружены в водоемах (прудах, реках), колодцах и поилках для скота. Они могут оставаться жизнеспособными в течение нескольких месяцев в навозе, попадающем в эти водоемы, и осадочных отложениях на дне поилок. Передача инфекции происходит как через зараженную питьевую воду, так и через воды для рекреационного использования.
Близкие контакты людей являются одним из основных путей передачи инфекции (орально-фекальный путь заражения). Были зарегистрированы бессимптомные носители, то есть лица, у которых не проявляются клинические симптомы болезни, но которые способны инфицировать других людей. Период выведения из организма энтерогеморрагических кишечных палочек у взрослых длится одну неделю и менее. У детей этот период может быть более длительным. В числе важных факторов риска отмечается также посещение ферм и других мест содержания животных, где возможен прямой контакт с ними.
За последние годы значительно возросла популярность проросших семян. В то же время, увеличилось число вспышек болезней пищевого происхождения, связанных с употреблением в пищу сырых ростков растений. Проведенные расследования этих вспышек показали, что патогенные микроорганизмы, обнаруженные на ростках, по всей вероятности, происходят из семян. С проросшими семенами связывают инфекцию энтерогеморрагической кишечной палочкой (серотип O104:H4) мая-июня 2011 года в Германии с заметным числом летальных исходов, а также инфекцию, начавшуюся в июне 2011 года в Бордо (Франция). В 1996 году в Японии произошла вспышка инфекции кишечной палочки серотип О157:H7, связанная с употреблением в пищу проростков редиса: число заболевших превысило 9000. Начиная с 2000 года в мире зарегистрировано 28 вспышек, связанных с употреблением в пищу проросших семян, зараженных кишечной палочкой или сальмонеллами.
Заражение семян может происходить в полях или во время сбора урожая, хранения и транспортировки. Во время процесса проращивания семян патогенные микроорганизмы, присутствующие в семенах в незначительных количествах, могут быстро достигать достаточно высоких для инфицирования людей количеств. Поэтому при производстве и потреблении ростков растений необходимо соблюдать особые меры предосторожности.
Таким образом, вспышки эшерихиозов и сальмонеллезов могут быть связаны с употреблением проростков редиса, люцерны, бобов и клевера.
Институт санитарно-эпидемиологического надзора, Франция, опубликовал 28.6.2011 г. обновленные данные в отношении вспышки инфекции, вызванной VTEC в сочетании с ГУС, в г. Бордо (Франция). В общей сложности за период с 22 июня зарегистрировано 8 случаев инфекции энтерогеморрагической кишечной палочкой и 8 случаев ГУС. Данная вспышка не связана с поездками в Германию. В 4 случаях обнаружена кишечная палочка O104:H4. В единственном случае, завершившемся смертельным исходом, кишечная палочка серотипа O104:H4 обнаружена не была.
Исследования показали, что штаммы кишечной палочки, вызвавшие вспышки в Германии и Франции генетически неразличимы, что свидетельствует о том, что обе вспышки имеют общий источник. Имеется также один изолированный случай в Швеции.
По предварительным данным (информация ВОЗ от 7.7.2011) наиболее вероятным общим звеном между двумя вспышками стала партия семян пажитника, импортированная из Египта и использованная для производства проростков.
В таблице приведена сводная информация ВОЗ согласно последнему информационному бюллетеню № 30 о зарегистрированных во всех странах мира случаях заболеваний и смертельных исходов, связанных с инфекцией энтероагрегативной вероцитотоксин-продуцирующей кишечной палочки O104:H4, за период с начала вспышки в Германии 1 мая 2011 г. (по состоянию на 21.7.2011 года). В общей сложности из 16 стран Европы и Северной Америки поступили сообщения о 4075 случаев инфекции кишечной палочки O104:H4, в том числе 50 – со смертельным исходом.
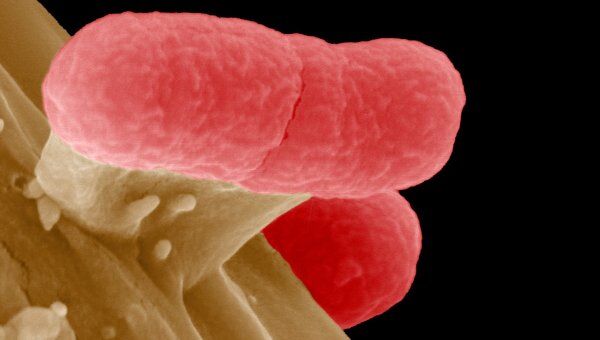
Жертвой кишечной инфекции, распространившейся с прошлой недели в Германии, в ночь на четверг стала еще одна женщина, сообщил пресс-секретарь университетской клиники Эппендорф в Гамбурге, которого цитирует телеканал N-24. Инфекцию в Германии вызвала так называемая энтерогеморрагическая бактерия Escherichia coli (кишечная палочка).
Бактерия Escherichia coli (E. coli) стала рассматриваться в качестве проблемы общественного здравоохранения с 1982 г., после вспышки заболевания в Соединенных Штатах Америки.
E. coli часто можно обнаружить в кишечниках людей и теплокровных животных. Большинство штаммов E. coli безвредны. Однако некоторые штаммы, такие как, например, энтерогеморрагическая E. coli (EHEC) могут вызывать тяжелые болезни пищевого происхождения. Эта бактерия передается человеку, главным образом, при потреблении зараженных пищевых продуктов, таких как сырые или не прошедшие достаточную тепловую обработку мясные продукты или сырое молоко.
EHEC производит токсины, известные, как веротоксины или шигатоксины, названные так из-за их сходства с токсинами, производимыми шигеллами (бактериями) дизентерии.
Количество бактерий EHEC может увеличиваться при температуре от +7 до +50°С (оптимальная температура +37°С). Количество некоторых бактерий EHEC может расти в кислых продуктах.
Бактерии погибают при тщательной тепловой обработке продуктов - при нагревании всех частей продуктов до температуры 70°С или выше.
Болезни, вызываемые EHEC
Симптомы болезней, вызываемых бактериями EHEC, включают абдоминальные спазмы (спазмы гладких мышц органов брюшной полости) и диарею, которая в некоторых случаях может переходить в кровавую диарею (геморрагический колит). Возможны жар и рвота.
Инкубационный период длится от трех до восьми дней, при средней продолжительности три-четыре дня. Большинство пациентов выздоравливает в течение 10 дней, но у незначительного числа пациентов (особенно детей раннего возраста и пожилых людей) болезнь может принять тяжелую форму с угрозой для жизни - гемолитический уремический синдром (ГУС). Для ГУС характерны острая почечная недостаточность, гемолитическая анемия (анемия, при которой разрушение красных клеток крови (эритроцитов) происходит быстрее, чем их наработка костным мозгом) и тромбоцитопения (уменьшение количества тромбоцитов ‑ менее 200 тыс. в 1 куб. мм - в периферической крови).
По оценкам, у 10 % пациентов с инфекцией EHEC может развиться ГУС с коэффициентом летальности от 3 до 5 %. Во всем мире ГУС является самой распространенной причиной острой почечной недостаточности у детей раннего возраста. Он может привести к неврологическим осложнениям (таким как конвульсии, инсульт и кома) у 25 % пациентов и хроническим заболеваниям почек, обычно нетяжелым, примерно у 50 % выживших пациентов.
Заболеваемость инфекциями EHEC зависит о возрастной группы. Наибольшее количество зарегистрированных случаев заболевания приходится на детей в возрасте до 15 лет. 63-85 % случаев заболевания происходит в результате воздействия патогенных микроорганизмов, содержащихся в пищевых продуктах. Доля инфекций EHEC, которые приводят к развитию ГУС, составляет 3-7 % в спорадических (единичных) случаях заболевания и 20 % и более в случае вспышек.
Источники инфекции
Резервуаром этого патогенного микроорганизма является, в основном, крупный рогатый скот и другие жвачные животные, такие как, например, верблюды. Он передается человеку, главным образом, в результате употребления в пищу зараженных продуктов, таких как сырые или не прошедшие достаточную тепловую обработку мясные продукты и сырое молоко.
Загрязнение фекалиями воды и других пищевых продуктов, а также перекрестное загрязнение во время приготовления пищи (через продукты из говядины и другого мяса, загрязненные рабочие поверхности и кухонные принадлежности) также могут привести к заболеванию.
Все большее количество вспышек связано с употреблением в пищу фруктов и овощей (ростков, латука, капусты, салатов), заражение которых происходит, по всей вероятности, в результате контакта с фекалиями домашних и диких животных на какой-либо стадии их культивирования или обработки. Бактерии EHEC были также обнаружены в водоемах (прудах, реках), колодцах и поилках для скота. Они могут оставаться жизнеспособными в течение нескольких месяцев в навозе, попадающем в эти водоемы, и осадочных отложениях на дне поилок. Передача инфекции была зарегистрирована как через зараженную питьевую воду, так и через воды для рекреационного использования.
Близкие контакты людей являются одним из основных путей передачи инфекции (орально-фекальный путь заражения). Были зарегистрированы бессимптомные носители, то есть лица, у которых не проявляются клинические симптомы болезни, но которые способны инфицировать других людей.
Период выведения из организма бактерий EHEC у взрослых людей длится одну неделю и менее. У детей этот период может быть более длительным. В числе важных факторов риска отмечается также посещение ферм и других мест содержания животных, где возможен прямой контакт с ними.
Методы контроля и профилактики
Для профилактики инфекции необходимо соблюдать контрольные меры на всех стадиях пищевой цепи - от производства сельскохозяйственной продукции на фермах до обработки, переработки и приготовления пищевых продуктов как на коммерческих предприятиях, так и в домашних условиях.
Единственным эффективным способом уничтожения бактерий EHEC в пищевых продуктах является бактерицидная обработка, такая как нагревание (например, тепловая обработка или пастеризация) или облучение.
Соблюдение основных принципов надлежащей практики гигиены пищевых продуктов может предотвратить передачу патогенных микроорганизмов, являющихся возбудителями многих болезней пищевого происхождения, а также защитить от болезней, вызываемых бактериями EHEC.
Материал подготовлен на основе информации открытых источников
Кишечная палочка считается одним из самых распространенных бактерий. Область ее обитания – кишечник человека и некоторых животных. Считается, что после попадания в окружающую среду (бактерия выводится из организма вместе с каловыми массами), она может в течение длительного периода сохранять свою жизнеспособность даже под воздействием внешних факторов.

Бактерии рода кишечной палочки могут быть как безопасными для организма человека, так и патогенными, способными привести к развитию многочисленных заболеваний. Для этих патологий характерны свои ярко выраженные симптомы. При их появлении человеку необходимо срочно обратиться в медицинское учреждение, иначе недуг, вызванный возбудителем, может привести к развитию серьезных осложнений, жизненно-опасных для человека.
Характеристика микроорганизма
Кишечная палочка представляет собой бактерию рода Escherichia из семейства Enterobacteriaceae. Данный микроорганизм активно размножается в человеческом организме, в частности, в различных отделах кишечника. Попадая вместе с каловыми массами в окружающую среду, бактерия может на протяжении нескольких месяцев сохранять свою жизнеспособность. Активная микрофлора содержится в воде, почве, кале, а также в некоторых продуктах питания (особенно, в молоке, мясе).
Кишечную палочку принято разделять на непатогенную и патогенную. Представители нормальном микрофлоры, обитающие в кишечнике, оказывают ряд полезных для организма действий. Прежде всего, данные микроорганизмы нормализуют кишечную микрофлору, подавляя рост вредных бактерий. Кроме того, они синтезируют витамин К, необходимый для поддержания нормального процесса свертываемости крови и выполнения других важных функций в организме.
Некоторые из представителей данного вида способны выделять ферменты, расщепляющие лактозу. Однако, безопасными данные бактерии остаются лишь тогда, когда они находятся в полости кишечника. При проникновении в другие органы, непатогенная микрофлора может спровоцировать развитие воспаления.

Классификация и виды бактерий
Бактерии группы кишечной палочки могут быть безопасными и патогенными. В свою очередь, непатогенная микрофлора может быть лактозопозитивными (в большинстве случаев), то есть способными расщеплять лактозу, либо лактозонегативными, не имеющими такой способности.
Патогенные микроорганизмы принято разделять на следующие виды:
- Энтерогеморрагическая кишечная палочка – группа бактерий, приводящая к развитию диареи и кишечных кровотечений;
- Энтеропатогенная – бактерии данного вида негативно воздействуют на эпителиальный слой кишечника, разрушая его ворсинки. Результатом такого воздействия становится продолжительное нарушение стула и метаболических процессов;
- Энтероинвазивная – микроорганизмы внедряются в ткани кишечных стенок, что приводит к развитию выраженного очага воспаления.
Причины и пути передачи
Необходимо понимать, какие причины способствуют проникновению патогенной кишечной палочки в организм и ее активизации (размножению) в кишечнике. К числу таких причин относят:
- Нарушение микрофлоры кишечника, в частности, массовая гибель полезных микроорганизмов в результате заболеваний ЖКТ;
- Патологии поджелудочной железы;
- Воспаления в кишечнике;
- Длительное употребление антибактериальных препаратов (несмотря на то, что данная лекарственная группа предназначена именно для борьбы с патогенной микрофлорой, бесконтрольный прием антибиотиков может привести к обратной ситуации: бактерии приспосабливаются к действию лекарства и теряют чувствительность к его активным веществам. В результате этого происходит усиленный рост численности вредной микрофлоры);
- Несоблюдение правил личной гигиены;
- Употребление зараженных продуктов питания и воды.

Кишечная палочка, относящаяся к патогенному виду, попадает в организм человека различными способами:
- Через продукты питания. Например, если человек употребляет сырое молоко, мясо, не прошедшее должную термическую обработку, сырое молоко;
- Контактно – бытовой способ, например, при контакте с больным человеком (через немытые руки), при использовании зараженных вещей и предметов обихода;
- Родовой способ, когда бактерия передается новорожденному от больной матери;
- Половой. Во время полового акта кишечная палочка также может проникнуть в организм, хотя происходит это довольно редко.
Характерные симптомы
При активном развитии патогенной кишечной палочки в организме человека, появляются специфические симптомы, такие как потеря аппетита, диарея, тошнота и рвота, болезненные ощущения в различных отделах живота. При этом меняется структура, цвет и запах каловых масс. Кал становится более жидким, водянистым, может приобретать слизистую консистенцию. Цвет его становится более светлым, возможно появление в каловых массах кровянистых прожилок. Кал приобретает более резкий и неприятный запах.
У больного наблюдается обильное отхождение рвотных масс. При этом рвота приобретает специфический зеленый оттенок и резкий запах. У пациента отмечается выраженная слабость, отсутствие работоспособности, головокружения. В тяжелых случаях развивается нарушение жидкостного баланса организма со всеми характерными для данного состояния симптомами (бледность, сухость эпидермиса и наружных слизистых оболочек, слабость, постоянная жажда).
Стадии и проявления
Клинические признаки развития опасных заболеваний, возбудителем которых является кишечная палочка патогенного типа, зависят от давности проникновения болезнетворной микрофлоры в кишечник, а также от количества бактерий и продуктов жизнедеятельности, выделяемых ими. В соответствии с этими параметрами, выделяют 3 стадии развития патологического процесса. Для каждой из них характерен свой набор признаков.
| Этап | Проявления и симптомы |
| Начальная стадия патологии, когда в организме человека наблюдается незначительное количество патогенной микрофлоры. | Симптомы и проявления патологического процесса носят умеренный характер. Больного беспокоит периодически появляющаяся слабость, умеренная диарея (или запор), чувство распирания в животе, возникающее через некоторое время после приема пищи. |
| Этап развития, во время которого увеличивается рост численности патогенных микроорганизмов, полезные бактерии, напротив, начинают отмирать. | Возникает выраженное расстройство желудка, сопровождающееся обильным выделением каловых масс, которые теперь имеют водянистую или слизистую консистенцию. Во время акта дефекации пациент испытывает тянущую боль внизу живота. Усиливается рвота. Пациент теряет аппетит, его самочувствие ухудшается в значительной степени. Имеет место повышение температуры, озноб. |
| Завершающая стадия. | На данном этапе симптомы имеют наиболее выраженную характеристику. В тяжелых случаях развивается кровавая диарея, обезвоживание, рвотные массы приобретают зеленый цвет. В этом случае пациенту необходима экстренная госпитализация. |
При нормальном течении патологического процесса происходит постепенное самоочищение кишечника, после чего наступает улучшение.
Осложнения и заболевания
Патогенная форма кишечной палочки может приводить к развитию весьма неприятных последствий, заболеваний, значительно нарушающих самочувствие человека, несущих реальную угрозу для его здоровья. У женщин кишечная палочка, проникающая в область уретры или влагалища, может привести к таким патологиям как кольпит, уретрит. Частыми заболеваниями, возникающими у представительниц прекрасного пола, являются цистит, эндометрит, пиелонефрит, аднексит. Также возникают различные неприятные симптомы, такие как сильный и болезненный зуд во влагалище, творожистые, резко пахнущие выделения из половых органов.
У мужчин развиваются такие патологии как обильная диарея, токсическое поражение организма, сопровождающееся рвотой, ухудшением общего состояния. Возможно развитие следующих заболеваний: простатит, орхит, эпидидимит, пиелонефрит, воспаление тканей мочевого пузыря и нарушение его функциональности (анурия, энурез).
Особенно опасной патогенная кишечная палочка считается для детей. У зараженного ребенка наблюдается значительная гипертермия, сильный и зловонный понос, потеря аппетита и массы тела, признаки обезвоживания, истощения. Нарушается работа иммунной системы. Появляются области нагноения, которые могут привести к токсическому заражению крови и внутренних органов.
Методы диагностики
Для того, чтобы назначить подходящее лечение, необходимо поставить точный диагноз. Для этого используют различные диагностические мероприятия. Прежде всего, врач проводит беседу с пациентом, устанавливает совокупность симптомов и жалоб, беспокоящих больного, длительность и обстоятельства их появления. После этого больному назначают различные лабораторные и инструментальные обследования.
Инструментальные способы диагностики необходимы для того, чтобы выявить поражения кишечника и других органов (почки, желчный пузырь). Использование таких методов необходимо не всегда, а только в том случае, если имеются симптомы соответствующих заболеваний.

Для выявления патологического процесса большое значение имеют именно лабораторные методы исследования, позволяющие не только выявить нарушения микрофлоры, но и определить конкретного возбудителя инфекции, оценить степень его чувствительности к тем или иным антибактериальным веществам. Это необходимо для выбора подходящей схемы лечения.
- Анализ крови на кишечную палочку. В норме данный микроорганизм в крови не содержится. Если же бактерию обнаруживают, это говорит о том, что здоровье и жизнь человека находятся в опасности, ведь проникновение возбудителя в кровоток может спровоцировать развитие сепсиса (заражения крови) – жизненно-опасного состояния, способного привести к летальному исходу.
- Исследование мочи. Обнаружение возбудителя в моче говорит о заражении органов мочевыделительной системы и необходимости срочной антибактериальной терапии. О стадии развития заражения судят по количеству бактерий, имеющимся признакам;
- Мазок из влагалища. В норме кишечная палочка в мазке отсутствует. Если же она обнаружена, это свидетельствует о заражении органов репродуктивной системы;
- Исследование кала. При развитии кишечной палочки данные микроорганизмы в большом количестве присутствуют в каловых массах (в норме содержание этих микроорганизмов допускается, но в значительно меньшем количестве). После того, как возбудитель обнаружен, выполняется процедура бактериального посева. То есть бактерию помещают в особую среду, после чего оценивают дальнейшее ее развитие и размножение. Это позволяет определить тип микроорганизма, его чувствительность к различным видам антибиотиков.
Методы терапии
Лечение патологий, вызванных кишечной палочкой, включает в себя следующие моменты:
- Медикаментозная терапия и прием витаминов для восстановления иммунитета;
- Использование средств – пробиотиков для нормализации кишечной микрофлоры и устранения дисбактериоза;
- Соблюдение особого режима питания.
Медикаментозное лечение предполагает использование лекарственных средств различных групп. Это, прежде всего антибиотики, препараты для устранения воспалений в мочевыводящих органах, органах половой системы, средства, предотвращающие развитие обезвоживания, препараты, восстанавливающие здоровую микрофлору в кишечнике, витаминные препараты для укрепления иммунной системы.
Диета предполагает употребление большого количества кисломолочных продуктов, обогащенных полезными бактериями, овощей и фруктов, нормализующих процесс пищеварения, травяных отваров, обладающих противовоспалительным действием. Запрещено употребление блюд, тяжелых для переваривания и продвижения по пищеварительному тракту. Это жирные и жареные блюда, острые, соленые, сладкие продукты, газированная вода, полуфабрикаты, консервы и колбасные изделия, а также же продукты, вызывающие чувство дискомфорта у конкретного человека.
Читайте также:


