Что такое эхинококкоз селезенки
Частота эхинококкоза селезенки в местностях распространенного эхинококкоза достигает 6-8%. Поражение ее может быть одиночным и множественным, а также сочетаться с эхинококкозом других органов.
Паразитарные кисты могут располагаться внутри селезенки (под капсулой) - в центре или у одного из полюсов ее, либо в области ворот этого органа. В первых двух случаях постепенный рост паразитарной кисты приводит к атрофии и иногда почти полному исчезновению паренхимы селезенки.
У большинства больных со временем киста выходит за пределы селезенки, сдавливая и смещая соседние органы: желудок, левую долю печени, толстую и петли тонкой кишки, левую почку. Большие, длительно существующие эхинококковые кисты селезенки могут вызвать значительную атрофию паренхимы печени и почки.
Наиболее частыми клиническими признаками эхинококкоза селезенки являются чувство тяжести и боли в левом верхнем отделе живота, а также наличие опухоли, нередко уходящей своим верхним полюсом далеко в левое подреберье. По мере роста кисты могут присоединяться симптомы, обусловленные нарушением функции соседних органов. Так, при сдавлении желудка возникают боли в эпигастрии, наблюдаются потеря аппетита, слабость, отвращение к пище, тошнота, рвота. При заинтересованности печени появляются симптомы цирроза или хронического холецистита, поджелудочной железы - картина панкреатита, диабета. При смещении почки наблюдаются задержка мочи, приступы левосторонней почечной колики. При сдавлении толстой кишки развиваются явления кишечной непроходимости. При значительном смещении диафрагмы и сдавлении легкого могут возникнуть боли, напоминающие межреберную невралгию, кашель, одышка.
В тех случаях, когда происходят перфорация кисты и вскрытие ее в свободную брюшную полость, развивается картина разлитого перитонита, особенно при инфицированном содержимом кисты. Если киста вскрывается в желудок, то наблюдается рвота, причем в рвотных массах содержится большое количество дочерних эхинококковых пузырей и обрывков оболочки кисты. Прободение кисты в просвет толстой кишки сопровождается жидким стулом с элементами эхинококка. Возможна также перфорация в плевральную полость и легкие. В последнем случае наблюдается отхождение эхинококковых пузырей с мокротой. Описаны разрывы растущей кистой перенхимы и капсулы селезенки, что сопровождается признаками внутреннего кровотечения.
В силу указанных обстоятельств диагноз эхинококкоза селезенки далеко не всегда прост. Большую помощь в предоперационной диагностике оказывает рентгенологическое исследование, при котором может быть выявлено обызвествление стенок кисты - важный диагностический признак эхинококкоза, высокое стояние и ограничение подвижности левого купола диафрагмы. При исследовании желудочно-кишечного тракта выявляются смещение желудка, вдавление его контура по большой кривизне, оттеснение петель тонкой, а также толстой кишок.
Диагностические ошибки нередко обусловлены тем, что врачи забывают о самой возможности эхинококкоза, особенно в областях, где он наблюдается не столь часто. Однако у ряда больных приходится действительно встречаться со значительными диагностическими трудностями. Эхинококкоз селезенки необходимо дифференцировать от цирроза печени и портальной гипертонии, рака желудка, кисты поджелудочной железы, гипернефромы и некоторых других заболеваний.
Лечение эхинококкоза селезенки исключительно хирургическое. В большинстве случаев прибегают к спленэктомии. Удаляют селезенку вместе с паразитарными кистами, т. е. фактически при этом производят наиболее радикальную операцию - идеальную эхинококкэктомию. Однако если кисты интимно спаяны с окружающими органами или диафрагмой, более целесообразно в целях меньшей травматичности произвести эхинококкэктомию после предварительного вскрытия и опорожнения кисты. Если фиброзную капсулу нельзя полностью удалить или нельзя ушить остаточную полость из-за опасности повреждения других органов (желудок, кишка), то ее можно оставить открытой, сообщающейся с брюшной полостью. Производить при эхинококкозе резекцию селезенки нецелесообразно и опасно из-за возможности внутреннего кровотечения в послеоперационном периоде.
В случаях перфорации кисты в желудок или толстую кишку следует одновременно со спленэктомией осуществить краевую (или более обширную) резекцию этого органа.
Эхинококк – это гельминт, представитель группы цестод, рода лентиформных червей, относящийся к отряду циклофиллид, половозрелая особь которого чаще всего обитает в полости тонкой кишки собак, волков, кошек.
Опасным для человека является заражение личинками паразита – эхинококкоз.
При этой нозологии в различных органах (лёгкие, печень, желудок, мышцы) происходит образование однокамерных или многокамерных кист с персистирующими видами.
Долгое время к эхинококкозам ошибочно приписывали схожее поражение альвеококком, потому что это такое же глистное заболевание, со схожими рентгенологическими данными и стертой клинической картиной. Для верификации двух паразитов необходима биопсия.
Тело половозрелой особи червя (стробила) состоит из 3-7 члеников, а общая длина варьируется от 2 до 7 мм. На головке имеется прикрепительный аппарат, состоящий из 4 присосок и двойного венчика из 30-40 крючьев.
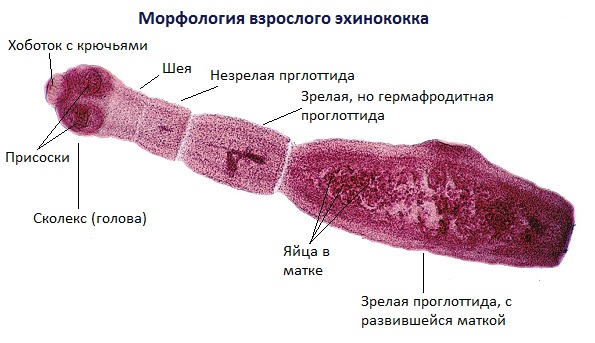
Человека поражает личиночная стадия развития Echinococcus granulosus, она долгое время растёт, живёт и развивается в организме, образуя овальной или округлой формы кисты, заполненные жидким содержимым.
Причины возникновения
Основным резервуаром инфекции являются домашние собаки. Человек заражает при контакте с животными (т.к. яйца выделяются в окружающую среду с их фекалиями, прикрепляясь к поверхности шерсти, иногда эхинококк может самостоятельно выползать из анального отверстия собаки), при употреблении в пищу продуктов питания и воды, загрязнённых яйцами паразита.
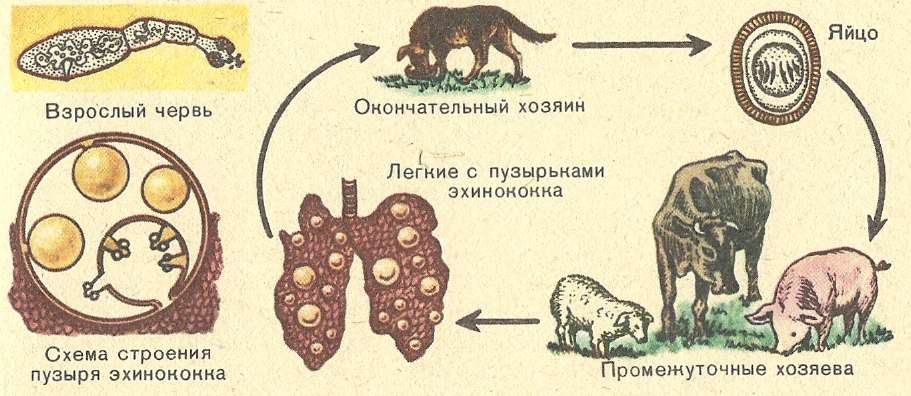
Стадии морфогенеза
Для эхинококка характерно прохождение определенных стадий в своём развитии (морфогенез):
- 1.зрелая особь;
- 2.яйцо;
- 3.личинка (онкосфера);
- 4.финна;
- 5.эхинококковый пузырь (киста).
Рассмотрим эти стадии подробнее.
Зрелая особь или её часть – сегмент, членик, обитающая в организме окончательного хозяина (домашние животные), вместе с испражнениями выходит наружу, при этом членик, содержащий яйца паразита, лопается.
Они оказываются в окружающий среде (могут долго находиться в латентном периоде, сохраняя способность к инвазии и заражению) и прикрепляются к различным поверхностям: к шерсти животным, траве, предметам, попадают в воду и диссеминируют в ней.
Эти яйца алиментарным путем или фекально-оральным попадают в организм человека, наступает инвазионная стадия развития – личинка (онкосфера). Стадия морфогенеза заключается в том, что будущая онкосфера теряет свою оболочку, адгезирует к стенке сосуда, перфорирует её, проникая в ток крови и разносится большим кругом кровообращения по организму.
Личинка может оказаться не только в органах, но и в костной ткани, мышечной, жировой. Прикрепившийся к субстрату паразит вступает в новую период развития, трансформируясь в финну, которая представляет собой большой пузырь, заполненный жидкостью и содержащий сколексы.
Эхинококковый пузырь медленно растёт, получая необходимые для жизнедеятельности вещества и может достигать огромных размеров, оказывая давления на прилежащие органы и ткани, а при прорыве стенки кисты (в результате резкого толчка, гнойного расплавления при обострении) всё его содержимое (сколексы) изливается наружу, вызывая не только новые очаги поражения, но и токсический шок.
Человек является биологическим тупиков в цикле развития эхинококка, а окончательным хозяином, то есть организмом, где формируется зрелая половозрелая особь, являются домашние и дикие животные.
Симптомы
Длительное время эхинококк может не вызывать никаких симптомов у человека, если существующие кисты медленно увеличиваются в размерах, без нагноений.
Заболевание чаще диагностируется у пациентов среднего возраста, случайно, при обследовании по поводу сопутствующих заболеваний или кожной сыпи (см фото выше).
Стадийность заболевания
В клинической практике выделяют несколько условных стадий эхинококкоза:
- Латентная — развивается с момента инвазии в организм до первых появления неспецифических субъективных симптомов (плохое самочувствие, быстрая утомляемость);
- Слабовыраженные изменения— более выраженные субъективные расстройства;
- Стадия прогрессии— резко выраженные объективные признаки (сыпь, гепатомегалия);
- Стадия осложнений — нагноение и прорыв кисты с дальнейшей генерализацией процесса (возникновение вторичных очагов) и развитием интоксикации, вплоть до токсического шока.
Формы эхинококкоза, особенности и возможные осложнения
В зависимости от локализации паразита выделяют:
Эхинококкоз глазного яблока – локализуется внутри глазницы, за глазом, при увеличении кисты происходит экзофтальм (пучеглазие из-за механического давления), со временем острота зрения снижается.
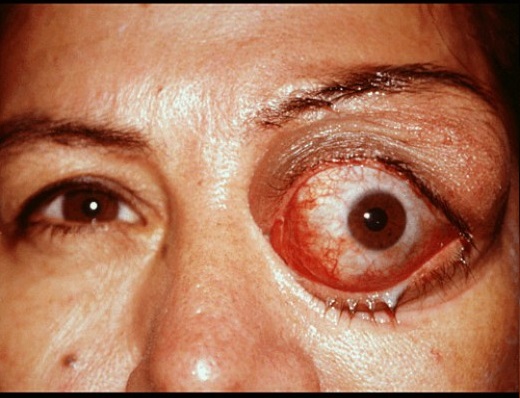
Постоянное давление кисты на глазной нерв приводит к его атрофии, возможна полная потеря зрения. Диагностика – исследование глазного дна. При обнаружении цистообразования проводится оперативное вмешательство.
Эхинококкоз головного мозга – очаг поражения может находится как в ткани мозга, так и в мозговых оболочках, заносится гематогенно. Вокруг соединительнотканной капсулы кисты нейроны подвергаются дистрофии и некрозу, наблюдаются очаги геморрагий.
Больные жалуются на постоянный сильные головные боли с рвотой и резким снижением зрения, с прогрессирующими эпилептическими припадками и неуклонным увеличением внутричерепного давления. В финальных стадиях разрушения структур мозга – бред, галлюцинации, слабоумие, деменция, судороги.
При пункции цереброспинальной жидкости обращает внимание цвет (серый) и мутность с элементами осадка, при микроскопии обнаруживаются обломки стенки кисты, конгломераты сколексов. Осложнение – эпилептический статус, кровоизлияния. Причина смерти при данном виде нозологии – внутричерепная гипертензия, инсульт.
Эхинококкоз желчевыводящих путей – первично поражение желчного пузыря, в дальнейшем развивает холангит (воспаление протоков). Больные жалуются на тошноту, рвоту, повторяющиеся приступы печеночной колики, не купирующиеся спазмолитическими препаратами, ахоличный стул, желтушность кожных покровов (в результате обтурационной желтухи).
Характерно появление мелкой папулёзной сыпи на коже, новые элементы которой доставляют пациенту неприятные субъективные ощущения – слабость, головокружение, озноб, зуд.
Эхинококкоз костей – киста располагается в костномозговой полости, приводя к пазушной резорбции, септическому остеолизису при нагноении, что становится причиной эрозий костей и их патологических переломов.
Эхинококкоз лёгкого – в одной или нескольких долях органа образуется кисты. Это вторая по частоте встречаемости – 20-30% – локализация паразита.
По мере роста, киста оказывает давление на окружающие ткани, появляется боль в загрудинной области, сухой (затем экссудативный, иногда с примесью крови) кашель, вокруг паразита формируется перифокальное воспаление, при обильной экссудации присоединяется плеврит (если воспаление не диагностируется и не лечится, возникает спаечная форма с тенденцией к развитию пневмофиброза).
Если эхинококковый пузырь достигает больших размеров, то грудная клетка может изменять свою форму, происходит выбухание межреберных промежутков.
Эхинококкоз печени – составляет до 50-70% всех зарегистрированных случаев. Кисты располагаются в одной доле печени, чаще в правой, однако зафиксированы казуистические случаи билатерального поражения.
На ранних стадиях болезни отмечается боль в эпигастрии, чувство тяжести в правом подреберье.
При нагноении кисты важно провести дифференциальную диагностику эхинококкоза от абсцесса печени.
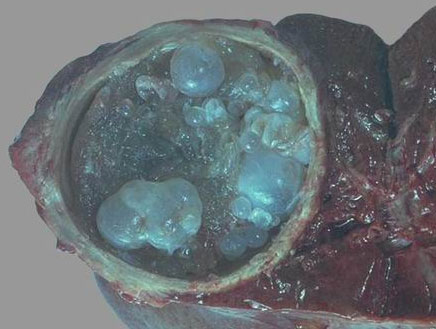
Эхинококкоз почки – чаще поражается левая почка. Различают несколько типов кист:
- Закрытая – стенка кисты интактна. Какие-либо изменения в моче не обнаруживаются, в редких случаях – незначительная гематурия (кровь в моче), протеинурия (белок в моче), в результате токсического действия паразита на почку.
- Псевдозакрытая – проникает в почечную чашечку, постоянно омывается мочой, что ведёт к изменению её качественного состава – гематурия, пиурия (лейкоциты в порции мочи).
- Открытая – часть стенки при разрушении может выявляться в суточном диурезе (эхинококкурия), так как киста сообщается с чашечно-лоханочной системой. Лейкоцитурия отмечается в 60%, гематурия — в 20% случаев; моча желто-зеленоватого цвета, мутная, с осадком в виде хлопьев и с обрывками некротизированных тканей.
Почка со временем деформируется (в зоне расположения кисты корковый слой выбухает), поверхность становится мелкозернистой, почечные чашечки и лоханки расширяются, паренхима подвергается атрофии, некрозу и дальнейшему обызвествлению. Пациентов беспокоят:
- постоянная боль в области поясницы и подреберья;
- субфебрильная температура;
- боль при мочеиспускании,
- почечная колика;
- гематурия, уменьшение суточного диуреза – вплоть до анурии.
При пальпации в нижних отделах почки выявляются круглые безболезненные эластичные образования, плотно спаянные с поверхностью, гладкие или бугристые на ощупь.
При присоединении воспаления “симптом поколачивания” может быть положительным. Лечение – резекция почки или её полное удаление.
Операции в виде выскабливания кист неэффективны. Течение благоприятное, при нагноении и диссеминировании прогноз ухудшается.
Эхинококкоз селезёнки – кисты в этой области могут быть одиночными или множественными, при последнем варианте селезёнка достигает огромных размеров, пораженная часть выбухает над поверхностью, в виде плотноэластического бугристого узла, на разрезе тёмно – вишневого цвета.
Капсула утолщенная, корковый слой атрофирован, метафоричное название патологической картины – “эхинококковый мешок”.
При разрезе обнаруживаются поликистозные разрастания дочерних кист, их стенки состоят из соединительной ткани с участками гиалиноза и оссификации, по периферии возникают васкулиты, склерозы сосудов, венозное полнокровие.
Паренхима селезёнки отёчна, с элементами геморрагии, плазморрагии и некрозов. Осложнения – при разрыве пузыря возможно развитие перитонита. Лечение – иссечение части селезёнки или полная спленэктомия.
Эхинококкоз сердца – редкая форма нозологии, регистрирующаяся в 0,2 – 2% наблюдений, болеют чаще лица старше 20 лет , мужчины.
В полости сердца (преимущественно левый желудочек) и в ткани миокарда паразиты проникают с места первичной инвазии вместе с током крови по большому кругу кровообращения.
Встречаются казуалистические случаи поражения детей с эхинококковым пузырём в перикарде и правом предсердии.
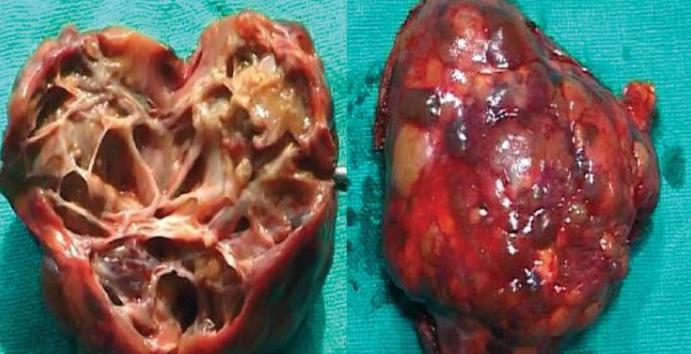
Пациенты жалуются на боли в грудной клетки, сухой кашель с кровохарканьем, выражены все признаки ишемии миокарда, поэтому важно дифференцировать эхинококкоз от хронической сердечной недостаточности с помощью инструментальных методов диагностики.
Периферический рост кист может стать причиной инфаркта миокарда из-за гнойного расплавления прилежащей стенки желудочка, к внезапной сердечной смерти из –за эмболии инородными телами (частью пузыря), гипертрофии пораженного участка с прогрессирующей декомпенсацией функциональных способностей с возможным сдавлением коронарных артерий и нарушением сердечной проводимости, обструкции выносящего тракта, тромбоэмболии, аритмии и тахикардии сердца.
В литературе встречаются случаи развития поперечной блокады сердца и полной блокады ножек пучка Хиса.
Кистообразование происходит в сравнительно быстрые сроки – от 1 до 5 лет, причём энуклеация пораженного участка не приносит значительных долгосрочных результатов, по причине множественных отсевов в другие органы и выраженной постэмболической гипертензии лёгких с синкопальным синдромом.
Эхинококкоз спинного мозга – характеризуется коротким сроком латентного периода, так как быстрый периферический рост кисты вызывает резкое сдавление протока спинного мозга с ранним развитием расстройств чувствительной и двигательной систем:
- нарушение функций конечностей (парезы, параличи);
- внутренних органов;
- изменение психики.
В связи со специфической локализацией проведение операции в виде цистизвлечения практически не представляется возможным.
Эхинококкоз позвоночника – обычно тесно связан с предыдущим вариантом, так как локализации кисты именно в телах позвонков приводит к сдавлению спинного мозга с блокадой тока ликвора и атрофией.
Длительное время симптомы не выявляются, больные жалуются на чувство тяжести в костях, клиническая картина неспецифична даже при увеличении размера паразита: опоясывающие боли в спине, в конечностях, резкие движения и кашель усиливают этот симптом.
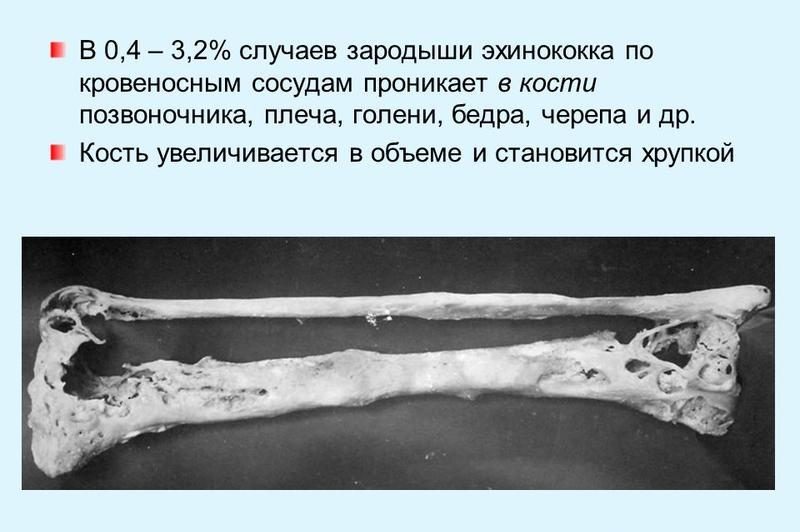
Прогрессирование заболевания ведёт к ограничению подвижности пораженных участков, деформированию костного скелета. Перкуссия костей над участком эхинококкового пузыря болезненна, при осмотре – мышцы в этой зоне валикообразно приподняты и утолщены.
Для верификации нозологии необходимо проведение рентгенодиагностики или компьютерной томографии для исключения спондилоартрита (при туберкулезе) и опухолей (остеомы, остеобластокластомы, остеосаркомы). Лечение – хирургическое.
Диагностика
Скорость нарастания симптомов при поражении человека эхинококком связана с областью образования эхинококкового пузыря, заболевание может прогрессировать до 10-20 лет , не принося пациенту никаких субъективных расстройств. Клинические проявления тоже неспецифичны:
- в крови, как и при любых гельминтозах, увеличивается уровень эозинофилов;
- повышается скорость оседания эритроцитов (СОЭ), тромбоцитов;
- появляются признаки аллергических реакций (зуд, сыпь).
При первых симптомах необходима срочная комплексная диагностика, которая заключается в инструментальных методах обследованиях – УЗИ, МРТ, КТ, пункция пораженного участка, серологический метод диагностики на выявление антител класса IgG к эхинококку.
Лечение
Консервативных способов лечения не существует! Удаление эхинококка возможно только хирургическим методом с проведением тотальной резекции пораженного органа для профилактики рецидивов.
Профилактика
Основным методом профилактики является соблюдение личной гигиены и чистоты рук.
Видеозаписи по теме
Аннотация научной статьи по клинической медицине, автор научной работы — Разин Максим Петрович, Лапшин В.И., Утенкова Е.О., Аксельров М.А., Смирнов А.В.
Эхинококкоз это тяжёлое, хронически протекающее паразитарное заболевание, вызываемое ленточными червями рода Echinococcus. Заболеваемость эхинококкозом зависит от эндемичности региона, дети болеют этим заболеванием существенно реже. На современном этапе среди путей инфицирования в районах средней эндемичности может преобладать сбор лесных ягод. Эхинококковое поражение селезёнки у детей встречается казуистически редко. Авторами представлен клинический случай успешного комплексного (включая лапароскопическое) лечения ребенка 14 лет с эхинококковой кистой селезёнки. Установить правильный диагноз удалось во время лапароскопического оперативного лечения .
Похожие темы научных работ по клинической медицине , автор научной работы — Разин Максим Петрович, Лапшин В.И., Утенкова Е.О., Аксельров М.А., Смирнов А.В.
SPLENIC ECHINOCOCCAL CYST IN A CHILD
Echonococcosis is a serious chronic parasitic disease caused by tapeworms of the genus Echinococcus. It is endemic for certain regions, children are affected less frequently than adults. Spleen in the children suffers but rarely. The transmission routes of this tapeworm include gathering forest berries. The authors report a case of successful combined treatment (including laparoscopy) of a 14 year old child with splenic echinococcal cyst. Correct diagnosis was established during surgical laparoscopic intervention.
ДЕТСКАЯ ХИРУРГИЯ. 2017; 21(6)
На основании результатов проведённого обследования и хирургического лечения можно заключить, что наилучшим, наиболее малотравматичным, более благоприятным в косметическом плане вариантом коррекции килевидной деформации является малоинвазивная операция Абрамсо-на. Однако нельзя исключать сопутствующую патологию у данной группы пациентов со стороны лёгочной системы, что потребует более тщательного дополнительного обследования лёгочной системы во избежание возможных ранних послеоперационных осложнений.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Финансирование. Исследование не имело спонсорской поддержки. ЛИТЕРАТУРА
1. Ашкрафт К.Ч., Холдер. М. Детская хирургия. Т. 1. СПб.: Харфорд, 1996.
2. Serafin J., Swiatkowski J., Majkusiak R., Nowakowski P. 40-year experience in surgical treatment of congenital chest deformations - ethiopatho-genesis, operative techniques and clinical results. Acta Chir. Orthop. Traumatol. Cech. 2003; 70(4): 207-l3.
3. Кондрашин Н.И. Аномалии развития грудной клетки. Ортопедия, травматология и протезирование, 1984; (4): 62-7.
4. Савельева М.С., Разумовский А.Ю. Торакопластика по D. Nuss и ее модификация в разных странах. Детская хирургия. 2014; (1): 34-8.
5. Виноградов А.В. Стернохондродистракция - новый метод лечения воронкообразных деформаций грудной клетки у детей. Детская хирургия. 2003; (2): 21-3.
6. Кузнечихин Е.П., Ульрих Э.В. Хирургическое лечение детей с заболеваниями и деформациями опорно-двигательной системы. М.: Медицина; 2004.
1. Ashkraft K.X., Holder M. Pediatric Surgery [Detskaya khirurgiya]. T. 1. Sankt Petersburg: Harford; 1996. (in Russian)
2. Serafin J., Swiatkowski J., Majkusiak R., Nowakowski P. 40-year experience in surgical treatment of congenital chest deformations - ethiopatho-genesis, operative techniques and clinical results. Acta Chir. Orthop. Traumato. lCech. 2003; 70(4): 207-l3.
3. Kondrashin N.I. Anomaly development of thorax. Ortopediya, travma-tologiya Iprotezirovanie, 1984; (4): 62-7. (in Russian)
4. Savel'eva M.S., Razumovskiy A.Y. Toracoplastica according tu D. Nuss and its modibication in different countries. Detskaya khirurgiya. 2014; (1): 34-8. (in Russian)
5. Vinogradov A.V. Sternohondrodistraktion - a new method of treatment of funneled deformations of a thorax at children. Detskaya khirurgiya . 2003; (2): 21-3. (in Russian)
6. Kuznechihin E.P., Ul'rih E.P. Surgical treatment of children with diseases and deformstions of musculoskeletal system [Hirurgicheskoe lechenie detey s zabolevaniyami I deformaciyami oporno-dvigatel'noy sistemy]. Moscow: Meditsina; 2004. (in Russian)
Поступила 21 июня 2017 Принята в печать 25 сентября 2017
Разин М.П.1, Лапшин В.И.2, Утенкова Е.О.1, Аксельров М.А.3, Смирнов А.В.1'2, Пантюхина Н.А.1
ЭХИНОКОККОВАЯ КИСТА СЕЛЕЗЁНКИ У РЕБЁНКА
Эхинококкоз - это тяжёлое, хронически протекающее паразитарное заболевание, вызываемое ленточными червями рода Echinococcus. Заболеваемость эхинококкозом зависит от эндемичности региона, дети болеют этим заболеванием существенно реже. На современном этапе среди путей инфицирования в районах средней эндемичности может преобладать сбор лесных ягод. Эхинококковое поражение селезёнки у детей встречается казуистически редко. Авторами представлен клинический случай успешного комплексного (включая лапароскопическое) лечения ребенка 14 лет с эхинококковой кистой селезёнки. Установить правильный диагноз удалось во время лапароскопического оперативного лечения.
Ключевые слова: эхинококкоз селезёнки; оперативное лечение; дети.
Для корреспонденции: Разин Максим Петрович, зав. каф. детской хирургии Кировской государственной медицинской академии, 610998, г. Киров. E-mail: mprazin@yandex.ru
Razin M.P.1, Lapshin V.I.2, Utenkova E.O.1, Akselrov M.A.3, Smirnov A.V.1-2, Pantyukhina N.A.1 SPLENIC ECHINOCOCCAL CYST IN A CHILD
Department of Pediatric Surgery, Kirov State Medical University, 610998, Kirov, Russian Federation
2Kirov Regional Children's Hospital, 610050, Kirov, Ru ssian Federation;
3Department of Pediatric Surgery, Tyumen State caused by Medical, 625039, Tyumen, Russian Federation Echonococcosis is a serious chronic parasitic disease caused by tapeworms of the genus Echinococcus. It is endemic for certain regions, children are affected less frequently than adults. Spleen in the children .suffers but rarely. The transmission routes of this tapeworm include gathering forest berries. The authors report a case of successful combined treatment (including laparoscopy) of a 14 year old child with splenic echinococcal cyst. Correct diagnosis was established during surgical laparoscopic intervention.
Keywords: splenic echinococcosis; surgical treatment; children.
For citation: Razin M.P., Lapshin V.I., Utenkova E.O., Aksel'rov M.A., Smirnov A.V., Pantyukhina N.A. Splenic echinococcal cyst in a child.
For correspondence: Razin Maksim Petrovich, head. Dpt. Pediatric Surgery, Kirov State Medical University, Kirov, 610998, Russian Federation. E-mail: mprazin@yandex.ru
Conflict of interest. The authors declare no conflict of interest. Acknowledgments. The study had no sponsorship. Received 30 March 2017 Accepted 22 May 2017
RUSSIAN JOURNAL OF PEDIATRIC SURGERY. 2017; 21(6)
Эхинококкоз - тяжёлое, хронически протекающее паразитарное заболевание, вызываемое ленточными червями рода Echinococcus. Заболевание встречается в Южной Америке, Азии, Восточной Европе, России [1, 2]. Регистрация этого гельминтоза была начата в СССР с 1983 г Существуют 4 формы эхинококкоза: кистозный эхинококкоз, вызываемый Echinococcus granulosus, альвеолярный эхинококкоз, вызываемый E. multilocularis, поликистозный эхинококкоз, вызываемый E. vogeli, и монокистозный эхинококкоз, вызываемый E. oligarthrus.
В 2015 г. в РФ зарегистрировано 437 случаев кистозного эхинококкоза и 54 случая альвеококкоза. Озабоченность вызывают ежегодные летальные случаи. За период 2007-2015 гт в Кировской области было выявлено 36 случаев эхинокок-коза, из них на долю кистозного эхинококкоза приходилось 38,9%, альвеококкоза - 61,1% (все взрослые пациенты). В группе с кистозным эхинококкозом большинство пациентов (71,4%) сообщали о регулярном сборе лесных ягод (дикоросов), 50% держали собак, 14,2% ухаживали за сельскохозяйственными животными. Среди больных альвео-коккозом на сбор лесных ягод указали 90,9% пациентов, на контакт с собаками - 68,1%, с сельскохозяйственными животными - 36,4%. Кроме того, 22,7% заболевших регулярно охотились, 18,1% принимали участие в обработке шкур диких животных [3]. Проанализировав эти статистические данные, можно говорить о редкой встречаемости данной патологии у детей нашего региона.
При поступлении состояние ребёнка удовлетворительное. Кожа и видимые слизистые оболочки чистые. Температура в норме. Периферические лимфоузлы не увеличены. Дыхание везикулярное, проводится во всех отделах лёгких, хрипов нет, ЧДД 24 в минуту. Тоны сердца ясные, ритмичные. ЧСС 90 в минуту. Патологических шумов нет. Живот мягкий, безболезненный, не увеличен. Печень и селезёнка не увеличены. Стул и мочеиспускание в норме. Масса тела 37 кг. Из перенесённых заболеваний отмечает ОРВИ. Аллергологический анамнез спокоен. Прививки по календарю. Травм, операций, гемотрансфузий не было. В контакте с инфекционными больными не был. В летние периоды часто занимался сбором лесных ягод. Общий анализ крови от 09.01.2017: Hb 144 г/л, эр. 5,0 •1012/л, Ht 41,3%, средний объем эритроцита 82,4 фл, среднее содержание Hb в эритроците 28,6 пг/мл, л. 8,2109/л, тр. 260- 109/л, СОЭ 11 мм/ч. Общий анализ мочи от 09.01.2017: жёлтая, прозрачная, pH 5,0, удельный вес 1,025, л. 3-5, эритроцитов нет, эпителий плоский незначительно, белок - 0,04 г/л. Коагулограмма от 09.01.2017: протромбиновое время 70,9%, МНО 1,21, тром-биновое время 18,1 с. Кровь на серологические маркёры
инфекции от 09.01.2017: антиген HBSAg не обнаружен, антитела к HCV (IgG, IgM) не обнаружены. Кал на яйца глист от 09.01.2017: не обнаружены. ЭКГ от 9.01.2017: ритм синусовый. ЧСС 63-67 в минуту. Электрическая ось сердца вертикальная, угол альфа = +87°. Проводимость, процесс реполяризации в норме. Электролиты крови от 18.01.2017: Na+ 136,6 ммоль/л, Cl- 100,0 ммоль/л, K+ 4,57 ммоль/л, iCa 1,285 ммоль/л, Osm 272,5 мОсм/кг Анализ крови на группу крови и резус-фактор от 18.01.2017: группа крови 0 (I) Rh(-) фенотип с-. Биохимический анализ крови от 18.01.2017: АЛТ 12,5 ед/л, АСТ 18,6 ед/л, общий билирубин 9,65 мкмоль/л, холестерин 4,12 ммоль/л, креатинин 68,5 мкмоль/л, общий белок 73,1 г/л, мочевина 1,67 ммоль/л. УЗИ органов брюшной полости от 18.01.2017: кистозное образование селезёнки.
Прооперирован в плановом порядке 19.01.2017. После премедикации атропином 0,1% 0,4 мл, трамадолом 1,5 мл внутримышечно выполнена катетеризация подключичной вены, положение на правом боку, интубационный наркоз севофлураном, фентанилом, рокуронием. Под эндотрахе-альным наркозом после инсуффляции гелия в брюшную полость введены 3 троакара. Визуализировано выбухание селезёночной ткани в нижнем полюсе по наружной поверхности. После коагуляции наиболее выбухающей поверхности истончённый слой селезёнки вскрыт. Выявлена хитиновая оболочка кисты (эхинококкоз), произведена аспирация содержимого кисты эндоиглой с незамедлительным введением 80% раствора глицерина, экспозиция 10 мин с последующей эвакуацией содержимого. Спавшаяся оболочка удалена в эндобаге. Контроль гемостаза. Десуффляция. Швы на раны.
Консультирован врачом-инфекционистом, рекомендован курсовой прием немазола по 1 таблетке 400 мг 1 раз в день в течение 21 дня (3 курса с промежутками в 21 день). Окончательный диагноз: эхинококкоз селезенки (код B67.9). Кровь на антитела к эхинококку от 19.01.2017: результат отрицательный. Послеоперационный период гладкий. УЗИ органов брюшной полости от 23.01.17. Печень: однородная, правая доля 112 мм, левая 59 мм, 1 сегмент 17 мм, контуры чёткие. Сосудистая сеть обычная. Жёлчевыводящие пути не расширены. Жёлчный пузырь: однороден, правильной формы, размеры 25x78 мм, V = 24,4 см3. Поджелудочная железа: не изменена, структура однородная, контуры чёткие, проток не расширен. Селезёнка: структура однородная, в размерах не увеличена. В паренхиме на границе центрального и нижнего отделов анэхогенная жидкостная полость 14x19 мм. Патологическое исследование операционного материала от 27.01.2017 № 7433-4: в препарате стенки кисты с включением финн эхинококкока. 24.01.2017 в удовлетворительном состоянии выписан домой, в настоящее время проводится курсовое специфическое лечение по месту жительства.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Финансирование. Исследование не имело спонсорской поддержки. ЛИТЕРАТУРА
1. Nelson I., Agudelo H., Brunetti E., McCloskey C. Cystic Echinococcosis. J. Clin. Microbiol. 2016; 54(3): 518-23.
2. Pakala T., Molina M.Y., Wu G. Hepatic Echinococcal Cysts: A Review. J. Clin. and Translat. Hepatology. 2016; 4: 39-46.
3. Бондаренко А.Л., Утенкова Е.О. Природно-очаговые инфекции. Киров: 2009.
4. Пулатов А.Т. Множественный эхинококкоз органов брюшной полости у детей. Детская хирургия. 2003; 3: 45-7.
1. Nelson I., Agudelo H., Brunetti E., McCloskey C. Cystic Echinococcosis. J. Clin. Microbiol. 2016; 54(3): 518-23.
2. Pakala T., Molina M.Y., Wu G. Hepatic Echinococcal Cysts: A Review. J. Clin. and Translat. Hepatology. 2016; 4: 39-46.
3. Bondarenko A.L., Utenkova E.O. Natural focal infection [Prirodno-ochagovye infektsii]. Kirov: 2009. (in Russian)
4. Pulatov A.T. Multiple echinococcosis of abdominal organs in children. Detskaya khirurgiya. 2003; 3: 45-7. (in Russian)
Поступила 30 марта 2017 Принята в печать 22 мая 2017
Читайте также:


