Аскаридоз боли возле пупка
Аскаридоз. Непроходимость на почве аскаридоза наблюдают чаще у детей старше 5 лет. Она возникает вследствие закупорки просвета кишки клубком аскарид. Большое значение в патогенезе непроходимости имеет спазм кишки вокруг клубка аскарид, что усиливает картину непроходимости. Этот спазм вызывают токсины, вырабатываемые аскаридами. Известно, что даже одна аскарида может вызвать спастическую непроходимость тонкой кишки. Токсины, которые вырабатывают аскариды, вызывают гиперемию слизистой оболочки кишки с кровоизлияниями и участками некроза.
Излюбленное место скопления аскарид — терминальный отдел подвздошной кишки. Иногда происходит заворот наполненной аскаридами петли кишки.
Клиническая картина и диагностика. Клиника непроходимости на почве аскаридоза имеет свои особенности, так как аскариды вызывают ряд клинических симптомов и без непроходимости: потерю аппетита, бледность, темные круги под глазами, общую слабость, тошноту и рвоту по утрам, повышение слюнотечения, коликообразные боли в подложечной области и области пупка, беспокойный сон, головную боль, судороги и пр. При миграционной фазе болезни не исключены бронхиты и пневмония. В крови выявляют анемию, эозинофилию, увеличенную СОЭ (до 40 мм в час).
Клинические проявления непроходимости на почве аскаридоза многообразны. Заболевание начинается либо с острых явлений непроходимости, либо с постепенно нарастающих симптомов. Характерно наличие схваткообразных болей в животе со светлыми промежутками в начальных стадиях заболевания и почти постоянные в разгар. Боли локализуются в области пупка. Нередко боли начинаются ночью. Постепенно перестают, отходят газы и стул. Перистальтические шумы становятся бурными. Быстро нарастает интоксикация, связанная с непроходимостью и всасыванием ядовитых продуктов распада, выделяемых глистами. Живот до развития перитонеальных явлений остается мягким. Около пупка или справа от него прощупывают подвижное мягкоэластической консистенции опухолевидное образование цилиндрической формы.
При завороте наполненной аскаридами петли кишки клиническая картина более яркая.
Диагноз ставят на основании анамнеза и клинической картины. С диагностической целью после введения раствора атропина и промедола в возрастных дозировках, паранефральной блокады по А. В. Вишневскому производят сифонную клизму.
В сомнительных случаях прибегают к рентгенологическому методу исследования. При бесконтрастном исследовании иногда в просвете кишки видна линейная тень, характерная для аскариды. Лучшие результаты дает контрастное исследование с бариевой взвесью через рот или через зонд, введенный непосредственно в начальный отдел тонкой кишки. Для аскарид характерно наличие в заполненной барием тонкой кишке лентовидных просветлений шириной 0,3—0,5 см с четкими контурами [Геселевич Ё. С., 1949]. Контрастное исследование можно проводить и в острый период при поступлении ребенка в стационар с клинической картиной кишечной непроходимости.
Лечение начинают с консервативных мероприятий. Промывают желудок теплым физиологическим раствором, проводят паранефральную и пресакральную новокаиновую блокаду, вводят раствор атропина, после чего ставят высокие сифонные клизмы, одновременно массируя живот.
Только в случаях, угрожающих жизни ребенка и подозрении на заворот, показана операция. Во время операции осторожно разъединяют клубок и часть аскарид проталкивают через илеоцекальный клапан (баугиниеву заслонку) в слепую кишку, часть вверх по тонкой кишке [Терновский С. Д., Ковалевич М. Д., 1960].
Вскрытие кишки для удаления аскарид производят только при изменении кишечной стенки и очень большого количества аскарид, оставление которых привело бы к усилению интоксикации в послеоперационном периоде.
Взрослые и молодые аскариды не переносят богатую кислородом среду. Ингаляция кислорода во время масочного наркоза способствует освобождению кишечника от аскарид. На 5—6-й день после оперативного вмешательства начинают активное противоглистное лечение.

Учёные проанализировали статистику за 30 лет и установили, что причиной каждого десятого обращения в приемный покой является боль в животе. В большинстве случаев она связана с неприятными, однако не угрожающими жизни состояниями, но в 1 из 10 случаев пациент все же нуждается в срочной медицинской помощи или операции.
Причины боли вокруг пупка

Если положить ладонь на область пупка, под ней будет кожа и подкожная жировая клетчатка, глубже – мышцы и соединительная ткань (апоневроз), ещё глубже – тонкая кишка и сосуды. Болеть может любая из этих структур. Кроме того, в связи с особенностями расположения нервов боль из другого места живота иногда отдает в пупок.
Причинами боли в области пупка могут стать такие заболевания:
Когда идти к врачу обязательно

Опасные симптомы, требующие немедленного обращения к врачу:
- резкая сильная боль;
- нарастание боли со временем;
- кровь в стуле или рвотных массах;
- сильная общая слабость, обморок (потеря сознания).
Обратитесь за медицинской помощью, если:
- рвота или понос продолжаются больше 2-3 суток и вызывают обезвоживание (его симптомы – общая слабость, уменьшение количества мочи, головокружение);
- повышенная температура держится несколько дней без положительной динамики;
- общее самочувствие становится хуже.
Если боль беспокоит периодически, но длится недели или месяцы и сочетается с потерей веса, анемией (малокровием), изменением формы живота, появлением пульсирующего образования, вероятно, имеют место опухоль или аневризма аорты, и необходима немедленная консультация врача.
Чем старше человек, тем выше вероятность того, что при боли в животе ему потребуется медицинская помощь.
Проводя обследование, врач сначала исключит болезни, угрожающие жизни или требующие операции. В этом ему помогут дополнительные методы диагностики:
Для поиска причины длительных или периодических болей в области пупка в зависимости от возраста, наличия других болезней и жалоб врач может назначить иные методы обследования желудка, кишечника, анализ кала на инфекции или же консультации специалистов узкого профиля – гастроэнтеролога, эндокринолога…
Как помочь себе самому
Если боль слабая, появилась сегодня и больше вас ничего не беспокоит, понаблюдайте за своим состоянием, скорректируйте диету.
Если боль вызвана отравлением, откажитесь от твердой пищи на несколько часов, пейте часто небольшими порциями негазированную минеральную воду или специальные аптечные растворы для лечения обезвоживания (Регидрон, Хумана электролит и прочие). Можно принимать энтеросорбенты (Смекта, Сорбекс, белый уголь и другие), спазмолитики (Но-шпа) или кишечные актисептики (Энтерол, Нифуроксазид).
Не принимайте антибиотики без назначения врача.
Если боль беспокоит давно и постоянно, но в целом вы себя хорошо чувствуете, найдите удобное время для планового визита к врачу и обследования.
Заключение
Как правило, слабая боль в области пупка без других симптомов не указывает на серьезные проблемы со здоровьем. К сожалению, иногда она может быть признаком болезней, требующих операции. Поэтому если боль сильная или усиливается со временем, вы плохо себя чувствуете, пожалуйста, не затягивайте с обращением за медицинской помощью.
Врач-педиатр Е.О.Комаровский рассказывает о том, когда срочно нужен врач при боли в животе у ребенка:
Аскаридоз – один из наиболее распространенных гельминтозов человека. Заражение вызывается червем Ascaris lumbricoides. Опасности для жизни не представляет при отсутствии осложнений и своевременном назначении терапии. Нередки случаи повторного заражения.
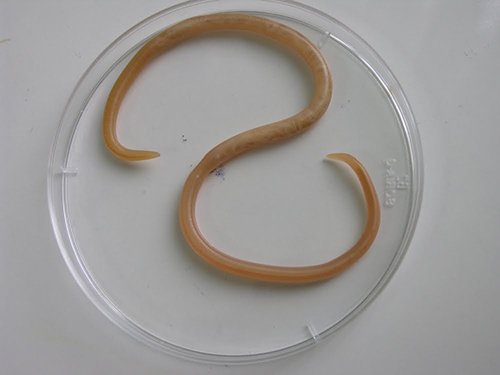
Как происходит заражение?
Источником заражения в случае аскаридоза является только человек. Для животных этот паразит не опасен. Особенностью аскаридоза является то, что человек, выделяющий яйца аскариды, для других людей никакой опасности не представляет. Для того чтобы яйца, при проникновении в пищеварительный канал, смогли трансформироваться в зрелую особь, необходимо их созревание в почве.
Заражение аскаридозом происходит в таких ситуациях:
- употребление в пищу непромытых овощей и фруктов, ягод и зелени, которые собираются на собственном приусадебном участке;
- несоблюдение правил личной гигиены (болезнь грязных рук).
Наибольшая вероятность развития аскаридоза у людей, работающих на земле (сельскохозяйственные работники, землекопы, строители), в детских коллективах (ясли и садики), на предприятиях, занимающихся хранением и переработкой овощей и фруктов (склады, консервные заводы). Этот факт объясняется простотой инфицирования и тем, что для развития инвазии достаточно даже небольшой инфицирующей дозы.

Восприимчивы к аскаридозу лица всех возрастных групп, однако, дети страдают аскаридозом чаще, так как гигиенические правила выполняются еще недостаточно тщательно.
Наибольшая частота регистрации аскаридоза в странах и регионах с развитым земледелием, где принято удобрять огороды и поля необезвреженными фекалиями животных.
Непосредственная передача аскариды от человека к человеку невозможна. Также невозможна аутоинвазия – заражение человека от самого себя. Повторные случаи формирования аскаридоза обусловлены проникновением яиц аскариды извне.
Клинические симптомы
Жизненный цикл развития аскариды подразделяется на 2 основные фазы, для которых типична определенная клиническая симптоматика. В первую очередь – 1-2 недели с момента проникновения – аскарида располагается в печени и легочной ткани. Затем по бронхам и трахее паразит поднимается в ротовую полость и стремится проникнуть в кишечник, который является главным местом обитания зрелой аскариды.

общетоксические проявления (повышение температуры иногда до высоких цифр, разбитость, снижение работоспособность и немотивированная слабость);- разнообразные по интенсивности и длительности аллергические высыпания, сопровождающиеся кожным зудом;
- бронхит, сопровождающийся кашлем, на рентгенографии отмечаются инфильтративные изменения;
- пневмония (при массивной инвазии) с выраженной одышкой, болью в груди, отхождением мокроты с прожилками крови;
- синдром Леффлера (иногда единственный клинический признак аскаридоза) – сочетание эозинофилии в крови и мигрирующих по обоим легким инфильтратов (летучий инфильтрат).
Симптоматика ранней фазы аскаридоза сходна с разнообразной патологией дыхательного тракта и системными аллергическими процессами, поэтому нередко инвазия не диагностируется или ошибочно принимается за другую болезнь.
Характеризуется механическим повреждением стенки кишечника и нарушением метаболизма. Локальные признаки неспецифичны, могут быть выражены умеренно или даже субклинически. В период кишечной фазы аскаридоза пациент отмечает:

тошноту и рвоту;- боль в животе разлитого характера, но чаще вокруг пупка, умеренной интенсивности;
- диарею без патологических примесей, иногда заметны белые яйца аскариды.
Зараженные аскаридой отмечают общее ухудшение самочувствия, раздражительность и усталость. Дети могут становиться капризными, отставать в умственном и физическом развитии в случае массивной инвазии.
Возможные осложнения и прогноз
Осложненное течение аскаридоза – редкость, отмечается только у лиц с хронической патологией и ослабленных детей. Среди осложнений типичны такие варианты:
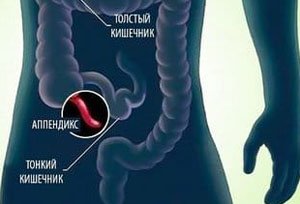
острое воспаление червеобразного отростка (аппендицит связан с нарушением моторики кишечника);- острый панкреатит (в отдельных случаях до панкреонекроза);
- непроходимость кишечника;
- перфорация кишечной стенки с последующим формированием перитонита;
- поражение желчных путей (холангит, абсцесс печени);
- выраженные вторичный иммунодефицит.

При развитии осложнений выздоровление затягивается на недели и даже месяцы. В отдельных случаях возможна смерть больного.
При отсутствии осложнений, а также повторного проникновения аскариды в организм человека, паразит естественным образом погибает в течении 8-12 месяцев. Все поврежденные ткани и органы возвращаются к исходному состоянию. Наступает самопроизвольное выздоровление.
Диагностика
Лечением паразитарных инвазий, в том числе и аскаридоза, занимается врач-инфекционист. Диагностику, а в некоторых случаях и специфическую терапию, проводит врач-паразитолог.
В комплексной диагностике аскаридоза применяются:
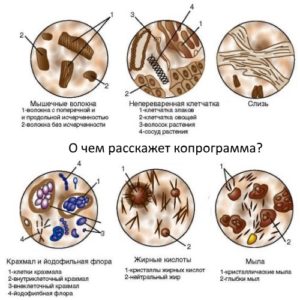
общеклинический анализ крови (увеличение относительного содержания эозинофилов до 10-20%);- копрограмма (обнаруживаются участки непереваренной пищи, яйца глистов, эритроциты);
- биохимические тесты (увеличение содержания летучих жирных кислот, которые выделяют в процессе своей жизнедеятельности аскариды);
- специфические методы (обнаружение яиц или частиц зрелой аскариды в каловых массах пациента);
- рентгенологическое исследование легких (покажет «мигрирующие инфильтраты);
- УЗИ органов брюшной полости;
- серологические методы (сложны, дорогостоящи и не всегда информативны).
Необходимость применения того или иного метода исследования определяет лечащий доктор. Он же трактует результаты полученных исследований и делает обобщающий вывод.
Лечение
Режим больного с аскаридозом не ограничивается, лечение может проводиться в домашних условиях. Госпитализация показана только в исключительных случаях, когда имеются хронические заболевания пищеварительного канала. Специальная диета пациентам с аскаридозом не показана.
Применяются такие средства:
Курс лечения аскаридоза короткий (несколько дней), но принимать препараты самостоятельно не стоит. Возможны токсические побочные реакции, оценить риск которых может только доктор.
Обязательным моментом специфического лечения аскаридоза является контроль его эффективности. Через 2-3 недели после завершения лечебного курса назначается повторное паразитологическое исследование фекалий больного. Если яйца паразита не обнаруживаются, то констатируется выздоровление, если есть даже единичные яйца, то курс специфической терапии необходимо повторить.

Направлена на восстановление повреждений тканей и органов. Могут быть использованы:

средства, способствующие опорожнению кишечника (при запорах, чтобы ускорить выход гельминтов);- витаминные комплексы;
- иммуномодуляторы;
- гепатопротекторы;
- противоаллергические средства.
Клизма (обычная солевая) показана только при запорах в первый день начала лечения противопаразитарными средствами.
Народные средства лечения (тыквенные семечки и прочее) не имеют доказанной эффективности, результативность их использования сомнительна.
Профилактика

Предполагает традиционные санитарно-гигиенические правила:
Своевременно начатое лечение аскаридоза протекает легко и выздоровление наступает за короткий промежуток времени.
Причины аскаридоза
Аскаридоз симптомы
Первые симптомы появляются только через 1,5 месяца после заражения аскаридами. Перемещение личинок происходит по истечению 2 недель после их попадания в организм и проходит практически бессимптомно. В это время аскаридоз схож с пневмонией, пищевой аллергией либо приступом бронхиальной астмы. Ввиду этого можно выделить следующие признаки недуга:
При хроническом течении аскаридоза к описанным выше симптомам добавляются нарушения со стороны ЖКТ. Пища перемещается по кишечным отделам быстро, а потому уменьшается всасывание витаминов, минералов и других жизненно необходимых веществ. Специфическим симптомом является непереносимость молока, хотя до этого подобных проблем не было. Хроническая интоксикация приводит к снижению АД, нарушению работы нервной системы, что проявляется в виде частых мигреней, повышенной утомляемости и нервозности, снижения памяти и внимания, судорогами.
Ключевыми признаками аскаридоза при сравнении с иными гельминтными инвазиями являются:
Аскаридоз фото

Диагностические мероприятия
Для выявления аскарид используется преимущественно копрологическое исследование кала. Но следует отметить, что яйца аскариды выявляются только при кишечном течении недуга. Биоматериал (каловые массы) нужно собрать в предварительно очищенную банку с широким горлышком и плотно закрыть крышкой. Хранить биоматериал можно не больше 18 часов в прохладном месте (холодильник). Чтобы добиться более точных результатов, собирать кал нужно 3-4 раза на протяжении 2 недель.
Вначале заражения личинки обнаруживаются в мокроте и на рентген-снимке легких, что напоминает очаги инфильтрации. Помимо этого, взрослых гельминтов можно выявить во время операций в брюшной полости. При проведении общего клинического анализа крови можно увидеть увеличенное количество эозинофилов и лейкоцитов.
Как лечить аскаридоз: как избавиться от аскарид
- Пирантел, вормил, альбендазол, мебендазол, гелмодол. Эффективность приема этой группы лекарств очень высока.
- Однако иногда врач-паразитолог или терапевт может также порекомендовать белковую диету, назначить ферментосодержащие препараты (пангрол, фестал, панкреатин), поливитаминные комплексы (дуовит, алфавит, супрадин), железосодержащие препараты при обнаружении анемии (гино-тардиферон, мальтофер), а также антигистаминные (супрастинекс, тавегил).
- Иногда может применяться дезинтоксикационная и противорвотная терапия. Если обнаруживаются серьезные осложнения, может понадобиться проведение срочной операции.
Весьма действенной является процедура введения кислорода в полость желудка утром натощак. Ее следует повторять трижды.
Насколько эффективной была проведенная антипаразитарная терапия, можно будет оценить только спустя 3 недели, проведя анализ кала.
Профилактика аскаридоза
Профилактические мероприятия включают выявление больных людей и проведение соответствующего лечения. Неотъемлемой частью профилактики является:
- четкое следование правилам личной гигиены, что включает регулярное мытье рук мылом, особенно после посещения детских площадок, обработка продуктов питания;
- искоренение вредной привычки у взрослых и детей грызть ногти;
- очистка песочниц и детских площадок от испражнений животных и людей;
- площадки рекомендуется размещать в открытых солнечных местах, поскольку яйца гельминтов не выдерживают воздействия прямых солнечных лучей;
- питьевую воду нужно обязательно предварительно кипятить или очищать любым другим доступным способом.
Нужно помнить, что аскаридоз может вызвать серьезные осложнения, поэтому требует срочного и адекватного лечения.
Для отправки комментария вам необходимо авторизоваться.
Лямблиоз — широко распространенное заболевание тонкого кишечника человека, вызываемое представителем семейства Protozoe Giardia lamblia.
В организм человека цисты лямблий попадают через рот. Развитие лямблий происходит в тонком кишечнике. Полный цикл инвазии завершается высвобождением из организма-хозяина цист, которые во внешней среде остаются жизнеспособными длительное время.
Лямблии считаются причиной более 20 % острых кишечных заболеваний.
Инвазия G. lamblia слизистой оболочки тонкого кишечника может давать различную клиническую картину: от бессимптомного течения до уртикарных проявлений и диарейного синдрома, особенно тяжело протекающего при выраженной иммуносупрессии. Инфекция лямблиями может спонтанно исчезнуть через 6 недель, а может персистировать годами. При этом экскреция цист происходит с 10-20 дневными паузами.
Ярко выраженное заражение этими паразитами приводит к тяжелым кишечным расстройствам. При этом могут возникать нерезкие боли в животе, вздутие и урчание, расстройство стула, снижение аппетита, вялость, тошнота, иногда боли в правом подреберье, умеренная лихорадка.
Также диагностическими признаками лямблиоза являются отрыжка тухлым, запах изо рта, горечь во рту, изжога.
У детей патологические явления наблюдаются чаще, чем у взрослых. Для детей особенно характерен синдром малабсорбции, вызывающий серьезные нарушения проницаемости слизистой тонкой кишки для жиров, углеводов, сахаров и витаминов. Это является причиной резкой потери веса и развития дистрофии у детей. Перечисленные выше симптомы могут присутствовать постоянно или иметь приходящий характер.
Трихинеллы — мелкие живородящие нематоды размером до 4 мм. Заражение происходит при поедании мяса (чаще свинины, дикого кабана, медведя), содержащего инкапсулированные личинки трихинелл.
- Кишечная фаза. Личинки попадают в просвет кишки, где они созревают и начинают отрождать новые личинки.
- Миграционная фаза. Личинки попадают в ток крови и разносятся по всему организму.
- Мышечная фаза. Оседание личинок происходит в поперечнополосатых мышцах. Они распределяются неравномерно, предпочитая мимическую, дыхательную, жевательную мускулатуру, диафрагму, сгибатели конечностей.
Основными клиническими проявлениями трихинеллёза является лихорадка, отёки, мышечные боли, эозинофилия. Отёк век и всего лица настолько характерен для трихинеллёза, что в народе болезнь получила название “одутловатка”. Мышечные боли возникают через 1–3 дня после появления отёков и являются также одним из характернейших симптомов. Чаще отмечаются боли в мышцах глазных яблок, жевательных, икроножных мышцах, сгибателях конечностей.
Абдоминальный синдром развивается с первых дней болезни и характеризуется разлитыми болями в животе, тошнотой, рвотой, редко поносами со слизью и кровью. Приступы болей сопровождаются высокой эозинофилией до 80–90 % и лейкоцитозом.
При тяжелом трихинеллёзе развиваются осложнения. Hа 1–2-ой неделе могут возникнуть язвенно-некротические поражения желудка и тонкого кишечника с последующей перфорацией и кровотечением. Hа 3–4 неделе — миокардит, пневмонит, морфологичекой основой которых являются распространенные васкулиты аллергического характера. Эти осложнения обычно и являются причиной смерти.
В диагностике трихинеллеза большое значение имеют серологические методы, основанные на выявлении специфических антител.
Описторхоз - заболевание, вызываемое паразитированием в печеночных ходах и в протоках поджелудочной железы гельминтов - кошачьей двуустки. Заражение кошачьей двуусткой приводит к развитию хронического гепатита, панкреатита, цирроза печени, анемии.
Заражение человека и млекопитающих животных происходит при употреблении в пищу сырой, недостаточно прожаренной и слабо просоленной рыбы с метацеркариями гельминта.
Основную роль в патогенезе описторхоза играют:
- аллергические реакции
- механическое воздействие присосками и шипиками гельминтов с повреждением желчных и панкреатических протоков
- пролиферация железистого эпителия, которую следует рассматривать как предраковое состояние.
В ранней фазе описторхоза могут быть повышение температуры тела, боли в мышцах и суставах, рвота, понос, болезненность и увеличение печени, селезенки, аллергические высыпания на коже. В поздней фазе описторхоза главной жалобой больных являются указания на боли в эпигастрии и правом подреберье; у многих они иррадиируют в спину и иногда в левое подреберье. Часто возникают головокружения, головные боли, диспептические расстройства. Некоторые больные указывают на бессонницу, частую смену настроения, повышенную раздражительность. Температура тела субфебрильная или нормальная.
Диагностика описторхоза по клинической картине заболевания трудна из-за отсутствия симптомов и синдромов, характерных только для данной болезни.
Возбудителем является личиночная стадия цепня Echinococcus granulosus, поражающая печень, легкие и другие органы человека.
Попадая в печень, легкие, реже в почки, кости, мозг, личинки цепня формируют эхинококковый пузырь в форме кисты. Размеры и количество кист значительно варьируют. Эхинококковая киста растет на протяжении многих лет, отодвигая и сдавливая ткани хозяина.
При печеночной локализации кисты отмечается похудание, снижение аппетита, изжога, отрыжка, рвота. Проявления эхинококкоза легких определяются локализацией кисты. Даже небольшая киста, расположенная вблизи плевры, рано проявляет себя болевым синдромом, а при локализации у бронхиального ствола клинические симптомы проявляются кашлем и сосудистыми расстройствами. Эхинококкоз почек нередко диагносцируется лишь при выявлении эхинококкурии.
Осложнения при эхинококкозе встречаются часто (до 30%), иногда являясь первым клиническим проявлением заболевания. Нередки нагноения кисты (присоединение вторичной бактериальной инфекции при гибели эхинококка), сопровождающиеся усилением боли, лихорадкой, увеличением уровня лейкоцитов крови. Эхинококкоз легких может осложняться повторными легочными кровотечениями, острой сердечно-сосудистой недостаточностью. Наиболее грозным осложнением является разрыв кисты, который может быть спровоцирован ударом, поднятием тяжестей, грубой пальпацией.
При неосложненном эхинококкозе печени возможно медикаментозное лечение. При рецидиве или распространенном процессе показано оперативное лечение. Прогноз серьезный ввиду возможности развития угрожающих жизни осложнений.
Helicоbacter pylori - грамотрицательная скрученная 5-образная бактерия. Одна из главных характеристик Н. pylori - ее способность производить большое количество уреазы. Данный микроорганизм существует под слоем желудочной слизи, где он защищен от кислой среды, создаваемой желудочным соком. Н. pylori играет важную роль в патогенезе гастрита и других заболеваний пищеварительной системы. Этот микроорганизм может повреждать эпителиальные клетки, вызывая воспалительные процессы, что при отсутствии соответствующего лечения способствует развитию хронического атрофического гастрита. У большинства больных в процесс вовлекается антральный отдел и тело желудка, постепенно развиваются атрофия желез, фиброзирование и кишечная метаплазия. Аутоиммунный механизм развития гастрита также инициируется хеликобактерной инфекцией.
Н. pylori была обнаружена в 95-100% случаев гастрита типа В и в 90-95% случаев язвы двенадцатиперстной кишки.
Выявление специфических антител методом ИФА позволяет диагностировать заражение Н. pylori, связанное с гастритом, без гастродуоденоскопии. Получивший широкое распространение уреазный метод часто дает ложноположительные результаты вследствие возможного обсеменения биоптата слизистой оболочки желудка другими бактериями, обладающими уреазной активностью. Определение антител к Н. pylori является хорошим методом контроля эффективности лечения. Уровень антител определяется перед началом курса лечения и через 1-1,5 месяца после его окончания. Снижение уровня антител в крови больного или их исчезновение говорит об успешном лечении.
Лайм-боррелиоз (ЛБ) - группа природноочаговых трансмиссивных заболеваний, вызываемых боррелиями (спирохетами) и передающихся иксодовыми клещами.
В течении боррелиозной инфекции выделяют три стадии развития болезни:
- Стадия локальной инфекции - развитие кожных реакций на участке кожи в месте присасывания иксодового клеща.
- Стадия диссеминации (распространения) боррелий по организму от места его первичного внедрения;
- Стадия органных поражений, как результат длительного патогенного воздействия возбудителей на органы и системы.
Часто органные поражения впервые выявляются у пациентов, которые в анамнезе не отмечали ни эритемы, ни факта укуса клеща, т.е. инфицирование прошло для них незаметно.
Кардинальные признаки боррелиозной инфекции:
Поражение нервной системы:
- основной признак: (псевдо) корешковые боли
- симптомы поражения ЦНС, обусловленные инфекционной интоксикацией (тошнота, нарушения сна, утомляемость);
- синдром хронической инфекционной интоксикации (постоянная слабость, повышении температуры тела, познабливание);
- неврологические дефициты.
Поражение опорно-двигательного аппарата:
- моно- или олигоартрит (коленный сустав пораж. в 50% случаев)
- переход от острого артрита к хроническому прогрессирующему течению возможен в 15% случаев
- наличие внесуставных проявлений ЛБ
Кардиологические проявления ЛБ:
симптомы поражения сердца (боли в области сердца, сердцебиение, перебои в работе сердца, одышка при нагрузке и в покое, изменения на электрокардиограмме).
Боррелиоз может сопровождаться и нехарактерными признаками.
Шистосомозы — это гельминтозы, которые вызываются раздельнополыми трематодами. Промежуточными хозяевами являются моллюски, дефинитивным хозяином — человек. Одной из особенностей шистосом является то, что их взрослые особи паразитируют не в просвете кишечника, как большинство гельминтов, а преимущественно в венах мочевого пузыря, кишечника. Однако благодаря току крови они могут иметь и другую локализацию.
В сосудистом русле шистосомы откладывают яйца. Кровоток и спазм сосудов способствуют проникновению яйца через стенку сосуда и выходу его в окружающую ткань.
Источником шистосомоза является больной человек, выделяющий с испражнениями и мочой яйца гельминта, которые попадают в воду. Заражение происходит во время купания в водоемах, где имеются личинки шестосом – церкарии. Мочеполовым шистосомозом заражено более 39 млн человек. Кишечным шистосомозом заражено более 29 млн человек.
Все клинические формы шистосомозов характеризуются общностью патогенеза, одинаковой продолжительностью инкубационного периода и фазами развития болезни. В основе патогенеза шистосомозов лежат токсико-аллергические реакции как результат сенсибилизации организма продуктами жизнедеятельности и распада гельминтов, воздействие половозрелых паразитов и их личинок на ткани при их миграции, а также литические изменения тканей под воздействием ферментов, выделяемых паразитами в различных стадиях их развития. Различают шистосомоз мочеполовой, кишечный Менсона, кишечный интеркалатный и японский.
Возбудителем аскаридоза является круглый гельминт — аскарида человеческая (Ascaris lumbricoides), распространенная по всему земному шару.
Помимо кишечника, печени и легких личинки аскарид проникают в мозг, глаза и другие органы. Они интенсивно питаются сывороткой крови и эритроцитами.
В период миграции личинок симптоматика заболевания обусловлена в основном аллергическими проявлениями. В кишечнике аскариды не прикрепляются, а удерживаются, упираясь своими концами в стенку кишки. Поэтому они весьма мобильны, могут спускаться и подниматься по ходу кишечника, проникать в желудок, а далее через пищевод и глотку — в дыхательные пути и даже лобные пазухи. Тяжелые проявления наступают при проникновении аскарид в печень, поджелудочную железу и другие органы.
В ранней фазе аскаридоза клинические проявления порой мало выражены. Иногда начало болезни проявляется с выраженного недомогания, появляется сухой кашель, иногда мокрота.
Поздняя (кишечная) фаза аскаридоза протекает с повышенной утомляемостью, изменением аппетита, тошнотой, иногда рвотой, болями в животе (в эпигастрии, вокруг пупка или в правой подвздошной области). У некоторых больных бывают поносы, у других запоры или их чередование.
Со стороны нервной системы при аскаридозе обычны головная боль, головокружение, повышенная умственная утомляемость. Наблюдаются беспокойный сон, ночные страхи. В некоторых случаях отмечаются изменения со стороны глаз — расширение зрачков, анизокория, светобоязнь, амблиопия. Со стороны сердечно-сосудистой системы у части больных аскаридозом отмечается снижение артериального давления.
Наличие аскарид на протяжении нескольких лет у одного человека объясняется только повторными заражениями.
Токсокароз - инвазия, вызываемая аскаридатами собак тохосага canis.
Тохосага canis — нематода размером до 18 см, обычно паразитирующая у собак, волков, лисиц, песцов и других представителей семейства псовых, вызывающая заболевание с самой различной симптоматикой.
Основные пути заражениячеловека – контакт с загрязненной почвой и шерстью инфицированных животных. Заражение человека происходит при проглатывании инвазионных яиц токсокар. В проксимальном отделе тонкого кишечника из яиц выходят личинки, которые через слизистую оболочку проникают в кровоток.
Токсокароз - тяжёлое, длительное и рецидивирующее заболевание с полиморфизмом клинических проявлений, вследствие миграции личинок токсокар по различным органам и тканям. Личинки оседают в печени, лёгких, сердце, почках, поджелудочной железе, головном мозге, глазах и других органах и тканях.
При заражении большим количеством личинок обычно развивается висцеральная форма заболевания, проявляющаяся рецидивирующей лихорадкой, легочным синдромом, стойкой и длительной эозинофилией (до 80%), увеличением размеров печени, лимфаденопатией, гипергаммаглобулинемией, болями в животе, тошнотой, рвотой, диареей. У 32% больных заболевание сопровождается разнообразного типа высыпаниями на коже.
При заражении минимальным количеством личинок заболевание протекает субклинически, либо развивается глазной токсокароз. У детей заболевание проявляется косоглазием, снижением зрения, развитием гранулемы, кератита.
Риск передачи возбудителя плоду от матери, заразившейся в первом триместре беременности, равен 25%. Инфекция обычно приводит к самопроизвольным выкидышам, мертворождению или к серьезным заболеваниям плода. 75% младенцев, рожденных женщинами, которые были инфицированы в третьем триместре беременности, несут в себе скрытую (субклиническую) инфекцию, которая в конечном итоге (85% случаев) выливается в хориоретинит или неврологические осложнения.
В более старшем возрасте инфицирование может вызвать хроническое заболевание печени, неврологические нарушения и др. Для серодиагностики используют определение IgM- и IgG-антител. IgM-антитела обнаруживают при первичной инфекции или реактивации хронической. Токсоплазма - иммуносупрессирующий паразит, поэтому персистенция IgM у не прошедших лечения лиц может продолжаться многие месяцы. Количественное определение IgG помогает осуществлять контроль успешности лечения хронического токсоплазмоза. Возбудитель инфекции, Toxopasтa goпdii, является широко распространенным паразитом. Инфицирование людей происходит при потреблении в пищу зараженного сырого мяса или при контакте с фекалиями, а также прямым путем через кровь при трансфузиях или внутриутробно у беременных.
Аспергиллез — болезнь, вызываемая различными видами плесневых грибов рода Aspergillus. Чаще протекает с преимущественным поражением легких, улиц с иммунодефицитами принимает тяжелое септическое (генерализованное) течение.
Аспергиллы широко распространены в природе. Возбудитель проникает в организм, как правило, через воздух с пылью.
Током крови аспергиллы могут заноситься в различные органы, образуя там специфические гранулемы, которые обычно абсцедируют. Из легочного аспергиллез превращается в генерализованный (септический) и нередко (свыше 50%) заканчивается гибелью больного
Аспергиллы могут поражать любые органы и ткани.
К клиническим проявлениям относят следующие формы:
- бронхолегочный аспергиллез;
- генерализованный (септический) аспергиллез;
- аспергиллез ЛОР-органов;
- аспергиллез глаза;
- аспергиллез кожи;
- аспергиллез костей;
- прочие формы аспергиллеза (поражение слизистых оболочек рта, гениталий, микотоксикозы)
При легочных формах летальность составляет 20—35% (у лиц с иммунодефицитами, не связанными с ВИЧ-инфекцией, — около 50%). При генерализованной (септической) форме прогноз неблагоприятный.
Мероприятия по профилактике - борьба с пылью, ношение респираторов на мельницах, зерноскладах, овощехранилищах, ткацких предприятиях.
Candidaalbicans — это типичный представитель дрожжеподобных грибов, находящихся в тонком кишечнике, половом тракте, полости рта, в пищеводе и гортани.
В норме существует баланс между Candida и другими бактериями и дрожжами в организме. Однако при определенных условиях возможно бурное размножение этого возбудителя, что приводит к ослаблению иммунитета и развитию инфекции, которая называется кандидоз.
Кандида может перемещаться по кровеносному руслу в различные части тела, в большинстве случаев — это полость рта, слуховой проход, полость носа, желудочно-кишечный тракт, влагалище. Поэтому кандидоз характеризуется разнообразными симптомами. Запоры, диарея, боли в животе, головные боли, затрудненное дыхание, литиаз, импотенция, нарушение памяти, зуд заднего прохода, нестабильность настроения, постоянная изжога, боли в мышцах и суставах, боли при глотании, постоянное подкашливание, чувство онемения на лице, конечностях, ощущение покалывания, акне, ночная потливость, выраженный зуд, заложенность придаточных пазух носа, чувство жжения в языке, белый налет на языке и в полости рта, выраженное ощущение усталости, инфекции влагалища, почек и мочевого пузыря, артриты, депрессия, снижение физической активности, снижение функции щитовидной железы, нарушение функции надпочечников и даже диабет.
В последнее время все чаще выявляются случаи сопровождения кандидоза грибами других видов.
Грибковая инфекция бурно размножается при ослаблении защитных функций организма. Кандидоз обычно возникает в определённые периоды: во время месячных, когда создаются благоприятные условия для роста грибков; в период овуляции при выработке гормона прогестерона, способствующего размножению грибков вообще и кандида в частности; во время беременности; при пользовании гормональными препаратами - будь то противозачаточные средства или стероиды; весной и летом в период обострения аллергии; во время применения антибиотиков, нарушающих обычные отношения микрообитателей нашего организма. Злоупотребление сладким, ожирение, нарушения в работе пищеварительной системы, страсть к узким синтетическим трусикам и сильно обтягивающим брюкам способствует развитию клинических признаков молочницы.
ВНИМАНИЕ. Рецидивирующая (частоповторяющаяся) молочница, не проходящая даже после неоднократных курсов лечения, свидетельствует о наличие половой инфекции. В данной ситуации необходимо обратиться к специалисту (гинекологу или венерологу), и сдать анализы методом ИФА и ПЦР на основные заболевания, передающиеся половым путем.
Читайте также:


