Что такое интоксикация организма при пневмонии
Пневмония, или воспаление легких, — патология легочной ткани, в основном поражающая отделы, где происходит непосредственный кислородный обмен между воздухом и кровью. Именно в этом и состоит главная опасность недуга: заполненные воспалительными выделениями альвеолы не в состоянии выполнять свои функции, и организм перестает получать кислород в должном объеме. Если болезнь захватывает большую часть легких, развивается острая дыхательная недостаточность.
Каждый год в России с пневмонией сталкиваются около 1,5 млн человек [1] . Самая высокая заболеваемость — среди детей младше года (30–50 случаев на 1000 жителей ежегодно) и у взрослых старше 70 лет (50 случаев на 1000 жителей) [2] . Неблагоприятные исходы составляют около 7% случаев [3] , но среди возрастных больных вероятность летального исхода увеличивается до 30%. Для справки: до изобретения антибиотиков от пневмонии умирало до 83% пациентов.
Причины пневмонии
Причина любой пневмонии — инфекции. Чаще всего возбудителем болезни становятся бактерии: пневмококк, гемофильная палочка, патогенные стафилококки и стрептококки. Во время эпидемии гриппа на первый план выходят вирусные пневмонии, отличающиеся молниеносным течением. У людей с резко сниженным иммунитетом возможны грибковые пневмонии или воспаления легких, вызванные простейшими, например микоплазмами. Приблизительно в 30% случаев пневмонии имеют смешанную природу, то есть вызваны комплексом из нескольких бактерий или ассоциацией вирусных и бактериальных агентов [4] .
Но кроме самой инфекции важны предрасполагающие факторы. Повышает риск заболеваний:
- Острая респираторная вирусная инфекция. Чаще всего такой инфекцией становится грипп.
- Длительное переохлаждение. Оно вызывает нарушения микроциркуляции и угнетает работу реснитчатого эпителия, который очищает бронхи от патогенных микроорганизмов.
- Стресс, гиповитаминозы и переутомление.
- Курение.
Кроме того, повышается вероятность развития пневмонии у пожилых людей и людей с сопутствующими хроническими заболеваниями, а также с ожирением. Такая пневмония может быть первичной вирусной (развиваться после гриппа) или вторичной бактериальной — когда в ослабленный организм проникают патогенные бактерии (см. табл. 1).
Таблица 1. Различия основных разновидностей пневмонии
Признак
Вирусная пневмония
Бактериальная пневмония
Начало
Острое: в ближайшие 24–72 часа с момента появления первых симптомов гриппа
Через 2 недели после первых симптомов
Проявления интоксикации
Температура выше 38°С, головная боль, боль в мышцах с самого начала болезни
После первой волны симптомов, вызванных вирусом, наступает облегчение, потом снова резко поднимается температура, возникает головная боль, усиливается кашель
Клинические симптомы
С первых часов — мучительный сухой кашель, мокрота с прожилками крови, боль в груди, одышка
Сначала состояние стабилизируется, затем начинается вторая волна симптомов: кашель становится еще интенсивнее, появляется гнойная мокрота
Пневмония — смертельно опасное заболевание. Поэтому ни в коем случае нельзя заниматься диагностикой и лечением по советам из интернета: при малейшем подозрении на воспаление легких нужно вызывать врача. Если доктор настаивает на госпитализации, не стоит рисковать, отказываясь от нее. Пневмония опасна нарушением работы жизненно важных органов из-за сильной интоксикации, а также дыхательной недостаточностью. В такой ситуации может потребоваться даже экстренная искусственная вентиляция легких.
Говоря о препаратах для лечения пневмонии, в первую очередь вспоминают антибиотики. Действительно, они незаменимы, если воспаление легких имеет бактериальную природу. В этом случае чаще всего назначают препараты на основе комбинации амоксициллина с клавулановой кислотой. При их неэффективности — цефалоспорины, макролиды или так называемые респираторные хинолоны.
Эффективность антибиотикотерапии оценивают через 48–72 часа после назначения. Если за этот период температура снижается, уменьшается интенсивность кашля и выраженность интоксикации (головной боли, слабости, ломоты в мышцах и суставах) — курс лечения продолжают. Если состояние пациента не улучшается, средство меняют на препарат из другой группы.
Рекомендованный курс антибиотиков нужно пройти до конца, не бросая лечение даже при положительной динамике. Иначе высок риск развития антибиотикорезистентности и рецидива болезни.
При вирусной, (гриппозной) пневмонии антибиотики неэффективны и потому не назначаются. В подобной ситуации рекомендуются противовирусные средства, такие как осельтамивир и занамивир. Кроме них, в составе комплексной терапии врач может назначить умифеновир. Эффективность противовирусных препаратов тем выше, чем раньше они назначены. В оптимальном варианте от первых симптомов до начала лечения противовирусными должно пройти 48–76 часов.
Если у врача есть подозрение на смешанную природу воспаления легких, он может назначить и антибактериальные, и противовирусные средства.
В качестве вспомогательной терапии могут быть рекомендованы иммуномодуляторы (иммуноглобулины) и витамины.
Физиотерапия при пневмонии назначается только после нормализации температуры, чтобы ускорить выведение из легких мокроты. Для этого нередко принимают и фитопрепараты, например корень солодки или комплексные грудные сборы.
До сих пор самым эффективным методом профилактики воспаления легких остается вакцинация. Существуют вакцины как от самого типичного возбудителя — пневмококка, так и противогриппозные вакцины, предупреждающие развитие вирусной пневмонии.
Вакцинация от пневмококка показана людям из групп повышенного риска развития бактериальной пневмонии, а также тем, для кого высока вероятность развития тяжелых форм болезни. Сюда относятся:
- лица старше 65 лет;
- страдающие от хронической обструктивной патологии легких (хронический бронхит, бронхиальная астма);
- пациенты с хронической сердечно-сосудистой недостаточностью, кардиомиопатиями, ИБС;
- страдающие хроническими заболеваниями печени, в том числе циррозом;
- пациенты с ВИЧ;
- пациенты с кохлеарными имплантатами;
- люди, находящиеся в домах престарелых и инвалидов.
Вакцинация от гриппа рекомендуется людям с повышенным риском осложнений этого заболевания:
- беременным;
- страдающим ожирением при ИМТ>40;
- людям старше 65 лет;
- страдающим хроническими заболеваниями сердечно-сосудистой и бронхолегочной систем, почек, печени;
- пациентам с сахарным диабетом;
- лицам с ВИЧ;
- медицинским работникам.
Если есть показания, обе вакцины можно ввести одномоментно: это не повышает риск осложнений.
К сожалению, возможность провести вакцинацию есть не всегда. В таких ситуациях нужно обратить внимание на медикаментозную профилактику гриппа. Ведь возбудитель этой болезни может как сам по себе вызывать пневмонию, так и способствовать развитию бактериальной инфекции. Для профилактики гриппа применяют противовирусные средства:
- занамивир — детям от 5 лет и взрослым;
- осельтамивир — детям старше 12 лет и взрослым;
- умифеновир — в зависимости от формы выпуска. Арбидол® можно назвать одним из наиболее известных лекарственных средств на основе этого действующего вещества. В виде порошка для приготовления суспензий его можно использовать с 2 лет, таблетки — с 3 лет, капсулы — с 6 лет.
Использовать эти препараты можно как для профилактики во время эпидемии при отсутствии больных в ближайшем окружении, так и для предупреждения заражения после непосредственного контакта с больным.
Пневмония — опасное заболевание, имеющее серьезные осложнения и способное привести к летальному исходу. При первых же признаках недомогания: высокой температуре, обильной мокроте с гноем или прожилками крови — нужно как можно скорее обратиться к врачу. Но любую болезнь легче предупредить, чем лечить. Поэтому не стоит переносить простуду на ногах. Это повышает вероятность развития осложнений, в том числе и пневмонии. По возможности следует сделать прививку от гриппа в начале осени — до начала эпидемического сезона. А уже в период эпидемии принимать в профилактических целях определенные противовирусные средства.
Одним из самых популярных в России противовирусных препаратов является Арбидол® (действующее вещество — умифеновир). Он выпускается в нескольких лекарственных формах, предназначенных для лечения как детей, так и взрослых:
- Для детей с 2 лет — порошок для приготовления суспензии для приема внутрь. Продается во флаконах 37 г, упакованных в картонные пачки вместе с мерной ложечкой (регистрационное удостоверение в ГРЛС: ЛП 003117-290715 от 12 августа 2016 года).
- Для детей с 3 лет — таблетки дозировкой 50 мг, покрытые пленочной оболочкой. Продаются в баночках с количеством 10, 20, 30 или 40 таблеток, в картонных пачках (регистрационное удостоверение в ГРЛС: ЛСР-003900/07-030417 от 21 декабря 2017 года).
- Для детей с 6 лет — капсулы дозировкой 100 мг в ячейковых контурных упаковках по 5 или 10 штук, помещенные в картонные пачки (регистрационное удостоверение в ГРЛС: РN003610/01-191017 от 26 декабря 2017 года).
- Для детей с 12 лет и взрослых — капсулы дозировкой 200 мг в ячейковых контурных упаковках по 10 штук в картонных пачках (регистрационное удостоверение в ГРЛС: ЛП 002690-141117 от 19 января 2018 года).
Арбидол® обладает прямой противовирусной активностью, в том числе против таких опасных штаммов вирусов гриппа, как A(H1N1) (свиной грипп) и A(H5N1) (птичий грипп). Арбидол® блокирует белки вируса, обеспечивающие его проникновение внутрь клеток организма. Таким образом препарат и предупреждает развитие инфекции.
Схемы применения Арбидола® для сезонной профилактики:
- суспензия: 10 мл 3 раза в неделю в течение 3 недель;
- таблетки 50 мг: по одной 2 раза в неделю в течение 3 недель;
- капсулы 100 мг, 200 мг: по одной 2 раза в неделю в течение 3 недель.
Для постконтактной профилактики схема применения меняется:
- суспензия: 10 мл 1 раз в сутки 10–14 дней;
- таблетки 50 мг: по одной раз в сутки 10–14 дней;
- капсулы 100 мг, 200 мг: по одной раз в сутки 10–14 дней.
Использование Арбидола® способствует сокращению длительности болезни и уменьшению вероятности возникновения осложнений. В клинических исследованиях препарат продемонстрировал высокий профиль безопасности и не оказал влияния на внутренние органы и системы человека.

Пневмония сама по себе не является смертельным заболеванием, обычно любые ее формы протекают со средней или умеренной степенью тяжести. Серьезные проблемы возникают, когда воспалением легких заболел маленький ребенок или пожилой человек со слабым иммунитетом. В таком случае основное заболевание сопровождается патологическими изменениями в организме. Пневмония может обостриться вплоть до возникновения нарушений сознания, острой дыхательной недостаточности и других проблем с дыханием.
Дезинтоксикационная терапия при пневмонии является основным методом, эффективно помогающим больным при тяжелом протекании воспаления легких.
Симптоматика пневмонической интоксикации
Из-за воспалительного процесса в легких у больного возникает синдром интоксикации, который сопровождается реакцией основных органов и систем организма:
То, насколько тяжелыми окажутся данные проявления, коррелирует с серьезностью воспаления легких и масштабом данного заболевания. Протекание интоксикации при пневмонии усугубляют также и сопутствующие заболевания.
Умеренная пневмоническая интоксикация проявляется так:
- чувствуется усталость, со временем слабость нарастает, создается ощущение полного отсутствия жизненных сил, энергии,
- человека сопровождает постоянная вялость, сонливость,
- увеличивается температура тела, преимущественно она субфебрильная, стабильно держится на отметке не ниже 37,5 о С,
- повышается потоотделение,
- возникает лихорадка,
- теряется аппетит,
- уменьшается масса тела.
Если интоксикация достигла средней степени тяжести, то вышеперечисленные симптомы дополняют:
- головные боли,
- постоянная тошнота,
- позывы на рвоту,
- сухой, надрывный кашель,
- интенсивная отдышка, с которой невозможно справиться физическими усилиями,
- серый оттенок кожи лица,
- изможденный внешний вид,
- анемия – при длительной интоксикации.
Если вовремя не оказать грамотную помощь, данная симптоматика приобретает тяжелую форму, усиливается головная боль и лихорадка, температура повышается до 38 о С, рвота учащается, появляются судороги и бред. Все это свидетельствует о начале интоксикационного психоза.
Пневмоническая интоксикация у детей
Как уже упоминалось выше, маленькие дети относятся к особой группе риска, потому что у них пневмония может приобрести острую форму в довольно короткие сроки. Токсикоз при воспалении легких у малышей развивается в несколько стадий.
- Первая стадия – общее возбуждение. В этот период активизируется работа всех систем и органов детского организма. Ребенок ведет себя беспокойно, беспричинно возбужден, активен. У него наблюдается тахикардия (учащение сердечных сокращений), частые позывы в туалет, сопровождающиеся диареей, рвота. При пневмонии у детей ускоряются процессы в ЖКТ, чем обуславливается постоянная тошнота.
- Вторая стадия – подавление. На данном этапе наблюдается полная апатия, малыш успокаивается, функции его организма снижаются. Ребенку уже ничего не интересно, он буквально впадает в оцепенение.
- Третья стадия – нарушение сознания. На данном этапе может появляться бред, ребенок теряет сознание.
Обширность интоксикации у детей пропорциональна степени обезвоженности организма. Отравление имеет характеристики внутреннего токсикоза. Исходя из этого различают три уровня обезвоженности.
- На первом уровне малыш чувствует некоторую сухость слизистых оболочек, умеренную жажду, происходит потеря массы тела до 5%.
- Второй уровень сопровождается усилением ощущения сухости и слизистых оболочек, и кожи, которая теряет упругость, родничок малыша западает. Усиливается тахикардия, АД падает, ребенок часто опорожняется, до 10 раз за сутки, и теряет в весе до 10% массы.
- На третьем уровне обезвоженности вышеперечисленная симптоматика усиливается, наблюдается дряблость, вялость кожи по всему телу, заостряются черты лица. Отдышка нарастает, сердечный ритм плохо прослушивается, возникают проблемы с почками, усугубляются нарушения в работе ЖКТ, масса тела уменьшается больше чем на 10%.
Как проводится дезинтоксикационная терапия
Думаем, не нужно объяснять, почему при выявлении симптомов пневмонической интоксикации надо незамедлительно госпитализировать больного. Промедление в данном случае чревато летальным исходом. Тем более что стационарные условия больше всего подходят для того, чтобы качественно провести дезинтоксикационную терапию при пневмонии.
В больнице созданы условия для:
- поддержания соответствующего питания и постельного режима,
- инфузионной терапии, парентерального введения препаратов,
- контроля процесса лечения, внесения необходимых корректировок на любом его этапе.
При пневмонии дезинтоксикационная терапия решает следующие задачи:
- очищение организма больного, выведение токсических соединений (эндо- и экзотоксинов),
- восстановление, нормализация электролитного, водно-солевого обменов,
- восполнение дефицита воды и разжижение крови,
- устранение гипоксии тканей,
- возобновление нормальной работы органов и систем,
- восстановление микроциркуляции крови.
Для дезинтоксикации применяют два вида растворов:
- кристаллоидные – глюкоза, хлорид натрия и другие,
- коллоидные – декстраны, желатины и другие.
Кристаллоидные растворы нужны, чтобы компенсировать дефицит внутриклеточной жидкости, а также восстановить водно-электролитное равновесие. Коллоиды в свою очередь отвечают за обеспечение тканей кислородом и питательными элементами, налаживают метаболизм, нормализуют работу почек, легких, выравнивают микроциркуляцию крови и нормализуют ее уровень.
Чтобы компенсировать потерю веса и энергетические расходы, назначают парентеральное питание, состоящее из растворов аминокислот, витаминов, жиров, микроэлементов. Данную процедуру проводят под чутким контролем, при котором следят за:
- величиной пульса,
- уровнем давления,
- частотой дыхания,
- сердечным ритмом.
Чтобы предотвратить отек легких и гиперволемию (чрезмерное увеличение количества циркулирующей плазмы и крови), строго следят за соотношением вводимой и выводимой организмом жидкостью.
При обострениях дезинтоксикационная терапия при пневмонии включает такие процедуры:
- гемодиализ, когда кровь пропускают сквозь гемодиализную мембрану, очищают ее методом диффузии и удаляют из нее лишнюю воду,
- гемосорбция – очищение крови путем пропускания ее через специальный сорбент вне организма,
- плазмаферез, при котором из крови просто удаляют часть плазмы, а с ней и токсины.
Дополнительно перорально назначаются энтеросорбенты и гепатопротекторы, которые содействуют окончательному очищению организма от токсинов и помогают печени работать в условиях повышенного стресса.
Исходя из вышеописанного напрашивается незамысловатый вывод о том, что, выявив признаки интоксикации при воспалении легких, надо немедленно госпитализировать больного. Вовремя оказанная помощь в виде инфузионной терапии при пневмонии купирует проявления заболевания и предотвратит дальнейшее патологическое его развитие. Если медлить с вызовом скорой помощи, у больного в итоге может развиться поражение печени, почек, ЦНС, которое приведет к летальному исходу.
Воспаление лёгких (пневмония) характеризуется среднетяжелым, реже умеренным течением. В отдельных случаях — у детей и людей старшего возраста, при сопутствующей патологии и состоянии иммунодефицита, появляются симптомы интоксикации при пневмонии в виде нарушения сознания и проблем с дыханием, вплоть до развития острой дыхательной недостаточности.
В основе оказания неотложной помощи больному при пневмонии предусматривается проведение дезинтоксикационной терапии.
Симптомы интоксикации при пневмонии
Синдром интоксикации при пневмонии возникает в ответ на воспалительный процесс в лёгких и сопровождается реакцией основных систем и органов — иммунной, сердечно-сосудистой, нервной и эндокринной. Тяжесть проявлений, как правило, зависит от масштабов и величины основного патологического процесса (воспаления) и сопутствующих заболеваний.
Проявления умеренной интоксикации при пневмонии:
- отсутствие жизненных сил, слабость и быстрое нарастание усталости;
- температура тела повышена (лихорадка или субфебрилитет) и наличие потливости;
- отсутствие или снижение аппетита и потеря веса.

При среднетяжелой интоксикации, кроме перечисленных признаков, возможно, присоединение следующих симптомов:
- тошнота и довольно часто рвота;
- головная боль;
- кашель и существенная одышка, интенсивность которой превышает физические усилия.
Такие больные имеют измученный вид с бледной или сероватой кожей. При длительной интоксикации развивается анемия.
В случае тяжёлой интоксикации при пневмонии лихорадка достигает фебрильных цифр (выше 38 °C), протекает в совокупности с болью головы, тошнотой и рвотой. При отсутствии медицинской помощи и нарастании состояния возникают судороги и проявления бреда, что свидетельствует об интоксикационном психозе.

Дети относятся к группе повышенного риска по возникновению токсикоза при воспалении лёгких. Для них характерно стадийное развитие процесса с такими проявлениями:
- стадия общего возбуждения — работа всех систем и органов в организме ребёнка повышена — психологически он возбуждён и неспокоен, отмечается частое сердцебиение (тахикардия), ускорение функции пищевого тракта (рвота, частое опорожнение кишечника, стул жидкий);
- стадия подавления — снижение функции организма — преобладает патологическое спокойствие и безразличие ребёнка к окружающему миру, возможно, нарушение состояния до развития ступора;
- стадия нарушения и потери сознания.
Интоксикация организма при пневмонии у детей имеет особенности по типу внутреннего токсикоза. Величина поражения зависит от степени обезвоживания:
- I степень проявляется умеренным чувством жажды на фоне незначительной сухости слизистых оболочек с общей потерей веса до 5%;
- II степень характеризуется нарастанием сухости кожи и слизистых оболочек в сочетании с впалостью родничка и снижением тургора (упругости) тканей, падение артериального давления и компенсаторная тахикардия, частый — более 10 раз за сутки стул и рвота, потеря веса находится в пределах от 5 до 10%;
- III степень сопровождается серьёзными признаками — сухие слизистые и дряблая кожа, заострённые черты лица, глухие тоны сердца и одышка, нарушение работы почек и кишечника, дефицит веса более 10%.
Нарастание опасных для жизни пациента проявлений служит показанием к немедленной госпитализации и проведению адекватного комплекса медицинских мероприятий.
Основные составные элементы стационарного лечения пневмонии
- Этиотропное лечение — направлено на борьбу с причиной заболевания (возбудителя) — при вирусных пневмониях назначают противовирусные препараты, в случае бактериальной причины болезни — антибиотики.
- Дезинтоксикационная терапия при пневмонии осуществляется с помощью инфузионной терапии или подключения гемодиализа в сложных ситуациях, когда организм пациента неспособен самостоятельно справится с интоксикационной нагрузкой вследствие болезни.
- Средства, направленные на противодействие развития острой дыхательной и сердечной недостаточности.
Дезинтоксикационная терапия
Терапию отравления при пневмонии наиболее благоприятно проводить в условиях стационара из-за:
- обеспечения в стационаре соответствующего постельного режима и питания;
- доступности парентерального (внутривенного и внутримышечного) введения препаратов;
- осуществления необходимых объёмов дезинтоксикационной терапии под круглосуточным контролем медицинского персонала.
Дезинтоксикационная терапия проводится для решения таких задач:
- выведение и очищение организма больного от токсических соединений (возбудителей инфекции и продуктов их жизнедеятельности, наколенных собственных отравляющих веществ — эндо и экзотоксинов);
- нормализации и восстановления водно-солевого и электролитного обменов;
- пополнения дефицита воды (обезвоживания) и разжижение крови (гемодилюция);
- восстановление микроциркуляции крови и возобновления функционирование органов, ликвидация гипоксии тканей.
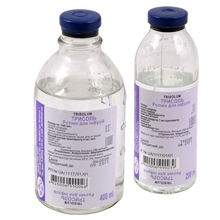
Во время дезинтоксикационной терапии задействуют кристаллоидные (изотонический раствор хлорида натрия, глюкозы, Трисоль, Ацесоль и другие) и коллоидные (Стабизол, желатины, декстраны — Реополиглюкин, Гемодез, Реоглюман) растворы и средства для парентерального питания.
Кристаллоиды применяют для компенсации дефицита внутриклеточной жидкости и восстановления водно-электролитного равновесия. Коллоиды нормализуют количество циркулирующей крови и микроциркуляцию, обеспечивают потребности тканей в кислороде и питательных элементах, налаживают обменные процессы, работу лёгких и почек.
Для парентерального питания используют растворы витаминов, аминокислот, микроэлементов и жиров, а также их комбинации для компенсации чрезмерных энергетических расходов и потери веса.
Контролируют проведение этой процедуры измерением величины пульса и давления, частоты дыхания и сердечного ритма. Важным показателем служит соотношения вводимой и количества выводимой жидкости для предотвращения гиперволемии (увеличения количества циркулирующей крови) и отёка лёгких.
В экстренных случаях, особенно у детей в ургентном порядке, применяют:
- плазмаферез (очищение крови методом удаления жидкой части — плазмы вместе с токсическими соединениями);
- гемосорбцию (кровь очищают на сорбентах вне организма);
- гемодиализ (кровь проходит через гемодиализную мембрану и методом диффузии очищается, кроме того, из неё удаляется лишняя вода).
Назначение энтеросорбентов и гепатопротекторов внутрь характеризуется положительным действием и способствует выздоровлению.
Таким образом, при выявлении симптомов интоксикации из-за пневмонии необходимо обратиться за квалифицированной медицинской помощью в условиях стационара.
Своевременно проведённая инфузионная дезинтоксикационная терапия предотвратит тяжёлые последствия — поражения почек, печени и центральной нервной системы.
Пневмония – инфекционное заболевание воспалительного характера. В многих случаях имеет летальный исход. Интоксикация при пневмонии сопровождается тяжелым общим состоянием больного, повышенной температурой тела, слабостью.

Что такое и особенности интоксикации легких
Интоксикация легких — специфическая реакция организма на попадание внутрь микроорганизмов. При переохлаждении, слабом иммунитете воспаление верхних дыхательных путей (ринит, синусит) распространяется на нижние. Люди пожилого возраста и маленькие дети заражаются от ОРВИ. Виновники заболевания — различные бактерии. От природы возбудителя зависит клиника и тяжесть пневмонии. Распространенные микроорганизмы, вызывающие пневмоническое поражение легких:
- Заражение пневмококками, стрептококками зачастую заканчивается летальным исходом. Интоксикационный синдром выраженный.
- При стафилококковой инфекции наблюдаются типичные признаки воспаления.
- Микоплазмы, хламидии колонизируют детей. Встречается в 10% случаев.
- Микобактерии туберкулеза вызывают затяжные пневмонии. Рентген помогает отдифефренцировать болезни.
- Гемофильная палочка колонизирует ослабленный организм, при наличии хронических заболеваний легких.

Проявление интоксикационного синдрома при пневмонии
Интоксикационный синдром при пневмонии проявляется симптомокомплексом поражения эндокринной, иммунной, сердечно-сосудистой, нервной систем.
Риск развития осложнений определяется вышеперечисленными критериями. Легкая интоксикация сопровождается субфебрильной температурой тела, незначительными рентгенологическими изменениями в легких, общей слабостью.
Умеренная степень пневмонического отравления характеризуется признаками:
- выраженная хилость. Нарастает с каждым днем, больной не занимается привычными делами, старается лежать;
- постоянная вялость, снижение аппетита, потеря веса – угрожающие симптомы, грозящие развитием осложнений;
- увеличивается температура тела с субфебрильной к гектической;
- повышенное потовыделение;
- сухой кашель переходит во влажный с выделением мокроты, нарастающей одышки;
- тошнота, рвотные позывы, головные боли, головокружение;
- бледная кожа с мраморным оттенком;
- при аускультации в легких вырабатывается большое количество средне- и мелкопузырчатых хрипов, крепитация;
- перкуссия сопровождается притупленным звуком.
Пневмония осложняет другие болезни. Наблюдается у людей с хроническими заболеваниями легких, при переохлаждении. Болезнь возникает после бронхита, нелеченых ОРВИ или самолечения. По клинической картине можно заподозрить развитие пневмонии.
В запущенных случаях развивается тяжелая степень заболевания, характеризуется сильной головной болью, повышением температуры тела до 40° С, судорожным синдромом, коматозным состоянием. Проявления переходят в интоксикационный психоз с галлюцинациями, неадекватность поведения.
Ребенок – жертва нападения микроорганизмов. Слабый иммунитет не может обеспечить защиту организма. У детей токсическое поражение легких развивается в несколько стадий:
- Первая характеризуется лихорадочностью. У малыша меняется поведение. Он становится беспричинно возбужденным, активным. При исследовании пульса наблюдается тахикардия. Жалуется на тошноту, боли в животе. Патогенез проявлений объясняется интоксикацией внутренних органов, ускоренными процессами в желудочно-кишечном тракте.
- Во второй стадии наблюдается противоположная картина. Малыш не проявляет заинтересованности, постоянно лежит, спит, вял и апатичен.
- Последняя стадия развивается в результате отсутствия лечения или неправильно подобранной терапии. У ребенка нарушается состояние вплоть до комы.
Длительная интоксикация организма приводит к обезвоживанию, развитию гиповолемического шока. Различают 3 степени обезвоживания у малышей:
- Первая характеризуется сухостью кожных покровов. Видимые слизистые умеренно влажные. Ребенок постоянно хочет воды, теряет около 5% массы тела.
- Следующая степень сопровождается сухостью кожи, снижением упругости. У детей до года западает большой родничок. Наблюдается увеличение ЧСС, понижение артериального давления, выраженный понос (ребенок испражняется 10 и более раз). При интенсивной потере жидкости уменьшается масса тела на 10%.
- Одышка в состоянии покоя, высокая температура тела, дряблость, сухость кожных покровов – основные симптомы при потере жидкости. Третья стадия настает при уменьшении веса на 10% и более.

Дезинтоксикационная терапия при пневмонии
Дезинтоксикационная терапия при разной степени выраженности пневмонии направлена на выведение токсинов, регрессирование симптомов заболевания.
Токсическое поражение легких требует комплексного и своевременного лечения, чтобы предупредить нежелательные последствия заболевания.
Задания дезинтоксикационной терапии при пневмонии:
- Очищение крови, альвеол от эндо- и экзотоксинов.
- Поддержание, восстановление электролитного, водно-солевого баланса.
- Пополнение объема циркулирующей крови, уменьшение риска тромбообразования.
- Борьба с гипоксией внутренних органов и тканей.
- Улучшение работы организма, структур.
- Положительное влияние на микроциркуляцию.
С целью дезинтоксикации применяют 2 вида действенных растворов:
- Кристаллоиды – препаратом выбора для лечения неотложных состояний. Относятся физраствор, глюкоза, раствор Рингера.
- Коллоидные растворы используют во вторую очередь, если первые не помогают или по другим показаниям. Популярные представителями группы – декстран, желатин.
Инфузионная терапия требует тщательного контроля выделенной и поступившей жидкости. Условие необходимо для предотвращения отека легких, гиперволемии. При возникновении осложнений после дезинтоксикационных мероприятий придется решать другие вопросы по восстановлению функции внутренних органов.
В запущенных случаях нужно использовать сложные методы выведения токсинов:
- Гемодиализ – процедура очищения кровеносного русла от токсических веществ, атеросклеротических бляшек посредством фильтрования крови через мембрану.
- Гемосорбция – очистительная манипуляция с использованием сорбента, обеззараживающего кровь вне организма.
- Плазмаферез направлен на отделении плазмы от кровяных телец. С ней уходят токсины.
Симптомы интоксикации и воспалительный процесс в легких от терапии не пройдут. Требуется этиологическое лечение. Пневмония вызывается бактериями, их нужно устранить. Антибиотики – универсальные препараты для борьбы с бактериальной инфекцией. В случае пневмонии шутить не стоить. Только врач определяет какую группу препарата назначать, в какой форме, кратность и продолжительность приема антибиотиков.
Лечение бактериальных инфекций начинается с полусинтетических пенициллинов, потом прибегают с более сильным. Если начать с препаратов резерва, то возникнет резистентность и бактерии будут нечувствительные к действию антибиотиков. Важно получить консультацию специалиста, пролечиться неделю в стационаре, чтобы не расхлебывать в дальнейшем неприятные последствия.
Кроме антибиотиков и инфузионной терапии, интоксикацию уменьшают симптоматические препараты, направленные на облегчение симптомов заболевания:
- Жаропонижающие: парацетамол, ибупрофен, анальгин, мефенаминовая кислота. Для эффекта и предупреждение побочных явлений чередуйте прием медикаментов при повышенной температуре тела. При возникновении горячки добавьте к жаропонижающему Ношпу, она расширяет спазмированные сосуды.
- Лекарственные средства от кашля улучшают общее самочувствие больного, убирают мокроту, выводят бактерии с легких. Пектолван Плющ, Бронхолитин, Гербион уберут неприятные симптомы.
- Энтеросорбенты очищают организм от токсинов. Помогают увеличить скорость избавления от вредных продуктов, выделяемых при размножении микроорганизмов.
Опасность заболевания и возможные осложнения
Пневмония осложняется заболеваниями:
- Плевриты, эмпиема плевры, абсцесс, пневмоторакс.
- Отек легких.
- Правожелудочковая недостаточность.
- Инфекционно-токсический шок.
- Септические состояния.
Интоксикация при осложненной пневмонии возникает в результате размножения микроорганизмов в легочной ткани, сопровождается повышенной температурой тела, общей слабостью, вялостью, бледностью кожи.
Читайте также:


