Чем помочь поджелудочной железе после отравления
Панкреатит (код по МКБ К85 и К86) представляет собой заболевание поджелудочной железы, при котором нарушается процесс ее функционирования. Внутри орган состоит из множества микроскопических ячеек – ацинусов, которые соединены между собой сетью протоков. Именно в этих дольках происходит синтез пищеварительных ферментов в неактивном виде. Далее по протокам они выводятся в просвет двенадцатиперстной кишки. В норме активация панкреатического сока происходит в кишечнике при смешивании его с пищей, поступившей из желудка.
Панкреатит – это воспалительные изменения в тканях поджелудочной железы. При этой патологии происходит преждевременное активирование пищеварительных ферментов прямо внутри ацинусов и протоков, что приводит к их расщеплению. В последующем, участки с поврежденными дольками замещаются соединительной тканью, которая неспособна к продукции каких-либо биологически-активных веществ.
Кроме того, поджелудочная железа является продуцентом гормона инсулина, регулирующего содержание сахара в крови человека.
В зависимости от интенсивности воспаления, врачи выделяют:
- Острую стадию заболевания;
- Хроническую стадию.
Одной из главных причин появления панкреатита является отравление различными ядами. Распространенным и часто употребляемым людьми ядом является алкоголь. Каждый, кто периодически употребляет спиртные напитки, рискует получить алкогольный панкреатит в остром или хроническом течении.
Алкогольный панкреатит
Медики выделяют различные прогнозы развития хронического алкогольного панкреатита:
- Закупорка протоков;
- Токсическое воздействие этанола;
- Оксидативный стресс в тканях железы от воздействия продуктов обмена спирта.
Алкоголь и продукты его химического распада в теле человека оказывают негативное воздействие на весь его организм. Органы пищеварительной системы также страдают от употребления человеком спиртных напитков, которые в значительной степени воздействуют на ткани поджелудочной железы, отравляя их. В панкреатическом соке увеличивается образование белков, в желудке усиливается выработка хлористоводородной кислоты, в печени активизируется выработка желчи и увеличивается ее концентрация. Увеличенное количество желудочной кислоты способствует тому, что гормон холецистокинин вырабатывается в усиленном режиме и его синтез возрастает в десятки раз.

Значительно увеличенная концентрация белков в панкреатическом соке приводит к их коагуляции, выпадению в осадок и образованию в протоках поджелудочной железы белковых закупорок. В результате чего нарушается естественный отток секрета из поджелудочной железы в кишечник. Благодаря наличию этих нерастворимых образований увеличивается давление внутри протоков. Активные ферменты проникают в ткани поджелудочной железы.
Большое количество ферментов, которые продуцируются клетками поджелудочной железы, находятся в неактивном состоянии. При нормальном пищеварении их активация происходит в стенках желчных протоков, после чего они принимают участие в расщеплении белков, жиров и углеводов. Если отток панкреатического сока нарушен, активация ферментов происходит внутри самой железы. Ткани поджелудочной оказываются насыщены переваривающими ферментами, среди которых фосфолипаза, пепсин, эластазин, химотрипсиновый агент. Это приводит к тому, что ферменты начинают переваривать собственные ткани поджелудочной.
Процесс внутреннего разложения и отмирания называется некрозом. Гибнущие клетки поджелудочной выбрасывают серотонин, который необходим для сужения сосудов, и тучные клетки, запускающие воспалительные процессы. Все это дает начало процессу, который очень сложно остановить или вылечить без медицинского вмешательства и специальных препаратов.
Наличие интоксикации поджелудочной железы легко определяется при биохимическом анализе крови больного, в котором наблюдается повышение щелочной фосфатазы, амилазы, в моче можно проследить высокие показатели диастазы, цвет кожи на животе мраморный и циатонический, конечности и лицо — цитонического цвета. Такое изменение цвета кожи происходит в связи с отравляющим поражением подкожных капилляров.
Медики выделяют несколько факторов, способствующих прогрессированию токсического панкреатита:
- Употребление большого количества спиртных напитков. Алкогольное отравление и поджелудочная железа тесно взаимосвязаны друг с другом, так как возбудителем является дешевый алкоголь плохого качества;
- Нарушения в работе желчевыводящих путей, наличие в них желчных камней;
- Неправильное питание с преобладанием в рационе жирной, соленой и копченой пищи;
- Интоксикация вследствие попадания в организм инфекции, травмы живота или поджелудочной железы, реакция на медикаменты
Отравление организма химическими веществами, несвежей пищей или продуктами жизнедеятельности патогенных микроорганизмов часто сопровождается интенсивной рвотой и нарушением целостности слизистого слоя желудка. Все это приводит к возникновению болевых ощущений и способно спровоцировать появление эрозий.
Для устранения подобных последствий интоксикации необходимо направить усилия на восстановление тканей и функций органов пищеварительной системы. Рассмотрим подробнее, как именно это возможно сделать.
Почему болит желудок после отравления
Большинство отравлений происходит вследствие попадания токсических веществ в ЖКТ. Желудок первым принимает на себя удар, что и провоцирует появление болевых ощущений. Причиной тому могут стать такие факторы:
- деятельность патогенных микроорганизмов;
- нарушение кислотно-щелочного баланса;
- раздражение стенок органа;
- отторжение слизистого слоя;
- образование язв и эрозий.
Важно: токсины провоцируют разрушение слизистой оболочки, защищающей эндотелий. Затем ядовитые соединения проникают в кровоток, вызывая воспаление и нарушения трофики тканей. В тяжелых случаях возможно развитие некротических процессов.
Вследствие негативного воздействия токсинов на желудок нередко развивается гастрит или гастродуоденит. Также ухудшается пищеварительная и моторная функция органов ЖКТ, возникает дисбактериоз. Рвотные позывы могут спровоцировать разрывы сосудов и повреждение слизистой. Все это ведет к возникновению болевого синдрома и его сохранению на некоторое время после отравления.

Характер болей в желудке после отравления
Боли в желудке могут носить различный характер, в зависимости от причины, спровоцировавшей их появление.
Различают несколько основных видов болевого синдрома:
- Острый, интенсивный. Преимущественно имеет приступообразный характер, что обусловлено действием токсинов или патогенных микроорганизмов. Не исключается вероятность образования эрозий и язв.
- Тупой, ноющий. Возникает при раздражении воспаленных стенок органов ЖКТ, сохраняется после интенсивной рвоты, может беспокоить больного несколько дней.
- Ложный. Ощущается внутреннее давление, распирание желудка, что обусловлено его переполненностью или отеком.
- Истинный. Происходит раздражение нервных рецепторов органа, но при этом ощущения чаще являются слабовыраженными.
Локализация болей также может быть различной:
- В зоне эпигастрия. Ощущения сконцентрированы непосредственно в самом желудке, также могут возникнуть проблемы с поджелудочной железой.
- Ближе к пупку. Затронут тонкий кишечник, нарушена его моторная функция, гниение пищи провоцирует повышенное газообразование.
- С иррадиацией в правое подреберье. Свидетельствует об увеличении печени вследствие повышенной нагрузки на нее.

Принципы лечения
Лечение после отравления направлено на устранение негативного действия токсинов, их окончательное выведение из организма и стимуляцию процессов регенерации поврежденных тканей. Таким образом, основными задачами терапии являются:
- окончательное выведение токсинов из организма;
- купирование болевого симптома;
- создание защитного слоя для эндотелия;
- восстановление функций ЖКТ;
- стимуляция регенерации слизистой оболочки;
- нормализация баланса микрофлоры.
Подобные цели могут быть достигнуты посредством использования комплекса лечебных мероприятий. Основным направлением терапии является прием медикаментов, но желательно сократить количество используемых лекарств до минимума, чтобы лишний раз не перегружать организм химическими веществами.
Важно: дополнительными мерами являются физиотерапевтические процедуры, соблюдение диеты, а также различные народные средства, не противоречащие здравому смыслу.

Без назначения врача не рекомендуется использовать лекарственные препараты, за исключением сорбентов. Неправильно подобранные медикаменты способны усугубить проблему и спровоцировать еще большую интоксикацию. К тому же некоторые вещества влияют на свойства крови, что при повреждении сосудов чревато внутренними кровотечениями.
Для восстановления желудка после отравления могут быть назначены такие группы препаратов:
- Сорбенты: Активированный уголь, Полисорб, Смекта. Связывают и выводят токсические вещества из организма.
- Анальгетики и спазмолитики: Но-шпа, Папаверин, Спазмалгон. Облегчают болевой симптом. Не рекомендовано использование Анальгина.
- Обволакивающие средства: Фосфалюгель, Альмагель, Маалокс. Создают защитный слой для стенок желудка, стимулируют его регенерацию.
- Пробиотики: Линекс, Хилак Форте, Бифидумбактерин. Способствуют восстановлению баланса микрофлоры, борются с последствиями дисбактериоза.
- Ферментативные препараты: Панкреатин, Фестал, Мезим Форте. Снимают нагрузку с поджелудочной железы, поддерживают секреторную функцию органов ЖКТ и способствуют нормальному перевариванию пищи.
- Прокинетики: Мотилиум, Пассажикс, Тримедат. Стимулируют перистальтику, восстанавливают моторную функцию пищеварительных органов.

При серьезных отравлениях дополнительно рекомендуется пройти курс физиотерапевтического лечения. Оно стимулирует регенеративные процессы, снимает боли, улучшает трофику тканей, а также способствует восстановлению функций органов ЖКТ.
Чаще всего назначаются следующие процедуры:
- электрофорез с лекарственными препаратами;
- магнитотерапия;
- лазерная терапия;
- гальванотерапия;
- бальнеологические процедуры;
- массаж.

С целью нормализации функций желудка и восстановления его слизистой активно применяются разнообразные народные рецепты. Самыми действенными средствами являются:
- отвар из семян льна;
- овсяный кисель;
- белая глина;
- рисовый крахмал;
- петрушка;
- мелисса;
- тмин;
- семена укропа;
- барбарис;
- гвоздика с молоком;
- спорыш;
- чабрец;
- березовый гриб.
На период лечения следует пересмотреть свой рацион и обратиться к диетотерапии. Пища должна быть максимально полезной и легко перевариваться. Чтобы не создавать дополнительную нагрузку на ЖКТ и не провоцировать повторные спазмы желудка, нужно придерживаться следующих рекомендаций:
- предпочтение отдается жидким блюдам, киселям, пюре;
- в основе меню – жидкие каши, паровые котлеты, отварные и тушеные овощи, протертые супы;
- на время исключаются все твердые продукты;
- жирное, острое, кислое, жареное исключается из меню;
- запрещены копчености, сладости, соленья;
- особое внимание уделяется питьевому режиму;
- питание должно быть дробным и частым;
- блюда и питье подаются теплыми.

При соблюдении предписаний врача и правил питания после интоксикации организма удается за короткий период восстановить нормальную работу желудка и избавиться от болевых ощущений. В дальнейшем нужно придерживаться здорового рациона и заботиться о профилактике новых отравлений, особенно в первый месяц после прохождения лечения.

Каждый из нас ожидает уважения по отношению к себе. Нарушение прав и свобод не раз приводило к восстанию, бунту и даже революции, за которыми следовал период восстановления общества. Физическое здоровье человека требует не меньшего уважения. Так, обострение панкреатита — это, по сути, открытый бунт против неправильного подхода в вопросах питания и образа жизни. За стабилизацией ситуации следует длительный период восстановления. Диета после приступа панкреатита поможет быстрее перейти в ремиссию.
Причины острого воспаления поджелудочной железы
Основные причины острого панкреатита, как и многих других патологий ЖКТ, кроются в неправильном питании. Сюда относятся избыточное количество углеводов и жира, а также употребление алкоголя. Несмотря на то, что острым и хроническим панкреатитом больные могут заболеть по другим причинам (травма, отравление, инфекция, врожденная предрасположенность), существенное влияние на ход болезни и скорость восстановления окажет именно диета.
Нездоровые продукты раздражают слизистую оболочку желудка и кишечника, производя спазм гладкой мышцы, отвечающей за выброс панкреатических ферментов в двенадцатиперстную кишку. Ферменты задерживаются в поджелудочной железе, начиная ее переваривать, что приводит к сильным болям и обострению болезни.
Если острая болезнь поджелудочной железы часто повторяется, за ней последует следующая стадия — хронический панкреатит. Это затяжное заболевание, когда на страже своего здоровья и питания придется стоять всю оставшуюся жизнь.
Цель диеты при остром панкреатите
Питание после приступа панкреатита призвано облегчить работу поджелудочной железы. Поэтому подбираются максимально легкие продукты, не требующие большого количества ферментов для их переваривания.
Консистенция пищи также должна соответствовать цели. Суп-пюре, разваренная каша — наилучший вариант. Конечно же, по мере улучшения состояния поджелудочная может получать более сложные задания, но любое новшество требует осмысленного подхода и консультации со специалистом.
Что можно есть при приступе панкреатита
Сразу же после периода обострения больному показан голод. Через несколько дней вводятся диетические блюда, наиболее подходящие для состояния здоровья в этот период.
Диетическое питание на протяжении первых трех дней состоит из питья воды. Голодание необходимо, чтобы избавить от нагрузки больной орган. После непомерного труда это абсолютно заслуженный покой.

Все остальные необходимые для поддержания жизни элементы вводятся в этот период внутривенно.
После периода лечебного голодания очень аккуратно и постепенно, чтобы не спровоцировать ухудшения состояния, больного начинают кормить жидким овощным супом-пюре из одного-трех овощей (картофель, морковь, кабачок). Разрешается съесть кашу из овсянки или гречки, но она должна быть протертая без масла и сахара. Пить можно компот из сухофруктов.
Постепенно рацион пополняется нежирными кисломолочными продуктами, такими, как кефир, творог и блюда из него. Через неделю-полторы разрешено добавить в меню небольшое количество вареной или приготовленной на пару рыбы, куриного мяса.
Принимать пищу нужно 4-5 раз в день, не запивая. Лучше всего пить воду в промежутках между приемами пищи.
В это время важно, чтобы пища была максимально измельченной и теплой. Такой подход помогает поджелудочной быстрее восстанавливаться.
Что можно есть после панкреатита
Врачи делали все возможное для спасения жизни пациента, строго соблюдалась предписанная диета, больному стало значительно лучше, и его выписывают домой. Что же теперь есть? Вернуться к прежнему рациону, значит подвергнуть себя еще раз всему только что пережитому.
Существует специальная диета после панкреатита, предлагающая основные правила приготовления пищи и перечень полезных и не полезных продуктов, — стол №5.
После приступа острого панкреатита есть возможность освоить новые аспекты кулинарного мастерства, ведь необходимость отказаться от привычного питания будет своего рода стрессом. Однако с ним вполне можно справиться.
Следующие рекомендации по приготовлению блюд подскажут, в каком направлении стоит прилагать усилия:
- все продукты варятся, запекаются или готовятся на пару,
- абсолютно исключаются алкоголь и жареная пища,
- блюда должны подаваться в теплом виде — не разрешены горячие или холодные блюда и напитки,
- в первое время должны употребляться только измельченные продукты,
- со временем нужно выработать привычку хорошо пережевывать пищу,
- питаться необходимо дробно, пять раз в день,
- приемы пищи должны быть регулярными, в одно и то же время,
- между трапезами рекомендовано не перекусывать, но пить воду,
- готовить блюда нужно научиться с большим, по сравнению с прошлым, количеством белка,
- уменьшить количество потребляемых жиров, углеводов,
- запрещены острые, соленые продукты, маринады,
- избегать продуктов, содержащих красители, ароматизаторы, консерванты,
- рекомендуется не переедать,
- кушать нужно небольшими порциями по 250 г за раз,
- хлеб можно есть не свежий, а на подсушенный.
Так что же можно кушать после острого воспаления поджелудочной железы? Вот продукты, рекомендованные к употреблению:
- нежирные сорта рыбы,
- постное мясо,
- нежирные молочные продукты,
- масло оливковое,
- все виды круп,
- овощи,
- фрукты, кроме кислых,
- фиточаи.
За один прием пищи можно съесть небольшой кусочек хлеба, но лучше, чтобы это был сухарик. Омлет в это время готовят на пару. Каши должны быть хорошо разваренными, готовиться на воде или с добавлением небольшого количества молока. Овощи готовят на пару или подают в виде овощных пюре.
Приступ панкреатита накладывает табу на некоторые продукты:
- жирная и копченая рыба,
- мясо с пленками и жилами,
- колбасы, мясные паштеты,
- мясные, рыбные, грибные бульоны,
- грибы в любом виде,
- жирная кисломолочка,
- твердые сыры,
- консервы,
- капуста,
- все растения из рода редьки,
- бобовые,
- рассыпчатые каши,
- свежий хлеб,
- сдобные мучные изделия,
- шоколад,
- мороженое.
После выхода из острого панкреатита нужно также ограничить:
- свежие овощи, фрукты,
- молоко, яйца,
- белый хлеб,
- макаронные изделия,
- жиры растительного и животного происхождения,
- сладости.
В рационе после панкреатита присутствуют такие полезные для здоровья напитки:
- компот из сухофруктов,
- морс или кисель из фруктового сока без сахара,
- фруктовые и ягодные соки из некислых продуктов,
- нежирный кефир, ряженка.
Употребление спиртных напитков, кофе, какао, крепкого чая, сладкой газировки для здоровья не полезно и категорически запрещено.
Что же можно есть после приступа панкреатита? Лучше всего спланировать меню по дням хотя бы на три дня вперед. Так можно заранее подготовить продукты, и разнообразить рацион. Приведем примерное меню на один день:
- Первый завтрак: омлет на пару, молочная рисовая каша, кусочек хлеба, чай.
- Перекус: фруктовый салат.
- Обед: овощной суп с гречкой, рыбные тефтели, макароны, кусочек хлеба.
- Полдник: банан.
- Ужин: картофельное пюре, куриные котлеты, овощной салат.
Осложнений у панкреатита имеется множество: начиная желтухой, язвами, кровотечениями и заканчивая абсцессами, заражением крови, сахарным диабетом первого типа и раком поджелудочной железы. Все они говорят о неспособности организма справиться с разрушительным влиянием патологических факторов. Человек, который не следит за своим рационом, ослабляет не только иммунную систему, но и организм в целом.
Диета является главной составляющей лечения при заболевании поджелудочной железы. Правильный подход в питании играет более важную роль, чем медикаментозная терапия. Поэтому нужно запастись терпением в освоении новых кулинарных просторов. В умелых руках невкусной еды не бывает, ну, а вкусы придется воспитывать.
Восстановление организма после пищевого отравления
Восстановление организма после пищевого отравления крайне важно. Интоксикация является сильнейшем стрессом для всех внутренних органов, нужно уделить особое внимание своему здоровью после выздоровления.
Последствия пищевого отравления
Многое зависит от тяжести перенесенного заболевания. Если после отравления наблюдается тошнота, боль в животе, небольшая температура, то это первые признаки, что организм еще не полностью окреп. Ему нужен щадящий режим.
К основным последствия пищевой интоксикации относят:
- Обезвоживание. Понос и рвота быстро выводят жидкость из организма, а для очищения от токсинов она жизненно необходима.
- Удар по печени. Это орган является самым настоящим фильтром. При попадании токсинов, печень берет практически весь удар на себя.
- Воспаление поджелудочной железы. Часто встречается у людей с панкреатитом, перенесших сильную интоксикацию.
- Воспалительные процессы в желудке. Яд первым делом попал в желудок, наворотил там дел. Естественно, нужно время для восстановления работы желудка.
- Дисбактериоз. После обильной диареи и лечения отравления вся полезная микрофлора была погублена. Ее необходимо восстановить.
Все это – основные последствия. В случае хронических заболеваний, возможно их обострение.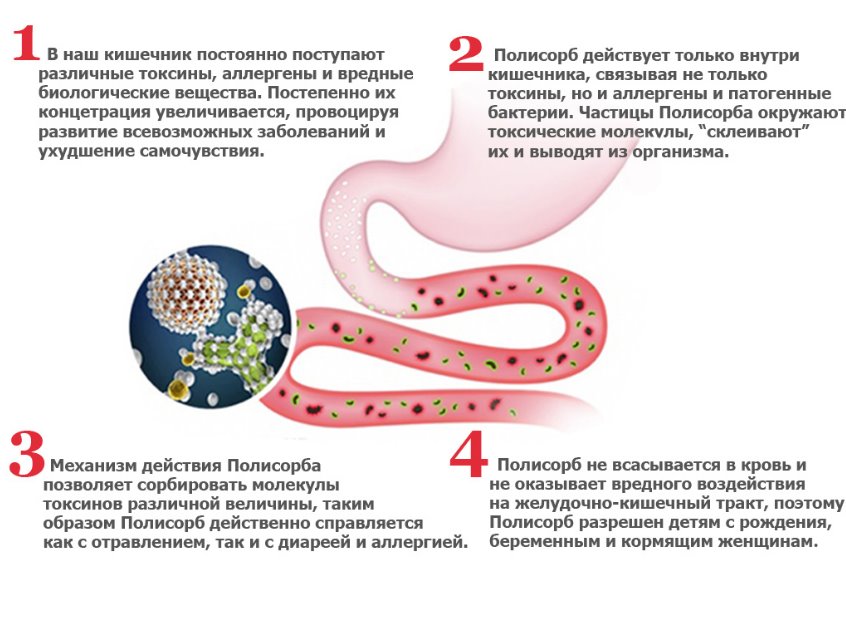
Что делать после отравления едой
Для начала нужно убедиться, что организм пошел на поправку. Больному должно стать ощутимо легче. Пройти рвота, понос, нормализоваться температура. Уже без приема препаратов пациент должен чувствовать себя лучше.
Главное, что нужно сделать после интоксикации – восстановить жидкость. Необходимо обильное питье. Можно пить воду без газа, некрепкий чай, узвар, слабый компот. Некоторые врачи прописывают прием Регидрона. Он помогает быстро восстановить водно-щелочной баланс, что поможет избежать выделения ацетона.
Обязательно прописывается щадящая диета, которая поможет не перегружать желудок и кишечник, даст им время оправиться. Желательно первое время питаться дробными порциями по 5-6 раз в день. Это поможет восстановлению и нормализации работы желудка.
Остальное лечение проводится по симптомам и показаниям. Если есть определенные проблемы после интоксикации нужно непременно показаться врачу. Возможны осложнения, которые нужно лечить.
Лечение после пищевого отравления
Врач должен понять, какое осложнение возникло после отравления, и все силы бросить на его устранение. Ведь, если было отравление грибами, то меры восстановления отличаются. О том, через какое время происходит отравление грибами, можно прочитать здесь.
Если осложнения возникли в работе желудка, то схема такая:
- Регидрон или обильное питье.
- Травяные отвары. Сухую ромашку и календулу заваривают в кипятке. Принимают по полстакана трижды в сутки за полчаса до приема пищи.
- Настой цикория быстро восстанавливает ЖКТ.
- Дробная диета. Пища не должна быть горячей или холодной, только теплая. Исключаются все тяжелые продукты для пищеварения. Можно кушать только отварные нежирные блюда. Полностью исключено мучное, копченое, жареное, консервированое. В обычный режим питания возвращаться нужно медленно и постепенно.
- Для улучшения пищеварения и снятия дискомфорта может назначаться Мезим.
Это схема после интоксикации при осложнении на работу желудка.
Чем лечиться после пищевого отравления, если пошло осложнение на печень? Схема такая:
- В первую очередь нужна жесткая диета. Также практикуется дробное питание. Исключается жирная, горькая, острая, копченая, мучная пища, крахмалосодержащие продукты, молочка. Лучшим лекарством для печени будут зерновые каши.
- Назначаются поддерживающие препараты. Это может быть Эссенциале, Аллохол, Энерлив, Гепабене.
- Можно использовать средства народной медицины. В данном случае подойдет корень одуванчика. Он отлично выводит токсины, восстанавливает поврежденные клетки печени. Можно применять отвары зверобоя, расторопши, бессмертника, спорыша, артишока.

При активном лечении и жесткой диете, уже за неделю печень придет в норму.
Для восстановления работы кишечника понадобится минимум 2-3 недели.
Какие препараты можно принимать после пищевого отравления
Выше говорилось, что в случае осложнений назначается лечение. Важно, чтобы его назначал доктор. Самолечение недопустимо, поскольку организм ослаблен после интоксикации.
Даже, если нет видимых осложнений, врач обычно прописывает укрепляющие препараты:
- Еще несколько дней после отравления можно пропить сорбенты. Это гарантирует полную детоксикацию. Назначают Сорбекс, Смекту, Энтеросгель, Активированный уголь.
- Регидрон. Он помогает быстро восстановить водно-щелочной баланс.
- Препараты для поддержки печени. Сюда входит Аллохол, Гепабене, Эссенциале.
- Для улучшения пищеварения назначают Мезим.
- Лекарства, содержащие полезные бактерии. Это может быть Лактиале, Бифиформ, Линекс, Бифидумбактерин.
Но любое лечение прописывается врачом, исходя из состояния и анамнеза пациента.
Разрешенные и запрещенные продукты после отравления
Нужно обозначить себе меню. Диета положена на 5-7 дней, каждый сможет выдержать, тем более чувство голода не будет преследовать.
- Рисовая, овсяная, гречневая каша.
- Пшеничные сухари.
- Отварное нежирное диетическое мясо.
- Яблочное пюре.
- Квашеная капуста и яблоки.
- Бананы. Разрешены только в том случае, если нет диареи.
- Тертая морковь.
- Овощные супы.
Дня через три после улучшения можно постепенно вводить и другие продукты. Главное не объедаться, иначе это будет стресс для желудка.
К запрещенным продуктам относят:
- Жирные продукты. Особенно мясо, рыба, копчености.
- Перловая и пшеничная каша.
- Бобовые, кукуруза.
- Сырые овощи и фрукты.
- Молочные и кисломолочные продукты.
- Яйца.
- Сладости, особенно шоколад. Мед стоит ограничить.
- Мучные продукты, особенно дрожжевое тесто.
- Алкоголь. О том, какие симптомы отравления пивом, можно прочитать здесь.
- Кофе.
- Газированные напитки.
К запретам нужно отнестись особенно внимательно, поскольку эти продукты в большом количестве способны вызвать приступ с желудком, особенно после такого стресса как отравление.
Диета полезна не только после интоксикации. Она помогает организму и в обычный период справляться с нагрузками, да и способствует сбросить лишний вес.
Чтобы избежать множества заболеваний, порой достаточно соблюдать профилактические меры. О том, какая профилактика отравления пищей, можно подробно прочитать тут. Придерживаясь описанных, простых правил можно уменьшить риск заболевания.
Что делать нельзя сразу после отравления
Есть ряд ограничений, которых нужно придерживаться хотя бы первую неделю после заболевания. К ним относят:
- Употребление спиртных напитков. Алкоголь даже в малых количествах вызывает интоксикацию, а на ослабленном после отравления организме это может плохо сказаться.
- Приступать к активным, изнуряющим спортивным нагрузкам.
- Сразу же садиться на монодиету.
- Бросать курс антибиотика сразу после улучшения.
- Заниматься самолечением последствий после интоксикации.
- Находиться долгое время под воздействием прямых солнечных лучей.
- Посещать солярий.
- Менять климат. Если деваться некуда, и путевка куплена давно, то ехать придется. Но, если есть возможность отсрочить поездку, то ей нужно воспользоваться. Перемена климата – это стресс для ослабленного болезнью организма.
Эти ограничения придуманы не просто так, они могут понести за собой тяжелейшие последствия.
Заключение
Отравления могут случиться практически в любое время года, но чаще возникают летом в жаркую погоду. При правильном подходе к лечению пациенту должно стать значительно легче на 4-й день. Но, как после любой болезни, возможны и осложнения.
Интоксикация пагубно влияет на работу желудка, кишечника, печени, поджелудочной. Поэтому после отравления часто назначается курс вспомогательных, укрепляющих препаратов. Для печени – это Гепабене, Аллохол, Эссенциале. Для желудка – Мезим. Для кишечника – курс бифидобактерий. Обязательно прописывается диета. Ни в коем случае нельзя перегружать ЖКТ после отравления. Нужно придерживаться диетического питания хотя бы 5 дней после болезни.
О любом неприятном симптоме после отравления стоит сообщить лечащему врачу. Только он, зная ход заболевания, предрасположенности пациента, сможет подобрать правильный курс лечения на восстановления организма.
Возникает это оттого, что сегодня люди питаются в основном чем попало, у многих нет ни времени, ни денег, чтобы потреблять здоровую пищу в нормальном режиме. На самом деле, существует всего несколько правил, которые необходимо соблюдать, чтобы быстро поправить здоровье поджелудочной железы.
Во-первых, старайтесь есть часто, но небольшими порциями, при этом не перекусывать постоянно чем попало.
Во-вторых, перед каждым приемом пищи за полчаса нужно выпивать стакан чистой горячей воды небольшими глотками. Это кажется странным, но такая процедура быстро запускает в работу поджелудочную и готовит ее к принятию и перевариванию пищи. Кроме того, горячая вода очищает, помогая выводить токсины.
В-третьих, ешьте жиры. Разговор идет не о вредных жирах и холестерине, а о природных жирах, необходимых организму. такие продукты, как жир, находящийся в рыбе, натуральное сливочное масло, растительные жиры, находящиеся, к примеру, в авокадо, помогаю в работе поджелудочной железа. Кстати, давно доказано, что обыкновенное сало, употребляемое регулярно маленькими дозами, способно гораздо улучшить работу поджелудочной.
В-четвертых, старайтесь не сочетать между собой некоторые продукты. Ученые доказали, что таки сочетания, как жирное с кислым, углеводы с белками и сладкое с мясным способны очень быстро заблокировать работу поджелудочной. Именно они очень часто являются причиной возникновения неприятного запаха изо рта.
Ну и пятый совет предельно прост, многие о нем давно знают. Не пейте алкоголя. Алкоголь, особенно в больших количествах, не только убивает печень, но и существенно мешает работе поджелудочной. Особенно вредно сочетать алкоголь с жирными и сладкими продуктами.
Отравление часто вызывает испорченный пищевой продукт. После перенесенной интоксикации возникает боль в желудке, которая связана с собственно расстройством и с появившимися осложнениями.
Интоксикация поражает в первую очередь органы пищеварения, поэтому долгое время после отравления беспокоят боли в желудке, кишечнике.
Симптомы интоксикации
В зависимости от вида продукта, вызвавшего отравление, признаки расстройства проявляются от 10 минут до 2 часов. Основные симптомы при отравлении:
- Тяжесть в животе;
- Тошнота;
- Рвота;
- Понос;
- Головокружение;
- Общая слабость.
Симптомы сопровождаются болями живота, приобретающих различный характер (колики, ноющая, острая боль).
Болезненные ощущения могут возникать в результате нарушения работы кишечника.
Почему болит живот после отравления
Как правило, после отравления организм пытается самостоятельно вывести токсины при помощи естественных бактерий, вырабатывающихся в кишечнике и желудке. Процесс сопровождается болевыми ощущениями.
Если у человека болит желудок, это возможный симптом развития заболеваний желудочно-кишечного тракта.
При болезненных ощущениях, не проходящих на протяжении нескольких дней, рекомендуется обратиться за помощью к врачу. Болевые спазмы порой вызваны появлением язвы желудка, возникновение которой спровоцировали ядовитые вещества. Заболевание требует незамедлительного лечения.
Проявить особенную настороженность требуется, если после отравления, кроме болей в желудке, появились симптомы:
- Затруднение дыхания;
- Слабость мышц;
- Рвота, понос с примесью крови;
- Повышение температуры;
- Боли в животе при беременности;
- Обезвоживание организма;
- Непроходящие боли живота у детей.
Самостоятельное лечение не рекомендуется, неправильно подобранные препараты способны ухудшить течение болезни, общее состояние.
Методы лечения болей в желудке после отравления
Если болезненные ощущения не носят острый характер, пробуют облегчить состояние в домашних условиях. Известен ряд способов избавиться от боли.
Для начала следует соблюдать лечебную диету и воспользоваться методами народной медицины. Если терапия не оказала нужного эффекта, рекомендуется прибегнуть к лекарственным средствам, но лечение препаратами, их дозировку должен назначить врач.
Соблюдение диеты в первые дни после отравления особенно важно. Оздоравливающее питание поможет, не перегружая поджелудочную железу, восстановить кишечник и микрофлору.
Главное правило – дробность питания, приём пищи 5 раз в день небольшими порциями. Так желудку и кишечнику проще справиться с пищеварением.
Рекомендуется исключить из рациона жирную, жареную, солёную, копчёную пищу, отказаться от употребления алкогольных напитков. Предпочтительно, чтобы еда оказалась приготовлена на пару или путём варения.
Рекомендованное меню включает:
- Крепкий, но не сладкий чай (зелёный, чёрный);
- Отварной рис без специй;
- Овсяная каша, приготовленная на воде;
- Яйца всмятку;
- Сухари;
- Бананы;
- Яблоки;
- Кефир;
- Обезжиренный йогурт.
Для очищения организма полезно употребление большого количества жидкости, предпочтение стоит отдать воде без хлора и газа. Обильное питье подразумевает ромашковый чай, который поможет успокоить желудок, поспособствует выводу токсинов из организма.
При улучшении самочувствия допустимо расширять рацион, но процесс советуют выполнять постепенно.
Человек, который отравился продуктами питания, лекарственными средствами или алкоголем, может лечить желудок народными рецептами. Нетрадиционная медицина зарекомендовала себя как действенный инструмент в борьбе с болями, недомоганием после отравления. Перед началом применения любого из натуральных методов следует проконсультироваться с врачом. Природные ингредиенты способны вызвать аллергические реакции организма.
Самые действенные методы:
Если оздоровительная диета и народные методы не показали эффективности, возможно обратиться к помощи лекарственных препаратов.
После перенесенной интоксикации организм страдает от обезвоживания. Советуют употреблять большое количество жидкости, но необходим приём препаратов, выводящих токсины из организма.
Лекарства, приобретаемые в аптеке без рецепта врача:
- Активированный уголь;
- Смекта;
- Полисорб;
- Энтеросгель.
Средства рекомендуют принимать при первых симптомах отравления, но также и при болях в желудке. Схема и дозировка должны соответствовать указанным в инструкции каждого препарата.
При выводе токсинов из организма вместе с ними выводятся и полезные вещества. Для восстановления микрофлоры рекомендуют приём препаратов с содержанием ферментов и пребиотиков. В аптеках возможно приобрести лекарства:
При сильных болевых спазмах, неприятных ощущениях советуют обратить внимание на обезболивающие препараты: Но-шпа, Спазмалгон.
Перед применением лекарственных средств рекомендуется обратиться за консультацией к специалисту. Боль может сигнализировать о наличии серьёзных патологий, самостоятельное лечение может нанести серьёзный вред организму.
Отравление у детей
Отравление у ребёнка способны вызвать безобидные продукты, которые не наносят вред взрослому. Интоксикация возможна после употребления:
- Молочных продуктов;
- Рыбы;
- Кондитерских изделий с кремом;
- Мороженного;
- Сырых яиц.
Причиной отравления у малышей становятся грязные руки, игрушки, которые он тянет в рот. Уже через пару часов проявляются симптомы:
- Рвота;
- Понос;
- Вялость;
- Повышение температуры;
- Обезвоживание.
Чем младше ребёнок, тем быстрее начинают беспокоить симптомы. У детей возникают болевые ощущения в животе, кожа бледнеет и появляется сухость губ. Детская интоксикация лечится только под наблюдением врача в стационарных условиях. Применение лекарственных препаратов в домашних условиях запрещено. Малышу поможет сухое тепло (приложить грелку к животу), которое ослабит боль, активизирует работу ЖКТ.
При симптомах пищевого отравления у ребёнка старше 5 лет рекомендуют выполнить промывание желудка, поставить клизму (с настоем ромашки) для очистки прямой кишки.
Читайте также:


