Заражение крови при микозах
При попадании грибков и бактерий в кровь человека развивается инфекционное заболевание — грибковый сепсис. Болезнь обуславливается быстрым распространением болезнетворных микроорганизмов по току крови во внутренние органы и ткани человека. При отсутствии своевременной и эффективной лечебной терапии возможен летальный исход.
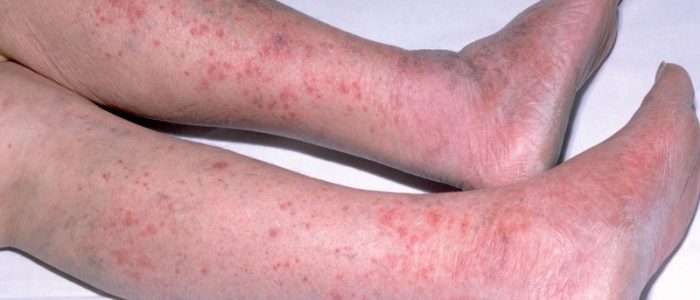
Как передается и почему развивается
Возбудителями грибкового сепсиса могут быть грибы рода: Candida spp., Aspergillus spp., Mucorales, Fusarium spp., Scedosporium spp.
Основным возбудителем грибкового сепсиса является грибок рода Candida. Наличие на коже и слизистых местного инфекционного очага инфекции способствует проникновению спор гриба в кровь. Распространяясь с током крови, они образуют гранулемы (узелки), локализующиеся:
- на слизистых ЖКТ;
- в суставах;
- на мозговых оболочках;
- во внутренних органах.
Для развития болезни необходимы следующие факторы:
- наличие первичного очага воспаления, воздействующего с лимфатическими и кровеносными путями;
- одновременное проникновение в кровь нескольких возбудителей;
- присутствие вторичных очагов, активирующих размножение болезнетворного микроорганизма.
Возникновение грибкового сепсиса провоцируют:
- хирургические операции;
- внутриутробное заражение плода;
- раны и царапины на кожных покровах;
- использование зараженных медицинских инструментов.
На фоне грибковой инфекции развивается гранулематозное воспаление, вызывающее тяжелый инфекционный процесс с поражением всего человеческого организма. Ослабление иммунитета и хронические заболевания снижают сопротивляемость человеческого организма к воздействию грибковой инфекции. Организм целенаправлен на излечение существующих патологий и не оказывает сопротивление активации и распространению патогенных грибков. К причинам развития болезни относятся:
- заболевания эндокринной системы — сахарный диабет;
- ослабленный иммунитет;
- инфекционные болезни;
- нарушение обмена веществ;
- дисбаланс гормональной системы;
- онкологические заболевания;
- истощение организма;
- гнойные процессы, ожоги на кожных покровах;
- длительный прием антибиотиков или стероидных препаратов;
- нехватка витаминов и рахит;
- химиотерапия.
Основные виды и симптомы грибкового сепсиса
По характеру течения различают несколько видов грибкового сепсиса. Основные его виды представлены в таблице:
| Вид | Характер течения |
|---|---|
| Молниеносный | Происходит резкая интоксикация всего организма |
| Острый | Первичные очаги формируются несколько дней |
| Подострый | Поражение организма происходит в течение нескольких месяцев |
| Хронический | Болезнь формируется более 6-ти месяцев |
| Рецидивирующий | После полного исчезновения признаков заболевания периодически появляются рецидивы болезни |
Симптоматика заболевания зависит от характера течения болезни. Основные симптомы развития грибкового сепсиса:
- высокая температура, лихорадка;
- чередование диареи и запоров;
- снижение артериального давления;
- депрессивное состояние;
- грибковый дерматит вокруг ануса;
- появление грибковых опрелостей подмышками;
- кандидоз слизистых оболочек;
- тахикардия;
- дыхательные расстройства;
- цианоз носогубного треугольника;
- появление красных пятен на кожном покрове;
- сыпь по всему телу;
- увеличение размеров печени и селезенки;
- ухудшение общего состояния;
- снижение массы тела;
- кровоизлияние в органах.
Диагностика
Диагностика заболевания проводится на основе лабораторных исследований. Для диагностики из очага поражения берется многократный посев крови. Такая процедура определяет возбудителя заболевания и его стойкость к антибиотикотерапии. При поражении внутренних органов проводится УЗИ и рентген.
Лечебная терапия
Лечение грибкового сепсиса зависит от признаков болезни и степени поражения организма. Главными целями лечебной терапии являются:
- уничтожение возбудителя болезни;
- восстановление иммунной системы;
- ликвидация симптомов заболевания;
- корректировка функционирования пораженных органов;
- запуск процесса самоочищения организма.
Лечебная терапия основывается на индивидуальном комплексном подходе. Действенные и эффективные медпрепараты для лечения грибкового сепсиса представлены в таблице:
Лечение грибкового сепсиса проходит только под постоянным врачебным контролем.
Методы профилактики
Опасное заболевание наносит вред всему человеческому организму. Для предотвращения угрозы заболевания рекомендуется:
- обрабатывать антисептиком царапины и раны на кожных покровах;
- не допускать появление воспаленных и гнойных очагов;
- укреплять работу иммунной системы;
- соблюдать врачебный контроль после хирургических операций;
- сбалансировать питание.
При малейших признаках развития грибкового сепсиса в организме необходимо обратиться к специалистам. На начальных стадиях заболевания прогноз на выздоровление всегда благоприятный. Как дополнительный метод борьбы с грибковой инфекцией используются средства народной медицины. Отсутствие своевременного и адекватного лечения способствует поражению всего организма и приводит летальному исходу.
Сепсис—тяжелое заболевание, развивается при заражении крови гноеродными микробами или их токсинами, когда происходит срыв иммунных механизмов. Если при этом в крови обнаруживают большое количество микробов, то такое состояние называют септицемией. Если же такое состояние обусловлено не септицемией, а нахождением в крови только продуктов их жизнедеятельности — токсинов, то говорят о токсемии. Если общая интоксикация сопровождается образованием гнойных очагов в различных тканях и органах, то такое состояние называют септикопиемией.
Симптомы, течение. Высокая температура со значительными колебаниями и ознобами. Тяжелое общее состояние больного, частый пульс малого наполнения, резко выраженная общая слабость, иногда проливной пот, истощение больного. В крови высокий лейкоцитоз со значительным сдвигом белой формулы влево. Гнойные раны становятся вялыми, кровоточат, отделение гноя уменьшается, рана становится сухой.
Лечение. Основной гнойный очаг (или очаги), послуживший причиной общей инфекции организма, должен быть широко вскрыт, обработан антисептическими веществами и дренирован или тампонирован. Абсолютный покой и тщательный уход за больным. Внутрь назначают сульфаниламидные препараты по схеме, широко применяют антибиотики широкого спектра действия с учетом чувствительности микрофлоры к ним. Вводят большое количество жидкостей (обильное питье, в/в и п/к вливания, капельные клизмы). Концентрированная, легко усвояемая, богатая витаминами пища (молоко, крепкий бульон, яичные желтки и т. д.), вино (коньяк, портвейн, шампанское), свежезаваренный чай с большим количеством сахара, лимон.
Профилактика. Своевременное и адекватное лечение различных острых гнойных процессов. Раннее оперативное лечение гнойных очагов и антибиотики.
Септический шок - это опасное для жизни состояние, которое является результатом попадания в кровь инфекционных вирусов (сепсис), обычно бактерий. Воспаление как ответная реакция организма на инфекционные агенты или их ядовитые выделения приводит к выработке веществ, которые вызывают расширение кровеносных сосудов, уменьшение минутного сердечного выброса и просачивание жидкости из мелких кровеносных сосудов в ткани. Кровяное давление резко снижается (септический шок), и клетки организма начинают испытывать кислородное голодание и отмирать.
Повреждение клеток может быстро привести к массовой недостаточности систем органов - печени, легких, мозга, почек и сердца. Недостаточность любого из жизненных органов может быть фатальной. Септический шок чаще происходит у госпитализированных пациентов, особенно с серьезными инфекционными заболеваниями. Необходимо раннее выявление признаков возможного шока и немедленное лечение.
• Бактериальная инфекция является наиболее обычной причиной септического шока. Колотые раны, глубокие порезы, ожоги, хирургические процедуры или использование мочевого катетера могут привести к попаданию бактерий в кровь.
• Иногда вирусные или грибковые инфекционные заболевания вызывают септический шок.
• Факторы риска для развития септического шока и для возникновения более серьезных последствий включают также другие заболевания, например, сахарный диабет, поздние стадии рака и цирроза печени; сильную травму или ожоги; серьезные операции; ослабленную иммунную систему из-за СПИДа или лечения рака. Новорожденные и пожилые люди также подвержены более высокому риску заболевания.
Наблюдается чаще при септических выкидышах, особенно в поздние сроки, реже при инфицированных родах. Возникает преимущественно в случаях массового лизиса грамотрицательных бактерий (группа кишечной палочки, протей, синегнойная палочка), при разрушении оболочки которых освобождается эндотоксин. Реже наблюдается при инфекции, вызванной стафилококками или стрептококками. В основе септического шока лежат острые расстройства гемодинамики. Нередко сопровождается нарушением свертываемости крови. Возникает опасность кровотечения от гипо- и афибриногенемии. Выражены гипоксия и ацидоз.
Симптомы, течение. Заболевание начинается внезапно ознобом и очень высокой температурой. Отмечаются тахикардия, гиперемия, гипотония. Через несколько часов АД резко падает, пульс становится частым, слабого наполнения. При диагностике важно, что падение АД не связано с кровотечением. На этом фоне может развиться острая почечная недостаточность, выражающаяся сначала олигурией (мочи выделяется меньше 400 мл в сутки). Возникают парестезии, гипотония, расстройство сердечной деятельности (нарушение ритма, бради- или тахикардии, блокада сердца), ступорозное состояние, одышка, рвота. Через 5—6 дней постепенно восстанавливается диурез, наступает полиурия.
Сепсис — заболевание, к которому особенно предрасположены новорожденные. Возбудителем могут быть самые разнообразные микроорганизмы и их сочетания. В последнее время особенно часто выделяется стафилококк. Инфицирование возможно внутриутробно, во время родов и чаще внеутробно. Источником инфекции является больная мать; персонал, ухаживающий за ребенком, может быть носителем инфекции; имеют значение загрязненные предметы ухода, а также пища ребенка и вдыхаемый воздух. Входными воротами инфекции могут быть кожные покровы, слизистые оболочки, желудочно-кишечный тракт и дыхательные пути; самыми частыми воротами инфекции является пупок. Сепсис не имеет определенных сроков инкубации; при внутриутробном заражении он может начаться на 1-й .неделе жизни, в других случаях — на 2-й и даже 3-й неделе. По течению различают две основные формы заболевания — септицемию и септикопиемию.
Общие начальные проявления сепсиса — ухудшение самочувствия, вялое сосание, срыгивания, рвота, прекращение прибавки в массе или небольшое снижение массы тела. Может быть высокая лихорадка, низкий субфебрилитет и даже нормальная температура. Кожные покровы с сероватым оттенком.
Септицемия чаще наблюдается у недоношенных и ослабленных детей, протекает более бурно, злокачественно. Часто начинается остро с резкой интоксикации, нарушений водно-минерального обмена, с развитием диспепсических явлений, желтухи, геморрагического синдрома, быстрой потерей массы. Наблюдаются тахикардия, приглушение сердечных тонов, токсическое дыхание. Иногда превалируют симптомы поражения нервной системы (беспокойство, расстройство сознания, судороги). Отмечаются увеличение печени, селезенки, анемия, лейкоцитоз, нейтрофилез, повышение СОЭ. В моче могут обнаруживаться лейкоциты, эритроциты, цилиндры.
Септикопиемия, т. е. сепсис с метастазами, вторичными гнойными очагами, протекает более доброкачественно, чаще наблюдается у доношенных детей, с лучшей реактивностью организма. Начинается с появления гнойничков на коже, иногда развиваются абсцессы, фурункулы. Возможны гнойные очаги в плевре, перикарде, в легких, а также гнойный отит, менингит и др. При пупочном сепсисе в случаях, когда входными воротами инфекции был пупок, кроме общих явлений, могут наблюдаться омфалит, периартериит пупочной артерии и флебит пупочной вены.
Лечение. Тщательный уход, вскармливание грудным молоком. Немедленное назначение антибиотиков широкого спектра действия, пенициллин применяют в суточной дозе до 200 000 ЕД/кг массы тела. Целесообразно вводить антибиотики в месте поражения (внутриплеврально, в полость абсцесса и т. д.). В тяжелых случаях показана комбинация антибиотиков с сульфаниламидными препаратами из расчета 0,2 г/кг массы тела в сутки. Проводят стимулирующую терапию — прямое переливание крови, введение плазмы (до 10 мл/кг массы тела каждые 3—4 дня) и гамма-глобулина направленного действия (1,5— 3 мл через день, всего 3—5 раз). Кортикостероиды назначают коротким курсом только в остром периоде сепсиса при выраженных общих токсических явлениях (1 мг/кг массы тела в сутки). Рекомендуются витамины, ферменты, местное лечение септических очагов (медикаментозное, хирургическое, физиотерапевтическое). Прогноз благоприятный при своевременном и активном лечении.
Септицемия — септическое поражение всего организма, при котором микробы, попадая в кровь и размножаясь в ней, разносятся по всему организму, вызывая интоксикацию его. При септикопиемии микробы, попадая с током крови в разные органы, образуют в них метастатические очаги септической инфекции, которые обычно подвергаются нагноению.
Симптомы, течение. Заболевание начинается на 2—4-й день после родов резким повышением температуры тела, учащением пульса, ознобом. Общее состояние родильницы тяжелое. Язык сухой, обложен, живот умеренно вздут. Кожные покровы имеют землистожелтушный цвет, головная боль, жажда, сухость во рту. Матка дрябловата, плохо сокращена, несколько чувствительна при пальпации, значительные кровянисто-ихорозные выделения. В моче белок, в крови лейкоцитоз и повышенная СОЭ. В дальнейшем могут возникать метастатические очаги в разных органах. В зависимости от их локализации в клинической картине преобладают нарушения сердечной деятельности (поражение миокарда, эндокарда), органов дыхания (метастатическая пневмония), почек (очаговый нефрит). При обратном развитии метастатического очага инфекции наступает некоторое улучшение общего состояния со снижением температуры. Однако при возникновении нового очага вновь повышается температура, появляются озноб и симптомы, обусловленные поражением того или иного органа.
Лечение. Все лечебные мероприятия следует проводить на фоне тщательного ухода за больной (рациональное питание, обильное питье, соблюдение чистоты тела). Основное значение в лечении септицемии и септикопиемии имеют антибиотики, назначаемые в больших дозах (не менее 6 000 000 ЕД в сутки) и в разных сочетаниях. Необходимо определение чувствительности микрофлоры к антибиотикам. Эффективны полусинтетические пенициллины (метициллин и оксациллин), сочетание олеандомицина с тетрациклином, олететрин, сигмамицин. Из сульфаниламидов большое значение имеют препараты длительного действия (сульфапиридазин, сульфадиметоксин, мадрибон). Необходимо одновременно во избежание кандидоза назначать противогрибковые препараты (нистатин, леворин, декамин) .
Лечение антибиотиками сочетают с введением анатоксина, гамма-глобулина, переливанием крови, инфузиями полиглюкина, гемодеза и назначением витаминов. Лечение сепсиса проводит только врач.
Сепсис отогенный (тромбофлебит сигмовидного синуса) осложнение острого и хронического гнойного среднего отита. Возникает при переходе воспалительного процесса на стенку сигмовидной, реже поперечной венозной пазухи. В результате инфекции возникает тромб в пазухе, который в дальнейшем нагнаивается. Оторвавшиеся частички гнойного тромба могут заноситься током крови в легкие, суставы, мышцы, подкожную клетчатку, почки и т. д.
Симптомы. Скачущая температура с повышением до 40—41 °С, потрясающим ознобом и падением до нормы с проливным потом. Реже сепсис протекает с постоянной высокой температурой (обычно у детей). Тяжелое общее состояние, частый пульс слабого наполнения. При исследовании крови обнаруживаются типичные для сепсиса изменения.
Лечение. Операция на ухе с вскрытием сигмовидного синуса и удалением тромба. Инъекции пенициллина (по 250 000 ЕД 6— 8 раз в сутки), стрептомицина (по 500 000 ЕД 2 раза в сутки), сульфаниламиды (6— 10 г/сут). У детей соответственно меньшие дозы. Антикоагулянты (гепарин, неодикумарин), сердечные средства.
Сепсис риногенный — осложнение острого или хронического гнойного воспаления пазухи носа.
Симптомы и лечение те же, что и при отогенном сепсисе (операцию производят на придаточных пазухах носа).

Причины
Сепсис возникает под воздействием микробной, реже – грибковой флоры. Возбудителями могут стать кишечная или синегнойная палочка, стрепто- и стафилококк, протей, клебсиелла.

Новорожденные мальчики болеют сепсисом чаще девочек
Именно новорожденные попадают в группу риска заражения крови, так как их иммунитет недостаточно крепкий, чтобы бороться с патогенной флорой. Наибольшую опасность сепсис несет для новорожденных:
- недоношенных;
- рожденных с массой тела менее 2 кг;
- с пороками развития;
- с врожденным иммунодефицитом или ВИЧ-статусом.
Инфицирование может произойти внутриутробно, во время родов или после появления на свет. Следует отметить, что больничная патогенная флора достаточно агрессивная и тяжело поддается лечению.
Факторы риска заражения сепсисом:
- инфекционные болезни беременной, например, кольпит, эндометрит;
- акушерские манипуляции, проведенные с недостаточной стерильностью рук медперсонала или инструмента;
- раннее излитие околоплодных вод;
- внутриутробная гипоксия, асфиксия;
- черепно-мозговая травма, полученная в процессе родов;
- повреждение кожного покрова, слизистых младенца;
- гнойный мастит у кормящей матери;
- инфекционные заболевания новорожденных – пиодермия, конъюнктивит, отит, фарингит, бронхит, пневмония, цистит, дисбактериоз;
- местные очаги инфекций, например, псевдофурункулез, который проявляется абсцессами.
Инфекционный возбудитель может попасть в кровь через поврежденную кожу или слизистые, пупочную рану, уши, легкие, желудочно-кишечный тракт или мочевые пути.
Иногда сепсис развивается по причине перенесенного оперативного вмешательства. Это может быть операция или малоинвазивная манипуляция, например, катетеризация пупочной или центральной вены, интубация трахеи. В группе риска также дети, которые находятся на парентеральном питании или получают инфузионную терапию.
Симптомы
Симптоматика сепсиса тяжелая. На начальном этапе ребенок становится вялым или, наоборот, беспокойным, у него плохой аппетит, после еды он срыгивает пищу, плохо прибавляет в весе.
По мере распространения инфекции заметны такие симптомы:
- бледный, бледно-серый или желтый оттенок кожного покрова;
- сыпь на теле, не похожая на атопический дерматит;
- обезвоживание;
- отечность кожного покрова;
- гипотрофия;
- высокая или патологически низкая температура тела;
- боль в теле;
- синюшность носогубного треугольника, кончиков пальцев;
- нарушение сердечного ритма – тахикардия, брадикардия;
- учащение дыхания;
- боль в животе, нарушение пищеварения, рвота, диарея;
- мочевой синдром – олигурия, анурия;
- надпочечниковая недостаточность.
На фоне обильного срыгивания после кормления и судорог можно ошибочно предположить, что у малыша спазмофилия. Это заболевание, проявляющееся спазмами, мышечными подергиваниями и судорожной активностью. Провокатором его возникновения является рахит.

Грибковые инфекции могут осложнять течение бактериального сепсиса
Если у новорожденного желтуха или бледность кожи, железодефицитная анемия, снижение рефлексов и мышечного тонуса, увеличены печень и селезенка, то это может быть гемолитическая болезнь. Ее возникновение связано с резус-конфликтом между матерью и ребенком.
Сепсис всегда сопровождается признаками общей интоксикации. В тяжелых случаях появляются локальные гнойно-воспалительные очаги. Это абсцессы, флегмоны. Гнойные очаги возникают не только на кожном покрове, но и во внутренних органах – мозговые оболочки, легкие, печень. Иногда поражаются кости.
По тяжести сепсис новорожденных подразделяют:
- на легкий. Характерно повышение температуры тела, учащаются пульс и дыхание;
- средний. Проявляется симптоматика осложнений – пневмонии, менингита, перитонита;
- тяжелый. Выражены гипотензия, дисфункция пораженных внутренних органов;
- септический шок. Самое тяжелое состояние младенца. В 50% всех случаев наступает летальный исход.
Лечебные мероприятия зависят от степени тяжести заражения крови.
Классификация
По времени появления первых симптомов сепсис бывает:
- внутрибольничным – признаки появляются в роддоме;
- ранним – клинические проявления возникают на 2–5-е сутки жизни;
- поздний – симптомы определяются через 1–3 недели после рождения малыша.
В случае обнаружения внутрибольничного сепсиса весь роддом закрывается на карантин для установления причинно-следственной связи и предупреждения заражения остальных младенцев.
Прогноз зависит от течения сепсиса у новорожденных. Существуют такие формы:
- молниеносный – развивается в первые сутки;
- острый – длится до 3–6 недель;
- подострый – протекает на протяжении 1,5–3 месяцев;
- затяжной – длится более 3 месяцев.
Именно первая форма наиболее опасна для детей.
В зависимости от первичного септического очага классифицируют:
- хирургический сепсис – источником инфекции являются местные гнойные очаги;
- акушерско-гинекологический – провокатором выступают послеродовые осложнения или заболевания половых органов матери;
- уросепсис – вызван инфекциями мочеполовой системы младенца;
- ротовой – очаг находится в полости рта;
- кишечный – провокатором выступает кишечная палочка.
Существуют также другие разновидности.
Диагностика сепсиса у детей
Диагноз ставится неонатологом родильного отделения или педиатром, если малыш уже находится дома. При подозрении на сепсис ребенка экстренно госпитализируют. Если состояние тяжелое, то малыша сразу помещают в реанимацию.
Основу обследования составляет посев крови на микрофлору. Он позволяет выявить бактериальных возбудителей, определить чувствительность к антибиотикам. Забор крови делается из вены. В норме она должна быть стерильной.

До 30–40% детей с сепсисом умирают
Также проводится клинический анализ крови. По результатам видны такие отклонения:
- снижение концентрации нейтрофилов и лейкоцитов или повышение до критических отметок;
- увеличение уровня С-реактивного белка.
Все эти отклонения свидетельствуют о воспалительном процессе. Также проводят соскоб кожи, бакпосев мочи, мазки из зева и конъюнктивы, анализ кала на дисбактериоз.
Дифференциальная диагностика проводится с лейкозом, внутриутробной инфекцией, микозами.
Лечение
При молниеносном развитии каждая минута важна. При несвоевременной терапии может наступить летальный исход.
Бактериальный сепсис лечится антибиотиками. Причем их нужно ввести в течение 1 ч после появления первых признаков. Если этого не сделать, то инфекция мгновенно разносится по всему организму, развиваются осложнения.
В раннем периоде антибактериальная терапия предполагает применение препаратов широкого спектра действия, после получения данных бакпосева – узконаправленных антибиотиков. Медикаменты вводятся внутривенно, в максимальных дозах. Через 10–15 суток делается замена на препарат с другим действующим веществом.
Для лечения новорожденных применяются антибиотики таких групп:
- цефалоспорины;
- аминогликозиды;
- карбапенемы;
- аминопенициллины;
- макролиды.
Фторхинолоны не используются, так как они очень токсичны.
Одновременно с подавлением возбудителя в крови производится санация местных очагов инфекции. Она предполагает вскрытие гнойников и абсцессов, промывание антибактериальными растворами, наложение стерильной повязки.
Дополнительно применяются физиотерапевтические процедуры:
Для устранения признаков интоксикации организма проводится дезинтоксикационная терапия. С целью профилактики обезвоживания малышу вливают растворы для восполнения утраченной жидкости – натрия хлорид, глюкоза.
Если новорожденный отказывается от груди, то сцеженное молоко вводится через зонд. Но отказываться от грудного вскармливания нельзя.
При сепсисе эффективна иммунозаместительная терапия. Применяются иммуноглобулины, интерфероны. Они помогают иммунной системе бороться с патогенной флорой.
Во время лечения постоянно производится контроль основных показателей жизнедеятельности – артериальное давление, частота сердечных сокращений. Исследуется кислотно-основное и газовое состояние крови. Обязательны электрокардиограмма, биохимическое исследование плазмы, чтобы оценить уровень сахара, креатинина и электролитов.
Последствия
Смертность от сепсиса среди младенцев высока. Самые неблагоприятные прогнозы при заражении, вызванном стрептококками группы В. Они часто провоцируют молниеносное развитие сепсиса, моментально вызывают пневмонию или менингит. Среди других осложнений возможны пурпуры, абсцессы, флегмоны, гнойно-некротические очаги. Одним из самых тяжелых является перитонит.
Последствием антибактериальной терапии является подавление нормальной микрофлоры, из-за чего развивается дисбактериоз, кандидоз.

Грудное молоко – отличная профилактика сепсиса
После перенесенного сепсиса организм ребенка слишком ослаблен. Велика вероятность частых респираторных заболеваний, пиелонефрита, цистита, энцефалопатии.
Профилактика
Профилактические мероприятия важны еще во время беременности. Женщина должна вылечить все инфекционные заболевания. Для поддержания иммунитета важны правильное питание, здоровый образ жизни.
Профилактика внутрибольничного инфицирования зависит от медперсонала. Медики должны придерживаться правил личной гигиены, дезинфицировать руки и инструменты. Важно соблюдение санитарно-эпидемиологического режима в роддоме.
После выписки родители должны наблюдать за самочувствием малыша, в случае отклонений немедленно обращаться к педиатру. Чтобы предотвратить страшные последствия сепсиса, необходимо вовремя его обнаружить.

При наличии грибка в организме человека и появлении первых признаков потребуется начать лечение под контролем врача. Правильное проведение лечебных мероприятий повышает шансы на успешное выздоровление после грибковой инфекции.
Содержание
Основные причины развития микозов
Грибок в крови обычно появляется по следующим причинам:
- серьезное ослабление иммунной системы под влиянием хронических заболеваний;
- активный и длительный прием медикаментов;
- дисбактериоз кишечника;
- ВИЧ инфекция;
- трофические язвы, рожистые воспаления, раны кожи;
- нарушение правил гигиены;
- правильный образ жизни: достаточная активность, отсутствие вредных.
Люди, у которых ослабевает иммунитет, подвергаются повышенным рискам развития грибковой инфекции. При ее появлении требуется обратиться к врачу для диагностики и последующего проведения лечебных мероприятий. Самолечение в домашних условиях без обращения к врачу может быть опасным.
Признаки грибка в организме
При появлении грибковой инфекции в организме человека наблюдается общее ухудшение состояния здоровья. Обычно проявляются изменения, связанные с кожей:
- зуд;
- пузыри и потертости;
- повышенная чувствительность;
- отечность.
Иногда пациенты отмечают боль и отечность суставов.
Поражаются и внутренние органы. В этих случаях симптоматика протекает ярко, так как проявления заражения обусловлены негативным влиянием инфекции на организм.
Методы диагностики
Распознать грибковую инфекцию возможно с помощью диагностики.
- Микробиологические методы. Диагностика выявляет грибковые штаммы. Результат отрицательным или утвердительным. Изредка удается определить тип грибка, его концентрацию. В норме грибки отсутствуют. Единичные клетки свидетельствуют о скрытой форме носительства. Результаты будут известны через 5 дней.
- Культуральный метод – это метод, основанный на посеве. Обследование дает точные сведения о возможном инфицировании, но результат будет известен через 2-4 дня, иногда – через месяц. Иногда метод выявляет чувствительность к лекарствам, поэтому помогает в определении эффективного лечения.
- При анализе крови на грибок в ослабленном организме определяют антитела к грибковым агентам. Чувствительность тестов составляет 80%. Для анализа забирают кровь из вены. Для подготовки результата потребуется не больше 5 дней.
- Метод ПЦР устанавливает наличие грибка определенного вида. Результат будет известен через 3 дня.
Данные анализы на грибок определяют специфику дальнейшего лечения.
Виды грибка в организме
У человека присутствуют грибы разных видов. На основе этого классифицируются грибковые инфекции. При появлении грибов и плесени в ослабленном организме больного человека симптоматика будет проявляться по-разному, так как все зависит от типа инфекции.
- Кандидоз. Наличие грибка кандида у человека считается нормальным, если показатель не превышает установленные границы. Иммунитет здоровых людей предотвращает развитие инфекции. К развитию кандидоза чаще всего приводят проблемы со здоровьем.

- Дерматофития. К инфицированию приводит Arthodermataceae. Обычно поражаются кожа, волосистая часть головы, ногти.
- Трихофития. К развитию инфекции приводит трихофитон. При этом заболевании поражается кожа.
- Кератомикоз. Вызывается актиномицетами, аспергиллами. Обычно при заболевании появляются розовые высыпания.
Кандидоз возникает, когда грибки размножаются из-за низкого иммунитета. Каждый патогенный микроорганизм приводит к определенным нарушениям здоровья, поэтому диагностика с дальнейшим лечением обязательны.
Чем опасны грибки, паразитирующие в организме человека
Симптоматика зависит от степени поражения. При ослабленном иммунитете человек не справляется с инфекцией. В самых тяжелых случаях развивается заражение крови, наступает летальный исход. Для лечения требуется много времени.
Лечение микозов
Грибки в организме приводят к ухудшению иммунитета, ослаблению человека, возникновению неприятных симптомов. Обязательным является лечение под контролем врача. Дополнительно требуется изменение питания при грибке в организме, так как к ухудшению здоровья часто приводят сладости, выпечка, острые и копченые блюда. Комплексный подход повышает шансы на успешное лечение.
Лечение грибковой инфекции предполагает медикаментозную терапию. Лекарства назначаются врачом. Пациент должен соблюдать схему приема препаратов.
Врачи рекомендуют проводить не только медикаментозную терапию, но и чистку организма для вывода токсинов, защиты печени от препаратов.
Обычно назначаются препараты общего действия:
Читайте также:


