Себорейный дерматит и молочница
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
Санкт-Петербургский государственный медицинский университет им. акад. И.П. Павлова
В настоящее время на фармацевтическом рынке России появилось большое количество различных средств для наружного использования. Достаточно широко стали использоваться двух- и более компонентные препараты. Наличие в одном препарате нескольких активных веществ существенно влияет на показания для его использования.
Кандид-Б (пр-во Гленмарк, Индия) представляет собой комбинацию антимикотика - клотримазола и сильного топического стероида - беклометазона дипропионата.
Клотримазол (1-[(2-Хлорфенил)дифенилметил]-1Н-имидазол) относится к группе азольных соединений - самой распространенной в настоящее время группе противогрибковых препаратов. Все препараты их этой группы обладают широким спектром антимикотической активности: они действуют на дерматофиты, грибы рода Candida, плесени. Они проявляют активность также в отношении бактериальных агентов, простейших. Противогрибковое действие азольных соединений обусловлено нарушением синтеза эргостерина, изменением проницаемости мембраны гриба и лизисом клетки. В низких концентрациях препарат действует фунгистатически. В минимальных фунгицидных концентрациях он способствуют выходу из клетки калия, внутриклеточных соединений фосфора и распаду клеточных нуклеиновых кислот. Клотримазол хорошо проникает в кожу и накапливается преимущественно в роговом слое эпидермиса. Однако концентрация препарата в более глубоких слоях эпидермиса выше, чем МПК для дерматофитов. При нанесении на кожу клотримазол практически не оказывает системного действия. Препарат крайне редко вызывает побочные явления (только местные - эритема, зуд, аллергический дерматит).
Беклометазона дипропионат относится к сильным топическим стероидам. Его противовоспалительное действие связано, в первую очередь, с активизацией в клетках транскрипции генов и образованием белков, обладающих противовоспалительной активностью (липокортин-1, ингибитор ядерного фактора карра В, антагонист рецепторов ИЛ-1, нейтральная эндопептидаза). Как и любой другой топический стероид, беклометазон обладает рядом побочных эффектов: гиперпигментация, гипопигментация, аторофия кожи, телеангиектазии, торможение ранозаживления, гипертрихоз, аллергический контактный дерматит, активизация флоры, акнеформные высыпания, системное действие. В связи с этим, длительность использования топических стероидов ограничена: не более 5-7 дней на кожу лица и не свыше 10-14 дней на другие участки кожи.
Комбинированный препарат Кандид-Б выпускается в форме крема. Эта форма используется преимущественно на гладкую кожу (если патологический процесс не сопровождается выраженным мокнутьем).
Экзематозная реакция является одной из стандартных патологических реакций кожи. Она может встречаться при различных заболеваниях (микозы стоп и гладкой кожи, стрептодермия, чесотка и др.), при наличии генетически предопределенной склонности к именно такому ответу кожи на различные воздействия. Как правило, экзематозная реакция является проявлением гиперчувствительности замедленного типа. Поэтому использование только этиотропного препарата может привести к усилению воспаления кожи. Именно в таких случаях оправдано использование комбинированного препарата, содержащего помимо средства, действующего на возбудитель заболевания, топический стероид, обладающий патогенетическим противовоспалительным эффектом.
Поражения кожи, вызванные грибами рода Candida, обычно проявляются в складках. Возникновению заболевания способствуют как эндогенные (сахарный диабет, иммунокомпромисные состояния и т.д.), так и экзогенные (особенно частый контакт с водой) факторы. Как правило, поражение кожи сопровождается зудом и болезненностью. При кандидозном поражении кожи так же нередко отмечается экзематозная реакция. Применение Кандида-Б в форме лосьона позволяет обойтись без использования традиционно применяемых в таких случаях анилиновых красителей (некомфортных для пациента). Препарат наносится на пораженные участки 2-3 раза в сутки в течение нескольких дней. После стихания островоспалительной реакции переходят к использованию Кандида (в форме лосьона или присыпки). Наиболее часто такая схема лечения используется при кандидозных поражениях аногенитальной области, которые особенно мучительны для пациентов. В таких случаях именно использование комбинированного препарата, содержащего помимо антимикотика топический стероид, позволяет быстро достигнуть значительного улучшения в течении заболевания.
Часто оправданным является применение Кандида-Б при себорейном дерматите. При этом заболевании основным этиологическим фактором выступают грибы рода Pityrosporum. Заболевание развивается у больных себореей на так называемых себорейных местах (верхние части груди и спины, область носа и щек, волосистая часть головы). При этом заболевании достаточно часто встречается также разной степени выраженности экзематозная реакция. В связи с наличием такой гиперергической реакции на грибы рода Pityrosporum, довольно часто приходится опять же использовать комбинированный препарат, содержащий, помимо антимикотика, топический стероид. В связи с тем, что кожа лица наиболее чувствительна к действию топических стероидов, а побочные явления при использовании этих препаратов в этой локализации развиваются наиболее часто и быстро, нельзя использовать их длительно. Однако нанесение на кожу лица крема Кандид-Б в течение 2-5 дней представляется практически безопасным (при условии дальнейшего полного отказа от использования топических стероидов не менее, чем на 3 недели), позволяя быстро достигнуть косметического эффекта. При поражении кожи волосистой части головы наиболее комфортным для пациента является Кандид-Б в форме лосьона (препарат не пачкает волосы, попадая непосредственно на кожу). Использование Кандида-Б при себорейном дерматите позволяет быстро добиться клинического эффекта, однако предполагает длительное дальнейшее комплексное лечение заболевания.
Таким образом, препарат Кандид-Б занимает особую нишу в практике дерматолога. Его использование оправдано практически во всех случаях, когда развивается гиперергическая реакция на наличие гриба. Входящие в состав препарата антимикотик широкого спектра действия и сильный топический стероид предопределяют его как этиотропное, так и патогенетическое действие. Назначение Кандида-Б позволяет быстро добиться клинического эффекта, а зачастую и восстановить работоспособность пациента. Однако необходимо помнить о побочных эффектах, которые могут развиться на фоне применения топических стероидов. В связи с этим, при назначении этого препарата следует помнить об основных принципах наружной стероидной терапии. Прежде всего о том, что назначение препарата оправдано только на короткое время. Поэтому после достижения клинического результата (обычно для этого необходимо несколько дней) следует переходить на использование препаратов, не содержащих топических стероидов.
Кандидозный дерматит вызывается микроскопическим грибком из рода Candida. Поверхность кожи населяет огромное количество различных бактерий и грибков. Большинство из них не представляет опасности для здоровья и даже необходимы человеческому телу для правильного функционирования. В то же время, некоторые вызывают инфекции, если начинают бесконтрольно размножаться. Грибок Candida - один из таких потенциально опасных микроорганизмов. Когда их образуется слишком много, развивается инфекция кожи, кандидозный дерматит, и чаще всего поражаются кожные складки, реже кожа на лице и на руках.
Кандидозный дерматит 10 фото с описанием
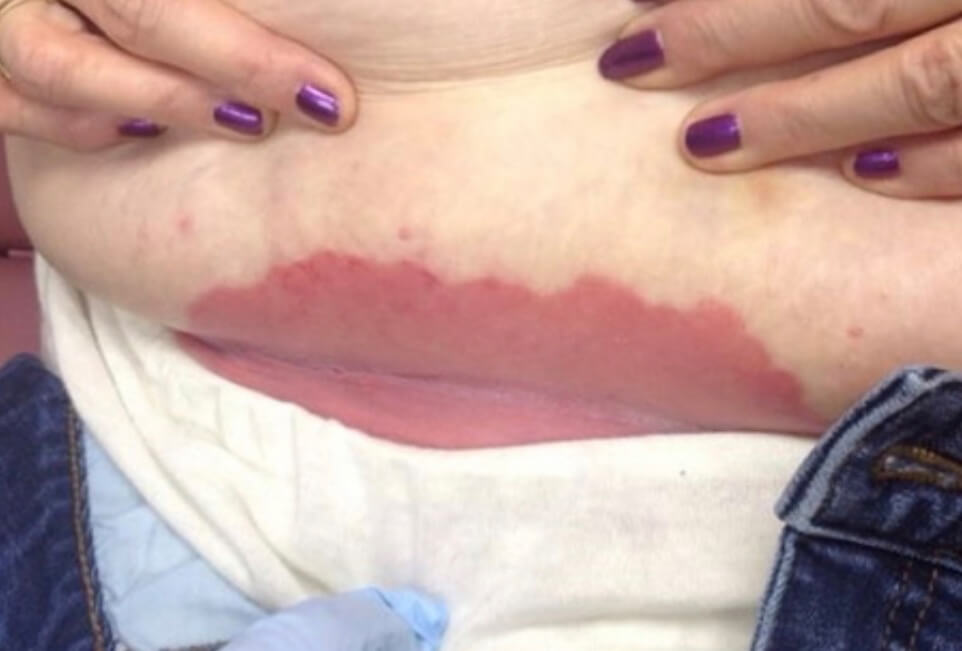
Кандидозный дерматит в кожной складке
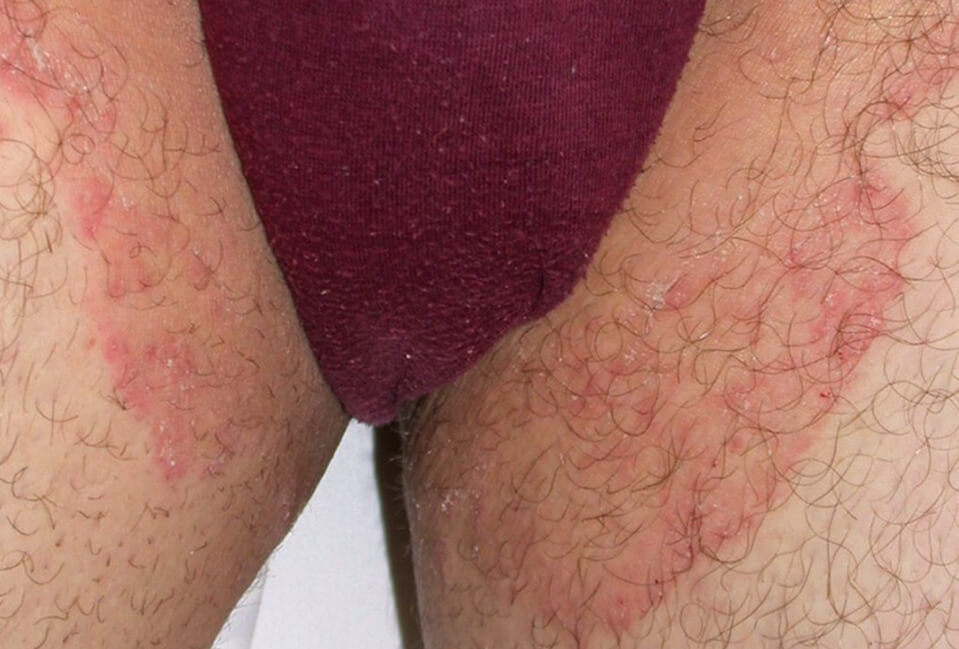
Кандидозный дерматит в паховой складке
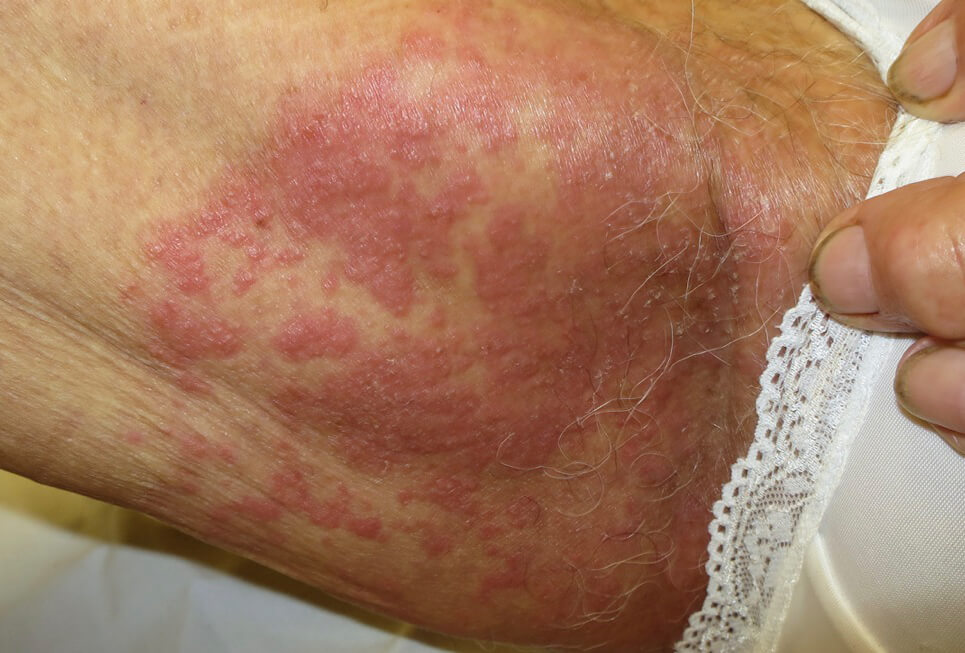
Кандидозный дерматит в паху
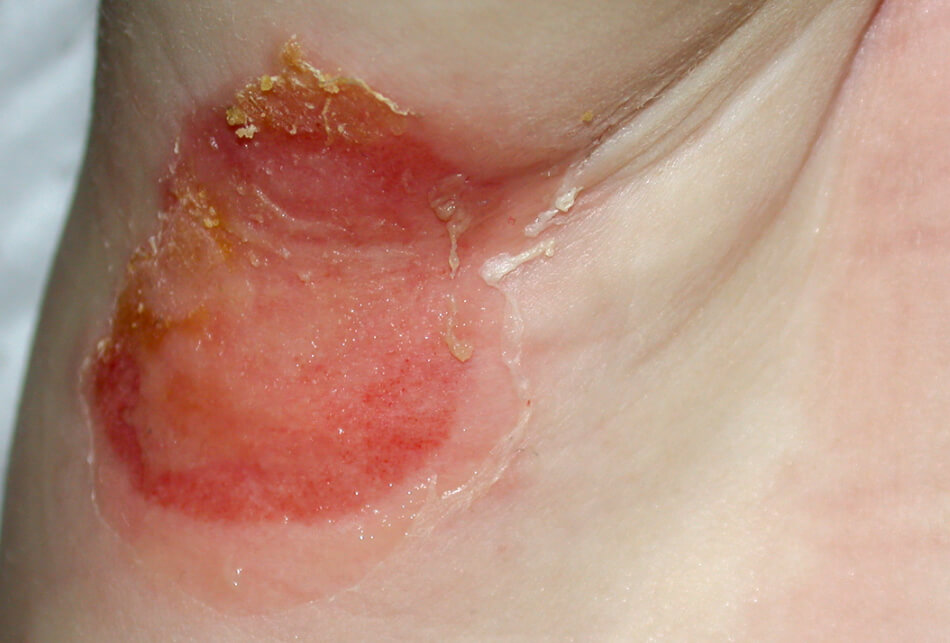
Кандидозный дерматит в подмышечной впадине
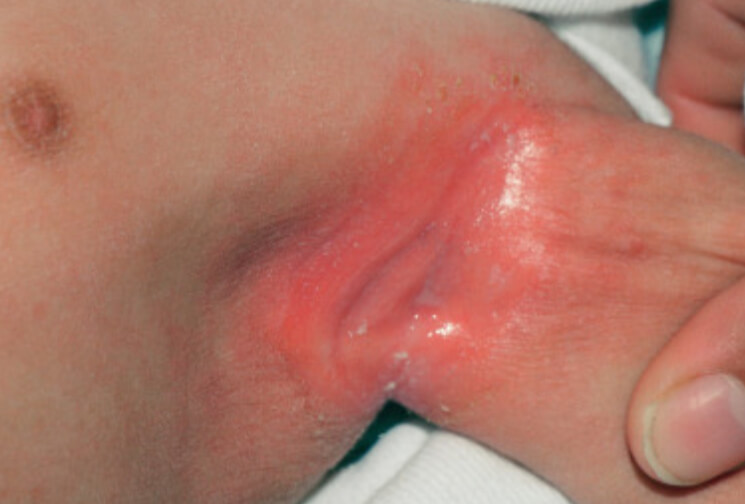
Кандидозный дерматит в подмышечной впадине у ребенка
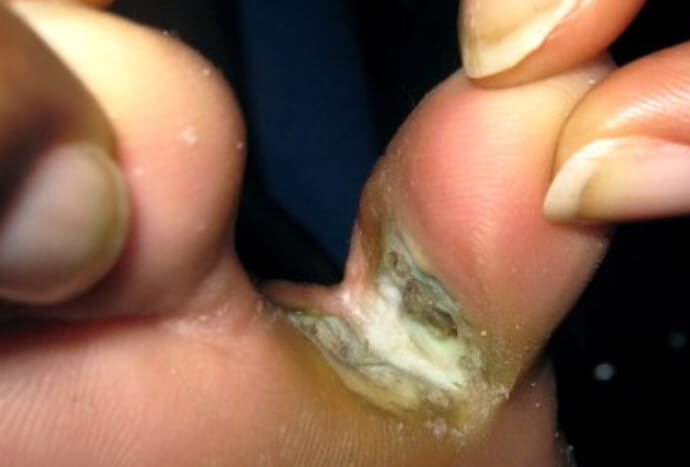
Кандидозный дерматит между пальцами на ноге
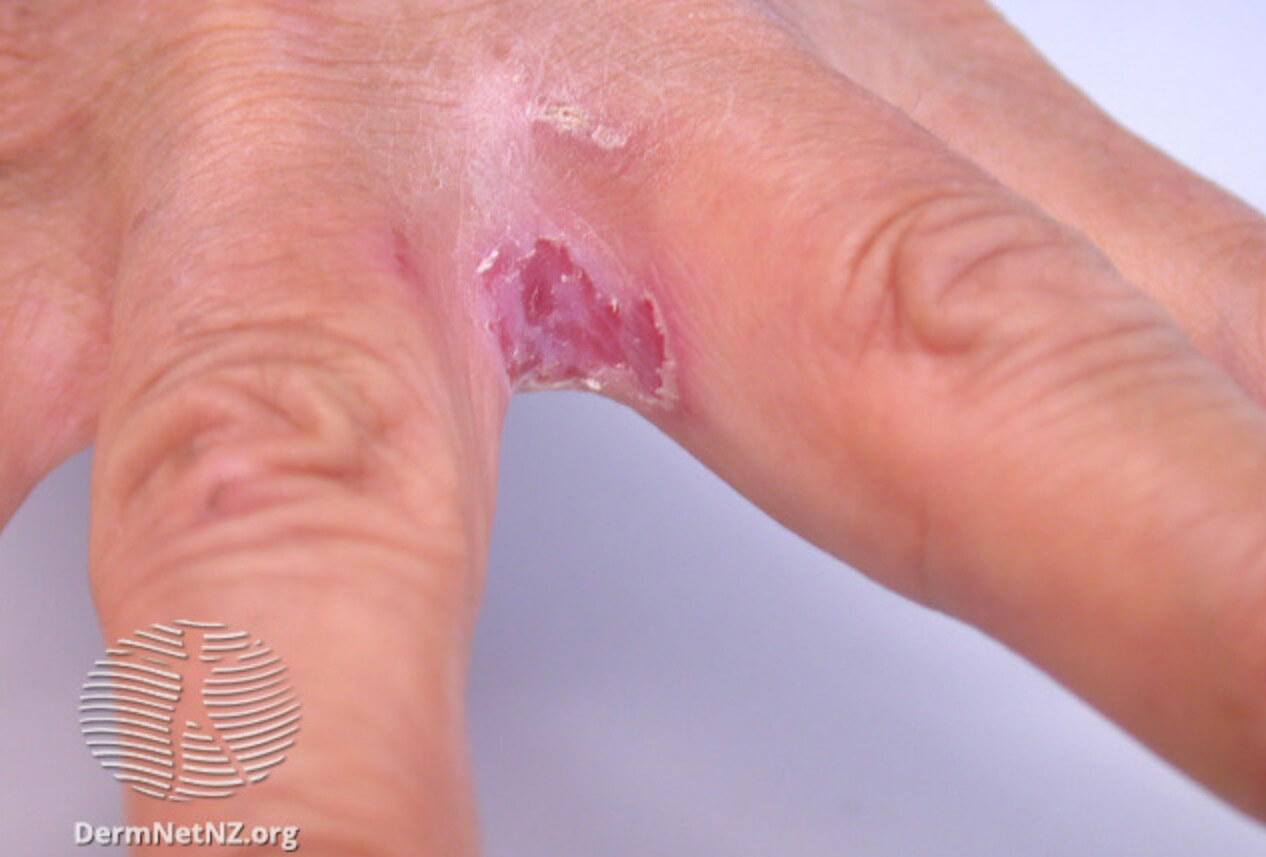
Кандидозный дерматит между пальцами на руке
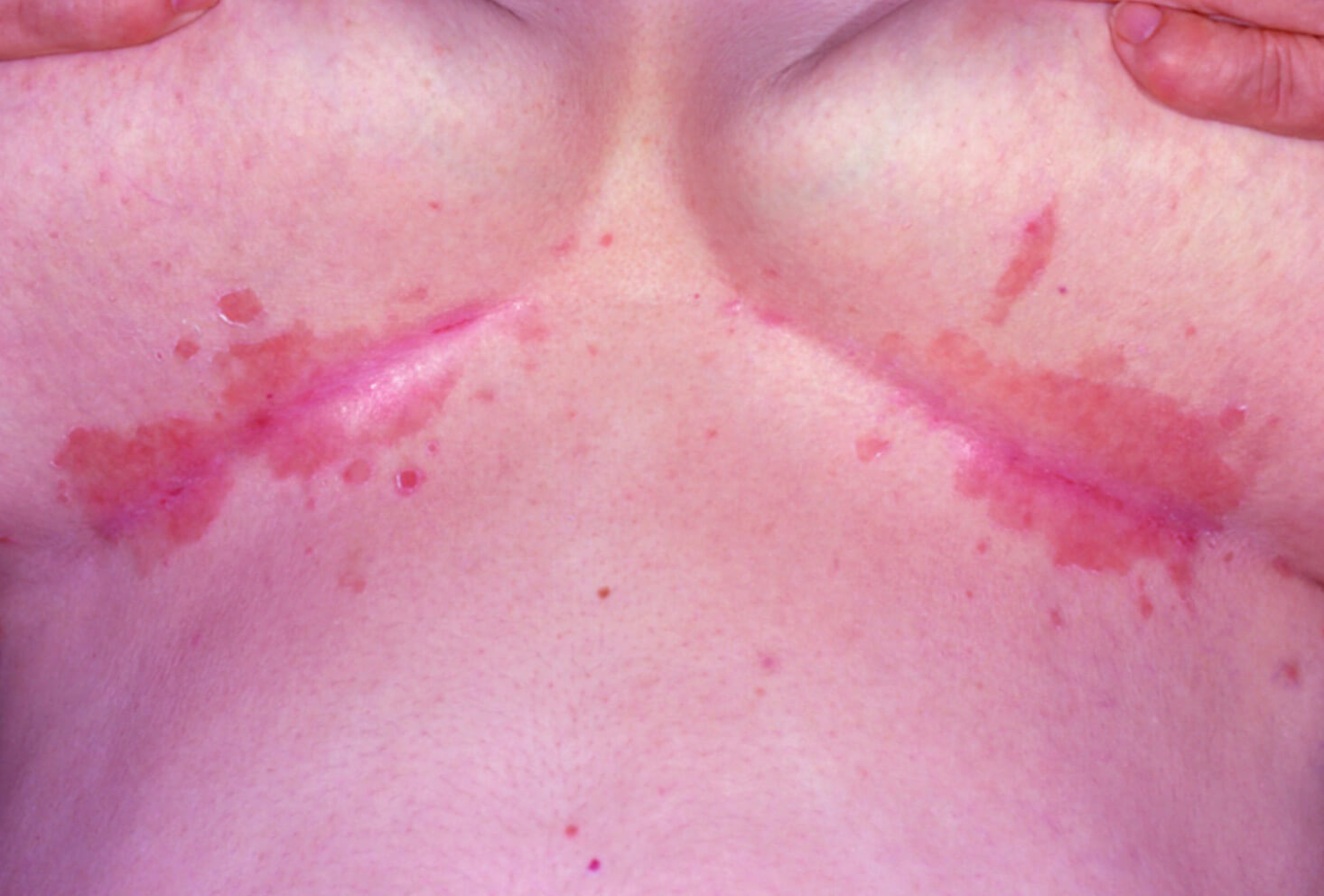
Кандидозный дерматит под молочной железой
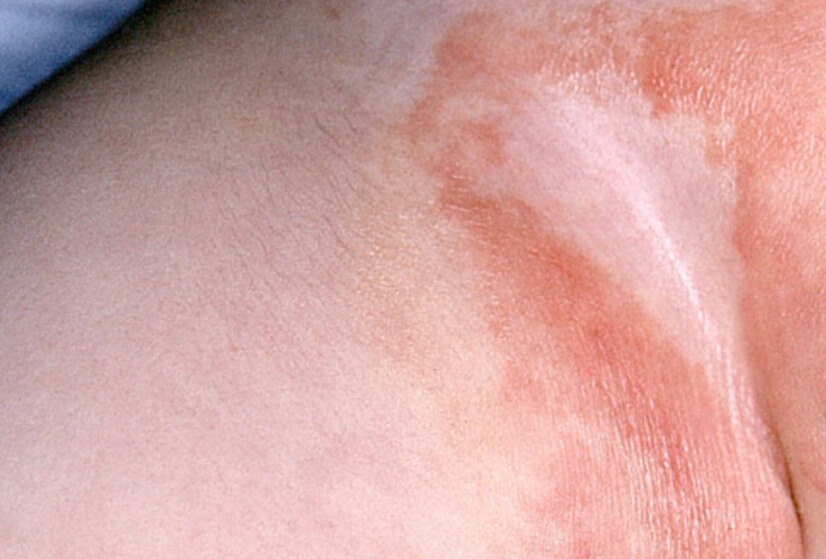
Пеленочный дерматит в паху
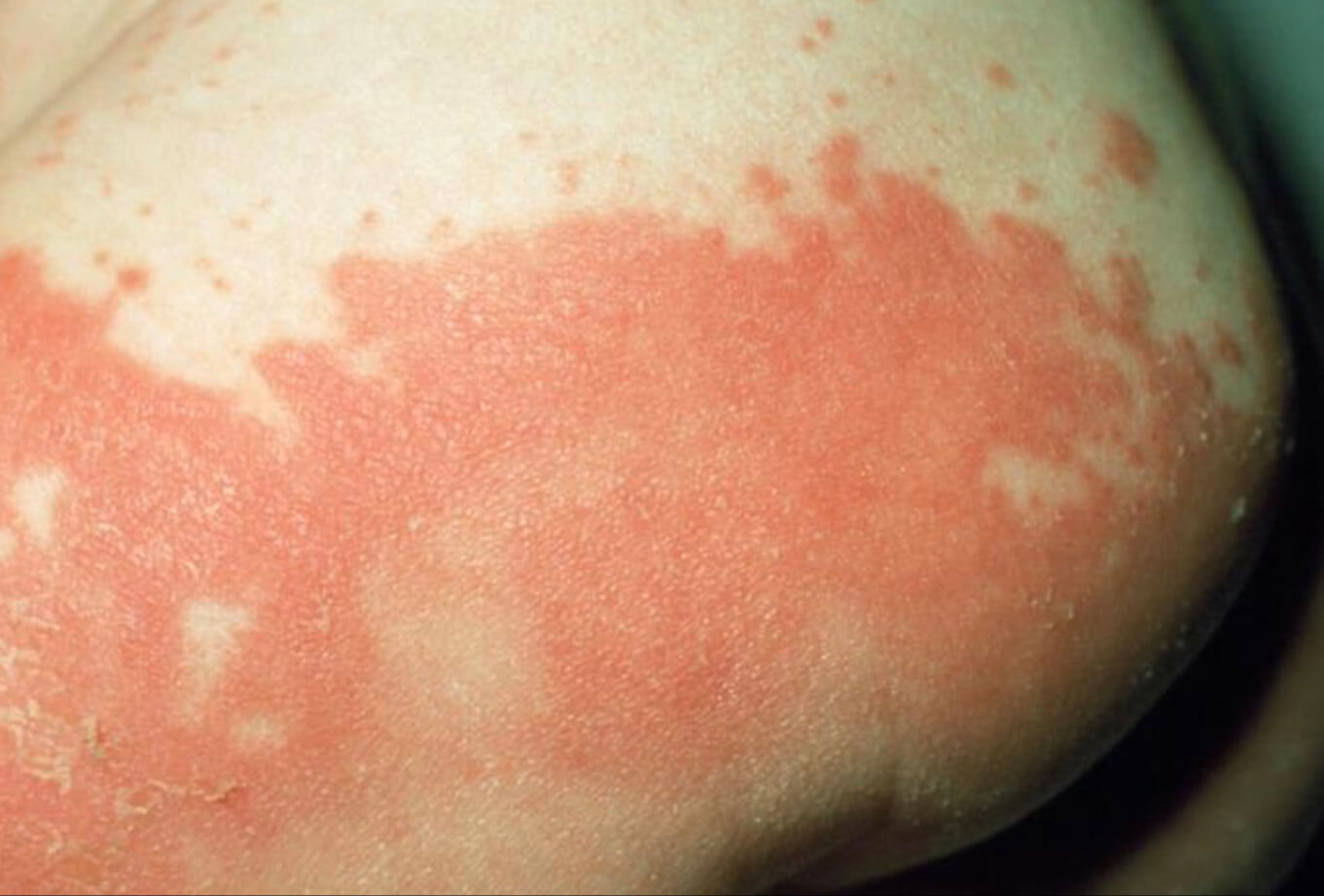
Пеленочный дерматит на ягодице
Причины кандидозного дерматита
Кандидозное воспаление кожи происходит, когда создаются условия для активного роста этих грибков:
- Теплая и влажная погода,
- Тесная одежда,
- Недостаточная личная гигиена,
- Редкая смена нательного белья,
- Травмы кожи,
- Ожирение, при котором образуется большое количество кожных складок, где среда благоприятствует кандидозной инфекции,
- Антибиотики, которые уничтожают полезные бактерии на поверхности кожи, сдерживающие деление грибков,
- Лечение глюкокортикоидами или другими препаратами, влияющими на иммунную систему,
- Сахарный диабет, при котором помимо сниженного иммунитета играет роль и то, что кожные выделения содержит в себе большое количество глюкозы. Это питательная среда для грибков. При кандидозном дерматите врач обязательно назначит анализ крови на глюкозу, настолько часто это состояние сопровождает диабет,
- Беременность, при которой меняется баланс в иммунной системе и может нарушаться толерантность к глюкозе
- Заболевания, снижающие иммунный ответ,
- Влажная кожа, особенно в кожных складках. Например, когда человек недостаточно хорошо вытираться после душа и надевает обувь на влажные ноги.
Грибки кандида растут и процветают во влажной и теплой среде. Вот почему это состояние обычно поражает область кожных складок. Кандидоз - не заразное заболевание. Однако людям со сниженной активностью иммунной системы оно может передаваться через касание пораженной области кожи другого человека.
Симптомы кандидозного дерматита
Симптомы обычно различаются в зависимости от области поражения, но часто проявления кандидоза включает в себя следующие признаки:
- Нестерпимый зуд,
- Розовые или с фиолетовым оттенком пятна в пораженной области,
- Отделяемое из пораженной области, которое выглядит как белый, неравномерный, творожистый налет, легко отделяемый,
- Шелушение и отслаивание хлопьев отмершего эпителия,
- Раздражение и чувствительность кожи,
- Устойчивое покраснение,
- Мацерация - изменение, которое происходит с кожей от длительного воздействия жидкости. Эпителий пропитывается, набухает и становится рыхлым, светлым и мягким на вид,
- Вокруг пораженного участка образуются гнойнички, прыщики, заполненные творожистым гнойным отделяемым,
- Трещины эпителия, особенно выраженные, если поражены области между пальцами,
- В редких случаях развиваются глубокие подкожные язвы, из которых высевается культура грибков.
Кандидозный дерматит часто сопровождается переходом инфекции на слизистые оболочки. Характерно появление болезненных заедов в уголках рта, которые очень трудно вылечить. Могут поражаться слизистая рта и язык, на которых формируется белый творожистый налет.
Воспаление ложа ногтя тоже часто вызывается этими микроорганизмами. Обычно микрофлора при этом сочетает грибки и бактерии. Это хроническая инфекция, при которой область вокруг ногтя отекает, становится красной и болезненной, меняется цвет ногтя, может произойти его деформация и отслаивание. В результате хронического паронихия, вызванного Candida, ногти принимают странные формы и могут поменять цвет, а также становиться дистрофичными, истончаться или наоборот, утолщаться. К предрасполагающим к кандидозному паронихию состояниям относятся переизбыток гормонов коры надпочечников и синдром Рейно, заболевание, проявляющееся нарушением кровотока в пальцах рук.
Выделяют также несколько редких форм кандидозного дерматита, которые встречаются у взрослых и детей и обычно протекают тяжело и поддаются лечению хуже, чем обычный кандидоз.
- Распространенный кожный кандидоз - это болезнь, при которой расходясь из одного очага, грибковое воспаление захватывает большие площади кожи, промежность, руки и ноги, включая кисти и стопы, а также всю поверхность тела.
- Кандидозные гранулемы - это крупные, сухие, напоминающие бородавки элементы сыпи, которые образуются при хроническом дерматите. При исследовании под микроскопом грибки кандида находят в ороговевших клетках эпителия.
- Диссеминированный кандидоз - состояние, при котором инфекция, находящаяся внутри организма, при его ослаблении распространяется в том числе и на кожу, формируя кандидозный дерматит. Кандиды распространяются гематогенным путем, то есть через кровь к коже.
Для подтверждения диагноза врач проводит осмотр, берет мазок с места поражения, который обрабатывает гидроксидом калия, окрашивает и изучает под микроскопом - в нем будут видны дрожжевые грибки кандида.
Кандидозный дерматит у ребенка
Кандидозный дерматит встречается в детском возрасте, особенно распространен у грудничков, имеет характерную локализацию (см фото), и при его появлении требуется незамедлительное лечение. В раннем возрасте кандидозный дерматит поражает паховые складки и область между ягодицами, особенно при использовании многоразовых подгузников и при редкой их смене у ребенка, постоянные влажность и тепло в этой зоне - причины роста грибков и воспаления (как показано на фото), и лечение заключается прежде всего в соблюдении правил гигиены.
Кроме осложнения пеленочного дерматита, этот грибок часто затрагивает язык, щеки, может переходить на пищевод. Образуется творожистый белый налет на фоне покрасневшей слизистой, который легко снимается шпателем. Могут формироваться эрозии и язвы. Такое воспаление бывает очень болезненным. Это приводит к нарушению общего самочувствия, малышу трудно глотать, он беспокоится, плачет, теряет аппетит и плохо спит.
Также у детей иногда встречается гайморит, вызванный кандидозом. Часты и поражения наружного слухового прохода с выделением творожистого отделяемого из уха.
В редких случаях встречается врожденный кандидоз - это состояние сопровождается сыпью по всему телу, увеличением печени, сепсисом, расстройством дыхания.
К симптомам у младенцев относятся:
- Тяжелый и персистирующий пеленочный дерматит,
- Кожная сыпь, которая напоминает экзему,
- Белые или желтые пятна на языке или внутренней поверхности рта и щек,
- Колики и боль в животе дольше, чем один месяц,
- Повторяющиеся воспаления уха,
- Симптомы ухудшаются во влажную погоду.
У старших детей к признакам хронической кандидозной инфекции относятся:
- Постоянная тяга к сладкому,
- Нарушения школьных навыков,
- Частая раздражительность и плохое настроение,
- Частые болезни уха,
- Повышенная влажность воздуха в помещении или влажная погода ухудшают состояние.
Кандидозный дерматит у взрослого
Кандидозный дерматит у взрослых, в отличие от детей, развивается чаще в подмышечных областях, паховых складках, под молочными железами, реже между пальцами и в складках кожи при ожирении (как представлено на фото), и в этом случае лечение также заключается в устранении провоцирующих факторов и применении противогрибковых препаратов.
У лежачих больных дерматит, вызванный этими грибками, развивается на спине.
Описаны случаи, когда у больных со сниженной функцией иммунной системы кандидоз развивался под кольцом на пальце.
У молодых мам, кормящих грудью, воспаление соска с очень выраженной болезненностью может также быть вызвано кандидозом. Это значительно затрудняет кормление малыша. Инфекция передается чаще всего из ротовой полости младенца, особенно если у него имеется кандидоз слизистой рта. Некоторые исследователи считают, что кожный кандидоз - основная причина боли в соске, ассоциированной с грудным вскармливанием.
Лечение кандидозного дерматита
Лечение кандидозной инфекции кожи обычно достаточно простое. Если иммунная система работает хорошо, и инфекция не распространяется на внутренние органы, госпитализация не требуется. Доктор обычно выписывает подсушивающие средства вместе с противогрибковыми кремами, мазями или лосьонами, которые нужно наносить на пораженную кожу. Иногда необходимы препараты в таблетках.
- Местные противогрибковые средства, которые чаще всего назначают для лечения кандидозного дерматита - кетоконазол или клотримазол. Их применяют местно, и у них отмечается очень мало побочных эффектов.
- Флуконазол - средство для приема внутрь в виде таблеток, который используют, если местные средства неэффективны. Он достаточно безопасен, побочных реакций на него мало, и для борьбы с инфекцией иногда достаточно одного приема.
- Нистатин и амфотерицин В - более мощные препараты, которые применяют при распространенной инфекции, в условиях стационара внутривенно.
Большинство препаратов применяют два раза в день. Некоторые из лекарств (такие, как миконазол и клотримазол) безопасны в первом триместре беременности.
К побочным действиям относятся:
- Зуд в месте нанесения,
- Покраснение и ощущение жжения в области применения,
- Головная боль,
- Расстройство желудка и нарушение пищеварения,
- Сыпь на коже.
Внутривенные противогрибковые средства вызывают более тяжелые явления:
- Потеря аппетита,
- Общая слабость,
- Расстройство стула,
- Боль в мышцах и суставах,
- Различные виды сыпей.
В редких случаях эти препараты вызывают опасные аллергические реакции или тяжелое поражение кожи с отмиранием эпителия и образованием пузырей как от ожога.
Пациентам с заболеванием печени нельзя использовать противогрибковые средства без врачебного контроля. Они вызывают повреждение печени и при бесконтрольном применении могут привести к печеночной недостаточности.
Лекарства, которые при одновременном применении могут вступать в реакцию с противогрибковыми и изменять их активность:
- Рифампин, антибиотик,
- Бензодиазепины, которые назначают для улучшения сна и уменьшения тревоги,
- Эстрогены и прогестероны, которые содержатся в оральных контрацептивах и гормональной заместительной терапии,
- Фенитоин, который иногда назначают при эпилепсии.
- Среди подсушивающих средств самое эффективное и недорогое - оксид цинка, который практически не имеет противопоказаний и неблагоприятных эффектов. Это средство может быть использовано даже у младенцев с пеленочным дерматитом, спровоцированным грибками.
- Фукорцин - еще один препарат, оказывающих подсушивающее, противовоспалительное и антисептическое действие. Это водный раствор фуксина, он имеет ярко-розовый цвет, его рекомендуют использовать при остром течении заболевания. У детей применять его нежелательно из-за некоторой токсичности.
- Слабый раствор яблочного уксуса может быть полезен как дополнительное средство при остром дерматите у взрослых.
- Бензоил пероксид показал эффективность при подостром течении кожного кандидоза.
- Рекомендуется также как можно меньше закрывать пораженное место повязками, стараться держать его открытым, следить, чтобы не было мокнутия и трения кожи.
Профилактика кандидозного дерматита
К советам, которые помогут предотвратить появление кандидозного дерматита, относят следующие:
- Носите одежду из спортивного материала, который отводит влагу от тела и помогает поддерживать кожу сухой,
- Поддерживайте в сухом состоянии подмышечные области, паховые складки и другие части тела, склонные к кандидозной инфекции,
- Всегда принимайте душ и тщательно вытирайтесь после спортивной нагрузки, или если вы вспотели,
- Если у вас есть лишний вес или ожирение, всегда следите за сухостью кожных складок, чаще вытирайте их, пользуйтесь присыпкой,
- В теплую погоду предпочтительнее носить открытую обувь, чем кеды,
- Регулярно меняйте носки и нижнее белье,
- Если у вас диабет, важно очень строго контролировать уровень сахара в крови. Гипергликемия, помимо остальных осложнений, ведет к кожному кандидозу,
- Снижение веса и поддержание оптимальной массы тела - важное мероприятие в профилактике кандидоза. У человека нормального питания снижено количество кожных складок и областей трения участков кожи друг о друга. Также у таких людей меньше вероятность заболеть диабетом - важным фоновым состоянием для кандидозного дерматита.
Актуальность этой проблемы вызвано, в первую очередь, распространенностью и постоянным ростом заболеваемости данной нозологией, а также сложностью выбора эффективного лечения с долгосрочным положительным результатом.
Что же такое себорейный дерматит
Себорейный дерматит — хроническое воспалительное заболевание кожи, связанное с повышением количества и изменением качества кожного сала, а так же с влиянием микрофлоры кожи.
- утолщением рогового слоя, шелушением
- жирным блеском, себореей, себостазом (застой сального секрета в устье волосяного фолликула)
- воспалением кожи
- зудом
При себорейном дерматите поражаются те участки кожи головы и туловища, на которых наиболее развиты сальные железы: волосистая часть головы, передняя область груди и межлопаточная область, область ушных раковин, лоб, носогубный треугольник. При поражении кожи волосистой части головы наблюдается истончение и поредение волос. В тяжелых случаях себорейный дерматит может иметь характер распространенного эксфолиативного процесса вплоть до эритродермии.
Причины себорейного дерматита
Прежде, чем начать разговор о способах лечения и профилактики данного заболевания, необходимо понять патогенез данной проблемы.
Возможными причинами возникновения себорейного дерматита считаются:
- генетическая предрасположенность;
- метаболические процессы;
- влияние внешней среды.
В 1874 году французский микробиолог Л. Малассез (L.Malassez) впервые выдвинул гипотезу о том, что возбудителем себорейного дерматита являются дрожжеподобные липофильные грибы Pityrosporum, которые впоследствии получили свое название в честь этого ученого. Грибы этого вида сосредоточены в средних и поверхностных отелах рогового слоя, внутри и между роговыми чешуйками, а также в волосяных фолликулах.
До сих пор в литературе можно встретить оба названия возбудителей заболевания: Рityrosporum и Malassezia. В настоящее время роль возбудителя Рityrosporum в патогенезе себорейного дерматита волосистой части головы и перхоти подтверждена многочисленными клиническими и лабораторными исследованиями.
Эти дрожжеподобные липофильные грибы являются постоянным компонентом микрофлоры здоровой кожи более чем у 90% населения. Грибы концентрируются вокруг сальных желез и используют их секрет для роста и развития. Pityrosporumovale (P. ovale), или по иной классификации Malasseziafurfur, чаще встречается на волосистой коже головы, а Pityrosporumorbiculare - на коже туловища.
Патогенез заболевания
Развитие себорейного дерматита связывают с изменением состава кожного сала, при котором значительно нарушается барьерная функция кожных покровов.
Клиницистами давно замечено, что у мужчин себорейный дерматит диагностируется чаще, чем у женщин. Это связано с тем, что уровень секреции и качественный состав кожного сала определяется, в первую очередь, генетическими и гормональными факторами. Активность секреции сальных желез напрямую зависит от мужских половых гормонов, а именно тестостерона, и его дегидро-формы - ДГТ (дигидротестостерона), а так же гормона предшественника 4-андростендиона. На поверхности эпидермоцитов и себоцитов расположены рецепторы к этим половым гормонам.
Совершенно необязательным фактором, провоцирующим активацию работы сальных желез, является высокий уровень общего тестостерона. У большинства больных себорейным дерматитом он находится в пределах нормы, но трансформация тестостерона в дегидротестестерон может быть в 20-30 раз выше по сравнению со здоровыми людьми. Это зависит от активности превращающего фермента 5-альфа-редуктазы и, соответственно, от степени восприимчивости рецепторного аппарата. То есть не стоит искать сразу гиперандрогенемию у данных пациенток или пациентов. Как правило, ее и не бывает.
Маркерами клинически же выявленной и скрытой форм гиперадрогенемии являются: фракция свободного тестостерона в сыворотке крови, ДГТ, индекс свободных андрогенов. Имеет смысл также проверить пациентов и у специалистов эндокринологов на предмет концентраций андренокортикоидов, прогестерона, соматотропного гормона, гормонов гипофиза и гипоталамуса.
Среди других причин проявления себорейного дерматита большинство ведущих дерматологов отмечают:
- Нейрогенные факторы
Известно, что обострение себорейного дерматита может быть спровоцировано нервным стрессом. Так пациенты с различными заболеваниями ЦНС и ВНС в значительной степени подвержены себорее в различных формах ее проявления. Также огромной предрасположенностью к себорейному дерматиту обладают больные параличами черепных нервов, параличами туловища, болезнью Паркинсона и т.п. - Иммунные нарушения
Многие авторы, чьи исследования посвящены себорейному дерматиту, соглашаются с Wikler J.R., который писал о взаимосвязи этой нозологии и иммунодефицитного состояния. Так, если у здоровых людей себорейный дерматит встречается в 8% случаев, то у ВИЧ-инфицированных он наблюдается в 36%, а у больных СПИДом - в 80% случаев. - Гормональные перестройки
Немаловажную роль в развитии себорейного дерматита играет гормональный дисбаланс. Себорейный дерматит наблюдается в неонатальном периоде и рассматривается как реакция на стимуляцию материнскими гормонами. Помимо этого, он часто возникает в пубертатном периоде.
Клинические проявления себорейного дерматита
Себорейный дерматит проявляется шелушением и воспалением кожи, а также сопровождается зудом. Классическим вариантом развития патологии является симметричное вовлечение в процесс не только кожи волосистой части головы, границы роста волос, но и бровей, ресниц и области бороды и усов. На коже головы появляются мелкие муковидные белые чешуйки, или шелушение может принимать крупнопластинчатый характер.
Нередко себорейный дерматит начинает прогрессировать в том случае, когда пациенты снижают частоту мытья волос. Это приводит к тому, что поражаются все новые участки кожи, а шелушение становится обильным. При более тяжелой форме себорейного дерматита на голове пациента можно наблюдать эритематозные пятна и бляшки, покрытые муковидными или сальными чешуйками, а в отдельных случаях и чешуе-корками и геморрагическими корками.
Обычно в этом состоянии пациенты и обращаются к дерматологу, хотя все поправить можно было бы гораздо раньше.
Диагностика себорейного дерматита
На сегодняшний день в арсенале доктора-трихолога есть много методов, позволяющих оценить состояние кожи пациента, в том числе кожи волосистой части головы.
С практической точки зрения методы диагностики, применяемые в трихологии, можно разделить на общие (неспециализированные) и специализированные.
- Для оценки состояния организма:
- сбор анамнеза
- ультразвуковые исследования
- методы лабораторной диагностики
- Для предварительной постановки диагноза:
- физикальный осмотр
Самым информативным методом является дермоскопия. Это неинвазивный оптический метод диагностики кожи, позволяющий оценить морфологические структуры, не видимые невооруженным глазом, и получить клиническую информацию о реальном состоянии кожи. Метод осуществляется с помощью ручного дерматоскопа (десятикратное увеличение), или светового видеомикроскопа (или видеокамеры с линзами увеличения х10,х60,х200 и даже х1000). Ross с коллегами в 2006 г. описали преимущества дерматоскопии при оценке состояния волос и скальпа при различных заболеваниях, а Rakowsca с коллегами в 2006-2008 гг. описали применение дерматоскопии при исследовании стержней волос.
Лечение себорейного дерматита
При себорейном дерматите наблюдается стадийность течения заболевания. Перхоть без ярко выраженного воспалительного процесса поддается терапии наружными средствами. В то время как более серьезные проявления нозологии требуют комбинированной тактики лечения.
Комплекс наружной терапии себорейного дерматита включается в себя общие и местные методы лечения.
К общим патогенетическим средствам относятся иммуномодулирующие препараты, антимикотики, антибактериальные системные препараты, НПВС, кортикостероиды, а так же в случае необходимости у женщин - гормонрегулирующая терапия и применение КОКов, назначаемых строго по показаниям докторов более узких специализаций.
К более легким наружным компонентам лечения себорейного дерматита, которые в силах назначить как доктор дерматолог, так и косметолог и трихолог относятся: кератолитические, глюкокортикостероидные, антисептические, дезинфицирующие и противогрибковые средства, действующие на все звенья патогенеза.
-
Кератолитические препараты (пилинги волосистой части головы) помогают бороться с утолщением рогового слоя, шелушением. Как правило, это органические и неорганические кислоты (фруктовые, гликолевые). Они могут быть представлены специальными лосьонами, масками, сыворотками.
Салициловая кислота – наиболее часто используемый компонент. Особенно хороший эффект приносят комбинированные препараты, сочетающие кератолитические свойства салициловой кислоты и противовоспалительные глюкокортикостероидов.
Себокорректоры применяются для снижения жирного блеска, устранения себореи и себостаза. Эти компоненты входят, как правило, в шампуни и лосьоны, сыворотки.
Зачастую это средства на основе:
- биосеры,
- дегтя,
- цинка,
- полисорбатов,
- глины и пр.
- кетоконазол;
- климбазол;
- пироктоноламин.
В ухаживающих профессиональных линейках (наносимые на кожу лосьоны, сыворотки и успокаивающие маски) противовоспалительное действие оказывают:
- экстракты трав, растений, цветков,
- камфора,
- ментол,
- эвкалипт,
- масла (чайного дерева) и пр.
В комплексе с вышеописанными методами лечения пациентам с себорейным дерматитом следует рекомендовать придерживаться определенной диеты. Как показывает практика, даже незначительное изменение рациона питания (ограничение употребления алкоголя, сладких и мучных продуктов) улучшает течение заболевания.
Резюме
Несмотря на успешно проведенную терапию, себорейный дерматит часто рецидивирует. Рациональный подход к диете и тщательный подбор средств ухода за кожей и волосами необходимы для возможного длительного поддержания благоприятного результата лечения.
Читайте также:


