Микробиологическая диагностика кандидоза и актиномикоз полости рта
Инфекционное заболевание, для которого характерна хроническая форма протекания и специфический воспалительный процесс, называют актиномикозом. Причина его возникновения – лучистые грибки, а именно актиномицеты, попавшие в организм.
Поражение актиномикозом ротовой полости достаточно широко распространено. У почти половины пациентов, заболевших актиномикозом, страдает шейно-лицевая область. Болеют в основном люди, относящиеся к средней возрастной категории, хотя часто попадают под прицел микробов и дети – как дошкольники, так и учащиеся школ.
Наиболее частая причина болезни – аутоинфекция (самозаражение). Лучистые грибки, которые обитают в полости рта, активизируются и, приобретая патогенную форму, преодолевают защитные силы организма. Носителями же инфекции становится налет на зубах, кариес, зубной камень, болезни десен.
Ученые считают, что лучистые грибки могут достаточно долго обитать в полости рта, не нанося организму никакого ущерба. Но стоит нарушить целостность слизистой оболочки, как они перестают быть сапрофитами и начинают внедряться в ткань – возникает актиномикоз челюстно-лицевой области. Процесс распространяется дальше, постепенно захватывая надкостницу и костную ткань. Пораженный участок кости отмирает и отторгается, на челюсти диагностируется остеомиелит.
Гораздо реже можно встретить заражение актиномикозом от внешних источников. Возбудителями остаются всё те же лучистые грибки, но в организм они попадают с растением или пылью. Человек подвергается такой опасности редко, поражаются в большинстве случаев животные, питающиеся травой.
Для человека же наиболее вероятным местом для проникновения актиномицетов остаются зубы. И не только разрушенные, но и зубы мудрости, которые продолжительное время не могут выйти наружу. Воспаленная десна, карман который обязательно образуется, если зуб не находит выхода, служит плацдармом для проникновения лучистых грибков в ткани.
Способствуют их проникновению и травмы, повреждения десны, оставшиеся после удаления зуба. Местами локализации актиномикоза в полости рта служит послеоперационные раны, десна, язык.
Чаще всего актиномикозом поражается шейно-лицевая область и нижняя челюсть. Схема проникновения такая: травма, хирургическое вмешательство, инъекция нарушает целостность эпителия, и этого вполне достаточно для того, чтобы в ткань попал возбудитель актиномикоза.
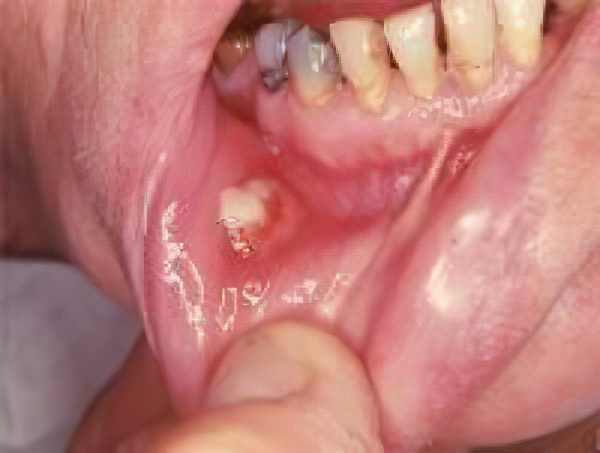
Вначале заболевание практически ничем не проявляется. Плотные узлы-гранулёмы, или актиномикомы, образующиеся глубоко в тканях или внутри слизистой оболочки, не вызывают ни острого воспалительного процесса, ни повышения температуры. Заболевший человек чувствует себя нормально.
Когда же начинается распад узлов, которому сопутствует выделение из узких фистул гноя, налицо видна интоксикация организма. Её сопровождают головные боли, общая слабость, субфебрильная температура. Если узлы сконцентрированы на нижней челюсти, то возможны судорожные спазмы мышц рта, или тризм, затрудняющий приём пищи.
Если же возникают сомнения, то прибегают к кожно-аллергической пробе, при которой используется актинолизат – белковый экстракт культуры. Если организм поражен актиномикозом, то диагноз подтверждается и клиническими проявлениями болезни: гиперемией и отёком, которые через 24 часа возникают в том месте, где была инъекция.
Лечение актиномикоза полости рта в первую очередь направлено на укрепление тканей, восстановление их функциональной полноценности, укрепление иммунитета. Если лечение проходит в условиях стационара, то назначается гемотрансфузия. Для укрепления организма назначают витамин С, поливитамины, экстракт алоэ, глюконат кальция, витаминизированный рыбий жир, облучение кварцем.
В большинстве случаев воспалительным процессам способствует присутствующая в очаге неспецифическая флора. Она поддается лечению антибиотиками в комбинации с препаратами сульфаниламидов.
Очаги инфекции постоянно промывают специальными препаратами, уничтожающими бактерии, вводят турунды, пропитанные антибиотиками.

Эксперт-редактор: Мочалов Павел Александрович | д. м. н. терапевт
Образование: Московский медицинский институт им. И. М. Сеченова, специальность - "Лечебное дело" в 1991 году, в 1993 году "Профессиональные болезни", в 1996 году "Терапия".

Тема: Дрожжеподобные грибы рода Candida. Характеристика. Роль в патологии. Лабораторная диагностика. Актиномицеты. Морфология и другие биологические свойства. Актиномикоз полости рта. Лабораторная диагностика.
Дрожжеподобные грибы рода Candida
Возбудители кандидоза относятся к роду Candida. Род содержит около 200 видов. Клинически значимыми видами являются Candida albicans, С. tropicalis, С. catenulata, С. cifferrii, С. lypolitica и другие. Ведущее значение в развитии кандидоза имеют С. albicans и С. tropicalis.
Морфология и физиология. Кандиды представлены овальными почкующимися дрожжевыми клетками, псевдогифами и септированными гифами. Аэробы. На простых питательных средах при температуре 25-27°С образуют дрожжевые и псевдогифальные клетки. Колонии выпуклые, блестящие, сме-танообразные, непрозрачные с различными оттенками. В тканях кандиды растут в виде дрожжей и псевдогиф.
Эпидемиология. Кандиды обитают на растениях, плодах, являются частью нормальной микрофлоры млекопитающих и человека. Виды рода Candida, являющиеся частью нормальной микрофлоры, могут вторгаться в ткань (эндогенная инфекция) и вызывать кандидоз у пациентов с ослабленной иммунной защитой. Реже возбудитель передается детям при рождении, при кормлении грудью. При передаче половым путем возможно развитие урогенитального кандидоза.
Патогенез и клиника. Кандиды - одни из наиболее распространенных возбудителей микозов (кандидозов). Развитию кандидоза способствуют неправильное назначение антибиотиков, обменные и гормональные нарушения, иммунодефицит, повышенная влажность кожи, повреждения кожи и слизистых оболочек. Наиболее часто кандидоз вызывается С. albicans, которая продуцирует протеазу и поверхностные адгезины.
Различают поверхностный кандидоз слизистых оболочек, кандидоз кожи и ногтей, хронический (гранулематозный) кандидоз, висцеральный кандидоз различных органов, системный кандидоз (диссеминированный или кандида-сепсис), аллергию на антигены кандид.
При кандидозе рта на слизистых оболочках развивается так называемая “молочница” с развитием белого творожистого налета, возможно развитие атрофии или гипертрофии, гиперкератоза сосочков языка.
Иммунитет. В защите организма от кандид участвуют мононуклеары, нейтрофилы и эозинофилы, фагоцитирующие элементы грибов. Антитела и комплемент взаимодействуют с грибами, вызывая их опсонизацию. Развивается ГЗТ, формируются гранулемы с эпителиоидными и гигантскими клетками.
Микробиологическая диагностика. При кандидозе в мазках из клинического материала выявляют псевдомицелий (клетки соединены перетяжками), мицелий с перегородками и почкующиеся клетки.
Посевы клинического материала проводят на среду Сабуро, сусло-агар. albicans беловато-кремовые, выпуклые, круглые. Выросшие грибы дифференцируют по морфологическим, биохимическим и физиологическим свойствам.
Лечение. При кандидозе применяют препараты нистатина, леворина (для лечения местных поверхностных микозов, например орофарингеального), клотримазола, кетоконазола, флуконазола, амфотерицина В.
Профилактика направлена на контроль асептики, стерильности инвазивных процедур (катетеризация вен, мочевого пузыря, бронхоскопии и др.). Для предупреждения развития системного кандидоза больным с выраженной нейтропенией назначают противокандидозные препараты.
Морфология. Ветвящиеся бактерии. Не содержат в клеточной стенке хитина или целлюлозы, а сама стенка имеет строение грамположительных бактерий. Мицелий имеют вид тонких прямых или слегка изогнутых палочек, часто образуют нити. Характерная особенность актиномицетов - способность образовывать хорошо развитый мицелий, который у одних видов он длинный, редко ветвящийся, у других - короткий и сильно ветвящийся; гифы мицелия не септированы. Палочковидные формы, часто с утолщенными концами, в мазке располагаются по одиночке, парами, V - и Y-образно. По Граму окрашиваются плохо.
Культуральные свойства. Облигатные и факультативные анаэробы. Растут медленно, посевы следует культивировать 7-14 суток. Температурный оптимум роста - 37°С. Некоторые штаммы дают гемолиз на средах с кровью. Некоторые виды формируют нитчатые микроколонии, напоминающие мицелий, а на 7-14 сутки образуют крошковатые S-формы колонии, иногда окрашенные в желтый цвет. Воздушный мицелий скудный.
Биохимическая активность. Ферментируют углеводы с образованием кислоты без газа, продукты ферментации - уксусная, муравьиная, молочная и янтарная кислоты. Наличие каталазы и способность восстанавливать нитраты в нитриты вариабельны у разных видов, индол не образуют.
Антигенная структура. В ИФА выделяют 6 серогрупп: А, В, С, D, Е и F.
Экологическая ниша. Основная среда обитания - почва. Постоянно обнаруживаются в воде, воздухе, на различных предметах, покровах растений, животных и человека. Колонизируют слизистую оболочку полости рта человека и млекопитающих.
Чувствительность к антимикробным препаратам. Чувствительны к пенициллинам, тетрациклину, эритромицину и клиндамицину, но резистентны к антимикотикам. Чувствительны к действию обычно применяемых антисептиков и дезинфектантов.
Эпидемиология. Источник инфекции - почва. Характерна множественность механизмов, путей и факторов передачи; чаще всего механизм передачи - контактный, путь передачи - раневой. Восприимчивость к актиномицетам, как ко всем условно-патогенным микроорганизмам, низкая у лиц с нормальным иммунным статусом и повышенная у иммунокомпромиссных хозяев.
Патогенез. Вызывают оппортунистическую инфекцию.
Клиника. Актиномикоз - хроническая оппортунистическая инфекция человека, которая характеризуется гранулематозным воспалением с полиморфными клиническими проявлениями. Заболевание проявляется в формировании гранулемы, которая подвергается некротическому распаду с образованием гноя, выходящего через свищи на поверхность кожи и слизистых оболочек. Гной различной консистенции, желтовато-белого цвета, иногда с примесью крови, часто содержит друзы. Одновременно отмечается фиброз гранулемы. В зависимости от локализации различают шейно-лицевую, торакальную, абдоминальную, мочеполовую, костно-суставную, кожно-мышечную, септическую и другие формы болезни.
Иммунитет изучен недостаточно.
Микробиологическая диагностика. Материалом для исследования служат мокрота, гной из свищей, пунктаты невскрытых очагов размягчения, соскобы с грануляций, биопсия тканей.
Для диагностики используют бактериоскопический, бактериологический, серологический и аллергологический методы.
Обычно диагноз ставят бактериоскопически по обнаружению в нативном исследуемом материале друз актиномицетов, имеющих вид мелких желтоватых или серовато-белых зернышек с зеленоватым отливом. Под малым увеличением видны образования округлой формы с бесструктурным центром и периферией радиального строения; под большим увеличением в центре видны сплетения тонких гиф с пигментированными зернами, по периферии от этого клубка мицелия отходят радиально в виде лучей гифы с колбовидными утолщениями на концах. По Граму споры окрашиваются в темно-фиолетовый цвет, мицелий - в фиолетовый, а друзы - в розовый цвет. По Цилю-Нильсену мицелий окрашивается в синий, а споры - в красный цвет.
Окончательный диагноз устанавливают на основании выделения возбудителя. Для подавления роста сопутствующей микрофлоры гной и мокроту перед посевом центрифугируют в растворе пенициллина и стрептомицина, затем отмывают изотоническим раствором хлорида натрия для удаления антибиотиков. Засевают на питательные среды (сахарный агар, среда Сабуро и др.) и культивируют в аэробных и анаэробных условиях. Выделяют и идентифицируют чистую культуру по общепринятой схеме. У выделенных культур определяют способность сворачивать и пептонизировать молоко - признак, характерный для актиномицетов. Выделение анаэробных видов подтверждает диагноз актиномикоза.
Для серодиагностики ставят РСК с актинолизатом. Реакция недостаточно специфична, поскольку положительные результаты могут отмечаться при раке легкого и тяжелых нагноительных процессах. Применение в качестве антигена вместо актинолизата внеклеточных белков актиномицетов повышает чувствительность РСК. Этот же антиген можно использовать и для постановки РИГА.
Аллергическую пробу проводят с актинолизатом. Диагностическое значение имеют лишь положительные и резкоположительные пробы. При висцеральном актиномикозе аллергическая проба часто отрицательная.
Лечение. Удовлетворительных результатов можно достичь применением пенициллина, тетрациклина, эритромицина, клиндамицина.
Профилактика. Специфическая профилактика не разработана. Неспецифическая профилактика направлена на повышение иммунного статуса.
Литература для подготовки к занятию:
1. Борисов микробиология, вирусология, иммунология. М., 2002.
2. Медицинская микробиология, вирусология и иммунология. Под ред. . М., 2004.
3. Поздеев микробиология. М., ГЭОТАР-МЕДИА, 2005.
Другую половину составляют остальные области тела: всей кожи, лёгких, бронхов, грудной железы, кишечника и брюшной полости, мочеполовой системы и даже ЦНС или общего кровотока.
Классификация
Actinomyces bovis – это самая распространённая разновидность возбудителя.
Но попадается и более редкий возбудитель:
- A. candidus;
- A. israelii;
- Actinomyces violaceus.
Актиномикоз это хроническое заболевание, поскольку даже у здорового человека при взятии мазка из зева, носа или со слизистой глаза с высокой степенью вероятности обнаружится небольшое количество отдельных единиц актиномицетов.
Основная классификация различается в определении места, где жизнедеятельность грибков превысила допустимый порог генераций:
- шейно-лицевой;
- кожный;
- пневмо-бронхиальный (!);
- абдоминальный (печёночно-кишечный) (!);
- костно-хрящевой;
- менингеальный (!);
- мочеполовой;
- мицетома (поражение стопы, мадурская стопа);
- септический (распространение актиномицетов в крови) (!);
- другие формы заболевания, имеющие крайне нетипичную дислокацию (например, в лимфоидной ткани или красном костном мозге).
Знаком (!) помечены формы, представляющие наибольшую опасность для жизни.
Формы и локализация болезни
Актиномикозы могут быть разных форм.
В зависимости от того, где дислоцируется основной очаг инфекции:
- Лицо, шея, нижнечелюстной сустав.
– Бактериальная колония располагается в толстом слое дермы, либо в подкожно-мышечном слое.
– Иногда основной мицелий может обосноваться во рту.
– Внешне такая форма начинается с того, что на лице образуется небольшое уплотнение буроватого, розового или синюшного цвета.
– Это специфический вид гранулёмы – актиномикома.
– По мере развития болезни отёк со стороны уплотнения нарастает, а мышцы челюсти могут подвергнуться тризму.
– Уплотнение размягчается и часто вскрывается.
– Полая ранка на месте вскрытия плохо заживает и периодически сочится гнойной сукровицей, в которой можно обнаружить мелкие белые вкрапления – друзы актиномицетов.
– Данная форма самая лёгкая и при отсутствии осложнений и адекватном лечении заканчивается полным выздоровлением пациента. - Актиномикоз полости рта.
– Если его не лечить, или не завершить лечение, может пойти по нисходящей.
– Если в предыдущей форме наблюдалось выраженное поражение мышц, может захватить другие кожные покровы тела.
– Тогда уже имеет место актиномикоз кожи.
Он бывает 4-х подтипов:
– атероматозный (более половины наблюдений – у детей, актиномикомы очень напоминают кисты сальных желёз, формирующиеся при закупорке, атеромы);
– бугорково-пустулёзный (в виде гнойных пустул быстро переходят в свищи);
– гуммузно-узловатый (имеют вид твёрдых узлов, напоминающих подкожные жировики);
– язвенно-некротический (самая тяжёлый подтип, наблюдается при серьёзном иммунодефиците, гнойное воспаление переходит в некроз, образуются практически не регенерирующие язвы). - Актиномикоз лёгких входит в тройку самых опасных форм.
– Здесь область поражение – вся грудная полость и все органы дыхания: лёгкие, бронхи, трахея (до ротовой полости), плевра, межрёберные мышцы.
– Характерно расширение зоны поражения мицелием от глубинного очага (например, в лёгком) вовне, вплоть до кожного покрова груди или поясницы.
– Возникает клиническая картина, похожая на кожную форму.
– Однако инфильтрация может пойти и непосредственно в орган – лёгкое или бронх.
– Тогда возникает картина, во многом схожая с тяжёлым бронхитом или пневмонией.

Бывает ещё появление заболевания на ступнях. Для жизни оно практически не опасно.
Причины
Причины возникновения точно не выявлены. Однозначной причиной современная медицина полагает ослабление иммунной защиты.
Этому способствуют следующие факторы:
- серьёзные инфекционные заболевания вирусной или бактериальной природы (ВИЧ, гепатиты, пневмонии, туберкулёз и пр.);
- длительная и интенсивная терапия препаратами, имеющими иммунодепрессивный эффект;
- лучевая терапия и химиотерапия при онкологии;
- проживание в течение долгого времени в местах с плохой экологией;
- курение, злоупотребление алкоголем;
- неправильное питание, недостаточный сон, постоянные стрессы.
В почве или воде может быть много актиномицетов, но это не значит, что при контакте с этими средами вы гарантированно заболеете актиномикозом.
Длительное воспаление, повреждения, эрозии – позволяет бактериям проникнуть в новые области тканей, где и начинается генерация колоний.
Симптомы заболевания

Заболевание характеризуется симптомами, в основном, не специфического типа. Единственное специфическое клиническое проявление – это актиномикозная гранулёма.
Признаки заболевания (по дислокации очага инфекции) следующие:
При хронической форме симптоматика бывает смазанной, не выраженной или вообще практически отсутствовать.
Доктор, который вам поможет
Конкретно какого-то одного медицинского специалиста, призванного лечить описываемое заболевание, нет.
Примерный набор врачей, имеющих отношение к актиномикозу, таков:
Индивидуально может потребоваться помощь и других врачей: иммунолога-аллерголога, эндокринолога и т.д.
Диагностика

Диагностика состоит из трёх методов:
- клинический осмотр пациента;
- микробиологические исследования;
- биохимические исследования.
Длительные бордово-синюшные уплотнения уже дают серьёзное подозрение на актиномицеты.
При актиномикозе лёгких в мокроте обнаруживают слизь, содержащую гной.
Однако для точного определения болезни, изучение анамнеза и осмотра пациента недостаточно.
Мазки со слизистых здесь бессмысленны, т.к. актиномицеты в слизистых выделениях обнаружатся почти у любого человека.
Поэтому первое микробиологическое исследование заключается во взятии образца содержимого гранулёмы:
- либо берут мазок с уже вскрывшейся актиномикомы;
- либо путём прокола проводят пункцию из подкожного поражения или внутреннего органа.
Простой осмотр биоматериала под микроскопом может показать друзы – это один из важных диагностических признаков.
Непосредственное наблюдение друз возможно только у 25% заболевших.
Из биохимических методов применяют:
- иммунофлюоресценцию, когда биоматериал обрабатывают иммунной сывороткой с антителами, меченными флюорохромом;
- антибиотикограмму – на посев с возбудителем вносят различные противомикробные средства, чтобы определить, к какому из них патоген наиболее чувствителен;
- ПЦР – полимеразная цепная реакция, когда под воздействием специальных биохимических условий отдельные фрагменты ДНК начинают многократно реплицироваться (создаются многочисленные копии), что также помогает точно и быстро определить возбудителя.
Серологические методы диагностики к лучистым спорам грибка слабо применимы.
Профессиональное лечение
Сразу стоит подчеркнуть, что народными средствами можно лечить только наиболее лёгкие, поверхностные формы, протекающие достаточно легко.
При наличии хирургических осложнений первым этапом лечения будет:
Но в целом показано лечение консервативного плана.
- Подкожное и внутримышечное введение актинолизата.
– Раствор, содержащий самопроизвольно лизирующиеся штаммы аэробных актиномицетов, которые запускают аналогичный процесс в других колониях.
– На протяжении 3 месяцев с последующим профилактическим повторением через месяц перерыва. - Антибиотикотерапия.
– Бензилпенициллин, Эритромицин, Тетрациклин, Левофлоксацин, Цефоспорин и пр.. - НПВС и гормональные противовоспалительные.
– Как сопутствующая терапия для снятия особо тяжёлой симптоматики. - Физиотерапия.
– Здесь применяют облучение поражённых участков ультрафиолетом и лазером малой интенсивности (лазером не только обеззараживают, но и испаряют некротические образования).
– Но ключевое значение имеет электрофорез, поскольку при помощи электромагнитного поля можно ввести препарат непосредственно в подкожное поражение.

Варианты лечения актиномикоза народными средствами:
- Самый простой, но весьма эффективный способ – луковый свежевыжатый сок для обработки кожных поражений.
- Несколько зубчиков чеснока перемалываются и заливаются 100 мл спирта или водки на пару суток, после чего полученную настойку используют для наружного применения (рекомендуется перед применением развести небольшим количеством кипячёной воды).
- Иммуногенный и иммунотонизирующий сбор (все компоненты можно найти в ближайшей аптеке): по 2 ст. ложки сушёных листьев эвкалипта, хвоща, мелиссы сушёной и берёзовых почек плюс 4 ст. ложки зверобоя, 3 ст.ложки полученной смеси заливают 200 мл крутого кипятка и настаивают пару часов, пить после еды (в день необходимо выпивать все 200 мл, курс – не менее месяца).
Народные методы идут только как вспомогательная терапия, и лечащий врач должен быть в курсе их применения.
Профилактика
Основные профилактические моменты:
- Соблюдение мер, повышающих иммунитет – качественное витаминизированное питание, умеренные физ.нагрузки на свежем воздухе, здоровый сон.
- Устранение очагов возможной инфекции в организме – лечение кариозных зубов, профилактика ангины, поддержание здоровья миндалин.
- При наличии хронического воспаления в организме (гастрит, язва, аутоиммунные заболевания) – регулярное адекватное подавление очагов воспаления и наблюдение у лечащего врача.
В целом, актиномикоз при грамотном и своевременном подходе излечивается целиком с минимальным риском рецидива.

Актиномикоз – это хроническое инфекционное заболевание, которое возникает в результате проникновения в организм лучистых грибов – актиномицетов. Заболевание характеризуется появлением гранулематозных очагов в различных тканях и органах. Несмотря на то, что гранулематозные очаги могут располагаться практически на всех органах и тканях, в 80-85% случаев актиномикоз поражает челюстно-лицевая область.
Этиология (причины) и патогенез актиномикоза
Возбудителем актиномикоза является лучистый гриб, который впервые был описан у животных в 1877 году. А в 1878 году немецкий врач Джеймс Израиль впервые обнаружил аналогичные образования в воспалительных очагах у человека, и назвал их “лучистыми грибками человека”.
Существуют как аэробные, так и анаэробные виды актиномицетов, но в 90% случаев причиной болезни является анаэробная форма. Следует отметить, что актиномицеты довольно распространены в природе - их можно встретить практически везде. Но что более интересно, возбудителей актиномикоза можно обнаружить и в теле здорового человека: в желудочно-кишечном тракте, в полости рта и т.д. В полости рта их можно найти в области шейки зуба, в десневом кармане и в ретромолярном капюшоне, а также в кариозных полостях.
После проникновения в организм, актиномикоз начинает, распространяется в нем контактным, лимфогенным (через лимфу) или гематогенным (через кровь) путем. При распространении контактным путем актиномикотические друзы (колони актиномицета) проникают в рыхлую клетчатку, где образуют специфические гранулемы, которые распространяются на окружающие ткани. Гематогенный путь – это когда инфекция проникает в кровеносные сосуды и распространяется по всему организму. Лимфогенный путь – это распространение актиномикоза через лимфатическую систему. По мнению многих авторов, актиномикоз не может распространяться лимфогенно, так как размер друза больше чем размер лимфоузла, следовательно, друз не может проникнуть в лимфоузел, но, по мнению Робустовы в лимфоузел проникает не сам друз, а его маленькая часть, которая называется мицелла.
Следует отметить, что однократное попадание лучистых грибов в ткани недостаточно для возникновения заболевания. Для развития актиномикоза нужно повторное проникновение. Скрытый период заболевания длится 1-3 недели после внедрения актиномицетов, после чего начинают появляться симптомы.
Патологическая анатомия актиномикоза
Различают 2 формы морфологического проявления актиномикоза:
Классификация актиномикоза челюстно-лицевой области
Есть несколько классификаций актиномикоза челюстно-лицевой области, однако наиболее распространенной является классификация Робустовой, которая была предложена в 1992 году.
- Кожная форма
- Подкожная форма
- Слизистая форма
- Подслизистая форма
- Одонтогенная актиномикозная гранулема
- Подкожно-мышечная форма
- Актиномикоз лимфоузлов
- Актиномикоз периоста челюсти
- Актиномикоз кости челюсти
- Актиномикоз органов полости рта и других отделов челюстно-лицевой области: язык, слюнные железы, миндалины, верхнечелюстные пазухи, придатки глаз
Кожная форма актиномикоза
Кожная форма актиномикоза встречается сравнительно редко. Заболевание может возникать при распространении одонтогенного очага или при проникновении актиномицетов через повреждённый участок кожи лица. Заболевание имеет спокойное хроническое течение. Больные жалуются на незначительные боли и уплотнение в пораженной области. Иногда боль может отсутствовать. Больные указывают на постепенное увеличение актиномикозного очага. Температура тела не повышена. При осмотре обнаруживается воспалительная инфильтрация. Кожа над инфильтратом постепенно истончается и ограничивается, а цвет кожи изменяется от ярко-красного до буро-синего.
Кожные покровы лица постепенно расслаивается, и на лице возникают гнойники (пустулы) или бугорки. Пустулы заполнены серозной или гнойной жидкостью, а бугорки содержат грануляционные разрастания. В редких случаях встречается и сочетание бугорков и пустул. В очень поздних стадиях актиномикоза могут образоваться свищи, которые имеют тенденцию самопроизвольно и быстро закрываться. Из свищей идет серозно-гнойное или кровянистое выделение.
Кожная форма актиномикоза лица имеет тенденцию распространяться вдоль тканей лица.
Подкожная форма актиномикоза
Во время подкожной формы актиномикоза поражается подкожно-жировая ткань. Как правило, пораженная область находится неподалеку от того места, откуда инфекция вошла в организм. Заболевание может возникать на фоне абсцесса, флегмоны или быть следствием контактного распространения кожной формы актиномикоза. Подкожная форма актиномикоза также может образоваться как следствие поражения надчелюстных или щечных лимфатических узлов, после некротического расплавления, которых в процесс вовлекается подкожная клетчатка.
Подкожная форма актиномикоза характеризуется длительным, но спокойным течением. В период распада специфической гранулемы болезнь может сопровождаться незначительными болевыми ощущениями и повышением температуры тела. В актиномикозном очаге могут наблюдаться экссудативные или пролиферативные изменения.
Слизистая форма актиномикоза
Слизистая форма актиномикоза встречается сравнительно редко. Наиболее частой причиной данной формы является повреждение слизистой оболочки полости рта разными травмирующими факторами: рыбные кости, острые края зубов и т.д. После травмы в слизистой оболочке образуется дефект, через который и проникают лучистые грибы. Чаще всего поражаются слизистая оболочка нижней губы, щек, подъязычной области, а также нижней и боковой поверхности языка.
Течение слизистой формы актиномикоза медленное и спокойное. Боли незначительные, а температура тела не повышена. При осмотре больного определяется воспалительный инфильтрат, который расположен поверхностно, а слизистая оболочка над ним ярко-красная. Постепенно слизистая оболочка истончается и открывается, образуя мелкие свищевые ходы, из которых выделяются грануляции.
Подслизистая форма актиномикоза
Подслизистая форма актиномикоза чаще развивается на фоне травмы слизистой оболочки или в результате одонтогенной инфекции. Данная форма характеризуется преимущественно спокойным течением: температура тела не повышена, болевые ощущения умеренные. Однако в зависимости от локализации процесса боли могут усиливаться при движениях нижней челюсти: открывании рта, разговоре, глотании. Также больных нередко беспокоит ощущение инородного тела в полости рта. При пальпации определяется плотный инфильтрат круглой формы, который постепенно уплотняется, а слизистая оболочка над ним спаивается, становясь мутной. Процесс может обостряться, вследствие чего увеличивается отек соседних тканей, появляется незначительная болезненность и образовывается участок глубокой флюктуации.
Одонтогенная актиномикозная гранулема
Одонтогенная актиномикозная гранулема встречается довольно часто, но распознать данный вид бывает нелегко. Различают одонтогенную актиномикозную гранулему кожи, подкожной клетчатки, подслизистых тканей и периоста челюсти.
При локализации очага в подкожной клетчатке и коже наблюдается образование тяжа по переходной складке, который идет от зуба к очагу в мягких тканях.
Периостальная форма имеет медленное бессимптомное течение, и характеризуется тем, что очаг связан с пораженным периодонтом. При обострении процесс распространяется к слизистой оболочке, образовывая свищевой ход.
Подкожно-мышечная форма актиномикоза
Подкожно-мышечная форма актиномикоза встречается сравнительно часто. При этой форме актиномикоза сначала в процесс вовлекаются подкожная, межмышечная, межфасциальная клетчатки, после чего инфекция распространяется на кожу, мышцы и лицевые кости. Больные жалуются на припухлость, вследствие воспалительного отека и последующей инфильтрации мягких тканей. Очень часто клиника подкожно-мышечной формы актиномикоза практически не отличается от картины абсцессов и флегмон. Зачастую первым симптомом является ограниченное открывание рта. При осмотре больного определяется глубокий инфильтрат. С течением болезни кожа над актиномикозным очагом постепенно истончается и перфорируется. Из перфорированного участка выделяется гноевидная жидкость, которая нередко содержит мелкие, беловатые (иногда пигментированные) зерна – друзы актиномицетов.
Начало заболевания острое и сопровождается повышением температуры тела до 38-39 °C. После вскрытия очага острые воспалительные явления стихают. В последующем процесс может развиваться по 2 путям: или происходит постепенная резорбция и ограничение инфильтрата, или процесс распространяется на соседние ткани.
Актиномикоз лимфоузлов
Актиномикоз лимфоузлов является одним из самых разнообразных видов актиномикоза. В зависимости от локализации процесса, актиномикоз лимфоузлов может проявляться в виде абсцедирующего лимфаденита, аденофлегмоны, лимфангита или хронического гиперпластического лимфаденита.
Если процесс локализуется в лицевых, подбородочных, поднижнечелюстных или шейных лимфоузлах, преобладает поражение в виде абсцедирующего или гиперпластического лимфаденита. А если поражаются лимфоузлы поднижнечелюстного или подбородочного треугольника, тогда заболевание протекает в виде аденофлегмоны.
Актиномикозный лимфангит развивается как хронический процесс лимфатических сосудов. Может протекать как изолированно, так и при актиномикозном поражении лимфоузлов. При осмотре обнаруживается поверхностный, плоский инфильтрат, который с течением заболевания размягчается и спаивается с кожей.
Абсцедирующий актиномикозный лимфаденит характеризуется появлением ограниченного, слегка болезненного, плотного инфильтрата. Болезнь развивается медленно, температура тела не повышена. Однако при абсцедировании лимфоузлов боли значительно усиливаются, наблюдается повышение температуры тела до субфебрильной. Но после вскрытия абсцесса, процесс медленно подвергается обратному развитию. Следует отметить, что даже после выздоровления инфильтрат полностью не рассасывается.
Актиномикозная аденофлегмона по клиническому течению похожа на обычную аденофлегмону, вызванную гноеродной инфекцией. Характерно наличие в пораженной области болевых ощущений разной интенсивности. Температура тела повышена. Наблюдается выраженный отек в соседних тканях, а цвет кожи над пораженными участками постепенно меняется до красновато-синего цвета.
Гиперпластический лимфаденит – характеризуется увеличением и уплотнением лимфоузла, который напоминает опухоль или опухолеподобное заболевание. Течение медленное и бессимптомное. Процесс может обостряться и абсцедировать.
Актиномикоз периоста челюсти
Актиномикоз периоста челюсти по сравнению с другими видами актиномикоза встречается реже. Процесс может протекать в виде экссудативного или продуктивного воспаления. Чаще всего поражается периост нижней челюсти с вестибулярной стороны.
При экссудативной форме актиномикоза воспалительные процессы появляются в области зуба, а потом переходят на альвеолярную часть и тело челюсти. Больные жалуются на незначительные болевые ощущения. При обследовании обнаруживается плотный болезненный инфильтрат в преддверии полости рта, который постепенно размягчается и ограничивается. Наблюдается также покраснение слизистой оболочки в области инфильтрата. Перкуссия зубов в области инфильтрата безболезненна.
Продуктивный вид чаще встречается у детей и подростков. Наблюдается утолщение основания нижней челюсти за счет утолщения надкостницы. При длительном течении процесс с периоста может перейти на основание челюсти, деформируя ее.
Актиномикоз челюсти
Актиномикоз челюсти, в подавляющем большинстве случаев, поражает нижнюю челюсть. Различают 2 вида актиномикоза челюсти: деструктивный или продуктивно-деструктивный.
Первичный деструктивный актиномикоз – может проявляться в виде внутрикостного абсцесса или внутрикостной гуммы. При внутрикостном абсцессе больные жалуются на боли, которые постепенно становятся интенсивными и принимают невралгический характер. Наблюдается отек мягких тканей, вследствие чего может развиться воспалительная контрактура жевательных мышц. Течение внутрикостной гуммы медленное и спокойное, болезненные ощущения незначительны. Во время обострений может возникнуть воспалительная контрактура жевательных мышц.
Продуктивно-деструктивный актиномикоз челюсти чаще наблюдается у детей и подростков. В основном заболевание начинается после одонтогенного или тонзилогенного воспалительного процесса. Наблюдается утолщение пораженной кости за счет периостальных наложений. Болезнь имеет длительное хроническое течение. Иногда наблюдаются обострения, в ходе которых появляются боли, повышается температура тела, ограничивается открывание рта.
Актиномикоз органов полости рта
Наиболее частыми формами актиномикоза органов полости рта являются актиномикоз языка, миндалин и слюнных желез. А актиномикоз верхнечелюстной пазухи встречается сравнительно редко.
Актиномикоз языка, как правило, возникает вследствие хронических травм, причиной которых могут стать острые края зубов, неправильно изготовленный протез, инородные тела и т.д. Клиническая картина болезни зависит от локализации поражения. Поражение в области спинки или кончика языка характеризуется наличием безболезненного или малоболезненного участка, который долгое время может не изменяться. Но в какой-то момент неизбежно происходит абсцедирование или спаивание актиномикозного узла со слизистой оболочкой языка, вследствие чего образуется свищ.
Актиномикоз миндалин встречается редко. Миндалины постепенно увеличиваются и уплотняются до хрящевой консистенции. При обострении процесс распространяется на соседние ткани. Больные жалуются на ощущение инородного тела в глотке.
Актиномикоз слюнных желез может быть первичным или вторичным. Часто инфекция проникает в слюнную железу, через ее проток. В зависимости от течения и характера воспалительной реакции выделяют следующие виды актиномикоза слюнных желез:
- Экссудативный ограниченный и диффузный актиномикоз
- Продуктивный ограниченный и диффузный актиномикоз
- Актиномикоз глубоких лимфоузлов в околоушной железе
Актиномикоз верхнечелюстной пазухи встречается редко. Инфекция проникает одонтогенным или риногенным путем. Клиника актиномикоза верхнечелюстной пазухи напоминает гайморит: наблюдается затрудненное носовое дыхание, иногда гнойные выделения из носа. Слизистая оболочка преддверия полости рта инфильтрирована. При обострении наблюдаются отек в подглазничной, щечной и скуловой области.
Диагностика актиномикоза
Диагноз при актиномикозе ставится на основе следующих исследований:
- Микробиологическое исследование выделений
- Кожно-аллергическая проба с актинолизатом
- Рентгенологическое исследование
Микробиологическое исследование является наиболее простым методом диагностики актиномикоза. Цитологическое исследование окрашенных мазков позволяет определить актиномицетов, вторичную инфекцию. Если этот метод не дает исчерпывающего ответа, то необходимо выделить культуры актиномицетов путем посева.
Кожно-аллергическую пробу ставят по Асину: 0.3мл актинолизата вводят в толщу кожи на поверхности предплечья. На расстоянии 10см от актинолизата вводят 0.3мл мясопептонного бульона. Через час появляются волдыри, которые вскоре (1-2 часа) исчезают и на их месте появляется эритема. У здоровых людей эритема исчезает в течении 12 часов, но если человек болен, эритема исчезнет только через 36-48 ч.
Рентгенологическое исследование играет большую роль при диагностике первичных и вторичных поражений костей актиномикозом. А для диагностики актиномикоза слюнных желез широко используется сиалография.
Лечение актиномикоза
Лечение актиномикоза комбинированное и включает в себя следующие процедуры:
- Хирургический метод
- Воздействие на специфический иммунитет
- Повышение общей реактивности организма
- Воздействие сопутствующую гнойную инфекцию
- Противовоспалительная, десенсибилизирующая, симптоматическая терапия
- Физические методы лечения
Хирургический метод заключается в удалении зубов, которые являются источниками инфекции, а также в обрабатывании актиномикозных очагов в мягких и костных тканях. Большое значение имеет уход за раной после вскрытия очага. Рану дренируют, обрабатывают 5% настойкой йода, после чего заполняют рану порошком йодоформа.
Специфическая иммунотерапия – проводят актинолизатотерапию, которая дает хорошие результаты.
Для снятия общей интоксикации внутривенно вводят растворы гемодеза, реополиглюкина с добавлением витаминов.
При вторичной инфекции проводят антибиотикотерапию.
Большое значение имеют физические методы лечения – УВЧ, ионофорез и фонофорез лекарственных препаратов.
Читайте также:


