Кандидозы и глубокие микозы
Среди распространенных дерматологических болезней лидирующие позиции занимают заболевания, провоцируемые грибами.
Глубокие микозы – грибковые заболевания, при которых поражаются не только кожа или ногтевые пластины, но и внутренние органы.
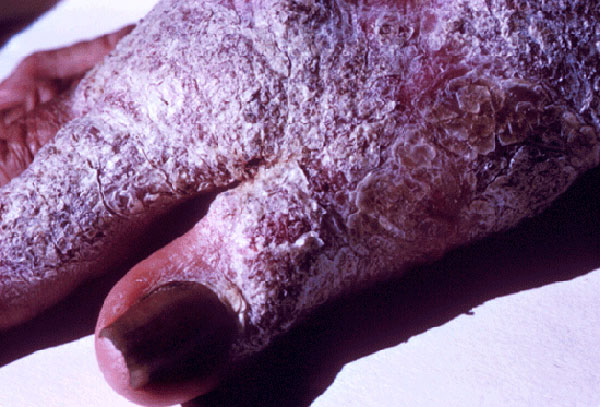
Сложности возникают при лечении данного вида заболевания, так как грибки внедряются в ткани и органы человека. В запущенных случаях они могут пребывать в организме на протяжении всей жизни и проявляться в виде рецидивов.
Что приводит к развитию глубоких микозов? Как проявляется заболевание и какова симптоматика? Как избавиться от глубокого микоза навсегда? Рассмотрим далее в статье.
Особенности заболевания
Глубокие микозы – общее название заболеваний, вызванных различными грибами. Поражение распространяется на органы и системы, а именно:
- кожные покровы;
- подкожную клетчатку;
- слизистые оболочки;
- нервную систему;
- внутренние органы;
- опорно-двигательный аппарат.
Отдельные виды патогенной флоры могут вызвать опасные инфекции. Часто они имеют высокую степень заразности и тяжесть течения. При отсутствии своевременного лечения и переходе болезни в запущенную стадию высока вероятность летального исхода.
- при снижении защитных свойств организма;
- вследствие переохлаждения;
- в результате проникновения штаммов микроорганизмов.
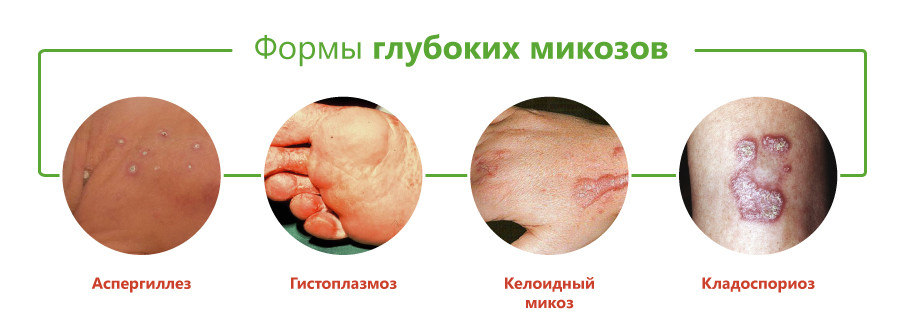
Виды микозов
Возбудителями системных или глубоких микозов являются грибы.
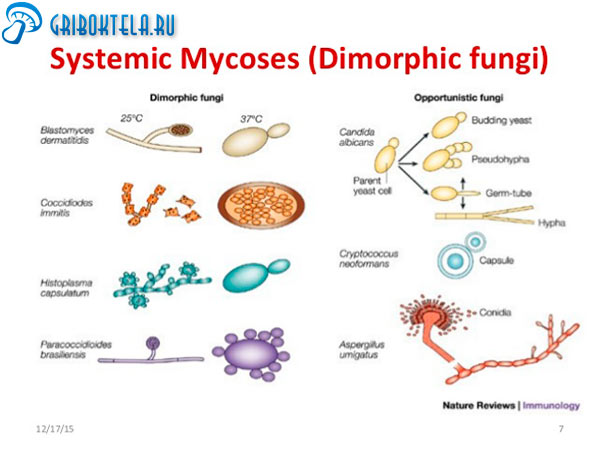
Они вызывают следующие виды болезней:
- Кокцидиоидоз. Встречается преимущественно в тропическом и субтропическом климате. Поражение распространяется на печень, селезенку, кости, головной мозг.
- Гистоплазмоз или заболевание Дарлинга. Передается воздушно-капельным путем и при контакте с почвой. Встречается в долине реки Миссисипи. На начальной стадии грибок скапливается в носоглотке и далее внедряется в ткани.
- Хромомикоз. Проявляется там, где произошло внедрение грибка, в виде бугорка с шероховатой поверхностью, который далее перерастает в образование.
- Аспергиллез. Вызван плесневыми грибами, которые проникают в организм при вдыхании зараженного воздуха. Возбудители развиваются на заплесневелых овощах, фруктах, сдобе, в деревянных помещениях с повышенной влажностью, на комнатных цветах при их чрезмерном поливе. У человека, имеющего хороший иммунитет, при вдыхании подобных спор начинается сильный кашель. При этом патогенная флора отвергается.
- Цефалоспориоз. Болезнь начинается при проникновении спор грибов в организм человека через различные порезы и микротравмы. На начальной стадии микозы схожи с развитием дерматитов. При развитии процесса возникают значительные воспаленные участки кожи.
- Мукороз требует применения своевременной и точной диагностики. Возбудитель широко встречается в окружающей среде. Поражает преимущественно овощи и фрукты. Проявляется в виде быстро распространяющихся по телу гнойных проявлений.
Причины и формы возникновения
Глубокий микоз возникает по следующим причинам:
- снижение защитных сил организма;
- длительный прием антибактериальных препаратов;
- дисбактериоз различной этиологии;
- ВИЧ;
- наличие хронических заболеваний;
- неправильная гигиена;
- неблагоприятная экологическая обстановка;
- радиационное излучение;
- малоподвижный образ жизни;
- пагубные привычки: табакокурение, прием алкоголя и наркотиков.
Симптоматика заболевания
В большинстве случаев наблюдается поражение шейно-лицевой области. Немного реже затрагивает грудную и брюшную, при этом болезнь распространяется, соответственно, на легкие, печень, селезенку, почки и кишечник.
Микозы проявляются следующими симптомами:
- возникновение сильного зуда, а также отслаивание участков кожи;
- раздражение и опрелости в складках кожи;
- аллергические реакции в виде сыпи по телу;
- шелушение участков кожи;
- кашель;
- головная боль;
- повышение температуры тела;
- боль в груди;
- отхождение сгустков при кашле.
Глубокие микозы могут вызывать дополнительные симптомы:
- нервозность;
- апатия;
- ухудшение аппетита;
- снижение массы тела.
Диагностика заболевания
Выявить глубокие микозы достаточно сложно, так как специфические симптомы отсутствуют и есть схожесть с иными заболеваниями.
Диагностика имеет существенные отличия от обычных лабораторных исследований. Выявить возбудитель в запущенной стадии можно только после проведения исследования в специальном клинико-лабораторном центре.
Системный микоз встречается достаточно часто, при этом он не всегда распознается. Образование трофических язв часто имеет именно грибковое происхождение.
Проводятся следующие исследования:
- люминесцентное;
- микроскопическое;
- гистологическое;
- микологическое.
Используют следующий биологический материал:
- гнойные выделения;
- мокрота;
- соскоб ногтевых пластин;
- ткани внутренних органов;
- кровь.
Основное участие в выявлении заболевания должно лежать на врачах дерматологах. Ведущим диагностическим критерием остается распознавание тканевой формы гриба. На сегодняшний день методы терапии глубоких микозов не достаточно разработаны. Многие грибы стойки к применению лечебной терапии.
Лечение
Глубокий микоз – серьезное заболевание. Терапия направлена на избавление от основного заболевания и включает противогрибковые средства для общего и наружного применения.
Условия для успешного лечения микозов:
- гигиена, которая включает обработку помещения, дезинфекцию постельного белья и медицинского инструмента;
- сбалансированный рацион, в котором преобладает растительная и молочная пища;
- прием витаминных и минеральных комплексов.
Важный этап лечения – укрепление иммунитета. При раннем диагностировании назначаются иммуностимулирующие и витаминные препараты, а также специальное питание.

Во время лечения необходимо пересмотреть свой рацион, питание должно быть низкоуглеводным. Полностью исключить выпечку, сдобу и сладости, ведь они приводят к увеличению сахара в крови, а это благоприятная среда для развития грибка. Исключить прием маринованной, соленой, пряной пищи.
Добавить в рацион:
- отварное, тушеное, приготовленное на пару мясо;
- рыбу нежирных сортов;
- свежие фрукты и овощи;
- обезжиренные молочные и кисломолочные продукты;
- хлеб из отрубей;
- макароны твердых сортов.
В тяжелых случаях назначается прием антибактериального препарата Амфотерицин В, который эффективно подавляет рост грибов (но при этом имеет ряд побочных эффектов).
Менее токсичен таблетированный препарат Амфоглюкамин. Курс терапии длительный, не менее одного месяца.
Терапия глубоких микозов с повреждением кожного покрова заключается в приеме противогрибковых препаратов, обладающих широким спектром действия: Кетоконазол, Флуконазол. Данные препараты оказывают пагубное воздействие на многие виды грибов, при этом имеют минимум побочных эффектов.
Отзывы пациентов, которые на протяжении лечения принимали данные препараты, положительные. Они не вызывают ухудшения состояния и ускоряют процесс выздоровления.
Если у больного СПИД, то применяются Кетоконазол, Флуконазол в капсулах и таблетках.
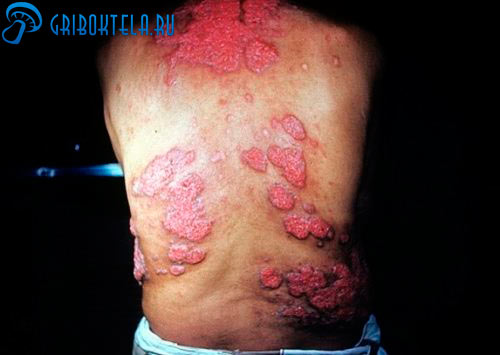
При поражении стоп и ногтей используются противогрибковые мази и крема. Предварительно, перед нанесением, область необходимо распарить в воде с добавлением соды, после насухо вытереть и наносить крем. Отличного результата можно добиться, применяя лаки Батрафен, Лоцерил.
В тяжелых случаях показано хирургическое вмешательство. В его процессе отсекают поврежденную ткань и дополняют лечение противогрибковыми препаратами.
В зависимости от места локализации грибка могут применяться желчегонные препараты и диуретики, а также препараты, восстанавливающие микрофлору.
Иногда применяются методы народной медицины. Перед их использованием целесообразно проконсультироваться с врачом. Для наружного применения используют примочки, компрессы, ванны, мази, лосьоны. Внутрь принимают отвары и настойки.
Широко применяются:
Профилактические меры
Предотвратить развитие грибковых заболеваний можно, соблюдая следующие простые правила:
- исключить контакт со старой, пораженной плесенью древесиной;
- огородные работы выполнять только в перчатках;
- не употреблять продукты с плесенью и гнилью;
- при повреждении кожного покрова стоит обработать рану антисептическим раствором;
- всяческими способами укреплять иммунитет;
- вести здоровый образ жизни и полностью отказаться от пагубных привычек.
При возникновении высыпаний на коже необходимо проконсультироваться с врачом. Не заниматься самолечением, ведь неправильно подобранная терапия может привести к возникновению негативных последствий. Успешное лечение напрямую зависит от своевременно выявленной патологии.
Прогноз
Когда повреждение затрагивает кожный покров, то прогноз, в большинстве случаев, благоприятный. Тяжелый – в случаях, когда глубокие микозы распространяются на внутренние органы (легкие и мозг).
Системные, или глубокие микозы – группа инфекционных заболеваний, вызванных грибковым поражением не только кожи, но и других органов. Некоторые из них (кокцидиоидоз и гистоплазмоз) относятся к особо опасным инфекциям, в связи с их высокой заразностью и тяжестью клинических проявлений.
Системное поражение организма грибками может проявляться патологией кожи, органов пищеварения, дыхания, лихорадкой, снижением веса, психическими расстройствами и многими другими признаками.
Большинство системных микозов вызвано грибками, которые в норме живут во внешней среде и на коже человека, не приводя к патологии. Однако при снижении защитных сил организма возбудитель активизируется, проникает в кровоток и вызывает поражение внутренних органов.

В последние годы глубокие микозы встречаются все чаще. Это связано с распространением факторов риска инфекции:
- химиотерапия и облучение у онкологических больных;
- применение иммунодепрессантов и глюкокортикоидов;
- длительное лечение антибиотиками;
- ВИЧ-инфекция и СПИД;
- аутоиммунные болезни (склеродермия, псориаз, ревматоидный артрит, сахарный диабет, синдром Рейно и другие).
Заболевание имеет хронический характер, его признаки развиваются постепенно. На ранних стадиях возможно бессимптомное течение.
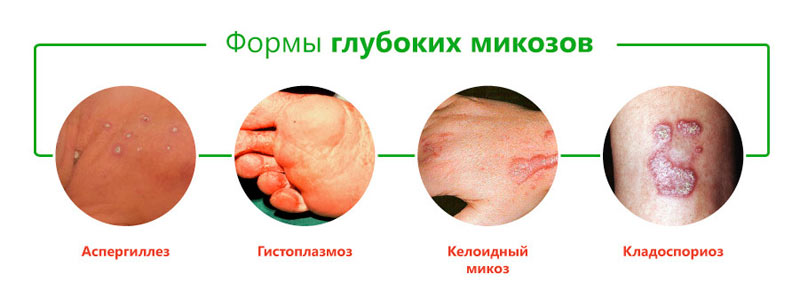
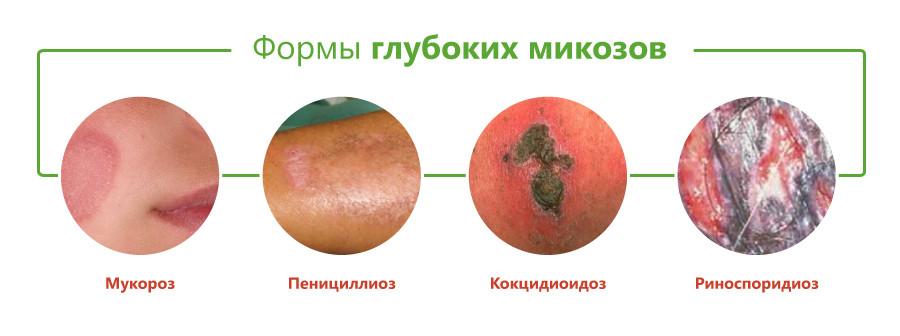
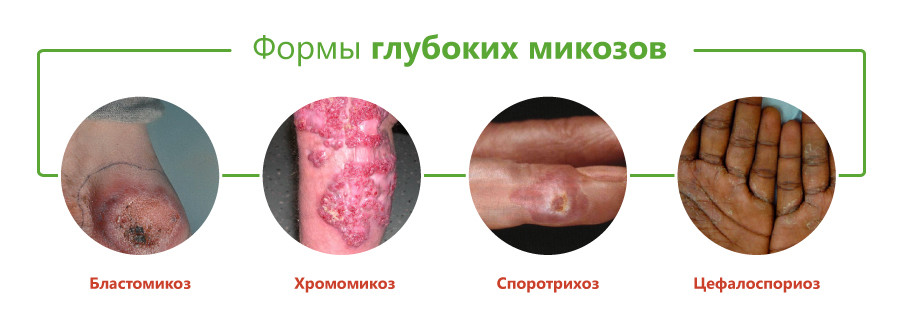
Виды глубоких микозов
Классификация глубоких микозов основана на виде возбудителя и включает следующие формы:
- бластомикоз и криптококкоз;
- гистоплазмоз;
- кокцидиоидоз;
- споротрихоз;
- мукороз;
- аспергиллез;
- пенициллиоз;
- хромомикоз;
- риноспоридиоз;
- цефалоспориоз;
- кладоспориоз;
- келоидный микоз;
- мицетомы грибковой природы.
К глубоким псевдомикозам относятся актиномикоз и нокардиоз.
Принято считать, что возбудители большинства этих заболеваний вызывают глубокий эндемический микоз, то есть встречаются только на отдельных участках территории Земли. К ним относятся бластомикоз, кокцидиоидоз, паракокцидиоидоз, гистоплазмоз, пенициллиоз, хромомикоз. Они встречаются в некоторых регионах Америки, Юго-Восточной Азии, Африки, Австралии. Однако в связи с увеличением миграции населения эти болезни могут возникать и у жителей других районов.
Симптомы глубокого микоза не всегда зависят от его причины. У больных появляется кашель, лихорадка, боль в костях и суставах, боль в груди, правом подреберье, увеличение лимфатических узлов. При поражении мозга и его оболочек нарушается сознание и развивается кома.
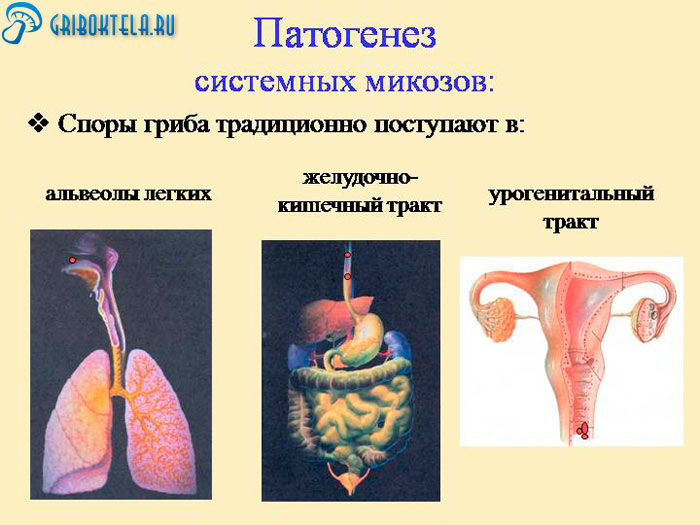
Причины возникновения
Возбудители системных микозов часто живут в почве эндемичных участков. При контакте с пылью и землей они попадают в дыхательные пути человека. При последующей миграции населения инфекция распространяется в более благополучные страны.

В окружающей среде такая форма грибка трансформируется в мицелиальную. При проникновении ее с пищей, водой или воздухом она способна вызвать заболевание у другого человека.
Во многих случаях для активации грибков в организме необходимо снижение иммунной защиты человеческого организма. Эти условия возникают при длительном и необоснованном приеме антибиотиков, цитостатиков, противовоспалительных гормонов. На этом фоне может не только развиться инфекция, попавшая извне, но и внутренние сапрофитные грибки, безвредные для здорового человека (актиномицеты, аспергиллы, кандида, плесневые грибки).
Одна из главных причин развития системных микозов в нашей стране – синдром приобретенного иммунодефицита. В таком случае инфекция протекает очень тяжело, плохо поддается лечению и нередко служит причиной неблагоприятного исхода.
Кроме того, встречаются случаи заражения персонала лабораторий, работающего с культурой грибков.
Способы диагностики микозов
Эти инфекции встречаются в общей практике нечасто, поэтому диагностика обычно затруднена. Кроме того, эти заболевания имеют схожие внешние признаки с другими поражениями кожи, разнообразные общие проявления и нередко сочетаются с кожным туберкулезом и пиодермиями.
Основа диагностики – распознавание тканевой формы грибка, имеющей особенности у каждого возбудителя. Для этого необходимо получить срез ткани, например, при биопсии, окрасить его специальными веществами и изучить под микроскопом.
Получение культуры возбудителя, то есть выращивание его на питательной среде, крайне затруднено и проводится лишь в специализированных лабораториях.
Дополнительные методы диагностики:
- биопсия кожи;
- определение антигенов и антител к грибку в сыворотке крови;
- рентгенография легких и костей;
- люмбальная пункция;
- пункция костного мозга.
Лечение
Терапия системных грибковых инфекций зависит от общего состояния пациента, вида возбудителя, формы и тяжести течения болезни, сопутствующих заболеваний, переносимости лекарств.
Лечение глубоких микозов основано на применении фунгицидных препаратов.
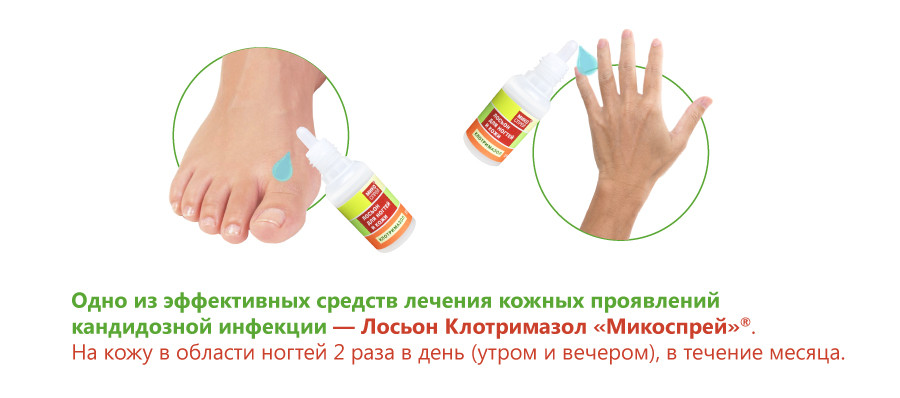
При системном кандидозе применяется амфотерицин В. Иногда лечение дополняется флуцитозином. При одновременном грибковом поражении кожи назначаются местные формы кетоконазола. Одно из эффективных средств лечения кожных проявлений кандидозной инфекции – лосьон Клотримазол для кожи и ногтей. Этот препарат для лечения микозов обладает высокой эффективностью, безопасностью и имеет доступную стоимость. Заказать его можно в нашем интернет-магазине fitosila.ru.
Кетоконазол может использоваться внутрь и в виде лосьона или других наружных форм для профилактики кандидоза у больных с иммунодефицитом. При кандидозном эндокардите может понадобиться хирургическая операция – замена пораженного клапана на искусственный.
Лечение аспергиллеза проводят, используя амфотерицин В и итраконазол. При аллергическом варианте болезни, сопровождающемся приступами бронхиальной астмы, дополнительно назначаются глюкокортикоидные гормоны. При тяжелом поражении легких, сопровождающемся кровохарканьем, выполняют операцию – удаление доли или всего легкого.
Амфотерицин В или кетоконазол используются для лечения гистоплазмоза, криптококкоза, кокцидиоидомикоза, паракокцидиоидомикоза, бластомикоза. Только амфотерицин В применяется в терапии мукоромикоза и споротрихоза.
Дополнительно проводится патогенетическая и симптоматическая терапия, направленная на снятие интоксикации и поддержание жизненных функций организма:
- инфузии солевых растворов, гемодеза, плазмы;
- витамины и общеукрепляющие средства;
- бронхолитики;
- обезболивающие и другие.
В случае тяжелой дыхательной недостаточности, вызванной грибковой пневмонией, показана кислородотерапия или искусственная вентиляция легких.
Профилактика глубоких микозов
Способы предупреждения системных микозов можно разделить на 3 группы.
Находясь в эндемичных районах Америки, Юго-Восточной Азии или Африки, следует соблюдать правила личной гигиены. Путешествуя в природных условиях, нужно избегать контакта с пылью или водой из рек и прудов. Если после возвращения на родину человек почувствовал ухудшение самочувствия, у него появился кашель, боли в груди, лихорадка, нужно обязательно проконсультироваться у инфекциониста, сообщив ему о районе своей поездки.
Чтобы повысить сопротивляемость организма к грибковой инфекции, следует избегать необоснованного применения антибиотиков и гормональных препаратов. Во время лечения по поводу злокачественной опухоли нужно соблюдать все предписания врачей по профилактике инфекций.
ВИЧ-инфицированным людям нужно регулярно наблюдаться у инфекциониста и получать при необходимости антиретровирусную терапию.
Микоз (или грибковая инфекция) в медицине встречается чаще под названием кандидоза.
Обычно, кандидоз появляется во влажных частях тела, там, где для микроскопических грибов существуют благоприятные условия:
- между пальцев ног и рук;
- в зоне ногтей;
- в области генитальных органов;
- в складках кожи.
Кандидоз рта является безболезненной инфекцией, во многих случаях с рецидивами, появляющейся во рту или в глотке. Часто появляется у новорожденных, у маленьких детей и у пожилых людей, но в некоторых условиях может появляться у любого человека в независимости от возраста.
Молочница (генитальный кандидоз) является безболезненным грибковым заболеванием, встречающейся у многих женщин, особенно в таких случаях:
- при беременности;
- во время курса лечения антибиотиками (антибиотикотерапии).
Баланит является более редкой инфекцией пениса, но с очень раздражающими последствиями.
Системные грибковые инфекции могут появляться в таких ситуациях:
- при сахарном диабете;
- при СПИДе;
- во время лечения различными препаратами с подавляющими свойствами на иммунную систему.
Симптомы микоза
- шелушение кожи на руках, особенно между пальцев;
- опухание ногтевых складок в области кутикулы;
- боль;
- покраснение;
- нагноение.
- белые безболезненные образования во рту или в глотке, которые могут отделяться во время приёма пищи или при очистке зубов.
- Это заболевание чаще всего встречается у новорожденных, у пожилых людей и у больных СПИДом.
- белые образования во рту и в глотке, которые в некоторых случаях сопровождаются болью во время проглатывания.
- кандидоз пищевода может появиться как осложнение СПИДа.
- сыпь розового цвета с чешуйчатыми краями или с появлением волдырей;
- зуд;
- жжение в складках кожи.
- зуд и воспаление в генитальной зоне;
- покраснение и нагноение влагалища;
- густое белое выделение и боли во время полового акта.
- красные пятна и волдыри на пенисе;
- зуд;
- острая боль.
Когда обратиться к врачу при кандидозе?
- если с вышеупомянутыми симптомами вы встречаетесь в первый раз;
- если инфекция не подаётся лечению или вы сталкиваетесь с рецидивом. В таком случае возможно у больного сахарный диабет или СПИД.
Причины микоза (кандидоза)
Candida albicans является грибковым микроорганизмом который прекрасно может существовать в таких частях тела при этом не причиняя неудобства организму:
- во рту;
- в пищеварительной системе;
- на коже.
Дело в том, что у организма есть хорошая бактериальная флора, которая и держит этот гриб под контроль. Если у организма данная бактериальная флора повреждается или скорость развития Candida albicans является очень бурной, могут появляться грибковые заболевания.
Причинами появления грибковых инфекции (микозов) являются:
- болезни, которые ослабляют организм;
- стресс;
- антибиотики, во время лечения которыми умирает большая часть и полезных бактерий.
Диабетики чаще всего рискуют заболеть микозами, потому что у них высокий уровень сахара в крови и моче, а также низкая устойчивость к инфекциям.
Чаще всего микозы встречаются у людей, которые постоянно контактируют с водой:
- мойщики посуды;
- дети, которые постоянно кладут пальцы в рот;
- люди, одежда которых задерживает влажность тела.
Опрелость у новорожденных, известная также как кандидозный дерматит, появляется из-за бурного размножения микроскопических грибков в складках кожи новорожденного.
В медицинской практике известны также случаи заражения грибом Candida через внутривенный катетер или при катетеризации (зондировании) мочевого пузыря.
Если грибковая инфекция мигрирует к почкам, легким, мозгу или другим органам, то она может привести к системным осложнениям. Но, как правило, такие осложнения могут появиться только у серьёзно больных людей или у больных с очень серьёзными проблемами иммунной системой (при диабете, при наркомании).
Диагностика микоза
Для диагностики таких видов микоза как кандидоз рта, врач проанализирует белые образования пациента и возьмёт образец для анализов.
При подозрении на молочницу (генитальный кандидоз), доктор проанализирует свежий образец влагалищного мазка.
Для того чтобы выявить системный кандидоз, врач проанализирует пробы крови, кала или больной ткани.
Лечение микоза
Лечение микоза зависит от ситуации больного, но в любом случае её цель является остановка размножения микроскопического грибка ответственного за инфекцию.
Для лечения кандидоза рта могут использоваться такие противогрибковые лекарственные препараты:
Для новорожденных при кандидозе рта используется нистатин, который вводится пипеткой.
Кандидоз кожи и ногтей лечится локальным применением клотримазола.
При молочнице используется внутривагинальной крем содержащий клотримазол или миконазол.
Все вышеперечисленные лекарственные препараты, во многих странах, освобождаются без рецепта.
Если эти препараты вам не помогают, вы можете обратиться к врачу, а он может назначить крем, содержащий терконазол, или пероральный противогрибковый препарат на базе флуконазола
Если врач выявил у пациента системный кандидоз, тогда он может назначить инъекции амфотерицина или флуцитозина.
Альтернативная медицина при микозе справляется с тремя задачами:
- укрепить иммунитет, чтобы организму было легче противостоять микозам;
- вылечить различные виды кандидоза;
- предотвратить появление рецидивов.
Для лечения кандидоза кожи можно локально использовать неразбавленное масло чайного дерева по 2-3 раза в день. При использовании данного народного средства слабое чувство жжения является нормальной, но если лечение становится болезненной, рекомендуется её приостановить.
Бальзам с календулой применяется при кандидозах кожи у детей старше 2-ух лет.
Для лечения микозов могут использоваться различные гомеопатические препараты. Для этого попросите у авторизованного гомеопата назначить вам подходящие препараты в зависимости от симптомов болезни.
Профилактика микоза
- Если вы обязаны много работать руками в воде, носите резиновые перчатки. После завершения работы в воде, мойте руки и используйте слабый противогрибковый крем, который выдаётся без рецепта;
- Носите только нижнее белье из хлопка или из шелка, которые по сравнению с нейлоном или с другими синтетическими материалами, позволяют влажности тела испаряться. Хорошо мойте и сушите белье. Как можно чаще меняйте её.
Хронический кандидоз
Хотя этот термин не имеет масштабного признания, некоторые врачи признают существование хронического кандидоза, который может затрагивать такие системы:
- иммунную систему;
- эндокринную систему;
- нервную систему;
- пищеварительную систему.
Лечение состоит в устранении предрасполагающих факторов, таких как:
- предрасполагающие лекарственные препараты;
- продукты питания, богатые дрожжами или рафинированными сахарами;
- овощи, богатые углеводами;
- молочные продукты.
Врач также может назначить анализы для того чтобы исключить различные заболевания:
- сахарный диабет;
- заболевания щитовидной железы.
Хорошим средством для борьбы с хроническим кандидозом является чай из 1 — 2 грамма сушёного корня барбариса обыкновенного (Berberis vulgaris) или гидрастиса (Hydrastis canadesis). Принимать такой чай следует по 3 раза в день.
С разрешением врача следует принимать ежедневные добавки железа (45 мг), цинка (45 мг) и селена (200 мкг). Избегайте больших доз селена!
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
Государственный институт усовершенствования врачей МО РФ, Москва
Нельзя не учитывать видовое разнообразие грибов рода Candida, а в этом роде грибов насчитывают около 150 видов, так как они имеют различие не только по морфологическим и биохимическим свойствам, но и, как следствие, особенности лабораторных способов выделения и диагностики, и, что наиболее важно – различную чувствительность к современным антимикотикам. Грибы рода Candida – дрожжевые (ранее их относили к дрожжеподобным) грибы, лишенные половой стадии жизненного цикла (почкование – единственная форма размножения грибов), с почкованием исключительно по голобластическому типу (в формировании дочерней клетки участвуют все слои материнской клеточной стенки); различной формы (округлой, цилиндрической, овальной, эллипсоидной). Виды Candida spp. способны образовывать псевдомицелий, в то время как образование мицелиальных структур не является критерием принадлежности к роду; могут иметь или не иметь рудиментарные псевдогифы, но не исключается наличие истинных гиф; они не образуют меланина и каротиноидных пигментов, дают отрицательный тест с синим диазонием В (DBB), не имеют уреазной активности (кроме некоторых штаммов C. krusei), клеточный гидролизат не содержит ксилозы. При изучении ультраструктуры гриба выявлена 5–6–слойная (до 8 слоев) клеточная стенка, цитоплазматическая мембрана, ядро, ограниченное ядерной мембраной, вакуоли, митохондрии, нитевидный компонент микрокапсулы, трабекулярные каналы клеточной стенки и другие компоненты клетки. Клеточная стенка многослойная, с делением на внешние и внутренние слои, и именно она значимо отличается по строению от клеточной стенки других высших эукариотов, определяя вирулентность грибов. Сandida spp. являются аэробами. Генетическая систематика основана на определенной последовательности молекулярного строения цепей ДНК, кодирующих рибосомальную РНК и ДНК генома митохондрий, кроме того от ближайших родственных грибов Сandida spp. отличается по количеству пар нуклеотиов.
По данным на сегодняшний день, заболевание человека кандидозом вызывают около 20 видов грибов рода Candida (систематизация этих видов приведена в таблице 1.)
Среди представителей рода Сandida на долю С. albicans приходится до 50–80% случаев выделения из пищеварительного тракта и до 70% – с гениталий. С. albicans – самый распространенный и изученный вид, вызывает около 90% случаев поверхностного и 50–70% – глубокого кандидоза. Считается, что С. albicans по патогенности превосходит остальные виды Сandida, но вместе с тем С. albicans обладает наилучшей чувствительностью к противогрибковым препаратам, сохраняя, однако, при этом способность развивать устойчивость к ним при длительном лечении.
C. tropicalis занимает второе место по частоте выделения от всех больных с кандида–инфекцией, уступая при этом второе место при урогенитальном кандидозе C. glabrata. C. glabrata значительно чаще выделяется на фоне сахарного диабета, часто носительство и заболеваемость ассоциируются с ВИЧ–инфекцией. Вагинальный кандидоз, вызванный C. glabrata, часто протекает в хронической рецидивирующей форме, в 7% возбудители устойчивы к имидазольным антимикотикам (напр.: миконазол, кетоконазол, клотримазол). При лечении ими смешанной (С. albicans вместе с C. glabrata) инфекции происходит селекция C. glabrata. Грибы C. tropicalis чувствительны к современным противогрибковым средствам, но в МПК превышающих таковые для С. albicans. При кандидозе, вызванном C. tropicalis, рекомендуется проводить лечение комбинацией из нескольких препаратов, этот вид чаще выявляется у больных с лейкозом и другими онкологическими заболеваниями, требующими длительной инфузионной и/или иммуносупрессивной терапии, соответственно чаще вызывая глубокий инвазивный и диссеминированный кандидоз, и достаточно редко – поверхностные поражения.
Вид C. parapsilosis по своим патогенным свойствам ближе к C. tropicalis и С. albicans. При поражении им также преобладают глубокий инвазивный и диссеминированный кандидоз, однако ввиду достаточно частой колонизации кожи здоровых лиц, особенно на кончиках пальцев под свободным края ногтя, нередко происходит поражение ногтевых пластинок.
Эпидемиологическое значение других не–albicans кандидозов гораздо менее заметно, но это не делает видовую диагностику микозов, вызванных Сandida spp., менее значимой, особенно при тяжелых поражениях данной инфекцией, так как чувствительность к современным антимикотикам, а соответственно и лечебная тактика, при не–albicans кандидозах отличается.
Грибы рода Сandida spp. обладают выраженными адаптивными свойствами, способностью выживать в разнообразных условиях внешней среды и макроорганизма, различными защитными морфологическими и биохимическими свойствами, позволяющими оптимизировать механизмы паразитирования, что в свою очередь увеличивает их патогенные свойства. Одним из основных факторов патогенности грибов всегда считался диморфизм. Однако Сandida spp. отличаются от классических диморфных грибов, так как у этого рода нет четкого деления на тканевые и сапрофитные формы; и даже в культурах, как и в макроорганизме при поражениях и носительстве, обнаруживаются различные по морфологии структуры: дрожжевые клетки, псевдогифы и истинные гифы (поэтому сейчас говорят не о диморфизме, а о полиморфизме видов Сandida spp.). К тому же у обычных диморфных грибов именно клетки в дрожжевой фазе развития являются тканевой формой существования, обеспечивающей факторы вирулентности грибов, в то время как эта фаза у Сandida spp. наименее патогенна. Более того, в эксперименте было установлено, что штаммы С. albicans, не образующие псевдогиф и настоящего мицелия, теряют вирулентность. Морфофизиологическая изменчивость обусловлена такими факторами, как температура, содержание питательных веществ и кислорода, рН среды, при изменении которых для видов Сandida spp. характерен феномен переключения общего фенотипа и структуры поверхности, а соответственно и поверхностных белков, как структурных, так и рецепторных. Причем различия в наборе поверхностных белков определяет различие и в антигенных свойствах разных форм существования грибов.
Патогенность Сandida spp. также определяется факторами агдезии. Способность отдельных видов к агдезии различна, но чем она выше, тем выше вирулентность вида, и эта корреляция экспериментально доказана. Адгезины (рецепторы агдезии) отличаются по специфичности и позволяют грибам фиксироваться на различных лигандах не только тканей организма, но и к пластмассам, используемым в катетерах, трансфузионных системах и эндопротезах. Некоторые агдезины по своей структуре напоминают рецепторные белки самого организма, что не только увеличивает степень агдезии, но и снижает вероятность вызова иммунологического ответа. Более того, описаны регуляторные механизмы степени агдезиии как при изменении внешних условий, так и в зависимости от формы существования гриба (дрожжевые клетки, псевдогифы и истинные гифы) в конкретный момент, реализующиеся изменением количества адгезинов одного типа и/или сменой одной группы адгезинов на другую, отличную по аффинности к лиганду в макроорганизме.
Наряду с изменчивостью и способностью к агдезии вирулентность Сandida spp. определяется также наличием различных протеиназ и других экскретируемых ферментов (фосфолипазы, гиалуронидаза, гемолитический фактор некоторых видов С. albicans и другие ферменты, патогенетическое значение которых пока точно не установлено). Действие этих литических ферментов направлено прежде всего на усиление агдезивной и пенетрационной способности грибов к различным тканям и субстратам организма, на достаточно активное сопротивление факторам защитной реакции организма на грибковую инфекцию. Есть сведения об участии протеиназ и фосфолипаз в модуляции иммунного ответа.
Глубокие (висцеральные, системные) и диссеминированные (септические, гематогенные) формы кандидоза возникают преимущественно у ослабленных лиц; у людей с иммунодефицитами, в том числе на фоне опухолей, иммуносупрессивной терапии и перенесших трансплантацию органов, с ВИЧ–инфекцией; с тяжелыми эндокринными нарушениями; у больных, длительно получающих инфузионную терапию и использующих различные катетеры (в т.ч. – наркоманы). Реже – у людей, получавших длительную антибактериальную терапию, перенесших длительные оперативные вмешательства. Упоминается и такой фактор, как гипералиментация. Патогенез глубокого кандидоза представлен на схеме 1.
Схема 1. Патогенез глубокого кандидоза
Рост контингента, попадающего в группу риска, обусловливает увеличение заболеваемости этими формами кандида–инфекции, а трудности диагностики и выбора тактики лечения определяют интерес ученых в мире к этой проблеме. Это стимулирует развитие фармакологии антимикотиков и поиск новых доступных методов видовой диагностики Сandida spp., имеющей важное значение для выбора антимикотика. Роль кандидных поражений в структуре глубоких микозов наглядно представлена в таблице 2, из которой видно, что данный микоз занимает ведущее место.
Выделение С. albicans в микробиологической диагностике кандидоза является основным тестом, так как этот вид обусловливает около 80% поражений. Для этого используют проростковую пробу, тесты быстрой идентификации на хромогенных средах (С. albicans на них дает пигмент), определение антигенов и ферментов вида и другие. Идентификация других видов ведется преимущественно по спектру усваиваемых сахаров на тест–системах (Auxacolor, Fungitest) и автоматическими анализаторами. Методы серологической диагностики не информативны из–за распространения кандидоносительства. Разработаны такие методы диагностики, как реакции иммунопреципитации, иммуноферментного анализа, латекс–агглютинации и полимеразная цепная реакция, направленные на определение различных антигенов Candida при диссеминированном кандидозе; используется газожидкостная хроматография, определяющая компоненты клеточной стенки грибов, D–маннозу и арабинитол. Кандидоз в большей степени, чем другие грибы, может определяться тестами на чувствительность in vitro. Тем не менее тесты на чувствительность не считаются рутинной процедурой во многих лабораториях, не всегда доступны и обычно не рассматриваются как стандартная методика в ведении больного, причем не только в России, но и за рубежом. Знание о видах, вызывающих инфекционный процесс, вместе с тем полезно и может использоваться, как руководство к лечению. Тесты на чувствительность наиболее значимы в тех случаях, когда мы имеем дело с глубокими инфекциями, обусловленными не–albicans видами Candida. В этих случаях, особенно, если больного предварительно уже лечили антифунгальными азолами, должна быть рассмотрена возможность микробиологической резистентности.
, так как этот вид обусловливает около 80% поражений. Для этого используют проростковую пробу, тесты быстрой идентификации на хромогенных средах ( на них дает пигмент), определение антигенов и ферментов вида и другие. Идентификация других видов ведется преимущественно по спектру усваиваемых сахаров на тест–системах (Auxacolor, Fungitest) и автоматическими анализаторами. Методы серологической диагностики не информативны из–за распространения кандидоносительства. Разработаны такие методы диагностики, как реакции иммунопреципитации, иммуноферментного анализа, латекс–агглютинации и полимеразная цепная реакция, направленные на определение различных антигенов при диссеминированном кандидозе; используется газожидкостная хроматография, определяющая компоненты клеточной стенки грибов, D–маннозу и арабинитол. Кандидоз в большей степени, чем другие грибы, может определяться тестами на чувствительность . Тем не менее тесты на чувствительность не считаются рутинной процедурой во многих лабораториях, не всегда доступны и обычно не рассматриваются как стандартная методика в ведении больного, причем не только в России, но и за рубежом. Знание о видах, вызывающих инфекционный процесс, вместе с тем полезно и может использоваться, как руководство к лечению. Тесты на чувствительность наиболее значимы в тех случаях, когда мы имеем дело с глубокими инфекциями, обусловленными не– видами . В этих случаях, особенно, если больного предварительно уже лечили антифунгальными азолами, должна быть рассмотрена возможность микробиологической резистентности.
Международным стандартом определения чувствительности Candida к антимикотикам в настоящий момент является М27–А с разведением NCCLS (Национальной комиссией по клиническим лабораторным стандартам США). Другие методики рекомендовано сопоставлять с данной при оценке результатов и их последующей трактовки. В Российской Федерации пока эти методики используются редко. Эмпирически терапию можно назначать с учетом обычных вариантов чувствительности, представленных в таблице 3.
Классификация кандидных поражений МКБ–10, принятой и в нашей стране, представлена в таблице 4.
Из этой классификации к глубоким кандидозам относят: легочный кандидоз, кандидозный менингит, кандидозный эндокардит, кандидозную септицемию, кандидоз других локализаций и кандидоз неуточненный. Данное деление не в полной мере конкретно, и в практическом здравоохранении целесообразно использовать классификацию глубоких кандидозов, предложенную Сергеевым А.Ю., Сергеевым Ю.В., 2001 (табл. 5).
Авторы при постановке диагноза рекомендуют пользоваться общим принципом: сначала, указав название и форму инфекции, перечислить все локализации кандидоза, выявленные у конкретного больного.
Тактика терапии глубоких форм кандида–микоза делится на несколько направлений:
1. Профилактическое (превентивное) лечение, т.е. лекарственная профилактика глубоких микозов, в особенности кандидоза, проводится предрасположенным пациентам для предотвращения действительной или ожидаемой колонизации условно–патогенными грибами. Для решения этой задачи используются местные антимикотики и пероральные препараты, не обладающие системным действием, а у иммуноскомпрометированных лиц – системные противогрибковые препараты, в основном производные триазола.
2. Агрессивная этиотропная терапия инфекции предполагает быстрое вмешательство и создание в организме максимально эффективной концентрации антимикотика в кратчайшие сроки при тяжелых поражениях, угрожающих жизни больных. Для этого используются препараты, выпускаемые в парентеральной форме, т. е. амфотерицин, флуцитозин, флуконазол и т.п. Задача лечения заключается в полной элиминации возбудителя. Использование пероральных противогрибковых средств вообще и в особенности препаратов с неполной абсорбцией и менее предсказуемым распределением (кетоконазола и итраконазола), на фоне тяжелого состояния больного и иммунодефицита (тем более нейтропении) не рекомендуется, за исключением случаев устойчивости к остальным препаратам.
3. Эмпирическая терапия является разновидностью агрессивной терапии кандидоза. Этот вид этиотропного лечения назначают больным с нейтропенией и лихорадкой/признаками инфекции на фоне лечения антибактериальными антибиотиками, учитывая риск грибковой инфекции. В этиотропной терапии обычно используется амфотерицин, а пероральные формы азольных препаратов используются в лечении тех форм инфекции, которые не угрожают жизни больного и обычно протекают не на фоне критического состояния. Показаниями к назначению служат поражения кожи и/или слизистых оболочек.
4. Противорецидивная терапия – разновидность профилактической терапии, назначаемой после перенесенной кандидной инфекции, по поводу которой проводилась агрессивная этиотропная терапия. Ее задача – предотвратить рецидив или реколонизацию с реинфекцией на время действия, пока пациент входит в группу риска. Используются только системные антимикотики. Как правило, это парентеральный амфотерицин В, а из препаратов, назначаемых внутрь – флуконазол, итраконазол или кетоконазол в сниженных или средних дозах, и/или по прерывистым схемам.
Показания для назначения терапии при различных нозоформах глубокого кандидоза представлены в таблице 6.
Учитывая ограниченное количество системных антимикотиков, применяемых в России, при различных схемах лечения и профилактики системного кандидоза, наиболее комплаентным препаратом можно признать флуконазол, который широко используется в лечении поверхностного и глубокого кандидоза. Флуконазол (Дифлазон) – препарат из группы азолов, является синтетическим производным бис–триазола. Механизм действия препаратов группы азолов – угнетение образования эргостерола, основного компонента мембраны грибов, действуя на фермент 14а–деметилазу, входящий в систему цитохрома Р450. Нарушение биосинтеза мембраны обусловливает фунгистатический эффект препарата, а в более высоких концентрациях повреждения мембраны, в ходе перекисного окисления и других процессов, приводит к гибели клетки гриба. В отличие от других азольных препаратов, Дифлазон обладает высокой специфичностью по отношению к зависимым от цитохрома Р450 ферментам грибов. Поэтому при использовании флуконазола не наблюдаются побочное действие на синтез стероидов и другие метаболические процессы, связанные с этими цитохромами. Химическое строение представлено на рисунке 1.
Рис. 1. Химическое строение флуконазола
В перспективе именно азольным антимикотикам придается большое значение. Уже сейчас испытываются препараты третьего поколения (вориконазол, позаконазоал и равуконазол). Эти препараты исследованы на тестах чувствительности, в отношении них было сделано заключение, что позаконазол и вориконазол активны in vitro против клинических штаммов различных видов грибов Candida, включая С. albicans, C. glabrata, C. parapsilosis, C. tropicalis и C. krusei, т.е. штаммов, устойчивых к флюканазолу. Не стоит на месте разработка новых антимикотиков и других фармакогрупп – полиенов, эхинокандинов, производных пиримидина.
Читайте также:


