Кандидозный моллюск или папилломы



Очень часто обеспокоенные родители обращаются к врачу по поводу появления на коже малыша различных образований, в народе именуемых бородавками. Врачи называют их папилломами – доброкачественными опухолями или разрастаниями кожи. Однако, это не единое заболевание, а целая группа проблем, в основном вирусного происхождения. Самыми частыми у детей считаются контагиозный моллюск и вирусная папиллома (ВПЧ). О них поговорим подробно.
Контагиозный или инфекционный моллюск
Это кожная опухоль вирусной природы, доброкачественная по своему характеру. Обычно вирусы поражают клетки верхнего слоя кожи – кератиноциты, в результате утрачивается контроль над делением клетки и разрастается определенный участок кожи. Кроме того, вирусы блокируют иммунные клетки, которые осуществляют контроль за делением, поэтому моллюски чаще возникают у тех, кто имеет проблемы с иммунной системой. А так как у малышей дошкольного возраста иммунная система работает еще несовершенно, поэтому они чаще других подвержены этой болезни.
Эта болезнь чисто человеческая, поэтому при контакте с животными (например, домашними или уличными) ею заболеть нельзя. Она заразна. Поэтому могут болеть и несколько детей в семье, и даже взрослые, хотя это и редко, но бывает.
Основные пути передачи от больного малыша к здоровому, при непосредственных тесных контактах. Вторым вариантом заражения может быть пользование общими предметами гигиены, ношение одежды больного ребенка, его мягкие игрушки. Больше вероятности заболеть имеют дети с кожными проблемами, когда есть участки повреждений – ссадины, царапины, дерматит – тогда вирусу проще проникнуть в толщу кожи. Исходя из способа передачи, чаще всего он встречается в организованных детских коллективах – садиках, интернатах, лагерях. Другим отличным местом для того, чтоб подцепить данный вирус являются общественные бани или бассейны – влажный воздух, кожные контакты и большое число народа способствуют этому.
Не все одинаково восприимчивы к вирусу – обычно чаще страдают дети из группы часто болеющих, аллергиков, имеющих проблемы с пищеварением. Период инкубации обычно длится от 2-3 недель до двух месяцев, причем могут быть первичное поражение и дальнейшие отсевы с него.
Высыпания могут появиться на любом участке тела – лице, руках, шее, ногах, плечах, животе и даже половых органах – не может их быть только на ладонях и подошвах, чем они существенно отличаются от папиллом. Поэтому, если вы обнаружили моллюск у кого-то из детей, тщательному осмотру надо подвергнуть всю семью и все части тела каждого ее члена.
Обычно они не осложняются – но если ребенок их расковыряет или расчешет, могут присоединиться микробы и возникнет ранка. Ее нужно только обрабатывать антисептиками, чтобы не допустить развития нагноения.
Конечно, в случае типичного течения и проявления у нескольких детей сомнений нет, но, иногда моллюск сложен для распознавания. Поэтому пусть точным диагнозом и лечением займется врач-дерматолог. У взрослых моллюск может пройти и сам, но из-за своей потенциальной заразности детям обычно рекомендуется удалить моллюска сразу, как он обнаружен.
После того, как врач отметит все элементы, их количество и расположение, он предложит на выбор несколько методов. Обычно каждый узелок либо выдавливают, либо выскабливают специальным инструментом – острой ложечкой Фолькманна. После этого, место где был моллюск обрабатывают антисептиками (йод, фукорцин или другие), чтоб образовалась корка. Процедура немного болезненна. Но обычно малыши ее переносят достаточно хорошо, но если ребенка это волнует – врач сделает местную анестезию особым кремом или раствором. Можно прижечь прыщик лазером или жидким азотом, если это совсем малыши, которые не смогут терпеливо высидеть на процедуре.
После любого из этих воздействий корочку два-три раза в день обрабатывают антисептиками, но не дают ей сдираться, чтоб не разносить оставшиеся еще в ней моллюски. Корка должна отпасть сама. Иногда рекомендуется наносить вокруг ранок еще особый гель, он будет препятствовать отсеву из ранки новых элементов и не даст возможности повториться развитию моллюска.
Кроме местного лечения, при обильных высыпаниях назначается иммунотерапия вифероном или его аналогами.
Во время лечения надо особое внимание обратить и на вещи ребенка – все белье, постель и всю одежду ребенка стирают на 90 градусах и тщательно проглаживают, тщательно стирают и моют все его игрушки. Чтобы предупредить развитие инфекции хорошо бы оградить ребенка от детей в садике, уведомить воспитателя, чтобы были осмотрены и остальные дети в группе. Карантин при этом заболевании не накладывается, но лечение требуется всем детям.
Чтобы не заболеть этим неприятным заболевание требуется соблюдение гигиены – и личной, и гигиены жилища. Стоит выделить ребенку отдельное полотенце, мочалку и мыло, регулярно проводить осмотр тела малыша на предмет высыпаний.
А что такое бородавки?
Вирус достаточно распространен в природе, ребенок инфицируется при контакте с человеком или животным, страдающим одной из форм ВПЧ. Отмечается длительное сохранение вирусов и на поверхностях вещей, он устойчив к воздействию холода и высыханию. Особенно легко заражение происходит при наличии повреждений кожи – ссадин, трещин, воспаления, дерматита. Отмечается возможность заражения при купании в общественных бассейнах – хлор делает кожу рыхлой. Вирус не очень заразен, но при прямом и длительном контакте передача его очень вероятна, заразными могут быть предметы общего пользования в садиках, игрушки, общая ванная или душ. Бородавки, локализованные в одном месте, при снижении иммунитета и благоприятных условиях могут распространяться на другие области.
Однако, с момента заражения до первых проявлений может пройти от нескольких недель до года. Считается, что до 10% населения, в том числе и дети, заражены ВПЧ, причем в последнее десятилетие заболеваемость выросла вдвое. Чаще всего бородавки возникают у детей школьного возраста примерно до 13-15 лет.
У детей встречаются обычные или вульгарные бородавки, которые чаще всего локализуются на кистях рук. На втором месте стоят плоские бородавки, располагающиеся на лице и руках, на третьем подошвенные. Очень редко у детей бывают папилломы внутренних органов и аногенитальные (на половых органах).
Мы уже говорили, что вирусы папилломы множественны, но обычно они располагаются на конечностях, ладонях и подошвах (в отличие от моллюска), а кроме того, на волосистой части головы и даже слизистых.
В самом начале своего возникновения они имеют телесный цвет, локализуясь на лице или ладони, растут и не меняют своей окраски. Иногда на одном месте могут образоваться сразу несколько бородавок – это могут быть округлые образования на тонкой ножке, которые в дальнейшем по прошествии времени могут потемнеть и приобрети причудливые формы. Сами по себе они не болезненные и кроме не очень эстетичного внешнего вида никаких неприятностей не доставляют.
Другое дело бородавки подошвенные – они могут доставлять неприятности при ходьбе и травмироваться обувью. Ножки у них не бывает – они обычно бывают плоскими, имеют грубые ороговевшие поверхности, темного цвета. Внутри бородавки могут возникать темные точки. Это участки кровоизлияний сосудов, травмированных папилломой. Кроме того, они обычно залегают в глубине кожи и их очень сложно лечить и удалять, так как просто вырезать их невозможно без рубца и сильного травмирования, а прикладывать специальные мази не очень удобно. Вдобавок, такие виды бородавок очень часто появляются повторно – так как кода ног обычно влажная, теплая и создает комфортную среду для папиллом.
Если папилломы располагаются в местах повышенного трения или травмирования, они имеют склонность к разрастанию и отсеву. Поэтому, если они никак не беспокоят малыша, лучше всего их не трогать совсем.
Конечно, при типичной локализации и внешнем виде диагноз становится ясен уже при осмотре, но если есть сомнения, врач-дерматолог порекомендует гистологическое исследование. С папилломы возьмут малюсенький кусочек и исследуют под электронным микроскопом и выявят вирусы.
Лечение папиллом разнообразное и, к сожалению, не всегда 100% эффективное. Чаще всего папилломы произвольно исчезают сами через 1-2 года или даже ранее, иммунная система справляется сама. Поэтому, если локализация ее не мешает жизни и ребенок нормально переносит ее наличие, лучше ничего не трогать. Но, если же папилломы расположены на стопах или причиняют ребенку неудобство. Дерматолог порекомендует методы их удаления.
Первыми в арсенале дерматологии и косметологии стоят физические воздействия – это высокие или низкие температуры, воздействие волновых токов. Лазер и замораживание жидким азотом применяют часто. Но не для всех локализаций это подходит – могут оставаться шрамы и рубцы. Поэтому – если это папиллома на ножке и расположена на руке – возможно, вам пойдет этот метод. А вот для лечения подошвенных и плоских папиллом эти методы неприменимы. Кроме того, все эти воздействия требуют местного обезболивания, поэтому в основном применяют у детей старше 4-5 лет.
Если было выбрано замораживание жидким азотом (криотерапия), потребуется несколько аппликаций по 15-30 секунд, раз в три-четыре недели. Дома в интервалах между прижиганиями необходимо обрабатывать корочку растворами антисептиков – йода, зеленки, фукорцина. Если все идет по плану, обычно через 2-4 месяца полностью вылечиваются все папилломы.
Врач может предложить в тех местах, где невозможно или неудобно удалить лазером или азотом, так называемые кератолитики, кремы или мази, то есть вещества, обладающие прижигающим и отшелушивающим эффектом. У детей применяют только с 10-12 лет и только вещества на базе салициловой или молочной кислоты. Этот метод не очень удобен тем, что страдает кожа и вокруг папилломы. Поэтому окружающую здоровую кожу надо будет защищать специальными мазями или гелями.
Профилактику бородавок проводить нелегко. Ведь контакт малышей между собой очень сложно предотвратить, да и инкубационный период у папиллом длительный – сложно будет установить источник. Часто в бассейны и бани ограничивают доступ малышам с подошвенными бородавками или другими кожными проблемами, но это не гарантия от заражения.
И напоследок
Папилломы и контагиозный моллюск являются доброкачественными образованиями кожи и имеют инфекционное происхождение. Чаще всего, они не требуют вмешательства и иммунитет справляется с ними сам. Но с точки зрения эстетики, особенно при расположении на лице, особенно у девочек и подростков, они вызывают большие проблемы в общении, стеснение и стыд. Поэтому, частыми показаниями для лечения являются именно желание ребенка и родителей. На сегодня лечить их можно, лечатся они достаточно эффективно и при правильном выполнении рекомендаций исчезнут навсегда.
Ребенка с папилломами или моллюсками нельзя ограничивать в общении, из школы или садика их не изолируют, однако, надо знать о соблюдении элементарных мер гигиены - все-таки эти образования заразны.

Многие заболевания, которые возникают и у мужчин и у женщин, могут быть вызваны вирусом папилломы человека (ВПЧ). На сегодняшний день выявлено около сотни типов этого вируса, и некоторые из них до сих пор не изучены как следует.
Заметить ВПЧ можно визуально, то есть на коже (на теле, руках, под мышкой, на слизистых) на лице, на шее и т.д.) появляются папилломы, а также плоские (юношеские), широкие и вульгарные бородавки (на пальцах, на ногах, ступнях, на щеках, веках и губах) и прочие новообразования в виде жировиков, широких кондилом и контагиозных моллюсков.
Как видно, зоны поражения могут быть самые разнообразные, а распространение весьма обширное, но если вовремя обратиться к врачу и не заниматься самолечением, то возможно значительное улучшение качества жизни, вплоть до полного исчезновения всех симптомов.
ВПЧ – это вирус папилломы человека, которым может заразиться любой вне зависимости от пола и возраста. Именно он вызывает появление бородавок и других новообразований, а также представляет большую угрозу, если тип вируса имеет высокую способность к провоцированию онкологических заболеваний.
Инкубационный период вируса составляет от нескольких недель до нескольких лет, в зависимости от состояния здоровья пациента и внешних факторов воздействия. В некоторых случаях организм самостоятельно выводит вирус в течение года или полугода, но внешние факторы за это время могут спровоцировать дальнейшее развитие болезни и ее клинические проявления.
Последствия: чем опасен контагиозный моллюск или кондиломы?
Сам вирус как таковой не является заболеванием, но вызывает массу различных последствий. Одним из самых, если не самым опасным, считается вирус папилломы человека, который вызывает онкологические заболевания, например, поражение раковыми опухолями половой системы. В зоне риска при поражении этим вирусом находятся женщины.
Какие заболевания вызывает ВПЧ:
- бородавки (подошвенные, плоские, обычные и т.д.);
- веруциформная эпидермодисплазия;
- поражение слизистых оболочек половых органов (остроконечная, широкая, плоская кондилома, дисплазия шейки матки, рак наружных половых органов и т.д.);
- поражение слизистых оболочек других систем (слизистая рта, дыхательных путей, шеи, легких и т.д.).
И это лишь небольшая часть заболеваний, которые могут быть вызваны этим вирусом.
Главное правило, которое необходимо запомнить, – самолечение и бесконтрольный прием лекарственных средств может привести к более серьезным последствиям, чем просто образование бородавок.
Виды и симптомы бородавок, папиллом, кондилом и контагиозных моллюсков
Ярких клинических симптомов заболевание не имеет, иногда пациент даже не подозревает о том, что он заражен вирусом ВПЧ. У женщин могут возникать кровянистые выделения после полового акта, а при осмотре врач может заметить признаки эрозии шейки матки и расспросить о наиболее характерных для этого вида заболевания симптомах.
Но в то же время есть много признаков, по которым можно судить о наличии ВПЧ:
Телесные, розоватые или красноватые выросты сосочкообразного вида, которые появляются на коже или слизистых половых органов (наружные половые органы, слизистая влагалища и шейки матки, вокруг заднего прохода или наружного мочеиспускательного канала). Могут образовываться как по отдельности, так и группами.
Остроконечные кондиломы могут быть симптомом развития рака, то есть для них характерен умеренный онкогенный потенциал. И, конечно, от них нужно избавляться, и чем быстрее, тем лучше, но лечение должен вести только специалист высокого уровня.
Этот вид новообразований в меньшей степени выступает над поверхностью кожи (в отличие от остроконечной формы), но отличается более высоким уровнем развития онкологических заболеваний. Для качественного и эффективного лечения требуется более сложная диагностика.
Один из распространенных видов клинических проявлений ВПЧ. Появляются бородавки у детей и взрослых на пальцах рук и ног, на ступнях, на лице (на губах) и шее и других участках тела. Они бывают разных типов, которые между собой различаются по цвету, размеру и местам локализации.
Еще один вид клинических проявлений ВПЧ в виде небольших белесых прыщиков. Размеры могут быть от просяного зернышка до среднего размера горошины. Вирус может поражать большую поверхность кожи, но не проникает в глубокие слои дермы.
У детей вирус контагиозного моллюска диагностируется чаще, чем у взрослых, и приносит массу неудобств, не только физических, но и моральных, поскольку весьма неэстетичен на вид. Иногда прыщики могут сопровождаться зудом и беспокоить малыша.
Заразиться ребенок может в любом общественном месте (в песочнице, в детском саду, в бассейне) и при этом стать распространителем заболевания.
Это новообразование, которое появляется в виде небольшого уплотнения, мягкого на ощупь, с вполне определенными очерченными границами. Новообразование способно перемещаться, если на него немного надавить. Со временем (без лечения) может увеличиваться в размерах.
Как правило, жировики не вызывают болезненных ощущений или таких симптомов, как повышение температуры тела или озноб. Локализация новообразований различна – от макушки до кончиков пальцев.
Причины появления вульгарных бородавок, папиллом и кондилом на стопе, шее и других участках тела
Причины появления различны и разнообразны:
- неправильное питание и качество современной пищи;
- малоподвижный образ жизни;
- несоблюдение режима работы и отдыха;
- неправильная или нарушенная работа желудочно-кишечного тракта;
- сниженный иммунитет;
- неконтролируемый прием лекарственных средств;
- несоблюдение правил личной гигиены или чрезмерная тяга к чистоте, что снижает защитный барьер кожного покрова и повышает риск заражения;
- излишняя потливость и т.д.
Заразиться вирусом можно и бытовым путем, и через половые контакты. В основном заражение происходит через слизистые оболочки. Защищенные половые контакты не всегда позволяют избежать заражения, особенно при наличии остроконечных папиллом.
Риск проникновения вируса в организм также наиболее высок, если имеются ссадины, царапины и порезы. Бытовое заражение возможно не только в кругу семьи или на работе, но и в общественных местах, например, в бассейнах или в банях.
Как правило, вирус не представляет опасности и не имеет выраженного отрицательного действия, если его обнаруживают при беременности. Но при этом необходимо знать и помнить несколько моментов:
- если вирус обнаружен до беременности и/или лечение было начато, то его необходимо закончить, поскольку иногда при лечении ВПЧ назначаются препараты, которые противопоказаны беременным;
- если контагиозный моллюск или бородавки были обнаружены уже при беременности, то лечение должно проходить только под контролем врача, чтобы не нанести вред плоду;
- пройти лечение крайне желательно еще и потому, что сам вирус может служить проводником для других инфекционных заболеваний, которые могут передаться ребенку.
Не всегда лечение позволяет полностью избавиться от вируса, но правильно подобранный курс дает возможность значительно снизить его активность и улучшить качество жизни пациента. Лечение необходимо, даже если нет клинических проявлений вируса.
При любом подозрении на заболевание проводить лечение строго обязательно, поскольку вирус не только снижает защитные функции организма, но и повышает риск развития рака шейки матки и других онкологических заболеваний.
Первая консультация – это осмотр пациента. На приеме врач спрашивает о жалобах и собирает общую информацию о состоянии здоровья.
Для каждого конкретного случая назначается индивидуальный план диагностических исследований и лабораторных анализов, и лишь потом врач определяет, как удалить папиллому или убрать и вывести бородавку, и как бороться с факторами, которые привели к появлению новообразований.
Один из самых эффективных методов не только обнаружения вируса, но и определения его типа – это ВПЧ-тесты, которые:
Также для того, чтобы определить, как, откуда, от чего и почему берутся и появляются бородавки, проводят:
- ПЦР-анализ;
- осмотр половых органов;
- кольпоскопию (особенно при подозрении на скрытые патологии шейки матки);
- биопсию для гистологического исследования.
При необходимости также могут потребоваться консультации у таких специалистов, как эндокринолог, гастроэнтеролог, гинеколог, гастроэнтеролог и, возможно, психотерапевт.
После того как пациент проходит все диагностические процедуры, а врач изучает результаты анализов и с учетом того, как передаются и откуда появляются бородавки и папилломы кожи, подбирает индивидуальный курс лечения в зависимости от конкретной клинической картины и состояния здоровья пациента.
В перечень необходимых методов борьбы с вирусом также вписывается индивидуальный план последующих визитов, для того чтобы врач мог осуществлять контроль лечения. Если в течение курса не наблюдается улучшений, то доктор может назначить повторную диагностику и поменять выбор методов лечения.
Медикаментозное и хирургическое лечение (лазером) и удаление бородавок, кондилом, контагиозных моллюсков, папиллом, жировиков:
Также под местной анестезией возможно удаление новообразований скальпелем, но сегодня применяются наиболее щадящие методы, чтобы не оставлять косметических дефектов.
На сегодняшний день медикаменты не дают полной гарантии избавления от вируса и его проявлений в виде различных образований, но в качестве одного из элементов лечения могут быть назначены противовирусные препараты, которые уменьшают размеры имеющихся образований и/или снижают частоту появления новых.
Поэтому сегодня наиболее эффективными и популярными считаются хирургические (деструктивные) методы борьбы с ВПЧ (радиоволновая коагуляция, химическое воздействие и т.д.) в сочетании с противовирусными и иммуномодулирующими средствами.
Отдельное внимание уделяется пациентам с онкогенными типами вируса. В этом случае проводится очень тщательное обследование и диагностика, подбираются другие методы, как избавиться (удалить или вывести) от папиллом, бородавок, кондилом, жировиков. После лечения проводятся противорецидивные курсы и восстановительная физиотерапия.
Данное вирусное заболевание может иметь разные сроки лечения, но каждому пациенту назначается контрольный прием или несколько контрольных визитов, которые необходимы, чтобы оценить состояние пациента и назначить профилактические меры и восстановительную физиотерапию.
Сроки лечения и восстановления индивидуальны и обсуждаются на приеме и консультации у лечащего врача.
Только врач может профессионально и верно решить, как удалить или убрать бородавки, кондиломы, папилломы, жировик или контагиозный моллюск у ребенка и взрослого, где бы он ни располагался (на шее, руках, пальцах, стопе, губах, веке, лице), а также чем лечить, чтобы не бороться с вирусом, а вывести и избавиться от него.
Очень важно поддерживать иммунитет и защитные функции организма, чтобы избежать заражения или снизить риски рецидивов.
Кроме того, необходимо помнить о следующих правилах:
- ежегодные профилактические осмотры у гинеколога (для женщин), а также периодические анализы мазков на окноцитологию и ВПЧ-тесты;
- вакцинация для профилактики инфекции (желательно для предотвращения возникновения рака шейки матки);
- соблюдение режима питания и сна;
- укрепление иммунитета;
- использование средств контрацепции при половых контактах;
- аккуратное посещение солярия и использование солнцезащитных средств на пляже и летом при выходе на улицу;
- нормализация питания и занятия спортом.
Если заражение уже произошло и пройден курс лечения (выведения), то взрослому или ребенку необходимо избегать тех факторов и причин появления, которые приводят к возникновению симптомов и последствий различных видов папилломовируса (бородавок, контагиозного моллюска, кондилом и папиллом).
Ни в коем случае нельзя заниматься самолечением: любые непрофессиональные действия и самостоятельный подбор лекарственных средств приведут к дальнейшему распространению вируса на здоровые ткани, а значит, к осложнениям и, возможно, хронической форме заболевания.
Небольшой экскурс в кожные болезни.
Бородавки, папилломы, контагиозный моллюск — все эти заболевания кожи относятся к группе вирусных болезней кожи. Заражение происходит при непосредственном контакте с больным человеком или через предметы быта.
Теперь немного подробнее о каждом заболевании.
Бородавки. Различают три вида бородавок: обычные (простые или вульгарные), плоские (юношеские) и подошвенные.

Обычные бородавки. Локализуются чаще всего на тыльной поверхности кистей, пальцах рук, тыле стоп, реже на других поверхностях тела. Высыпания представлены возвышениями над невоспалённой поверхностью кожи желтовато-серого или буровато-коричневого цвета, диаметром от 2-5 до 10 мм, с сухой, шероховатой поверхностью. Нередко поверхность бородавок покрыта небольшими сосочками, ворсинками, исчерчена трещинами.
Субъективные расстройства отсутствуют, лишь бородавки, локализующиеся возле ногтей и бородавки, расположенные в местах постоянной травматизации могут быть болезненными.
Плоские бородавки. По цвету не отличаются от нормальной кожи, но могут быть желтовато-коричневыми. Это плоские и гладкие узелки, слегка возвышающиеся над уровнем кожи, диаметром от 2 до 6 мм. Локализуются на лице, шее, тыле кистей.
Подошвенные бородавки. Появляются на подошвенной поверхности стопы, на участках, которые подвергаются наибольшему давлению. Это плотные роговые образования жёлтого цвета, напоминающие мозоль, возвышающиеся над уровнем кожи, величиной до размеров десятикопеечной монеты. Чаще всего, они болезненны. Заражение происходит в плавательных бассейнах, банях и при пользовании общими ваннами.

Папилломы. Другое название: остроконечные бородавки. По внешнему виду они представляют собой сосочковые разрастания, имеющего суженое основание. Чаще всего они располагаются на шее, в подмышечных и паховых областях, у женщин под молочными железами, т. е. в местах мацерации и раздражения кожи. Те, которые располагаются на половых органах мужчин и женщин, носят название кондилом. Они группируются в виде цветной капусты или петушиного гребня. Заражение может происходить не только при непосредственном контакте с больным человеком и через предметы быта, но и половым путём. Поэтому кондиломы относятся к разряду венерических болезней . Характерной особенностью данной патологии является поражение лиц молодого возраста. Вирус папилломы человека (ВПЧ) рассматривается в качестве возможного этиологического фактора злокачественных новообразований шейки матки, влагалища и вульвы. В последнее время широкое распространение получил папилломатоз гортани, трахеи и бронхов у детей . Причиной этого является инфицирование дыхательных путей новорожденных в процессе прохождения плода через родовые пути женщин с ВПЧ-инфекцией. Лечение заболеваний, обусловленных ВПЧ, является важным этапом профилактики злокачественных новообразований у женщин, а так же в профилактике вышеперечисленных заболеваний у детей.

Контагеозный моллюск. Заболевание характеризуется высыпанием плотных, слегка блестящих полушаровидных узелков цвета нормальной кожи или слегка розоватых, величиной от булавочной головки до горошины. В центре узелков, особенно крупных, отмечается вдавление. Узелки могут быть одиночными или высыпают в большом количестве, не вызывая никаких ощущений. Контагеозный моллюск чаще наблюдается у детей, преимущественно на коже лица, век, шеи, на тыле кистей; у взрослых локализуется большей частью на половых органах, коже лобка и живота.
Как же быть, если всё таки появилась одна из вышеперечисленных проблем? Чаще всего при обращении к: косметологам, урологам, гинекологам и дерматовенерологам вам предложат несколько вариантов лечения. Это выжигание с помощью тока, лазера, жидкого азота, использование специальных мазей и жидкостей или приём препаратов внутрь. Но так ли безопасны все эти способы лечения? Избавляемся ли мы на самом деле от данной патологии или это влечёт за собой какие то проблемы со здоровьем в дальнейшем, о которых мы и не подозреваем? Давайте с этим разберёмся.
Наша кожа и слизистые выполняют много функций!
Теперь разберёмся с вариантом прима лекарств внутрь. В медицинской литературе о вирусе папилломы человека приводятся факторы, способствующие их появлению: снижение иммунитета, заболевания других органов, гормональные нарушения, медицинские манипуляции, в том числе аборты, введение внутриматочных спиралей, беременность. Получается, чтобы вылечить ВПЧ, необходимо принимать гормоны, препараты, стимулирующие иммунитет, антибиотики и т. д.! Какая гремучая смесь для организма! Сколько возможно осложнений! Не лучше ли разобраться с проблемой пациента в целом и, исходя из этого, его лечить? Становится ясным, что такими способами, проблема пациента не решается. Так что чистая кожа в данных вариантах лечения не означает полного выздоровления!
Теперь посмотрим, как в гомеопатии относятся к тем же папилломам и бородавкам! Наша кожа, как один из органов единого организма, помогает врачу гомеопату судить о возможных процессах, происходящих внутри него. Папилломы и др. разрастания — это сигнал нашего организма о помощи. Врач гомеопат никогда не будет советовать удалять их. На гомеопатическом приёме врач подробно узнает, что происходит с пациентом и назначит препарат, исходя из всего комплекса симптомов. Ему важно чтобы под воздействием препарата пациента перестала беспокоить та причина, которая вызвала подобные высыпания. Когда уходит причина болезни, уходят и её симптомы!
Случаи из практики
Приведённые случаи из практики свидетельствуют о том, что наш организм функционирует, как единая система. При вмешательстве в один орган, реагируют и другие. При сбое в работе одной системы выходит из строя другая. Поэтому для успешного лечения важно учитывать всё происходящее в организме пациента. Этим как раз и занимается гомеопатия.
Тарасова Елена Александровна,
врач-гомеопат дерматолог
В течение жизни на теле человека появляются различные кожные новообразования – одни развиваются в результате вирусной активности, другие же носят врожденный характер. Некоторые наросты довольно сложно отличить друг от друга, понять, что это невус или папиллома простому обывателю порой невозможно.
Ниже мы рассмотрим симптомы и причины, по которым на теле появляется контагиозный моллюск, невус (родинка) или папиллома. Научившись правильно распознавать то или иное новообразование, вы всегда (при необходимости) сможете вовремя обратиться к врачу.
Характерные особенности папиллом
Эти кожные наросты имеют вирусное происхождение – результат заражения и активизации папилломавирусной инфекции в организме человека.
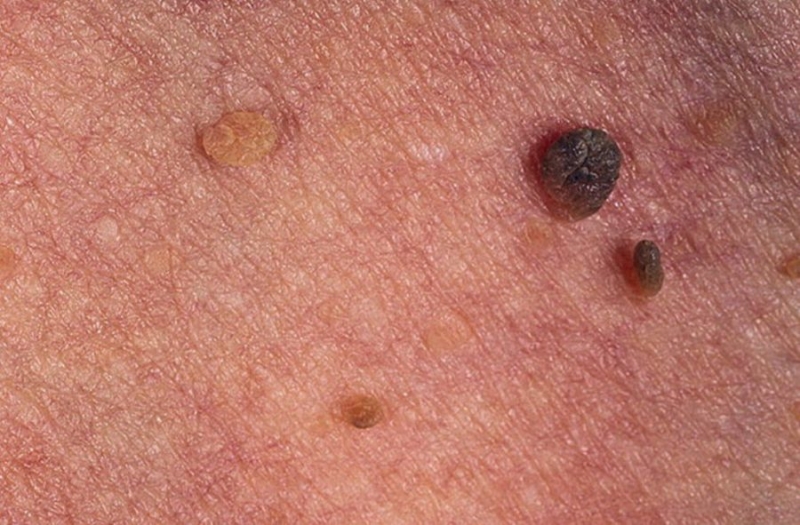
Вирус внедряется в эпителиальные клетки верхних слоев дермы, перепрограммирует их ДНК, вследствие чего они начинают бесконтрольно делиться и разрастаться, так на коже появляются папилломы.
Образуются наросты на коже, слизистых оболочках, иногда внутренних органах, бывают единичными или множественными, порой даже составляют крупный папилломатозный участок из 10 и более экземпляров (родинки никогда не сливаются в группы более 3 штук). На ощупь они мягкие, величина 1 элемента редко превышает 1,5 см. Любимые места локализации – пах, подмышки, шея.
Разные виды папиллом будут отличаться друг от друга формой – одни напоминают гребень петуха (генитальные кондиломы), другие похожи на полусферу (плоские бородавки), третьи свисают в виде небольших сосочков (акрохорды).
И все же, отличается папиллома от невуса в первую очередь цветом – это, как правило, светлый нарост, розоватый или сливающийся с оттенком кожи. Родинка же, темный пигмент.
Важно!Папилломы (равно так же как и родинки) могут озлокачествляться. Появление любых нехарактерных симптомов (боль, интенсивный рост, воспаление, кровоточивость, других) повод для обращения к врачу.
Что представляют собой невусы
Родинки, а в медицине невусы не имеют взаимосвязи с папилломавирусом – это врожденные или приобретенные кожные пигменты, локализация и количество которых закладывается внутриутробно.
Появляются невусы в результате продуцирования меланоцитов, эти клетки вырабатывают красящее вещество меланин, который скапливаясь в верхних слоях кожи, и образует тот самый пигмент.
Количество родинок, их цвет, размер зависит от генетической предрасположенности – чаще всего дети наследуют множественную пигментацию от родителей. Помимо этого продуцированию меланоцитов способствует ультрафиолет. Длительное пребывание под солнцем может вызвать появление новых пигментов, а также рост и потемнение уже имеющихся невусов.
Отличить невус от папилломы можно по внешнему виду. Доброкачественный невусный нарост всегда симметричной формы, на ощупь достаточно плотный (папилломы рыхлые), гладкий, а цвет варьирует от светло-коричневых до темных, даже черных оттенков.
Так же как и папилломы родинки способны преобразовываться в злокачественные новообразования – процесс озлокачествления называется малигнизация.
Признаки перерождения:
- Интенсивный рост – в норме родинка может увеличиваться на 2 мм за год;
- Появление на поверхности дочерних новообразований;
- Болезненность, воспаление, зуд;
- Чрезмерная сухость, шелушение, растрескивание;
- Выделение экссудата;
- Стремительное потемнение;
- Образование светлого ореола вокруг нароста.
Важно!Никогда не пытайтесь самостоятельно удалить родинку – лечить любые кожные новообразования должен врач. В противном случае даже безобидный невус может переродиться в меланому – рак кожи.
Признаки контагиозного моллюска
Внешние признаки заболевания очень напоминают папилломатоз – на теле появляются небольшие достаточно плотные узелки телесного или слегка розоватого цвета. Провоцирует развитие недуга вирус оспы.
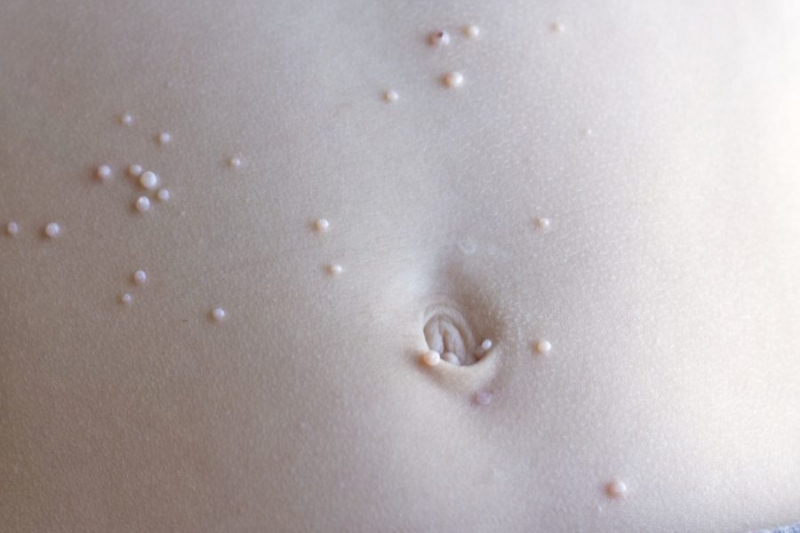
На начальном этапе высыпания локализуются на одном участке тела, там, где был внедрен вирус, затем болезнь прогрессирует и может распространиться по всему кожному покрову (исключение стопы и ладони).
Понять что это папилломы или моллюски можно по следующим симптомам:
- Появление единичных папул, численность которых стремительно растет – буквально за неделю их количество увеличивается в 3-5 раз (папилломы не способны столь активно размножаться);
- Характерное отличие – центральная часть узелка вдавлена (нарост имеет пупкообразную форму);
- Изначально элементы сыпи довольно плотные, но по мере прогрессии недуга их поверхность истончается, сквозь нее проглядывается белое крупитчатое содержимое.
Итак, контагиозный моллюск можно распознать по двум основным признакам – вдавленный центр, а также содержимое папул, которое при надавливании выходит наружу в виде светлой воскообразной субстанции (ни папилломы, ни родинки не имеют таких проявлений).
Подведение итогов
- Папилломы и контагиозный моллюск относятся к вирусным новообразованиям. Родинка может быть врожденной или приобретенной, ничего общего с вирусами она не имеет.
- Невусы в отличие от папиллом и моллюсков всегда имеют выраженный цвет – коричневый, красноватый, даже черный.
- Родинки никогда не сливаются в группы более 3 штук. Папилломы и моллюски могут образовывать множественные высыпания на одном участке тела.
- Папиллома рыхлая, мягкая. Моллюск сначала твердый, но со временем размягчается. Родинка всегда имеет плотную структуру, если она изменилась, это может говорить об озлокачествлении.
- Невус состоит из эпидермальных тканей окрашенных меланином. В структуре папилломы есть сосудистые элементы, а полость папулы при контагиозном моллюске заполнена белой крупитчатой субстанцией.
- У папилломы ассиметричные края, а вот поверхность невусов и моллюсков гладкая с четко очерченными границами.
Чтобы не мучить себя догадками, а наверняка определить характер новообразования сходите к врачу и пройдите диагностику.
Видео в тему
Читайте также:


