Какой врач лечит системный кандидоз
Грибы рода Кандида представляют собой условно-патогенных агентов, которые всегда находятся рядом с человеком, но вызывают заболевания только в случае падения иммунитета. Тяжело ответить на вопрос, какой врач лечит кандидозы ротовой полости и других органов, так как в конкретном клиническом случае может понадобиться помощь разных специалистов.
В зависимости от вида кандидоза, прибегают к помощи определенного врача. Существуют следующие типы поражения инфекцией организма:
- воспаление ротовой полости или стоматит (лечится у стоматологов, если не представляет собой часть системного поражения);
- поражение кожного покрова (пациенты обращаются к дерматологу);
- изменение биоценоза влагалища и развитие молочницы (лечится у гинеколога);
- поражение наружных половых органов у женщин и мужчин (лечат дерматовенеролог, гинеколог или уролог);
- поражение кишечника или изменение бактериальной флоры ЖКТ (лечит гастроэнтеролог);
- диссеминированное поражение организма или кандидозный сепсис (лечат разные врачи, но обязательно требуется вмешательство инфекциониста и иммунолога).

Кандидоз может быть острым или хроническим и поражать абсолютно любой орган. Однако существуют локализации, при которых с кандидозом нужно идти к врачу в срочном порядке. Например, инфицирование дыхательных путей свидетельствует о наличии серьезных проблем с иммунитетом и чаще всего косвенно указывает на ВИЧ.
Причины возникновения кандидоза
Грибок рода Кандида относится к нормальной микрофлоре человеческого организма, поэтому такого понятия как первичный кандидоз не существует. Данная болезнь всегда является осложнением или последствием какого-либо патологического процесса в организме. Основные факторы риска для кандидоза:
- врожденные иммунодефициты, например, синдром Ди-Джорджи;
- приобретенные иммунологические патологии (ВИЧ, хронические заболевания инфекционного характера в стадии декомпенсации);
- общее истощение организма;
- длительный прием антибактериальных препаратов;
- лечение гормональными лекарствами или цитостатиками.
Если при кандидозе обращаются к врачу впервые, значит пациент пропустил действие провоцирующего фактора или проигнорировал его важность.
Как распознать различные виды кандидозов?
Кандидоз представляет собой специфическую грибковую инфекцию, поражающую слизистые оболочки внутренних органов и кожные покровы. Специфическим симптомом любой формы болезни является наличие творожистых наложений, которые состоят из мицелия и спор грибка.
При поражении кожного покрова любой локализации появляются следующие симптомы:
- воспаление (покраснение, отечность, часто жжение или болезненность);
- ощущение зуда в области инфекции;
- мацерации кожи;
- появление очагов облысения (не обязательно на голове, но и на любом пораженном участке);
- образование паронихий и гиперкератоза на ногтях;
- субфебрильная лихорадка (температура редко повышается до высоких цифр).
Дополнительно к поражению кожи присоединяется поверхностное инфицирование слизистых оболочек. Например, кандидоз кишечника проявляется типичной клиникой дисбактериоза, а поставить точный диагноз можно только после специфического бактериологического исследования. Инфицирование ротовой полости сопровождается трещинами и язвами на слизистых оболочках. При распространении болезни на дыхательные пути или пищевод возникают явления одышки, дисфагии, болевого синдрома. Если грибок проникает в легкие или бронхи, то появляется кашель.
Врач, лечащий кандидоз, всегда должен различать первостепенную причину патологии. Наиболее распространенной болезнью считается ВИЧ-инфекция на терминальной стадии СПИД. В этой ситуации грибок поражает весь организм, при этом врач должен, в первую очередь, увеличивать количество лимфоцитов человека, а не устранять оппортунистическую инфекцию, которых может быть сразу несколько.
Особенности диагностики заболевания
Вне зависимости от тяжести и локализации патологического процесса, кандидоз диагностируется врачом только одним способом – выявлением возбудителя. Для этого берется мазок или соскоб из пораженного участка и проводится культурологическое исследование, в ходе которого выращиваются грибы. Однако доказать, что пациент болеет именно кандидозом, не является первостепенной целью врача. Главное – установить первопричину проблемы, чтобы правильно скорректировать терапию.

Вне зависимости от того, лечением кандидоза занимается врач широкого профиля или узкий специалист, дополнительно могут назначаться следующие диагностические мероприятия:
- общий анализ крови;
- клинический анализ мочи (дополнительные анализы врач назначает при наличии инфекции мочеполовой системы);
- серологические исследования на наличие различных вялотекущих инфекций;
- рентгенография органов грудной клетки для исключения туберкулеза;
- тестирование на наличие ВИЧ-инфекции.
Зачастую пациентами с кандидозом занимаются сразу несколько врачей, за исключением распространенных ситуаций: молочницы, кишечного дисбактериоза, стоматита у детей.
Как врач лечит кандидоз?
У женщин и у мужчин кандидоз лечит врач одинаковыми препаратами. Применяются специфические противогрибковые средства, которых в арсенале доктора не так уж много. Наиболее эффективным средством считается Нистатин, который производится в различных формах. Дополнительными лекарствами, но менее эффективными против грибков рода Кандида, являются Кетоконазол и Флуконазол. В тяжелых случаях используются внутривенные инъекции Амфортерицина.
В зависимости от локализации, применяются разнообразные пути введения препаратов:
- кандидоз ротовой полости лечит врач с помощью назначения полосканий;
- поражение половых органов требует применения свечей;
- дисбактериоз лечится системными препаратами, иногда ректальными суппозиториями;
- кожные поражения лечатся с помощью мазей.
Системный прием лекарственных средств требуется не всегда, поэтому врач решение о назначении таблеток или инъекций принимает в индивидуальном порядке. При этом учитывается тяжесть пациента и сопутствующие факторы риска.
Сохраните ссылку, или поделитесь полезной информацией в соц. сетях

Кандидоз – грибковая инфекция, часто поражающая урогенитальную систему.
Поговорим о том, у какого врача нужно лечить это заболевание, какими методами его диагностируют и какие препараты принимают для уничтожения грибка. Многие пациенты не знают, к какому врачу идти с кандидозом. Если у вас возникли симптомы, напоминающие грибковую инфекцию, то обращаться стоит к дерматовенерологу.
При локализации патологии в урогенитальной системе у женщин они могут также пойти на прием к гинекологу. Врач, лечащий кандидоз у мужчин, это может быть уролог.
Вначале доктор назначает анализы, чтобы подтвердить диагноз. А после его установления назначаются препараты для уничтожения грибковой инфекции.
Поверхностные кандидозы обычно хорошо поддаются лечению. Особенно у пациентов без нарушений функции иммунной системы. Но при нарушении иммунитета возможны осложнения.
Кандидоз может перейти в глубокую форму. Или поверхностный кандидоз может стать рецидивирующим с обострениями несколько раз в год.
Чтобы этого не произошло, не стоит заниматься самолечением. Обратитесь к врачу и получите адекватную терапию.
- Сдача анализов на кандидоз у врача
- ПЦР на 8 типов и 3 типа кандид
- Анализы на антитела при кандидозе
- Посевы при кандидозе
- Лечение орального кандидоза у врача
- Лечение мочеполового кандидоза у врача
- Контроль после лечения кандидоза
- Лечение кандидоза при ВИЧ
- Когда после лечения кандидоза возможен секс
Сдача анализов на кандидоз у врача
Кандидоз имеет характерные клинические проявления. Болезнь можно заподозрить по симптомам. Это покраснение слизистой оболочки, высыпания на ней, белый налёт и густые выделения.
Но для подтверждения диагноза нужны анализы. Они направлены на выявление возбудителя кандидозов.
Для этого применяются такие методы:
- микроскопия мазка – в образце обнаруживается псевдомицелий и почкующиеся грибковые клетки;
- ПЦР – для выявления генетического материала гриба и установления видовой принадлежности;
- культуральное исследование – для определения количественных показателей и оценки чувствительности грибков к препаратам.
Реже используется серологическая диагностика.
По анализу крови можно судить об отсутствии глубокого кандидоза.
ПЦР на 8 типов и 3 типа кандид
ПЦР – это метод исследования, при котором происходит идентификация микроорганизма по фрагменту ДНК.
Диагностический тест может назначаться даже в тех случаях, когда этап первичной диагностики завершен, и кандиды обнаружены в мазке. Целью исследования является определение вида гриба.
Чаще всего заболевание вызывает кандида альбиканс. В структуре данной разновидности микозов она составляет 87%.
Но существуют десятки других грибков. Они встречаются значительно реже.
На втором месте по распространенности C. glabrata. Доля этого микроорганизма – 4,3%.
Около 2% имеют кандиды tropicalis, parapsilosis, gullermondii.
Ещё реже встречаются C. lusitaniae.
Другие грибы выявляются в редких случаях. Их доли в структуре заболеваемости оцениваются в доли процентов.
ПЦР позволяет установить точный вид микроорганизма. Это влияет на выбор лечения.
Болезни, вызванные кандида альбиканс, встречаются чаще всего. При этом они хорошо поддаются лечению антимикотиками и редко рецидивируют.
В то же время другие кандиды часто вызывают инфекцию с рецидивирующим течением. Зачастую они не реагируют на противогрибковую терапию.
Анализы на антитела при кандидозе
Применяются при подозрении на кандидоз и серологические исследования. В крови могут быть выявлены иммуноглобулины класса G.
Исследование проводится не для подтверждения, а исключения кандидоза. Тест назначают при подозрении на инвазивный (глубокий) кандидоз. Хотя он может быть положительным и при поверхностной грибковой инфекции, а также в случае колонизации слизистых оболочек.
Таким образом, положительный результат теста практически не дает врачу никакой информации. Потому что он может быть таким и при отсутствии активного воспалительного процесса.
А вот негативный результат практически гарантирует, что у человека нет глубокого кандидоза.
Посевы при кандидозе
Посев – одно из самых информативных исследований на кандидоз. Оно обладает высокой чувствительностью и специфичностью. Проводиться может посев любого клинического материала.
При урогенитальном кандидозе это обычно мазок из уретры или влагалища. Хотя высеиваться также может кал, кровь, мокрота.
Получают такие результаты:
- наличие или отсутствие роста колоний на питательной среде (при наличии роста подтверждается факт кандидозной инфекции);
- количественные показатели;
- видовая принадлежность возбудителя;
- чувствительность к препаратам с противогрибковым эффектом.
Количественные показатели оцениваются в КОЕ. Чрезмерной считается концентрация грибков 10 4 КОЕ и выше. В этом случае считается, что кандида способна вызвать воспалительный процесс. Если концентрация меньше, причиной воспаления могут быть другие микроорганизмы.
Наиболее ценной информацией, которую получает врач, является чувствительность к антимикотикам.
Она позволяет сразу назначить эффективный препарат и не тратить время на безрезультатное лечение.
Несмотря на высокую информативность, применяется посев редко.
Причин тому несколько:
- в основном кандидоз хорошо поддается эмпирическому лечению;
- культуральное исследование занимает от 7 до 10 дней;
- существуют более простые и недорогие способы диагностики (например, микроскопия мазка).
Поэтому посев используется только в сложных случаях. Например, при рецидивирующем кандидозе и неэффективности лечения антимикотиками.
Лечение орального кандидоза у врача
При кандидозе полости рта лечение проводится от 2 до 5 дней. Его прекращают только при полном исчезновении симптомов заболевания. Проводят орошение ротовой полости раствором натриевой соли нистатина или леворина. Применяют местно 5% левориновую мазь.
Может также использоваться:
- хлоргексидина биглюконат – 3 раза в сутки;
- 1% нистатин или клотримазол – 2 раза в день.
Если эффекта от местного лечения нет, показаны системные антимикотики.
Внутрь назначают кетоконазол 200 мг. Суточная доза – 1 или 2 таблетки. Курс лечения – 3-5 дней.
Флуконазол назначают по 50 мг.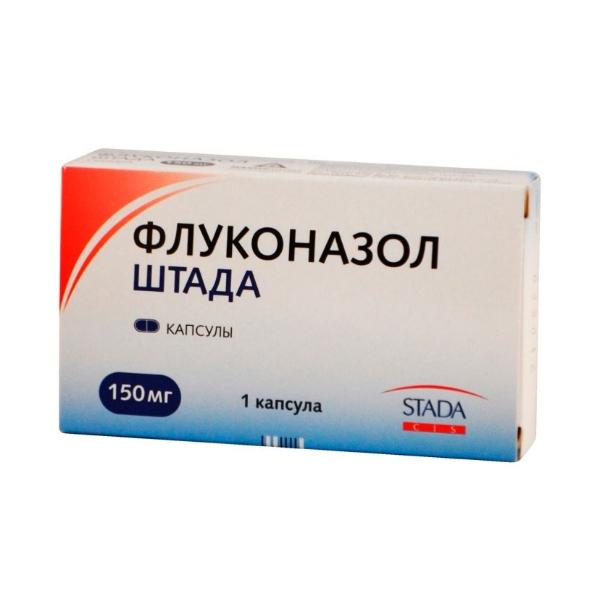
Принимают в день 1 или 2 таблетки. Курс лечения – 1 или 2 дня.
По показаниям может применяться симптоматическое лечение.
Для обезболивания применяется 1% лидокаин или 0,5% прокаин.
Лечение мочеполового кандидоза у врача
При мочеполовом кандидозе предпочтение отдается местному лечению. Такая рекомендация связана с тем, что устойчивость к антимикотикам у грибков постоянно растет.
Ограничение применения препаратов системного действия позволяет её сдерживать.
При кандидозе вульвы назначают:
- натамицин в свечах – 1 раз в сутки, курсом 5 дней;
- клотримазол в вагинальных таблетках – 1 раз в день, 200 мг, курсом 3 дня (можно использовать по 100 мг, курсом 7 дней);
- 1% крем клотримазол в течение 1 недели (применять однократно перед сном).
Местно также могут применяться бутоконазол, итраконазол или миконазол. При неэффективности такой терапии показано системное лечение.
Внутрь назначается однократно флуконазол в дозе 150 мг. Или используется итраконазол по 100 мг в сутки, курсом 3 дня.
У мужчин аналогичные схемы системной терапии применяются при кандидозном баланопостите.
Местно допускается использование:
- 1% крема клотримазол 2 раза в день, курсом 1 неделя;
- 2% натамицина в виде крема, 1 или 2 раза в день, курсом 1 неделя.

При хроническом рецидивирующем кандидозе лечение проводится в 2 этапа.
Вначале применяется указанная выше схема, чтобы купировать очередное обострение. Далее назначается поддерживающая терапия. Она продолжается в течение полугода.
У женщин применяются:
- вагинальные суппозитории натамицин по 100 мг, 1 раз в неделю (препарат выбора, если кандидоз вызван не кандидой альбиканс);
- клотримазол в виде вагинальных таблеток по 500 мг, 1 раз в неделю.
Как у женщин, так и у мужчин может использоваться флуконазол внутрь. Он назначается в дозе 150 мг, 1 раз в неделю.
В лечении беременных допускаются только местные препараты. Иногда урогенитальная форма заболевания сочетается с кишечным или анальным кандидозом. В таком случае применяется одновременно местное и системное лечение.
Для приема внутрь используют натамицин. Его принимают по 1 таблетке 100 мг, 1 раз в день.
Контроль после лечения кандидоза
После лечения нужно убедиться, что кандидоза больше нет. Подтверждение может проводиться различными способами.
Для этого используют:
- микроскопическое исследование мазка;
- ПЦР с количественным определением;
- культуральная диагностика.
Полное уничтожение возбудителя не обязательно.
- ушли симптомы;
- пропали признаки воспаления, исчезли лейкоциты из мазка.
Лечение кандидоза при ВИЧ
У ВИЧ-инфицированных нередко развивается инвазивный кандидоз. Это оппортунистическая инфекция. Она быстро прогрессирует при снижении иммунитета.
А при ВИЧ оно неизбежно вследствие уменьшения количества CD4 лимфоцитов.
Определенные сложности возникают на этапе диагностики кандидоза. Потому что заболевание имеет неспецифические проявления.
Затруднена и лабораторная диагностика. Кандидоз обычно развивается при концентрации CD4 меньше 200 в мкл. Патология очень опасна.
Инвазивный кандидоз у ВИЧ-инфицированных имеет летальность до 45%. Смерть наступает в результате ДВС-синдрома или инфекционно-токсического шока.
У 90% больных отмечается лихорадка.
Часто поражается сердечно-сосудистая система. Нередко выявляются признаки дыхательной недостаточности.
У большинства ВИЧ-инфицированных выявляются очаги кандидоза на ногтях. У них часто кандидоз вызывает не один, а сразу несколько возбудителей. Кроме того, может присоединяться бактериальная инфекция. В организме формируются гнойные очаги.
Для диагностики заболевания используются такие методы:
- микроскопия;
- гистологическое исследование тканей;
- культуральный метод.
Золотым стандартом диагностики считается посев крови. Чувствительность метода достигает 70%. Но положительный результат может быть получен только на поздней стадии инфекционного процесса.
Ещё одним минусом является длительность проведения исследования. Оно занимает более 1 недели.
Серологические методы применяются лишь как вспомогательные. Потому что они не позволяют отличить активную инфекцию от колонизации.
Лечение ВИЧ-инфицированных начинается ещё до установления диагноза. Проводится эмпирическая противогрибковая терапия.
- каспофунгин (не применяется при поражении мозга);
- флуконазол.
Это средства первого выбора.
Альтернативными препаратами являются:
В последние годы также начал применяться анидулафунгин. Через неделю оценивают эффективность терапии. Если она недостаточная, антимикотик меняют.
Когда после лечения кандидоза возможен секс
При урогенитальном кандидозе пациенту противопоказан секс.
Причины этого очевидны: он может заразить партнера.
Желательно воздерживаться от половых контактов до полного излечения заболевания. То есть, до момента исчезновения симптомов и получения отрицательных результатов исследования. Допускаются половые контакты с использованием презерватива.
При появлении симптомов кандидоза, обращайтесь в нашу клинику. Мы проведем обследование и установим диагноз. У нас используются все современные методы диагностики заболевания. При выявлении грибковой инфекции вы получите лечение.
При подозрении на кандидоз обращайтесь к автору этой статьи – урологу, дерматовенерологу в Москве с многолетним опытом работы.
- ВИЧ
- Гарднереллез
- Кондиломатоз
- Молочница
- Сифилис
- Трихомониаз
- Баланопостит
- Герпес
- Гонорея
- Микоплазмоз
- Уреаплазмоз
- Уретрит
- Хламидиоз
- ЗППП
Системный кандидоз, или висцеральная молочница, представляет собой заболевание внутренних систем и органов, вызванное увеличением популяции в организме дрожжеподобных грибов. При развитии патологии больше всего страдают кишечник, мочеполовая, сердечно-сосудистая и дыхательная сферы.

Системный кандидоз: что это такое
Под системным (генерализованным) кандидозом понимают особую форму молочницы, поражающей внутренние органы, и требующей незамедлительного начала лечения. Возбудителем патологии является одноклеточный организм Candida albicans.
Основная причина развития заболевания – врожденный или приобретенный иммунодефицит. В обоих случаях в организме больного происходит нарушение бактериального баланса микрофлоры кишечника, связанный с гибелью полезных микроорганизмов.
Их место занимают кандиды, которые постепенно попадают в кровеносную и лимфатическую системы, разносятся по всему организму. Результатом такого распространения патогенов становятся инфекционные процессы в различных органах пациента.
Активизация грибов и развитие системного кандидоза могут быть спровоцированы:
- терапией антибиотиками или стероидными препаратами;
- тяжелыми заболеваниями (туберкулезом, сахарным диабетом, онкологией);
- недолеченным дисбактериозом кишечника или влагалища;
- тяжелыми авитаминозами;
- ВИЧ-инфекцией.
Проникновению кандид в кровь способствуют применение недостаточно стерильных катетеров, хирургические вмешательства, наличие глубоких ран, ожогов, внутривенное введение наркотических средств.
Типы висцерального кандидоза

В зависимости от места поражения грибковой инфекцией, висцеральный кандидоз разделяется на несколько типов:
- Аноректальный, характеризующийся изъязвлением области заднего прохода у мужчин и женщин.
- Бронхолегочный, нередко приводящий к развитию тяжелой кандидозной пневмонии.
- Кандидоз ЖКТ, протекающий с поражением пищевода, желудка, различных отделов кишечника.
- Системный кандидоз нижних дыхательных путей, имеющий симптомы, схожие с клиникой бронхита.
- Кандидоз мочевого пузыря (редкая форма болезни, вызывающая кандидозный цистит).
Наиболее тяжелым течением отличается кандидозный сепсис, вызывающийся размножением и циркуляцией грибов в кровеносной системе.
Эта форма системного кандидоза сопровождается тяжелой симптоматикой в виде шокового состояния, сердечной и почечной недостаточности, часто становится причиной летального исхода.
Как передается заболевание
Кандиды окружают человека в течение всей жизни. Они попадают в его тело с пищей или при использовании предметов домашнего обихода. Присутствие большого количества этих грибов обнаруживается в сыром мясе, в молочных продуктах, на овощах и фруктах.
Взрослые пациенты часто заражаются грибковой инфекцией в результате незащищенных половых контактов. Опасными становятся различные формы сексуальной близости. Существует высокая вероятность заражения грибковыми инфекциями при нахождении в местах общего пользования – бассейнах, банях, саунах, на пляжах.
Симптомы и признаки

Развитие системного кандидоза проявляется следующими симптомами и признаками:
- покраснением и поражением кожного покрова, появлением папул, гранулем;
- ухудшением состояния ногтевых пластин, покраснением прилегающих к ним кожных валиков, развитием абсцессов;
- формированием белого плотного налета на слизистых оболочках, удаление которого приводит к появлению эрозий;
- интоксикацией организма (повышенной температурой тела, мышечными и суставными болями).
Генерализованный кандидоз неизбежно поражает внутренности, затрагивая жизненно важные органы – кишечник, почки, печень, легкие, сердечную мышцу. Со стороны желудочно-кишечного тракта наиболее страдает пищевод, развиваются нарушения глотательной функции (дисфагия), перитонит, прободение кишечных стенок. Со стороны дыхательной системы имеют место проявления, схожие с развитием вялотекущей пневмонии или бронхита.
Поражая органы мочевыделения, кандидоз вызывает частые болезненные мочеиспускания, трудности с опорожнением мочевого пузыря, болезненные ощущения в области лобка.
Будучи самостоятельным заболеванием, системный кандидоз нередко наслаивается на другие заболевания, осложняя их клиническую картину. К таковым относятся туберкулез, красная волчанка, лейкоз, дифтерия, дизентерия.
Диагностика и лечение системной молочницы
Важными диагностическими мероприятиями становятся:
- Тщательное изучение анамнеза пациента.
- Визуальный осмотр с целью определения степени поражения кожного покрова и слизистых.
- Лабораторные исследования биоматериала больного (крови, мочи, кала, мокроты, спинномозговой и перикардиальной жидкостей).
Нередко пациенту назначаются дополнительные меры диагностики (гастроскопия и другие). Лечение системного кандидоза требует продолжительного периода времени – до нескольких месяцев. Терапевтический курс преследует следующие цели:
- устранение причин, спровоцировавших развитие патологии (антимиктическая терапия);
- стимуляция собственных защитных сил организма, предусматривающая применение иммуномодуляторов и поливитаминных комплексов для восполнения дефицита полезных веществ;
- лечение заболеваний, возникших на фоне молочницы, или имеющих хронический характер.
После завершения терапии системного кандидоза обязательным является восстановление микрофлоры кишечника, нарушенной в процессе применения антибактериальных средств.
Комплексный подход к лечению

При развитии висцерального кандидоза лекарственные препараты применяются в максимальных дозировках. Медикаментами первого выбора становятся:
- Амфотерицин В.
- Флуцитозин.
- Флуконазол.
- Орунгал (итраконазол).
- Миконазол.
Основная терапия молочницы дополняется приемом биостимуляторов, поливитаминов, антиоксидантов. Назначение подобного рода препаратов способствует снижению токсичности основных лекарств, благоприятно воздействует на протекание в организме процессов метаболизма. В сложных случаях наряду с антимикотической терапией используются поливалентная вакцина из культур Candida, растворы йодида калия и натрия, антигистаминные препараты.
Тяжелое течение системного кандидоза требует пребывания пациента в стационаре, проведения внутривенных инъекций противогрибковыми препаратами в стерильных условиях медицинского учреждения, и постоянного наблюдения специалиста.
Медикаментозное лечение системного кандидоза
При системном кандидозе противогрибковые средства применяют в соответствии с общепринятой схемой лечения.
| Амфотерицин В | Первоначальная суточная доза – 1 мг внутривенно, разбавленный с 5% раствором глюкозы. Далее – 5-10 мг каждые 24 часа. Частота введения – через день или дважды в течение недели. Длительность курса – 4-8 недель. |
| Флуцитозин | Паренетрально 150 мг/кг, разделенные на 4 приема в сутки. Курс терапии длится около 6 недель. |
| Флуконазол | Перорально 400 мг в 1-й день, затем по 200 мг в сутки на протяжении 1-3 месяцев. |
| Орунгал | Внутрь 0,1-0,2 г однократно в 24 часа. Длительность приема от 3-х недель до 7 месяцев. |
| Миконазол | Внутривенно в сутки 10-15 мг/кг, разведенные с глюкозой. Срок лечения – не менее 1 недели. |
Витамины пациентам с системным кандидозом назначаются в высоких дозах, в сочетании с соответствующим рационом питания, иммуностимулирующими фитопрепаратами.
Народные рецепты способны заметно усилить эффект, получаемый от основного лечения системного кандидоза. Нетрадиционная медицина рекомендует применять:
- компрессы;
- составы для употребления внутрь;
- полоскания;
- ванны.
Для приготовления компресса 50 г сухой лекарственной травы (чистотела, ромашки, календулы) заваривают 0,5 л кипятка, выдерживают не менее получаса. Далее в теплый настой погружают кусок мягкой натуральной ткани, отжимают, и прикладывают к пораженным участкам на 20-30 минут. Процесс повторяют несколько раз на протяжении дня.
В случае наибольшего сосредоточения грибка в органах ЖКТ, пользу принесет употребление лечебных составов внутрь. Перед сном необходимо выпивать стакан кефира, добавляя в него 2 измельченных зубчика чеснока. Для общего поддержания организма при системном кандидозе следует ежедневно употреблять свежий морковный сок.
Пораженную ротовую полость дважды-трижды в сутки полощут отваром дубовой коры или слабым раствором соды. Для приготовления ванн используют средства с тысячелистником или шалфеем.
Важно помнить – при регулярных проблемах со здоровьем, постоянных бронхитах или пневмониях, наличии хронических заболеваний рекомендовано детальное обследование со сдачей необходимых лабораторных анализов.
При выявлении кандидоза потребуется прохождение адекватного лечения, позволяющего избежать дальнейшего распространения патологии в организме.
Читайте также:


