Задержка мочи у ребенка при ветрянке

Из нарушений мочеиспускания при урологических заболеваниях у маленьких детей наиболее часто встречается задержка мочи (код по МКБ-10: R33), которая может возникнуть вследствие ряда весьма разнообразных причин:
- препятствия к оттоку из мочевого пузыря,
- воспалительных процессов в мочевых путях или в препуциальном мешке,
- заболевания нервной системы,
- факторов токсического или рефлекторного характера.
Причины острой задержки мочи у детей

Врожденный фимоз может быть причиной затруднения мочеиспускания у маленьких детей. Обычно матери сами обращают внимание врача на эту причину задержки мочи — они рассказывают, что во время мочеиспускания ребенок напрягается, становится красным и видно, как у него раздувается мочой препуциальный мешок. Это происходит оттого, что просвет наружного отверстия препуциального мешка уже просвета уретры. В случае присоединения инфекции, при остром баланопостите, затруднение мочеиспускания становится еще более выраженным в результате отека слизистой крайней плоти. У некоторых детей наблюдается при этом полная анурия.
Острая задержка мочи у маленьких детей может наступить при парафимозе. Диагноз ставится без затруднений.
У маленьких детей острый цистит зачастую протекает своеобразно. Если острый цистит у взрослых сопровождается частыми позывами к мочеиспусканию, то в детском возрасте он может быть причиной острой задержки мочи. Из рассказов родителей выясняется, что ребенок жалуется на боли внизу живота, не мочится, плачет, когда ему подают горшочек, держится рукой за половой член (если речь идет о мальчике). При попытке пальпации живота маленький пациент, в связи с болями, плачет и напрягает брюшную стенку, вследствие чего не удается определить растянутый мочевой пузырь. Моча у детей, больных острым циститом, часто окрашена кровью, что может привести к ошибочному диагнозу острого нефрита (чему способствует и ложная альбуминурия).
Анурия у детей, больных циститом, объясняется болями, которые ощущаются во время мочеиспускания. Эти боли являются причиной спазма сфинктера мочевого пузыря.
Задержка мочи вследствие сдавления уретры может возникнуть при опухолях, исходящих из малого таза; редко анурия наступает при врожденной стриктуре уретры.
Нередко задержка мочи у детей зависит от заболеваний нервной системы, в частности, спинного мозга. Чаще всего это происходит при сдавлении спинного мозга у больных туберкулезным спондилитом, при травме позвоночника, миелитах. Как задержка мочи, так и ее недержание встречаются при остром менингококковом и туберкулезном менингитах. Блюм (Blum) и Гохвард (Gohvard) описали такие случаи у двух мальчиков в возрасте 13 и 15 лет вследствие очагов полиомиелита в сакральном отделе спинного мозга.
У маленьких детей задержка мочи может произойти при целом ряде острых инфекционных заболеваний (в этих случаях анурия имеет рефлекторный и токсический характер). Так, описаны случаи при дифтерии. Голигорским С.Д. наблюдался следующий клинический случай, приведший к диагностической ошибке опытного педиатра.
Ребенок Б., 4 месяцев, был направлен в детскую больницу по поводу явлений гипотрофии. Пациент был в тяжелом состоянии. Последние сутки не мочился. При его осмотре педиатр определил, что мочевой пузырь резко растянут, доходит до пупка и на этом основании направил больного в урологическое отделение, где мочевой пузырь ему был опорожнен с помощью катетеризации. Выяснилось, что анатомических изменений со стороны уретры нет, не найдено было и конкрементов. У ребенка была бронхопневмония. Спустя день, когда состояние его вследствие введения антибиотиков улучшилось, восстановилось и мочеиспускание.
Рефлекторная задержка мочи у детей встречается при остром аппендиците, глистной инвазии (например, при аскаридозе или стронгилоидозе).
Причины хронической задержки мочи у детей
Хроническая задержка мочи у детей может быть результатом склероза шейки мочевого пузыря. В пользу такого диагноза говорит отсутствие признаков других заболеваний со схожей урологической симптоматикой:
- изменений со стороны проходимости уретры,
- воспалительного процесса в мочевых путях,
- признаков поражения спинного мозга и т. д.
Все же самой частой причиной задержки мочи у детей является мочекаменная болезнь. Конкремент, застрявший в просвете уретры, вызывает ее спазм и, как следствие, анурию. Диагноз ставится на основании анамнеза (жалобы на боли в головке полового члена, на прерывистость струи), пальпации доступной части уретры, исследования ее проходимости. При исследовании детским металлическим катетером или бужом получается характерное ощущение конкремента в просвете уретры.

Детский возраст всегда знаменуется различными болезнями, избежать которых мало кому удается. Каждому из вас знакома ветрянка, при которой малоприятные зудящие пузырьки отравляют жизнь детворе.

Родители по-разному относятся к данному заболеванию: одни мамы боятся ветрянки у детей как огня, а другие даже специально контактируют с больными детишками, чтобы их чадо переболело в детском возрасте и приобрело стойкий иммунитет. И делают это из-за того, что считается, будто дети легко переносят ветрянку, когда взрослому человеку она дается очень сложно.
Ветрянка – это опасное заболевание вирусной этиологии, которое может поразить человека в любой момент. Заболевание вызывает вирус из семейства герпес-вирусов со звучным названием Варицелла-Зостер (ВВЗ), открытие которого произошло в 1958 году.
Что представляет собой ветряная оспа – ветрянка
Как происходит заражение ветряной оспой у детей
Многие родители ошибочно думают, что заражение ветрянкой происходит от контакта с зудящими пузырьками, и именно они являются источником заражения. Но опасность вирусами кроется в капельках слизи из носоглотки больного малыша. По этой причине за два дня до того, как на теле ребенка начнут выступать пузырьки, его инфицированный организм становится источником заражения людей, которые окружают его. Заразиться можно при совместных играх, тесном контакте, разговоре, да и просто при нахождении в одной комнате. Вирус из носоглотки заболевшего малыша попадает в воздух, который вдыхают дети и взрослые. Вирус оседает на слизистой глотки, ротовой полости, носовой полости, и с током лимфы и крови стремительно разносится по всему организму, активно размножаясь.
Инкубационный период длится от 7 до 21 дней, и в течение этого периода вирус никаким образом не дает о себе знать, и малыша ничего не беспокоит. Вирус обладает высокой летучестью, и он без труда преодолевает расстояние в двадцать метров, успешно проникая в дыхательные пути здорового человека. Поэтому заразиться можно даже через вентиляцию. Заражение в редких случаях может наступить и от взрослого человека, который болеет опоясывающим лишаем. Это заболевание, как и ветрянка, имеет одного возбудителя – виновником является вирус герпеса Варицелла-Зостер.
Симптомы ветрянки у детей и стадии течения заболевания
Ветряная оспа у малышей протекает в несколько этапов, которые имеют свои отличительные особенности:
1. В течение инкубационного периода, который длится от 7 до 21 дней, идет активное размножение вируса, и внешне заболевание никак не проявляется.
2. Продромальный период. Если ребенок маленький, то он может отсутствовать или его течение будет сопровождаться несущественными проявлениями. Данная стадия может длиться 24 часа или немного больше, а по внешним проявлениям заболевание может напоминаться стандартную простуду со следующими симптомами и первыми признаками:
- Повышение температуры
- Слабость и озноб;
- Потеря аппетита;
- Возможно, на определенных участках тела могут выступить ненадолго красноватые пятна;
- Першение в горле.
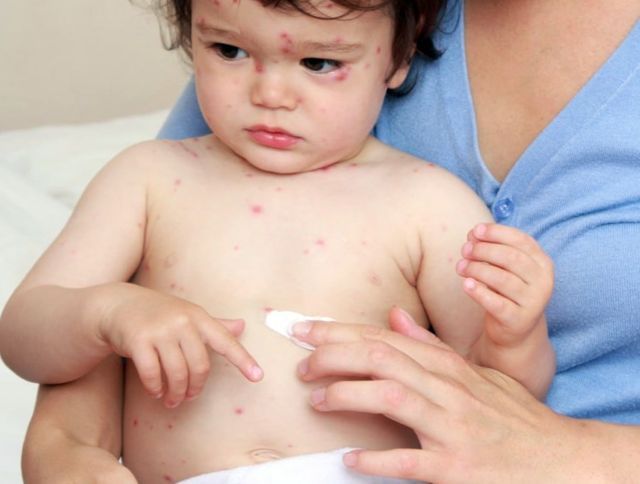
3. Когда на теле ребенка начнут появляться пузырчатые высыпания, возможен резкий скачок температуры, но это совсем не обязательно. Согласно врачебным наблюдениям, чем выше поднимается столбик термометра, тем больше будет зудящих пузырьков на теле, а сама болезнь будет протекать тяжелее. Если болезнь протекает в легкой форме, то повышение температуры будет несущественным, или его вообще не будет. И только сыпь, появившаяся на всем теле, будет свидетельствовать о ветрянке.
Как выглядит ветряная оспа у ребенка. Фото
Каждому родителю нужно знать, как выглядит на теле ветрянка у детей, чтобы не пропустить первые основные симптомы и не ошибиться с диагнозом.
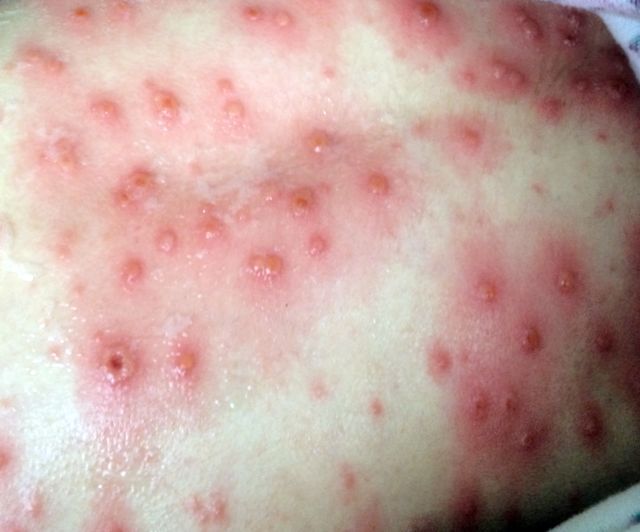
Вот что нужно знать:
- В первый день заболевания кожа малыша покрывается красными прыщиками, напоминающими укусы насекомых.
- Далее прыщики преобразовываются в пузырьки, внутри которых находится жидкость. Прыщики имеют красную каемку. Когда жидкость в пузырьке помутнеет, он лопается.
- Когда лопнувший пузырек подсохнет, сверху он покрывается корочкой. Несмотря на то, что они сильно чешутся, нельзя позволять ребенку сдирать их.
- Все стадии проявления высыпаний могут наблюдаться одновременно, и на теле ребенка можно заметить как красные пятнышки, напоминающие укусы насекомых, так и наполненные жидкостью пузырьки.
Какая сыпь у малышей при ветряной оспе
На всем теле у ребенка появляются пятнышки красноватого цвета и их сложно отличить от привычных укусов насекомых. Далее сыпь быстро распространяется на другие участки тела и через время ею покрываются ноги, руки, лицо и волосистая часть головы. Высыпания также меняют свой внешний вид: красное пятнышко набухает и наполняется жидкостью. Спустя 8-10 часов пузырек лопнет, и этот процесс сопровождается сильным зудом. Лопнувший пузырь подсохнет, и его поверхность затянется корочкой, но на теле стремительно появляются все новые прыщики. И они также претерпевают подобный цикл. Если внимательно присмотреться к пораженным участкам тела, то можно заметить одновременно все стадии высыпания, причем каждое последующее сопровождается поднятием температуры. На теле может быть несколько сотен пузырьков, которые могут распространиться даже на половые органы, слизистые ротовой полости, глаза. Если случай заболевания тяжелый, то пузырьки могут быть даже на ладошках и подошвах.
Как лечить детей от ветрянки
Как лечится ветрянка у детей? Ветрянка – это специфическое заболевание, при котором не требуется особенного лечения. Вирус никак не реагирует на антибактериальную терапию и на антибиотики, поэтому лечение заключается в том, чтобы побороть симптомы:
- Когда на термометре столбик стремительно бежит вверх, и отметка в 38 градусов остается позади, важно дать ребенку препарат, снижающий жар. Это может быть парацетамол или ибупрофен. ВАЖНО! При ветрянке запрещается давать малышу аспирин.
- Если у ребенка нет аппетита, не нужно заставлять его кушать. Но что важно – это давать ему обильное теплое питье.
- Внимательно наблюдать за появлением новых пузырьков. И делать все возможное, чтобы малыш не сдирал подсохшие корочки, иначе на теле останутся оспины на всю жизнь.
- Для смазывания лопнувших пузырьков можно применять зеленку – она обладает подсушивающим эффектом и позволяет контролировать новые высыпания. Также существует современное средство коламин.
- Если малыш не может справиться с сильнейшим зудом, следует дать ему антигистаминные препараты – их подберет и выпишет врач.
- Рекомендуется переносить болезнь в постели в том случае, если ребенка беспокоит лихорадка и интоксикация от вирусной инфекции.
Лечение ветрянки у малышей осуществляется в домашних условиях, но в редких случаях могут возникнуть осложнения, и тогда врач предложит поехать в больницу.
Важная задача родителей – облегчить состояние малыша, сбить температуру и уменьшить дискомфорт от сыпи, которая постоянно зудит. Рекомендуем прислушаться к советам специалистов, и выполнять их не составит никакого труда:
- Поддерживайте в квартире прохладу, так как зуд станет сильней при жаре, когда будет выделяться пот.
- Ополаскивайте ребенка под душем, если нет высокой лихорадки и тяжелой интоксикации, прохладная вода помогает снизить зуд. Поврежденную кожу вытирать не следует, достаточно лишь промокнуть ее мягким полотенцем.
- Каждый день нужно менять одежду, которая должна быть просторной и обязательно из легких хлопчатобумажных тканей. Постельное белье тоже надо менять раз в день.
- Если ребенок совсем маленький, то на ночь следует надевать ему легкие рукавички – это позволит защитить малыша от расчесывания. Нельзя допустить, чтобы в ранку попала инфекция, так как это вызовет воспалительный процесс, что приведет к тому, что оспинка от ранки останется ребенку на всю оставшуюся жизнь. Аналогичный результат можно ждать в том случае, если корочки сдирать насильственно. Помните, что они должны сползти самостоятельно.
- В случае если врач посоветовал мазать зудящие ранки антигистаминной мазью, нужно аккуратно ее использовать. Зона нанесения должна ограничиться лишь пузырьком.
После того как на теле появится последний пузырек, должно пройти 5 дней, и теперь можно спокойно выходить с ребенком на улицу. Несмотря на слабость, вызванную болезнью, ребенок не сможет заразить других людей. О детском садике на некоторое время лучше позабыть, если такая возможность есть. Малыш еще слаб и ему необходимы силы для восстановления.
Осложнения
Несмотря на то, что у большинства детей заболевание протекает легко, расслаблятся родителям не стоит. В отдельных случаях возможно возникновение тяжелых осложнений, наиболее опасное из которых - ветряночный менингоэнцефалит. Заболевание поражает головной мозг и мозговые оболочки, обычно возникает на 5 - 7 день болезни. Поэтому если ваш легко переносящий ветрянку малыш в указанные сроки вдруг стал жаловаться на слабость и сильную головную боль, потерял (даже кратковременно) сознание, имел рвоту, не говоря уже о классической неврологической симптоматике (судороги, параличи, парезы и т.д.), незамедлительно вызывайте скорую помощь и отправляйтесь в стационар. Своевременная госпитализация необходима для сохранения здоровья , а иногда и жизни ребенка.
Вторая группа осложнений связана с присоединением вторичной инфекции в связи с ослабленностью организма. На фоне ветрянки могут возникнуть тяжелые бронхиты, пневмонии, синуситы, стоматиты, а также инфекции кожных покровов вследствие попадания возбудителей через раневую поверхность высыпных элементов. В такой ситуации показано назначение антибактериальных и противогерпетических препаратов. Вопрос с госпитализацией решается индивидуально.
Профилактические мероприятия от ветрянки у детей
Одним из самых эффективных способов защиты ребенка от ветрянки считается вакцинация, но делать подобные манипуляции можно лишь при желании родителей. Когда ребенку будет сделана прививка, он на протяжении 10 лет находится под защитой. И если у него произойдет контакт с больным человеком, он переболеет в легкой форме или вообще не заболеет. Большинство матерей считают, что вакцинировать ребенка от ветрянки не следует, так как в столь юном возрасте детский организм хорошо переносит болезнь, если сравнивать с течением заболевания у подростков и взрослых людей. Переболев, ребенок приобретает иммунитет и будет защищен от болезни на всю жизнь.
Но в данном вопросе споры не утихают. Одни специалисты утверждают, что вакцинация нужна по той причине, что ветряная оспа может вызвать осложнения во время болезни. Вдобавок в организме поселяется вирус герпеса, который в будущем может вызвать опоясывающий лишай.
Решение о вакцине родители должны принимать самостоятельно, проанализировав все положительные и отрицательные стороны.
Важно знать каждой маме: согласно исследованиям, из ста детей, которых привили от ветряной оспы, порядка 90%-95% не заболеют этим вирусным заболеванием. Вдобавок, шансы заболеть опоясывающим лишаем в будущем минимальны. Остальные 5% если и заболеют, то в легкой форме. Вакцина может действовать достаточно долгий срок – от 10 до 20 лет.
Важная информация! Если ваш ребенок вступил в контакт с носителем вируса ветряной оспы, у родителей есть 96 часов на то, чтобы принять решение о проведении вакцинации. Если вы это время пропустите, прививка не будет обладать необходимым эффектом, и ваш ребенок точно заболеет ветрянкой. В детских садах, в случаях выявления заболевания у ребенка, объявляется карантин, срок которого равняется 21 дням.
Советы доктора Комаровского относительно ветрянки у малышей
Один из самых распространенных вопросов, которые задают врачам родители ребенка, заболевшего ветрянкой, касается того, как зеленка воздействует на пузырьки. Ответ доктора Комаровского следующий: лечебным эффектом зеленка не обладает, и главная ее задача состоит в определении срока заразности. Родители каждый день смазывают зеленкой пузырьки и рано или поздно они понимают, что новых высыпаний не имеется. И когда этот момент наступает, нужно выждать 5 дней – после этого срока малыш не представляет опасности для окружающих.
Доктор еще раз напоминает обеспокоенным родителям, что ветрянка представляет собой заболевание вирусной этиологии, и на нее не действуют ни антибиотики, ни антибактериальные препараты. И если заболевание протекает в обычном режиме без осложнений, специальные лекарства не понадобятся. В случае тяжелого течения может потребоваться назначение противогерпетических препаратов. В случае присоединения вторичной инфекции назначаются антибиотики.
Если поднимается температура, нужно давать ребенку жаропонижающие препараты. Не забывайте, что аспирин при ветрянке не дают.
Советы доктора Комаровского, как вести себя, если в доме есть заболевший ветрянкой ребенок:
- Нельзя укутывать ребенка, так как это вызывает перегрев. От него зуд становится еще сильней.
- Комнату следует как можно чаще проветривать.
- Ногти ребенка нужно коротко подстригать. Если понадобится, то пользоваться рукавичками. Заболевшего ребенка нужно постоянно отвлекать для того, чтобы он не расчесывал пузырьки и не занес туда инфекцию.
- Чтобы не вызвать осложнения со стороны печени, забудьте про снижение температуры аспирином.
- Если малыш будет расчесывать пузырьки и бактерии попадут в ранку, то следы от этого останутся навсегда.
- Помните, что ветряная оспа существенно ударяет по иммунной системе ребенка, и после того, как наступит выздоровление, родителям лучше поберечь малыша и дать ему возможность восстановиться дома. На свежем воздухе нужно гулять как можно больше времени. Только после того, как вы заметите, что ребенок набрался сил, можно возвращаться в детский садик.
Что касается вакцинации, здесь родители принимают решение самостоятельно, чтобы взять ответственность в свои руки. Вакцинация против ветрянки проводится на добровольных началах и родителям нужно внимательно изучить данный вопрос, чтобы принять верное решение.

Ветрянку принято считать малозначимой детской болезнью, а для ее лечения достаточно иметь в домашней аптечке зеленку. Это мнение ошибочно. Ветрянка может вызвать серьезные осложнения: пневмонию, гепатит, язвы. Вирус способен спровоцировать хромосомные мутации, приводящие к слепоте, задержке развития, сахарному диабету.
Полная информация о развитии болезни, грамотное лечение помогут избежать необратимых последствий.
Что необходимо знать о ветрянке
Официально принятое название болезни — ветряная оспа. Это вирусная инфекция, поражающая преимущественно детей. Врачи утверждают: ветрянкой можно переболеть лишь один раз, после чего организм вырабатывает стойкий иммунитет.

Причина заболевания — дермонейротропный вирус варицелла зостер (Varicella Zoster). Микроорганизм имеет ДНК, относится к семейству герпеса третьего типа (альфагерпес).
Проникая в организм, он попадает в дыхательные пути, нервную систему, поражает ядра клеток. Заболевание ветрянкой в детском возрасте — проявление первичного инфицирования вирусом зостер.
Источник инфекции — больной ребенок. Вирус заразен с двух последних дней инкубационного периода до 5 дня со времени появления последней везикулы.
Основных путей распространения два:
- Воздушно-капельный, наиболее частый способ распространения болезни.
Вирус Varicella Zoster обычно поселяется на слизистой оболочке ротовой полости. При чихании (плаче, кашле) легко попадает от зараженного ребенка к здоровому. Отличается высокой летучестью. Способен преодолевать расстояние до 20 метров, а также через систему вентиляции подниматься с одного этажа на другой.
В экссудате пузырьков, появляющихся на теле заболевшего человека, скапливается огромное количество патогенных микроорганизмов. Когда пузырьки лопаются, с вытекающей жидкостью выходят наружу и вирусы. Они оседают на коже, переходят на игрушки, предметы быта. Оттуда проникают в клетки здорового ребенка даже при мимолетном контакте с зараженной поверхностью.
- В отдельном ряду стоит трансплацентарный способ передачи вируса: от беременной женщины к плоду. Патогенный микроорганизм способен преодолевать плацентарный барьер.
Первичному инфицированию подвержены:
- Дети в возрасте от 2 до 8 лет, посещающие дошкольные и школьные учреждения.
Причина в высокой степени заразности болезни. Индекс контагиозности достигает 100%;
- Беременные женщины, если они не перенесли ветрянку ранее или не были привиты.
Особенно опасен 2 и 3 триместр: высока вероятность развития внутриутробной патологии плода (недоразвитие конечностей, энцефалопатия, неврологические заболевания). Существует риск потери беременности;
- Дети, страдающие иммунодефицитом первичного или вторичного генеза.
Ветряную оспу классифицируют по нескольким признакам.

Выделяют типичную и атипичную форму. В первом случае болезнь сопровождается характерными высыпаниями и другими стандартными признаками.
К атипичной форме относят рудиментарный или стертый вид заболевания. Это легкая форма ветрянки, не всегда диагностируемая. Может встречаться у грудных детей, не растерявших материнский иммунитет.
Протекает обычно без температуры. Симптомы интоксикации отсутствуют, на теле фиксируют единичные высыпания, не причиняющие дискомфорта.
Остальные атипичные формы в редких случаях встречаются у ослабленных детей, имеющих в анамнезе различные хронические или тяжелые заболевания. Протекают тяжело, велик риск летального исхода.
В зависимости от характера высыпаний и зоны поражений выделяют следующие типы ветрянки:
- буллезная: мокнущие длительно незаживающие язвы на месте пузырей, сами пузыри крупные, дряблые;
- геморрагическая: экссудат кровянистый, на коже кровоизлияния. Проявляется у детей, имеющих в анамнезе нарушения свертываемости крови;
- гангренозная: на месте лопнувших пузырей появляется черная корка, кожа вокруг нее воспалена, появляются гнойные язвы. Возникает при присоединении вторичной инфекции;
- висцеральная, протекает с поражением внутренних органов. Обычно развивается у новорожденных младенцев или у детей, страдающих иммунодефицитом.
- Степень тяжести:
- легкая форма. Характеризуется единичными высыпаниями, отсутствием или незначительным подъемом температуры, кашлем;
- среднетяжелая форма протекает в присутствии всех симптомов болезни;
- тяжелая форма сопровождается температурой до 40ºC, большим количеством высыпаний, иногда плотно покрывающим все тело. У детей до 12 лет встречается редко.
- Течение болезни:
- гладкое: типичное проявление, без осложнений;
- негладкое. Характеризуется обострением хронических заболеваний, осложнениями, развитием вторичной инфекции.

Первичное накопление зостер происходит на слизистых дыхательных путей. Внедряясь в эпителий, он по лимфо- и кровотоку распространяется по организму. Обладая тропизмом к клеткам эпидермиса, вирус заражает их. Патологический процесс характеризуется образованием везикул (пузырьков), наполненных серозным экссудатом.
В типичных случаях дегенеративные высыпания поражают:
- слизистые оболочки полости рта;
- лицо;
- волосистую часть головы;
- туловище;
- слизистые мочевыводящих путей.
В редких случаях везикулы появляются на слизистой пищеварительной системы, внутренних органах.
Различают следующие этапы в развитии болезни:
- Инкубационный (латентный, скрытый), длится от 11 до 21 дня. У детей до 10 лет обычно составляет 2 недели.
- Продромальный период наступает накануне появления высыпаний (иногда за 2–3 дня).
Характеризуется плохим самочувствием, снижением аппетита, головной болью, повышением температуры до субфебрильных значений. У многих детей подготовительные признаки бывают не выражены.
Болезнь проявляет себя массовым появлением сыпи, возникновением лихорадочного состояния. Период длится обычно 2–5 дней, иногда до 10.
Доктор Комаровский рассказывает, в каком возрасте лучше переболеть ветрянкой, чем можно лечить ее, кроме зеленки.
По каким признакам можно распознать болезнь
Первично ветряную оспу диагностируют на основании наружного осмотра ребенка.
- появление сначала на лице, волосистой части головы, затем на всем теле розовых овальных пятнышек величиной до 4 мм. В течение суток они превращаются в папулы, которые постепенно наполняются жидкостью;
- сильный зуд в местах высыпаний;
- болезненное мочеиспускание, глотание, отсутствие аппетита (при наличии сыпи на слизистых оболочках);
- повышение температуры до 37,5—38,5ºC;
- пузырьки с экссудатом (везикулы) однокамерные, вокруг них отмечается покраснение кожи (гиперемия). Через 2 дня они лопаются с вытеканием экссудата.
- опустошенные везикулы подсыхают и покрываются бурыми корочками. Обычно на это уходит 3 суток. Примерно через 2 недели корочки отваливаются. Рубцы остаются в редких случаях;
Ветрянка имеет важную особенность, отличающую ее от других кожных заболеваний: волнообразное течение. Папулы появляются не одновременно, а на протяжении нескольких дней. Характер сыпи полиморфный: на теле одновременно присутствуют дегенеративные изменения, присущие разным стадиям (пятна, сыпь, пузырьки, корочки).

Клиническая картина ветрянки нередко схожа с симптоматическими проявлениями других кожных заболеваний: различных форм стрептодермии, герпеса, строфулюса и других.
Есть и существенные отличия.
Энтеровирусная инфекция сопровождается болью в животе и диареей. В этом ее основное отличие, так как высыпания схожи с ветрянкой.

Новорожденные дети обычно имеют надежную защиту в виде материнского иммунитета, передающегося еще во внутриутробном периоде. По этой причине вирус зостер крайне редко поражает только что родившихся младенцев и детей до 6 месяцев.
Постепенное ослабление защитной функции делает организм грудничка чувствительным к инфекции.
Признаки болезни несколько отличаются от ее типичных проявлений:
- продромальный период наступает за 5 дней до высыпаний. Наблюдаются симптомы общей интоксикации: вялость, расстройство пищеварения, иногда рвота, судороги;
- резко повышается температура тела, но может быстро опуститься до нормальных значений;
- малыш плачет, отказывается от еды. Может быть нарушен сон. Состояние связано с сильным кожным зудом;
- обильная сыпь появляется на 2–5 день;
- могут развиться осложнения.
Если младенец был заражен в утробе, ветрянка проявит себя через 4–7 дней после рождения ребенка.
Течение болезни зависит от времени инфицирования плода: наиболее благоприятный прогноз для первого триместра беременности. Заражение незадолго до родов может спровоцировать поражение внутренних органов младенца.
Терапия заболевания
Лечение ветрянки у детей направлено на понижение вирусной активности, уменьшение зуда и боли. Положительный результат дает только комплексная терапия. Она включат: медикаментозное лечение, диетическое питание, соблюдение правил гигиены.
Начальная стадия ветрянки вызывает наибольший дискомфорт. Первые лечебные мероприятия должны быть направлены на облегчение состояния ребенка:
- при высокой температуре дать жаропонижающий препарат;
- надеть легкую одежду из мягкой натуральной ткани;
- смазать везикулы зеленкой, чтобы не допустить нагноения и занесения инфекции;
- не допускать перегревания ребенка: выделение пота усиливает зуд;
- для уменьшения зуда дать антигистаминные препараты (по назначению педиатра).
На протяжении всей болезни необходимо соблюдать постельный режим.
Специалиста вызвать на дом надо даже в случае легкого течения болезни: он зафиксирует возникновение инфекции, даст рекомендации, назначит лечебные мероприятия.
Обратиться за срочной помощью необходимо при следующих симптомах:
- больше 2 дней держится высокая температура;
- болезнь сопровождается нетипичными проявлениями: судороги, рвота, тремор конечностей, нарушение координации движений;
- корочки кровоточат, заметны гнойные выделения.

Лечение направлено на борьбу с вирусом-возбудителем, устранение симптомов болезни и профилактику осложнений.
Эффективный этиотропный препарат — Ацикловир. Его назначают при тяжелом и осложненном течении болезни. Хорошо справляются с вирусом Фамцикловир, Ганцикловир.
При легкой и средней форме проводится симптоматическое лечение:
- жаропонижающие препараты (Парацетамол, Ибупрофен);
- антигистаминные препараты для уменьшения кожного зуда: Зиртек, Супрастинекс.
- средства для повышения иммунитета (свечи Вибуркол, дополнительно оказывают противовоспалительное, седативное действие); витаминные комплексы;
- антибиотики (в случае присоединения вторичной бактериальной инфекции): Азитромицин, Цефалексин;
Особенности лечения новорожденных разными препаратами

Ветрянка у детей до года обычно сопровождается высокой температурой. Малышу следует дать жаропонижающие препараты: Ибупрофен, Парацетамол. Не рекомендуется анальгин и средства на его основе из-за опасности нарушения работы печени.
Для облегчения зуда назначают антигистаминные препараты:
- Фенистил (капли), лекарство дополнительно обладает легким седативным эффектом, подходит малышам от 1 месяца;
- Зиртек в каплях (с 6 месяцев), эффективен, не вызывает привыкания;
- Кларитин, быстро устраняет зуд, почти не имеет побочных эффектов.
При тяжелых формах ветрянки назначают варицелозостерный иммуноглобулин.
Высыпания можно смазывать гелем Фенистил. Он разрешен детям от 1 месяца (наносят точечно, избегая воспаленных участков).
Лечение детей до года проводят обычно в стационаре.
Фармацевтическая отрасль выпускает большое количество мазей, гелей для смазывания зудящих высыпаний:
- деласкин, относится к синтетическим танинам, дополнительно подсушивает везикулы, снимает воспаление;
- флакозид, подавляет жизнедеятельность вируса, эффективен при острой стадии, практически мгновенно устраняет зуд;
- алпизарин, помогает на начальном этапе;
- ирикар, крем на растительной основе;
- виферон, инфагель, способствуют быстрому заживлению ранок.

Смазывать везикулы необходимо ежедневно. Подсушенные высыпания меньше зудят. Обработка дезинфицирующими средствами служит профилактикой бактериальных заражений, предупреждает образование рубцов.
Хорошо зарекомендовали себя спиртовые растворы анилиновых красок:
- бриллиантовой зелени;
- метиленового синего;
- метилового фиолетового;
- перманганата калия.
Еще одно популярное средство — фукорцин (краска Кастеллани). Лекарственная жидкость предупреждает распространение инфекции, подходит для обработки слизистых оболочек.
Домашние средства в качестве вспомогательных можно применять детям старше 3 лет. Обычно они изготовлены на основе трав: следует проследить, чтобы у ребенка не было аллергии.
Особенно полезны ванночки из отваров целебных растений: чистотела, ромашки, календулы, шалфея. Они снимают зуд, подсушивают высыпания.
- взять 5 ложек травы (можно смесь);
- залить литром воды, довести до кипения, потомить на медленном огне 15 минут;
- отвар процедить, вылить в ванну с теплой водой.
Ребенка купать в такой воде можно ежедневно.
Отваром ромашки аптечной полезно полоскать рот после еды: это хороший антисептик.
Восстановит иммунитет настой из ромашки, мелиссы, базилика:
- 10 г травы залить стаканом кипятка;
- настаивать в термосе 15 минут;
- процедить, принимать 2 раза в день по 50–100 мл.
Срок зависит от многих факторов:
- возраста ребенка;
- состояние иммунной системы;
- формы и тяжести заболевания.
Периодом начала выздоровления считаются 5 дней после прекращения высыпаний.
Заболевший ребенок должен быть изолирован дома. О ветрянке следует сообщить в посещаемое им детское учреждение (в том числе кружки, секции). Срок карантина определен 21 день и соответствует максимальной длительности инкубационного периода болезни.
Облегчит состояние ребенка и ускорит процесс выздоровления надлежащий уход, соблюдение правил гигиены:
- ежедневно проветривать помещение;
- во избежание расчесывания пузырьков подстричь коротко ногти. Грудничкам лучше надеть тонкие хлопчатобумажные рукавички;
- ежедневно менять постельное белье и одежду; мыть игрушки дезинфицирующим мылом;
- купать ребенка в слабом растворе перманганата калия (3–4 раза в неделю). Нельзя допускать повреждений высыпаний при пользовании полотенцем;
- после еды ребенок должен полоскать рот раствором антисептических препаратов (мирамистин, фурацилин).
На весь активный период болезни ребенку предписывают постельный режим.
Прогулки на свежем воздухе разрешены через 5 дней после появления последних высыпаний, но надо стараться избегать воздействия прямых солнечных лучей из-за повышенной чувствительности кожи, после перенесенного заболевания.
Нельзя подходить к лечению легкомысленно. Ветрянка может вызвать серьезные осложнения. Во время лечения запрещено:
- сдирать образовавшиеся корочки (могут появиться рубцы);
- давать ребенку аспирин и препараты на его основе (часто вызывает синдром Рея — поражение мозга и печени);
- выходить на улицу в активный период болезни.
Ослабленный болезнью ребенок может легко подхватить вторичную инфекцию. Необходимо позаботиться о скорейшем восстановлении защитных сил:
- принимать общеукрепляющие витамины после консультации с врачом;
- много гулять на свежем воздухе, желательно в парке, лесу;
- в течение нескольких дней после болезни соблюдать щадящую диету.
Почему нельзя запускать болезнь или возможные осложнения
Не начатое вовремя лечение, ненадлежащий уход могут привести к осложнениям. Наиболее распространенное — вторичное гнойное инфицирование. Происходит это в том случае, когда родители не смазывают пузырьки антибактериальными средствами. Ребенок расчесывает зудящие высыпания, в рану попадает инфекция, везикулы сливаются в крупные очаги. Лечение осложнения возможно только в стационаре.
В тяжелых случаях вирус зостер может спровоцировать развитие пневмонии, менинигита, нефрита.
Прививка вакциной как средство профилактики

Ветрянка — вирусное заболевание. Для защиты от инфицирования детей надо оградить от контакта с заболевшим ребенком. Карантин не всегда способен уберечь от болезни.
Особенность вакцины в том, что прививку можно сделать в течение 72 часов после контакта с носителем вируса зостер. Шанс заболеть в этом случае будет составлять всего 20%.
Читайте также:


