Вирус опоясывающего лишая морфология
Существует всего один серотип вируса опоясывающего герпеса (125 тыс. пар нуклеотидов), вызывающий острое первичное заболевание — ветряную оспу и её рецидивы (опоясывающий лишай).
Патогенез и эпидемиология инфекции вируса опоясывающего герпеса. Вирус в большом количестве содержится в везикулярной жидкости. Путь передачи — воздушно-капельный (при разрушении везикулёзных элементов). Вероятность заражения неиммунных пациентов достаточно высока (более 90%).
Инкубационный период 14—21 сут. Наиболее часто заболевание регистрируют у детей в возрасте 4—10 лет. Контагиозными пациенты становятся за несколько дней до возникновения сыпи (до подсыхания везикулёзных элементов). После выздоровления формируется стойкий продолжительный иммунитет.
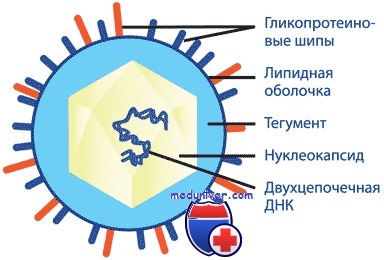
Вирус опоясывающего герпеса
Вирус персистирует в латентной форме в задних корешках нервных узлов. В 20% случаев инфекция распространяется дальше и поражает аксоны, при этом на коже наблюдают возникновение рецидивирующих очагов (опоясывающий герпес). Вирус, содержащийся в везикулярной жидкости, опасен для людей, не имеющих иммунитета, но заразиться опоясывающим герпесом при прямом контакте с инфицированными невозможно, так как сначала развивается ветряная оспа.
Клинические признаки инфекции вируса опоясывающего герпеса. Дискомфорт, возникающий при опоясывающем герпесе, связан с возникновением сыпи. Клинические проявления интоксикационного синдрома слабо выражены. Пятна на коже превращаются в папулы, а затем в везикулы, при разрушении которых образуется корка, исчезающая со временем. Пятнышки появляются в большом количестве на всех участках тела (включая ротоглотку и половые органы) в течение 2—3 дней.
Сыпь сохраняется на протяжении 7—10 дней, но полное выздоровление наступает гораздо позже. В редких случаях наблюдают возникновение геморрагической сыпи, что указывает на тяжёлое течение заболевания (прогностически неблагоприятный исход). Кроме того, последующее инфицирование везикул может стать причиной развития вторичных бактериальных инфекций, вызванных S. aureus или S. pyogenes.
У взрослых (особенно при снижении иммунитета) известны случаи герпетической пневмонии, которая характеризуется высоким показателем смертности и вероятностью развития нарушений функции дыхания, нередко сохраняющихся даже после выздоровления. Возникающий постинфекционный энцефалит редко приводит к смертельному исходу. При заражении во время родов (в результате контакта с поражённой слизистой оболочкой влагалища) у новорождённых развивается тяжёлая инфекция.
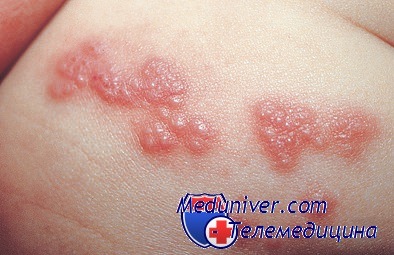
Инфекция вызванная вирусом опоясывающего герпеса
Опоясывающий герпес чаще развивается у пожилых людей. Заболевание характеризуется выраженным болевым синдромом. Возможно прогрессирующее поражение глаз и тройничного нерва. В 10% случаев заболевание сопровождается тяжёлой постгерпетической невралгией, продолжающейся в течение многих лет и нередко становящейся причиной самоубийства.
Диагностика инфекции вируса опоясывающего герпеса. Диагноз обычно устанавливают на основании данных клинической картины. В последнее время всё большую популярность приобретает молекуляно-генетический метод. Окрашивание образцов везикулярной жидкости позволяет определить характерную гиперплазию клеток (гигантские клетки). Кроме того, вирус опоясывающего герпеса идентифицируют при электронной микроскопии и культивировании с использованием культуры тканей. Серологические методы используют для выявления групп риска (люди с иммуноде-фицитами, беременные).
Лечение и профилактика инфекции вируса опоясывающего герпеса. Для лечения ветряной оспы и опоясывающего герпеса применяют противовирусные препараты (ацикловир). Вероятность возникновения постгерпетической невралгии снижается после приёма валацикловира и ацикловира. Болевой синдром бывает настолько сильным, что может потребоваться госпитализация.
Для профилактики первичной инфекции используют живую аттенуированную вирусную вакцину, которая в настоящее время не входит в перечень стандартных прививок. Более того, в большинстве стран не разрешено её всеобщее применение. Тем не менее в Великобритании вакцинация доступна всему медицинскому персоналу. Новорождённым и пациентам, входящим в группу риска, возможно введение противогерпетического иммуноглобулина. При развитии заболевания на ранних стадиях беременности возникает вероятность внутриутробного заражения плода, поэтому инфицированным беременным также показано введение этого препарата.
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
Клинически заболевание проявляется общими инфекционными симптомами (повышение температуры, озноб, интоксикация), кожными поражениями (пузырьковые высыпания) и выраженным болевым синдромом, который объясняется тем, что Varicella Zoster, являясь дерматонейротропным вирусом, проникает через кожу и слизистые оболочки, поражает спинальные и церебральные ганглии, в тяжелых случаях – передние и задние рога спинного мозга и головной мозг.
Заболеваемость опоясывающим лишаем носит спорадический характер и возникает чаще в осенне–зимний период года. Заболевают преимущественно лица старшего возраста, имеющие в анамнезе перенесенную ветряную оспу. Индекс заболеваемости составляет 12–15 на 100 тыс. населения. У небольшой части больных герпес возникает повторно. У детей при контакте с больными может развиться ветряная оспа.
Патогистологическая картина кожи такая же, как при простом герпесе. В ганглиозных клетках, нервных волокнах, задних корешках и задних рогах спинного мозга развивается воспалительная инфильтрация, отмечаются кровоизлияния с последующей дистрофией нервных волокон; в цереброспинальной жидкости выявляется повышенное содержание белка. Патогистологические изменения при опоясывающем лишае представлены на рисунке 1.
Инкубационный период при опоясывающем герпесе может составлять несколько лет от момента заражения.
В клиническом течении выделяют продромальный период, период клинических проявлений и период остаточных явлений. Развитию клинических симптомов предшествуют продромальные явления: повышение температуры тела, вялость, недомогание, головные боли, нередко невралгия (чаще межреберных нервов).
На коже, по ходу чувствительных нервов, появляются гиперемированные пятна, в пределах которых формируются сгруппированные пузырьки с серозным содержимым, которое затем мутнеет, с дальнейшим образованием пустул, затем на их месте формируются эрозии и корки (рис. 2).
Чаще по ходу нервов возникает несколько отечных эритематозных пятен с везикуляцией, которые могут оставаться изолированными или сливаться между собой, образуя лентовидные очаги поражения, располагающиеся линейно и сопровождающиеся болевым симптомом. Боли могут быть тупыми, тянущими, стреляющими, ограниченными только очагом поражения или иррадирующими. Очаги при опоясывающем лишае имеют различную локализацию по ходу ветвей тройничного нерва, на туловище по ходу межреберных нервов, в виде одностороннего поражения, на лице, шее, волосистой части головы. Характерной особенностью заболевания является постгерпетическая невралгия – сохранение болевого симптома, в ряде случаев очень длительно – до нескольких лет, несмотря на адекватную терапию, после разрешения патологического процесса на коже.
Различают несколько клинических разновидностей опоясывающего герпеса:
• буллезная (несколько сгруппированных пузырьков сливаются между собой, образуя пузырь с неровными очертаниями);
• геморрагическая (пузырьки с геморрагическим содержимым, иногда оставляют поверхностные рубчики);
• гангренозная (развивается у ослабленных и лиц пожилого возраста, характеризуется тяжелым общим состоянием больных, длительно незаживающими гангренозными язвами, с последующим формированием рубцов. Проявлением гангренозной формы может быть синдром Ханта, для которого характерно сочетание опоясывающего герпеса ушной раковины и наружного слухового прохода с параличом лицевого нерва и симптомами болезни Меньера);
• генерализованная (возникает у ослабленных больных, а также у лиц с угнетенным иммунитетом на фоне длительного приема глюкокортикостероидов, цитостатиков. Клинически наряду с типичными очагами на различных участках кожи появляются отдельные пузырьки, напоминающих элементы ветряной оспы.
Диагноз, как правило, не представляет затруднений – одностороннее расположение герпетиформных элементов по ходу иннервации на отечном, гиперемированном основании, болезненность.
Опоясывающий герпес дифференцируют от экземы, ветряной оспы, простого герпеса, стрептококкового импетиго. Признаками, на основании которых опоясывающий герпес отличают от экземы, являются асимметричность поражения (при экземе – симметричность), наличие болей (при экземе – зуд), герпетиформное расположение пузырьков в отличие от рассеянного при экземе. Гистологически выявляют баллонирующую дистрофию при герпесе и спонгиоз при экземе.
От ветряной оспы опоясывающий герпес отличается как характером основных первичных элементов, так и их расположением: при герпесе они локализуются по ходу нерва, при оспе наблюдается диссеминированное поражение. При ветряной оспе первичными элементами являются мелкие узелки, превращающиеся в пузырьки с центральным вдавлением, а не герпетиформные пузырьки. Высыпания покрываются тонкими корочками, при отпадении которых остаются слегка розоватые пигментные пятна и атрофические рубчики. Высыпания появляются толчкообразно, на фоне температурной реакции организма, поэтому на лице и туловище можно встретить высыпания в различных стадиях развития, что не характерно для опоясывающего герпеса.
Лечение опоясывающего герпеса проводят амбулаторно, оно должно быть комплексным и включать как этиологические, так и патогенетические средства. Показаны противовирусные и иммуномодулирующие препараты: алпизарин, ацикловир, изоприназин, интерферон, дезоксирибонуклеаза и др. Эффективность перечисленных препаратов во многом зависит от сроков начала лечения: чем раньше оно начато, тем эффективнее. Наряду с противовирусными препаратами назначаются витамины группы В: B1, В6, В12, аскорбиновая кислота, рутин, антигистаминные препараты, при болевом симптоме – НПВП, анальгетики.
При гангренозных и распространенных формах опоясывающего лишая, а также при поражении глаз, уха лечение проводят в стационаре. Показаны также ангиопротекторы, ганглиоблокаторы. При тяжелых формах опоясывающего герпеса, осложненных вторичной инфекцией или отягощенных сопутствующими заболеваниями, применяют антибиотики широкого спектра действия.
Из физиотерапевтических средств используют микроволновое облучение очагов поражения, ультразвук паравертебрально, УВЧ, УФ–облучение, электрофорез с новокаином, адреналином и др.
Не стоит забывать и про местное лечение: точечная обработка анилиновыми красителями, примочки с интерфероном, противовирусные мази (в частности алпизариновая), которые в комплексном лечении способствуют более быстрому выздоровлению. Алпизарин – противовирусный препарат, получаемый из листьев манго (Mangifera indica L.) cемейства сумаховых (Anacardiaceae). По химической структуре алпизарин является индивидуальным соединением ксантоновой природы состава С19Н18О11 (мангиферин). Алпизариновая мазь оказывает противовирусное, иммуномодулирующее, противовоспалительное и антибактериальное (бактериостатическое) действие. Препарат ингибирует репродукцию ДНК–содержащих вирусов (Herpes simplex 1–го и 2–го типа, Herpes zoster, цитомегаловирусов); индуцирует продукцию гамма–интерферона клетками крови. Алпизарин производят в 3 лекарственных формах: мазь 2%, 5% и таблетки. При опоясывающем герпесе применяется комбинированная терапия, включающая пероральный прием (таблетки) и местное применение мази на пораженный очаг в течение 5–21 сут. 2% мазь применяют на слизистые оболочки детям (с 1 года) и взрослым, 5% мазь – на кожу взрослым. Применение таблеток разрешено с 3 лет, учитывая твердую лекарственную форму. Таблетки эффективны в комплексе с мазью, особенно при частых рецидивах. Также возможно проведение противорецидивной терапии вне обострения заболевания (таблетки).
После разрешения кожных высыпаний лечение проводят невропатологи до исчезновения неврологической симптоматики. Прогноз при опоясывающем герпесе – благоприятный, за исключением гангренозных форм и форм, осложненных менингоэнцефалитом.
(Род Varicellovirus)
Вызывает 2 типа поражений – ветряную оспу (varicella) и опоясывающий лишай (herpes zoster).
Ветряная оспа – острая вирусная антропонозная инфекция, наиболее характерным признаком которой является специфическая сыпь. В 80% случаев болеют дети до 7 лет. У 80-90% людей в анамнезе отмечается ветряная оспа.
Вирус отличается быстрым распространением в клеточной культуре и вызывает ЦПД в виде некроза клеток, включений в цитоплазме, симпластов.
Эпидемиология и клиника. Источник инфекции – больной человек (ребенок).
Механизм заражения – воздушно-капельный и контактный (через отделяемое везикул). Заразность очень велика для невакцинированных детей. Чаще заболевание возникает в осенне-зимний период. Инфекция очень легко переносится на большие расстояния.
Входные ворота – слизистые оболочки верхних дыхательных путей, далее вирус попадает в лимфоузлы, затем в кровь.
Иммунитет после инфекции стойкий, пожизненный.
Herpes zoster – опоясывающий лишай – эндогенная инфекция, возникает при активации вируса, персистирующего в ганглиях задних корешков спинного мозга через много лет после перенесенной ветряной оспы. Вирус мигрирует по ходу межреберных нервов, появляются сильные боли и на 2-3 день везикулезная сыпь по ходу нервов (боковая поверхность кожи груди).
Лабораторная диагностика
Основана на типичной клинической картине.
Вирусологический метод: выделяют вирус в культурах клеток (материал – жидкость из везикул, ликвор). Индикация – по ЦПД. Идентификация – в РН ЦПД, РИФ, РСК.
Серологический метод: в парных сыворотках определяют нарастание титра АТ в РСК, ИФА. При ветряной оспе выявляют IgМ-антитела, а при опоясывающем лишае – IgG.
Лечение. Элементы сыпи смазывают водными растворами метиленового синего, бриллиантового зеленого, риванола. Больным с иммунодефицитами или диссеминированными поражениями назначают противовирусные препараты, нарушающие репликацию ДНК вирусов (ацикловир, видарабин).
Профилактика. Изоляция больных. Для профилактики ветряной оспы детям до года вводят вакцину. Контактным вводят нормальный донорский иммуноглобулин, содержащий антитела к вирусу.
Цитомегаловирус (ЦМВ)
(подсемейство Betaherpesvirinae)
В настоящее время установлено, что инфицирование ЦМВ широко распространено, но редко проявляется клинически из-за резистентности людей. При внутриутробном заражении или заражении сразу после рождения возникает генерализованная инфекция новорожденных – цитомегалия. Заболевание характеризуется появлением крупных внутриядерных включений в клетках слюнных и других желез, легких, печени.
- тропизм к лейкоцитам, клеткам слюнных и других желез;
- инфицированные клетки увеличиваются в размерах – гигантские клетки (цитомегалия, клетки Микулича);
- вирус культивируется в культурах клеток, где вызывает появление гигантских клеток с внутриядерными включениями, повреждение хромосом, однако размножается медленно;
- хорошо сохраняется при комнатной температуре, но чувствителен к нагреванию, замораживанию, к эфиру, к дезсредствам, кислой среде.
Эпидемиология. Источник инфекции – больной или вирусоноситель, который выделяет вирус со слюной, мочой, молоком, спермой, калом.
Механизм заражения: воздушно-капельный, контактный, половой, трансплацентарный.
У 90-96% взрослых людей есть АТ к вирусу. Это свидетельствует о том, что инфицирование широко распространено. При наличии АТ вирус может циркулировать в организме и инфицировать контактных лиц.
Клиника. Наблюдается гриппоподобное состояние. Генерализованная форма развивается у детей до 3 лет и у людей с иммунодефицитами. Протекает очень тяжело, с поражением легких, почек, желудочно-кишечного тракта, печени, ЦНС.
При инфицировании беременной в ранние сроки цитомегаловирусная инфекция приводит к гибели плода и самопроизвольному аборту; в более поздние сроки возникают уродства плода, отставание в развитии, слепота, поражение ЦНС.
Лабораторная диагностика
Материал для исследования: моча, слюна, ликвор.
Цитологический метод: готовят мазки, окрашивают их по Романовскому, выявляют гигантские клетки с внутриядерными включениями.
Вирусологический метод: заражают культуру клеток, выявляют гигантские клетки.
Серологический: выявляют IgM- и IgG-антитела в ИФА. Обнаружение в сыворотке IgM-антител свидетельствует о свежей инфекции (опасно для беременных).
Полимеразнаяцепная реакция позволяет выявить вирус в любой клетке по наличию его ДНК.
Лечение. Применяют противовирусные препараты, гипериммунный противоцитомегаловирусный иммуноглобулин. В частности, назначают ганцикловир, который ингибирует репликацию всех герпесных вирусов in vitro, включая цитомегаловирусы, Herpes simplex и Herpes zoster. Основное клиническое применение препарата заключается в лечении цитомегаловирусной болезни.
Также он назначается больным СПИДом для лечения случаев цитомегаловирусного ретинита, пневмонии, эзофагита и колита.
Профилактика. Разработаны вакцины, которые применяют по показаниям, например, вводят перед пересадкой органов.
Вирус Эпштейна-Барр (ВЭБ)
(подсемейство Gammaherpesvirinae)
Данный вирус вызывает острое вирусное заболевание – инфекционный мононуклеоз, характеризующееся лихорадкой, поражением зева, лимфатических узлов, печени, селезенки и изменениями в крови. Это заболевание встречается повсеместно, болеют люди всех возрастных групп. У детей и юношей в Центральной Африке ВЭБ вызывает лимфому Беркитта, а у мужчин в Китае – назофарингеальную карциному.
- способен репродуцироваться только в культуре В-лимфоцитах человека и обезьян, вызывая их пролиферацию, без лизиса пораженных клеток;
- способен длительно персистировать в клетках, оставаясь в интегрированном состоянии с ДНК клетки хозяина.
Отличается от других герпесвирусов по антигенным свойствам. Обнаружены мембранный АГ (МА), комплементсвязывающий ядерный АГ (ЕВNA), антиген вирусного капсида (VCA).
Эпидемиология и клиника. Источник инфекции – больной человек и вирусоноситель.
Механизм передачи – воздушно-капельный. Восприимчивость у людей низкая. Заражению способствует тесный контакт. Болеют обычно дети и люди молодого возраста.
Вирус проникает через эпителий слизистых оболочек верхних дыхательных путей.
Инкубационный период при инфекционном мононуклеозе – 5-12 дней (до 60). Характерно постепенное развитие заболевания: повышение температуры, головная боль, недомогание, потливость, боли в горле.
В лимфатических узлах, миндалинах, селезенке происходит пролиферация ретикулярных и лимфоидных клеток с образованием крупных мононуклеаров, возникают очаги некроза. В печени образуется лимфоидные клеточные инфильтраты.
Главные признаки инфекционного мононуклеоза – лихорадка, поражение зева (ангина), увеличение лимфоузлов, печени, селезенки. В крови увеличивается количество лимфоцитов и моноцитов с измененной морфологией. Лимфома Беркитта представляет собой опухоль из трансформированных вирусом В-лимфоцитов. Вирус вызывает мутации в с-myc-протоонкогене В-лимфоцита, что в итоге подавляет апоптоз трансформированных клеток. В этих клетках содержатся копии интегрированного генома вируса.
Иммунитет после перенесенного заболевания стойкий. Появляются специфические Т-киллеры, мишенью которых является вирусный антиген МА на поверхности В-лимфоцитов. Активируются естественные киллеры, увеличивается активность супрессоров, которые тормозят пролиферацию В-лимфоцитов. При выздоровлении появляются Т-клетки памяти, которые уничтожают зараженные вирусом В-лимфоциты. Синтезируются также вируснейтрализующие АТ. В крови больных появляются сначала IgM, затем IgG-антитела к антигенам вируса.
Лабораторная диагностика
В крови при инфекционном мононуклеозе выявляются атипичные мононуклеары – средние и крупные лимфоциты с широкой цитоплазмой (от 10 до 40%). Повышен титр антител к эритроцитам барана и других животных (реакция агглютинации Буннеля, титр выше 1:32).
Специфические АТ к вирусу выявляют в ИФА и в реакции непрямой иммунофлюоресценции. Для выявления вирусной ДНК применяют ПЦР.
Лечение. Симптоматическое, в тяжелых случаях – глюкокортикостероиды.
Семейство поксвирусов
Вирус натуральной оспы является возбудителем особо опасной инфекции человека.
В прошлом эпидемии оспы возникали во многих странах мира. Только в Европе до конца XVIII века от оспы погибло около 150 млн человек. После получения Э.Дженнером (1796) вакцины против оспы началась активная борьба с этой болезнью. В СССР она была ликвидирована к 1937 г., но завозные случаи регистрировались до 1960 г.
В 1892 г. Г. Гварниери описал цитоплазматические включения (тельца Гварниери) в клетках роговицы инфицированного кролика, а в 1906 г. Пашен обнаружил элементарные тельца (вирусные корпускулы) в жидкости оспенных везикул.
Свойства. Вирус натуральной оспы крупный – 200х300 нм, имеет кирпичеобразную форму с закругленными углами. В центре располагается сердцевина в форме гантели, окруженная белковым капсидом. В ней содержится ДНК, внутренние белки. Наружная оболочка вириона содержит липиды и трубчатые белковые структуры, которые образуют выступы.
ДНК двунитевая, нефрагментированная. В составе вириона содержится 30 белков, около 50 белков находятся в инфицированных клетках, среди них примерно 10 белков являются ферментами, которые катализируют синтез нуклеиновых кислот.
Антигены. Нуклеопротеиновый антиген NР располагается в сердцевине вириона, является общим для всего семейства. Во внешней оболочке содержится вирусный гемагглютинин, имеющий липопротеидную природу, термолабильный и термостабильный растворимые антигены.
Культивирование. Вирус культивируется в куриных эмбрионах, на хорионаллантоисной оболочке которых образуются белые вирусные бляшки; в первичных и перевиваемых культурах клеток, где дает характерно ЦПД в виде очаговой дегенерации клеточного пласта. Индикация вируса проводится в реакции гемагглютинации и гемадсорбции.
Репродукция. Поксвирусы – единственные из ДНК-геномных вирусов, которые размножаются в цитоплазме клеток хозяина. В цикл репродукции входит адсорбция на поверхности чувствительных клеток, проникновение в цитоплазму путем рецепторного эндоцитоза, далее происходит двухэтапное раздевание вириона. Сначала под действием протеаз разрушается наружная оболочка, происходит транскриция и синтез ранних мРНК, кодирующих синтез белка. Параллельно идет репликация вирусной ДНК, дочерние копии ДНК транскрибируются, синтезируются поздние мРНК. Затем идет трансляция и синтезируется около 80 вирусспецифических белков; часть из этих белков являются структурными, а другие представляют ферменты и растворимые антигены. Особенностью размножения поксвирусов является модификация ими клеточных структур, а далее идет созревание вирусных частиц и их выход при лизисе клетки или путем почкования. Цикл репродукции продолжается 6-7 часов.
Экология и распространение. Поксвирусы выдерживают высушивание и сохраняют жизнеспособность в патологическом материале в течение многих месяцев при комнатной температуре, в 50% растворе этанола инактивируются в течение 1 часа, в 50% растворе глицерина при 4°С сохраняются в течение нескольких лет, 1% фенол или 0,2% формальдегид при комнатной температуре инактивирует их только через 2 часа, 5% хлорамин – в течение 2 часов.
Источником инфекции являются больные люди в течение всего периода болезни. Инфекция передается воздушно – капельным и контактным путем через предметы обихода и одежду больного.
Патогенез и клиника. Входные ворота – слизистая оболочка верхних дыхательных путей. Первичное размножение происходит в лимфоидной ткани глоточного кольца Пирогова, а далее вирус проникает в кровь и поражает клетки ретикулоэндотелиальной ткани, в них размножается, опять возникает вирусемия. Дерматропное действие вируса связано с его способностью проникать из крови в эпидермис, вызывать пролиферацию шиповидных клеток и дегенерацию клеток мальпигиева слоя.
Инкубационный период при натуральной оспе длится 8-18 дней, заболевание начинается остро, возникают головные боли, лихорадка, мышечные боли. Через 2-4 дня на слизистой оболочке полости рта и коже появляется характерная сыпь. В своем развитии сыпь проходит стадии папулы, пустулы, а затем образуется рубец.
Все элементы сыпи появляются одновременно и локализуются на лице и конечностях. С появлением сыпи температура снижается, а затем повышается, когда образуются пустулы. От момента появления сыпи до отпадения корочек проходит около трех недель. При классическом тяжелом течении болезни летальность достигает 40%, при легкой форме заболевания летальность не превышает 2%.
Лабораторная диагностика
Наиболее эффективный метод – электронная микроскопия материала, полученного из везикул.
При отсутствии электронного микроскопа проводят световую микроскопию окрашенных по Морозову мазков для выявления телец Пашена и внутриклеточных включений Гварниери, которые располагаются в цитоплазме клеток.
Также проводят выделение вируса на хорионаллантоисной оболочке куриных эмбрионов, в культурах фибробластов эмбриона человека. Характер повреждений, предельная температура размножения позволяют дифференцировать возбудитель натуральной оспы от вирусов оспы животных.
Серологическая идентификация включает постановку рН на куриных эмбрионах, РТГА и РПГА, ИФА, ПЦР.
Специфическая профилактика и лечение. С целью специфического лечения и профилактики используется метисазон (марборан), подавляющий внутриклеточную репродукцию вируса оспы. Он особенно эффективен на ранних стадиях заболевания и в инкубационном периоде.
В 1967 г. ВОЗ разработала план мероприятий по ликвидации оспы во всем мире, широкую материальную помощь в этой программе оказали СССР, США, Швеция. Использовались живые вакцины, в состав которой входил вирус осповакцины.
В 1977 г. в Сомали был зарегистрирован последний случай оспы в мире. Таким образом, оспа исчезла как нозологическая форма благодаря вакцинации населения. В настоящее время по рекомендации ВОЗ обязательная вакцинация против оспы отменена.
Гепатотропные вирусы
К гепатотропным относятся вирусы, имеющие сродство к клеткам печени – гепатоцитам. Это РНК-содержащий пикорнавирус гепатита А (см. 20.1.3.2.), ДНК-содержащий вирус гепатита В, включенный в семейство гепаднавирусов, РНК-вирус гепатита С (семейство Flaviviridae), РНК-вирус гепатита D (дельта), РНК-вирус гепатита Е (семейство Caliciviridae), РНК-вирус гепатита G и некоторые другие.
Вирус вызывает два инфекционных заболевания: 1) ветряную оспу, возникающую преимущественно у детей в результате экзогенного заражения; 2) опоясывающий герпес (herpes zoster) – эндогенную инфекцию, развивающуюся чаще у взрослых, перенесших в детстве ветряную оспу. Заболевания различаются также по локализации пузырьковых высыпаний на коже и слизистых оболочках. Вирус открыт в 1911 г.
Таксономия. Вирус ветряной оспы и опоясывающего герпеса содержит ДНК, относится к семейству Herpesviridae (от греч. herpes – ползучая), роду Varicellavirus.
Морфология, химический состав, антигенная структура. Вирионы имеют овальную форму диаметром 120-179 нм, состоят из сердцевины, содержащей линейную двунитчатую ДНК, и наружной липопротеидной оболочки с шипиками гликопротеидной природы. Различают внутренние сердцевинные и наружные антигены. Антигенные варианты вируса не обнаружены.
Культивирование. Вирус репродуцируется в первичных и перевиваемых культурах клеток с цитопатическим эффектом (симпласты) и образованием внутриядерных включений.
Резистентность. Вирус малоустойчив в окружающей среде, термояабилен, чувствителен к жирорастворителям и обычным дезинфицирующим средствам.
Восприимчивость животных. Вирус непатогенен для лабораторных животных.
Эпидемиология. Ветряная оспа распространена повсеместно, восприимчивость к возбудителю очень высокая. Эпидемические вспышки отмечаются в осенне-зимний период, главным образом в организованных коллективах среди детей дошкольного возраста. Могут болеть взрослые.
Источник инфекции – только больной человек. Механизм передачи – аэрогенный. Выделение вирусов в окружающую среду происходит при нарушении целостности пузырьковых высыпаний. Опоясывающий герпес поражает в основном взрослых, носит спорадический характер, не имеет выраженной сезонности. Больные опоясывающим герпесом могут быть источником ветряной оспы у детей.
Патогенез и клиническая картина. Входными воротами для возбудителя является слизистая оболочка дыхательных путей, где вирусы размножаются, затем проникают в кровь, поражая эпителий кожи и слизистых оболочек (дерматотропизм). Инкубационный период при ветряной оспе составляет 14-21 день. Заболевание характеризуется повышением температуры тела и пузырьковой сыпью на теле и слизистых оболочках рта, зева, весьма похожей на высыпания при натуральной оспе (отсюда название болезни). После отпадения корок рубцы не остаются. Осложнения (пневмонии, энцефалиты и др.) бывают редко. Опоясывающий герпес возникает у людей, перенесших в детском возрасте ветряную оспу. Вирус может длительно сохраняться в нервных клетках межпозвоночных узлов и активизируется в результате заболеваний, травм и других факторов, ослабляющих иммунитет. Заболевание характеризуется лихорадкой, пузырьковыми высыпаниями в виде обруча по ходу пораженных (чаще межреберных) нервов, болевым синдромом.
Иммунитет. После перенесенной ветряной оспы формируется пожизненный иммунитет, который, однако, не препятствует сохранению вируса в организме и возникновению у некоторых людей рецидивов опоясывающего герпеса.
Лабораторная диагностика. Материалом для исследования является содержимое высыпаний, отделяемое носоглотки, кровь.Экспресс-диагностика заключается в обнаружении под световым микроскопом гигантских многоядерных клеток – симплас-тов с внутриядерными включениями в мазках-отпечатках из высыпаний, окрашенных по Романовскому-Гимзе, а также специфического антигена в РИФ с моноклональными антителами. Выделяют вирус в культуре клеток, идентифицируют с помощью РН и РИФ. Для серодиагностики используют РН, ИФА, РСК.
Специфическая профилактика и лечение. Активная иммунизация не проводится, хотя разработана живая вакцина. В очагах ветряной оспы ослабленным детям показано применение иммуноглобулина. Для лечения опоясывающего герпеса используют препараты ацикловира, интерфероны и иммуномодуляторы. Элементы сыпи обрабатывают бриллиантовым зеленым или перманганатом калия.
Не нашли то, что искали? Воспользуйтесь поиском:
Читайте также:


