Ветряная оспа при гломерулонефрите

Общеклинические аспекты
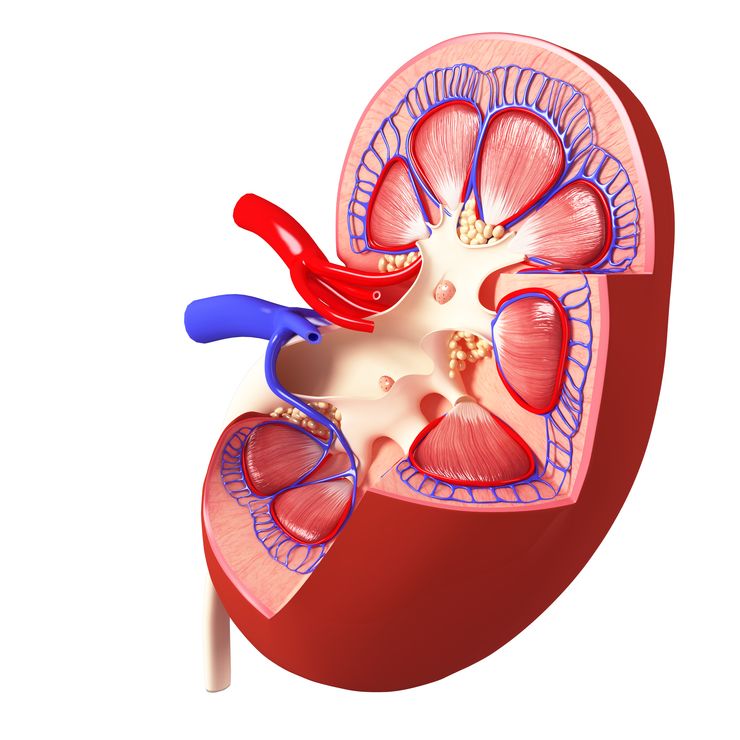
Гломерулонефрит у детей возникает из-за нарушения структуры и функции почечных клубочков – гломерул
Гломерулонефрит (иначе клубочковый нефрит) – разрушение структуры гломерул, обусловленное иммуновоспалительным процессом. В 90% всех клинических случаев заболевание вызвано повышенным иммунным ответом на инфекционные антигены. Клубочковый нефрит может быть вызван аутоиммунным процессом, когда антитела уничтожают собственные клетки. Заболевание практически во всех случаях приводит к развитию хронической почечной недостаточности (ХПН). Существует два типа гломерулонефрита:
- первичный, когда острый клубочковый нефрит развивается самостоятельно, независимо от провоцирующих факторов;
- вторичный, когда заболевание развивается как осложнение аутоиммунных и воспалительных процессов.
Первичный гломерулонефрит может быть врожденным. Почки способны фильтровать около 100 л крови в сутки, очищая ее от остаточного азота, метаболитов, токсинов. После такой регулярной чистки кровь возвращается в организм очищенной, наполненной минералами, питательными веществами, белком.
На фоне гломерулонефрита инфекция нарушает функцию почек, в организме накапливаются токсические соединения, задерживается жидкость, возникают отеки. Активное воспаление приводит к рубцеванию почечной ткани, когда здоровые функционирующие нефроны замещаются соединительной тканью. Механизм развития ХПН при клубочковом нефрите по тяжести напоминает пиелонефрит.
Механизм развития и частые причины

Острый гломерулонефрит обычно развивается через 6–12 суток после перенесенной стрептококковой инфекции
Формирование болезни обусловлено закупоркой капиллярных просветов почечных клубочков, нарушением кровообращения. Именно поэтому нарушаются продуцирование первичной мочи и отток избыточной жидкости, нарастает вторичная артериальная гипертензия.
Спровоцировать возникновение гломерулонефрита у детей могут любые стрептококковые инфекции, частые простудные заболевания с бактериальными осложнениями. После инфекции возникает постстрептококковый гломерулонефрит. Существуют и другие факторы:
- перенесенная ветряная оспа;
- осложненное течение гриппа, ОРВИ;
- системная красная волчанка;
- сахарный диабет;
- врожденные пороки развития почек и почечных структур (поликистозная болезнь, мультикистоз, раздвоение почечной артерии);
- гранулематоз Вегенера (аутоиммунная патология сосудов);
- нефропатии любой природы, нефритический синдром;
- воспаление органов мочеполовой системы (уретрит, цистит);
- малярия в анамнезе;
- тромботическая пурпура.
Стремительное развитие гломерулонефрита объясняется и патологически измененной реакцией иммунитета, когда антитела уничтожают собственные клетки организма. Важными факторамив развитии болезни являются наследственная предрасположенность, продолжительное медикаментозное лечение, вредные привычки, особенно в раннем подростковом возрасте.
Заболевание развивается и после вирусных инфекций, паразитарных инвазий. Известны случаи поражения гломерулонефритом после воздействия антигенных факторов: вакцинации, введения сывороток, медикаментозных препаратов.
Если причину патологического разрушения почечных клубочков установить не удается, говорят о развитии идиопатического гломерулонефрита.
Основная классификация
Учитывая факторы развития гломерулонефрита, классификация заболевания разнообразна, основана на нескольких ключевых критериях – типе течения и клинической форме.
По типу течения
Существует несколько типов течения гломерулонефрита:
- острый. Возникает спонтанно, развивается стремительно. При своевременной терапии облегчение наступает достаточно быстро;
- хронический. Формируется при осложненном обострении, несоблюдении клинических рекомендаций, а также при длительном течении обострения;
- подострый. Патология отличается быстропрогрессирующим злокачественным течением. Подострый гломерулонефрит тяжело поддается лечению из-за высокой устойчивости стрептококковой инфекции к медикаментам.
Отсутствие своевременного лечения практически всегда способствует развитию осложнений, вплоть до острой почечной недостаточности и гипертонических кризов.
По клинической форме
Существует классификация основных видов гломерулонефрита по причине его возникновения, признакам и прогнозу:
- нефротический. Заболевание сопровождается выраженной отечностью лица, при этом показатели АД остаются в пределах возрастной нормы;
- смешанный. Типичные признаки гломерулонефрита стертые, напоминают течение нефротического синдрома любой природы;
- латентный. Болезнь отличается бессимптомным течением, больной ребенок не проявляет беспокойства по поводу самочувствия. Иногда возникает утренняя отечность лица, снижение объема суточной мочи. Латентный гломерулонефрит выявляют при помощи лабораторной диагностики;
- гематурический. Такая форма сопровождается незначительной отечностью и появлением сгустков крови в моче. Гематурический синдром может быть выраженным или скрытым. В первом случае кровь видна невооруженным глазом, во втором – определяется в условиях лаборатории;
- гипертонический. Форма отличается развитием артериальной гипертензии, изменчивостью позывов к мочеиспусканию, выраженной протеинурией и появлением гематурического синдрома. Гипертонический гломерулонефрит опасен осложнениями, на фоне заболевания часто развиваются гипертонический криз, острая почечная недостаточность, отек легких.
Для всех типов гломерулонефрита свойственно циклическое течение. Хроническая форма чередуется с периодами обострения и ремиссии. Обострение возникает уже через несколько дней после воздействия провоцирующих факторов, обычно связано со стрептококковой инфекцией.
Общие симптомы
Вне зависимости от формы и тяжести течения заболевания у ребенка может наблюдаться комплекс симптомов, которые прямо или косвенно указывают на возникновение нефроурологической патологии:
- окрашивание мочи в цвет "мясных помоев";
- отечность лица и нижних конечностей вне зависимости от времени суток;
- постоянная жажда, снижение объема суточной мочи;
- незначительное повышение температуры;
- общее недомогание: тошнота, мышечная слабость, головные боли;
- одышка;
- нестабильный вес.
У детей раннего дошкольного возраста могут отмечаться вспышки эмоциональной нестабильности, агрессии, капризности, плаксивости. Активная симптоматика обострения и постстрептококковый гломерулонефрит наступают через несколько дней после перенесенной скарлатины, тонзиллита, ринофарингита, гнойной ангины и прочих инфекций.
Практическиувсехдетейвпериодобострениягломерулонефритаразвиваетсятяжелаягипертония, продолжительностькоторойдостигаетнесколькихнедель. Нефротическийсиндром у детей выражен в разной степени, зависит от возраста, поражения почечной ткани, осложнений.
В 80% всех клинических случаев на фоне артериальной гипертензии возникают осложнения со стороны сердечно-сосудистой системы. Одновременно нарушаются функции печени и центральной нервной системы. При благоприятном течении периода обострения болезни и своевременной терапии симптомы исчезают, а выздоровление наступает через 2 месяца.

Клинические рекомендации для гломерулонефрита заключаются в охранительном режиме, поддерживающей медикаментозной терапии и соблюдении диеты №7
Диагностика и схема лечения
Диагностика гломерулонефрита заключается в проведении лабораторных и инструментальных исследований, постановке функциональных проб. Анализ крови указывает на состояние функции почек, для этого определяют показатели креатинина, мочевины, остаточного азота. В анализах мочи определяют лейкоциты, белок, признаки гематурии. Из инструментальных методов применяются УЗИ почек и органов брюшной полости, экскреторную урографию с введением контрастного вещества. Ранняя диагностика помогает замедлить процессы разрушения почечной ткани и развитие ХПН.
Лечение обострения клубочкового нефрита у детей проводится в условиях стационара и включает в себя медикаментозную терапию, лечебную диету и охранительный постельный режим. Лекарственное лечение включает следующие виды препаратов:
- негормональные иммунокорригирующие средства на основе азатиоприна, циклофосфамида;
- антибиотики из группы пенициллинов, цефалоспоринов;
- противовоспалительные средства, если симптомы указывают на активное воспаление;
- антигипертензивные препараты (например, тиазидные диуретики+ингибиторы АПФ, блокаторы медленных кальциевых каналов).
При тяжелом или затяжном течении гломерулонефрита назначается гормональная терапия для усиления эффекта симптоматической терапии. Лечение направлено на снижение рисков раннего развития ХПН.
Важное значение для детей, больных клубочковым нефритом, имеет лечебное питание. Диетологи и нефрологи назначают стол №7. Меню направлено на снижение нагрузки на органы ЖКТ и почки, включает коррекцию суточного белка, соли, жидкости. При гломерулонефрите у детей с рождения до 5 лет строгие ограничения касаются только натрия и жидкости, белок снижают умеренно, чтобы значительно не нарушить процесс полноценного развития и роста ребенка. Клинические рекомендации варьируют в зависимости от клинической картины заболевания.
Еслихроническийгломерулонефритосложняетсяразвитиемфункциональнойнедостаточностипочек, тотактикалеченияопределяетсястадиейХПН. Терминальная или преддиализнаястадиятребуетподготовкикгемодиализу, перитонеальному диализу с последующим проведением трансплантации почек.
После выздоровления детям с клубочковым нефритом показано санаторно-курортное лечение, динамический контроль крови и мочи каждые 3 месяца. Дети находятся под наблюдением врача-педиатра или нефролога.
Прогноз при гломерулонефрите у детей и подростков всегда серьезный, особенно при развитии осложнений со стороны почек, сердца и сосудов. При развитии почечной недостаточности показана пожизненная поддерживающая или заместительная терапия. Для обеспечения стойкой ремиссии важно создать благоприятные условия, исключив все возможные предрасполагающие факторы.
На стационарном лечении находится девочка 12 лет. Диагноз: острый гломерулонефрит, отёчная форма. При сестринском обследовании медицинская сестра получила следующие данные: жалобы на общую слабость, плохой аппетит, головную боль, отёки на лице и ногах. Считает себя больной в течение 2 недель, когда впервые появились данные жалобы. В анамнезе: частые ОРВИ, ангины, кариес зубов. Объективно: кожные покровы бледные, чистые, пастозность лица и голеней. Пульс - 104 в минуту, АД - 130/80 мм. рт. ст., ЧД - 20 в минуту. Живот правильной формы, мягкий, безболезненный. Мочеиспускание редкое, скудное. Стул в норме.
1. Выявите удовлетворение, каких жизненных потребностей нарушено.
2. Определите проблемы пациента, их обоснование.
3. Сформулируйте цели и составьте план сестринского вмешательства с мотивацией.
4. Продемонстрируйте технику сбора мочи по Нечипоренко согласно протоколу простых медицинских услуг.
Эталоны ответов
1. Нарушены потребности: есть, пить, выделять, безопасности.
2. Проблемы пациента
- отёки на лице и ногах
- риск ухудшения состояния пациента, связанный с развитием осложнений.
3. Краткосрочная цель: уменьшить отёки на лице и ногах к концу недели.
Долгосрочная цель: родственники продемонстрируют знания об особенностях питания и питьевого режима к моменту выписки.
| План | Мотивация |
| 1. Объяснить родственникам и пациенту о необходимости соблюдения диеты с ограничением соли, белка и калия (стол №7). 2. Осуществлять контроль соблюдения строго постельного режима. 3. Обеспечить уход за кожей и слизистыми. 4. Ежедневно вести лист учета выпитой и выделенной жидкости. 5. Проводить мониторинг температуры, пульса, АД, ЧДД. 6. Обеспечить пациента тёплым судном. 7.Обеспечит грелки для согревания постели. 8.Взвешивать пациента 1 раз в 3 дня. 9. Обеспечить приём лекарственных средств по назначению врача. | 1. Для профилактики осложнений. 2. Для улучшения кровотока в почках, восстановлению диуреза. 3. Для соблюдения правил личной гигиены. 4. Для контроля динамики отеков. 5. Для контроля динамики отеков 6. Для улучшения микроциркуляции 7. Для улучшения микроциркуляции 8. Для контроля динамики отеков 9. Для лечения пациента. |
Оценка: состояние пациента улучшится, отеки уменьшаться. Цель будет достигнута.
4. Студент продемонстрирует технику сбора мочи по Нечипоренко согласно протоколу простых медицинских услуг.
Девочка 12 лет находится на стационарном лечении с диагнозом ревматическая хорея. При сестринском обследовании медицинская сестра получила следующие данные: девочка вялая, плаксивая, отмечается подергивание мимических мышц и мышц верхних конечностей. Гипотония. Общая слабость, медлительность. Во время еды проливает пищу.
Считает себя больной в течение 8 дней, когда впервые появились эти жалобы. Болеет часто ОРВИ, в последнее время - частые ангины.
Объективно: в сознании, но в контакт вступает неохотно, плаксивая. Большую часть времени лежит, отвернувшись к стенке. Жалуется на усталость. Бледная синева вод глазами, зев чистый, ЧД 22 в минуту, пульс 112 в минуту, температура 37,2°С, АД 120/70 мм рт.ст.
1. Выявите удовлетворение, каких жизненных потребностей нарушено.
2. Определите проблемы пациента, их обоснование.
3. Сформулируйте цели и составьте план сестринского вмешательства с мотивацией.
4. Продемонстрируйте технику измерения температуры тела
1. Нарушены потребности: есть, пить, выделять, поддерживать нормальную температуру тела, избегать опасности.
2. Проблемы пациента
- нарушения сна и аппетита
- риск возникновения ожогов, травм.
3. Краткосрочная цель: пациент продемонстрирует знания о профилактике травматизации к концу недели.
Долгосрочная цель: Пациент и родственники продемонстрируют знания о заболевании и профилактике осложнений к моменту выписки.
| План | Мотивация |
| 1. Обеспечить соблюдение строгого постельного режима. 2. Обеспечить соблюдение диеты. 3. Обеспечить пациента небьющейся посудой и другими предметами ухода. 4. Обеспечить доступ свежего воздуха путем проветривания палаты в течение 30 минут не реже 3 раз в день. 5. Контролировать температуру принимаемой пищи и питья. 6. Осуществлять мониторинг температуры, ЧСС, АД, изменений со стороны ЦНС. 7. Обеспечить уход за кожей и слизистыми. 8. Выполнять назначения врача. | 1. Для улучшения состояния пациента. 2.Для улучшения состояния. 3. Для предупреждения возможного травматизма. 4. Для обогащения воздуха кислородом. 5.Для профилактики ожогов. 6 Для раннего выявления осложнений. 7. Для соблюдения личной гигиены. |
Оценка: пациент продемонстрирует знания о профилактике возможной травматизации. Цель будет достигнута.
4. Студент продемонстрирует технику измерения температуры тела согласно протоколу простых медицинских манипуляций.
Активное посещение ребенка 5 лет, мальчик. Диагноз: ветряная оспа.
При сестринском обследовании медицинская сестра получила следующие данные: ребенок капризничает, беспокоит кожный зуд. На коже лица, туловища отмечаются высыпания пятнисто-везикулезного характера, в центре — нежные пузырьки с прозрачным содержимым.
Со слов мамы болен третий день, была температура 37,8°С, ребенок стал раздражительным, нарушился сон, аппетит, на коже появились высыпания.
1. Выявите удовлетворение, каких потребностей нарушено, проблемы пациента, их обоснование.
2. Определите проблемы пациента.
3. Сформулируйте цели и составьте план сестринского вмешательства с мотивацией
4. Продемонстрируйте технику проведения туалета полости рта согласно протоколу простых медицинских услуг.
1. Нарушены потребности: быть чистым, поддерживать температуру тела, спать, отдыхать, есть, пить, быть в безопасности.
2. Проблемы пациента
- инфекционная опасность для окружающих
3. Краткосрочная цель: пациент отметит уменьшение зуда через 3 дня. Долгосрочная цель: Кожный зуд исчезнет к моменту выздоровления.
| План | Мотивация |
| 1. Обеспечить соблюдение постельного режима. 2. Обеспечить соблюдение правил личной гигиены. 3. Обеспечить доступ свежего воздуха путем проветривания помещения и влажную уборку не реже 3 раз в день. 4. Наблюдать за внешним видом и состоянием пациента. 5. Обучить маму правильной обработке ветряночных элементов. 6. Выполнять назначения врача. 7. Обучить маму правилам проведения лечебной гигиенической ванны. | 1.Для улучшения состояния. 2. Для профилактики инфицирования . 3. Для обогащения воздуха кислородом. 4. Для профилактики возможных осложнений. 5. Для улучшения состояния. 6. Для лечения пациента. 7. Для снятия кожного зуда. |
Оценка: состояние пациента значительно улучшится, кожный зуд исчезнет. Цель будет достигнута.
4. Студент продемонстрирует технику проведения туалета полости рта согласно протоколу простых медицинских услуг.
Девочке 8 лет. Диагноз: дискинезия желчевыводящих путей.
При сестринском обследовании медицинская сестра получила следующие данные: жалобы на тупые ноющие боли в области правого подреберья, тошноту, отрыжку, периодическую рвоту. Боли усиливаются после употребления жирной пищи. Стул со склонностью к запорам. Аппетит у девочки плохой.
Считает себя больной в течение последних 2-х лет.
Объективно: кожные покровы бледные, суховатые на ощупь. Девочка пониженного питания. Язык влажный, густо обложен у корня белым налетом. Пульс 88 уд,/мин., ЧД 22 в минуту, АД 100/50. Живот при пальпации мягкий, болезненный в области правого подреберья, при поколачивании по реберной дуге справа - возникает боль.
1. Выявите удовлетворение, каких жизненных потребностей нарушено.
2. Определите проблемы пациента.
3. Сформулируйте цели и составьте план сестринского вмешательства с мотивацией.
4. Продемонстрируйте технику дуоденального зондирования согласно протоколу простых медицинских услуг.
1. Нарушены потребности: есть, пить, выделять, быть здоровым, учиться.
2. Проблемы пациента
- боль в области правого подреберья
- нарушение опорожнения кишечника (запор)
- риск возникновения осложнений.
- нарушение комфортного состояния (отрыжка, тошнота, рвота).
3. Краткосрочная цель: Пациент отметит уменьшение отрыжки, тошноты, рвоты к концу недели.
Долгосрочная цель: Состояние дискомфорта исчезнет к моменту выписки.
| План | Мотивация |
| 1. Обеспечить соблюдение предписанной диеты №5 Обеспечить соблюдение режима дня. 2. Создать вынужденное положение пациенту при болях. 3. Научить пациента приемам борьбы с тошнотой и отрыжкой. 4. Оказать помощь пациенту при рвоте, проведет беседу с пациентом и его родственниками о характере предписанной ему диеты и необходимости ее соблюдения. 5. Выполнять назначения врача. Обеспечить комфортные условия для пациента в стационаре. | 1. Для улучшения состояния. 2. Для уменьшения боли. 3. Для исчезновения отрыжки и тошноты. 4. Для профилактики асфиксии. Для улучшения состояния и профилактики осложнений. 5. Для лечения пациента. Для улучшения состояния. |
Оценка: состояние пациента значительно улучшится,. явления дискомфорта пройдут, девочкастанет веселой, активной. Цель будет достигнута.
4. Студент продемонстрирует технику выполнения дуоденального зондирования согласно протоколу простых медицинских услуг.
Не нашли то, что искали? Воспользуйтесь поиском:
Гломерулонефрит – это заболевание, поражающее клубочки почек, что приводит к таким неприятным последствиям, как нарушение процессов нормальной фильтрации. Чем опасно это заболевание? Главная опасность заключается в том, что почки просто-напросто перестают выводить вредные шлаки и токсины из организма, а если вредные вещества не выводить, то они, оставаясь в определённых органах, вызывают множество заболеваний. Также при гломерулонефрите через капилляры, стенки которых повреждены, кровь попадает в мочу. В анализах мочи, кроме крови, выявляют и белок.

Гломерулонефрит – это болезнь почек, иначе называемая клубочковым нефритом
Причины гломерулонефрита
Почему же появляется гломерулонефрит? Это коварное заболевание возникает как следствие некоторых причин, например:
— наследственность играет свою роль в развитии болезни;
— системные заболевания, которые провоцируют появление гломерулонефрита;
— самостоятельное заболевание, появлению которого сопутствовал ряд факторов.
У детей не реже, чем у взрослых, диагностируют данное заболевание. Последствия гломерулонефрита у детей достаточно печальные: очень часто возникает почечная недостаточность в хронической форме, или же, что еще хуже, ребёнок может остаться инвалидом, поэтому с данной болезнью шутить не стоит, впрочем, как и с любой другой. Среди детей очень широко распространён гломерулонефрит, такой диагноз занимает второе место в списке детских заболеваний, после инфицирования мочевыводящих протоков. Если говорить об остром гломерулонефрите, то он чаще встречается у детей и у молодых пациентов, возраст которых не превышает сорока лет.
Среди главных причин появления гломерулонефрита называют болезни, происхождение которых стрептококковое:
— ангина;
— пневмония;
— скарлатина;
— ветряная оспа;
— гнойные поражения кожи;
— грипп;
— переохлаждение организма.
Скарлатина – это заболевание, которое очень часто даёт осложнение в виде гломерулонефрита, особенно у детей. По статистике, после лечения скарлатины у детей не в медицинских заведениях гломерулонефрит появляется у 5% заболевших, а среди тех детей, которые получили нужное лечение в больнице, только 1% осложнений. Эта статистика говорит, что серьёзные заболевания нужно лечить строго в больницах и не заниматься самолечением, если хотите уберечься от осложнений.

При гломерулонефрите почки перестают выводить вредные шлаки и токсины из организма
Симптомы
Если говорить об остром гломерулонефрите, то он зачастую появляется после стрептококковой инфекции (особенно часто такое наблюдается после ангины). Приблизительный период проявления болезни – десять дней. Главными симптомами гломерулонефрита можно назвать:
— появление отёков;
— повышение артериального давления;
— количество мочи уменьшается;
— с мочой выделяются капельки крови.
Что касается детей, то по описанию симптомов у них легче установить наличие данной болезни, так как все симптомы ярко выражены, но также и болезнь легче поддаётся лечению. У взрослых ситуация противоположна – картина симптомов у них размытая, а это приводит к тому, что установить наличие гломерулонефрита бывает достаточно проблематично, все становится ясно только после ряда обследований. А вот сама болезнь даже, казалось бы, после тщательного лечения часто переходит в хронический гломерулонефрит.
Признаки острого гломерулонефрита следующие:
— сильная головная боль;
— боли в пояснице;
— тошнота и возможна даже рвота;
— отсутствие аппетита;
— повышенная температура.
Следует помнить, что даже если вы обнаружили все вышеописанные симптомы, самостоятельно поставить диагноз невозможно, так как многие заболевания имеют очень похожие симптомы. Но в любом случае обязательно обратитесь врачу, ведь чем позже вам назначат лечение, тем больше процент появления осложнений. При своевременном обращении в медицинские учреждения гломерулонефрит полностью излечивается через две недели, артериальное давление понижается до нормальных показателей, а отеки исчезают, хотя лечение на этом не заканчивается.
Классификация гломерулонефрита

Невылеченная ангина может стать причиной гломерулонефрита
Гломерулонефрит бывает различных видов, выделяют:
— острый. В большинстве случаев острый гломерулонефрит можно успешно победить и не допустить перехода болезни в хроническую форму. Острый гломерулонефрит также принято разделять на:
— циклическую форму (быстрое начало болезни);
— латентную форму (постепенное начало болезни);
— подострый;
— хронический. Этот вид гломерулонефрита имеет несколько форм:
— нефротическая;
— гипертоническая;
— смешанная;
— латентная;
— гематурическая.
Подострая форма болезни имеет тенденцию к очень быстрому прогрессированию, и в скором времени у больного развивается почечная недостаточность. Если заболевание хроническое, то полностью излечиться не получится, можно только уменьшить количество рецидивов. Зачастую болезнь напоминает о себе весной, а также осенью, именно тогда больным гломерулонефритом нужно проходить дополнительный курс лечения назначенными лечащим врачом препаратами.
Осложнения
Как и практически любая серьёзная болезнь, гломерулонефрит имеет осложнения. Такое очень часто происходит при несвоевременном лечении или же по ряду других причин. Основные осложнения при гломерулонефрите:
— почечная недостаточность;
— сердечная недостаточность;
— различные нарушения зрения;
— возникновение хронического гломерулонефрита;
— кровоизлияния;
— самая последняя и наиболее ужасная форма – это сморщивание почек.
Диагностика и лечение гломерулонефрита

Современные способы диагностики позволяют быстро и точно поставить диагноз и назначить правильное лечение
Современные способы диагностики позволяют быстро и точно поставить диагноз и назначить правильное лечение. Если у больного диагностируют острый гломерулонефрит, то назначают следующее лечение:
— лекарственная терапия, по предписанию лечащего врача;
— постельный режим. Переносить болезнь на ногах запрещается, так как это чревато серьёзными осложнениями. Также в большинстве случаев больной ложится в больницу, так как дома невозможно провести все необходимое лечение, ведь нет необходимых условий;
— диета. Этот пункт в лечении очень важен, без диеты выздоровление становится невозможным, так как многие продукты провоцируют обострение болезни;
— рекомендовано посетить санаторий после успешного лечения. Это поможет избежать рецидивов болезни;
— тем людям, которые перенесли заболевание гломерулонефритом, следует посещать врача в установленные сроки для наблюдения за течением болезни.
Хронический гломерулонефрит лечится похожими способами, но индивидуальный способ лечения должен подобрать врач на очном приёме, исходя из жалоб пациента и проведённой диагностики. Что можно употреблять при гломерулонефрите? Точнее, на этот вопрос должен ответить лечащий врач, именно он и подберёт нужную диету при гломерулонефрите. Диета при данном заболевании:
— мясо (только в обязательном порядке оно должно быть нежирное);
— хлеб (только пшеничный);
— рыбу можно употреблять только в отварном виде;
— яйца (но не более одного в день);
— овощи;
— зелень;
— фрукты, а также ягоды;
— мёд;
— варенье;
— кисели.

Гломерулонефрит лучше лечить в больнице под наблюдением специалистов
Не забывайте, это только общие рекомендации, во многих случаях подбирается диета исходя из индивидуальных потребностей, поэтому только лечащий врач определит, что нужно употреблять, чтобы не спровоцировать обострение данного заболевания.
Народные средства лечения болезни
Перед тем как рассказать о народных методах лечения, хотим напомнить, что такой способ борьбы с заболеванием не может заменить полностью медикаментозное лечение, а может только использоваться вместе с основным назначением врача как вспомогательное средство и только после консультации с лечащим врачом!
1. Березовый чай. Для этого способа берут следующие растения в соответственных пропорциях:
— три чайных ложки листьев берёзы;
— три чайных ложки корня девясила ;
— четыре чайных ложки семени льна.
Все ингредиенты нужно перемешать, после чего нужно взять одну чайную ложку смеси и залить стаканом горячей воды. После остывания настой следует принимать несколько раз на день. Детальную схему приёма может установить только врач-гомеопат.
2. Почечный чай. Этот чай зарекомендовал себя как отличное народное средство. Можно купить уже готовый почечный чай, который продаётся в аптеке, и принимать, следуя инструкции.
3. Можно приготовить следующий сбор: нужно взять по две чайные ложки плодов шиповника, листьев крапивы, зверобоя, а также тысячелистника. После этого заливают травяные ингредиенты кипятком (лучше сделать это в термосе) и целую ночь настаивают, после чего пьют три раза на день, желательно перед приёмом пищи.
4. Полезно принимать при гломерулонефрите ванны из трав, но подобрать наиболее удачную композицию должен врач.
Профилактика гломерулонефрита

Народные средства могут использоваться наряду с медикаментозной терапией
Что нужно знать для того, чтобы уберечь детей от гломерулонефрита? Все болезни, которые появляются от стрептококковой инфекции, должны быть вовремя пролечены. Если ребенок болеет ангиной, то не нужно заниматься самолечением, а обязательно следует показать малыша врачу и после назначенного лечения строго выполнять все указания врача. Затем, на десятый день после выздоровления, нужно сдать анализ мочи, чтобы знать наверняка, не появился ли в качестве осложнения гломерулонефрит. Специальной профилактики у детей нет. Но, тем не менее, лечение под наблюдением врача менее чревато последствиями и осложнениями.
Также любая простуда у ребёнка должна быть излечена по всем правилам, ни в коем случае не допускайте, чтобы ваш малыш переносил простуду на ногах, ходил с красным горлом в школу и принимал препараты, не подобранные врачом, если не хотите осложнений в виде гломерулонефрита. Нужно следить за тем, чтобы ребёнок ложился спать не после полуночи. Чтобы чередовались периоды труда и отдыха, а также регулярно употреблять овощи и фрукты.
Если кто-то из вашей семьи уже болел или болеет острым или хроническим гломерулонефритом, то и ребёнок может попасть в зону риска, поэтому при любой жалобе на почки следует посетить врача. Если говорить о взрослых, то наилучшей профилактикой развития или же рецидива гломерулонефрита будет:
— здоровый образ жизни;
— отказ от курения и алкоголя;
— поднятие иммунитета путём добавления в рацион овощей и фруктов;
— полноценный сон (особенно важно ложиться рано спать, потому что регулярный отход ко сну после полуночи нельзя считать полноценным);
— обязательные прогулки на свежем воздухе;
— также нужно вовремя лечить все заболевания глотки и носа, ведь именно там могут находиться очаги инфекции, которые и приведут со временем к развитию гломерулонефрита;
— нормализация эмоционального состояния;
— санаторно-курортное лечение хотя бы раз в два года.
Как вы уже поняли, ни с острым, ни с хроническим гломерулонефритом шутить нельзя. Таких страшных последствий, как почечная недостаточность, вполне можно избежать, но для этого важно вовремя лечить все стрептококковые заболевания, и вовремя в самом начале заболевания гломерулонефритом обращаться к врачам. Гломерулонефрит – это не приговор, вылечиться вполне возможно, даже если заболевание перешло в хроническую форму: пускай навсегда забыть о болезни не получится, но свести к минимуму рецидивы вполне вам под силу, а это уже большая победа, не правда ли?
Видео
Читайте также:


