Удаление перианальных кондилом папиллом
Всем доброго времени суток! У меня сначала были папиломы в области паха, на лобке две большие и на члене маленькие штук 7-8. Не беспокоили и удалять идти было лень. Потом моя девушка меня заставила и решили мне удалить, а ее проверить. Удалял сургитроном. Совершенно безболезненно! 5 минут и готово. У мое девушки анализы ничего не показали, поэтому решили сделать ей прививку Гардасил. Врач-уролог, который мне удалял папилломы, ничего не сказал про высокий риск рецидива. Люди, НЕ доверяйтесь только советам врачей и перепроверяйте все по возможности в других клиниках. Я понятия не имел насколько это страшная зараза! Рецидив случился через месяц после удаления. В душе тактильно нащупал пару выпуклостей около анального отверстия. Но опять же значения не придал. Я ВЕДЬ И ПОНЯТИЯ НЕ ИМЕЛ, ЧТО ЭТО РЕЦИДИВ! Думал натер, или жировики обычные.. Потом за пару недель разрослось жутко просто! Две сплошные бляшки по 2,5 см каждая! Прямо возле ануса! Я в шоке. Но так же ка разрослись быстро, так же и остановились и не уменьшались, но и не росли. Я решил после отпуска пойду по врачам. Сразу после возвращения из отпуска у меня пошла реакция (не знаю из-за чего правда), начала страшно выделяться пахучая жидкость. При промакивании бумажными полотенцами видны были даже капельки крови! Я в панике! Иду к врачу, иммунологу. Тот меня направляет к урологу и проктологу. Сдаю кучу анализов и мазки на все сразу! Понял, что это ВПЧ и рецидив! Пошел в другую клинику. Там проктолог посмотрел и сразу резюмировал - удалять, после всех предписаний ИММУНОЛОГА! Хотя сам он ни на один вопрос мой по поводу удаления мне внятно не ответил.. Я убитый сидел и пытался выяснить - как, чем, что лучше и пр. Он только и повторял - я не знаю, я ничего не знаю. Больничный я не дам, нех мол было болеть и пр.. Вобщем две недели иммунотерапии - Мазь Виферон, спрей Эпиген Интим (кстати помогли сразу же от жуткой влаги и зуда кошмарного). Потом 6 иньекций Аллокин-Альфа через день. Кстати, за первую неделю обе бляшки уменьшились на 1/3! Я уже обрадовался, думаю может если совсем не уйдут, так хоть уменьшатся до минимума.. Нет, остановились когда размер каждо1 был чуть меньше 2 см. Еще из этого форума я узнал, что они могут и внутрь анального канала попадать! И точно, 5-й проктолог при осмотре с помощью специального аппарата сказала, что внутри 4 штуки сидят! Караул думаю, ну все труба! Я не выдержу. Проктологов перебрал 5-х. Никто не нравился своим подходом. Максимум 1 минуту дают на вопросы, а потом куда-то им надо бежать, кто-то срочно ему нужен по другим вопросам и пр. В Хирургии им. Пирогова проктолог, даже не осмотрел сам канал. Вопрос успел я задать только один. Мне было сказано - в понедельник ложишься в стационар и во вторник будем удалять перианальные кондиломы под общим наркозом скальпилем. Да вы с ума сошли уважаемый! Мы в 21-м веке живем! Какой к чертям скальпиль! Нашел по интеренету одну клинику. Я шел на операцию как на плаху. Думал только о том, чтобы быстрее закончился этот кошмар наяву! Вобщем от страха меня сначала в обморок от общих уколов в попу повело. Уже в операционной. Пришлось минут 10 ждать пока отойду. Обе ноги онемели, но идти мог. Потом улегся *враскоряку* на операц стол. И тут началось! Обезбаливающие уколы ТУДА это была реально жесть! Я матерился и орал жутко. Уколы были до конца болезненными! Готовтесь! Но терпимыми, в том смысле, что пару секунд орешь как ненормальный, а потом отпускает. Всего было около 15-20 уколов. Мня больше от страха подбрасывало и лихорадило. Само удаление СОВЕРШЕННО безболезненно было. Даже внутри. Только от прибора, который мне туда засовывали неприятно. Удаляли мне их электроножом, т.е электрокоагуляцией. Всего ушло 45 минут. Я не мог поверить, что все. А да, еще запах. Не приятный, но не такой сильный. Вытяжка работала хорошо. Но потом в носу весь вечер стоял этот ужасный запах горелого мяса или чего уж там не знаю. Теперь несколько рекоммендаций для тех кому это предстоит. 1. Не тяните с визитом к врачу. 2. Посетите несколько врачей в разных клиниках
С удовольствием все это читал. Со мной происходило тоже самое, только отходняк после операции был мучительно больным. А про те уколы ТУДА я даже врагу не желаю такого испытать.Операция была год назад, и тьфу тьфу тьфу, рецидива не было.Все правильно было сказано про нервы и стрессы, они являются главной опасностью к рецидиву появления кондилом. Я даже курить бросил.Есть и неприятные моменты: одна кондилома, размером 3мм, появилась на мошонке. Выжигаю ее кондилином. Потихоньку исчезает.По поводу врачей я даже говорить не хочу. Один уролог посоветовал выжигать переанальные кондиломы самому при помощи кондилина и с участием зеркала. Когда об этом узнали другие врачи, то этот Уролог стал все отрицать.Мол я не могла такого посоветовать. Я с трудом тогда сдержал эмоции. Всем здоровья.
Здравствуйте, Артём! Вы писали, что кололи Аллокин-альфа. Мне сейчас тоже назначили этот препарат, уже 1 укол сделала. А кондиломы сказали не прижигать, что сами пропадут, они у меня совсем недавно, месяц где-то. Вот теперь боюсь, вдруг прижигать придётся.
Вера мне тоже не прижигали. Я так поняла, что если они не давно появились, то одного аллокина достаточно. У меня сами исчезли.
У меня такая же проблема, как и у Вас. Кондиломы в перианальной области. Сделали операцию, но через полтора месяца случился рецедив - одна кондилома вылезла снова в районе заднего прохода. Очень неприятно и обидно, что после операции они появились снова и снова их надо резать. Лечусь биодобавками для поднятия иммунитета.
мне удаляли без всяких болезненных уколов и тп истерики. Просто положили в стационар одной элитной московской клиники (ОАО Медицина), там под спинальной анестезией все удалили. А я вообще спал и весь процесс пропустил. Потом сутки нельзя было вставать, ходить, а на сл.день домой отпустили. Свечи метилурацил прописали, ну и так по мелочам, наблюдался год. Дорого все вышло. Около 200 тысяч. Зато все вылечил.
[youtube.player]Эта акция - для наших друзей в Фейсбуке, Твиттере, ВКонтакте, Ютуб и Инстаграм! Если вы являетесь другом или подписчиком страницы клиники.
Врач-колопроктолог, общий хирург
Вас беспокоят образования в интимных местах? Наши специалисты избавят вас от этого недуга!
Консультация специалистов, обследование, удаление, и назначение схемы лечения за один день.
Заразившись перианальными кондиломами, человек становится подвержен хроническому течению болезни с постоянными инфицированием и рецидивами.
Отзывы о лечении перианальных кондилом в интернете полны всяких, порой исключающих друг друга, советов. Но лучше не рисковать, доверяясь отзывам о лечении перианальных кондилом и рекомендациям неизвестных авторов, а обратиться за профессиональной медицинской помощью к врачу-проктологу.



Причины появления перианальных кондилом
По утверждениям ученых, причиной появления перианальных кондилом является 6 или 11 типы вирусов папилломы человека. Папиллома - очень распространенный вирус, его излюбленное место расселения – кожные покровы и слизистая оболочка. В настоящее время найдено свыше 100 разновидностей этого вируса. Это многочисленные бородавки, папилломы, кондиломы.
Папиллома – один из самых часто встречающихся вирусов, передающихся половым путем. Почти 50% людей живущих сексуальной жизнью, имеют у себя тот или иной тип вируса папилломы. Из них только 1-2% этих людей носят вирус остроконечных кондилом.
Излюбленные места обитания вируса анальных кондилом – глубокие слои кожи и слизистые половых органов. С делением клеток вирус со временем выходит на поверхность кожи. В это же время у человека появляются клинические симптомы, и человек становится очень заразным.
Заражение анальными кондиломами происходит во время полового акта, если один из партнеров является носителем вируса или у него уже появились признаки кондилом. У людей с нетрадиционной ориентацией риск заразиться этой болезнью в 5-10 раз выше.
Факторами, способствующими заражению перианальными кондиломами, могут быть:
- большое количество половых партнеров (через анальные, вагинальные, оральные контакты);
- слабый иммунитет;
- беременность;
- ВИЧ-инфекции.
От инфицирования вирусом до разрастания перианальных кондилом может пройти как несколько недель, так и несколько лет. Вирус в это время находится в глубоких слоях кожи, и в это время он мало заразен.
Остроконечные кондиломы чаще всего локализуются в области гениталий:
- у мужчин – на головке полового члена;
- у женщин – на малых и больших половых губах.
Довольно часто перианальные кондиломы разрастаются и располагаются в области анального отверстия.
Симптомы перианальных кондилом
Симптомы перианальных кондилом зависят от их количества (единичные или множественные), а также осложнений заболевания:
- чувство инородного тела в перианальной области;
- зуд, жжение;
- патологические выделения (связанные с травмой образований) – слизь, кровь;
- боль в области промежности;
- при распаде и нагноении кондилом – гноевидные зловонные выделения.

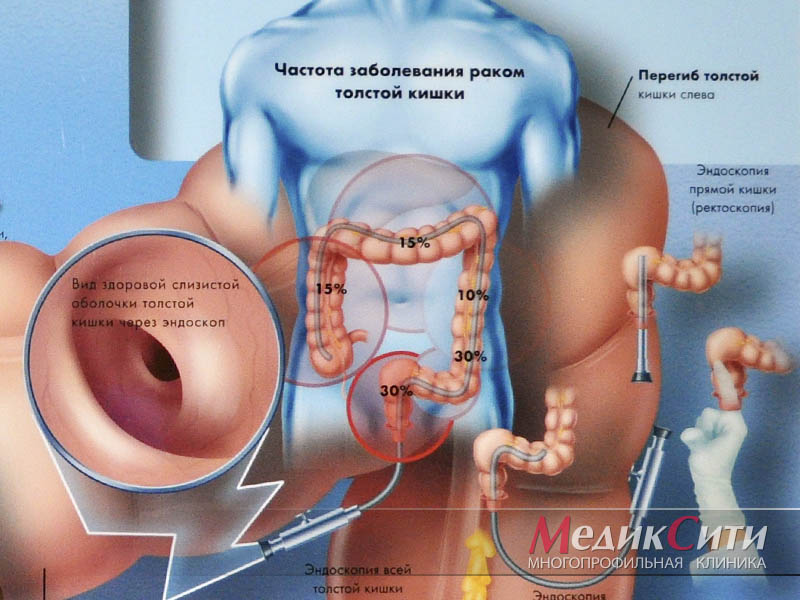
Диагностика перианальных кондилом
Диагностика перианальных кондилом
Диагностика перианальных кондилом не представляет трудностей и включает в себя осмотр перианальной области, пальцевое исследование прямой кишки, эндоскопическое исследование – ректороманоскопию, а также иммунологическое исследование крови.
Если заболевание не лечить, то могут развиться осложнения, разрастание, увеличение кондилом в размере, преобразование новообразований в злокачественную опухоль, возможно в форму плоскоклеточного рака. Иногда могут появиться гигантские кондиломы (опухоли Бушке-Левенштейна), которые сопровождаются появлением свищей, признаками общей интоксикацией организма. Поэтому, как только Вы заметили у себя признаки заболевания, нужно срочно обратиться к врачу для удаления перианальных кондилом. Нельзя заниматься самолечением! Оценить степень опасности может только специалист.
Лечение перианальных кондилом
Лечение возможно как консервативное, так и хирургическое. Выбор тактики зависит от количества перианальных кондилом (единичные, множественные или малигнизированные), а также локализации (перианальная область, анальный канал, половые органы).
Лечение перианальных кондилом должно включать в себя 3 составляющие:
- удаление перианальных кондилом и инфицированного участка кожи физическим, химическим или иммунологическим способом;
- иммунотерапия (иммунал, циклоферон, имуннолмакс, полиоксидоний, амиксин, витамины из группы В, адаптогены);
- противовирусное лечение.
При единичных разрастаниях в лечении перианальных кондилом используется консервативная терапия с применением противовирусных препаратов (жидкости, мазь), а также лазерная коагуляция.
При множественных, сливных кондиломах, а также при локализации процесса непосредственно в анальном канале применяется хирургическая тактика, которая заключается в иссечении перианальных кондилом.
Самый лучший вариант - комбинированное лечение, сочетающее в себе удаление перианальных кондилом и прием средств иммуностимулирующего действия. Это приводит к улучшению качества жизни и предупреждению рецидива заболевания.
Правильное и эффективное лечение перианальных кондилом заключается в применении терапии в отношении обоих партнеров.

Перианальные кондиломы — наросты на коже в виде сосочков, которые расположены в анальных складках и вокруг ануса. Они могут быть одиночными или образовывать крупные очаги. Несмотря на кажущуюся безобидность, эти новообразования представляют опасность для здоровья человека. Их появление обусловлено активностью вируса папилломы человека, и при определенных условиях кондиломы могут стать причиной возникновения плоскоклеточного рака.

Из 100 000 жителей Санкт-Петербурга 165 человек заражено подтипами ВПЧ, провоцирующими образование перианальных кондилом.
Как выглядят кондиломы — фото
Внешне кондиломы перианальной области ничем не отличаются от остроконечных кондилом на других частях тела. Это небольшие сосочки телесного цвета, но они могут быть окрашены в розовый, сероватый или светло коричневый цвет.
На начальной стадии развития новообразования выглядят как небольшие одиночные гладкие бородавки. Обычно они не вызывают дискомфорта, и потому остаются без внимания со стороны больного.

По мере прогрессирования заболевания новообразования увеличиваются в размерах и распространяются на значительную площадь, образуя конгломераты. На этой стадии они могут напоминать головки цветной капусты, в чем можно убедиться, если посмотреть фото ниже.


На этом этапе кондиломы, располагающиеся в анальных складках, могут препятствовать нормальной дефекации. Именно это стало самой частой причиной обращения к врачу.
Симптомы и признаки перианальных кондилом
Появление перианальных кондилом не всегда заметно, так как образования могут находиться не только на коже вокруг ануса, но и внутри него. Если внешние сосочки можно почувствовать рукой во время гигиенических процедур, то внутренние до определенного момента растут, не вызывая беспокойства. Однако длиться это до того момента, когда они достигают длины в несколько миллиметров.

Крупные кондиломы перианальной области вызывают постоянно нарастающий дискомфорт:
- в анусе ощущается инородный предмет;
- после дефекации возникает пощипывание или жжение в анусе;
- возникает сильный, длительный зуд в анусе или вокруг него.
При дальнейшем росте наружные наросты также могут вызывать постоянное беспокойство в виде зуда и жжения, периодического кровотечения из-за травмирования кондилом жесткими швами, например. При сильном разрастании в длину кондиломы, расположенные в анальных складках и непосредственно в анусе, затрудняют дефекацию.

Дополнительно могут отмечаться местные воспалительные процессы, так как в крупных рыхлых разрастаниях скапливаются бактерии, грибки, потожировые выделения. Процесс сопровождается гиперемией и отеком, выделением крови или гноя, болью, усиливающейся при дефекации, во время сидения или ходьбы, а также при ношении облегающего белья.
Кондиломы такого типа часто появляются не только вокруг анального отверстия, но и на половых органах, а также на слизистой оболочке прямой кишки.
Причины появления
Появление кондилом в перианальной области обусловлено активностью вируса папилломы человека 6 и 11 типа.

Эта инфекция может годами протекать бессимптомно, а при малейшем снижении иммунитета проявляется наростами на коже. Спровоцировать их появление могут:
- длительно протекающие острые и хронические заболевания;
- переохлаждение;
- гиповитаминоз и дефицит минеральных веществ и микроэлементов;
- стрессы;
- иммунодефицит, в том числе ВИЧ;
- беременность.
Вирус проникает в организм носителя через микротравмы на коже и слизистых оболочках. Заражение патогенами 6 и 11 типа чаще происходит во время полового контакта. В редких случаях инфицирование происходит при контакте с личными вещами больного человека. От момента заражения до появления клинических признаков проходит длительное время — от нескольких месяцев до нескольких лет.
Существует мнение, что перианальные кондиломы передаются только при анальном сексе. Это заблуждение, так как наибольшее число заражений происходит во время генитальных контактов.
Методы лечения
Полное удаление вируса папилломы человека из организма невозможно, поэтому при лечении остроконечных кондилом перед врачом и пациентом стоит две задачи: подавление активности вируса и удаление наростов на коже. При этом используются как медикаментозные средства, в том числе наружные, так и хирургические и малоинвазивные вмешательства. Выбор методов и их сочетание зависит от степени распространения кондилом и их размера.
Консервативное лечение используется совместно с радикальным удалением новообразований. Используются несколько групп препаратов:
- иммуностимуляторы и иммуномодуляторы;
- общеукрепляющие средства (витаминно-минеральные комплексы);
- противовирусные средства.
Наряду с пероральными формами применяются мази и гели, которые наносят непосредственно на кондиломы и кожу вокруг них. Хороший эффект дают инъекции интерферона в основание кондилом.

Для устранения единичных кондилом используют химические препараты в форме раствора на основе бихлоруксусной или трихлоруксусной кислоты — Кондилин или Подофиллин. Их наносят на новообразования, в результате чего те разрушаются. Использовать их необходимо многократно до полного исчезновения кожных наростов.
Важно! При лечении перианальных кондилом необходимо исключить рак анального канала.
Хирургическое или малоинвазивное удаление остроконечных кондилом используется при любом размере новообразований. Существует несколько эффективных методов устранения новообразований:
- Хирургическое иссечение используют преимущественно при обширном распространении наростов. Срезают новообразования за одну процедуру или в несколько этапов. Процедура проводится с использованием анестезии и завершается коагуляцией, чтобы не возникло кровотечение.
- Электрокоагуляция кондилом проходит по той же схеме, что классическое иссечение скальпелем, но не требует дополнительных действия для предотвращения кровотечений.
- Лазерная коагуляция кондилом используется при любом размере и степени распространения наростов. Процедура считается одной из самых эффективных, однако существует мнение, что образование паров, содержащих измененные вирусами клетки, способствует повторному заражению.

- Криодеструкция — безболезненная и малотравматичная процедура, которая занимает несколько минут и не сопряжена с риском кровотечений. Проводится в амбулаторных условиях.
К сожалению, удаление и курс приема медикаментов не исключают риска повторного появления остроконечных перианальных кондилом. Заболевание склонно к рецидивированию, так как иммунитет к нему не формируется.
Подробнее об удалении перианальных кондилом лазером смотрите в видео:
Профилактика перианальных кондилом
Минимизировать риск заражения остроконечными перианальными кондиломами можно упорядочиванием половой жизни и использованием барьерных контрацептивов. Если вирус уже присутствует в организме, не стоит пытаться самостоятельно избавляться от появляющихся наростов. Это может привести к непредсказуемым последствиям, в том числе к их озлокачествленнию (малигнизации).

Предотвратить возникновение перианальных кондилом помогут и меры по укреплению организма:
- правильное питание;
- соблюдение интимной гигиены;
- прием витаминно-минеральных комплексов и иммуностимуляторов.
Помогут избежать осложнений регулярные осмотры у врача и периодический самостоятельный осмотр промежности. Идентифицировать кондиломы можно по фото, которые есть в начале этой статьи. Даже если новообразования небольшие, не стоит откладывать визит к проктологу.
[youtube.player]Шишки локализируются в перианальной области, либо наружных половых органах. Последний вариант развития событий больше свойственен представителям сильного пола. Образование кондилом тесно связано с инфицированием человека одного из типов вируса папилломы.
Если больному не оказать квалифицированное лечение вовремя, то запущенная стадия грозит разрастанием новообразований до огромных размеров. Хуже всего, когда новоявленная шишка закрывает анальный канал, что препятствует нормальной дефекации. Так одна патология может стать провокатором еще нескольких заболеваний.
Самое плохое в диагностировании кондиломы перианального типа является то, что выступившая единожды на поверхность шишка указывает на заражение организма пострадавшего. Это означает, что теперь он переходит в ранг хронического больного. Единственной защитой от рецидивов выступает следование мерам профилактики.
Причины образования кондилом
Несмотря на множество предложений, цена которых для многих кажется привлекательной, не стоит доверять альтернативным путям лечения. Такой подход является лишь частью комплексной терапии, где основой все же выступает их полное удаление одним из нескольких способов.
В ходе научных экспериментов ученые установили, что в большинстве случаев катализатором распространения перианальных кондилом становится шестой или одиннадцатый тип вируса папилломы, свойственной человеку. Сама папиллома представляет собой один самых распространенных вирусов в мире. Он любит обосабливаться на кожном покрове или слизистой оболочке. Сегодня эксперты насчитывают около сотни разновидностей этого опасного вируса, которые часто локализируются как раз на кожном покрове промежности.
Вирус зачастую передается половым путем, причем около 50% всех живущих половой жизнью имеют хотя бы один вид такого вируса. На процентное соотношение вирусной категории остроконечных кондилом выпадает приблизительно 2% от общего числа пострадавших.
Изначально кондилома начинает свой рост в глубоких слоях кожи или слизистой оболочке половых органов. Но со временем при активном делении клеток локализация очага поражения выходит за поверхность глубинных тканей. Одновременно с этим у человека проявляется характерная клиническая симптоматика. На этой стадии человек становится опасным для окружающих, так как он переносит заразу.
- частая смена половых партнеров вне зависимости от того, имел ли место вагинальный, анальный или оральный контакт;
- ослабленный иммунитет вследствие перенесенного тяжелого заболевания, психоэмоционального потрясения;
- беременность;
- подверженность ВИЧ-инфекции.
При наличии множества половых партнеров будет достаточно сложно определить, как давно произошло заражение, так как проявить себя остроконечные кондиломы могут через год или пару недель. Все зависит от конкретного их типа, а также индивидуальных особенностей пострадавшего. Когда вирус локализируется в глубинных слоях, он практически не представляет существенной угрозы для полового партнера.
У женщин образования обычно находят на малых и больших половых губах, а у мужчин – на головке полового члена. У обоих полов практически одинаково часто фиксируют перианальные кондиломы непосредственно вокруг анального отверстия, затрудняя исполнение естественных потребностей.
Разновидности штаммов
Перед тем как отправлять на удаление анальных бородавок, лечащий специалист должен детально изучить их особенности, а также определить конкретный штамм. В будущем подобная скрупулезность позволит выстроить грамотную восстановительную терапию, а также профилактику для оттягивания возможного рецидива на десятки лет.
Схематически перианальные образования разделяют на два подтипа в зависимости от их внешнего вида: остроконечные и плоские.
Согласно заданной категории будет варьироваться оптимальный формат их иссечения. Причем намного чаще у людей любого возраста диагностируют первый вид. Внешне представленные образования похожи на наросты, напоминающие соски с небольшой ножкой.
Обычно их цвет максимально приближен к естественному тону кожи пострадавшего, но возможны незначительные отклонения. Изначально о себе дает знать единичная анальная бородавка, а при игнорировании симптоматики через короткий промежуток времени их становится гораздо больше.
Трудностей добавляет тот факт, что обнаружить их самостоятельно при ежедневном мытье пострадавший вряд ли сможет. А когда образование уже достигнет внушительных размеров, чтобы быть замеченным, лечить его придется долго.
Плоские аналоги не возвышаются над кожным покровом, что и стало причиной их одноименного названия.
Зачастую об их существовании пациенты узнают во время профилактического посещения проктолога, либо консультации с ним вообще по другому вопросу.
Еще одной проблемой становится их оттенок, который при незначительном размере кондиломы вообще может скрыть новообразование даже от невооруженного глаза врача. При подозрениях проктолога лучше провести клиническое исследование, чтобы исключить риски развития серьезного недуга.
Когда удаления не избежать?
Медики настоятельно рекомендуют удалять бородавки около ануса сразу же после их обнаружения, как только будет произведена соответствующая подготовка. Не стоит пытаться избавиться от них самостоятельно, привлекая рецепты из народной медицины, либо аптечные средства, предназначенные для иссушения обычных бородавок. В противном случае можно смазать клиническую картину, либо еще больше усугубить ситуацию.
Особенно важно обращать внимание на характерную тревожную симптоматику, охватывающую:
- ощущение инородного тела в промежности или непосредственно заднем проходе;
- зуд с жжением;
- патологические выделения вроде слизи, кровянистой жидкости;
- болевой синдром;
- гноевидные зловонные выделения.
Последние относятся к запущенным случаям, когда человек дотерпел до распада с последующим нагноением очага поражения. Сразу же после обнаружения у себя нескольких или даже одного опасного признака, следует записаться на консультацию к проктологу.
Сначала доктор проведет первичный осмотр, чтобы убедиться в подозрениях, а уже потом займется пальцевым исследованием прямой кишки.
Это позволит точно определить территорию поражения, степень воспаления. Если больной испытывает чувство неловкости во время осмотра, то медики рекомендуют заранее в аптеке купить специальное одноразовое белье с отверстие для заднего прохода.
В качестве дополнительных тестирований врач может назначить эндоскопию, которая предусматривает ректороманоскопию. Не обходится во время консультации без выдачи направления на иммунологическое изучение крови. Оно призвано помочь разобраться с типом заражения, а также станет основой для составления программы реабилитации.
Речь идет об увеличении количества наростов, разрастание по размеру. При самом печальном сценарии потерпевшему могут даже диагностировать форму плоскоклеточного рака.
В клинической практике медики сталкивались даже с гигантскими кондиломами, которые в профессиональной терминологии проходят под названием опухолей Бушке-Левенштейна.
Завершается такое наплевательское отношение к собственному телу появлением свищей и общей интоксикацией организма.
Терапевтический подход
Если зона поражения относительно небольшая и образование является единичным, то сначала доктор предложит воспользоваться консервативным форматом лечения. Но если это уже не первый случай возникновения недуга, либо территория с наростами слишком обширна, то эффективнее будет не терять времени и приступить к хирургическому удалению.
Выбор иссечения предусматривает учет множества факторов, начиная от численности анальных бородавок, их диаметра, а также конкретной локализации. При этом качественная терапия обязана включать три важных аспекта:
- удаление наростов с инфицированными тканями физическим, иммунологическим или химическим способом;
- следование правилам иммунотерапии;
- противостояние вирусу.
Если человека беспокоит только единичная перианальная кондилома, то тогда ему предложат сначала воспользоваться мазями, либо отправят делать лазерную коагуляцию. Но при множественных или слившихся воедино бородавках поможет только хирургия, которая предусматривает срезание проблемных новообразований.
Также не стоит упускать из виду продуктивность комбинированного лечения с приемом иммуностимулирующих препаратов после нейтрализации очага поражения.
Причем стоит заранее позаботиться о том, чтобы на прием отправились оба половых партнера, иначе помощь окажется бесполезной.
Деструкция новообразования
- диатермокоагуляцией;
- лазерной коагуляцией;
- радиоволновым методом;
- криодеструкцией;
- хирургическим иссечением.
Первый вариант предусматривает воздействие электрическим током. Тут следует приготовиться к тому, что вмешательство оказывается крайне болезненным. Чтобы купировать болевой синдром, специалисты специально вводят препараты для местной анестезии. Предварительно пострадавшему проводят аллергическую пробу на вводимый состав. Недостатком способа выступает возможность удалять только небольшие по размеру очаги поражения, либо средние новообразования, которые не сопровождаются никакими осложнениями вроде кровотечения.
Лазерная коагуляция представляет собой бескровное вмешательство, которое результативно справляется с наростами маленького или среднего диаметра. Принцип воздействия основывается на выпаривании влаги из кондилом, после чего они гибнут. Для комфорта больного ему тоже заблаговременно вводят обезболивающий состав.
У радиоволнового аналога имеется более широкий спектр показаний, так как он охватывает возможность устранить образования любого размера и локализации. Для маленьких или средних единичных поражений идеально подойдет криодеструкция, которая опирается на воздействие жидким азотом. С помощью столь щадящего типа влияния получает сохранить участок кожи от обширных рубцов.
Если же в потерпевшего имеется большой нарост, то жидким азотом с ним можно справиться, но только придется посетить диагностический кабинет несколько раз.
Методика отличается безопасностью для потерпевшего, но только при условии, что у него нет индивидуальной непереносимости главного действующего вещества алгоритма – жидкого азота. Наиболее старым и одновременно все еще востребованным решением до сих пор остается хирургическая операция. Сегодня проктологи предпочитают к ней прибегать только тогда, когда нарост действительно имеет выдающиеся размеры.
Причина для такого ограничения – надобность проводить общий наркоз, который имеет целый ряд противопоказаний, а также негативно сказывается на функционировании сердечно-сосудистой системы. Процедура должна проводиться в стерильных условиях больничного стационара, чтобы в случае необходимости медперсонал смог помочь заблокировать последствия обширной открытой раневой поверхности.
Некоторым пациентам не нравится этот метод из-за того, что без наложения швов тут не обходится, что гарантирует следы шрамов в будущем.
Также приходится больше времени тратить на послеоперационный уход. Но если имеет место быть большая перианальная кондилома, то побороть ее чем-то другим настолько же эффективно не получится.
В качестве рекомендации для периода реабилитации врачи напоминают о надобности приема слабительных препаратов. Они помогают облегчить акт дефекации.
Также после каждого похода в туалет придется обрабатывать ранку антисептическим раствором, чтобы нивелировать вероятность поражения поверхности инфекциями. В первые дни допускается смазывание места среза мазями с обезболивающим эффектом. Уточнить подходящий вариант стоит у лечащего доктора в частном порядке.
[youtube.player]Читайте также:


