Турецкая ветрянка коксаки инкубационный период

Турецкая ветрянка является энтеровирусным заболеванием, которое вызывает РНК-вирус Коксаки, поражающий пищеварительную систему человека. Такое название вирус получил благодаря городу, в котором его впервые обнаружили. Существует более двадцати типов вирусов Коксаки, которые специалисты распределили по трем группам патогенных энтеровирусов: A, B и С. Обычно инфекционные агенты активизируются в теплое время года.
В последнее время на популярных курортах Черного моря часто регистрируются случаи заболевания турецкой ветрянкой, 2017 год не стал исключением. Появляется много сообщений о том, что после прибытия в Турцию, дети заболевают энтеровирусной болезнью, вызванной вирусом Коксаки. К сожалению, доказать, что малыши не были инфицированы до приезда на отдых, практически невозможно.
Каковы основные пути заражения болезнью? Турецкая ветрянка Коксаки является очень заразной и легко распространяется между людьми воздушно-капельным путем, через пищу, питьевую воду, предметы личной гигиены, выделения или кровь. При общении с больным человеком вероятность заражения достаточно высока. В особенности это касается начального периода заболевания. Взрослые люди болеют довольно редко, в основной группе риска находятся дети.
Турецкая ветрянка у детей
Турецкая инфекция, похожая на ветрянку часто случается в детских садиках. Одним из главных пунктов профилактики болезни является тщательное соблюдение простейшей детской гигиены. У турецкой ветрянки инкубационный период составляет от 6 до 10 дней. Сразу после него начинают проявляться первичные признаки заражения, похожие на обычную простуду.
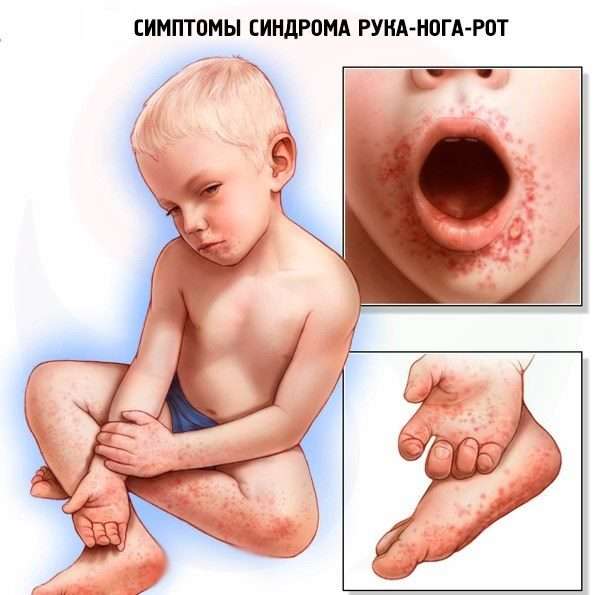
При турецкой ветрянке симптомы у ребенка заключаются в появлении нарывов в виде небольших язвочек, наполненных жидкостью, с локацией в ротовой полости, на конечностях и ягодицах. В некоторых случаях сыпь может охватить все ноги и затронуть даже половые органы.

При турецкой ветрянке может появится герпетическая ангинаПроцесс будет сопровождаться плохим самочувствием, высокой температурой (39-39,5), болезненными ощущениями в горле или герпетической ангиной, рвотой и кишечным расстройством. Иногда у детей, зараженных вирусом турецкой ветрянки Коксаки, инкубационный период может составлять всего три дня.
При турецкой ветрянке Коксаки лечение у детей должно проходить под строгим наблюдением врача. Применение антибиотиков в данном случае недопустимо, т.к. заболевание имеет вирусную природу. При появлении первых симптомов необходимо сразу же обратиться к вирусологу для подтверждения диагноза и назначения правильного курса лечения. Иногда возникает необходимость в повторном диагностировании энтеровирусов в организме малыша, если появилось дополнительное воспаление.

Первое, с чем придется бороться – это обезвоживание, вызванное нежеланием ребенка глотать из-за болезненных ощущений. При появлении симптомов у новорожденного нужно сильнее увлажнить соски и вызвать врача. Водно-солевой баланс восстановят Реосолан, Регидрон и другие Регидротанты.
При должном лечении на улучшение самочувствия малыша понадобится до пяти дней. Симптомы должны пройти в течение недели.
При лечении энтеровирусов используют интерфероны, иммуноглобулины и плеконарил. Для снижения жара рекомендуется применять детский Парацетамол, а в качестве обезболивающего – Ибупрофен. Данные препараты можно давать детям старше трех месяцев и весящим более пяти килограмм. Дозы лекарств назначает специалист.
Боль в ротовой полости поможет уменьшить гель от режущихся зубок. Его нужно намазать на всю площадь, покрытую язвочками. Можно применять Тантум-Верде и Гексорал в качестве спреев от боли в горле и антигистаминные средства от зуда (Фенистил, Лоратадин, Псило-бальзам и Эриус). Общую интоксикацию победят различные сорбенты (Полисорб, активированный уголь, Энтеросгель и Смекта).
Согласно отзывам мам, столкнувшихся в туристической поездке с данной болезнью, врачи в Турции лечат данный вирус препаратами, содержащими ацикловир. Прописывают и сироп, содержащий ацикловир и наружно мазью с ним же снимают зуд. Заметьте, что после перенесения заболевания не устанавливается стойкий иммунитет к определенному типу энтеровируса.
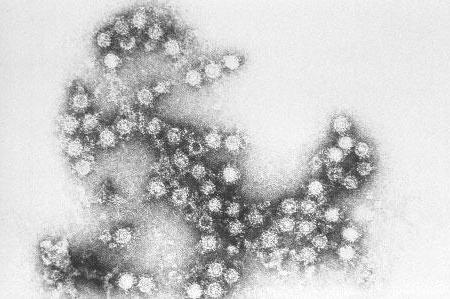
Вирус Коксаки (источник — Википедия)


Турецкая ветрянка у взрослых
Чаще всего инфекция поражает детей, т.к. у зрелой части населения обычно встречается иммунитет к энтеровирусам, но иногда взрослые люди тоже могут подвергнуться заражению вирусом, что может привести к ряду проблем. Особую осторожность следует соблюдать беременным женщинам. Если они подхватят инфекцию в третьем семестре, то могут передать ее ребенку. Но, как правило, к серьезным последствиям для плода это не приводит.
При турецкой ветрянке Коксаки симптомы у взрослых людей проявляются не так, как у детской части населения. Заболевание вызывает у малышей язвочки на кожных покровах. Симптоматика турецкой ветрянки Коксаки у взрослых зависит от типа энтеровируса.

К каким последствиям может привести несвоевременное начало лечения турецкой ветрянки? При инфицировании вирусом категории А клиника точно такая же, как у детей, и выражается в появлении сыпи и кожном шелушении. А вот класс B может привести к серьезным осложнениям, проявляющимся различными способами.
При турецкой ветрянке симптомы обычно связаны с появлением лихорадки. Иногда заболевание может протекать в бессимптомной форме. Бывают случаи, когда инфекция приводит к следующим серьезным осложнениям:
- энцефалит (поражение мозга); геморрагический конъюнктивит (поражение оболочки глаза);
- миокардит (поражение мышцы сердца); диабет; гепатит С (поражение печени);
- менингит (поражение мозговых оболочек); плевралгия (поражение грудных мышц);
- паралич; перикардит (поражение сердечного мешочка);
- герпетическая ангина; инфекционный мононуклеоз; поражение кожных покровов.

В случае заражения турецкой ветрянкой, лечение зависит от симптомов и направлено на их устранение. Ни один фармацевт в аптеке не скажет чем лечить турецкую ветрянку, так как узко профильных препаратов против нее не существует. Лекарства назначаются специалистом только после комплексного диагностирования болезни. Чаще всего язвы лечатся антисептиками, можно полоскать рот раствором фурацилина.
Кожные высыпания обрабатываются Фукорцином, йодом или обычной зеленкой. Воспалительный процесс помогут снять парацетамол и Ибупрофен. При тяжелом течении заболевания назначается Амиксин.
В этот период очень важно тщательно соблюдать личную гигиену для предотвращения передачи вируса здоровым людям и сразу избавляться от индивидуальных предметов для поддержания гигиены после использования (салфетки, платки, прокладки, подгузники).
Инфекция часто приводит к обезвоживанию. Бороться с ней следует обильным питьем воды. Около 2 литров в день необходимо человеку для нормальной жизнедеятельности и отклонение от нормы может привести к осложнениям. Иногда заболевание перетекает в хроническую форму или человек становится носителем вируса.
Таким образом, если ребенок заразился турецкой ветрянкой, не стоит пугаться и заниматься самолечением. Следует немедленно отвести малыша к врачу, который поставит правильный диагноз и подберет оптимальный курс лечения. То же самое касается и взрослых, для которых невнимательность к собственному здоровью может привести к серьезным осложнением. Хотя вирус и легко подхватить, соблюдение стандартных правил личной гигиены поможет снизить риск заражения. К тому же, по словам специалистов, стоит отказаться от отдыха на турецких курортах.
[youtube.player]Так называемая "турецкая ветрянка", вызываемая вирусом Коксаки, является инфекционным заболеванием. Возбудитель ее относится к семейству энтеровирусов, размножающихся и обитающих в желудочно-кишечном тракте человека. Эти вирусы попадают в окружающую среду с экскрементами, поэтому большинство случаев инфицирования наблюдается летом и осенью. Ведь именно в этот период происходит частое загрязнение воды и почв испражнениями.
Заболевание у ребенка
К такому заболеванию, как "турецкая ветрянка", восприимчивы в основном дети 3-10 лет. Заражение в большинстве случаев происходит в возрасте 4-6 лет. Вирус Коксаки встречается чаще всего в странах с умеренным климатом.
Младенцы до полугода практически невосприимчивы к этой инфекции, так как в их крови присутствуют антитела матери. Они передаются ребенку через плаценту в процессе внутриутробного развития. Продолжительность их активности в среднем составляетя 6 месяцев, что объясняет стойкий иммунитет малыша ко многим заболеваниям в течение этого периода.
Антитела еще частично передаются ребенку во время грудного кормления. После перенесенной "турецкой ветрянки" малыш не приобретает достаточного иммунитета. Следовательно, при последующем проникновении вируса в организм он может повторно заразиться, однако сама болезнь будет протекать в более легкой форме.
Как протекает недуг у взрослых?
"Турецкая ветрянка", как уже упоминалось ранее, встречается в большинстве случаев у маленьких пациентов из-за отсутствия у них антител к патологии, но заразиться этим недугом может даже взрослый. Для пациентов преклонного возраста такая инфекция представляет огромную опасность. У пожилых людей вирус Коксаки способен спровоцировать возникновение таких осложнений, как:
- миокардит;
- паралич;
- энцефалит;
- сахарный диабет и перикардит.
Специалисты насчитали около 29 серотипов, относящихся к энтеровирусам Коксаки. Эту инфекцию принято делить на группы А и В. Первая разновидность вируса является менее опасной. При заражении у больного возникают красные бляшки на коже вокруг рта, нижних и верхних конечностей. Быстро избавиться от ран в этом случае помогает местная терапия.
Второй тип вирусов способен вызвать у пациента кишечную инфекцию, лихорадку, диарею. Помимо этого, он может поразить сердечную мышцу и дыхательные пути. Протекает заболевание в большинстве случаев бессимптомно.
Пути заражения вирусом
"Турецкая ветрянка" (Коксаки) передается во время контакта с больным. Маленький пациент заражается инфекцией при общении с другим ребенком практически всегда. Проникнуть в организм вирус может следующими способами:
- воздушно-капельным путем (от инфицированного ребенка);
- алиментарным путем (через грязные предметы домашнего обихода и руки).
Для предотвращения заражения необходимо избегать массовых скоплений людей, соблюдать гигиену и полностью исключить общение с больными детьми. Если заметили, что ребенок поднял во время прогулки грязный предмет, следует хорошо продезинфицировать и вымыть ему руки, чтобы снизить риск проникновения опасного возбудителя в организм.
При инфицировании этим вирусом у пациента изначально поднимается высокая температура, пропадает аппетит, возникает чувство усталости, появляются болевые ощущения в горле и кашель. Длительность данного инкубационного периода — 1-2 дня. Болезненные места в ротовой полости развиваются спустя несколько дней после начала лихорадки и перерастают в небольшие папулы. Эти высыпания во время заболевания могут лопаться.
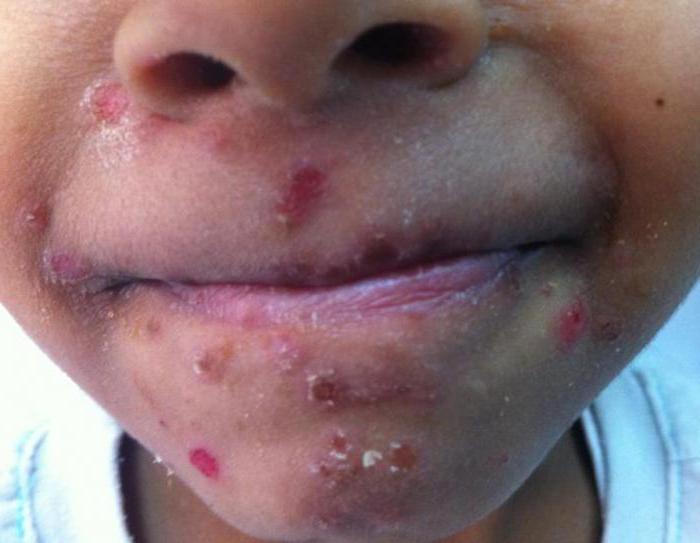
Симптомы у детей
К основным признакам болезни у маленьких пациентов можно отнести:
- повышение температуры до 39 градусов;
- образование маленьких болезненных высыпаний в полости рта, на ногах, лице и руках крохи;
- болевые ощущения в горле;
- рвоту и диарею.
В некоторых случаях у малышей спустя 2-3 недели после выздоровления наблюдается отслоение и сильная ломкость ногтевой пластины. Специалисты объяснить подобное явления пока не могут, однако по статистике страдают от этого в основном переболевшие детей.
Длится "турецкая ветрянка" 2-5 дней, во время болезни ухудшается аппетит и появляется общая слабость. Энтеровирусной лихорадкой многие люди заражаются в процессе отдыха на море. Специального лечения такая патология не требует.
"Турецкая ветрянка", симптомы которой у разных малышей могут проявляться по-разному (все зависит от типа вируса), еще может сопровождаться сильными головными болями.
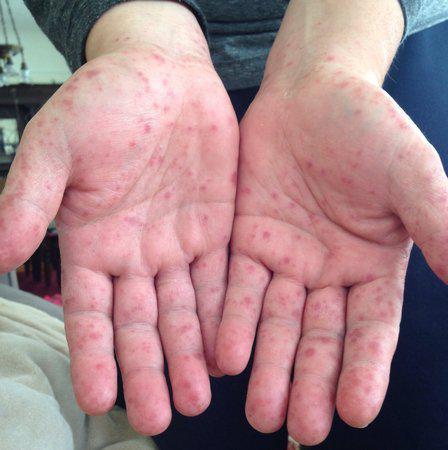
Другие признаки заражения вирусом Коксаки
У взрослых "турецкая ветрянка" встречается намного реже, чем у детей. Симптомы заболевания у них следующие:
- Жар, высокая температура и озноб.
- Воспаление слизистой глаз и конъюнктивит.
- Боли в мышцах, особенно в верхней части туловища.
- Рвота и жидкий стул.
- Высыпания на ногах и руках либо покраснение кожных покровов.
В некоторых случаях "турецкая ветрянка", фото которой представлено в статье, приводит к развитию миалгии либо болезни Борнхольма. При заболевании беспокоят приступы боли в мышцах с интервалом в 1-2 часа. Чаще всего они возникают в верхней части тела: межреберных мышцах, шее и грудной клетке. Подобные приступы могут повторяться в течение нескольких дней, после этого болезнь отступает. При нетипичной форме вируса Коксаки может развиться перикардит, миокардит, мезаденит, энцефалит, а также воспаление придатков и яичников.
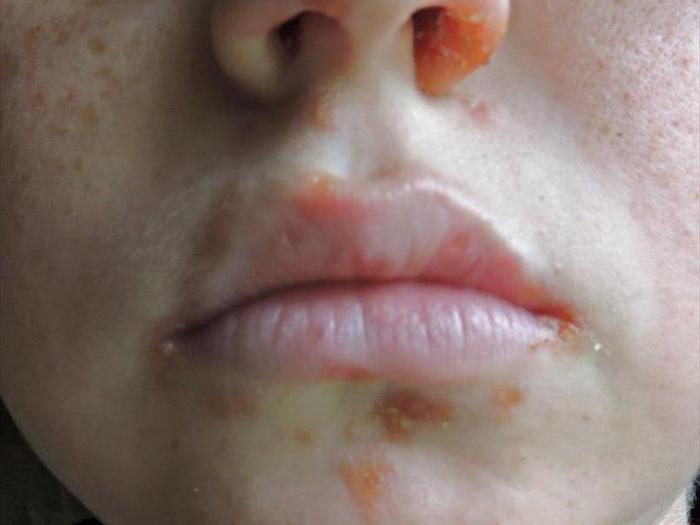
Вирус Коксаки: стадии болезни
"Турецкая ветрянка", инкубационный период которой составляет 4-6 дней, особенно опасна летом и осенью. Ведь вирус, вызывающий заболевание, комфортно чувствует себя во влажной среде. Его частицы накапливаются в тонком кишечнике или на слизистых носоглотки.
На первом этапе избавиться от "турецкой ветрянки" намного легче. Инфицированному ребенку назначают прием противовирусных лекарственных средств.
На второй стадии происходит проникновение инфекционного агента в кровь, он по кровяному руслу стремительно распространяется по человеческому организму. Одна часть вирусов остается в кишечнике и желудке, другая оседает в мышцах и лимфе.
На третьем этапе болезнетворные микроорганизмы, проникнув в тот или иной орган, повреждают его клетки, вызывая в нем воспалительный процесс. Во время последней стадии активируется иммунитет, Т-лимфоциты начинают убивать непрошеных гостей.
"Турецкая ветрянка" и "русская" — есть ли разница?
Чтобы убедиться в правильности диагноза, лучше сдать необходимые анализы. У больного для подтверждения врач берет мазок из носоглотки и проводит анализ кала. Полученные образцы обследуются потом ПЦР-способом для выявления генотипа вируса. Какие еще необходимо сдать анализы, подскажет доктор на основании имеющихся симптомов болезни и общего состояния.
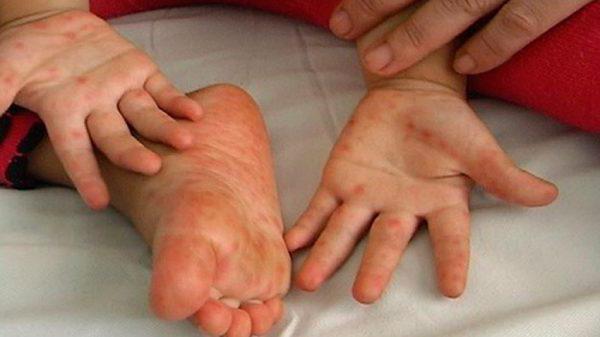
Турецкая ветрянка: лечение
Первым делом при заражении этим недугом следует принять общие меры, включающие в себя прием витаминных комплексов, соблюдение постельного режима и употребление достаточного количества жидкости.
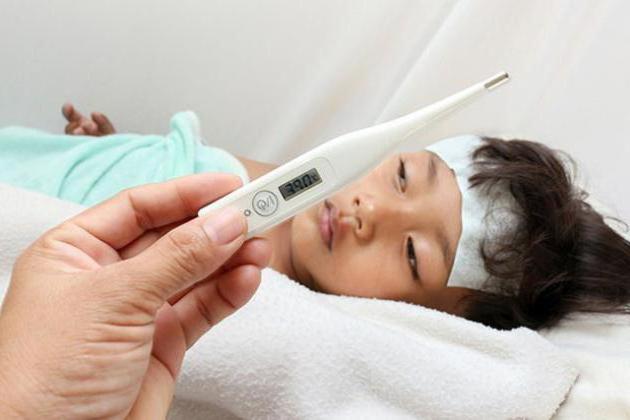
Антибиотики при турецкой ветрянке не применяются, поскольку они неэффективны против вирусной инфекции. Маленькому пациенту их выписать могут лишь для того, чтобы избежать бактериальных осложнений. При грамотном лечении у ребенка улучшается самочувствие через 3 дня. Сыпь проходит через 10 дней, а язвочки исчезают спустя неделю.
Как избежать инфицирования?
Чтобы не заразиться вирусом Коксаки, необходимо:
- пить только очищенную воду;
- тщательно мыть руки после посещения туалета или прогулки;
- всегда обрабатывать кипятком овощи и фрукты.

Следует поддерживать чистоту в доме. Не стоит забывать сразу же выбрасывать средства личной гигиены (салфетки, подгузники, прокладки) после их использования.
[youtube.player]Содержание статьи



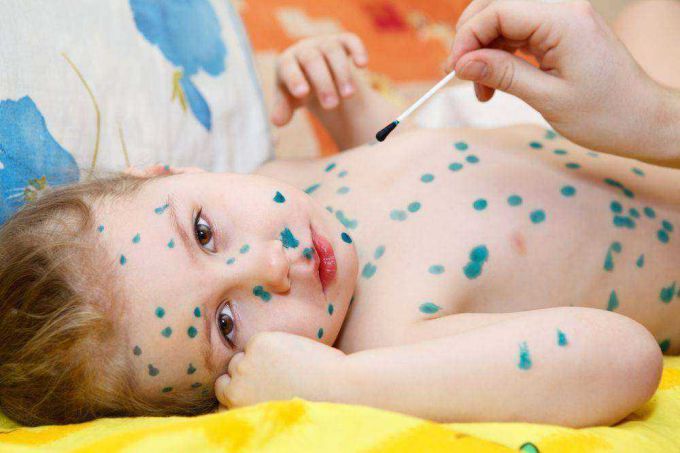
- Турецкая ветрянка: симптомы и лечение
- Все о ветренке как заболевании
- Симптомы и лечение ветрянки
Что такое турецкая ветрянка
Эта болезнь схожа по клиническим проявлениям с ветряной оспой. Однако между ними существует отличие, исходя из которого подбирается лечение и терапевтические методы. Основные различия следующие:

Особенностью турецкой ветрянки при отсроченной патологии является поражение ногтевой пластины. Большинство заболевших отмечают отслаивание и помутнение ногтевой пластины на руках и ногах. Через несколько недель этот синдром полностью исчезает. Такого симптома не наблюдается при заболевании обычной ветрянкой.
Проявление болезни
Как любая другая инфекционная патология, турецкая ветрянка проходит несколько этапов: инкубационный, продромальный, этап разгара и выздоровление.
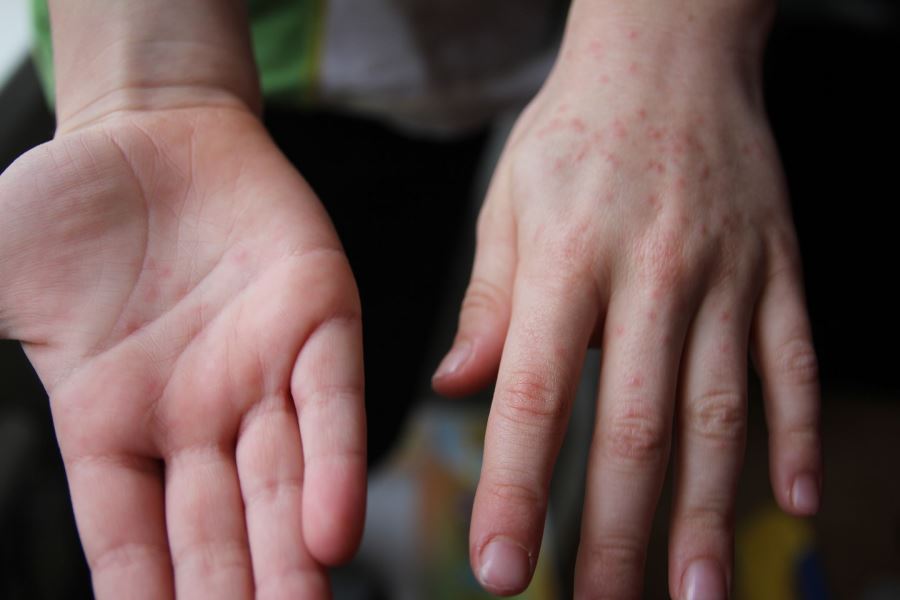
В среднем период инкубации длится от 5 до 10 суток максимум. Во время продромального этапа проявляются признаки, которые нельзя отнести к каким-то специфическим заболеваниям. Среди них:
- Плохой аппетит;
- Общая слабость организма;
- Низкий порог утомляемости, постоянная сонливость;
- Ребенок в начале болезни может часто капризничать и плакать;
Турецкая ветрянка отличается быстрым развитием, поэтому уже этот этап может послужить угрозой не только для больного, но и для окружающих, рискующих получить заражение. Эта стадия длится в течение двух суток, после чего наступает разгар заболевания и общее ухудшение.
Во время разгара тело больного покрывает высыпание, проявляются признаки интоксикации. Температура повышается до 39 – 39,5 градусов. Также больной может страдать от тошноты, озноба, светобоязни, рвоты и нарушения стула. Кроме того, интоксикация может вылиться в артралгию, миалгию, лимфоаденопатию с увеличением и болезненностью лимфоузлов. Лечение при помощи жаропонижающих препаратов приносит незначительный результат либо не действует совсем.
Эпидемия турецкой ветрянки часто происходит в детских садиках. Избежать возникновения этой болезни у ребенка можно, соблюдая базовую детскую гигиену. Характерный симптом ветрянки у детей - появление небольшого размера язвочек с жидкостью на слизистой поверхности рта, на конечностях и ягодицах.
Взрослый человек не так часто болеет этой инфекцией, как дети, так как во взрослом возрасте развивается иммунитет к энтеровирусам. Тем не менее, иногда встречаются подобные случаи. Особое внимание к симптомам следует проявлять беременным женщинам, так как заболевание, полученное на третьем семестре беременности, может привести к передаче болезни плоду. Начало болезни у взрослых проходит не так, как у детей. Если для малышей характерны язвочки во рту и на кожном покрове, то у взрослых болезнь протекает в зависимости от типа энтеровируса.
Этапы кожного высыпания
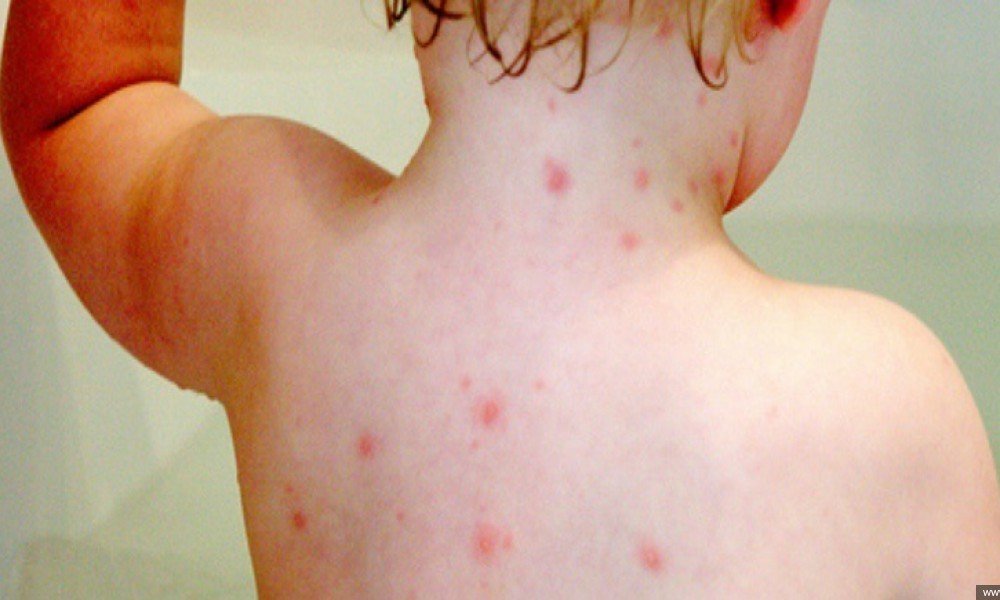
Основным признаком турецкой ветрянки является сыпь, возникающая на кожном покрове больного. Во время патологии она подвергается ряду изменений. При этом сыпь может проявляться на различных частях тела: на ногах, руках, ладонях, туловище, слизистой оболочке.
Первая сыпь представляет собой небольшое пятно, имеющее розовый цвет и нечеткие контуры. Постепенно цвет становится более ярким и насыщенным, на месте пятна появляется папула. При этом больной может ощущать сильный зуд.
Затем папулы формируются в пузырьки, наполненные прозрачной жидкостью. Пораженный участок кожи приобретает красноватый оттенок. По мере увеличения пузырьки лопаются, на их месте кожа становится сухой. Если сыпь локализовалась на ступнях и ладонях, то на пораженных участках начинает облезать кожа. При этом сохраняется сильный зуд.
Если лечение протекает нормально, то к концу второй недели следы от высыпаний становятся почти незаметными. Если зуб полностью пропадает, то это характеризует начало выздоровления. В следующие несколько дней происходит слущивание эпидермиса.
Правильна диагностика заболевания
Правильно поставить диагноз можно только при обращении к профессиональному врачу. Диагностика проводится по следующим принципам:
- Выявляются основные жалобы пациента;
- Нужно известить врача о недавних командировках, так как иногда развитие вируса становится последствием посещений теплых стран;
- Врач фиксирует высыпания накожном покрове, покраснение на слизистой оболочке и характерную сыпь;
- Берется забор крови. При заболевании в анализах отмечается высокое количество лимфоцитов и ускоренная скорость оседания эритроцитов, а также общие изменения в химическом составе крови, что указывает на развитие инфекции;
- Если отмечается поражение сердечной мышцы, суставов или внутренних органов, применяется ультразвуковая диагностика и другие инструментальные методы;
Не следует пытаться самостоятельно проводить диагностику, так как это может привести к неправильному лечению и вызвать серьезное осложнение заболевания.
Как лечить вирус
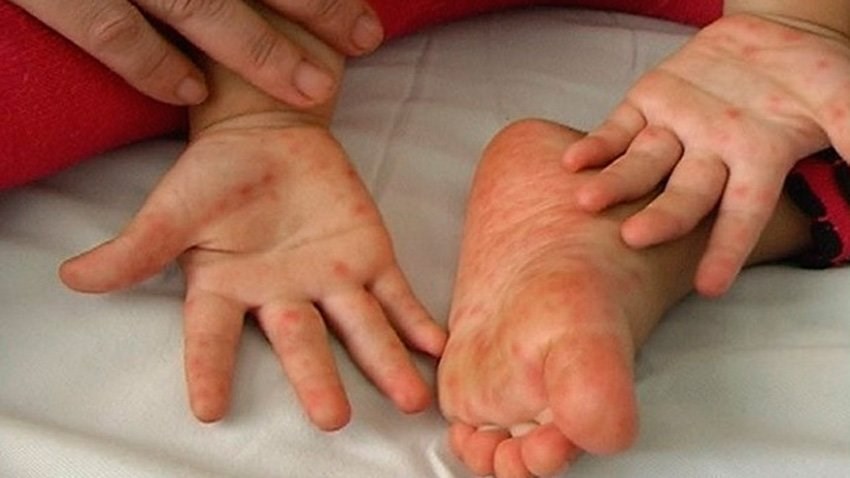
Если ветрянка проходит легко, врач может назначить домашнее лечение. В основном врачами проводится симптоматическая терапия:
- Из-за язв на слизистой оболочке больному больно глотать, поэтому ветрянка может стать причиной обезвоживания. Важно следить за тем, чтобы пациент своевременно употреблял рекомендуемое количество воды;
- При повышенной температуре и плохой переносимости лихорадки больному выписывают жаропонижающее;
- Чтобы предотвратить появление инфекционных высыпаний, уже появившуюся сыпь нужно обрабатывать мирамистином, зеленкой или фукорцином;
- При наличии сыпи в ротовой полости следует полоскать рот раствором фурацилина, а также смазывать сыпь мазью Солкосерил или Холисал;
Если терапевтических мер недостаточно и болезнь входит в тяжелую фазу, больного госпитализируют. В этом случае назначаются противовирусные препараты.
Профилактические меры

Так как до сих не разработана вакцина против турецкой ветрянки, то медикаментозных профилактических методов не существует. Поэтому для предупреждения этой болезни существуют лишь базовые неспецифические рекомендации:
- Пейте только кипяченую или бутилированную воду;
- Продукты питания следует подвергать термической обработке;
- Используйте специальные септики для рук перед приемом пищи;
- Старайтесь оградить себя от людей, уже подверженных заболеванию;
- При возникновении подозрения на заболевание обратитесь к врачу;
Осложнения при неправильном или несвоевременном лечении
Если лечение было проведено неправильно, имели место попытки самолечения либо вы припозднились с походом к врачу, то болезнь может вызвать следующим осложнения, опасные для здоровья в целом:
- Нарушение движений;
- Изменяется уровень кровяного давления;
- Нарушение работы сердца либо его полная остановка;
- У новорождённый заболевание может вызвать внутреннее кровоизлияние и почечную недостаточность;
- Воспаления внутренних органов;
- Неврологический дефицит, поражение головного мозга;
Не затягивайте с посещением врача. При первых признаках турецкой ветрянки следует немедленно прибегнуть к профессиональной помощи. Только тогда будет своевременно проведена диагностика и применены меры по уничтожению вируса из организма. Попытки самолечения могут привести к результатам, угрожающим жизни, вплоть до нарушений работы сердца и паралича.
[youtube.player] 
Характеристика вирусов коксаки
Этого возбудителя часто называют многоликим, так как он ведет себя по-разному. Врачи ставят ошибочные диагнозы, поскольку анализ, позволяющий установить источник болезни, проводится крайне редко из-за дороговизны. Вирус может проявляться в виде аллергического дерматита, ветряной оспы, гриппа или ОРВИ.
Это представитель энтеровирусов, среди которых он известен хорошо. Возбудителем является РНК-вирус, способный размножаться только в кишечнике. Он вызывает тяжелые лихорадочные состояния. В некоторых случаях вирус Коксаки (Coxsackie Virus) присутствует в организме, но не вызывает заболевание.
Поскольку он постоянно видоизменяется (мутирует), известны группа А (23 серотипа) и группа В (6 серотипов). В окружающей среде имеет вид кристаллов, в которых замирают процессы жизнедеятельности. Однако при попадании в организм возбудитель начинает проявлять себя достаточно активно.
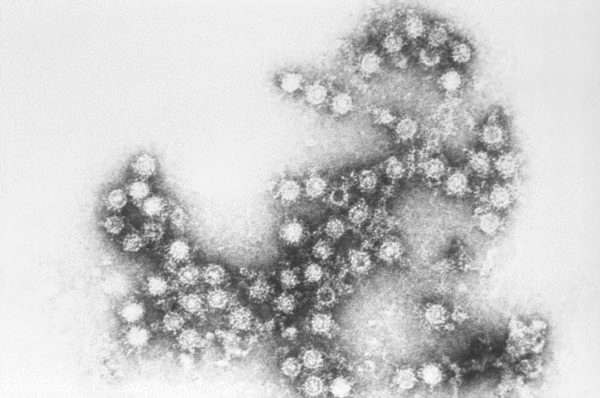
Условия, при которых может существовать Коксаки вне тела человека, разнообразны.
- Вирус может выдерживать заморозку до -70 °С и сохраняться при такой температуре годами.
- Поскольку его обнаруживают в фекалиях больного, то он попадает в водоемы, сточные воды, почву. Там он чувствует себя как дома.
- На продуктах питания может сохраняться от 18 до 100 дней. Сроки зависят зависит от условий хранения.
- На предметах быта энтеровирус не погибает в течение недели.
- Устойчив к ряду веществ, которые входят в состав дезинфицирующих средств: кислот, спиртов, эфиров, лизола.
- Положительно сказывается на его выживании высокая влажность.
Но ряд факторов для вируса губителен. Он разрушается при высоких температурах, кипячении, высушивании, под действием УФ-лучей. Из дезинфицирующих средств на него влияют 0,3% раствор формалина и хлорсодержащие препараты.
Coxsackie Virus проявляется как в единичных случаях, так и в виде эпидемий в конкретном районе или стране. Чаще заражаются дети 3–10 лет, поэтому их относят к группе риска. Пик заболевания приходится на самые влажные месяцы года.

Вирусы группы А и В имеют примерно одинаковые симптомы и тяжесть протекания:
Диагностика и клинические проявления
Поскольку болезнь напоминает кишечные энтеровирусные инфекции, по симптомам установить ее невозможно. Поэтому пациента назначаются следующие лабораторные исследования:
- анализ крови, где наблюдается повышенный уровень лейкоцитов и лимфоцитов,
- анализ мочи ликвора, который проводится при подозрении на инфекцию,
- специфический анализ, при котором выявляется повышенный в 4 раза титр на антитела,
- при осложнении в виде менингита берут пробу на биопсию из спинномозговой жидкости.
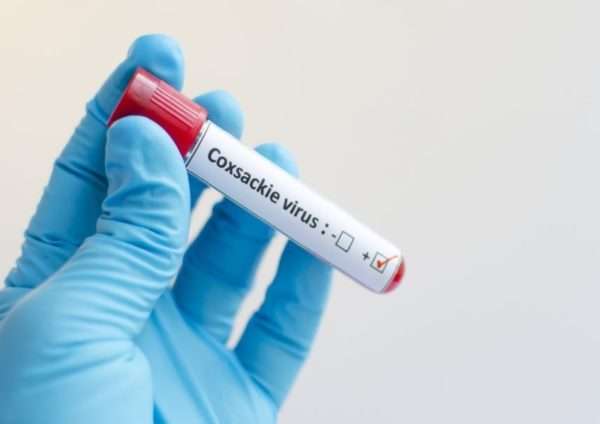
Только после постановки точного диагноза назначается лечение. Но до этого больной приходит с жалобами на самочувствие. Если на пути вируса Коксаки не стоит барьер, что возможно при ослабленном иммунитете, то болезнь протекает тяжело и проявляется по-разному. В зависимости от места локализации инфекции различают следующие формы:
- протекает по типу гриппа со всеми характерными признаками заболевания,
- проявляется в виде сыпи на коже, которая охватывает все тело и заметна даже на волосистой части головы,
- напоминает тонзиллит,
- развивается как полиомиелит, который заканчивается параличами,
- протекает по типу кишечной инфекции, вызывающей расстройства пищеварительной системы,
- в виде ветряной оспы, когда на коже появляются пузырьковые высыпания, которые лопаются, а затем покрываются коркой.
Пути передачи и развитие инфекции
Поскольку Coxsackie Virus является внутриклеточным паразитом, то и его развитие идет по этому пути. На начальном этапе вирусные частицы оседают на слизистых верхних дыхательных путей и тонкого кишечника. Здесь они разрушают клетки, размножаясь внутри них.
Когда количество частиц увеличивается многократно, возбудители покидают клетки и выходят в кровяное русло, оседая на разных участках тела. Вирус атакует клетки, создавая свои копии. Развивается воспаление.
Поскольку разновидностей много, то каждая из них паразитирует на определенной ткани. Это может быть кожа, мышцы или внутренние органы. Многие серотипы избирательно действуют на нервные клетки.
Уже при первых признаках заболевания начинает работать иммунная система, образуя значительное число Т-лимфоцитов. Если иммунитет крепкий, то он самостоятельно способен справиться с инфекцией. В противном случае развиваются осложнения.

Итог инфицирования зависит от состояния больного и формы вирусной частицы. Заболевание приводит к одному из трех последствий:
- полному выздоровлению при уничтожении всех вирусных частиц,
- хроническому протеканию болезни,
- вирусоносительству, когда часть Коксаки сохраняется в организме, никак себя не проявляя.
Для инфекции попасть в организм несложно, поскольку пути ее передачи разнообразны. Отсюда и такие высокие шансы развития эпидемии. Распространяет инфекцию человек – носитель вируса. Заражение происходит:
- Контактным и фекально-оральным путем, когда энтеровирусы с калом и слюной больного распространяются в окружающей среде. Они могут оказаться где угодно: в плавательных бассейнах, питьевой воде, на продуктах питания. Коксаки попадает в кишечник через ротовую полость, где внедряется в лимфатические узлы и начинает продуцировать новые вирусные частицы.
- Воздушно-капельным путем, при котором инфицирование возможно при близком контакте: в ходе разговора, при кашле или чихании. Во время вдоха возбудитель оседает на стенках носоглотки и размножается, внедряясь в клетки и образуя новые вирусы за их счет.
- Трансплацентарным путем при проходе через родовые пути от матери к ребенку. Такой способ заражения встречается крайне редко.
В основном причины заражения сводятся к нарушению элементарных правил: употребление немытых продуктов, использование чужих гигиенических средств, отсутствие одноразовой повязки при проявлении вируса в форме ОРВИ.
Инкубационный период
Носителем инфекции человек становится еще до появления первых симптомов, когда вирусы начинают процесс размножения. Он остается опасным для окружающих в период проявления инфекции и в случае, если болезнь протекает бессимптомно. Вспышки эпидемий наблюдаются потому, что заразиться можно от здорового на вид человека.
Инкубационный период вируса Коксаки составляет 3–5 дней. Иногда для начала болезни достаточно двух дней, в других случаях процесс может растянуться на десять суток. Заражение происходит в летнее – осенний период, когда в воздухе много влаги. Именно высокая влажность способствует распространению вируса.
Coxsackie Virus заразен в 98% случаев при тесном контакте с больным или использовании его личных вещей. Инфекция передается как в помещении, так и на улице. Чаще заражаются воспитанники дошкольных учреждений, поскольку много детей собрано в замкнутом пространстве. Если заболел хоть один ребенок, то в детском саду объявляют карантин.

Больной продолжает заражать окружающих на протяжении двух месяцев после того, как завершилось лечение. Вирусные частицы в этот период продолжают выделяться со слюной и калом.
Как протекает болезнь?
У людей любого возраста наблюдается кишечная локализация вируса, что сопровождается расстройством системы пищеварения. Основные симптомы хорошо известны: диарея, тошнота, периодическая рвота. У взрослых проявления выражены наиболее четко, поскольку течение болезни осложняется хроническими патологиями. Могут возникать и другие симптомы:
- лихорадочное состояние из-за высокой температуры,
- заболевания верхних дыхательных путей,
- слабость и снижение работоспособности,
- высыпания на теле или изменение цвета кожных покровов.

Время проявления болезни зависит от защитной реакции иммунной системы. В детском возрасте (3–10 лет) о наличии вируса говорят следующие признаки:
- проявление всех симптомов тонзиллита,
- изъязвления в ротовой полости,
- увеличение лимфоузлов,
- сыпь на коже,
- высокая температура.
Наибольшую опасность Coxsackie Virus представляет для новорожденных. Он протекает с признаками анорексии, слабости, продолжительной рвотой и одышкой. При отсутствии своевременного лечения говорить о положительном прогнозе не приходится. Редко заражаются груднички, которые получают материнское молоко.
Лечение в инкубационном периоде
Медикаментозная терапия направлена на снятие и облегчение симптомов заболевания, но не на лечение. Лекарства или вакцины против вируса не существуют. Препараты для взрослых и детей отличаются дозировкой и формой. Поскольку период инкубации короткий, болезнь развивается быстро.

Для лечения любой возрастной категории назначают:
- антигистаминные мази и таблетки для снятия раздражения (при кожном зуде),
- антисептики и противовоспалительные средства (для снятия воспаления в горле),
- лекарства, понижающие температуру,
- противовирусные препараты.
Детям, как правило, назначают иммуномодулирующие средства и витаминные комплексы. Лечащий врач по конкретным симптомам болезни и особенностям организма ограничит лечение определенным количеством препаратов.
После окончания инкубационного периода вируса Коксаки у взрослого должно пройти 7–10 дней, затем наступит выздоровление. У ребенка болезнь длится дольше – до двух недель. Возникновение осложнений зависит от своевременного обращения к врачу. К наиболее часто возникающим патологиям относятся асептический менингит, энцефалит, миокардит.
Если инфицирование произошло у одного из членов семьи, то у больного должны быть отдельные столовые приборы. Предметы быта и личной гигиены нужно постоянно дезинфицировать. Окружающие должны носить медицинские маски. Одежду и белье следует стирать и проглаживать как можно чаще.
Поскольку от Coxsackie Virus нет вакцины, то нужно обезопасить себя с помощью следующих профилактических мер:
- Регулярно мыть руки, особенно после прогулок или посещения туалета.
- Использовать бутилированную или очищенную питьевую воду.
- Овощи и фрукты перед употреблением ошпаривать кипятком, пищу проваривать.
- Использовать индивидуальные столовые приборы.
- Ограничить контакты детей с больными сверстниками, следить за чистотой игрушек.
Вирус Коксаки не является опасной инфекцией, но неприятен своими проявлениями и возможными осложнениями. Соблюдая простые правила личной гигиены, можно частично обезопасить себя от его внедрения в организм. Но 100% гарантии защиты от заражения не существует, поскольку пути распространения возбудителя разнообразны.
[youtube.player]Читайте также:


