Трофическая экзема осложненная пиодермией

Посттравматическая, или парараневая экзема – это дерматит, который появляется после повреждения кожного покрова (царапин, порезов, ссадит) и из-за нарушения работы иммунитета. Из-за низкого иммунитета пораженные участки не могут восстановиться, вследствие этого присоединяется вторичная инфекция. Экзема – очень распространенное кожное заболевание.
Причины посттравматической экземы
Существует множество разновидностей экземы. Одна из них – посттравматическая. Появляется она всегда из-за механического повреждения кожи, а плохая работа иммунной системы способствуют развитию патологии. Кроме плохого иммунитета появлению болезни способствуют:
- Вторичные инфекции.
- Воздействие на организм вредоносных бактерий.
- Заражение грибком.
Если пациент легко подвергается негативному воздействию патологических образований, то любая инфекция, попавшая в организм, может привести к такому заболеванию, как посттравматическая экзема
Симптомы посттравматической экземы
Иммунная система начинает плохо справляться с болезнями после перенесенных тяжелых заболеваний, нехватки витаминов и минералов в организме, других факторов. Из-за этого появляются травмы, царапины, порезы, которые восстанавливаются очень тяжело. Если не обеззараживать ранки, то в кровь попадают вредоносные микроорганизмы, что приводит к болезни.
Пораженный участок кожи воспаляется. Экзема развивается по характерным стадиям:
- Поражение верхнего слоя эпидермиса.
- Появление узелковой сыпи.
- Появление папул с жидкостью.
- Образование гноя в папулах и их самопроизвольное вскрытие.
- Формирование плотных корок на пораженном участке.
- Шелушение кожи.
Парараневая экзема характеризуется отеком пораженной областью, покраснением и воспалением, появлением мелкой сыпи, зудом и незначительным повышением температуры.
Фото посттравматической экземы, как она проявляется на разной локализации можно увидеть в специальном разделе.
Лечение посттравматической экземы
При появлении первых симптомов посттравматической экземы следует сразу же обращаться к лечащего врачу. В самом начале болезни есть возможность вылечить болезнь или надолго отложить рецидив. Лечащий врач пропишет лекарства, которые помогут организму справиться с болезней. Каждый пациент имеет свои индивидуальные особенности. В зависимости от пола, возраста, стадии болезни, состояние иммунной системы меняется схема лечения.
Самой лучшей терапией признана комплексная. В комплекс лечения парараневой экземы входят различные формы препаратов, мази, таблетки, физиотерапия и диета. Лечение посттравматической экземы занимает много времени и сил, но если соблюдать рекомендации врача, снять симптомы болезни можно довольно быстро.
Диета – это условия для излечения болезни и средство профилактики. В случае с экземой, следует отказаться от жареного, жирного, заменить жирные сорта мяса диетическими, бульоны делать на овощах, отдать предпочтения паровой обработке пищи, выбирать речную рыбу вместо морской, не пить газированные напитки и кофе, а больше пить воды и натуральных соков. Вместо молока лучше употреблять кисломолочные продукты, есть смородину, орехи, клюкву, малину, овощи (кроме лука и чеснока), крупы.
Нельзя употреблять продукты с красителями и консервантами. Не использовать различные магазинные соусы в еде. Вместо них лучше использовать свежую зелень – укроп, петрушку, салат.
Употреблять пищу надо три раза в день, а в идеальном случае разделить весь рацион на шесть порций, чтобы не переедать. Если нет проблем с желудком, то по назначению врача можно сидеть на голодании в течение двух дней. Врач может назначить длительное голодание.
Если после приема в пищу любого продукта возникает аллергическая реакция, то употреблять его в пищу запрещено.
Если не посещать врача, не соблюдать гигиену, не следовать рекомендациям врача по поводу лечения и инструкции, указанные к препарату, то возникают осложнения:
- Утолщается роговой слой кожи, появляются плотные корки.
- Воспаление усиливается, появляются фиолетовые узлы.
- Образуется вторичная инфекция, гной попадает в лимфоузлы.
- Кожа краснеет.
- Покровы отекают.
- Щитовидная железа не справляется со своими функциями.
- Образуются новые участки, пораженные заболеванием.
При появлении симптомов необходимо сразу же обращаться к врачу, откладывать лечение запрещено. На тяжелой стадии, которую пациент запустил, вылечить болезнь не только тяжело, но также появляются перечисленные выше осложнения. Если своевременно начать лечение кожи, то экзема долго не посетит пациента, рецидив откладывается на длительное время. Так как заболевание неинфекционное, близкие люди могут помочь в лечении.
Лечение посттравматической экземы народными средствами
Народные препараты до сих пор широко используются пациентами в целях терапии посттравматической экземы. Прибегать к данным методам разрешается только в том случае, если пациент проконсультировался с врачом. Народные средства эффективны в самостоятельном виде только в начале болезни, на тяжелой стадии их будет полезно использовать только в составе комплексного лечения, как способ снятия симптомов болезни.
Следует учитывать аллергическую реакцию на тот или иной продукт в самодельных рецептах, так как аллергия ухудшит состояние пациента.
Самые широко используемые народные средства для лечения посттравматической экземы:
- Мазь на основе солидола. Данные мази можно приобрести в аптеках. Применять солидол для самодельных мазей можно только медицинский, который прошел необходимую обработку. Промышленной солидол опасен для здоровья.
- Масла растений. Масло можно сделать дома. Для этого емкость надо наполнить тем растением, из которого необходимо получить масло. Затем цветки залить маслом. Данной смеси необходимо настаиваться не менее двух недель. Затем полученное масло надо отфильтровать, применять полученное масло надо дважды в день до полного снятия симптомов экземы. Часто таким способом делают масло зверобоя, которое снимет воспаление и покраснение.
- Масло черного тмина. Его можно приобрести в аптеках.
- Настойка календулы. Можно сделать самостоятельно данную настойку, для этого в емкость насыпать сухих цветов и залить их водкой, через две недели отфильтровать. Использование настойки уменьшает область воспаления, сыпь, ускорит регенерацию кожного покрова.
- Примочки из раствора борной кислоты, танина и сульфата цинка также используются довольно широко.
Лечение посттравматической экземы медикаментозными средствами
Самая широко распространенная форма лекарств для лечения посттравматической экземы – это мази и крема. Данной формой надо обрабатывать пораженный покров кожи. Результат применения – ускорение регенерации, уничтожение микробов и бактерий.
Перед использованием следует обязательно тщательно помыть пораженный участок. Как лечить посттравматическую экзему мазями, вам расскажет врач. Он назначает лекарство исходя из анализов и индивидуальный особенностей пациента.
Если у пациента имеются воспаленные участки, то назначаются гормональные препараты или антибиотики. Использовать их можно только после консультации с врачом, так как применяются они только после сдачи необходимых анализов.
Гормональные мази используются недолго, но они имеют высокий эффект. Их чаще всего нельзя применять детям, беременным, кормящим, пациентам с заболеваниями внутренних органов.
Из гормональных препаратов самые распространенные – это Преднизолон, Содерм, Тридерм, Лоринден.
Из негормональных часто применяются Салициловая, Борная, Цинковая, Нафталанная мазь, мазь Мещерского.
Антигистаминные препараты снимают симптомы экземы. Из них отмечены Диазолин, Тавегил, Лоратадин.
Мочегонные препараты необходимы для снятия отеков, например, Лазикс.
Для стабилизации иммунной системы используются иммуномодуляторы. Их назначает врач в соответствии с анализами.
Антибиотики используются тогда, когда даже гормональные препараты не несут терапевтического эффекта. Например, Фукорцин, Эритромицин.
Витаминные комплексы используются в составе комплексной терапии для улучшения работы иммунитета.
Профилактика посттравматической экземы
Чтобы защититься от появления или рецидива посттравматической экземы, следует соблюдать меры профилактики:
- Правильно питаться. Следует употреблять витамины и минералы, необходимые для улучшения иммунитета, исключить аллергены из рациона и заменить их более полезными продуктами, соблюдать специальную диету, проконсультироваться с врачом по этому поводу.
- Заниматься спортом и испытывать легкие физические нагрузки. Закалка и прогулки на свежем воздухе помогут справиться с болезнью, укрепить иммунитет.
- Не запускать болезни. При появлении первых симптомов надо сразу обращаться к врачу за лечением.
- Соблюдать режим сна.
- Стараться не подвергаться стрессам, волнениям и переживаниям.
- Не носить одежду из плохих тканей.
Трофическая венозная экзема – что это такое?
Трофическая венозная экзема – это патологическое состояние, протекающее в виде аутоимунного дерматита, то есть, серозного неинфекционного воспаления кожи (по большей части сосочкового слоя дермы и эпидермиса), сопровождающееся симптомами отёка, покраснения, зуда и боли.
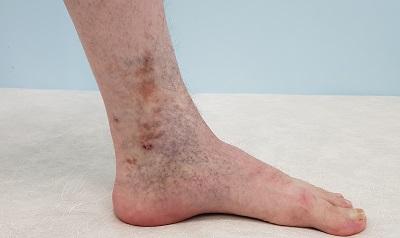
Венозная экзема является разновидностью и распространённой формой экземы, которая обусловлена застойными явлениями в коже, вследствие нарушения венозного оттока. Венозную экзему также называют варикозной, застойной или гравитационной. Она чаще всего имеет хроническое (рецидивирующее) течение. Патология поражает одну или обе нижние конечности в сочетании с венозной недостаточностью. В современной европейской, и наиболее востребованной ведущими специалистами, классификации хронических заболеваний вен – CEAP, данная патология обозначается как С4а. Это означает достаточно тяжёлое поражение тканей вследствие хронического венозного отёка.
Почему возникает трофическая венозная экзема
Венозная экзема чаще всего наблюдается у пациентов среднего и пожилого возраста - по данным ведущих европейских дерматологов, она поражает до 20% пациентов старше 70 лет. Это связывают со следующими причинами:
- Варикозное расширение вен.
- Перенесённый тромбоз глубоких вен пораженной конечности.
- Наличием венозных трофических язв.
- Перенесённый целлюлит на пораженной конечности.
- Хронический отеком голени, усугубляемым жаркой погодой и длительным статическим положением (стоянием).
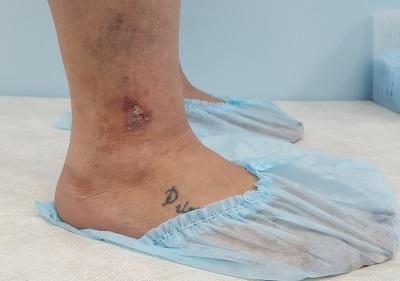
Достаточно часто признаки экземы можно обнаружить и у молодых пациентов с длительным анамнезом варикозной болезни. Нет доктора, как в государственной, так и в частной клинике, который бы не наблюдал венозную экзему у пациентов до 40 лет.
Причины появления трофической венозной экземы
В чём же главные причины появления венозной экземы:
- Нарушение работы венозных клапанов в связи расширением венозных сосудов.
- Изменения венозного оттока, формирование патологического сброса (рефлюкса) крови.
- Патологическое депонирование крови в дистальных отделах нижних конечностей.
- Формирование атипичного иммунного ответа в коже с нарушенным кровотоком и появление реакции воспаления.
Трофическая венозная экзема – это очень плохо
Варикозная экзема имеет хроническое, рецидивирующее течение и склонность к прогрессированию. Достаточно часто можно встретить ситуацию, особенно, в государственных больницах, когда лечением венозной экземы занимаются только дерматологи. Учитывая главную этиологическую составляющую патологии, нарушение венозного оттока, лечение таких пациентов занимают годы.
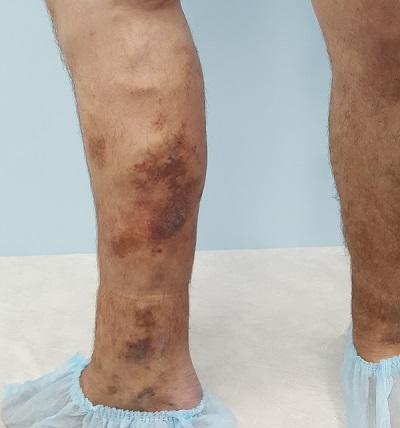
Болезнь медленно отступает, но неизменно появляется вновь. Более того, трофические изменения нижних конечностей прогрессируют, присоединяется липодерматосклероз, а затем появляется язва.
Трофическая венозная экзема – симптомы
Застойная экзема, являясь разновидностью дерматита, имеет характерные для него симптомы:
Так же, присутствуют симптомы варикозной болезни: варикозные узлы, ультразвуковые признаки варикозной болезни.
Почему трофическая венозная экзема практически всегда появляется на нижних конечностях?
Ответ на данный вопрос кроется в патогенезе варикозной болезни, доминирующей причине венозной экземы. Варикозная болезнь поражает исключительно нижние конечности, где по градиенту гравитации именно в их дистальных отделах возникают трофические нарушения. Одним из которых является венозная экзема.
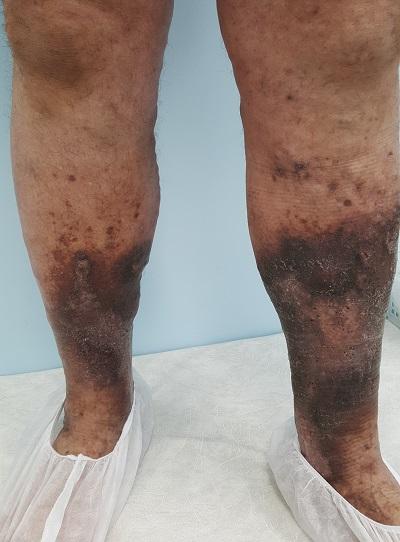
Патологические экзематозные изменения в коже нижних конечностей чаще всего обусловлены именно варикозной болезнью, так как именно она является причиной нарушения венозного оттока (до 90 % по данным ведущих экспертов области).
Трофическая варикозная экзема – варианты течения
Венозная экзема имеет тенденцию к рецидивированию и хроническому течению заболевания в течение всей жизни. Также экзема прогрессирует, вовлекая всё новые участки кожного покрова, нередко происходит присоединение инфекции, что даже может привести к развитию жизнеугрожающего состояния. Если не лечить венозную патологию, ведущий фактор развития экземы, трофические изменения кожи приводят к формированию уже застойной язвы. Лечить которую много сложнее.
Трофическая венозная экзема – диагностика
Диагностика венозной экземы в государственных и частных городских медицинских учреждениях нередко начинается в кабинете дерматолога, где специалист оценивает локальные изменения кожного покрова. Здесь очень важно, чтобы пациент был вовремя направлен к хорошему флебологу. Если экзематозные изменения связаны с венозной патологией, то лечение только кожных проявлений, скорее всего, будет малоэффективно. Даже визуальный осмотр флеболога с применением всевозможных функциональных проб, часто не выявляет истинную причину патологии. На данном этапе лучшим решением будет хорошее ультразвуковое исследование вен нижних конечностей.
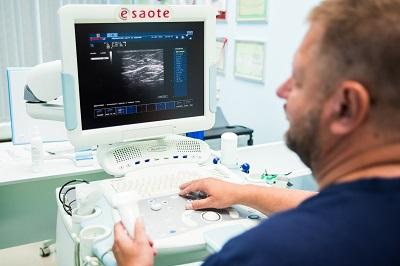
Только грамотная современная диагностика венозной системы поможет определиться с верной тактикой лечения.
Трофическая экзема, лечение в Москве
Хорошее лечение венозной экземы в Москве можно условно разделить на местное (топическое воздействие на кожное воспаление) и лечение венозной системы. В первом, нередко, активно участвует врач-дерматолог. Местное лечение включает:
- Мази и кремы, стероидные препараты, как в составе последних, так и в составе системного лечения.
- Применение антибиотиков и антисептиков при присоединении инфекции.
Нередко, в условиях государственной медицины, помощь пациенту заканчивается на этапе вышеуказанного топического лечения. Это не самое лучшее решение, так как в основе болезни лежат совершенно другие причины и рецидив болезни не заставит себя долго ждать. А именно, венозный стаз, требующий несколько другого подхода. Очень важно, чтобы пациент в Москве вовремя попал на приём и диагностику к хорошему флебологу, который сможет определить правильную тактику ведения пациента. В основе лечения венозной экземы лежит устранение стаза и улучшение венозного оттока крови. Коррекция последнего, чаще всего, заключается в удалении патологически изменённых варикозных вен. Наличие в современных московских центрах инновационных технологий позволяет эффективно лечить даже осложнённые формы варикозной болезни, причём, в амбулаторных условиях.
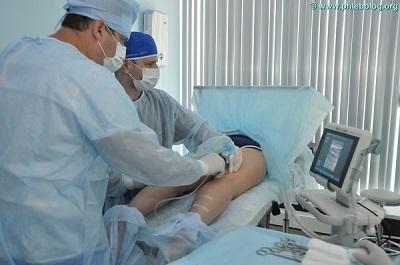
Ведущие медицинские центры в Москве по лечению венозной патологии для этих целей используют методики термооблитерации. В хорошем городском медицинском флебологическом центре можно рассчитывать на безопасное эффективное лечение. Современные процедуры удаления вен выполняются под местной анестезией через проколы кожи с минимальной операционной травмой.
Трофическая экзема — лечение в домашних условиях, лечение народными средствами
Ведущие специалисты Московского Инновационного Флебологического Центра категорически не рекомендуют самостоятельно заниматься лечением венозной экземы в домашних условиях, особенно при помощи пресловутых народных методик. Так как в этом случае, вы не только не получите эффект от лечения, но и можете столкнуться с рядом новых и даже более серьёзных осложнений.
Трофическая варикозная экзема – лечение без операции
Главным фактором развития застойной экземы является патология венозной системы. Поэтому ни о каком эффективном лечении без радикального вмешательства говорить не приходится. Лучшим решением будет купировать воспаление и провести процедуру удаления варикозных вен. Но так ли страшна операция?
Современные европейские технологии удаления вен по минимальности операционной травме и возможным побочным эффектам не уступают продвинутым манипуляциям в стоматологии. Но никому и в голову сегодня не придёт отказываться от лечения кариеса из-за страха перед вмешательством.
Трофическая венозная экзема — лечение лазером (ЭВЛО, ЭВЛК), лечение радиочастотой (РЧА, РЧО)
Учитывая, что радикальное лечение варикозной экземы – это лечение венозной патологии, именно современные способы удаления варикозных вен и будут главным способом борьбы с самой экземой. Сегодня, бесспорными лидерами, находящимися в авангарде инновационного лечения варикоза являются методики термооблитерации, лазерная и радиочастотная. Если сравнивать обе технологии, то каких-либо принципиальных различий для пациента попросту нет.
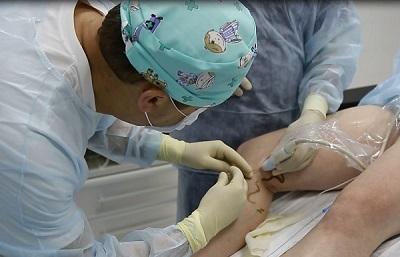
Какими же преимуществам обладают технологии термооблитерации:
- Радикальность и эффективность (при использовании опытными специалистами, результат, практически, 100 %).
- Малая инвазивность, процедура осуществляется через проколы кожи.
- Высочайшая косметичность.
- Полная амбулаторность, нет нужды в наркозе и госпитализации.
- Безопасность и комфорт проведения процедуры для пациента.
После проведённого эндоваскулярного лечения симптомы экземы достаточно быстро самостоятельно купируются.
Варикозная экзема профилактика
Профилактировать венозную экзему можно, если своевременно обследоваться у хорошего флеболога и лечить варикозную болезнь.
Также количество и тяжесть вспышек экземы могут быть уменьшены с помощью следующих мер:
- Избегать длительного стояния или сидения с опущенными ногами.
- Носить компрессионные носки или чулки при длительных статических нагрузках
- Регулярно наносить смягчающие средства на сухую кожу, склонную к раздражению.
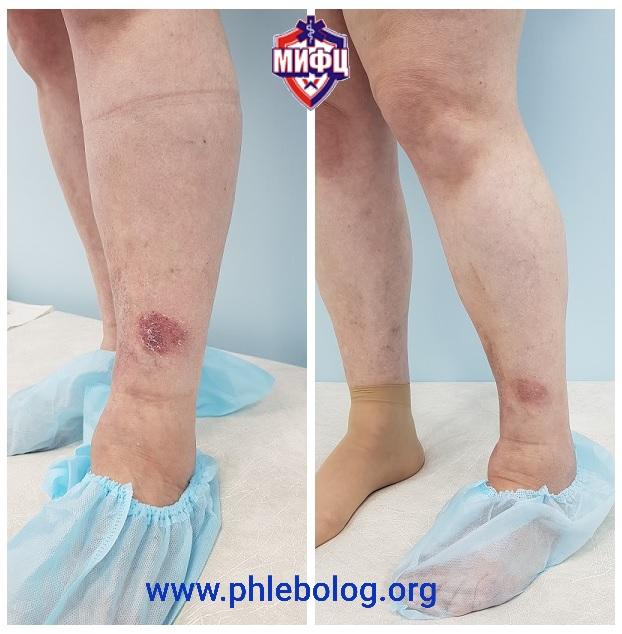
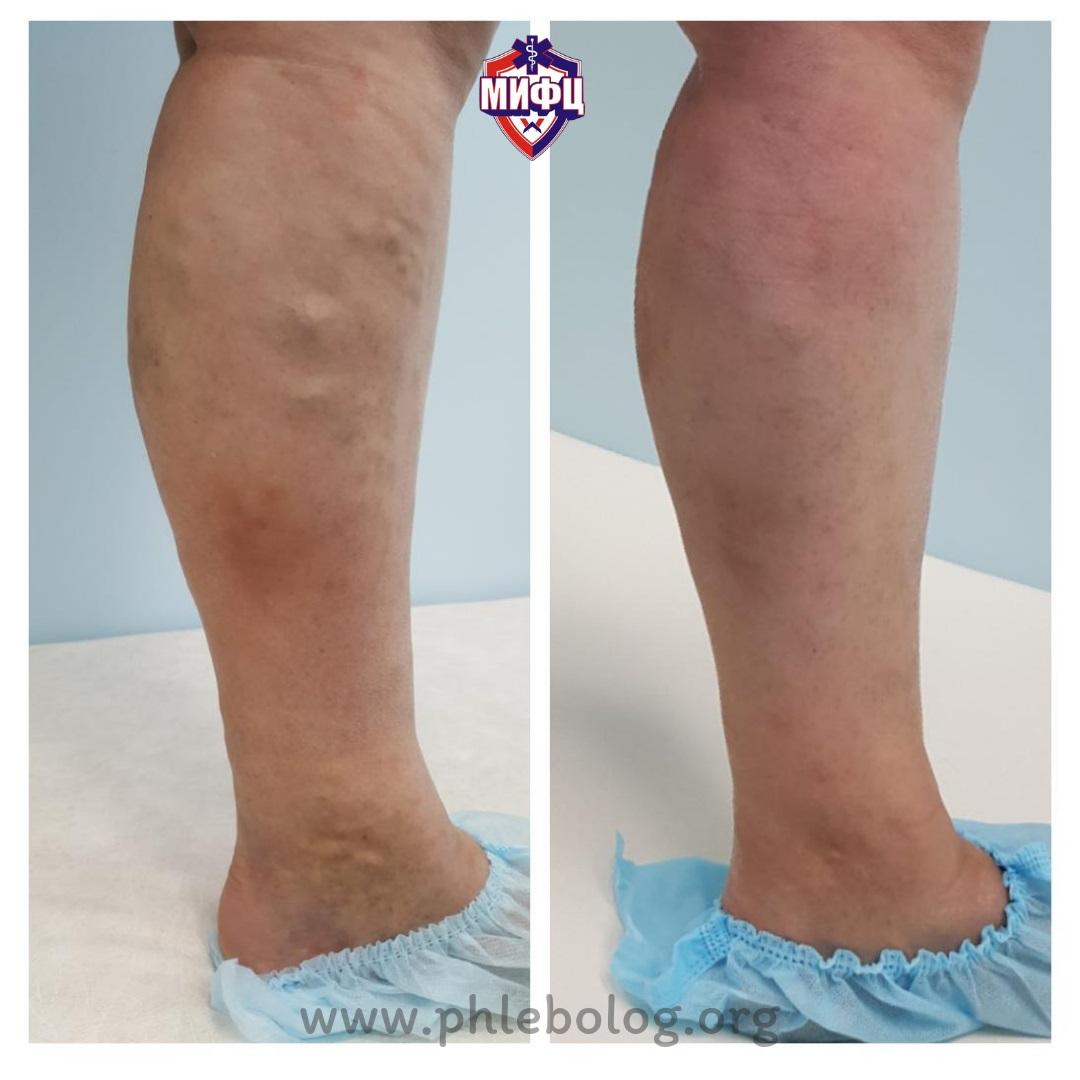
Результаты лечения трофической венозной экземы. Фото до и после лечения
Результат лечения пациента с трофической экземой методом эндовенозной лазерной коагуляции (ЭВЛК) по немецкой технологии Biolitec
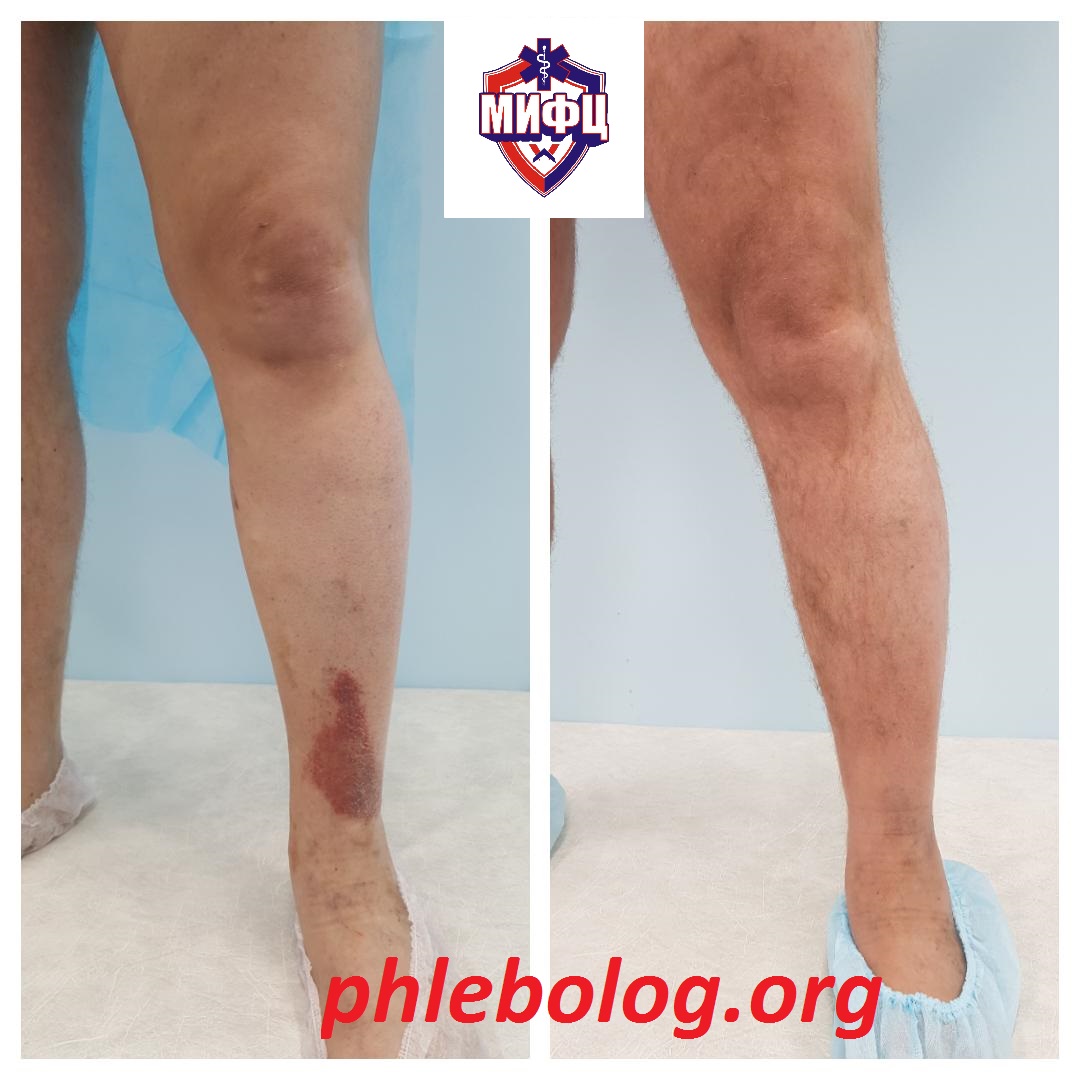
Результат лечения пациентки с трофической венозной экземой методом радиочастотной абляции (РЧА)
Часто задаваемые вопросы пациентов в интернете о трофической венозной экземе
Уважаемая Наталья! Для хорошего лечения венозной экземы нижних конечностей в Москве необходимо обратиться к грамотному специалисту, флебологу. Доктор проведёт подробную диагностику, включающую ультразвуковое исследование. Только после этого можно говорить о современном лечении. Лучшим решением будет найти хороший городской флебологический центр, где ультразвук выполнит сам флеболог.
Уважаемая Екатерина! В Москве хорошее современное, отвечающее европейским стандартам, лечение венозной экземы включает инновационные технологии, как диагностики, так и лечения. Ведущие городские флебологические центры, в том числе наш Московский Инновационный Флебологический Центр, успешно занимаются лечением венозной экземы. Сначала выполняется подробное дуплексное ангиосканирование венозной системы нижних конечностей. Только потом назначается лечение, включающее борьбу с локальным воспалением и современное лечение истинной причины экземы, варикозной болезни.
Уважаемая Елена! Специалисты Московского городского флебологического центра имеют хороший опыт в работе с различными трофическими нарушениями при венозных заболеваниях, в том числе и венозной экземой. Ведущие флебологи нашего центра не рекомендуют лечение венозной экземы народными средствами. Заболевание хорошо поддаётся лечению при помощи современных технологий, но мы нередко встречали и серьёзные осложнения после лечения народными средствами.
Уважаемый Николай! Если вы подозреваете, что в Вашей мамы венозная экзема, лучше сначала обратиться к хорошему флебологу, доктору, специализирующемуся на диагностике и лечении патологии вен. Для начала необходимо понять причину воспаления на нижних конечностях. Возможно, потребуется помощь дерматолога. Если экзема имеет венозное происхождение, то сейчас существуют современные европейские технологии, с помощью которых вылечить Вашу маму не представит особых проблем.
Уважаемая Ольга! С позиций современной науки и медицины причина венозной экземы – это нарушение оттока крови нижних конечностей, формирование на фоне застойных явлений аутоиммунного воспаления. К имеющемуся отёку, вследствие венозной недостаточности прибавляется воспалительный отёк, зуд, покраснение, боль.
[youtube.player]
В статье приводятся данные об экземе — рецидивирующем, воспалительном дерматозе с полиморфизмом высыпанных элементов, формирующемся под действием экзогенных или эндогенных факторов риска. Приводятся этиологические и патогенетические механизмы, приводящие
The article presents data on eczema — a recurrent inflammatory dermatosis with polymorphism of rashes formed under the influence of exogenous or endogenous risk factors. Etiological and pathogenic mechanisms leading to the development of eczema are given, the clinical picture of different forms of the disease is described in detail. The article reveals the information about the methods of diagnostics and therapy for these patients.
Экзема — острое или хроническое рецидивирующее заболевание, характеризующееся воспалительной реакцией, формирующейся под действием экзогенных или эндогенных факторов, полиморфизмом высыпанных элементов, сильным зудом [1, 2]. Проблема экземы в настоящее время становится все более актуальной. В структуре заболеваемости хроническими дерматозами экзема составляет до 40% всех заболеваний кожи. Заболеваемость экземой встречается во всех возрастных группах, часто сопутствует профессиональным заболеваниям. По результатам эпидемиологических исследований разные виды экземы являются одними из самых частых заболеваний в практике врача-дерматовенеролога. Заболеваемость среди лиц трудоспособного населения составляет до 10% [3]. Утрата временной трудоспособности достигает 36% от всех трудопотерь при дерматозах. Среди госпитализированных на долю больных экземой приходится более 30% [4]. Среди женщин заболеваемость экземой чаще, чем у мужчин. В последние годы экзема имеет тенденцию к более тяжелому течению с частыми рецидивами, значительным распространением процесса на коже и резистентностью к лечению [5].
Экзема развивается в результате комплексного воздействия этиологических и патогенетических факторов, в том числе эндокринно-метаболических, инфекционно-аллергических, вегетососудистых и наследственных [6]. Большое значение в формировании экземы придается иммуногенетическим особенностям организма — ассоциации с АГ HLA-B22HLA-Cw1 организма [2]. Генетическая предрасположенность определяет нарушение иммунной регуляции, функции нервной и эндокринной систем. При экземе имеет место полигенное мультифакториальное наследование с выраженной экспрессивностью и пенетрантностью генов. При заболевании одного из родителей (преимущественно матери) шанс заболеть экземой у ребенка равен 40%, при заболевании обоих родителей до 60% [6]. Важное патогенетическое значение имеет патология желудочно-кишечного тракта и гепатобилиарной системы. Несостоятельность кишечного барьера, наиболее характерная для детей, приводит к всасыванию в кровь нерасщепленного белка [2]. Аллергическая реактивность также имеет большое значение в развитии экземы.
По современным представлениям в развитии экземы главную роль играют Т-лимфоциты, несущие на своей поверхности специфические рецепторы к антигену и выделяющие ряд провоспалительных цитокинов, вызывающих развитие тканевых воспалительных реакций. Экзогенные воздействия исключительно многообразны. Они вызывают экзематозные изменения кожи по механизму гиперчувствительности замедленного типа, вызванные контактом с химическими, биологическими, лекарственными средствами и антигенными микробными детерминантами в очагах хронической инфекции [6, 7].
Клинические признаки экземы могут включать в себя зуд, покраснение и шелушение кожи, наличие сгруппированных папуловезикул [2]. В течении экзематозного процесса можно выделить следующие стадии: эритематозная, папулезная, везикулезная, стадия мокнутия, корковая стадия, стадия шелушения [1]. В зависимости от особенностей клинической картины выделяют следующие формы экземы [2]:
- экзема истинная: идиопатическая, дисгидротическая, пруригинозная, роговая (тилотическая);
- экзема микробная: нумулярная, паратравматическая, микотическая, интертригинозная, варикозная, сикозиформная, экзема сосков и околососкового кружка молодой железы женщин;
- экзема себорейная;
- экзема детская;
- экзема профессиональная.
В острой стадии истинная экзема проявляется появлением везикул, эритемой, точечными эрозиями с мокнутием, серозными корочками, экскориациями, но могут быть папулы и пустулы. Границы очагов нечеткие. Процесс носит симметричный характер, чаще поражается лицо и конечности с чередованием здоровой и пораженной кожи. Также процесс может распространиться и на другие участки кожи вплоть до эритродермии. После перехода в хроническую стадию гиперемия становится застойной, появляются участки лихенификаций и трещин. Нередко процесс может быть осложнен пиогенной инфекцией, появляются гнойные корки и пустулы [8].
Нумулярная экзема является преимущественно болезнью взрослых. Лица мужского пола поражаются более часто, чем женщины. Пик заболеваемости у обоих полов приходится на возраст от 50 до 65 лет. Второй пик у женщин наблюдается в возрасте от 15 до 25 лет. У новорожденных и детей нумулярная экзема — редкое заболевание. У детей начинается с пяти лет. Патогенез нумулярной экземы до сих пор неизвестен. У большинства пациентов атопия в личном или семейном анамнезе не выявляется, однако при тропической экземе могут наблюдаться нумулярные бляшки. В качестве причины заболевания рассматриваются множество факторов. У пожилых пациентов отмечается снижение гидратации кожи. У 68% пациентов были выявлены очаги инфекции, в том числе в области зубов и дыхательном тракте. Также отводится роль в возникновении нумулярной экземы аллергенам окружающей среды, таким как клещи домашней пыли. Клинически визуализируются четко очерченные, монетовидные бляшки из сливающихся папул и папуловезикул. Характерными признаками являются мелкоточечное мокнутие и образование корочек. Однако корки могут покрывать всю поверхность бляшки. Размер бляшек составляет от 1 до 3 см в диаметре. Окружающая кожа в большинстве случаев нормальная, но может быть ксеротической. Интенсивность зуда варьирует от минимального до сильно выраженного. Может наблюдаться разрешение элементов в центре, что отмечается при кольцевидных формах заболевания. Хронические бляшки сухие, шелушащиеся и лихенифицированы. Классическое расположение очагов — разгибательные части конечностей. У женщин верхние конечности, включая дорсальную поверхность кистей, поражаются чаще, чем нижние конечности.
Себорейная экзема начинается на волосистой части головы. Очаги поражения распространяются на заушные области, шею, верхнюю часть груди, межлопаточную область, сгибательную поверхность конечностей; как и себорейный дерматит, себорейная экзема локализуется на областях кожи с большим количеством сальных желез и не имеет четких границ. В пределах очагов кожа гиперемирована, отечна, на поверхности ее видны мелкие желтовато-розовые папулы, жирные желтоватые чешуйки и корки [1].
Варикозная экзема связана с наличием у больного варикозной болезни. Поражение локализуется на коже нижних конечностей, в основном в непосредственной близости с варикозными язвами, преимущественно в области нижней трети голени. В развитии заболевания играют мацерации кожи, различные травмы, также нерациональное лечение варикозных язв. Заболевание сопровождается зудом. Дифференцируют с рожистым воспалением, претибиальной микседемой [3, 11–13].
Сикозиформная экзема развивается на фоне вульгарного сикоза, патологический процесс распространяется за пределы области оволосения. Как правило, кожный процесс локализуется на подбородке, лобке, верхней губе, подмышечной области. Клинически отмечается зуд и мокнутие, серозные колодцы, с истечением времени появляются участки лихенификации кожи [2].
Детская экзема проявляется клиническими признаками истинной, микробной и себорейной экземы. Первые проявления появляются в возрасте 3–6 месяцев. На коже преобладают процессы экссудации. Участки поражения симметричны, ярко гиперемированы, отечны, выражено мокнутие, наслоение корок. Появляются молочные корки. Эритематозные очаги имеют блестящую поверхность, горячие на ощупь. Участки поражения локализуются на щеках, лбе, ушных раковинах, волосистой части головы, разгибательных поверхностях конечностей, ягодицах. Носогубный треугольник остается не тронутым. Больных беспокоит зуд и бессонница. В возрасте 2–3 недель жизни на фоне пониженного питания может развиться характерно клиническая картина заболевания. Нередко трансформируется в атопический дерматит [2, 11, 14, 15].
Экзема сосков молочных желез является следствием травмы сосков во время вскармливания ребенка, но в некоторых случаях этиологию невозможно определить. Она характеризуется незначительной эритемой, слабо выраженной инфильтрацией, мокнутием и наличием серозно-геморрагических корок, возможно появление пустул и трещин. Обычно патологический процесс имеет двухсторонний характер и не сопровождается уплотнением сосков [2].
Профессиональная экзема развивается под действием производственных аллергенов. К профессиональным аллергенам относится сплавы металлов, соединения ртути, пенициллин и полусинтетические антибиотики, эпоксидные смолы, синтетические клеи. При профессиональной экземе развивается реакция гиперчувствительности замедленного типа. Клиническая картина имеет все признаки обычной экземы. Профессиональная экзема развивается в основном на открытых участках кожи, в местах контакта с раздражителем. При исчезновении этиологического фактора заболевание быстро разрешается [11, 16].
Паратравматическая экзема развивается в области послеоперационных рубцов, в местах неправильного наложения гипсовых повязок, на местах остеосинтеза. Клинически возникает островоспалительная эритема, появляются папулы или пустулы, с дальнейшим образованием корок. Возможно отложение гемосидерина в пораженных тканях [2].
Диагностика основывается на данных анамнеза и клинической картины заболевания. Проводятся лабораторные исследования: биохимический анализ крови с определением АЛТ, АСТ, триглицеридов, общего белка, креатинина, общего билирубина, глюкозы; общий анализ крови; клинический анализ мочи; определение уровня общего IgE в сыворотке с помощью ИФА; кожные пробы; определение антител к антигенам лямблий, аскарид, токсокар и других; гистологическое исследование биоптатов кожи проводится по показаниям с целью дифференциальной диагностики. Диагноз профессиональной экземы подтверждается кожными пробами с предполагаемыми профессиональными раздражителями. Постановка диагноза, обследование и лечение больного экземой зависят от распознавания экзематозных изменений на коже, определения остроты процесса и характеристики высыпаний с целью классификации имеющихся у пациента форм экземы. По показаниям назначаются консультации других специалистов — эндокринолога, аллерголога, терапевта, гастроэнтеролога [2].
При истинной экземе дифференциальную диагностику проводят с пиодермией, аллергическим контактным дерматитом, атопическим дерматитом, токсикодермией. Дифференциальный диагноз монетовидной экземы проводят с бляшечным парапсориазом, розовым лишаем, себорейной экземой. Себорейную экзему дифференцируют от колликулярного дискератоза Дарье, болезни Девержи. Микробную экзему дифференцируют со стрептодермией, контактным аллергическим дерматитом, лейшманиозом. Дифференциальную диагностику сикозиформной экземы проводят с вульгарным сикозом. Дисгидратическую экзему необходимо отличать от пустулезного бактерида, дерматомикозов, ладонно-подошвенного псориаза, пустулезного псориаза ладоней, хронического акродерматита Аллопо [6, 10, 14, 15, 17, 18].
При лечении в острой стадии экземы применяют антигистаминные препараты первого поколения. Глюкокортикостероидные препараты применяют при наличии выраженного воспаления. При выраженном кожном зуде назначают транквилизатор с антигистаминным действием. При наличии выраженной экссудации назначают детоксикационную терапию. При наличии микробной экземы, вторичного инфицирования, лимфангоита, лимфаденита, повышения температуры применяют антибактериальные препараты. При тилотической экземе в случаях выраженной инфильтрации, гиперкератоза и/или торпидности к проводимой терапии рекомендуется назначение ретиноидов.
Применяются примочки с 1% раствором танина, 2% раствором борной кислоты, 0,25% раствором серебра нитрата, ванночки с 0,01–0,1% раствором калия перманганата, раствором Циндола 1–2 раза в сутки в течение 4–7 дней. Антисептические наружные препараты (раствор бриллиантового зеленого спиртовой 1% или Фукорцин спиртовой раствор) назначают наружно на область высыпаний 2–3 раза в сутки в течение 5–14 дней. Глюкокортикостероидные препараты 1–2 раза в сутки наружно в течение 7–20 дней. По мере стихания острых воспалительных явлений используют пасты, содержащие 2–3% ихтаммол, нафталанскую нефть, 0,5–1% серу, 2–5% борноцинконафталановую пасту, 2–5% дегтярно-нафталановую пасту. Физиотерапевтическое лечение включает узкополосную средневолновую ультрафиолетовую терапию с длиной волны 311 нм, 4–5 раз в неделю, на курс от 25 до 30 процедур. При соблюдении диеты из рациона больных экземой исключаются яйца, цитрусовые, мясо птицы, жирные сорта рыбы, мясные бульоны, цельное молоко, орехи, газированные напитки, красные вина, морепродукты [2].
Таким образом, экзема является одним из наиболее часто встречающихся заболеваний, возникающих в результате действия как внешних, так и внутренних факторов. Сложность патогенеза экземы предусматривает комплексный подход к ее лечению с учетом степени выраженности процесса, формы заболевания, состояния внутренних органов и систем, что требует индивидуального подхода к ведению и лечению больных.
Литература
- Владимиров В. В., Зудин Б. И. Кожные и венерические болезни. Атлас. 2-е издание. М.: Медицина. 2012. 288 с.
- Федеральные клинические рекомендации. Дерматовенерология 2015: Болезни кожи. Инфекции, передаваемые половым путем. 5-е изд., перераб. и доп. М.: Деловой экспресс, 2016. 768 с.
- Махулаева А. М. Результаты комплексного лечения больных варикозной экиемы голени, ассоциированной с микотической инфекцией // Альманах клинической медицины. 2010. С. 219–224.
- Никонова И. В. Состояние биоценоза кожи при микробной экземе // Практическая медицина. 2011. С. 80–83
- Курбанова А. А., Кисина В. И., Блатун Л. А. Рациональная фармакотерапия заболеваний кожи и инфокций, передаваемых половым путем. Рук-во для практических врачей. М., 2012. С. 406–407.
- Дерматовенерология. Национальное руководство / Под ред. Ю. С. Бутова, Ю. К. Скрипкина, О. Л. Иванова. М.: ГЕОТАР-Медиа, 2017. 896 с.
- Yusupova L. A. Level sl-selectin in blood serum of patients with schizophrenia comorbidity pyoderma // European journal of natural history. 2013. № 3. С. 19–20.
- Вулф К., Джонсон Р., Сюрмонд Д. Дерматология по Томасу Фицпатрику. Атлас-справочник. 2007. 1312 с.
- Соколова Т. В., Малярчук А. П., Сафонова Л. А. Стратегия выбора наружной терапии при микробной экземе // Клиническая дерматология и венерология. 2017, 3, 46–51.
- Юсупова Л. А. Распространенность эпидермофитий у больных, имеющих психические расстройства. В кн.: Успехи медицинской микологии. Сб. науч. тр. М., 2003. Т. II. С. 201–202.
- Дагилова А. А. Общие подходы к терапии экземы в практике врача-интерниста // Лечащий Врач. 2012, № 8, с. 15–17.
- Юсупова Л. А. Современное состояние проблемы ангиитов кожи // Лечащий Врач. 2013, № 5, c. 38–43.
- Lehucher-Michel M. P. Dyshidi eczema and occupation: A descriptive study // Contact Derm. 2000. 43. Р. 200.
- Юсупова Л. А. Диагностика и комплексная терапия атопического дерматита у больных с психическими расстройствами // Вестник последипломного медицинского образования. 2003. № 2. С. 11–14.
- Warshaw E. M. Therapeutic opt for chronic hand dermatitis // Dern. Ther. 2004. 17. Р. 240.
- Юсупова Л. А. Распространенность хронических дерматозов у больных с психическими расстройствами // Вестник последипломного медицинского образования. 2003. № 3–4. С. 46–48.
- Swartling С. Treatment of dyshidrotic hand dermatitis with intradermal botulinum toxin // Am A Dermatol. 2002. 47. Р. 667.
- Холден К. Экзема и контактный дерматит. МЕДпресс-информ, 2009. 112 с.
Л. А. Юсупова* , 1 , доктор медицинских наук, профессор
Е. И. Юнусова*, кандидат медицинских наук
З. Ш. Гараева*, кандидат медицинских наук
Г. И. Мавлютова*, кандидат медицинских наук
Е. В. Бильдюк**
А. Н. Шакирова*
*ГБОУ ДПО КГМА МЗ РФ, Казань
**ГАУЗ РККВД, Казань
Современные особенности клиники, диагностики и терапии больных экземой Л. А. Юсупова, Е. И. Юнусова, З. Ш. Гараева, Г. И. Мавлютова, Е. В. Бильдюк, А. Н. Шакирова
Для цитирования: Лечащий врач № 6/2018; Номера страниц в выпуске: 85-87
Теги: дерматоз, воспаление, этиология, факторы риска
Читайте также:
- Как выглядят прыщи при ветрянке у взрослого
- Что делать если прыщи не лопаются при ветрянке
- Скрипкин раздел пиодермия шанкриформная
- Можно ли лечить ветрянку дарсонвалем
- Как можно вывести гнид быстро если вшей вывели
 Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.
Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.

