Стертые формы ветряной оспы
Ветрянка (ветряная оспа) — острая инфекционная болезнь, которой болеют преимущественно дети дошкольного и младшего школьного возраста. Реже болеют младенцы до года-двух или уже взрослые люди/подростки. При этом независимо от формы ветрянки у человека вырабатывается пожизненный иммунитет. Единственное отличие между болеющими оспой в разных возрастных категориях — это тяжесть течения болезни. Чем старше пациент, тем тяжелее протекает инфекция. Патология характеризуется кожными пузырчатыми высыпаниями на коже и температурой. В том, каковы симптомы разных форм ветряной оспы, разбираемся в материале ниже.
Ветряная оспа: особенности вирусной инфекции

Важно: при этом во внешней среде вирус погибает. То есть заразиться через третьих лиц ветрянкой невозможно. Только при прямом контакте с больным.
Как правило, переносчиком инфекции является уже заболевший ребенок, который находится на начальной стадии болезни. То есть в ее инкубационном периоде (до проявления явных симптомов). Чаще всего всплеск заболеваемости ветрянкой приходится на осень и зиму.
Ветрянка у детей или взрослых имеет такие особенности:
- Болезнь находится в инкубационном периоде около трех недель. Чаще 14-21 день.
- Проявляется инфекция кожными высыпаниями в виде пузырьков и повышенной температурой. Папулы (пузырьки) на коже больного появляются и постепенно усыхают в течение 3-4 дней. При этом скорость их трансформации из простого узелка в везикулу (пузырек с содержанием жидкости) равна нескольким часам.
- Вирус полностью погибает в течение получаса при температуре 52 градуса.
- Болезнь боится ультрафиолета.
- Вирус инертен к низким температурам, замораживанию и размораживанию.
Если ветрянкой заболеет беременная женщина, то есть риск передачи вируса плоду через плаценту. В этом случае плод чаще погибает, если беременность находится на ранних сроках. Если же беременность находится в последнем триместре, это может спровоцировать преждевременные рода или формирование врожденного вируса у малыша. В последнем случае младенец погибает от атипичного течения болезни.
Важно: дети до года переносят инфекцию очень тяжело. Последствиями болезни могут стать пневмония, отит, пиодермия и пр. Не менее тяжело переносят ветрянку и взрослые. У таких пациентов может развиться энцефалит, пневмония и пр., как следствие перенесенного вируса.
Формы течения ветряной оспы

В зависимости от проявленной симптоматики вирус принято классифицировать по формам. Так, самая простая — это ветрянка в легкой форме. В этом случае слабое течение болезни у детей имеет такую клиническую картину:
- В целом состояние пациента можно назвать стабильным. Возможно лёгкое разовое повышение температуры до субфебрильной 38 градусов или ее полное отсутствие (нахождение в пределах нормы).
- Высыпания на коже мелкие и редкие.
- Умеренный зуд в местах высыпаний.
- Длительность образования папул и везикул не более 3 дней.
- Затем наступает фаза выздоровления. Через 7-10 дней ребенок может посещать сад или школу.
Важно: легкая форма ветрянки должна переноситься в постельном режиме. Особенно стоит разгрузить глаза (исключить чтение, просмотр телевизора, игры в компьютер и пр.).
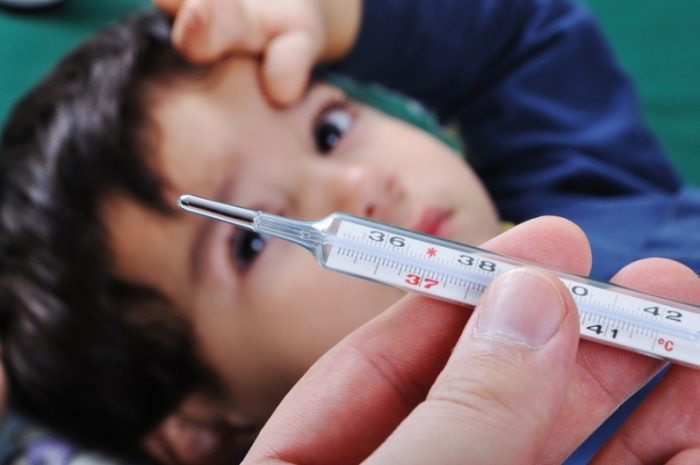
При таком течении болезни у детей отмечаются такие симптомы:
- Повышение температуры до отметки 38 градусов и немного выше перед высыпанием на коже.
- Распространение кожной сыпи по телу и волосистой части головы, затрагивая в малой степени слизистые. Высыпания формируются в течение 4-5 дней.
- Кожный зуд.
- Признаки интоксикации (тошнота, слабость, головокружение).
Важно: как только сыпь проходит (идет на спад), маленький пациент начинает чувствовать себя лучше. Проходит температура и слабость.
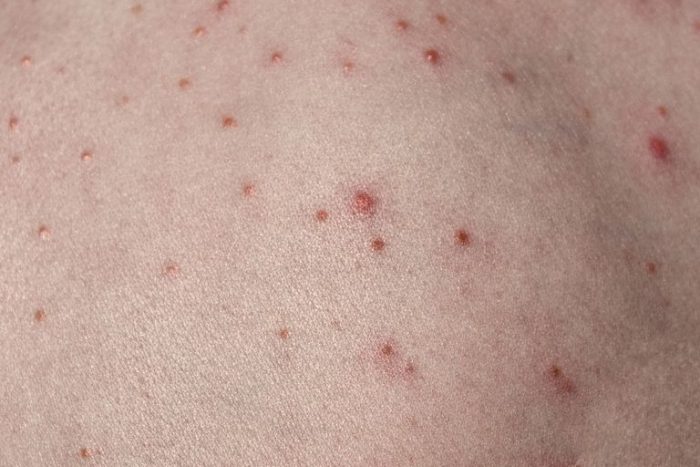
Тяжелая форма ветрянки наиболее сложно переносится маленькими пациентами. Здесь к тому же играет угнетающую роль и психологическая составляющая. Малыши не готовы адекватно реагировать на проявления тяжелой симптоматики болезни. В целом картина при ветрянке в тяжелой форме выглядит так:
- Повышение температуры тела до отметки 40 градусов.
- Высыпания на коже многочисленные, порой образующие целые пораженные сыпью участки из мелких папул.
- Высыпания могут длиться 7-9 дней.
- Сильный зуд не дает покоя маленькому пациенту.
- Признаки интоксикации (слабость, озноб, тошнота, рвота, беспокойный сон) не покидают больного вплоть до прекращения формирования сыпи.
Важно: у детей тяжёлые проявления вирусной инфекции встречаются редко. Чаще всего болезнь в тяжелой форме настигает взрослых пациентов и подростков.
Отдельные формы ветряной оспы
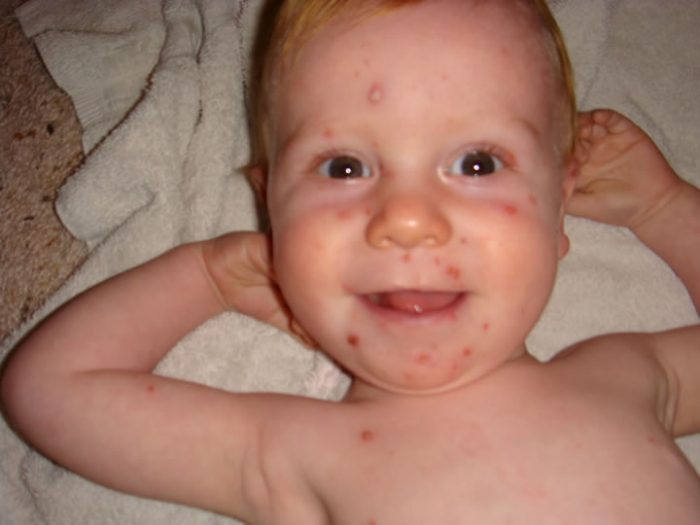
Помимо трех вышеприведенных форм течения болезни различают и несколько редко встречающихся атипичных. К таковым относят:
- Рудиментарную оспу. Чаще встречается у малышей первых 2-3 месяцев жизни. В этом случае у маленьких пациентов отмечают несколько единичных пузырчатых высыпаний. Общее состояние малыша остается стабильным.
- Геморрагическая ветрянка. В этом случае главным признаком является наличие на коже геморрагических пузырьков. У больного случаются кровоизлияния в кожные покровы. Возможны рвоты с кровью, кровотечения носом, кровоизлияния в некоторые внутренние органы.
- Генерализованная ветрянка. Здесь помимо формирования высыпаний на коже папулы и везикулы формируются и на внутренних органах. Больной испытывает тяжелые симптомы интоксикации.
- Гангренозная форма ветрянки. Здесь параллельно с простой ветряночной сыпью на коже больного формируются участки некрозов, папул, верх которых покрыт струпьями. При отпадании таких корочек под ними выявляют язвы с гнойным дном и неровными краями.
Форма течения оспы у подростков

Дети в возрасте 12-16 лет переносят ветряную оспу в большинстве случаев в тяжелой форме. Это обусловлено тем, что в организме подростка происходит гормональный бунт. На таком форе иммунитет часто испытывает скачки, которые могут сыграть на руку гуляющему в школе вирусу ветрянки.
Важно: чтобы обезопасить подростка от течения болезни в тяжелой форме, лучше привить молодого человека/девушку. При этом важно понимать, что если ребёнок имеет хронические болезни, то течение ветрянки в этом возрасте будет еще более тяжелым.
Симптомы течения ветрянки у подростков выглядят так:
- Первичная головная боль, насморк и озноб, которые можно спутать с признаками начинающегося ОРЗ. Как правило, они начинаются за 24 часа до появления сыпи.
- Повышение температуры тела до отметки 39-40 градусов.
- Формирование обширных площадей сыпи и сильный зуд в этих местах.
- Возможно появление сыпи на половых органах и на слизистых.
- Вероятно повторение высыпаний в течение 10 дней от начала их формирования.
- У подростков под высохшими и отпавшими корочками сыпи могут образовываться рубцы или пигментные пятна.
Важно: у детей в возрасте 12-16 лет после перенесенной ветрянки могут развиться такие осложнения как артрит, гепатит, бурсит, пневмония и нефрит, сепсис, кератит, энтерит и пр.
Предостережения родителям маленьких пациентов
Стоит понимать, что ветряную оспу даже в лёгкой форме запрещено переносить на ногах. Особенно показан строгий постельный режим в первые 3-4 дня. При этом желательно в течение 7 дней подержать ребенка дома, пока не пройдёт сыпь.
Мочить высыпания нельзя до образования корочек. Как правило, это занимает 3-5 дней. Лишь после этого периода можно выкупать маленького пациента. Мочалкой лучше не пользоваться, чтобы не сдирать корочки засыхающей сыпи.
Ветряная оспа — эта острая вирусная инфекция, характеризующаяся лихорадкой, толчкообразным появлением на коже и слизистой своеобразной пятнисто-везикулезной сыпи. Возбудителем ветряной оспы является вирус крупных размеров
Возбудителем ветряной оспы является вирус крупных размеров (от 150 до 200 нм) из семейства Herpetosviridae. Этот вирус в большом количестве содержится в ветряночных пузырьках в первые 3-4 дня болезни, затем его количество быстро снижается, и после 7-го дня обнаружить его не удается.
В настоящее время установлена идентичность вируса, вызывающего опоясывающий герпес, и вируса ветряной оспы. Вирус имеет центральное ядро, липидную оболочку, содержит ДНК. Живет и размножается только в человеческом организме. К основным свойствам вируса относятся его летучесть и чрезвычайно малая устойчивость. Во внешней среде вирус быстро погибает, в капельках слизи, слюны сохраняется не более 10–15 мин; нагревание, солнечные лучи, УФ-излучение быстро инактивируют его.
Ветряная оспа встречается повсеместно и является чрезвычайно контагиозным заболеванием со 100-процентной восприимчивостью. Источник инфекции — больные ветряной оспой, иногда опоясывающим лишаем. Больные ветряной оспой становятся заразными в конце инкубационного периода (за 48 ч до появления сыпи) и продолжают представлять опасность для окружающих до 5-го дня с момента появления последнего элемента сыпи. Механизм передачи — воздушно-капельный, при этом вирус выделяется в огромном количестве при кашле, разговоре, чихании. Возможен вертикальный механизм передачи вируса плоду от матери, болевшей ветряной оспой в период беременности. Ветряной оспой болеют преимущественно дети в возрасте от 1 до 10 лет, причем пик заболеваемости приходится на 3-4 года.
Входными воротами инфекции является слизистая оболочка верхних дыхательных путей. Размножаясь на слизистых оболочках, вирус в конце инкубационного периода попадает в кровь, обусловливая вирусемию. С током крови он разносится по всему организму. Возбудитель фиксируется преимущественно в эпителии кожи и слизистых оболочек, где, размножаясь, приводит к появлению патогномоничной для ветряной оспы сыпи.
Вирус не только дерматотропен, но,в известной степени, и нейротропен, что проявляется в его способности вызывать поражения со стороны нервной системы. Пузырьки при ветряной оспе образуются в результате вакуолизации клеток с очень незначительной сетчатостью. На ранних стадиях ядра пораженных клеток содержат сферические эозинофильные включения (тельца Тиццера). В процессе дегенерации ядер эти тельца выходят в цитоплазму. Клеточные вакуоли быстро сливаются со смежными, образуя везикулу. Вначале везикула бывает многокамерной, состоит из маленьких полостей, отделяемых друг от друга клеточными тяжами, которые в дальнейшем быстро разрываются благодаря наполнению везикул жидкостью. Поражается в основном мальпигиевый слой. Изменения на слизистых оболочках носят тот же характер, что и в эпидермисе. Элементы сыпи на слизистых оболочках при ветряной оспе не оставляют после себя рубцов, так как некроз эпителия при ветряной оспе обычно не проникает глубже герминативного слоя.
В течении ветряной оспы выделяют 4 периода: инкубационный, продромальный, периоды высыпания и образования корочек. Инкубационный период составляет при ветряной оспе 10–21 день. Продромальные явления могут отмечаться в течение 1-2 сут до начала высыпания. При этом больной испытывает недомогание, снижается аппетит, возникают головная боль, тошнота, иногда рвота. Если продромальный период отсутствует, то заболевание начинается с появления сыпи. Период высыпания у большинства больных протекает без особых нарушений общего состояния. Лихорадка совпадает с периодом массового появления сыпи, при этом у взрослых она достигает значительных цифр. Высыпания появляются толчкообразно, поэтому лихорадка может носить волнообразный характер.
Первые элементы сыпи могут появиться на любом участке тела, но чаще на лице, волосистой части головы, спине, реже — на животе, груди, плечах, бедрах. На ладонях и подошвах сыпь, как правило, отсутствует.
Клинический пример: больной С.,23 года, студент, обратился к участковому врачу с жалобами на повышение температуры до 38,8°С , головную боль, слабость, недомогание, высыпания на лице, волосистой части головы, туловище и конечностях. Со слов пациента, он заболел два дня назад; возникли недомогание, слабость, температура повысилась до 37,4°С. На следующий день состояние ухудшилось, температура поднялась до 38,0°С, отмечалась головная боль, была однократно рвота. К вечеру появилась обильная сыпь (рис. 1).
 |
| Рисунок 1. Полиморфная сыпь при ветряной оспе на лице и волосистой части головы |
Объективно: состояние средней тяжести. Температура тела — 39,0°С. На коже лица, волосистой части головы, туловище, конечностях имеется обильная полиморфная сыпь. На одном участке можно встретить папулы, везикулы, пустулы. Беспокоит кожный зуд. Слизистая ротоглотки гиперемирована, на мягком небе и язычке отмечаются в небольшом количестве везикулы и эрозии. Пальпируются увеличенные болезненные лимфатические узлы шеи. В легких дыхание везикулярное, хрипов нет. ЧДД — 22/мин. Тоны сердца приглушены, ритм правильный. ЧСС — 92/мин. АД — 90/60 мм рт. ст. Язык сухой, обложен белым налетом. Живот при пальпации мягкий, безболезненный во всех отделах. Печень, селезенка не увеличены. Мочевыделение не нарушено. Менингеальной, очаговой неврологической симптоматики нет. В группе, где учится пациент, отмечались подобные случаи болезни.
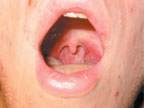 |
| Рисунок 2. Эрозия на слизистой ротоглотки |
В зависимости от течения различают следующие клинические формы ветряной оспы.
Типичные и атипичные. Среди атипичных, в свою очередь, различаются следующие формы: рудиментарная, геморрагическая, буллезная, гангренозная, генерализованная.
По тяжести формы заболевания могут быть легкие, средние и тяжелые. Последние бывают: а) с выраженной общей интоксикацией; б) с выраженными изменениями на коже.
При типичной форме общее состояние больного страдает редко, температура кратковременно повышается до 37-38°С, обычно в период массового высыпания. Полиморфизм сыпи хорошо выражен. Общая продолжительность высыпания при типичной форме составляет 3–5 дней. Энантема наблюдается в 70% случаев. Осложнения встречаются редко.
При атипичном течении ветряной оспы отклонения от обычного возможны как в стороны легких (рудиментарных), так и редко встречающихся тяжелых форм болезни с необычными кожными проявлениями, нередко с летальным исходом.
Рудиментарная форма протекает без сыпи или со скудным высыпанием, при этом элементы сыпи не достигают своего полного развития, ограничиваясь только появлением мелких красных пятнышек. Иногда сыпь может состоять всего лишь из нескольких папул и мелких, едва заметных пузырьков, при этом полиморфизм сыпи слабо выражен. Высыпания на слизистых также единичны.
При геморрагической форме на 2-3- день болезни высыпания наблюдается скопление геморрагического содержимого в пузырьках при одновременном появлении петехий и крупных кровоизлияний на коже и слизистых оболочках. Возможны кровотечения из десен, носа и желудочно-кишечного тракта. Корочка, образующаяся при этой форме, черного цвета, глубоко находящаяся в коже, нередко изъязвляется (рис. 3).
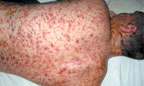 |
| Рисунок 3. Полиморфные высыпания с геморрагическим компонентом у больного ветряной оспой |
Эта форма болезни наблюдается у больных с предшествующими геморрагическими явлениями — при капилляротоксикозе, болезни Верльгофа.
При буллезной форме на коже наряду с типичными ветряночными пузырьками наблюдаются большие дряблые, тонкостенные пузырьки с желтовато-мутным содержимым, которые подсыхают медленнее, чем обычно, и образуют корочку или же, лопаясь, превращаются в длительно не заживающие мокнущие поверхности. При буллезной форме самостоятельно образованные пузырьки, быстро увеличиваясь по периферии, могут сливаться в большие пузыри.
Для гангренозной формы характерен прогрессирующий некроз. Через несколько дней после появления везикул вокруг некоторых из них появляются гангренозные ободки, распространяющиеся по периферии. Пузырьки круглые, крупные, диаметром в несколько сантиметров, наполненные гнойно-кровянистым содержимым. После вскрытия на их месте образуется некротический струп, при отторжении которого обнаруживаются долго не заживающие язвы различной глубины с подрытыми краями, с грязным гнойным дном. Для этой формы характерна выраженная интоксикация, высокая летальность. Гангренозная форма наблюдается редко, главным образом у детей со сниженной реактивностью организма.
Генерализованная (висцеральная) форма возникает при лечении стероидными гормонами, у людей, ослабленных тяжелыми заболеваниями. Характерно поражение внутренних органов. Течение болезни очень тяжелое, нередко с летальным исходом.
Ветряная оспа считается доброкачественным заболеванием, однако в ряде случаев могут развиться осложнения (примерно у 5% больных), иногда очень тяжелые.
Среди осложнений ветряной оспы наиболее часты различные гнойные поражения кожи — абсцессы, фурункулы, флегмоны. В основе гнойных осложнений кожи лежит суперинфекция стафилококками или стрептококками. Одной из частых причин инфицирования является расчесывание больным зудящих мест кожи. В большинстве случаев входными воротами гнойной инфекции становится поврежденный ветряночный пузырек.
Менее распространенные осложнения: энцефалит, миокардит, пневмония, кератит, нефрит, артрит, гепатит.
Клинически выраженная картина ветряночной пневмонии — одна из особенностей ветряной оспы взрослых. При этом непосредственно перед высыпанием, чаще одновременно с массовым высыпанием и повышением температуры, у больного появляются одышка, цианоз, кашель с кровянистой мокротой, боли в груди. Физикальные изменения часто отсутствуют или очень незначительны. На рентгенограмме видны обильные мелкие очажки на всем протяжении. Клинические проявления пневмонии наблюдаются в течение 7–10 дней, рентгенологические изменения — до 1-2 месяцев.
Поздние ветряночные энцефалиты появляются чаще во время угасания сыпи с 5–15-го дня болезни, но могут возникать и позже. Для поздних ветряночных энцефалитов обычны более плавное развитие и независимость от характера высыпания и тяжести течения ветряной оспы. Одновременно с кратковременными подъемами температуры у больных к концу ветряночного высыпания наблюдаются вялость, головная боль, рвота, а через несколько дней основные симптомы. Энцефалиты могут быть различной локализации: атактические формы, миелиты и энцефаломиелиты, энцефалиты с поражением психики, изолированное поражение нервов, менингоэнцефалиты, при этом чаще регистрируется атактический синдром. Наблюдались поздние ветряночные энцефалиты с парезом конечностей и полной временной потерей зрения. Среди энцефалитов, дающих менее благоприятный прогноз, можно упомянуть формы с поражениями подкорковых узлов. К исключительно редким последствиям ветряночных менингоэнцефалитов относится поражение психики с последующей идиотией. Для ветряночного энцефалита и других неврологических осложнений ветряной оспы характерна обратимость процесса.
Поражение почек — редкое осложнение. Нефрит при ветряной оспе чаще появляется на 2-й неделе к концу высыпания. Он начинается остро: с подъема температуры до высоких показателей, рвоты, головной боли и болей в животе. Изменения в моче бывают умеренными и выражаются в появлении незначительного количества белка, небольшой гематурии, единичных цилиндров. Это осложнение протекает легко и к 12–15-му дню болезни исчезает.
Ветряная оспа представляет значительную опасность для будущих матерей, особенно в первые месяцы беременности. Возможно патологическое влияние на развитие плода, иногда выкидыш, в поздние сроки могут возникнуть тяжелые висцеральные формы ветряной оспы у новорожденных, способные привести к летальному исходу.
Диагностика ветряной оспы в типичных случаях не представляет затруднений. Диагноз устанавливается, главным образом, на основании клиники, при этом учитываются данные эпидемиологического анамнеза. Из лабораторных методов используют вирусоскопический, вирусологический, молекулярно-биологический и серологический. Вирусоскопический метод заключается в окрашивании содержимого пузырька серебрением, вирус обнаруживается с помощью обычного светового микроскопа.
Основным вирусологическим методом можно считать ПЦР, так как она очень информативна. Этим способом определяют ДНК-вируса. Кроме того, можно выделить вирус в культуре тканей, но данный метод очень дорогостоящий и занимает много времени. Из серологических методов используют РСК, РИМФ и ИФА.
Ветряную оспу следует дифференцировать с натуральной оспой, опоясывающим герпесом, полиморфной экссудативной эритемой, импетиго, везикулезным риккетсиозом (табл. 1).
Большое место в терапии больного занимают гигиенические мероприятия, цель которых — предотвращение вторичной инфекции. В период высыпания и лихорадки требуется соблюдение постельного режима. Элементы сыпи смазывают раствором анилиновых красителей: 1-2% водным или спиртовым растворами бриллиантового зеленого, генцианового фиолетового, метиленового синего. Очень хорошо смазывать элементы сыпи водными растворами марганцовокислого калия в разведении 1:5000 или 2-3% йодной настойки. При поражении слизистых полости рта необходимо полоскание слабым раствором марганцовокислого калия. Афты смазывают раствором бриллиантового зеленого. Эффективна обработка 3% раствором перекиси водорода. Для уменьшения зуда кожу можно смазывать глицерином, обтирать водой с уксусом или спиртом. Показаны антигистаминные препараты (псило-бальзам, фенистил). При тяжелой форме заболевания с выраженными симптомами интоксикации проводится дезинтоксикационная терапия. Эффективны в отношении лечения ветряной оспы противовирусные препараты (ацикловир, видарабин) (табл. 2). Антибиотики при ветряной оспе назначают в случае присоединения вторичной бактериальной инфекции и гнойных осложнений.
Общая профилактика ветряной оспы заключается в своевременной диагностике, ранней изоляции больного с последующим проветриванием и влажной уборкой помещения. Изоляция больного прекращается через 5 дней после появления последнего свежего элемента сыпи. Дети до 7 лет, вступавшие в контакт с больными ветряной оспой, не болевшие и посещающие детские учреждения, изолируются до 21-го дня с момента контакта.
- Зубик Т. М. и др. Дифференциальная диагностика инфекционных болезней. - Л., 1991.
- Руководство по инфекционным болезням // Под ред. Ю. В. Лобзина. - СПб., 2001.
- Юнусова Х. А., Шамсиев Ф. С. Ветряная оспа. - М., 1999.
- Баран В. М., Талапин В. И. Фармакотерапия инфекционных болезней. - Минск, 1995.
- Детские инфекционные болезни // Под ред. В. В. Фомина. - Екатеринбург, 1992.
- Беренбейн Б. А. и др. Дифференциальная диагностика кожных болезней. - М., 1989.
- Соринсон С. Н. Неотложные состояния у инфекционных больных. - Л.: Медицина, 1990.
Т. К. Кускова, кандидат медицинских наук
Е. Г. Белова, кандидат медицинских наук
Т. Э. Мигманов, кандидат медицинских наук
Московский медико-стоматологический университет
Медицинский блог по педиатрии


Ветряная оспа — инфекция вызванная вирусом varicella-zoster. Источник инфекции — больной ветряной оспой или опоясывающим лишаем.
Характеризуется наличием везикулярной сыпи на коже и слизистых оболочках, лихорадкой.
Передается воздушно-капельным путем.
Течение болезни чаще всего доброкачественное. Осложнения встречаются 1 на 50 случаев болезни. Наиболее тяжелые осложнения энцефалит и пневмония.
Частота энцефалита 1 на 4000 случаев болезни. Пневмония может быть первичной вирусной так и вторичной (бактериальной), у детей встречается редко.
Этиология
Возбудитель ветряной оспы – вирус из семейства Herpesviridae, содержит ДНК, по своим свойствам не отличается от вируса опоясывающего герпеса.
Не стойкий в окружающей среде и не патогенный для животных. Поражает ядро и цитоплазму клеток. При этом формируются внутриядерные эозинофильные включения. Вызывает образование гигантских многоядерных клеток, ядра которых также содержат включения.
Эпидемиология
Ветряная оспа принадлежит к наиболее распространенным заболеваниям в детском возрасте, к 10 – 14 годам болеют практически все. Вирус передается только от больного человека, который заразен в последние дни инкубационного периода и до пятого дня после последних высыпаний.
Передача вируса – воздушно-капельным путем. Вирус легко распространяется струей воздуха на значительное расстояние. Также передается трансплацентарно от матери к плоду. Характерны эпидемические подъемы, однако вспышки заболевания ограничиваются детскими коллективами. Индекс контагиозности почти 100%. После заболевания остается стойкий иммунитет. Редко встречаются повторные заболевания.
Патогенез
Инфекция попадает в организм через слизистую оболочку дыхательных путей. Током крови вирус заносится в эпителиальные клетки кожи и слизистые оболочки. Вызывает воспалительный процесс с образованием пузырьков, наполненных серозным содержимым. В этих пузырьках содержится наиболее высокая концентрация вируса. Также вирус ветряной оспы тропный к нервной ткани. Могут поражаться межпозвонковые ганглии, кора мозга, подкорка, особенно кора мозжечка. Очень редко поражаются висцеральные органы: печень, легкие, пищеварительный тракт.
Основные изменения происходят в коже. Поражается шиповидный слой эпидермиса. Происходит гиперплазия клеток с оксифильными включения. Образуются гигантские многоядерные клетки, в которых возникает дистрофия и некроз. В местах поражения накапливается межтканевая жидкость, и образуются типичные пузырьки. Отмечается незначительная лимфомоноцитарная инфильтрация дермы.
Обратное развитие пузырьков начинается с резорбции экссудата, покрытие пузырьков западает и образуется сухая корочка. Поскольку некроз эпителия не распространяется ниже базального слоя, то восстановление эпидермиса происходит без образования рубцов.
При генерализованных формах везикулярные высыпания в виде эрозий и язв могут проявляться на слизистых оболочках почечных лоханок, мочевого пузыря, трахеи, кишечного тракта, и т.д.
Во внутренних органах (в почках, легких, печени, ЦНС) определяются мелкие очаги некроза с кровоизлияниями. Воспалительная инфильтрация выражена недостаточно или отсутствует. Чаще встречается у детей при использовании кортикостероидной или цитостатической терапии (изменения иммунологического статуса).
Клиника
Инкубационный период длится от 11 до 21 дня (в среднем 14 дней). Заболевание чаще начинается с высыпаний (появления пузырьков на коже), повышения температуры тела. Нередко бывает короткий продромальный период (24-48 часов), который характеризуется повышением температуры тела, катаральными явлениями, иногда наблюдается продромальная сыпь (rach) в области грудной клетки.
Высыпания имеют скарлатино- или коре подобный вид и быстро исчезают. На 1-2 день заболевания в разных местах тела, а также на слизистых оболочках появляется варицелезная сыпь. Сначала элементы высыпаний имеют вид пятен или папул. Через несколько часов большинство пятен–папул превращаются в пузыри – везикулы. Часть пятен исчезают или на их месте образуются папулы, которые также постепенно исчезают. Этапность высыпаний не характерна.
Возникновение пятен, папул и превращение их в везикулы происходит толчками. Толчков бывает от 3 до 5. Весь период высыпаний длиться 7-8 дней. Через 1-2 дня начинается подсыхание пузырьков с образованием корочек. Корочки через несколько дней отпадают. Рубцы обычно не образуются, за исключением случаев, когда ребенок силой отрывает корочку.
Картина высыпаний при ветряной оспе характеризуется полиморфизмом. На коже одной и той же области тела больного ребенка можно найти пятна, папулы, везикулы и сухие корочки. Во время образования корочек и после окончания появлений новых высыпаний температура тела нормализуется. Во время подсыхания везикул больные ощущают незначительный зуд.
На слизистой оболочке ротовой полости пузырьки образуются не всегда. Со стороны внутренних органов особенных изменений обычно не наблюдается. Длительность заболевания до полного отпадения корочек не превышает 3 недель. Протекание заболевания обычно не тяжелое и заканчивается полным выздоровлением больного.
Различают типичные и атипичные формы заболевания.
Типичная ветряная оспа за тяжестью бывает легкой, среднетяжелой, тяжелой.
За течением – гладкой, без осложнений, с осложнениями.
Типичная ветряная оспа характеризуется наличием везикулярных высыпаний, наполненных прозрачной жидкостью.
- При легкой форме температура тела повышается до субфебрильных цифр, интоксикация отсутствует, высыпания не обильные;
- При среднетяжелой форме температура тела повышается до 39 0 С, интоксикация умеренная, высыпания обильные, в том числе и на слизистых оболочках;
- При тяжелой форме наблюдается высокая температура тела (до 39,5 – 40 0 С), высыпания очень обильные, большие, застывшие в одной стадии развития. На высоте заболевания возможно развитие нейротоксикоза с судорожным синдромом и менингоэнцефалитическими реакциями.
К атипичным формам относятся:
- Стертая форма (рудиментарная).
Маловыразительная форма с незначительными высыпаниями. Возникает у детей, которым до возникновения ветряной оспы вводили иммуноглобулин или плазму. Она характеризуется появлением розеолопапулезных высыпаний с отдельными недоразвитыми, едва заметными пузырьками, температура тела нормальная. Общее состояние ребенка не нарушено; - Пустулезная форма.
При этой форме везикулы превращаются в пустулы, и болезнь напоминает натуральную оспу. Заболевание сопровождается высоким уровнем интоксикации. После отпадения корок часто остаются рубцы; - Геморрагическая форма.
Развивается у детей с иммунологической недостаточностью. На 2-3 день заболевания содержимое пузырьков становится геморрагическим, корочки имеют черный цвет. Возможны кровоизлияния в кожу, слизистые оболочки, внутренние органы, головной мозг, носовые кровотечения; - Буллезная форма.
Появляются большие пузыри (диаметром до 2-3 см.) наполненные серозной и мутной жидкостью. В этих случаях болезнь напоминает пемфигус; - Гангренозная форма.
Характеризуется омертвлением кожи вокруг пузырей и образованием торпидных язв. Она встречается у новорожденных или у больных получавших стероидные гормоны. Болезнь проявляется гипертермией, тяжелой интоксикацией, поражением внутренних органов: печени, легких, почек и т.д. Протекание болезни очень тяжелое и довольно часто заканчивается летально.
Тяжелые формы заболевания возникают у кахектических детей раннего возраста, особенно на фоне других инфекционных заболеваний. Эти формы обычно ухудшают прогноз.
Ветряная оспа у новорожденных и детей раннего возраста
Заболеваемость на ветряную оспу у детей до 1-го года составляет приблизительно 25% от общей заболеваемости. Течение болезни в этом возрасте обычно тяжелое. Заболевание начинается с общих инфекционных проявлений: повышения температуры тела, снижения аппетита, беспокойства, вялости.
Высыпания появляются через несколько дней. Высыпания – полиморфные, обильные. Иногда элементы сыпи как бы застывают в своем развитии. Во время высыпаний температура тела достигает высоких цифр. Усиливается токсикоз, может появляться геморрагическая сыпь. В тяжелых случаях развивается нейротоксикоз, появляются менингоэнцефалические реакции, возможны поражения внутренних органов. Часто присоединяется вторичная инфекция с развитием гнойных очагов (пиодермия, пневмония, абсцессы).
Иногда у новорожденных и детей до года течение ветряной оспы может быть легким. Это возможно при наличии остаточного иммунитета полученного от матери или если незадолго до инфицирования ребенок получал иммуноглобулин или плазму.
Врожденная ветряная оспа
В случаи инфицирования беременной женщины в первые месяцы беременности возможно тератогенное действие ветряночного вируса на эмбрион. Однако на практике рождение детей с фето и эмбриопатиями, которые возникают в связи с ветряночной инфекцией, встречаются редко.
Также замечено, что заболевание ветряной оспой у беременных женщин особенно не влияет на вынашивание беременности. Если ветряная оспа возникает в последние дни беременности возможная врожденная ветряная оспа. Врожденной ветряной оспой считается заболевание, которое развилось у ребенка в возрасте до 11-го дня (учитывая инкубационный период заболевания 11-21 день). Течение заболевания чаще происходит в среднетяжелой и тяжелой формах.
Тяжесть заболевания зависит от времени инфицирования. Если заболевание возникло перед самими родами – течение тяжелое, если за 10 дней до родов – течение легкое. Это объясняется тем, что у матери успевают появиться специфические антитела, которые передаются ребенку через плаценту.
Осложнения ветряной оспы
При ветряной оспе бывают специфические осложнения, обусловленные непосредственно действием самого вируса и неспецифические осложнения, возникающие вследствие присоединения бактериальной инфекции.
К специфическим осложнения относятся ветряночный энцефалит, менингоэнцефалит, миокардит, нефрит, миелит. Поражение нервной системы может возникать в первые дни болезни в период высыпаний. Отмечаются гипертермия, судороги, потеря сознания. После незначительного улучшения появляются гемипарез, очаговые симптомы, которые быстро проходят. Прогноз обычно благоприятный.
Чаще ветряночный энцефалит начинается в период образования корочек. Через несколько дней на фоне удовлетворительного состояния возникают головная боль, повышение температуры тела, вялость, рвота. Менингеальные симптомы слабо выражены или отсутствуют. Ребенок не может держать голову, сидеть, стоять, нарушается ходьба, беспокоит головокружение. Речь становится медленной, тихой, дизартричной, нарушается координация движений (пальценосовая проба положительная), определяется гипотония мышц. Спинномозговая жидкость прозрачная, редко определяется лимфоцитарный цитоз, количество сахара и белка не изменяется.
Schulte в 1963 году выделял 2 типа неврологических поражений.
Первичный тип – типичный ветряночный энцефалит, который возникает на
4 — 7-й день заболевания после появления экзантемы с атаксией, тремором, гипотонией скелетных мышц.
Другой тип неврологических поражений наблюдается у ослабленных детей и при наличии сопутствующих заболеваний. Характеризуется поражением сердечнососудистой системы, ЦНС с отеком, с периваскулярной лимфоцитарной инфильтрацией, демиелинизацией и кровоизлияниями. Основные симптомы: головная боль, рвота, судороги, и тяжелые расстройства сознания. Прогноз значительно хуже, чем при первом типе.
Патогенетическая основа этих типов неврологических поражений неодинакова. Отмечают большую роль аллергических механизмов и аутоиммунных конфликтов.
В.Н. Верцер, Е.Н. Назарова (1958) выделяли 3 неврологических синдрома: гемиплегический, атаксический и синдром поражения подкорковых ганглиев. Во всех случаях прогноз благоприятный.
К неспецифическим осложнениям относятся бактериальные осложнения (абсцесс, флегмона, лимфаденит, стрептодермия и др.). Иногда возникают гнойные конъюнктивы, стоматиты, стеноз гортани, пневмонии.
Диагностика
Диагностируют ветряную оспу в основном по клинической картине заболевания. Типичная везикулярная сыпь, расположенная на всем теле и слизистых оболочках, полиморфизм высыпаний, характерная эволюция сыпи. При сложности клинической диагностики используют параклинические исследования.
В общем анализе крови характерна лейкопения, лимфоцитоз.
Для диагностики также используют флуоресцентный анализ из содержимого везикул (выявляют антиген) и серологические методы исследования. Нарастание титра антител более чем в 4 раза в течение 2-х недель считается положительным диагностическим критерием.
Лечение
Лечение ветряной оспы проводят в основном амбулаторно. Госпитализация показана только по эпидемиологическим показаниям (проживание в общежитиях, неблагоприятные условия быта) и клиническим показаниям (осложнения, тяжелое течение).
При лечении в домашних условиях необходима изоляция больного до полного выздоровления. Через 5 дней после последних высыпаний — больной считается незаразным.
Элементы сыпи обрабатывают антисептическими средствами (0,04% раствор грамицидина, 1% раствор бриллиантового зеленого, 1-2% раствор калия перманганата). Глаза закапывают 20% раствором сульфацил натрия, рот и зев полощут растворами антисептиков (раствором фурациллина 1:5000 и др.).
Показанием к антибиотикотерапии являются пустулезные высыпания.
При тяжелых формах используют ацикловир, интерферон, иммуноглобулин, проводят дезинтоксикационную терапию.
Кортикостероиды применяются только при ветряночном энцефалите.
Неврологические осложнения лечат по общим принципам.
Ацикловир является средством этиотропной терапии при ветряной оспе. Применяется ацикловир при тяжелой форме ветряной оспы, у больных, которые получают кортикостероиды, у больных с врожденным иммунодефицитом, при врожденной ветряной оспе, при поражении нервной системы, у детей с ВИЧ-инфекцией.
Ацикловир назначают з первых дней заболевания в дозе 10 мг/кг 3 раза в сутки внутривенно. Курс лечения 7 дней, или 48 часов после появления последних высыпаний.
Детям после 2-х лет и подросткам при тяжелой форме ветряной оспы ацикловир можно применять перорально в дозе 80 мг/кг в сутки.
Кроме ацикловира можно применять ганцикловир, фамцикловир, валацикловир.
При тяжелых генерализованых формах ветряной оспы и у детей до 1-го года можно использовать специфический варицело-зостерный иммуноглобулин в дозе 0,2 мл /кг.
Профилактика
Госпитализация больного не обязательна. Больного необходимо изолировать до 5-го дня после последнего высыпания. Помещение, где находится больной, ежедневно проветривается, проводят влажную уборку.
Контактные дети дошкольного возраста не допускаются в детский коллектив с 11-го по 21-й день контакта. Специфическая профилактика ветряной оспы практически отсутствует.
- Инфекционные болезни у детей. А.М. Михайлова, Л.О. Тришкова, С.О. Крамарев, С.М. Кочеткова. Киев 2000 год.
- Протоколы диагностики и лечения инфекционных болезней у детей. Киев 2004 год.
Читайте также:


