Срок изоляции больного с ветряной оспой составляет
Ветряную оспу относят к острым и высокозаразным вирусным инфекциям. Легко поддается диагностике вследствие характерных признаков в виде высыпаний по телу. Инкубационный период ветрянки у детей длится 2 недели, а у взрослого человека варьируется от 10 до 21 дня. В этот период патоген проникает в слизистую верхних дыхательных путей, начинает размножаться и накапливаться в клетках эпителия. Распространяясь по всему организму, провоцирует первые симптомы.
Продолжительность инкубационного периода ветрянки
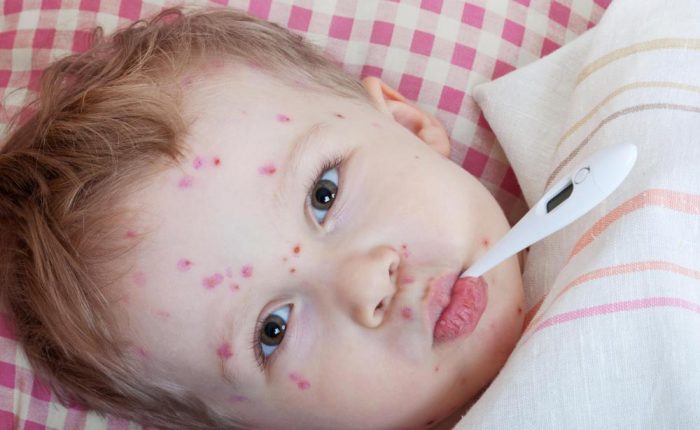
Ветрянка провоцируется вирусом варицелле-зостер, передается от больного человека во время разговора, кашля и т.д., воздушно-капельным путем. Устойчивость возбудителя в окружающей среде составляет 10-15 минут, за это время он способен распространиться на сотню метров.
Период заражения обусловлен возрастной группой человека, устойчивостью иммунной системы. В большинстве случаев заболевание переносят в детском возрасте от 1 до 10 лет. Контакт детей этого возраста всегда заканчивается инфицированием.
Стоит знать: новорожденных детей от заражения защищают антитела матери, получаемые с грудным молоком. Однако если мама не болела в детстве, заразится во время лактации, она передаст вирус младенцу.
Сколько дней инкубационный период ветрянки у взрослых? В зависимости от возраста составляет:
- 13-17 дней – до 30 лет;
- 11-21 день – от 30 лет.
Такие отличия базируются на том, что в зрелом возрасте иммунная система полностью сформировалась, является более устойчивой к активности патогенных агентов. Данный промежуток времени не характеризуется клиническими проявлениями, больной не подозревает о своей заразности.
По усредненным данным инкубационный период у ветрянки колеблется от 7 до 21 дня в зависимости от наличия или отсутствия дополнительных факторов.
Факторы, влияющие на период инкубации:
- Концентрация вирусных элементов, которые проникли в организм во время инфицирования.
- Состояние иммунной системы, общее состояние организма.
- Внешние обстоятельства. Нахождение в помещении с больным человеком практически в 100% случаев заканчивается заражением здоровых людей; на открытом пространстве степень заболеваемости выявляется реже.
Если выявлен источник инфекции в детском коллективе – сад, школа и т.д., то объявляется карантин на 21 день. Симптомы заболевания нужно искать спустя 11-15 дней после вероятного контакта с больным человеком. Если через 21 день симптоматика отсутствует – заражение не произошло.
Стадии и этапы периода инкубации
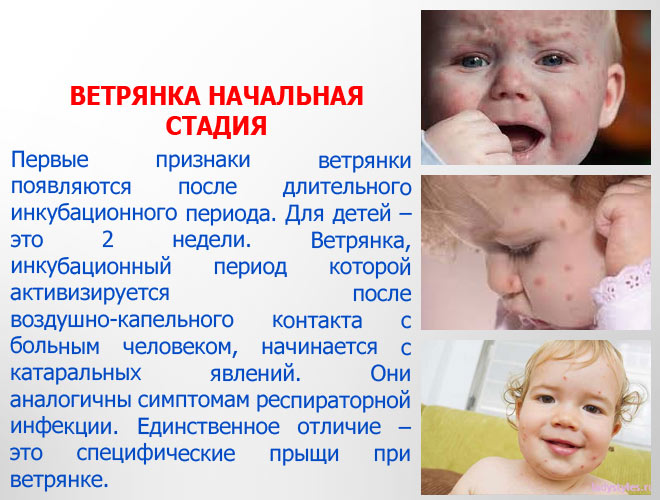
Периоды инкубации ветрянкой подразделяются на три этапа. Первый – инкубационный (вирус проник в организм). Второй – продромальный, наблюдается спустя 36-72 часа до появления первых клинических симптомов на кожном покрове; на его этапе нередко возникает лихорадочное состояние, болезненные ощущения в мышцах и суставах, головная боль. Третий определяется высыпаниями и формированием корочек.
Стадии периода инкубации при ветрянке у детей:
- Начальная. Отсчитывается с момента контакта здорового и больного человека. Точную дату можно определить посредством формулы: день контакта с больным плюс 4 дня для успешного закрепления вируса;
- Вторичная стадия развития. Вирусные клетки активно размножаются и накапливаются в организме пациента, поражают слизистые верхних дыхательных путей, затем подвергают негативному воздействию другие клетки;
- Завершающая стадия. Герпес третьего типа окончательно распространился по всему организму, попадает в кровеносную систему. Начинается продуцирование антител, наблюдается заразный период, первые симптомы.
Важно: из-за индивидуальных особенностей организма ветрянка способна протекать без выраженных клинических проявлений. Больной заражает других, не зная о своей болезни.
У всех длится инкубационный период по-разному. Однако его продолжительность не превышает 21 день. Но первые симптомы могут появиться намного раньше, если в организм проникла большая концентрация вирусных частиц.
Периоды заразности ветрянки
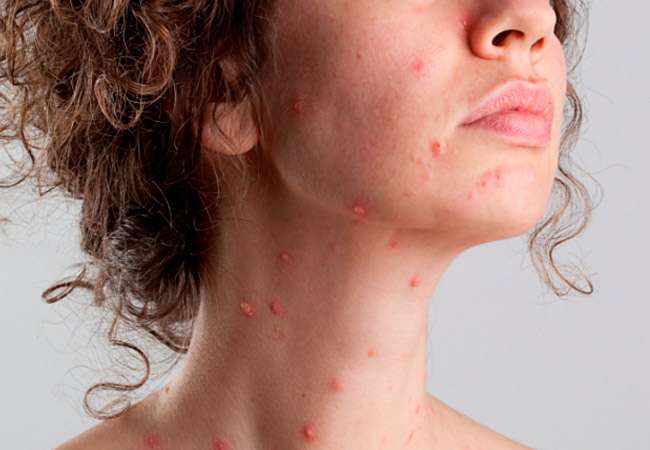
Чтобы определить период заразности необходимо знать дату заражения ветрянкой. Считается, что в течение латентного этапа носитель вируса не является опасным для окружающих людей; инфицирование наблюдается на продромальном этапе до появления сыпи и до того момента, пока не исчезнут последние симптомы на кожном покрове пациента.
Контагиозность при ветряной оспе:
- 36-72 часа до появления высыпаний.
- Весь период высыпаний на теле.
- 5 дней после развития последнего пузыря.
Первая половина периода сопровождается активными высыпаниями различной локализации, вторая – пузырьки лопаются, покрываются засохшей корочкой темного цвета.
Раньше считалось, что лица, контактировавшие с больным, становятся потенциальными источниками инфекции на 10 день. Они подлежали изоляции на весь период болезни, начиная с этого дня. Сейчас полагается, что заразность проявляется на 17 сутки.
Соответственно, изоляционный срок составляет 14 дней. При активной фазе сыпи – 5 суток + 5 дней ожидания после них + инкубационный период ветряной оспы. Изоляция требуется в обязательном порядке. Несмотря на легкость течения в детском возрасте существует риск заражения взрослых людей, в том числе и беременных женщин.
Примечание: сроки касаются исключительно стандартного течения патологии. Дети переносят заболевание легче, в отличие от взрослых и подростков. Поэтому у них изоляционный срок достигает трех недель.
Симптоматика ветрянки в зависимости от этапа инкубации

Первые клинические проявления зависит от состояния иммунной системы человека. У взрослых заболевание характеризуется средней и тяжелой степенью тяжести, способно привести к различным осложнениям; у детей чаще всего диагностируется легкая форма.
Продромальный этап характеризуется симптоматикой:
- Слабость, вялость;
- Снижение аппетита;
- Головная боль;
- Нарушение сна;
- Боль в мышцах и суставах.
Первые симптомы одинаковы при детской и взрослой заболеваемости, единственное отличие – выраженность и интенсивность проявлений. У взрослых ветрянка начинается остро и внезапно, часто сопровождается тошнотой, рвотой, критическим повышением температурного режима тела.
На третьем этапе появляется сыпь:
- Высыпания локализуются на туловище. Сначала поражают бедра, живот, плечи, грудь; затем поднимаются выше – лицо и голова – волосистая часть. Изначально возникает красный бугорок, который стремительно трансформируется в пузырек.
- Образования быстро и легко разрушаются, преобразуются во влажные язвочки, покрывающиеся корочкой. Они отпадают спустя две недели. Новые пузырьки появляются в течение 3-5 суток, поэтому на теле больного можно одновременно обнаружить красные бугорки, прыщики, наполненные жидкостью, маленькие язвочки и подсыхающие корочки.
- При тяжелом течении высыпания поражают слизистые оболочки, наблюдаются на языке, небе, внутренней поверхности губ и щек, на половых органах.
Важно: запрещено чесаться либо сдирать волдыри – значительно увеличивается вероятность нагноения, появления рубцов, что усугубляет клиническую картину и самочувствие больного.
Меры профилактики в период инкубации
Помимо изоляции, существует еще один способ предотвратить заражение. После контакта с больным человеком можно обратиться в медицинское учреждение – не позднее 3-4 суток, чтобы снизить активность патогена. Врач назначает препарат с иммуноглобулином, основу которого составляет биологическая жидкость с антителами к вирусу. При своевременной инъекции блокируется активизация вируса, что способствует легкой форме заболевания.
[youtube.player]Сроки изоляции инфекционных больных
Таблица 6 . Сроки изоляции инфекционных больных и лиц, общавшихся с ними
общавшихся с больными
Изоляция прекращается после исчезновения клинических симптомов болезни
Разобщение не приме н яется
Больных, леченных антибиотиками, выписывают на 21-й день с момента нормализации температуры. не леченных антибиотиками — на 14-й день при условии клинического выздоровления, троекратного отрицательного результата исследования кала и мочи с интервалом 5 дней и однократного — желчи через 10 дней после исчезновения клинических явлений.
С целью обнаружения бактерионосителей не позднее 10-го дня после выписки реконвалесцентов из больницы у них исследуют пятикратно с интервалом 1—2 дня кал и мочу. Работники пищевых и приравненных к ним предприятий до окончании обследования к работе не допускаются. В дальнейшем, при отрицательном результате исследования, они подлежат ежемесячному исследованию (однократно—кал и моча) на протяжении года, в последующем на протяжении всей трудовой деятельности — ежеквартально (однократно — кал и моча). Бактерионосителей-реконвалесцентов, если они являются работниками пищевых и приравненных к ним предприятий, берут на постоянный учет на санитарно-эпидемиологической станции и направляют на один месяц в стационар для долечивания.
В случае, если они продолжают выделять бактерии после долечивания в стационаре, их временно (на 2 мес) переводят на работу, не связанную с пищевыми продуктами, питьевой водой и непосредственно с обслуживанием людей. По истечении 3 мес после выздоровлении таких лиц подвергают бактериологическому обследованию (пятикратно—кал и моча с интервалом 1— 2 дня и однократно — желчь). При отрицательном результате эти лица допускаются к работе, но на протяжении всей последующей трудовой деятельности они подлежат ежеквартальному бактериологическому обследованию (однократно — кал и моча). К концу второго года после перенесенного заболевания у таких.
В случае положительной реакции (1:100 и выше)проводят обследование в стационаре, где на протяжении 12—15 дней пятикратно исследуют кал и мочу, однократно желчь и кровь на Вигемагглютинацию. При отрицательном результате бактериологических анализов и положительном результате реакции Вигемагглютинации цикл бактериологических обследований кала, мочи и желчи повторяют.
Лица, у которых по истечении 3 мес после их выздоровления повторно выделены возбудители, относятся к числу хронических бактерионосителей и к работе на пищевые и приравненные к ним предприятия не допускаются. Такие лица должны переменить свою профессию.
Дети-бактерионосители допускаются в организованные детские коллективы, но за ними устанавливают эпидемиологическое наблюдение. Таких детей не разрешается привлекать к работам, связанным с транспортировкой, приготовлением и раздачей пищи и воды
Лиц, имевших общение с больным, обследуют однократно (моча и кал) на бактерионосительство, но если у них в анамнезе было заболевание брюшным тифом и паратифами. длительные лихорадочные заболевания или они страдают воспалительными заболеваниями печени и желчных путей, то троекратно исследуют мочу и кал и однократно — дуоденальное содержимое.
При заболевании почек и мочевыводящих путей троекратно исследуют мочу и кал. Кроме того, лица, имевшие общение с больным, подлежат исследованию крови на Вигемагглютинацию.
Дети дошкольного возраста не допускаются в детские учреждения, а работники пищевых и приравненных к ним предприятий подлежат отстранению от работы до получения отрицательного результата исследования на бактерионосительство. Выявленные бактерионосители не допускаются к посещению детских учреждений и работе, подлежат такому же обследованию и наблюдению, как и реконвалесценты — бактерионосители брюшного тифа
Выписывают больных после исчезновения острых клнических явлений. Контрольные исследования на бактерионосительство не производят
Разобщение не применяется
Выписывают выздоравливающих не ранее 21-го дня с момента окончания последнего приступа
Разобщение прекращается после тщательной санитарной обработки и дезинфекции белья, одежды, постельных принадлежностей больного и помещения, где он находился, с установлением термометрии и медицинского наблюдения за лицами, общавшимися с ним в течение 25 дней
Изоляция прекращается после исчезновения клинических проявлений болезни, восстановления функции печени, нормализации содержания билирубина в крови и уробилина в моче, но не ранее чем через 3 нед от появления желтухи и 30 дней от начала заболевания.
Учащиеся, переболевшие эпидемическим гепатитом, допускаются в школы не ранее чем через 10 дней после выписки из стационара
Разобщение не применяется, проводится медицинское наблюдение в течение 45 дней от момента последнего общения с больным. Доноры отстраняются от сдачи крови на 3 мес
Изоляция больного прекращается после проведения не менее одного курса лечения, исчезновения клинических проявлений болезни, однократного бактериологического исследования с последующим лечением и диспансерным наблюдением участкового врача в течение 3—6 мес. Выписку из больницы работников центрального водоснабжения, детских учреждении, пищевых и приравненных к ним предприятий, а также детей, посещающих дошкольные детские учреждения, производят после клинического выздоровления (7—10 дней нормального стула), повторных (не менее пяти) отрицательных результатов бактериологических исследований с промежутками между исследованиями 1—2 дня, ректороманоскопии и копрологического обследования.
Лица, перечисленные выше, после выписки из больницы не допускаются к работе по специальности в течение 5 дней. За этот период они исследуются двукратно на бактерионосительство и однократно копрологически. При наличии положительных результатов исследовании на дизентерию такие лица отстраняются от работы по специальности. Через 5 дней после окончания повторного лечения проводится повторно пятикратное исследование на бактерионосительство и ректороманоскопии. Детей из отделения реконвалесцентов выписывают непосредственно в детские коллективы при условии стойкой нормализации стула течение 15 дней, удовлетворительного общего состояния, пяти отрицательных бактериологических и одного копрологического исследования.
Дети, посещающие дошкольные учреждения, специализированные санатории, после выписки из инфекционных больниц (минуя группу реконвалесцентов) допускаются в здоровые детские коллективы не ранее чем через 15 дне после выписки после пятикратного отрицательного результата исследования на бактерионосительство и однократного копрологического исследования.
Если бактерионосительство продолжается более 3 мес или отмечается кишечная дисфункция и обнаруживаются патологические изменения на слизистой оболочке прямой кишки, то эти лица (больные хронической формой дизентерии) отстраняются от работы по специальности, а дети н e допускаются в детские учреждения. Такие лица переводятся на другую работу, а дети направляются в специализированные учреждения, где подвергаются наблюдению и лечению согласно общим правилам
Разобщение не применяется. Устанавливается медицинское наблюдение в течение 7 дней и проводится однократное исследование на бактерионосительство. Дети, посещающие детские учреждения, и лица, работающие на пищевых и приравненных к ним предприятиям, подлежат разобщению до получения двух отрицательных результатов исследования на бактерионосительство, проведенных в течение 2 дней подряд. Выявленные бактерионосители не допускаются к посещению детских учреждений и работе, наблюдаются и обследуются как бактерионосители дизетерии
Изоляция больного прекращается после его клинического выздоровления и двукратного, с двухдневным интервалом, контрольного бактериологического исследования отделяемого зева и носоглотки с отрицательным результатом. При продолжающемся бактерионосительстве изоляция реконвалесцента продолжается не менее 30 дней со дня выздоровления.
После указанного срока рекопвалесценты — носители нетоксигенных дифтерийных палочек допускаются и детские, пищевые и приравненные к ним учреждения. Носители токсигенных палочек или палочек, токсичность которых не определена, допускаются в указанные учреждения не ранее 60 дней с момента клинического выздоровления
Дети, работники пищевых учреждений и приравненные к ним, находившиеся в контакте с больным, допускаются в эти учреждения после изоляции больного, дезинфекции помещения в отрицательном результате бактериологического исследования на бактерионосительство. При бактерионосительстве pa зобщение прекращается после отрицательного результата двукратного бактериологического исследования, проведенного с двухдневным интервалом. При продолжающемся бактерионосительстве носители нетоксигенных палочек допускаются в детские и приравненные к ним учреждения.
Носители токсигенных палочек или палочек. токсигенность которых не определена, допускаются в детские учреждения, где все дети привиты против дифтерии, через 30 дней с момента установления бактерионосительства. В детские учреждения, где имеются непривитые дети (санаторий для больных туберкулезом, нервными заболеваниями и др.), носители токсигенных дифтерийных палочек допускаются через 60 дней после установления бактерионосительства
Изоляция больного коклюшем прекращается по истечении 25 дней от начала заболевания. Изоляция больного паракоклюшем проводится только в возрасте до года на 25 дней
Дети до 10 лет, не болевшие коклюшем, подлежат разобщению в течение 14 дней с момента последнего контакта с больным. Если больной оставлен дома, разобщение прекращается к моменту окончания его изоляции. Все дети, находившиеся в контакте с больным, подлежат обследованию на бактерионосительство.
При выявлении бактерионосительства (у некашляющих детей) их допускают в детские учреждения после троекратного отрицательного бактериологического исследования, проводимого с интервалами 3 дня, и с предъявлением справки из поликлиники о том, что ребенок здоров. За детьми старше10 лет и взрослыми, обслуживающими детские учреждения, устанавливается наблюдение в течение 14 дней, а если больной не изолирован, то до окончания его изоляции
Изоляция больного прекращается через 4 дня от начала высыпания, а при наличии пневмонии — не ранее 11-го дня
Дети, не болевшие корью, разобщаются на 17 дней, пассивно имунизированные — на 21 день.
При точном установлении сроков контакта разобщение детей, имевших контакт с больным корью на дому, проводится с 8-го дня контакта
Изолиния больного прекращается через 4 дня от начала высыпания.
При появлении повторных заболеваний в детском учреждении заболевший допускается в данное детское учреждение после исчезновении острых явлений болезни
Разобщение не применяется
Выписывают больного из стационара не ранее 21-го дня от начала заболевания после троекратного отрицательного результата бактериологического исследовании слизи из носоглотки
Дети, а также взрослые,обслуживающие детские учреждения и детские больницы,подлежат разобщению до получения двукратного отрицательного результата бактериологического исследования отделяемого носоглотки. При невозможности произвести бактериологическое исследование разобщенно прекращается через 7 дней после изоляции больного
Изоляции выздоравливающих прекращается после отпадения корок.
При появлении повторных заболеваний в детском учреждении заболевший допускается в данное детское учреждение после исчезновения острых явлений болезни
Для детей в возрасте до 7 лет, не болевших ранее ветряной оспой, разобщение применяется в течение 21 дня с начала контакта независимо от того, изолирован больной или нет. При точном установлении времени контакта разобщение производится с 11-го по 21-й день предполагаемой инкубаци
Изоляция больного прекращается после полного отпадения корок, но не ранее 40 дней от начала заболевания
Все лица,находившиеся в тесном контакте с больным, должны быть немедленно независимо от предшествовавшей вакцинации и ревакцинации привиты против оспы и изолированы в отдельные помещения на 14 дней. Находившиеся в непрямом контакте с больным подлежат немедленной вакцинации или ревакцинации и медицинскому наблюдению: разобщение их прекращается после прививки
Изоляция больного прекращается через 9 дней от начала заболевания.
При появлении повторных заболеваний в детском учреждении заболевший допускается в учреждение после исчезновения острых явлений болезни
Разобщение устанавливается для детей до 10 лет, нe болевших паротитом, в течение 21 дня от начала контакта с больным. Для детей, перенесших паротит, и для детей старше 10 лет, а также для взрослых разобщение не применяется. При точном установлении времени контакта дети, не болевшие паротитом, допускаются в детские учреждения и первые 10 дней предполагаемой инкубации; с 11-го по 21-й день инкубации они подлежат разобщению
Изоляция больных прекращается после исчезновении острых явлений болезни,но не ранее 21-го дня от начала болезни
Дети в возрасте до 15 лет, не болевшие полиомиелитом, и взрослые, работающие в дошкольных детских учреждениях,на пищевых предприятиях и производствах, подлежат разобщению на 20 дней после изоляции больного и проведения дезинфекции помещения. Разобщение прекращается лишь при отсутствии у них воспалительных явлений в носоглотке и кишечнике
Изоляция больных при острой форме прекращается после клинического выздоровления, при хронической формы на все время наличия у больного незаживших язв
Разобщение не применяется, но устанавливается медицинское наблюдение в течение 15 дней после прекращения общения с больным
При кожной форме изоляция до момента отпадении струпьев, эпителизации и рубцевания язв; при септической, легочной и кишечной форме — после клинического выздоровления и двукратного отрицательного результата бактериологического исследования, проводимого с интервалами 5 дней в зависимости от формы болезни проводят исследование крови, мочи, мокроты, испражнении)
Разобщение не применяется. За лицами, соприкасавшимися с больным человеком или больным животным, устанавливают медицинское наблюдение в течение 8 дней после контакта
Изоляция (в больнице или на дому) прекращается после клинического выздоровления, но не ранее 10 дней от начала заболевания. Посещение детьми-реконвалесцентами дошкольных учреждений и первых двух классов школы, в также работа взрослых в этих учреждениях.
В хирургических и родильных отделениях и на молочном производстве допускается после дополнительной изоляции на дому в течение 12 дней. Больные ангиной из очагов скарлатины не допускаются в эти учреждения в течение 22 дней
Не болевшие скарлатиной дети,посещающие дошкольные детские учреждения и первые два класса школы, не допускаются в эти учреждения в течение 7 дней от момента изоляции больного в больнице, в случае изоляции больного на дому— 17 дней
За детьми, переболевшими скарлатиной, а также за школьниками старших классов и взрослыми, работающими в хирургических, родильных отделениях и на молочных производствах, устанавливается медицинское наблюдение в течение 7 дней после изоляции больного
Изоляция больного прекращается после исчезновения острых клинических явлений
Разобщение не применяется
Изоляция больного прекращается после полного клинического выздоровления и троекратного отрицательного наследования испражнений на холерные вибрионы с пятидневным перерывом между исследованиями. Пepвoe исследование производят не ранее чем через 6 дней после клинического выздоровления
Изоляция прекращается после двукратного отрицательного исследования на холерные вибрионы (с интервалом 5 дней), но не ранее чем через 5 дней после соприкосновения с больным.
В случае обнаружения среди людей, соприкасавшихся с больным, вибрионосителей для них устанавливаются те же сроки изоляции, что и для больного
Выписка допускается не ранее чем через месяц после исчезновения всех клинических симптомов и при отрицательных результатах бактериологического исследования. При бубонной форме чумы бактериологическое исследование пунктатов бубонов производится двукратно с промежутком 2 дня; при первичной легочной чуме и метастатической пневмонии необходимы многократные бактериологические исследования мокроты. После выписки необходимо медицинское наблюдение в течение 3 мес
При легочной форме чумы проводится индивидуальная изоляция. Изоляция прекращается через 6 дней после разобщения с больным при нормальной температуре (2 раза в день утром и вечером). Всем контактировавшим с больным проводится курс профилактического лечения стрептомицином. При бубонной форме проводится медицинское наблюдение с обязательной термометрией 2 раза в день в течение 6 дней и профилактическое лечение всех контактировавших
Изоляция больных прекращается после исчезновения острых явлений болезни
[youtube.player]Ветряная оспа — эта острая вирусная инфекция, характеризующаяся лихорадкой, толчкообразным появлением на коже и слизистой своеобразной пятнисто-везикулезной сыпи. Возбудителем ветряной оспы является вирус крупных размеров
Возбудителем ветряной оспы является вирус крупных размеров (от 150 до 200 нм) из семейства Herpetosviridae. Этот вирус в большом количестве содержится в ветряночных пузырьках в первые 3-4 дня болезни, затем его количество быстро снижается, и после 7-го дня обнаружить его не удается.
В настоящее время установлена идентичность вируса, вызывающего опоясывающий герпес, и вируса ветряной оспы. Вирус имеет центральное ядро, липидную оболочку, содержит ДНК. Живет и размножается только в человеческом организме. К основным свойствам вируса относятся его летучесть и чрезвычайно малая устойчивость. Во внешней среде вирус быстро погибает, в капельках слизи, слюны сохраняется не более 10–15 мин; нагревание, солнечные лучи, УФ-излучение быстро инактивируют его.
Ветряная оспа встречается повсеместно и является чрезвычайно контагиозным заболеванием со 100-процентной восприимчивостью. Источник инфекции — больные ветряной оспой, иногда опоясывающим лишаем. Больные ветряной оспой становятся заразными в конце инкубационного периода (за 48 ч до появления сыпи) и продолжают представлять опасность для окружающих до 5-го дня с момента появления последнего элемента сыпи. Механизм передачи — воздушно-капельный, при этом вирус выделяется в огромном количестве при кашле, разговоре, чихании. Возможен вертикальный механизм передачи вируса плоду от матери, болевшей ветряной оспой в период беременности. Ветряной оспой болеют преимущественно дети в возрасте от 1 до 10 лет, причем пик заболеваемости приходится на 3-4 года.
Входными воротами инфекции является слизистая оболочка верхних дыхательных путей. Размножаясь на слизистых оболочках, вирус в конце инкубационного периода попадает в кровь, обусловливая вирусемию. С током крови он разносится по всему организму. Возбудитель фиксируется преимущественно в эпителии кожи и слизистых оболочек, где, размножаясь, приводит к появлению патогномоничной для ветряной оспы сыпи.
Вирус не только дерматотропен, но,в известной степени, и нейротропен, что проявляется в его способности вызывать поражения со стороны нервной системы. Пузырьки при ветряной оспе образуются в результате вакуолизации клеток с очень незначительной сетчатостью. На ранних стадиях ядра пораженных клеток содержат сферические эозинофильные включения (тельца Тиццера). В процессе дегенерации ядер эти тельца выходят в цитоплазму. Клеточные вакуоли быстро сливаются со смежными, образуя везикулу. Вначале везикула бывает многокамерной, состоит из маленьких полостей, отделяемых друг от друга клеточными тяжами, которые в дальнейшем быстро разрываются благодаря наполнению везикул жидкостью. Поражается в основном мальпигиевый слой. Изменения на слизистых оболочках носят тот же характер, что и в эпидермисе. Элементы сыпи на слизистых оболочках при ветряной оспе не оставляют после себя рубцов, так как некроз эпителия при ветряной оспе обычно не проникает глубже герминативного слоя.
В течении ветряной оспы выделяют 4 периода: инкубационный, продромальный, периоды высыпания и образования корочек. Инкубационный период составляет при ветряной оспе 10–21 день. Продромальные явления могут отмечаться в течение 1-2 сут до начала высыпания. При этом больной испытывает недомогание, снижается аппетит, возникают головная боль, тошнота, иногда рвота. Если продромальный период отсутствует, то заболевание начинается с появления сыпи. Период высыпания у большинства больных протекает без особых нарушений общего состояния. Лихорадка совпадает с периодом массового появления сыпи, при этом у взрослых она достигает значительных цифр. Высыпания появляются толчкообразно, поэтому лихорадка может носить волнообразный характер.
Первые элементы сыпи могут появиться на любом участке тела, но чаще на лице, волосистой части головы, спине, реже — на животе, груди, плечах, бедрах. На ладонях и подошвах сыпь, как правило, отсутствует.
Клинический пример: больной С.,23 года, студент, обратился к участковому врачу с жалобами на повышение температуры до 38,8°С , головную боль, слабость, недомогание, высыпания на лице, волосистой части головы, туловище и конечностях. Со слов пациента, он заболел два дня назад; возникли недомогание, слабость, температура повысилась до 37,4°С. На следующий день состояние ухудшилось, температура поднялась до 38,0°С, отмечалась головная боль, была однократно рвота. К вечеру появилась обильная сыпь (рис. 1).
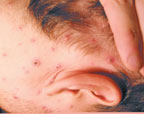 |
| Рисунок 1. Полиморфная сыпь при ветряной оспе на лице и волосистой части головы |
Объективно: состояние средней тяжести. Температура тела — 39,0°С. На коже лица, волосистой части головы, туловище, конечностях имеется обильная полиморфная сыпь. На одном участке можно встретить папулы, везикулы, пустулы. Беспокоит кожный зуд. Слизистая ротоглотки гиперемирована, на мягком небе и язычке отмечаются в небольшом количестве везикулы и эрозии. Пальпируются увеличенные болезненные лимфатические узлы шеи. В легких дыхание везикулярное, хрипов нет. ЧДД — 22/мин. Тоны сердца приглушены, ритм правильный. ЧСС — 92/мин. АД — 90/60 мм рт. ст. Язык сухой, обложен белым налетом. Живот при пальпации мягкий, безболезненный во всех отделах. Печень, селезенка не увеличены. Мочевыделение не нарушено. Менингеальной, очаговой неврологической симптоматики нет. В группе, где учится пациент, отмечались подобные случаи болезни.
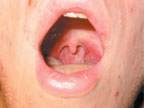 |
| Рисунок 2. Эрозия на слизистой ротоглотки |
В зависимости от течения различают следующие клинические формы ветряной оспы.
Типичные и атипичные. Среди атипичных, в свою очередь, различаются следующие формы: рудиментарная, геморрагическая, буллезная, гангренозная, генерализованная.
По тяжести формы заболевания могут быть легкие, средние и тяжелые. Последние бывают: а) с выраженной общей интоксикацией; б) с выраженными изменениями на коже.
При типичной форме общее состояние больного страдает редко, температура кратковременно повышается до 37-38°С, обычно в период массового высыпания. Полиморфизм сыпи хорошо выражен. Общая продолжительность высыпания при типичной форме составляет 3–5 дней. Энантема наблюдается в 70% случаев. Осложнения встречаются редко.
При атипичном течении ветряной оспы отклонения от обычного возможны как в стороны легких (рудиментарных), так и редко встречающихся тяжелых форм болезни с необычными кожными проявлениями, нередко с летальным исходом.
Рудиментарная форма протекает без сыпи или со скудным высыпанием, при этом элементы сыпи не достигают своего полного развития, ограничиваясь только появлением мелких красных пятнышек. Иногда сыпь может состоять всего лишь из нескольких папул и мелких, едва заметных пузырьков, при этом полиморфизм сыпи слабо выражен. Высыпания на слизистых также единичны.
При геморрагической форме на 2-3- день болезни высыпания наблюдается скопление геморрагического содержимого в пузырьках при одновременном появлении петехий и крупных кровоизлияний на коже и слизистых оболочках. Возможны кровотечения из десен, носа и желудочно-кишечного тракта. Корочка, образующаяся при этой форме, черного цвета, глубоко находящаяся в коже, нередко изъязвляется (рис. 3).
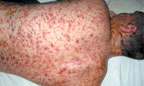 |
| Рисунок 3. Полиморфные высыпания с геморрагическим компонентом у больного ветряной оспой |
Эта форма болезни наблюдается у больных с предшествующими геморрагическими явлениями — при капилляротоксикозе, болезни Верльгофа.
При буллезной форме на коже наряду с типичными ветряночными пузырьками наблюдаются большие дряблые, тонкостенные пузырьки с желтовато-мутным содержимым, которые подсыхают медленнее, чем обычно, и образуют корочку или же, лопаясь, превращаются в длительно не заживающие мокнущие поверхности. При буллезной форме самостоятельно образованные пузырьки, быстро увеличиваясь по периферии, могут сливаться в большие пузыри.
Для гангренозной формы характерен прогрессирующий некроз. Через несколько дней после появления везикул вокруг некоторых из них появляются гангренозные ободки, распространяющиеся по периферии. Пузырьки круглые, крупные, диаметром в несколько сантиметров, наполненные гнойно-кровянистым содержимым. После вскрытия на их месте образуется некротический струп, при отторжении которого обнаруживаются долго не заживающие язвы различной глубины с подрытыми краями, с грязным гнойным дном. Для этой формы характерна выраженная интоксикация, высокая летальность. Гангренозная форма наблюдается редко, главным образом у детей со сниженной реактивностью организма.
Генерализованная (висцеральная) форма возникает при лечении стероидными гормонами, у людей, ослабленных тяжелыми заболеваниями. Характерно поражение внутренних органов. Течение болезни очень тяжелое, нередко с летальным исходом.
Ветряная оспа считается доброкачественным заболеванием, однако в ряде случаев могут развиться осложнения (примерно у 5% больных), иногда очень тяжелые.
Среди осложнений ветряной оспы наиболее часты различные гнойные поражения кожи — абсцессы, фурункулы, флегмоны. В основе гнойных осложнений кожи лежит суперинфекция стафилококками или стрептококками. Одной из частых причин инфицирования является расчесывание больным зудящих мест кожи. В большинстве случаев входными воротами гнойной инфекции становится поврежденный ветряночный пузырек.
Менее распространенные осложнения: энцефалит, миокардит, пневмония, кератит, нефрит, артрит, гепатит.
Клинически выраженная картина ветряночной пневмонии — одна из особенностей ветряной оспы взрослых. При этом непосредственно перед высыпанием, чаще одновременно с массовым высыпанием и повышением температуры, у больного появляются одышка, цианоз, кашель с кровянистой мокротой, боли в груди. Физикальные изменения часто отсутствуют или очень незначительны. На рентгенограмме видны обильные мелкие очажки на всем протяжении. Клинические проявления пневмонии наблюдаются в течение 7–10 дней, рентгенологические изменения — до 1-2 месяцев.
Поздние ветряночные энцефалиты появляются чаще во время угасания сыпи с 5–15-го дня болезни, но могут возникать и позже. Для поздних ветряночных энцефалитов обычны более плавное развитие и независимость от характера высыпания и тяжести течения ветряной оспы. Одновременно с кратковременными подъемами температуры у больных к концу ветряночного высыпания наблюдаются вялость, головная боль, рвота, а через несколько дней основные симптомы. Энцефалиты могут быть различной локализации: атактические формы, миелиты и энцефаломиелиты, энцефалиты с поражением психики, изолированное поражение нервов, менингоэнцефалиты, при этом чаще регистрируется атактический синдром. Наблюдались поздние ветряночные энцефалиты с парезом конечностей и полной временной потерей зрения. Среди энцефалитов, дающих менее благоприятный прогноз, можно упомянуть формы с поражениями подкорковых узлов. К исключительно редким последствиям ветряночных менингоэнцефалитов относится поражение психики с последующей идиотией. Для ветряночного энцефалита и других неврологических осложнений ветряной оспы характерна обратимость процесса.
Поражение почек — редкое осложнение. Нефрит при ветряной оспе чаще появляется на 2-й неделе к концу высыпания. Он начинается остро: с подъема температуры до высоких показателей, рвоты, головной боли и болей в животе. Изменения в моче бывают умеренными и выражаются в появлении незначительного количества белка, небольшой гематурии, единичных цилиндров. Это осложнение протекает легко и к 12–15-му дню болезни исчезает.
Ветряная оспа представляет значительную опасность для будущих матерей, особенно в первые месяцы беременности. Возможно патологическое влияние на развитие плода, иногда выкидыш, в поздние сроки могут возникнуть тяжелые висцеральные формы ветряной оспы у новорожденных, способные привести к летальному исходу.
Диагностика ветряной оспы в типичных случаях не представляет затруднений. Диагноз устанавливается, главным образом, на основании клиники, при этом учитываются данные эпидемиологического анамнеза. Из лабораторных методов используют вирусоскопический, вирусологический, молекулярно-биологический и серологический. Вирусоскопический метод заключается в окрашивании содержимого пузырька серебрением, вирус обнаруживается с помощью обычного светового микроскопа.
Основным вирусологическим методом можно считать ПЦР, так как она очень информативна. Этим способом определяют ДНК-вируса. Кроме того, можно выделить вирус в культуре тканей, но данный метод очень дорогостоящий и занимает много времени. Из серологических методов используют РСК, РИМФ и ИФА.
Ветряную оспу следует дифференцировать с натуральной оспой, опоясывающим герпесом, полиморфной экссудативной эритемой, импетиго, везикулезным риккетсиозом (табл. 1).
Большое место в терапии больного занимают гигиенические мероприятия, цель которых — предотвращение вторичной инфекции. В период высыпания и лихорадки требуется соблюдение постельного режима. Элементы сыпи смазывают раствором анилиновых красителей: 1-2% водным или спиртовым растворами бриллиантового зеленого, генцианового фиолетового, метиленового синего. Очень хорошо смазывать элементы сыпи водными растворами марганцовокислого калия в разведении 1:5000 или 2-3% йодной настойки. При поражении слизистых полости рта необходимо полоскание слабым раствором марганцовокислого калия. Афты смазывают раствором бриллиантового зеленого. Эффективна обработка 3% раствором перекиси водорода. Для уменьшения зуда кожу можно смазывать глицерином, обтирать водой с уксусом или спиртом. Показаны антигистаминные препараты (псило-бальзам, фенистил). При тяжелой форме заболевания с выраженными симптомами интоксикации проводится дезинтоксикационная терапия. Эффективны в отношении лечения ветряной оспы противовирусные препараты (ацикловир, видарабин) (табл. 2). Антибиотики при ветряной оспе назначают в случае присоединения вторичной бактериальной инфекции и гнойных осложнений.
Общая профилактика ветряной оспы заключается в своевременной диагностике, ранней изоляции больного с последующим проветриванием и влажной уборкой помещения. Изоляция больного прекращается через 5 дней после появления последнего свежего элемента сыпи. Дети до 7 лет, вступавшие в контакт с больными ветряной оспой, не болевшие и посещающие детские учреждения, изолируются до 21-го дня с момента контакта.
- Зубик Т. М. и др. Дифференциальная диагностика инфекционных болезней. - Л., 1991.
- Руководство по инфекционным болезням // Под ред. Ю. В. Лобзина. - СПб., 2001.
- Юнусова Х. А., Шамсиев Ф. С. Ветряная оспа. - М., 1999.
- Баран В. М., Талапин В. И. Фармакотерапия инфекционных болезней. - Минск, 1995.
- Детские инфекционные болезни // Под ред. В. В. Фомина. - Екатеринбург, 1992.
- Беренбейн Б. А. и др. Дифференциальная диагностика кожных болезней. - М., 1989.
- Соринсон С. Н. Неотложные состояния у инфекционных больных. - Л.: Медицина, 1990.
Т. К. Кускова, кандидат медицинских наук
Е. Г. Белова, кандидат медицинских наук
Т. Э. Мигманов, кандидат медицинских наук
Московский медико-стоматологический университет
Читайте также:


