Прививка от кори в период эпидемии кори
Пандемия COVID-19 движется по планете, и на её фоне как-то забываются привычные болезни. А они между прочим никуда не делись, ими по-прежнему болеют. Остается насущный вопрос всех родителей: нужно ли ставить плановые прививки во время карантина по коронавирусу или лучше отложить это мероприятие?
Количество заболевших коронавирусом в России на сегодня
(Кликните по кнопке "Подробнее", чтобы посмотреть интерактивную карту с актуальной статистикой заболеваемости COVID-2019 на сегодняшний момент)
Не опасны ли прививки для ребенка во время эпидемии?
Разумеется, родители переживают за здоровье малышей тем более, что COVID-19 тяжелое и смертельно опасное заболевание.
Ни у одной возрастной группы нет иммунной защиты против этой инфекции. Однако, судя по общемировой статистике дети до 10 лет переносят коронавирусную инфекцию в легкой форме. Летальных исходов и тяжелых осложнений практически нет. К примеру, имеются недавние данные о гибели младенца , рожденного от COVID-положительной матери в США, но на общем фоне – это единичные случаи.
Поэтому плановые прививки, которые положено делать по Национальному календарю, сами по себе не опасны. Наоборот они даже важны:
Если масса родителей будет их игнорировать, снизится иммунная прослойка по определенным заболеваниям (краснухе, паротиту и т.д.) и пострадает коллективный иммунитет;
Ребенок с большой долей вероятности заболеет известной болячкой, когда после карантина вернется в детский сад или школу, и тяжелее её перенесет. Не будем забывать, что эпидобстановка по кори в России остается неблагоприятной.
При этом сезонные прививки (например, от клещевого энцефалита), которые не относятся к обязательным, можно отложить.
На самом деле ситуация двоякая: водить детей в поликлиники, нарушая условия самоизоляции и подвергая себя риску заразиться коронавирусом, или все-таки повременить.
В России карантинные мероприятия продлены до конца апреля. Это время некритично для плановой вакцинации, тем более, что в любой поликлинике приняты догоняющие графики проставления обязательных прививок. Но если карантин затянется – лучше все-таки проставить все вовремя.
Не следует водить малыша на плановую прививку, если при явных симптомах болезни (не только COVID-19) вроде температуры, кашля, насморка и т.д. Лучше отложить вакцинацию до полного выздоровления.
Ещё один случай – аллергическая реакция на компоненты прививки, либо тяжелые побочные эффекты после предыдущей дозы вакцины.
Чем совершенно точно можно пренебречь – это пробой Манту (туберкулиновой пробой). Это плановое мероприятие, проводимое раз в год.
Если вы сомневаетесь, ставить или нет прививки во время пандемии коронавируса своему ребенку, обратитесь за консультацией к участковому педиатру и следуйте его рекомендациям.
Кому ещё нужно проставить прививки в период пандемии COVID-19
Причин тому две:
COVID-19 наложится на сезонный грипп или что-то вроде гепатита А, и организм больного точно не справится с двумя болезнями;
Переболев коронавирусной инфекцией, человек становится крайне уязвим к другим болезням, вроде гриппа или какого-нибудь опоясывающего лишая.
Какие прививки точно стоит сделать во время карантина по коронавирусу:
Вакцина от пневмококковой инфекции. Центр по контролю за заболеваниями США (CDC) и органы здравоохранения других западных стран настоятельно рекомендуют ставить её всем людям старше 60 лет. Недавно, например, привилась и канцлер ФРГ Ангела Меркель;
Прививки от гепатитов B и A;
Желательна прививка от сезонного гриппа (но через пару недель уже станет неактуальной).
Кроме того, вероятно, COVID-19 можно переболеть дважды. Ученые пока не совсем понимают: у переболевшего развивается пожизненный или временный иммунитет. Есть информация о единичных случаях повторного заражения (например, о двух таких пациентах из Японии ). Скорее всего перед нами второй вариант по типу сезонного ОРВИ.
Кому ещё следует ставить прививки во время пандемии коронавирусу:
Люди с хроническими заболеваниями (ревматоидный артрит и прочие аутоиммунные, сахарный диабет, ишемическая болезнь сердца и т.д.);
Люди с ожирением или избытком веса;
Люди, перенесшие в прошлом тяжелое инфекционное заболевание (уже упомянутый гепатит, туберкулез, пневмония и т.д.).
Как обычно в такой ситуации, решение ставить плановые прививки или нет во время эпидемии COVID-19 лежит на родителях. Если карантин не затянется надолго, их можно отложить.
[youtube.player]
Сейчас многие родители в растерянности: стоит ли прививать ребенка в разгар эпидемии, ведь прививка искусственно заражает детский организм вирусом, добавляя нагрузку на защитную систему организма. Нет ли, в решении привить ребенка риска? Чтобы поступить правильно, давайте разберемся в симптомах заболевания, его профилактике и лечении.
Летучая инфекция
Корь – вирусное заболевание, характеризуется лихорадкой, макулопапулезной сыпью, поражением слизистой век и верхних отделов респираторного тракта. Инкубационный период развития болезни – 8- 14 дней. В группе риска – дети от 2 до 5 лет, но случаются и вспышки заболевания среди взрослых. У них болезнь проходит тяжелее.Заболевание передается воздушно-капельным путем. Симптомы кори похожи на ОРЗ: малыш может жаловаться на головную боль, насморк и кашель, чаще всего заболевание начинается с высокой температуры.
На 2-6 за ушами появляется сыпь и, в дальнейшем, начинает распространятся по телу вниз. Сыпь розового цвета в форме больших пятен с неровными краями, позже пятна в порядке появления начинают корчиневеть. Одновременно состояние больного ухудшается - усиливается кашель, может появиться осиплость голоса, участиться стул.
Диагноз кори ставит педиатр, а решение о госпитализации ребенка принимается совместно с родителями
Враг с поддержкой
В народе корь отчего-то считают легкой болезнью, которой дети переболеют и забудут. Но это не так. Ослабленный вирусом иммунитет, легко цепляет другие бактериальные инфекции. Из-за этого могут развиться арингит, отит, коревая пневмония. Также заболевание может стать причиной подострого склерозирующего энцефалита, вирус кори проникает в мозг и провоцирует хроническое воспаление, мозг перестает нормально работать и погибает.
Чем лечить?
Лекарства от кори нет. Лечат, как и ОРВИ, симптоматично. Жаропонижающее, нозальные капли, средства от кашля и головной боли. Для противостояния бактериальным инфекциям прописывают антибиотики. Обязательно нужно употреблять при заболевании корью витамины А и С. Дело в том, что во время заболевания уровень содержания этих витаминов в организме больного снижается. Поэтому, витамины нужно начинать принимать уже тогда, когда только возникает угроза заражения.
Методы профилактики
В прививочный календарь Украины внесены плановые прививки от кори. К сожалению, на данный момент это единственный шанс избежать болезни либо переболеть ею в легкой форме.
Выдержка из календаря прививок:
Вакцинация для профилактики кори, эпидемического паротита и краснухи проводится комбинированной вакциной (далее — КПК) в возрасте 12 мес (Приорикс). Повторную вакцинацию для профилактики кори, паротита и краснухи проводят детям в возрасте 6 лет. Детям, которые не были вакцинированы против кори, паротита и краснухи в возрасте 12 мес и в 6 лет, вакцинацию можно провести в любом возрасте до 18 лет. В таком случае ребенок должен получить 2 дозы с минимальным интервалом. Детям в возрасте 15 лет, которые получили 1 или 2 вакцинацию против кори, но не были вакцинированы против эпидемического паротита и краснухи и не болели этими инфекциями, проводится плановая вакцинация против эпидемического паротита (мальчики) или против краснухи (девочки). Лица старше 18 лет, которые не были ранее вакцинированы против этих инфекций, могут быть вакцинированы одной дозой согласно эпидемическим показаниям в любом возрасте до 30 лет. Перенесенные заболевания корью, эпидемическим паротитом или краснухой не является противопоказанием к вакцинацией тривакциной.
Перед прививкой необходимо посетить терапевта или педиатра сделать следующие анализы:
- провести общий анализ крови и тест на наличие сахара;
- измерить артериальное давление;
- снять кардиограмму – тем, кому больше 25 лет;
Что делать в период эпидемии кори
Медики советуют ограничить детей в контактах и меньше выводить их в людные места. Помогут также проветривание помещений, в которых находятся дети, так как вирус кори гибнет во внешней среде. Не стоит пренебрегать и обычными правилами гигиены.
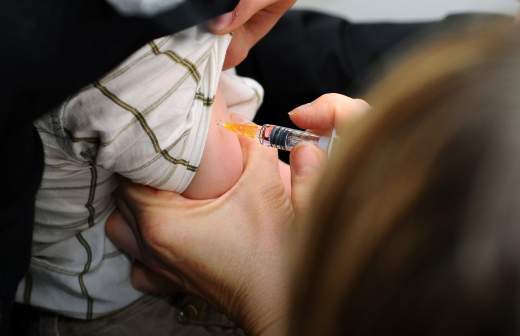
Если вы еще не сделали ребенку прививку от кори, то ее не поздно сделать даже в разгар эпидемии. Если экстренную вакцинацию сделать на протяжении 72 часов после контакта с больным, заболевание развиваться не будет. Кроме того, иммунитет после коревой вакцины развивается в течение 2-3 недель. Прививают живой вакицной и ослабленный вирус начинает работать в организме на 5-7 день после вакцинации. Если вы заметили поставкцинальные явления у ребенка (прививочную корь) нужно немедленно обратиться к врачу. Во время эпидемии, лучше всего подержать привитого ребенка дома на период выработки иммунитета против кори, чтобы исключить вероятность контакта с переносчиком заболевания. Действовать прививка начинает только через 14 дней после вакцинации, поэтому времени на размышления стоит ли делать прививку не осталось.
Следует понимать, что в конечном счете вопрос о том стоит ли прививаться от кори решается самостоятельно. Но победить эпидемию можно только в случае, если 80% населения выберут профилактическую вакцинацию.
[youtube.player]
Регионы пошли пятнами
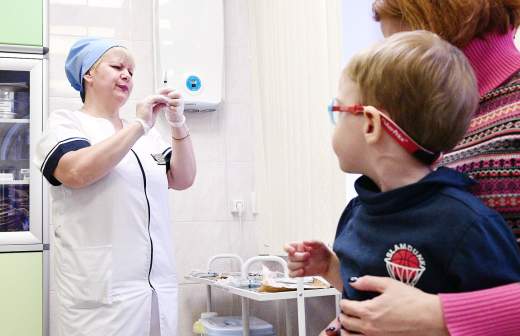
В Якутии по состоянию на 19 декабря зафиксировано уже 33 случая заболевания корью (среди них пятеро — это дети), и опять вердикт: заболевшие не имели прививок от кори.
Прогноз пока неблагоприятный, учитывая предстоящие массовые гулянья на новогодних каникулах. Владельцам торговых, развлекательных центров, предпринимателям в сфере питания, торговли и транспорта предписано обеспечить срочную вакцинацию сотрудников. Прививать будут и в выходные — региональный минздрав закупил дополнительно 15 тыс. доз живой кори.
К слову, первая вспышка заболевания была зафиксирована еще в марте. Тогда заболел трехлетний ребенок, приехавший с родителями из Киргизии. От него заразились соседи по дому.

Та еще зараза
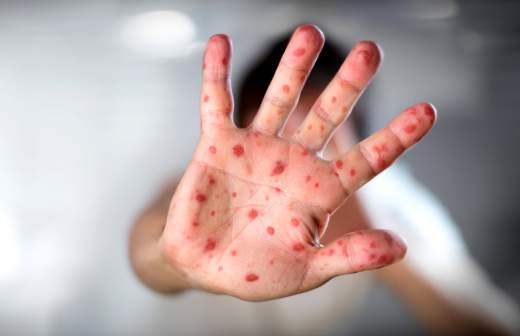
Корь — это крайне заразное вирусное заболевание, которое передается воздушно-капельным путем. Симптомы не заставят себя долго ждать: сыпь на коже, высокая температура, кашель, конъюнктивит. Впрочем, это всё само по себе не так страшно, как осложнения, которые может дать болезнь: пневмония, энцефалит, менингит. Возможен летальный исход, особенно у детей до пяти лет.
Уже привитый человек может заболеть повторно — нет вакцины, которая на 100% исключит риск заболевания, но течение болезни в этом случае будет легкое, без осложнений. По данным Роспотребнадзора, в 2019 году от кори привились 1,1 млн человек (из них 181,2 тыс. — это мигранты). При этом за 10 месяцев было зафиксировано 4126 случаев кори — и это, увы, почти в 2 раза больше, чем в прошлом году. 74 случая завоза кори зафиксированы в Москве, в Московской области — 25, в Санкт-Петербурге — 15, в Крыму — 9.
Кстати, ВОЗ поместила сознательный отказ от вакцинации в десятку глобальных угроз здоровью человечеству — в соседстве с загрязнением воздуха, изменением климата, раком и другими.

Давно ходят слухи о таком лайфхаке: не привитого от кори ребенка специально приводят к больному, уповая на то, что переболеть инфекцией лучше всего в детстве.
Шприц с вакциной от кори
— Намеренное заражение детей опасно тем, что ребенок может быть не подготовлен. Допустим, он пришел из садика или школы с уже имеющимся вирусом из числа ОРЗ, организм уже борется с ним, родители же могут не заметить температуру в пределах 37 градусов. И вот тут к этому вирусу присоединяется еще и другой: корь, ветрянка, краснуха и так далее. Организму будет достаточно тяжело бороться с двумя инфекциями одновременно, — предостерегает врач-педиатр, иммунолог Анна Шуляева. Кроме того, хронические заболевания тоже ослабляют иммунитет. — Смертельными такие детские инфекции будут для детей со сниженным иммунитетом и патологиями каких-либо систем, например, бронхо-легочной. Потому что вирусы обычно садятся именно на слабое место в броне иммунитета.
[youtube.player]В последней сводке Роспотребнадзор сообщает, что корь добралась до 47 из 53 стран европейского региона. Заразились 82 596 человек, 72 умерли (это последние данные, известные на сегодня - за период с января по декабрь 2018 г.). Тяжелее всего ситуация на Украине , в Грузии , а также в Сербии , Черногории , Греции , Румынии . Крупные вспышки зарегистрированы и в таких благополучных по части здравоохранения странах, как Франция , Италия , Германия , Израиль .
В России в последнее время увеличилось число завозов кори из-за границы, говорят эпидемиологи. Пока, по официальным данным, показатели заболеваемости ниже, чем в большинстве других стран европейского региона. Однако практикующие врачи-инфекционисты советуют не расслабляться тем, у кого снижена защита от кори.
1. Чем опасна корь?
Вирус начинает с поражения дыхательных путей (легких), потом дает осложнения - примерно в 40 - 50% случаев.
Чаще всего осложнения развиваются у маленьких детей, а среди взрослых - у курильщиков, больных сердечно-сосудистыми и неврологическими заболеваниями.

Начало кори похоже на тяжелую простуду Фото: Юлия ПЫХАЛОВА
2. Насколько велик риск заразиться для россиян?
Чаще инфекцию подхватывают:
- люди старшего возраста (60+),
- больные сахарным диабетом, сердечно-сосудистыми и другими хроническими заболеваниями,
- люди, которые регулярно недосыпают (спят меньше 7 - 8 часов в сутки),
- сладкоежки - избыток сахара в организме вредит иммунным клеткам (напомним, Всемирная организация здравоохранения рекомендует съедать максимум 25 граммов, или 6 чайных ложек сахара в сутки, включая сахар во всех блюдах и продуктах).

Избыток сахара в организме вредит иммунным клеткам Фото: Евгения ГУСЕВА
3. Как уберечься?
Единственный способ защиты от кори - прививка, в один голос говорят врачи. Среди тех, кто заболел, более 90% не были привиты, сообщает Роспотребнадзор.
Детям согласно Национальному календарю профилактических прививок в нашей стране прививку от кори положено делать в первый год жизни и в 6 лет (ревакцинация).
- Исходя из Приказа Минздрава РФ от 21.03.2014 № 125н, взрослым гражданам вакцинация против кори проводится в возрасте от 18 до 35 лет в случае, если человек до этого возраста не прививался, прививался лишь однократно либо не имеет сведений о прививках и при этом не болел ранее корью. При таких условиях прививка будет бесплатной. Причем, даже не требуется полис ОМС (поскольку вакцинацию государство оплачивает из средств федерального бюджета, а не через систему ОМС). Достаточно обратиться в поликлинику по месту жительства к своему лечащему врачу (участковому терапевту). Он выдаст направление на прививку в процедурный кабинет.
В возрасте от 36 до 55 лет бесплатная вакцинация полагается в таких случаях: а) был контакт с больным корью; б) лицо входит в группу риска в силу своей профессии: работники медицинских и образовательных организаций, организаций торговли, транспорта, коммунальной, социальной сферы. Вакцинация требуется и гарантируется, если эти лица ранее не болели корью, не привиты, привиты лишь однократно или не имеют сведений о прививках против кори.
В остальных случаях те, кому больше 35-ти, могут пройти вакцинацию по собственному желанию, оплатив её за счет личных средств.
4. Сдавать ли анализы перед прививкой?
В Интернете можно встретить совет: взрослым перед принятием решения - делать ли прививку - нужно сдать анализ на состояние (напряженность) иммунитета против кори: наличие антител IgG к вирусу кори. За свой счет это обойдется от 700 до 1000 рублей. Нельзя ли сдать кровь в районной поликлинике бесплатно?
- Перед направлением на вакцинацию лечащий врач обязан провести осмотр и опрос пациента, в том числе для выявления показаний и противопоказаний, - поясняет эксперт ВСС Алексей Данилов. - Предварительное определение уровня антител в обязательный список не входит.

К сожалению, лекарств с доказанным эффектом против вируса кори сегодня нет Фото: Евгения ГУСЕВА
НА ЗАМЕТКУ
5. Как распознают и лечат корь?
Начало кори похоже на тяжелую простуду (ОРВИ). Температура часто подскакивает до 38 - 40 градусов. Появляется кашель, закладывает нос, слезятся глаза. На 4 - 5 день появляется сыпь.
- К сожалению, лекарств с доказанным эффектом против вируса кори сегодня нет, - говорит врач Евгений Тимаков. - Применяются симптоматические средства: чтобы снизить жар, уменьшить боль, отек слизистых. Взрослым, как правило, назначают антибиотики для борьбы с опасными осложнениями. В целом рекомендуется постельный режим и побольше пить.
[youtube.player]
— Делать ли во время карантина плановую вакцинацию?

— Не только ВОЗ, но и центр по контролю заболеваемости (США) рекомендует прививать маленьких детей по графику. Это касается и детей первых двух лет жизни, и более старшего возраста, когда речь идет о ревакцинации перед школой. Потому что если мы сейчас перестанем это делать, то у нас к эпидемии коронавируса присоединятся эпидемии других инфекций.
Дополнительную вакцинацию рекомендовано отложить до окончания карантина, так же как другие плановые мероприятия. Речь идет о таких вакцинах, которые мы ставим не для предотвращения эпидемически значимых инфекций, а тех, которые встречаются реже — например, ВПЧ, гепатит А. Их можно отложить.
— Необходимо делать все плановые прививки?
— Их надо делать, потому что они реально защищают наших детей. И если мы сейчас снизим иммунную прослойку, то можем получить еще пару эпидемий.
— Не опасно ли в принципе делать прививки в период эпидемии?
— Сами по себе прививки никак на течение заболевания не влияют. Опасность состоит в том, что это лишний повод выйти из дома. Но здесь мы из двух зол выбираем меньшее.
Мы знаем точно, что если у нас сейчас детей перестанут прививать, мы получим эпидемию, как было, например, на острове Самоа. Там с 2018 года перестали прививаться от кори, после чего там резко выросла смертность от этого заболевания. В том числе умерло много детей. Мы не можем этого допустить. Мы должны защитить детей от опасных инфекций. Это главным образом такие заболевания, как коклюш, дифтерия и корь.
— Известно, что дети могут переносить коронавирус бессимптомно. Не опасно ли делать прививку, ведь ребенок уже может быть болен?
— Во многих клиниках, например, в нашей, принимаются все меры безопасности. Это дезинфекция на входе, масочный режим, отсутствие игрушек, постоянная обработка поверхностей. То есть максимально минимизируются риски, для того чтобы здоровые пациенты не контактировали друг с другом. Это делается на случай того, если они на данный момент являются носителями.
В клинике стараются не допустить лишних контактов людей между собой. Пациенты не сидят в холле, они сразу идут в кабинеты. Дети с лихорадкой и кашлем не допускаются на прием. Такие пациенты обязаны вызывать врача на дом.
— Как подготовиться к прививкам сейчас? Есть какие-то особые рекомендации?
— К прививкам в принципе готовиться не нужно. Прививки не делают в момент острого заболевания. Если есть температура, какие-то катаральные явления, естественно, вакцинация откладывается. В этот момент вас никто и не будет прививать, и не надо идти на амбулаторный прием.
Сейчас всем рекомендуется сидеть дома и соблюдать карантин. Подразумевается, что к моменту прививки вы здоровы, так как вы не ходите никуда и соблюдали режим самоизоляции. Лучшая подготовка — это соблюдение карантина. И добираться до клиники, чтобы сделать прививку, конечно, лучше не на общественном транспорте, а использовать личную машину или такси.
— Как быть с проверкой на туберкулез (манту)?
— Ее можно отложить. Это плановое мероприятие, которое делается раз в год. И если на пару месяцев вы его сместите, то эпидемии не случится. Тем более что для этого в клинику нужно два раза сходить — сделать пробу Манту и проверить реакцию.
Но если есть показания, то делать нужно. Если есть подозрение на туберкулез, то все диагностические мероприятия проводятся полностью. Отложить можно только плановую пробу Манту.
— Какие вы можете дать рекомендации тем, кто собрался делать прививки сейчас?
— Дети первого года жизни должны обязательно пройти весь цикл вакцинации. Они наиболее уязвимы, поэтому мы и делаем прививки в этом возрасте.
Лучше делать комбинированные вакцины, это тоже важно.
[youtube.player]Обычно корью болеют невакцинированные дети от двух до пяти лет; значительно реже — взрослые, которые не прошли вакцинацию и не переболели корью в детском возрасте. После перенесенного заболевания развивается стойкий иммунитет, повторное заболевание корью человека без патологии иммунной системы сомнительно, хотя и такие случаи описаны. В странах, проводящих тотальную вакцинацию против кори, заболевание встречается в виде единичных случаев или минивспышек (5–15 человек).
США возглавляют список стран с высоким уровнем дохода, большинство детей в которых не получили первую дозу вакцины в период между 2010 и 2017 годами — таких детей в стране более 2,5 млн. За ней следуют Франция и Великобритания, где за тот же период было более 600 тыс. и 500 тыс. непривитых детей соответственно.
Ситуацию в странах с низким и средним уровнем дохода Unicef называет критической — в том же 2017 году в Нигерии было почти 4 млн детей в возрасте до одного года, которые пропустили первый этап вакцинации. По этому показателю страна занимает первое место в мире — вслед за ней идут Индия (2,9 млн), Пакистан и Индонезия (по 1,2 млн каждая) и Эфиопия (1,1 млн).
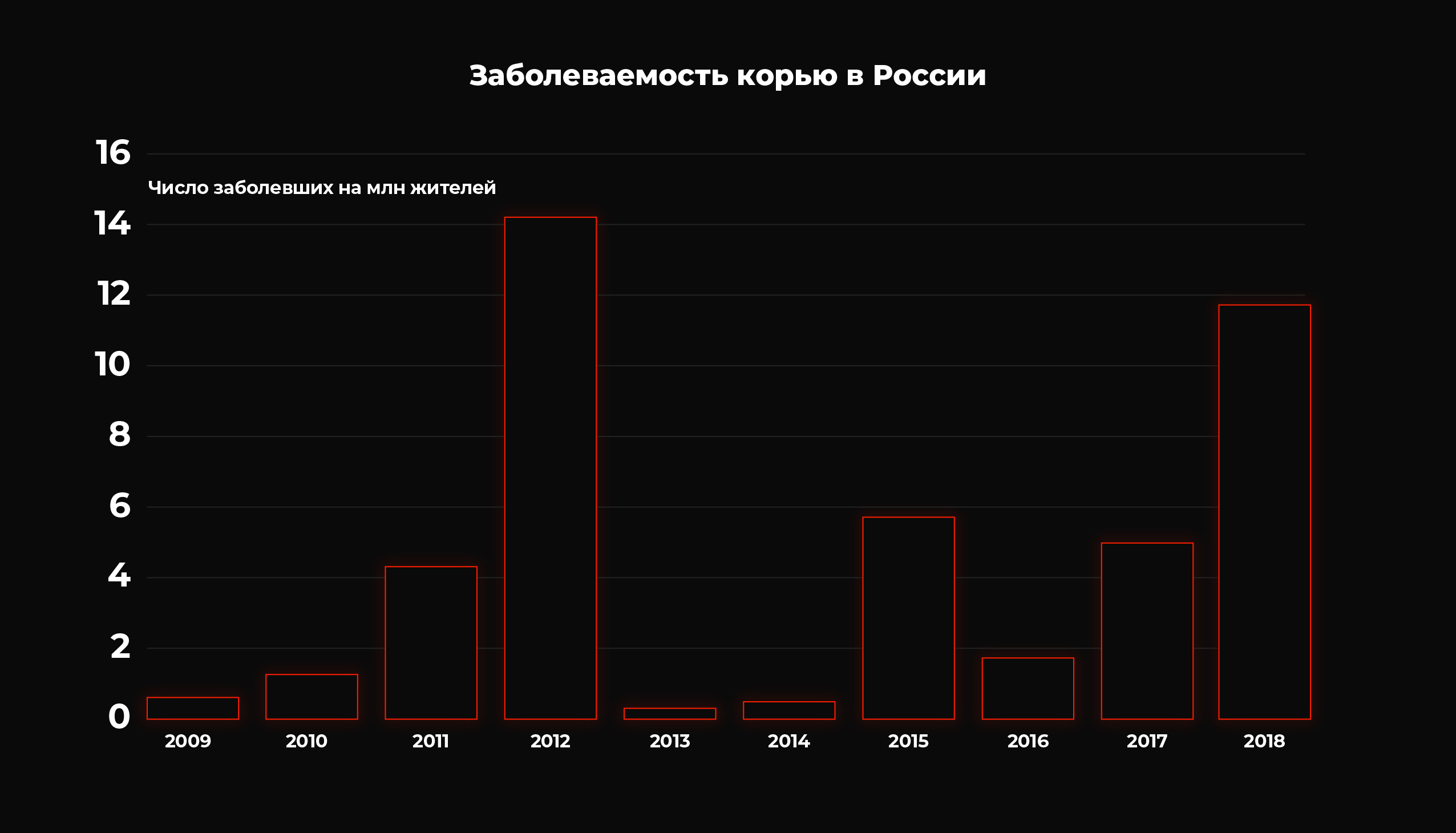
В России заболеваемость корью в 2018 году составила 1,7 случая на 100 тыс. человек, то есть немногим больше 2,5 тыс. случаев. По данным Роспотребнадзора, это больше, чем в 2017 году, почти в 3,5 раза. За первые три месяца 2019 года корью заразились 872 россиянина, наибольшее число случаев произошло в Москве, Московской, Владимирской и Ивановской областях.
По данным ВОЗ, за пять лет, с 2014 по 2019 годы, от кори умерли двое россиян (в 2014 и 2018 году). При этом до 1970 года, пока вакцину от заболевания не изобрели, ею болело более 130 человек на 100 тыс. россиян — другими словами, в стране фиксировалось до 300 тыс. случаев в год.
Корь — заболевание, вызванное попаданием в организм человека вируса семейства парамиксовирусов воздушно-капельным или близко контактным путем. Оно характеризуется лихорадкой, высокой температурой (до 41 °C), воспалением слизистых оболочек полости рта и верхних дыхательных путей, конъюнктивитом и характерной сыпью на кожных покровах.
Инкубационный период заболевания длится 10–12 дней. После этого у заболевшего наблюдается значительное повышение температуры, насморк, кашель, покраснение глаз, мелкие белые пятна на внутренней поверхности щек. Эта фаза длится от четырех до семи дней. Затем на теле человека появляется сыпь, которая в течение трех дней распространяется по всему телу — от шеи и лица на грудь, живот и ноги — и исчезает примерно через пять-шесть дней. Таким образом, заболевание в среднем длится от 12 до 16 дней.
Наиболее опасными являются осложнения заболевания, среди которых энцефалит, тяжелые инфекции дыхательных путей, диарея в тяжелой форме и ушные инфекции. В 2015 году ученые из Принстонского университета установили, что корь негативно влияет на организм переболевшего ею человека в течение двух-трех лет.
По данным CDC, на каждую тысячу детей, заболевших корью, умирают один или два человека.
ВОЗ называет отказ от прививок одной из главных глобальных угроз 2019 года наряду с загрязнением воздуха, повышением устойчивости бактерий к антибиотикам, изменениями климата и другими факторами. Рост числа сторонников отказа от прививок, по мнению организации, стал основной причиной резкого снижения уровня вакцинации против различных заболеваний — и кори в частности. Этот фактор привел к тому, что корь по всему миру снова вернулась в статус эпидемии.
Вакцина против кори вводится как отдельно, так и в составе комбинированной вакцины — против кори (Measles), свинки (Mumps), краснухи (Rubella) и ветряной оспы (Varicella), MMR или MMRV. Вакцинация проводится в два этапа — для детей в возрасте 12–15 месяцев и в четыре-шесть лет, для подростков и взрослых — перерыв между двумя вакцинациями составляет всего 28 дней.
Одна доза MMR эффективна против кори на 93%, две дозы — на 97%. Вакцина является ослабленным живым вирусом заболевания. Это означает, что после инъекции вирусы вызывают у вакцинированного человека безвредную инфекцию с очень небольшим количеством симптомов, если они вообще имеются, до того, как они будут удалены из организма. Иммунная система человека борется с инфекцией, вызванной этими ослабленными вирусами, и развивается иммунитет.
Однако теория, что вакцина против кори приводит к аутизму у детей, к тому времени прочно закрепилась в обществе. При аутизме дети нормально развиваются до одного-двух лет, а затем начинают регрессировать. Этот период примерно совпадает с временем вакцинации MMR. Ученые пока точно не знают, что приводит к аутистическому расстройству, и такой диагноз заставляет родителей думать о том, что они могли сделать неправильно. Их чувство вины — благодатная почва для мошенников, которые предлагают простое объяснение: во все виновата вакцинация.
Педиатрическое академическое общество представило новый обзор научных доказательств в отношении неблагополучных последствий после вакцинации. Аутизм, астма и многие другие серьезные заболевания, используемые антипрививочниками в качестве доводов против вакцинации, в этот список не вошли.
Ранее считалось, что последствий существует 47, после исследования оказалось, что на самом деле последствий вакцинации всего 12! И, конечно, они бывают крайне редко.
Список подтвержденных побочных реакций:
- Анафилаксия (аллергическая реакция).
- Артрит (легкий, острый, преходящий и не хронический).
- Дельтовидный бурсит из-за неправильно введенной вакцины.
- Диссеминированная ветряная оспа после вакцины против нее, возникающая только (!) у людей с иммунодефицитом.
- Энцефалит.
- Фебрильные судороги.
- Синдром Гийена — Барре.
- Гепатит, возникающий только (!) у людей с иммунодефицитом после вакцины против ветряной оспы (и только после нее).
- Опоясывающий лишай.
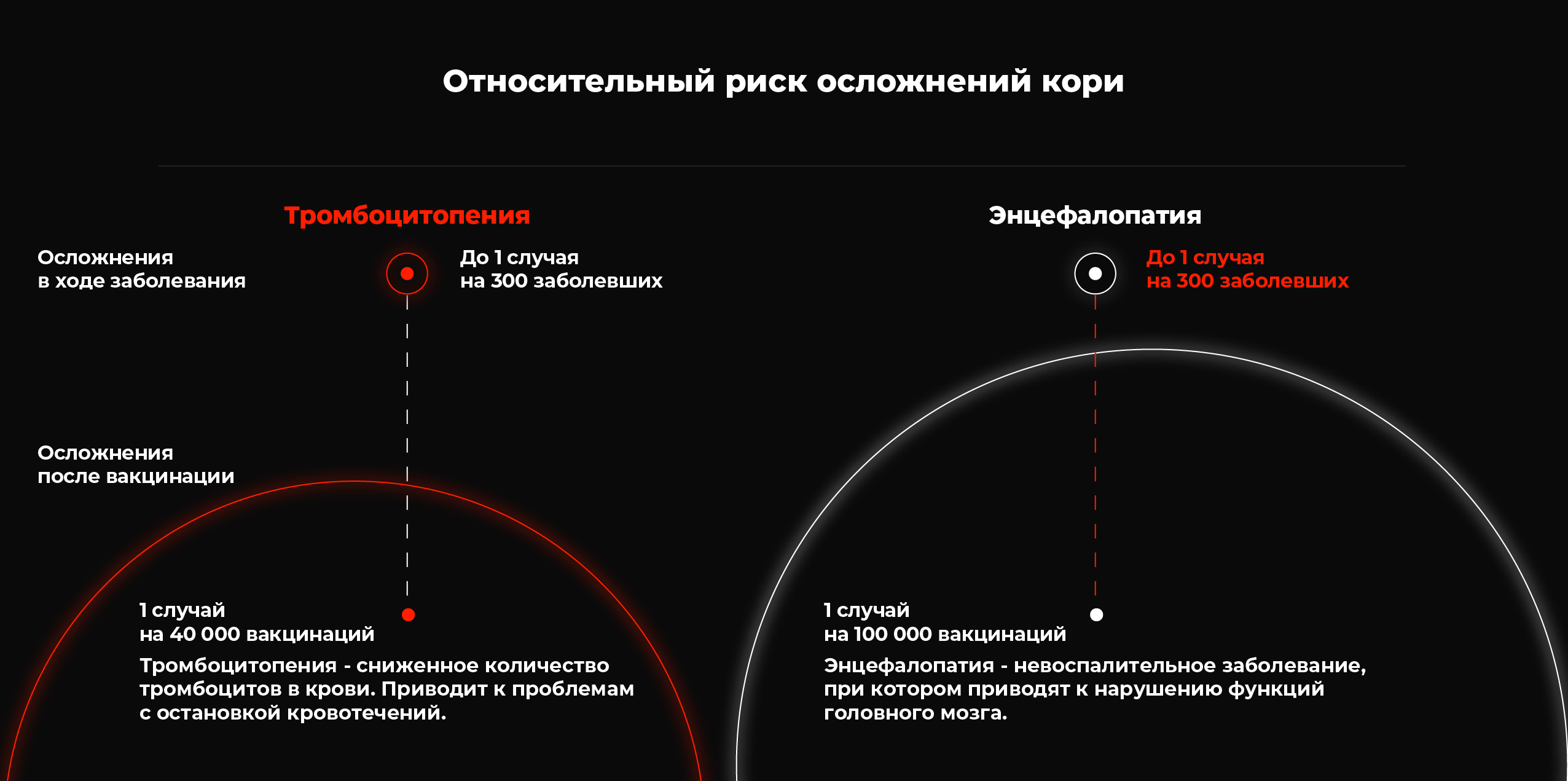
- Иммунная тромбоцитопеническая пурпура.
- Обморок.
- Менингит.
Вакцины против гриппа не вызывают астму, детские вакцины не вызывают аутизм, вакцины не вызывают диабет, вакцины, вводимые иммунокомпетентным лицам, не вызывают гепатит, вакцины против гриппа не вызывают миеломную болезнь (злокачественная опухоль) у взрослых, а вакцины против АКДС и гепатита В не вызывают синдром внезапной детской смерти (СВДС).
Согласно международному опросу The State of Vaccine Confidence, в 2016 году о своем недоверии к прививкам заявили 27% россиян — выше этот уровень только во Франции, а также Боснии и Герцеговине.
Аналитики ВОЗ считают, что причиной эпидемии кори стало резкое снижение уровня вакцинации по сравнению с первым десятилетием с начала века. Особенно этот спад заметен в маргинальных группах населения Европы, численность которых резко выросла в связи с миграционным кризисом. Однако предубеждения относительно вакцин существуют и у достаточно образованных граждан, которые относятся к среднему классу, говорится в исследовании.
Для борьбы с противниками вакцинации правительства Италии и Германии приняли закон, запрещающий принимать в школы и детские сады детей, не привитых от основных заболеваний. Речь идет о кори, краснухе, полиомиелите, брюшном тифе и других. Если таких детей все же приведут в образовательные учреждения, их родителям грозит штраф в размере до 500 евро.
В апреле о борьбе с распространением ложной информации о прививках задумались и российские чиновники. По словам первой замглавы Минздрава Татьяны Яковлевой, министерство готовит законопроект, предусматривающий административную ответственность за распространение призывов к отказу от прививок.

Руководство стримингового сервиса YouTube, который называют одним из главных распространителей теорий заговора и антинаучной информации, также делает попытки заблокировать ролики, рассказывающие о вреде прививок. Однако действия сервиса пока больше похожи на точечную атаку, чем на полноценную борьбу с таким контентом.
[youtube.player]Читайте также:



