Плоскоклеточная папиллома слезного мясца
Опухоли конъюнктивы – доброкачественные и злокачественные новообразования тонкой прозрачной оболочки глаза, покрывающей переднюю часть склеры и внутреннюю поверхность век. Проявляются косметическим дефектом. Возможны нарушения зрения. Злокачественные опухоли конъюнктивы способны к прорастанию окружающих тканей и метастазированию. Диагноз устанавливается офтальмологом с учетом жалоб и результатов осмотра структур глаза. Лечение – традиционное хирургическое вмешательство, лазерная эксцизия, лазерная коагуляция, электрокоагуляция, криотерапия, местная медикаментозная терапия.
Общие сведения
Опухоли конъюнктивы – группа эпителиальных, пигментных, сосудистых опухолей, исходящих из конъюнктивальной оболочки. Доброкачественные опухоли чаще выявляются в детском возрасте, нередко носят врожденный характер. Злокачественные и предраковые поражения преимущественно диагностируются у людей пожилого и старческого возраста. В большинстве случаев опухоли конъюнктивы происходят из эпителиальных или пигментных клеток, реже – из субэпителиальных слоев. Прогноз, как правило, благоприятный для жизни (за исключением меланомы), однако некоторые новообразования, в том числе и доброкачественные, могут становиться причиной нарушений зрения и изменений структур глаза. Лечение осуществляют специалисты в области онкологии и офтальмологии.

Доброкачественные опухоли конъюнктивы
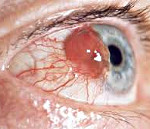
Папиллома – достаточно распространенная опухоль конъюнктивы эпителиального происхождения. Возникает в первые дни жизни. Представляет собой одиночные или множественные мягкие узелки с большим количеством мелких сосудов, придающих новообразованиям красноватую или розоватую окраску. Опухоли конъюнктивы располагаются на тонкой, часто кровоточащей ножке. Склонны к рецидивированию. Редко подвергаются злокачественному перерождению. Лечение – оперативное вмешательство, криодеструкция, при множественных папилломах – лазерная вапоризация или аппликации митомицина.
Стационарный невус – еще одна часто встречающаяся опухоль конъюнктивы. Происходит из меланинсодержащих клеток. Составляет около 20% от общего количества доброкачественных новообразований этой оболочки глаза. Обычно возникает в детском возрасте. Пигментная опухоль конъюнктивы выглядит как плоское гладкое пятно желтоватого или коричневатого цвета с четкими контурами. У трети невусов пигментация отсутствует. При отсутствии роста и признаков озлокачествления лечение не требуется.
Дермоид (дермоидная киста конъюнктивы, липодермоид) – врожденная кистозная опухоль конъюнктивы, содержащая элементы эктодермы. Как и стационарные невусы, составляет около 20% от общего количества доброкачественных новообразований конъюнктивы. Может быть одно- или двухсторонней. Обычно локализуется снаружи от роговицы. Представляет собой овальный эластичный узел желтоватой окраски. Может прорастать роговицу. Дермоиды большого размера могут ограничивать движения глазного яблока. Лечение - хирургическое иссечение.
Гемангиома – опухоль конъюнктивы сосудистого происхождения. Имеет врожденный характер. Как правило, располагается во внутреннем углу глаза. Выглядит как скопление сильно извитых синюшных сосудов. На ранних стадиях показано удаление лазером, в последующем – электрокоагуляция.
Лимфангиома – редкая опухоль конъюнктивы, происходящая из стенок лимфатических сосудов. Обычно выявляется у взрослых. Представляет собой эластичное подвижное образование обычной или розовато-желтой окраски, не меняющее объем при надавливании. Эта опухоль конъюнктивы склонна к медленному, но неуклонному росту. При отсутствии лечения может достигать больших размеров, препятствовать нормальным движениям глазного яблока и становиться причиной грубых косметических дефектов. После удаления может рецидивировать. Лечение хирургическое.
Переходные опухоли конъюнктивы
Эпителиома Боуэна – облигатное предраковое поражение конъюнктивы эпителиального происхождения. Как правило, возникает в зрелом возрасте. Локализуется рядом с лимбом. На начальных стадиях опухоль конъюнктивы представляет собой плоскую либо слегка выдающуюся светло-серую бляшку. В последующем становится более массивной, больше возвышается над поверхностью, приобретает перламутровый оттенок. Может прорастать роговицу. Лечение – хирургическое вмешательство (возможно в сочетании с пред- и послеоперационной обработкой митомицином), короткодистанционная рентгенотерапия.
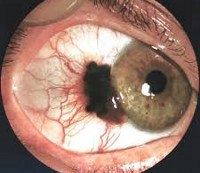
Приобретенный меланоз – предраковая пигментная опухоль конъюнктивы. Обычно возникает в возрасте 40-50 лет. Выглядит как плоское темное пятно с четкими контурами. Может поражать значительную часть конъюнктивы и переходить на роговицу. Продолжительность и особенности течения этой опухоли конъюнктивы существенно варьируют. Иногда отмечается спонтанное выздоровление. У 25-75% больных наблюдается озлокачествление. Лечение – электрокоагуляция, лазерная коагуляция, при появлении признаков малигнизации – лучевая терапия.
Прогрессирующий невус – предраковая опухоль конъюнктивы, происходящая из пигментных клеток. Цвет новообразования может различаться от темно-коричневого до светло-желтого или розоватого. Наблюдается увеличение размера, появление пестрой окраски (чередования пигментированных и непигментированных областей), размытость контуров и увеличение количества сосудов. Лечение оперативное.
Злокачественные опухоли конъюнктивы
Рак конъюнктивы – первичная злокачественная опухоль конъюнктивы, обычно возникающая на фоне предраковых заболеваний. Диагностируется редко, поражает преимущественно людей старшего возраста. Мужчины болеют чаще женщин. Фактором риска является постоянная чрезмерная инсоляция. По внешнему виду опухоль конъюнктивы может напоминать болезнь Боуэна или ороговевающую папиллому. Представляет собой сероватую или белесоватую пленку, пронизанную телеангиэктазиями, либо скопление узелков розоватой окраски. В процессе роста опухоль конъюнктивы распространяется на близлежащие ткани, может прорастать орбиту, давать метастазы в шейные и околоушные лимфоузлы.
Рак также может локализоваться на внутренней стороне века. Такие новообразования протекают более злокачественно по сравнению с опухолями конъюнктивы, расположенными в области склеры. На начальных стадиях узел растет внутриконъюнктивально, вызывая утолщение и уплотнение века. В последующем возможно изъязвление. При прогрессировании опухоль конъюнктивы распространяется на слезное мясцо, роговицу и конъюнктиву склеры, но не прорастает тарзальную пластинку.
Диагноз устанавливается на основании осмотра и результатов биопсии. Ограниченные узлы небольшого размера подлежат оперативному удалению. Возможно использование диатермокоагуляции. При больших опухолях конъюнктивы применяют рентгенотерапию или бета-терапию. При поражении орбиты выполняют экзентерацию глазницы. Прогноз достаточно благоприятный. При опухолях, не распространяющихся на орбиту, отсутствие рецидивов в течение 5 лет после окончания лечения отмечается у 50-80% пациентов.
При прогрессировании может давать начало новым узлам в области конъюнктивы, прорастать склеру и орбиту, а также метастазировать в регионарные лимфоузлы и отдаленные органы. Лечение оперативное. На ранних этапах выполняют удаление опухоли конъюнктивы с окружающими тканями, при прорастании склеры осуществляют энуклеацию глазного яблока, при прорастании орбиты – экзентерацию глазницы. Применяют рентгенотерапию и химиотерапию. Прогноз в большинстве случаев неблагоприятный.
[youtube.player]
Плоскоклеточная папиллома – это патологический нарост на поверхности эпидермиса, относящийся к группе опухолевых новообразований доброкачественного типа. Развивается из плоского эпителия кожи в результате активности папилломавируса человека. Чаще всего болезнь поражает слизистую поверхность гортани, а также пищевода, матки, прямой кишки. Появляется на коже лица, шеи, ладоней и ступней.
Плоскоклеточная папиллома чаще всего встречается у женщин и мужчин старческого возраста. Но последние сведения медицинской статистики свидетельствуют о том, что наросты плоскоклеточного типа также встречаются и у людей более младшего возраста. По этой причине плоскоклеточное новообразование относится к числу наиболее распространенных кожных новообразований доброкачественного типа.
Новообразование часто проявляется в форме единичного нароста, или же множественных наростов.
Причины заболевания
Плоскоклеточная папиллома являет собой опухоль доброкачественного типа, которая формируется из плоского эпителия и стромы, состоящей из соединительного материала и кровеносных сосудов.
Визуально папиллома напоминает образование округлой формы, цвет ее может варьироваться от телесного до светло-коричневого, а диаметр – до 2,5-3 см. При прощупывании бородавка может быть как мягкой, так и плотной, ороговевшей.
Появление плоскоклеточной папилломы связано с непосредственной активностью папилломавируса человека. Вирус может проникнуть в организм человека следующим образом
- Сексуальный контакт с зараженным человеком – вагинальный, анальный, оральный.
- Использование чужих гигиенических принадлежностей – мочалок, полотенец, предметов посуды.
- Вирус может проникнуть бытовым путем – посредством рукопожатия с носителем папилломавируса, касание поручней в транспорте, дверных ручек.
- Пребывание в общественном месте – сауне, бассейне, бане, спортивном зале.
После попадания в человеческий организм вирус может на протяжении десятилетий абсолютно никак не проявлять себя, оставаясь в спокойном состоянии. Но при сочетании благоприятных факторов вирус активизируется, что и проявляется папилломами и бородавками.
Факторы, способствующие активизации папилломавируса:
- Пожилой возраст.
- Частые травмы, механические повреждения определенных участков кожи, ожоги.
- Болезни кожи, инфекционные заболевания хронического типа.
- Снижение иммунитета.
- Наследственный фактор.
- Химическое или физическое раздражение кожи – например, впоследствии фотохимиотерапии, длительного пребывания под прямыми солнечными лучами или посещения солярия, работа на производстве с вредными условиями, в результате которой человек тесно контактирует с канцерогенными веществами.
- Инфекционные болезни верхних дыхательных путей, хронический бронхит, ларингит.
Основная опасность плоскоклеточной папилломы заключается в том, что существует вероятность ее переобразования в злокачественную опухоль.
Как правило, момент заражения папилломавирусом проходит полностью незаметно для человека, а нарост диагностируется уже на поздних этапах.
Разновидности и признаки
Плоскоклеточная папиллома характеризуется множеством разновидностей, в зависимости от конкретного участка, где появилась патология.
Плоскоклеточная папиллома кожи – формируется абсолютно на любой части кожного покрова. Чаще всего новообразование локализуется в области лица, груди, веках, шеи, ступнях и ладонях. Болезнь сопровождается появлением выступающего нароста, постепенным ороговением кожи, в некоторых случаях возможно увеличение размеров лимфатических узлов. При поражении век диагностируется плоскоклеточная папиллома слезного мясца.
При наросте часто можно наблюдать опухлость, покраснение и отек кожи вокруг пораженного места, зуд, жжение, болезненные ощущения в области бородавки.
Плоскоклеточная папиллома гортани – заболевание сопровождается неприятным чувством присутствия какого-то чужеродного тела в гортани, затрудненным вдохом, возникновением затруднений при проглатывании, дикция и речь человека заметно нарушаются. Возникает боль при попытке пережевывания пищи. Также плоскоклеточная папиллома гортани провоцирует систематические инфекции верхних дыхательных путей.
Плоскоклеточная папиллома пищевода часто сопровождается появлением тяжести, неприятных ощущений в желудке, интенсивным слюноотделением, изжогой, отрыжкой, тошнотой. Человека могут беспокоить регулярные боли в желудке. Также характерными признаками плоскоклеточного новообразования пищевода считается зловонный запах изо рта, затруднения при глотании пищи, появление рвоты, в некоторых случаях с примесью крови.
Папиллома матки – характеризуется болезненными ощущениями в нижней части живота, появлением обильных влагалищных выделений, маточных кровотечений, слабостью и повышенной утомляемостью.
Также выделяются плоскоклеточные папилломы языка, губ, слизистой поверхности щек, мочеполовой системы, прямой кишки.
Диагностика и лечение
Диагностика плоскоклеточной папилломы заключается в комплексном врачебном осмотре, а также проведении спектра лабораторных исследований – эндоскопии, биопсии тканей нароста, гистологии, контрастной рентгенографии, МРТ, сдаче общеклинических анализов крови и мочи.
Оптимальный метод лечения плоскоклеточных наростов определяется исключительно врачом на основе результатов всех лабораторных исследований. Ни в коем случае нельзя заниматься самолечением и пытаться избавиться от нароста самостоятельно. Существует высокая вероятность перерождения бородавки в злокачественную опухоль, поэтому процесс лечения должен находиться под строгим врачебным контролем.
На сегодняшний день для удаления плоскоклеточных новообразований применяются различные методики:
- Криодеструкция – удаление новообразования посредством жидкого азота.
- Диатермокоагуляция – предполагает устранение наростов при помощи высокочастотных импульсов тока.
- Радиохирургический метод – удаление папилломы при помощи специального радиоинструмента.
- Лазерная техника – считается наиболее предпочтительной, так как отличается высокой эффективностью, безболезненностью и минимальными осложнениями. После лазера на коже не остается заметных шрамов и рубцов.
- Хирургическое удаление – на сегодняшний день применяется не часто, сопровождается болезненностью, длительным периодом восстановления, шрамами и рубцами на коже.
Плоскоклеточная папиллома – это доброкачественное новообразование, которое может принести серьезные проблемы со здоровьем. При появлении таких наростов очень важно своевременно обратиться за врачебной помощью и пройти курс лечения.
[youtube.player]Опухоли конъюнктивы и роговицы рассматриваются в одной главе, так как эпителий роговицы топографически является продолжением эпителия конъюнктивы.
Богатая соединительнотканная база конъюнктивы служит основой для возникновения широкого спектра опухолей.
В конъюнктиве и роговице преобладают доброкачественные опухоли, среди них дермоиды и дермолипомы, пигментные опухоли.
Реже встречаются мягкотканные новообразования. Опухоли конъюнктивы часто встречаются в детском возрасте, при этом доброкачественные новообразования составляют более 99 %
Дермоид
Дермоид представлен беловато-желтым, тестоватой консистенции образованием, расположенным чаще вблизи наружного лимба, в ряде случаев имеет нижненаружную локализацию (рис. 4.1).

Рис. 4.1. Дермоид конъюктивы и роговицы. а — общий вид. б — гистопрепарат
Иногда дермоид распространяется глубоко в тенонову капсулу, под глазные мышцы. Описаны анулярные дермоиды, окружающие роговицу по лимбу. При такой локализации опухоль рано распространяется на роговицу.
К новообразованию подходят расширенные сосуды. Распространяясь на роговицу, опухоль может прорастать до глубоких ее слоев. Поверхность дермоида на роговице гладкая, блестящая, цвет белый. Почти у 76 % больных с длительно существующим дермоидом развивается роговичный астигматизм. Дермолипома — это дермоид с большим содержанием жировой ткани. Локализуется чаще в области сводов.
В образовании находят элементы потовых желез, жировых долек, волос.
Диагноз не вызывает затруднения на основании клинической картины.
Лечение хирургическое. Удаление дермоида следует делать рано, не позднее 8-месячного возраста во избежание появления зрительных нарушений. Очень важно при удалении дермоида четко выделить и оберегать от ранения латеральную и/или верхнюю прямые мышцы.
Повреждение мышц — одно из наиболее частых осложнений. При распространении на роговицу показана ламеллярная конъюнктивокорнеосклерэктомия с одновременным замещением послеоперационного дефекта конъюнктивально-роговичным лоскутом.
Прогноз для жизни и зрения хороший. Дермоид и дермолипома растут вместе с глазом. Самостоятельной тенденции к росту не имеют.
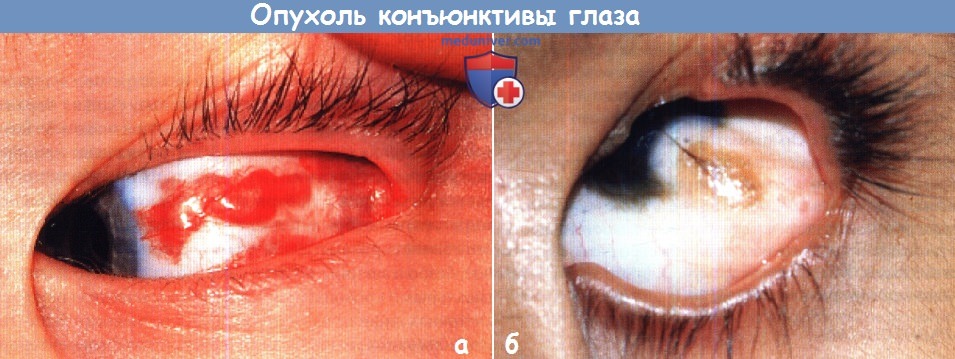
Папиллома
На конъюнктиве папиллома встречается чаще в первые две декады жизни, может быть представлена двумя типами поражения.
Первый тип (неороговевающая папиллома). Встречается у детей и подростков, представлен множественными узелками, рост которых может быть инициирован хронической инфекцией, папилломатозным вирусом человека, что подтверждает присутствие у некоторых детей наряду с поражением глаза папиллом других локализаций или вульгарных бородавок на коже рук.
Опухоль представлена множественными узелками, преимущественно локализующимися в нижнем конъюнктивальном своде. Отдельные узелки можно наблюдать в конъюнктиве глаза или на полулунной складке. Узелки полупрозрачны, поверхность их гладкая. Они состоят из отдельных долек, пронизанных собственными сосудами, что придает им красновато-розовый цвет.
Мягкая консистенция, тонкое основание в виде ножки делает их подвижными и легкоранимыми. Такая форма папилломы может сопровождаться конъюнктивитом: между отдельными дольками задерживается отделяемое, которое легко инфицируется. Поверхность узелков кровоточит даже при самом легком касании стеклянной палочкой.
Второй тип (ороговевающая папиллома). Встречается у более старших, локализуется, как правило, вблизи лимба.
Опухоль представлена одиночным, неподвижным, серовато-белым узлом на широком основании. Поверхность его шероховатая, дольки плохо различимы, но при биомикроскопии хорошо видны в каждой из них сосудистые петли. При локализации вблизи лимба папиллома распространяется на роговицу, где имеет вид сероватого, полупрозрачного образования (рис. 4.2; 4.3).

Pиc. 4.2. Папиллома конъюнктивы и роговицы

Pиc. 4.3. Папиллома конъюнктивы. а — общий вид. б — гистопрепарат
Первый тип представлен неороговевающими сосочковыми разрастаниями, в центре которых расположены сосудистые петли. Для второго типа, как показала Г.Г.Зиаигирова (1980), характерна сосочковая гиперплазия эпителия с выраженными явлениями пара- и гиперкератоза.
Диагноз устанавливают на основании клинической картины, данных биомикроскопии.
Дифференциальный диагноз следует проводить с плоскоклеточной карциномой и эпителиомой Боуэна.
Прогноз при неороговевающей папилломе хороший. При ороговевающей папилломе описаны случаи озлокачествления. При полном удалении прогноз хороший.
Онкоцитома
Опухоль имеет вид кисты размерами не более 5 мм.
Прогноз хороший, так как опухоль характеризуется доброкачественным течением.
Лимфома
Лимфома конъюнктивы встречается обычно после 3-го десятилетия жизни.
По современной классификации под термином "лимфома" объединяют три группы заболеваний:
1) идиопатическое воспаление;
2) реактивную лимфоидную гиперплазию, или доброкачественную лимфому;
3) злокачественную лимфому.
В конъюнктиве чаше встречаются последние две группы.
Доброкачественная лимфома, или реактивная лимфоидная гиперплазия, по нашим данным, составляет 3-5 % от всех опухолей конъюнктивы, направляемых на лучевую терапию в наше отделение. Встречается после 30 лет, несколько чаще у женщин. Может быть представлена гиперплазией фолликулярного типа (до 40 %) или лимфоидной инфильтрацией диффузного характера (до 60 %).
Доброкачественная лимфома проявляется постепенно увеличивающимся отеком одного, чаще обоих век. Пациент может предъявлять жалобы на чувство инородного тела. Под веком в области переходных складок конъюнктива утолщена в виде валика, мутная, но сохраняет блестящую поверхность (рис. 4.6). Цвет ее желтовато-розовый.

Рис. 4.6. Лимфома конъюнктивы
Опухоль распространяется на полулунную складку, бульбарную конъюнктиву в виде валикообразных разрастаний вокруг лимба. В свете щелевой лампы при фолликулярной форме видны крупные дольки, при диффузной — определяется валикообразное утолщение мягковатой консистенции, смещаемое над глубжележащими тканями. Процесс никогда не распространяется в орбиту.
Опухоль представлена доброкачественной пролиферацией лимфоидных фолликулов. формирующихся в основном зрелыми полиморфными малыми лимфоцитами, плазматическими клетками, в которых находят митотическую активность. Иммуногистохимически определяют Т- и В-клетки-маркеры.
Диагноз лимфомы базируется на основании биомикроскопической картины с обязательным гистологическим подтверждением.
Дифференциальный диагноз необходимо проводить со злокачественной лимфомой.
Первичный приобретенный меланоз
Первичный приобретенный меланоз на конъюнктиве, как правило, односторонний. Опухоль возникает в среднем возрасте. Может появляться в любом участке конъюнктивы, в том числе в сводах и пальпебральной конъюнктиве.
Характерно появление новых зон пигментации в процессе роста опухоли, окраска — интенсивно темная, очаги плоские, с достаточно четкими границами (рис. 4.9). Локализуется в любых отделах конъюнктивы. Достигая лимбальной зоны, опухоль легко распространяется на роговицу.

Рис. 4.9. Первичный приобретенный меланоз конъюнктивы. Длительность наблюдения 15 лет
Выявляют пролиферацию меланоцитов, в норме присутствующих в конъюнктивальном эпителии.
Выделяют два гистологических типа опухоли:
1) первичный приобретенный меланоз без клеточного атипизма;
2) с грубой атипией мелких веретенообразных или эпителиоидных клеток.
Формирующиеся гнездные скопления клеток постепенно диффузно распространяются во всех эпителиальных слоях, образуя пласты, напоминающие меланому in situ, Первый тип характеризуется редкой малигнизацией, при втором типе меланома возникает в 75-90% случаев.
Диагноз устанавливают на основании данных биомикроскопии. 32Р-тестирование информативно лишь при переходе в меланому. В случае затруднения с диагностикой приходится прибегать к биопсии.
Дифференциальный диагноз проводят с меланомой и вторичным меланозом конъюнктивы, который может возникнуть при беременности, аддисоновой болезни, токсическом действии некоторых лекарственных препаратов (мышьяк, хлорпромазин, эпинефрин).
Рекомендуется широкая лазерная или электроэксцизия опухоли с предварительными аппликациями 0,04 % раствора митомицина С. Неплохие результаты дает криодеструкция как самостоятельный метод лечения при небольшом распространении опухоли или в комбинации с другими методами. При поражении сводов и тарзальной конъюнктивы большая эффективность лечения достигается при использовании брахитерапии стронциевыми офтальмоаппликаторами.
Прогноз для зрения и жизни серьезный в силу частого озлокачествления первичного приобретенного меланоза, особенно при выявлении второго гистологического типа опухоли. Особую важность приобретает диспансерное наблюдение за больными: их следует осматривать каждые 3-6 мес.
А.Ф.Бровкина, В.В.Вальский, Г.А.Гусев
а) Гамартомы конъюнктивы. Гамартомой называется врожденное разрастание нормальных тканей в зоне их нормальной локализации. Гемангиомы — наиболее часто встречающиеся гамартоматозные новообразования. Они бывают двух типов: капиллярные и кавернозные. Капиллярный тип встречается чаще; эти гемангиомы могут являться изолированными новообразованиями конъюнктивы или частью новообразования, прорастающего также в глазницу и веки.
Эти новообразования выявляются вскоре после рождения и представляют собою выступающие над поверхностью мягкие узелки, которые обычно растут и становятся выраженными в первый год жизни, после чего начинается их инволюция. В подавляющем большинстве случаев активного вмешательства не требуется.
Изредка в процесс могут вовлекаться веки, периорбитальные ткани, конъюнктива и глубжележащие ткани глазницы. Обширные ангиоматозные изменения могут препятствовать визуализации роговицы. Распространение процесса на веки вызывает птоз. Более глубокое поражение глазницы может вызывать экзофтальм, усиливающийся при выполнении пробы Вальсальвы. При сдавлении опухолью глазного яблока может развиваться астигматизм.
Вследствие анизометропии или, реже, депривации, может развиться амблиопия. В некоторых случаях заболевание сопровождается сдавлением зрительного нерва, косоглазием и ксеротическим кератитом.
Местное или системное введение стероидов или терапия пропранололом применяются при необходимости (почти всегда) при наличии глазничного компонента; эффективность составляет 30-60%. Системное введение интерферона альфа-2а, ранее применявшееся в качестве терапии резерва при жизнеугрожающих гемангиомах более не используется из-за побочных эффектов.
Кавернозная гемангиома — гораздо более редкое и объемное новообразование, чем капиллярная. Для нее более характерно поражение глубжележащих структур. Эта опухоль самостоятельно не регрессирует и удаляется оперативным путем.
а - Субконъюнктивальная капиллярная гемангиома у в остальном здорового ребенка.
Хотя при рождении она была очень крупной и спонтанно регрессировала, сохраняется склонность к рецидивирующим субконъюнктивальным кровоизлияниям.
В этом случае гематома ограничена субконъюнктивальной тканью, но, как видно, растет кпереди.
б - Дермоид. Височный лимбальный дермоид у пятилетнего мальчика, вызывающий выраженный астигматизм. На поверхности виден рост волос.
б) Хористомы конъюнктивы. Хористомы — врожденные опухоли, состоящие из аномально локализованных нормальных пролиферирующих клеток. Дермоиды и липодермоиды — наиболее часто встречающиеся на конъюнктиве хористомы. Дермоиды — плотные новообразования, часто локализующиеся на лимбе. Их поверхность либо гладкая куполообразная, либо кератинизированная, содержащая волосы. Дермоид содержит все ткани кожи, в том числе придатки кожи — сальные железы и волосы. Они могут развиваться изолированно или являться частью синдрома Goldenhar (окулоаурикуловертебральная дисплазия), при котором также поражаются структуры, развивающиеся из первой жаберной дуги.
Для дермоидов характерна тенденция к росту в пубертатный период. Обычно они протекают бессимптомно, но большие дермоиды могут вызывать раздражение, косметические дефекты или выраженный астигматизм. В таких ситуациях возможно хирургическое удаление. Поскольку для этих опухолей характерно прорастание более глубоких структур, во время операции должна быть доступна донорская роговица или склера.
Липодермоиды — более мягкие новообразования желтого цвета, часто развивающиеся в области наружной спайки. В большинстве случаев их заднюю границу четко определить не удается. Гистологически придаточные структуры кожи не выявляются. Они редко требуют лечения. Оперативное лечение, если оно необходимо, должно выполняться предельно осторожно, чтобы избежать повреждения других структур, особенно слезной железы, и потому, что обширное иссечение провоцирует развитие симблефарона.
в) Эпителиальные опухоли конъюнктивы. Плоскоклеточные папилломы у детей выглядят как мясистые, часто множественные, опухоли на ножке. Они имеют сосудистую ножку, окруженную акантозным эпителием и встречаются на слезном мясце, в сводах и на краях век. Они вызываются вирусом папилломы человека 6 типа. Распространение вируса может вызвать появление на поверхности обширных сливных зон поражения. Поверхность папилломы разрастается наподобие ветвей дерева с мелкими сосудистыми ответвлениями на поверхности. Местное применение митомицина (0,02%) эффективно уменьшает размеры опухоли.
Препарат закапывается дважды в день в течение 15 дней. В зависимости от наблюдаемого эффекта, курс лечения можно повторить дважды или трижды через интервалы в 15 дней. Местное лечение интерфероном также представляется оправданным. Если лечение этими препаратами не принесло результатов, новообразование можно иссечь и выполнить криокоагуляцию.
Кератоакантомы характеризуются псевдоэпителиматозной гиперплазией с островком кератинизации в центре. Эта опухоль выглядит как безболезненный плотный серо-белый кератинизированный узел; в течение 3-4 недель отмечается его интенсивный рост. Эту доброкачественную опухоль часто ошибочно принимают за плоскоклеточную карциному. Лечение заключается в полном хирургическом иссечении с криокоагуляцией основания.
г) Лимфангиэктазия конъюнктивы. Это состояние характеризуется расширением лимфатических сосудов, которое бывает местным или диффузным. Новообразование обычно развивается в интерпалпебральном пространстве, из-за сообщения с веной в нем эпизодически может скапливаться кровь, что может вызывать отек окружающей конъюнктивы и гипосфагму. Мелкие новообразования подлежат наблюдению, крупные требуют иссечения.
д) Лимфангиомы конъюнктивы. Эти редкие опухоли представляют собою выстланные эндотелием гамартоматозные пролифераты. Связи с какими-либо наследственными или системными факторами не выявлено. На конъюнктиве они клинически проявляются в виде прозрачных сосудов с заполненными прозрачной жидкостью кистами различного размера, изолированными или разбросанными между заполненными кровью сосудами гемангиомы. Могут увеличиваться при выполнении пробы Вальсальвы. Кровоизлияние в лимфангиому глазницы может вызвать быстро нарастающий экзофтальм и требует оказания неотложной офтальмологической помощи: наличие субконъюнктивальной и буккальной ткани лимфангиомы может указывать на этиологию состояния.
е) Рабдомиосаркома конъюнктивы. Это наиболее часто встречающаяся у детей злокачественная опухоль глазницы. Конъюнктива является источником первичной опухоли примерно в 12% случаев рабдомиосаркомы глазницы. Обычно опухоль поражает верхние и верхне-носовые отделы. Опухоль выглядит как светло-коричневое выступающее над поверхностью новообразование и может быть ошибочно принята за очаг воспаления, папиллому, капиллярную гемангиому или кисту конъюнктивы. Неэффективность медикаментозной терапии и быстрое прогрессирование опухоли — характерные признаки, которые должны насторожить клинициста. Для диагностики прорастания в глазницу необходимо выполнение МРТ. Проводится лучевая терапия и адъювантная химиотерапия.
ж) Нейрофибромы и неврилеммомы конъюнктивы. Эти опухоли развиваются из шванновских клеток нервных волокон. Нейролеммомы представляют собою отдельные массы, тогда как нейрофибромы имеют вид неправильной формы новообразований и бывают местными или диффузными. Отдельные проявляющиеся клинически нейрофибромы подлежат удалению, диффузные опухоли лечатся периодическим частичным иссечением.
з) Ювенильная ксантогранулема конъюнктивы. Ювенильная ксантогранулема — идиопатическое заболевание, характеризующееся появлением у детей кожных высыпаний, при котором поражение конъюнктивы встречаются очень редко. Большинство случаев поражения конъюнктивы описаны у взрослых при отсутствии изменений кожи. Изменения конъюнктивы выглядят как солитарные выступающие над поверхностью новообразования вблизи лимба. Обычно они представляют собою округлые желтые/мясного цвета массы. При гистологическом исследовании выявляются липидные гистиоциты, клетки хронического воспаления и характерные гигантские клетки Touton.
Большинство новообразований конъюнктивы иссекаются с целью уточнения диагноза. Однако они могут регрессировать спонтанно или в результате местного применения стероидов.
[youtube.player]Читайте также:


