Переливание крови от герпеса и фурункулеза
Фурункулез – инфекционное заболевание, возбудителем которого является золотистый стафилококк. Он попадает через мелкие порезы и раны, образуя гнойные и болезненные воспаления. Болезнь быстро распространяется, поэтому к лечению следует приступать незамедлительно. Эффективным считается переливание крови при фурункулезе. Эта процедура показана людям любого возраста и пола.
Лечение фурункулеза
Переливание крови в медицине известно издавна. Переливание при фурункулезе устраняет возбудителя и укрепляет иммунные силы организма. В медицине процесс переливание крови принято называть гемотрансфузией. Кровь из вены вводят в чистом виде в мышечную зону. Никакой дополнительной обработки биологический материал не требует. Избавиться от фурункулов традиционным лечением невозможно, так как мази и гели устраняют только местные симптомы (зуд, боль, покраснение), но не самого возбудителя.
Переливание крови издавна используется в медицине и эффективно для лечения целого ряда заболеваний, среди которых и фурункулез
При лечении следует выяснить, что послужило причиной развития заболевания. Не устранив ее полностью, вылечиться не удастся. Перед гемотрансфузией необходимо пройти полную диагностику организма и исключить возможные недуги.
Преимущества терапии
Гемотрансфузия помогает избавиться не только от инфекции, но и от множества других сопутствующих заболеваний. Она очищает кровь, устраняет застойные явления и выводит токсины, которые годами накапливались в плазме. В результате нормализуется работа печени, ЖКТ и сердечно-сосудистой системы. В крови улучшаются качественные показатели, вырабатывается больше красных телец, отвечающих за защитные силы организма. У человека после гемотрансфузии:
- улучшается самочувствие;
- ускоряется заживление ран и мелких царапин;
- нормализуется обмен веществ;
- проходит зуд и болезненные ощущения;
- старые фурункулы подсыхают, а новые перестают появляться;
- проходит угревая сыпь, акне и другие мелкие дефекты кожи;
- кожа становится чистой и приобретает здоровый оттенок.
После переливания ослабленный организм начинает быстро реагировать на любые чужеродные микроорганизмы и отторгать их, купируя очаги воспаления. Если терапия дала низкий результат или вовсе не помогла, проводят терапию антибиотиками, а гемотрансфузию повторяют через несколько месяцев.
Переливание крови для лечения фурункулов, позволяет укрепить иммунитет и избавиться от фурункулов, а, также, угрей и прыщей
Техника проведения
Как делают переливание крови при фурункулезе? Процедура несложная. Ее проводят поэтапно, увеличивая количество изъятой крови. На начальном этапе из вены берут 1–2 мг материала и вводят его в ягодицу. На следующий день дозу увеличивают до 2 мг, и так далее. Увеличение на 1 мг проводят на протяжении 10 дней, после чего начинают уменьшать. Терапия занимает 15 дней. Процедура не является болезненной.
После первого укола пациенты могут наблюдать некие уплотнения под кожей, это считается нормой, принимая во внимание тот факт, что кровь довольно плотное вещество и плохо рассасывается. Эти уплотнения могут вызывать неприятные ощущения. Чтобы от них избавиться, врачи рекомендуют массировать места уплотнений. Чем быстрее они рассосутся, тем скорее пройдет дискомфорт. Чтобы уменьшить боль от образовавшейся шишки, можно использовать:
- грелку;
- компрессы со спиртом;
- йодистую сетку.
После 5 сеансов организм адаптируется, и дискомфорт проходит. Результат от гемотрансфузии будет заметен не сразу, а только через две недели, когда курс полностью будет закончен.
В последнее время используют переливание с обогащением озоном. Изъятая из вены кровь пациента насыщается озоном. Она становится более активной в борьбе с вирусами и бактериями. Такой метод позволяет повысить иммунитет и добиться результата в лечении фурункулов намного быстрее.
Процедура переливания крови, которая применяется для лечения фурункулов, технически достаточно проста и, при минимальных навыках, может выполняться в домашних условиях
Можно ли проводить гемотрансфузию самостоятельно?
Многие пациенты, не желая находиться в стационаре кожвендиспансера, спрашивают, возможно ли подобное лечение на дому. Ответ будет утвердительным. Главная задача при гемотрансфузии — правильно взять биологический материал из вены и ввести его как можно быстрее в ягодицу. Если вы самостоятельно можете с этим справиться или у вас дома есть медицинские сотрудники, то лечение может проходить в домашних условиях.
Перчатки и шприцы должны быть одноразовыми. Необходимо следить за временем изъятия и количеством. Если вы не уверены, что справитесь самостоятельно или не сможете обеспечить полную стерильность, лучше обратиться в клинику. Шерсть животных, пыль и некоторые другие бытовые проблемы могут отрицательно сказаться на самой процедуре и вызвать осложнения или обострение фурункулеза.
Противопоказания к процедуре
Гемотрансфузия при фурункулезе не имеет противопоказаний. Она может не дать результата, если заболевание запущено и имеются сопутствующие болезни. Однако при этом оно и не навредит. Минусом переливания может стать болезненность, которую ощущают гиперчувствительные люди. Если у человека низкий болевой порог, то ему два раза придется пережить стресс – во время прокалывания вены при изъятии материала и когда прокалывают ягодичную мышцу для вливания крови. Процедура дает результат в 85% случаев, поэтому потерпеть все же следует.
Если имеются онкологические заболевания в организме или во время беременности, целесообразность терапии определяет врач в индивидуальном порядке.
Переливание редко является самостоятельной процедурой в лечении фурункулов. В комплексе назначаются местные препараты, которые снимают нагноение и предотвращают развитие бактериальной инфекции в ране. Во время терапии фурункулеза необходимо ограничить или полностью исключить водные процедуры. Влажная и теплая среда создает благоприятные условия для размножения бактерий, поэтому даже правильно проведенное переливания на дому, не даст никакого результата. В качестве гигиенических процедур проводят протирание кожи неагрессивными антисептиками. Для усиления результата назначают электрофорез с антимикробными средствами, а также вскрывают фурункул с последующим дренированием раны.
Лечение фурункулов долгий и изнурительный процесс, гораздо лучше вовсе избегать заболевания. Поможет в этом своевременное лечение мелких порезов и ожогов, регулярные гигиенические процедуры и здоровый образ жизни.
[youtube.player]
Фурункулез является инфекционным заболеванием, характеризующиеся образованием фурункул на теле. Достаточно неприятное зрелище и требует соответствующего лечения. Такие гнойные воспаления поражают волосяной фолликул, и вызывает инфекционное распространение. В частности речь идет о стафилококке. Наиболее частыми причинами распространения такого недуга является белый или золотистый стафилококк.
Причины появления фурункулеза
Причиной всем воспалениям является попадание определенного вида возбудителя. Так и в этом случае – попадает возбудитель и поражает волосяную луковицу, которые прилегают к ближним тканям. Так же не менее важным показателем является снижение иммунитета и ослабление организма. Поэтому при фурункулезе требуется не только местное лечение, но и общеукрепляющее.
Наиболее частой причиной распространения данного заболевания считают золотистого стафилококка. Именно он зачастую попадает на кожу человека и заражает при наличии некоторых травм или даже мелких порезов. В это время, когда кожа и так нуждается в защите, ее атакует инфекция и возникает воспаление. Даже самое малейшее воспаление может дать толчок для распространения инфекции в широком кругу. Так и возникают на коже изначально характерные покраснения, а после формируются фурункулы. Так же можно сказать еще раз, что в качестве местного возбудителя существует стафилококк, а в качестве общего – снижение иммунитета.
Лечение фурункулеза переливанием крови
Уже давным-давно в медицине известны такие методы лечения, как переливание крови. Такой способ дает положительные результаты не только в качестве местного лечения, но и для укрепления иммунитета. Именно то, что необходимо, чтобы вылечить фурункулез. В медицине данная процедура называется аутогемотерапия – это переливание крови из вены в мышечную зону. При этом кровь не проходит никакой обработки, а вводится в чистом виде.
Аутогемотерапия предназначена для лечения прыщей, угрей, которые, к сожалению, не поддаются традиционным методам. Так же это лечение дерматитов и долго заживающих ран, для повышения иммунитета и соответственно при фурункулезе.
Как проводится переливание крови?
Переливание крови таким способом известно еще с 1905 года и сейчас его достаточно широко применяют не только в нетрадиционной медицине, но и в традиционной. Но, не смотря на это, на данный момент врачи не могут гарантировать полное выздоровление какого либо заболевания. Стоит сказать, что это лишь вспомогательный метод, стимулирующий работу крови и в общем организма для борьбы с недугом.
Таким образом, переливание помогает бороться с теми или иными проблемами, но редко когда показывает замечательные результаты без дополнительной терапии. Если делать все по правилам, то результат заметен только через две недели лечения.
Процедуру необходимо начинать постепенно и с каждым днем увеличивать количество крови. В первый день нужно взять из вены 1-2 мг крови и сразу же ввести в ягодицу. На следующий день это должно быть уже 2 мг, и с каждым днем увеличиваем на 1 мг. В течение 10 дней идем на увеличение, после чего наоборот уменьшаем.
Процедуру переливания нужно продолжать до первоначального количества крови, то есть в последний день вводим в ягодицу 1-2 мг крови (в зависимости от того, какая была первоначальная доза). В среднем курс аутогемотерапии должен состоять не больше чем 15 дней.

Можно ли делать переливание крови дома самостоятельно?
Данная процедура не славится особым умением и опасностью. В этом случае главное правильно взять кровь с вены и быстро ввести в ягодицу. Поэтому для начала нужен будет человек, который уже знаком с внутривенными уколами и осведомлен о том, как правильно нужно работать с венами. Если вы с легкостью сможете это сделать самостоятельно, то ничего нет страшного, если лечение фурункулеза с помощью переливания крови будет проходить в домашних условиях.
Главное, соблюдать все правила: использовать стерильный шприц и перчатки и с точностью следить за кровью и временем смой процедуры. Так же стоит напомнить, что у аутогемотерапии нет особых противопоказаний и подходит она всем. Эта процедура даже если не поможет, то и не навредит точно. Нужно только на одно обратить внимание: так как кровь достаточно плотное вещество для введения, то и рассасывается в мышечной ткани не очень хорошо. Поэтому, уже после первого укола могут ощущаться болезненные ощущения или даже уплотнения. Ко всему этому важно применять наружно лечение фурункула и тогда эффект будет более чем заметен уже в течение трех недель.
Лечение фурункулеза местной терапией
Местная терапия заключается в применении антибактериальных препаратов. Необходимо создать среду для уничтожения инфекции. Это могут быть протирания спиртом или перекисью водорода или же просто спиртовой настойкой йода. Так же можно применить специальную болтушку для прыщей, которая продается в любой аптеке.
Стоит отметить, что все фурункулы категорически запрещается выдавливать, так как можно еще больше занести инфекцию. А это различные осложнения – флегмон, абсцесс и другие. Достаточно часто применяют антибиотики в виде местных блокад. Но такие процедуры должен делать исключительно профессионал. К подкожным уколам нужно относиться с повышенной ответственностью, поэтому не экспериментируйте такое самостоятельно без опыта.
[youtube.player]Фурункул — острое гнойно-некротическое воспаление волосяного фолликула и сальной железы, изредка затрагивающее близлежащую клетчатку. Фурункулы могут располагаться где угодно, где есть волосяные фолликулы (то есть, за исключением ладонной и подошвенной областей), но наиболее частая локализация – спина, ягодицы, лицо, область шеи, предплечья. Фурункулёзом называют возникновение множественных фурункулов в любой области тела. Переливание крови при фурункулезе нередко является единственным эффективным методом лечения.
Причины
Фурункул – острое гнойно-некротическое воспаление волосяного фолликула и сальной железы, изредка затрагивающее близлежащую клетчатку. Могут располагаться где угодно на теле, где есть волосяные фолликулы (то есть, за исключением ладонной и подошвенной областей), но наиболее частая локализация – спина, ягодицы, лицо, область шеи, предплечья.
Среди причин появления фурункулеза лидирует золотистый стафилококк, (редко другие микроорганизмы). Он проникает в волосяной фолликул и вызывает гнойное воспаление, начиная активно размножаться и выделяя продукты жизнедеятельности. Возникает некроз фолликула, который затрагивает соседние ткани, увеличивая площадь поражения. Происходит данный процесс часто у людей с иммунодефицитами.
Лечение
Лечение фурункул обязательно включает иммунокоррекцию. Наиболее действенным является лечение фурункулеза переливанием крови. В медицинской практике эта процедура обозначается термином аутогемотрансфузия, или аутогемотерапия.
Пациенты часто задают вопрос: как делается переливание крови при фурункулезе? Забор крови проводят из вены, далее её вводят внутримышечно. Это довольно старый путь избавления не только от фурункулов, но и от угревой сыпи, различных дерматитов, медленно регенерирующих ран.
Вот, как проводится переливание крови:
- В первый день берётся кровь из вены и сразу вводится внутримышечно (1-2 мг), в ягодицу; на вторые и сутки увеличить дозу до 2 мг и затем ежедневно повышать дозу на 1 мг до 10 суток.
- Далее дозу следует уменьшать также, пока не будет достигнута первоначальная (1-2 мг). Использование аутогемотерапии при фурункуле в среднем должно длиться не более 15 суток.
Забор крови из вены для внутримышечного введения
При правильном выполнении, эффект обычно заметен только после двух недель лечения. Такая методика лечения фурункулеза переливанием крови стала известна достаточно давно, ещё с 1905 года. В настоящее время его используют и в традиционной, и в альтернативной медицине. Однако, несмотря на его известность, он не может обещать полное исцеление, тем более, что применяется как дополнительный метод к основному лечению.
У аутогемотерапии нет противопоказаний, так как навредить она не сможет, даже если и не даст никакого эффекта. Следует предупредить, что этот метод лучения фурункулов может быть несколько болезненным и неприятным, ведь кровь достаточно вязкая субстанция, поэтому и рассасываться в мышцах будет плохо. Даже после первого раза могут ощущаться плотные узелки. Кроме аутогемотерапии необходимо применять средства для наружного лечения фурункулёза, в таком случае видимые улучшения появятся в пределах трёх недель.
Помимо переливания крови при фурункулёзе, необходимо и другое лечение фурункул на теле. Это лечение местной терапией. Она основана на применении противомикробных средств.
Применение противомикробных препаратов
Фурункулы на теле необходимо протирать спиртом (камфорным, салициловым), перекисью водорода 2% или 5% настойкой йода. Можно использовать специальные болтушки от угрей, которые есть в каждой аптеке. Нельзя использовать согревающие компрессы, мази на жировой основе (чтобы избежать распространения вирусной инфекции).
Ни в коем случае не следует выдавливать фурункулы, это может быть опасно! Из-за выдавливания можно только усугубить состояние, предполагаемые осложнения: флегмоны, абсцессы.
Воспаление лимфоузлов приводит к лимфангииту, а затем к лимфадениту. Из-за гнойных масс часто возникают тромбофлебиты подкожных вен. Если фурункулы располагаются вблизи суставов, возможно поражение суставов — артриты.
Крайне опасны фурункулы челюстно-лицевой области, особенно с локализацией расположенные выше линии, соединяющей уголок рта и мочку уха. Инфекция с лёгкостью способна в короткий срок распространиться по венам и сосудам человека.
При тромбофлебите вен, инфекционный процесс распространяется по глазной вене и кавернозному синусу, гнойный тромбоз которого способен привести к особо опасным осложнениям – арахноидит головного мозга, менингит. Зачастую для местного лечения фурункулёза используют блокады антибиотиками.
Данные процедуры необходимо проходить только в медицинских учреждениях, а проводить их должен специалист. Поэтому для применения в домашних условиях они не подойдут. Во избежание осложнений не стоит делать подкожные инъекции – это работа для квалифицированного медицинского персонала.
Гемотерапия на дому
Если судить по описанию, то аутогемотерапия не кажется сложной, так можно ли делать переливание крови дома самостоятельно? Действительно, методика достаточно простая. Необходимы лишь полная стерильность и некоторые навыки (умение внутримышечного и внутривенного введения).
Важно правильно взять кровь и быстро её ввести, поэтому поначалу просто необходим человек с опытом проделывания подобных манипуляций. Если вы сами обладаете таким навыком, вполне можете выполнять переливание крови при фурункуле в домашних условиях.
Очень важно соблюдать стерильность, во избежание заражения крови и следить за временем выполнения процедуры.
[youtube.player]Лечение собственной кровью – распространенный метод, активно использующийся в терапии, онкологии, гематологии и косметологии. Чаще применяется классическая аутогемотерапия. Схемы лечения индивидуальны и зависят от общего состояния человека, иммунитета, целей, которые нужно достичь методом переливания.
Что такое аутогемотерапия
Название сложное, но процедура очень простая: у пациента берется собственная венозная кровь и вводится внутримышечно в ягодицу. При классическом методе она не подвергается каким-либо воздействиям, однако специалисты могут практиковать разные технологии: к примеру, встряхивать или смешивать с гомеопатическими препаратами, обрабатывать кровь лазером. Цель переливания крови из вены в ягодицу – усиление защитных сил организма для борьбы с болезнями и несовершенствами кожи, стимуляция метаболизма.
Метод доступен, стоит недорого, потому что для его проведения нужен лишь стерильный шприц. Обязательно присутствие квалифицированного специалиста, который не раз проводил процедуру. Если пациенту становится хуже, стоит немедленно прекратить лечение. Наилучшие результаты достигаются тогда, когда выполняется аутогемотерапия с озоном. Кровь, обогащенная активным кислородом, обладает лечебным действием.
Показания к переливанию крови из вены в ягодицу
Процедура рекомендована для:
- активации защитных и реабилитационных процессов организма;
- устранения гнойно-воспалительных процессов;
- лечения фурункулеза;
- ускорения заживления ран после операций, травм;
- повышения физической работоспособности;
- лечения анемии, пневмонии, инфекционных артритов, трофических язв;
- улучшения обмена веществ;
- выведения из организма токсинов, шлаков;
- улучшения микроциркуляции крови.
Аутогемотерапия эффективно используется для лечения гинекологических заболеваний. Кровь, введенная внутримышечно, помогает излечить генитальный герпес, устранить хронические воспалительные процессы, избавиться от папиллом, кондилом. Кроме этого процедура оказывает положительное влияние при бесплодии, спаечных процессах в матке, климактерическом синдроме.
Схема проведения аутогемотерапии
При классическом варианте лечения из вены берут кровь (объем от 5 до 25 мл) и сразу вводят в ягодичную мышцу. Если упустить момент, появятся сгустки, которые уже нельзя использовать. 1-2 дня – перерыв между процедурами. Как правило, результат достигается после 8-12 инъекций. Недопустимо введение крови больше указанных объемов, это может стать причиной воспалительных реакций, озноба, мышечной боли. Кроме классического варианта существуют другие – ступенчатый, с озоном, использование крови, подвергнутой различным химическим воздействиям, обработке лазером.
Этот метод более современный, превосходящий по эффективности классический. В среднем для лечения требуется не более 5-7 процедур. Курс – 1-2 раза в неделю. Перед использованием кровь смешивается с озоном в определенной концентрации. Специалистами используются:
- Малая аутогемотерапия. В шприц, в котором содержится озонокислородную смесь, набирают около 10 мл крови из вены и вводят пациенту.
- Большая аутогемотерапия. В стерильной емкости размешивают от 100 до 300 мл смеси и примерно 100-150 мл крови. После перемешивания используют по назначению.
Ступенчатая аутогемотерапия подразумевает введение малого количества крови – около 0,1-0,2 мл. Предварительно ее смешивают с несколькими гомеопатическими препаратами. Как правило, процедура занимает 4 этапа. Для инъекций можно использовать один шприц, главное, чтобы после каждого укола в нем оставалось незначительное количество крови. С 2 по 4 этапы содержимое интенсивно встряхивается и вводится пациенту.
Препараты для ступенчатой аутогемотерапии для каждого человека подбираются индивидуально. Иногда хватает использования комплексных средств с содержанием нозодов, чуть реже назначают ампульные гомеопатические монопрепараты, симптоматические лекарства. Ступенчатая аутогемотерапия зарекомендовала себя как проверенный способ избавления от вирусных инфекций, артрозов, хронических экземам, мигрени, токсического поражения печени.
Противопоказания
Аутогемотерапию не следует проводить при наличии онкологических, осложненных хронических заболеваний, во время беременности, лактации. Процедура не рекомендована, если у пациента наблюдаются психозы, тяжелая аритмия, острый инфаркт миокарда. Мнение о том, можно ли проводить аутогемотерапию, даст врач после предварительного осмотра, изучения результатов анализа.
Цена процедуры
В Москве и Московской области аутогемотерапию практикуют многие клиники, поскольку для ее проведения не требуется специальное оборудование. Если говорить о классическом методе, 1 инъекция обходится в сумму 600-1000 рублей. Чуть дороже стоит аутогемотерапия с озоном – цены варьируются в пределах 900-1000 рублей. Намного выше стоимость ступенчатой с использованием гомеопатических препаратов – все зависит от того, какие препараты будут использоваться для введения в ягодицу: пациенту придется потратить от 1300 до 1900 рублей за одну инъекцию.
Видео: как правильно делать малую аутогемотерапию
Отзывы
Александра, 34 года Переливание крови из вены в ягодицу мне делали по медицинским показаниям – долгое время не заживали фурункулы. Кроме этого на лице иногда выскакивали прыщи, которые сильно болели и мешали жить. Польза от процедуры огромная! Сходила всего на 5 процедур, а результат налицо – чистая, здоровая кожа без воспалений и покраснений.
Вера, 24 года Подруга, работающая врачом в частной клинике, уговорила меня попробовать аутогемотерапию. Долго не могла решиться, потому что боюсь вида крови, и очень пугают внутримышечные инъекции. Когда все же сделала, поняла, что этот метод – один из безболезненных и эффективных. После него у меня пропали воспалительные процессы и исчезли папилломы.
[youtube.player]Кира, 29 лет На протяжении 4 лет безуспешно лечилась от бесплодия: ходила по врачам, обращалась к бабкам и один раз делала заговор. Хотите узнать, что помогло? Аутогемотерапия! Ранее никогда не слышала об этом методе, прочитала о нем на форумах. Советую процедуру всем девочкам, у которых подобная проблема!
В настоящее время существует тенденция к росту хронических бактериальных и вирусных заболеваний, для которых характерны непрерывно рецидивирующее течение и малая эффективность антибактериальной и симптоматической терапии. Одним из таких заболеваний яв
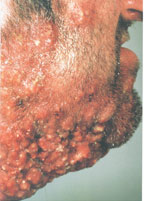
В настоящее время существует тенденция к росту хронических бактериальных и вирусных заболеваний, для которых характерны непрерывно рецидивирующее течение и малая эффективность антибактериальной и симптоматической терапии. Одним из таких заболеваний является хронический рецидивирующий фурункулез (ХРФ). Фурункул развивается в результате острого гнойно-некротического воспаления волосяного фолликула и окружающих его тканей. Как правило, фурункул является осложнением остеофолликулита стафилококковой этиологии. Фурункулы могут возникать как одиночно, так и множественно (так называемый фурункулез).
В случае рецидивирования фурункулеза диагностируется хронический рецидивирующий фурункулез. Как правило, он характеризуется частыми рецидивами, длительными, вялотекущими обострениями, толерантными к проводимой антибактериальной терапии. В зависимости от количества фурункулов, распространенности и выраженности воспалительного процесса ХРФ классифицируется по степени тяжести (Л. Н. Савицкая, 1987).
Тяжелая степень: диссеминированные, множественные, непрерывно рецидивирующие небольшие очаги со слабой местной воспалительной реакцией, не пальпируемыми или слегка определяющимися регионарными лимфатическими узлами. Тяжелое течение фурункулеза сопровождается симптомами общей интоксикации: слабостью, головной болью, снижением работоспособности, повышением температуры тела, потливостью.
Средняя степень тяжести — одиночные или множественные фурункулы больших размеров, протекающие с бурной воспалительной реакцией, с рецидивами от 1 до 3 раз в год. Иногда сопровождается увеличением регионарных лимфатических узлов, лимфангоитом, кратковременным повышением температуры тела и незначительными признаками интоксикации.
Легкая степень тяжести — одиночные фурункулы, сопровождающиеся умеренной воспалительной реакцией, с рецидивами от 1 до 2 раз в год, хорошо пальпируемыми регионарными лимфатическими узлами, без явлений интоксикации.
Чаще всего пациенты, страдающие фурункулезом, получают лечение у хирургов, в лучшем случае на амбулаторном этапе им проводится исследование крови на сахар, аутогемотерапия, некоторым назначают и иммуномодулирующие препараты без предварительно проведенного обследования, и в большинстве случаев они не получают положительного результата от проведенной терапии. Цель нашей статьи — поделиться опытом ведения больных с ХРФ.
Основным этиологическим фактором ХРФ считается золотистый стафилококк, который встречается, по разным данным, в 60–97% случаев. Реже ХРФ вызывается другими микроорганизмами — эпидермальным стафилококком (ранее считавшимся апатогенным), стрептококками групп А и В и другими видами бактерий. Описана вспышка заболеваемости фурункулезом нижних конечностей у 110 пациентов, являвшихся пациентами одного и того же педикюрного салона. Возбудителем данной вспышки являлся Mycobacterium fortuitium, причем этот микроорганизм был выявлен в ванночках для ног, используемых в салоне. В большинстве случаев ХРФ из гнойных очагов высеваются антибиотикорезистентные штаммы золотистого стафилококка. По данным Н. М. Калининой, St. aureus в 89,5% случаев резистентен к пенициллину и ампициллину, в 18,7% — резистентен к эритромицину и в 93% случаев чувствителен к клоксациллину, цефалексину и котримоксазолу. В последние годы отмечается достаточно широкое распространение метициллин-резистентных штаммов этого микроорганизма (до 25% пациентов). По данным зарубежной литературы, наличие на коже или на слизистой оболочке носа патогенного штамма St. aureus считается важным фактором развития заболевания.
ХРФ имеет сложный и до сих пор недостаточно изученный патогенез. Установлено, что дебют и дальнейшее рецидивирование заболевания обусловлены целым рядом эндо- и экзогенных факторов, среди которых наиболее значимыми считаются нарушение барьерной функции кожных покровов, патология ЖКТ, эндокринной и мочевыделительной систем, наличие очагов хронической инфекции различной локализации. По данным проведенных нами исследований, очаги хронической инфекции различной локализации выявляются у 75–99,7% пациентов, страдающих ХРФ. Наиболее часто встречаются очаги хронической инфекции ЛОР-органов (хронический тонзиллит, хронический гайморит, хронический фарингит), дисбактериоз кишечника с увеличением содержания кокковых форм. У больных хроническим фурункулезом патология ЖКТ (хронический гастродуоденит, эрозивный бульбит, хронический холецистит) определяется в 48–91,7% случаев. У 39,7% пациентов диагностируется патология эндокринной системы, представленная нарушениями обмена углеводов, гормонпродуцирующей функции щитовидной и половых желез. У 39,2% больных с упорно текущим фурункулезом имеется латентная сенсибилизация, у 4,2% — клинические проявления сенсибилизации к аллергенам домашней пыли, пыльцы деревьев и злаковых трав, у 11,1% — повышенная концентрация сывороточного IgE.
Таким образом, для большинства больных ХРФ характерны непрерывно рецидивирующее течение заболевания (41,3%) при тяжелой и средней тяжести течения фурункулеза (88%) и длительные обострения (от 14 до 21 дня — 39,3%). У 99,7% пациентов выявлены хронические очаги инфекции различной локализации. В 39,2% случаев определялась латентная сенсибилизация к различным аллергенам. Основным возбудителем является St. aureus.
В возникновении и развитии хронического фурункулеза, наряду с особенностями возбудителя, его патогенными, вирулентными и инвазивными свойствами, наличием сопутствующей патологии, большая роль отводится нарушениям нормального функционирования и взаимодействия различных звеньев иммунной системы. Иммунная система, призванная обеспечить биологическую индивидуальность организма и, как следствие, выполняющая защитную функцию при контакте с инфекционными, генетически чужеродными агентами, в силу разных причин может давать сбой, что ведет к нарушению защиты организма от микробов и проявляется в повышенной инфекционной заболеваемости.
При ХРФ выявляются нарушения практически всех звеньев иммунной системы. По данным Н. Х. Сетдиковой, 71,1% больных фурункулезом имели нарушения фагоцитарного звена иммунитета, что выражалось в снижении внутриклеточной бактерицидности нейтрофилов, дефектах образования активных форм кислорода. Дефекты, приводящие к нарушению миграции гранулоцитов, могут приводить к хроническим бактериальным инфекциям, что продемонстрировали в своей работе Kalkman и соавторы в 2002 г. Дефекты утилизации патогенов внутри фагоцитов могут быть обусловлены разными причинами и иметь тяжелые последствия (так, например, дефект НАДФН-оксидазы приводит к незавершенному фагоцитозу и развитию соответствующей тяжелой клинической картины). Низкие показатели уровня сывороточного железа, возможно, могут обусловливать снижение эффективности оксидативного киллинга патогенных микроорганизмов нейтрофилами. Рядом авторов выявлено снижение общего количества Т-лимфоцитов периферической крови. Как правило, у больных ХРФ снижено количество CD4-лимфоцитов (у 20–50% пациентов) и повышено количество CD8-лимфоцитов (у 14–60,4% пациентов).
У 26–35% больных, страдающих хроническим фурункулезом, снижается количество В-лимфоцитов. При оценке компонентов гуморального иммунитета у больных фурункулезом выявляются различные дисиммуноглобулинемии. Наиболее часто встречаются снижение уровней IgG и IgM. Отмечено снижение аффинности иммуноглобулинов у больных ХРФ, причем выявлена корреляция между частотой встречаемости этого дефекта, стадией и тяжестью заболевания. Тяжесть нарушений лабораторных показателей коррелирует с тяжестью клинических проявлений фурункулеза.
Из вышесказанного следует, что изменения показателей иммунного статуса у больных ХРФ носят разноплановый характер: у 42,9% отмечено изменение субпопуляционного состава лимфоцитов, у 71,1% — фагоцитарного и у 59,5% — гуморального звена иммунной системы. В зависимости от выраженности изменений в показателях иммунного статуса больных ХРФ можно разделить на три группы: легкой тяжести, средней и тяжелого течения, что коррелирует с клиническим течением заболевания. При легком течении фурункулеза у большинства больных (70%) показатели иммунного статуса находятся в пределах нормы. При средней и тяжелой степени преимущественно выявляются изменения фагоцитарного и гуморального звеньев иммунной системы.
Исходя из вышеуказанных патогенетических особенностей ХРФ алгоритм диагностики должен включать в себя выявление очагов хронической инфекции, диагностику сопутствующих заболеваний, оценку лабораторных параметров состояния иммунной системы (рис.).
В нашем институте был разработан план обследования больных ХРФ.
- Обязательное лабораторное исследование:
- клинический анализ крови;
- общий анализ мочи;
- биохимический анализ крови (общий белок, белковые фракции, общий билирубин, мочевина, креатинин, трансаминазы - АСТ, АЛТ);
- RW, ВИЧ;
- анализ крови на наличие гепатита В и С;
- посев содержимого фурункула на флору и чувствительность к антибиотикам;
- гликемический профиль;
- иммунологическое обследование (фагоцитарный индекс, спонтанная и индуцированная хемилюминесценция (ХЛ), индекс стимуляции (ИС) люминолзависимой хемилюминесценции ЛЗХЛ), бактерицидность нейтрофилов, иммуноглобулины A, M, G, аффинность иммуноглобулинов);
- бактериологическое исследование фекалий;
- анализ кала на яйца глистов;
- посев из зева на флору и грибы.
- Дополнительное лабораторное исследование:
- определение уровня гормонов щитовидной железы (Т3,Т4, ТТГ, АТ к ТГ);
- определение уровня половых гормонов (эстрадиол, пролактин, прогестерон);
- посев крови на стерильность трехкратно;
- посев мочи (по показаниям);
- посев желчи (по показаниям);
- определение базальной секреции;
- иммунологическое обследование (субпопуляции Т-лимфоцитов, В-лимфоциты);
- общий IgE.
- Инструментальные методы обследования:
- гастроскопия с определением базальной секреции;
- УЗИ органов брюшной полости;
- УЗИ щитовидной железы (по показаниям);
- УЗИ женских половых органов (по показаниям);
- дуоденальное зондирование;
- функции внешнего дыхания;
- ЭКГ;
- рентгенография органов грудной клетки;
- рентгенография придаточных пазух носа.
- Консультации специалистов: отоларинголога, гинеколога, эндокринолога, хирурга, уролога.
Тактика лечения больных ХРФ определяется стадией заболевания, сопутствующей патологией и иммунологическими нарушениями. В стадии обострения ХРФ требуется проведение местной терапии в виде обработки фурункулов антисептическими растворами, антибактериальными мазями, гипертоническим раствором; в случае локализации фурункулов в области головы и шеи или наличия множественных фурункулов — проведение антибактериальной терапии с учетом чувствительности возбудителя. В любой стадии заболевания необходима коррекция выявленной патологии (санация очагов хронической инфекции, лечение патологии ЖКТ, эндокринной патологии и т. д.). При выявлении у больных ХРФ латентной сенсибилизации или при наличии клинических проявлений аллергии необходимо в период поллинации добавлять к лечению антигистаминные препараты, назначать гипоаллергенную диету, проводить хирургическое вмешательство с премедикацией гормональными и антигистаминными препаратами.
В последнее время в комплексной терапии больных ХРФ все чаще используют препараты, оказывающие корригирующее действие на иммунную систему.
Разработаны показания к назначению иммуномодуляторов в зависимости от доминирующего типа нарушений иммунного статуса и степени заболевания. Так, в стадии обострения ХРФ рекомендовано применение следующих иммуномодуляторов.
- При наличии изменений фагоцитарного звена иммунитета целесообразно назначение полиоксидония по 6-12 мг внутримышечно в течение 6-12 дней.
- При снижении аффинности иммуноглобулинов - галавит 100 мг № 15 внутримышечно.
- При снижении уровня В-лимфоцитов, нарушении соотношения CD4/CD8 в сторону уменьшения показано применение миелопида по 3 мг в течение 5 дней внутримышечно.
- При снижении уровня IgG на фоне тяжелого обострения ХРФ при клинической неэффективности применения галавита используются препараты иммуноглобулина для внутривенного введения (октагам, габриглобин, интраглобин).
В период ремиссии возможно назначение следующих иммуномодуляторов.
- Полиоксидоний 6-12 мг внутримышечно в течение 6-12 дней - при наличии изменений фагоцитарного звена иммунитета.
- Ликопид 10 мг в течение 10 дней перорально - при наличии дефектов образования активных форм кислорода.
- Галавит 100 мг № 15 внутримышечно - при снижении аффинности иммуноглобулинов.
Применение ликопида целесообразно также при вялотекущем, непрерывно рецидивирующем фурункулезе. При упорном рецидивировании ХРФ на фоне изменений гуморального звена иммунитета показано назначение препаратов иммуноглобулина для внутривенного введения (октагам, габриглобин, интраглобин). В некоторых случаях целесообразно комбинированное применение иммуномодулирующих препаратов (например, при обострении фурункулеза возможно назначение полиоксидония, в дальнейшем, при выявлении дефекта аффинности иммуноглобулинов, добавляется галавит и т. д.).
Несмотря на значительные успехи, достигнутые в области клинической иммунологии, эффективное лечение ХРФ остается достаточно сложной задачей. В связи с этим требуется дальнейшее изучение патогенетических особенностей этого заболевания, а также разработка новых подходов к терапии ХРФ.
В настоящее время продолжается поиск новых иммуномодулирующих препаратов, способных оказывать положительное влияние на течение воспалительного процесса при фурункулезе. Проводятся клинические испытания новых отечественных иммуномодуляторов, таких, как серамил, неоген. Серамил является синтетическим аналогом эндогенного иммунорегуляторного пептида — миелопептида-3 (МП-3). Серамил применялся в составе комплексной терапии больных ХРФ как в стадии обострения, так и в стадии ремиссии по 5 мг № 5 внутримышечно. После лечения препаратом отмечались нормализация уровня В-лимфоцитов, а также снижение уровня СD8-лимфоцитов. Выявлено значительное удлинение сроков ремиссии заболевания (до 12 мес у 30% пациентов).
Неоген является синтетическим трипептидом, состоящим из L-аминокислотных остатков изолецитина, глютамина и триптофана. Неоген применялся в составе комплексной терапии, проводимой больным хроническим фурункулезом. Внутримышечные инъекции препарата неогена проводились по 1 мл 0,01% раствора 1 раз в сутки ежедневно, курс — 10 инъекций. Применение неогена в комплексной терапии больных хроническим фурункулезом на стадии ремиссии заболевания вызывает достоверную нормализацию изначально измененных иммунологических показателей (относительного и абсолютного количества лимфоцитов, относительного количества CD3 + , CD8 + , CD19 + , CD16 + -лимфоцитов, поглотительной способности моноцитов по отношению к St. aureus) и увеличение показателей спонтанной ХЛ и аффинности анти-ОАД-антител, количества HLA-DR+-лимфоцитов, а следовательно, позволяет продлить период ремиссии заболевания по сравнению с группой контроля.
Таким образом, из вышеизложенного следует, что ХРФ протекает под воздействием сложного комплекса этиологических и патогенетических факторов и его нельзя рассматривать только как местное воспаление. Больным с ХРФ необходимо проводить всестороннее обследование с целью выявления возможных очагов хронической инфекции, которые являются источником септицемии и при нарушении элиминации микробов в крови в результате снижения иммунологической реактивности организма приводят к возникновению фурункулов. Так как назначение иммунокорригирующих препаратов может вызвать обострение основного заболевания, мы считаем, что лечение больных необходимо начинать с санации выявленных очагов инфекции.
Вопрос о назначении иммунокорригирующих препаратов должен решаться индивидуально, с учетом стадии заболевания, наличия сопутствующей патологии и типа иммунологического дефекта. При выявлении у больного сенсибилизации к различным аллергенам лечение фурункулеза необходимо проводить на фоне противоаллергенной терапии.
Н. Х. Сетдикова, доктор медицинских наук
К. С. Манько
Т. В. Латышева, доктор медицинских наук, профессор
Читайте также:


