Патогномоничным симптомом кори является
1. Этиологический фактор: вирус кори.
2. Патогенез : вирус проникает в эпителиальные клетки верхних дыхательных путей и конъюнктивы → изначально размножается в регионарных лимфатических узлах и лимфоидной ткани → поступает в кровь, вызывает виремию и заражает клетки лимфатической системы в целом организме, а также эпителий дыхательных путей.
3. Резервуар и пути передачи: люди — единственный резервуар; заражение происходит воздушно-капельным путем, а также через контакт с зараженными выделениями (напр. мокротой).
4. Инкубационный период и контагиозность : инкубационный период до появления продромальных симптомов 8–12 дней (сред. 10), до периода появления высыпания — сред. 14 дней (7–18 дней); высокая контагиозность — очень большой риск инфицирования после контакта у восприимчивых лиц. Больной заражает окружающих от момента появления продромальных симптомов до 3–4 дней после появления сыпи. Вирус сохраняет патогенные свойства в воздухе и на зараженных поверхностях до 2 ч.
Инфекция характеризуется клиническими симптомами, появляющимися поэтапно:
1) продромальные симптомы (длятся несколько дней):
а) высокая температура, вплоть до 40 °C (1–7 дней);
б) сухой кашель (может сохраняться 1–2 нед.), тяжелой ринит;
в) конъюнктивит (светобоязнь) — может иметь значительную интенсивность (особенно у взрослых), с отеком век; проходит вместе со снижением температуры;
2) пятна Бельского-Филатова-Коплика →рис. 18.1-3 — множественные серовато-белые папулы на слизистой оболочке щек вблизи премоляров; появляются за 1–2 дня перед появлением сыпи и сохраняются до 1–2 дней после ее исчезновения. Патогномоничный симптом, но его отсутствие не исключает кори.
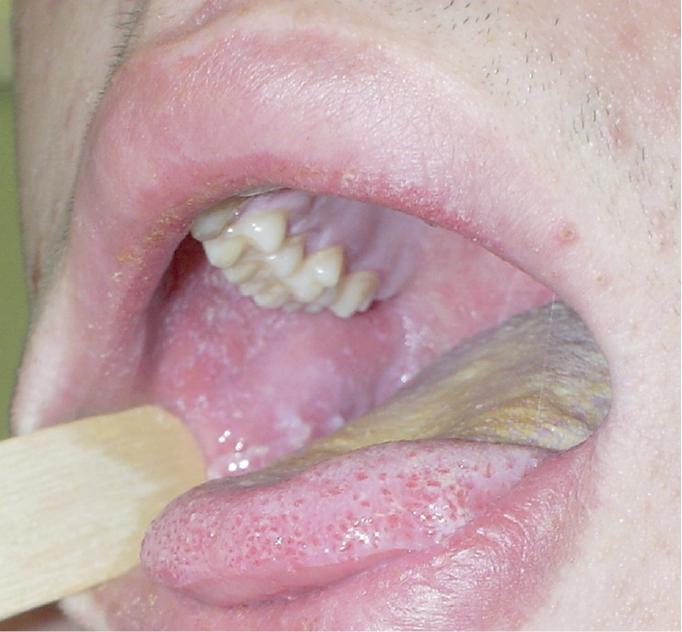
Рисунок 18.1-3. Корь — пятна Бельского-Филатова-Коплика на слизистой оболочке щеки
3) период высыпания (пятнисто-папулезная сыпь) — пятна и папулы цветом от темно-красного до фиолетового, диаметром 0,1–1 см, появляются в течение 2–4 дней: часто в первую очередь на голове (на лбу, ниже линии волос, за ушами; сыпь не захватывает волосистую кожу головы), затем постепенно распространяется на туловище и конечности →рис. 18.1-4. Отдельные изменения обычно сливаются вместе. Сыпь начинает бледнеть и исчезать после 3–7 дней в той же очередности, в которой появилась, оставляя буроватые пигментные пятна и шелушение эпидермиса.
4) другие симптомы (появляются реже) — анорексия, диарея, генерализованная лимфаденопатия.
Дополнительные методы исследования
Следует провести в каждом случае при подозрении кори. Необходимо обеспечить забор биологического материала для вирусологических и молекулярных исследований.
Идентификация этиологического фактора:
1) серологическое исследование (ИФА, ELISA): специфические антитела класса IgM к вирусу кори у невакцинированного человека в течение последних 2–3 мес. Появляются в течение 2–3 дней от момента появления сыпи и исчезают после 4–5 нед. Клинический материал (кровь) следует забрать после >7 дня от появления сыпи (самая высокая концентрация специфических IgM). Если забор материала был произведен раньше и результат был отрицательный, следует повторить исследование. Если определение IgM невозможно, диагноз подтверждает четырехкратное нарастание титра антител IgG в сыворотке на протяжении 4 нед. (в острой стадии болезни и периоде реконвалесценции).
2) выделение другого, чем вакцинированный тип вируса (культивирование): клинический материал (лучше забрать в течение 1–4 дней от появления сыпи) — мазок из горла, моча, цельная гепаринизированная кровь. Клинический материал (лучше всего образец мочи или мазок из горла) следует хранить в морозильнике и отправить в Федеральный центр гигиены и эпидемиологии в Москве.
Заболевание подозревают на основе клинической картины; диагностика спорадического заболевания только на основании лабораторных исследований. В случае типичной клинической картины корь также можно диагностировать у пациента, побывавшего в контакте с больным корью, которая подтверждена лабораторно.
Другие болезни с генерализированной сыпью:
1) инфекции — скарлатина, краснуха, инфицирование энтеровирусами, аденовирусами, парвовирусом B19, ВЭБ (EBV) (особенно после приема ампициллина и амоксициллина), герпесом 6 типа, микоплазмой;
2) неинфекционные заболевания — аллергические сыпи, лекарственные сыпи.
Исключительно симптоматическое — жаропонижающие, отдых, затемнение комнаты (светобоязнь), правильная гидратация и питание больного. Дополнительный прием витамина А имеет положительное влияние у детей с недостаточным питанием. При бактериальных осложнениях — антибиотикотерапия. наверх
Более высокому риску подвержены младенцы и взрослые (особенно с недостаточностью питания и недостаточностью клеточного иммунитета): наверх
1) средний отит (7–9 %), пневмония (1–6 %; высокая смертность), энцефалит (0,1 %; смертность 15 %, у 25 % больных стойкие неврологические последствия) и эндокардит, судороги (0,5 %), потеря зрения (ретробульбарный неврит);
2) вторичные бактериальные инфекции и усиление симптомов скрытого туберкулеза (корь вызывает значительную проходящую иммуносупрессию) — часто тяжело протекающего, могут приводить к летальному исходу; постоянная лихорадка в течение нескольких дней или ее повторное появление указывает на осложнения;
3) летальный исход 0,1–1/1000 заболеваний (но даже 20–30 % у детей первого года жизни в развивающихся странах);
4) подострый склерозирующий панэнцефалит (SSPE) — редкое (1–4/100 000, но 1/8000 если корь в возрасте ПРОГНОЗ
Обычно болезнь с легким или умеренно тяжелым течением. После перенесенного заболевания развивается стойкий иммунитет. Особенно тяжелое течение и высокий уровень риска осложнений у детей с недостаточностью питания (особенно с недостатком витамина А) или у пациентов с иммунодефицитом. Смерть редко, в основном вследствие осложнений (особенно у лиц с недостаточностью питания и клеточным иммунодефицитом — энцефалит с включением телец кори, гигантоклеточная пневмония). наверх
1. Вакцинация →разд. 18.11 — основной метод профилактики. наверх
2. Пассивная иммунопрофилактика →разд. 18.11 — иммуноглобулин в особых случаях у восприимчивых лиц после контакта с больным.
1. Изоляция больных в течении 4 дней после появления сыпи (в случае пациентов с иммунодефицитом на протяжении всей болезни), а восприимчивых лиц (невакцинированных) после контакта с больным — в течение целого инкубационного периода. В случае осложнений при кори, больной не заразен для контактирующих с ним лиц и не требует изоляции.
2. Обязанность сообщения в органы исполнительной власти региона в сфере здравоохранения и управления Роспотребнадзора по субъекту Федерации : в каждом случае при подозрении кори.
[youtube.player]Корь — антропонозная острая вирусная инфекционная болезнь с аспирационным механизмом передачи возбудителя, для которой характерна цикличность течения, лихорадка, интоксикация, катарально-респираторный синдром, наличие пятен Филатова–Коплика и пятнисто-пап
Корь — антропонозная острая вирусная инфекционная болезнь с аспирационным механизмом передачи возбудителя, для которой характерна цикличность течения, лихорадка, интоксикация, катарально-респираторный синдром, наличие пятен Филатова–Коплика и пятнисто-папулезная сыпь.
История и распространение. Корь известна с древних времен. В IX веке н. э. описана арабским врачом Разесом, который считал ее легкой формой натуральной оспы. Поэтому она получила название morbilli — малая болезнь, в отличие от morbus — оспа (большая болезнь). В XVII веке подробное описание клиники кори в Англии дал Сиденхем (T. Sydenham) и Мортон (Th. Morton) во Франции. Вирусную этиологию кори в 1911 г. доказали Андерсон (T. Anderson) и Голдбергер (J. Goldberger) путем заражения обезьян фильтратом крови и носоглоточной слизи больных людей, но культура возбудителя была выделена только в 1954 г. Эндерсом (J. Enders).
Корь в средние века и в начале XX века была одной из самых распространенных детских инфекционных болезней, которая характеризовалась тяжелым течением и летальностью среди детей до трех лет до 40%. При заносе кори на изолированные территории (Фарерские острова, Фиджи) переболевало до 80% населения. Снижение летальности было достигнуто благодаря разработке метода серопрофилактики в 1916–1921 гг. Николем (Ch. Nikolle), Консейлом (E. Conseil) и Дегквитцем (R. Dedkwitz). Широкое применение противокоревой вакцины привело к резкому снижению заболеваемости и даже ее ликвидации в ряде стран. Однако в последние годы наблюдаются случаи заболевания среди вакцинированных. По данным ВОЗ в мире регистрируется ежегодно до 30 млн случаев кори, из которых около 50 тыс. заканчиваются летально.
В России была разработана программа ликвидации кори к 2010 г. (Приказ № 270 Минздрава России от 19.08.2002).
Основными принципами ликвидации кори являются: достижение и поддержание высокого (95–98%) уровня охвата населения прививками живой коревой вакциной (ЖКВ); осуществление эффективного эпидемиологического надзора за корью, предусматривающего полное и активное выявление всех случаев кори и их лабораторное подтверждение, а также своевременное принятие управленческих решений и контроль их выполнения.
Этиология. Возбудитель кори относится к роду morbillivirus, семейства парамиксовирусов, имеет сферическую форму, диаметр 120–250 нм, одноцепочечную РНК. Вирион окружен двухслойной липопротеиновой оболочкой. Вирус имеет три основных антигена — гемагглютинин, протеин F и нуклеокапсидный белок, причем антитела к гемагглютинину и протеину F обладают цитотоксическим действием в отношении инфицированных вирусом клеток. Возбудитель кори является индуктором интерферона, антигенно однороден. Некоторые варианты вируса способны к длительной персистенции в организме человека. Вирус кори неустойчив во внешней среде и быстро погибает под воздействием солнечного света и УФ-облучения. При низких температурах может сохраняться в течение нескольких недель, при температуре более 60 °C погибает мгновенно. При комнатной температуре вирус сохраняется в течение 3–4 часов.
Патогенез. Возбудитель кори внедряется в организм через слизистые оболочки верхних дыхательных путей, проникает в регионарные лимфоузлы, где происходит его первичная репликация. Начиная с третьего дня инкубационного периода вирус циркулирует в крови и гематогенным путем диссеминирует в организме. При этом важную роль, как факт переноса, играют лейкоциты, в которых размножается вирус. Дальнейшая репродукция и накопление вируса происходит во всех органах ретикулоэндотелиальной системы, лимфатических узлах, миндалинах, лимфоидных элементах всего организма, миелоидной ткани костного мозга. При этом происходит пролиферация лимфоидных и ретикулярных элементов. В инкубационном периоде начинается стимуляция иммунной системы. Клетки, пораженные вирусом, атакуются специфическими антителами, лимфоцитами-киллерами и другими факторами инфекционного иммунитета и неспецифической защиты, в результате чего происходит их повреждение и лизис. Это приводит к ряду патогенетически важных этапов: развивается повторная интенсивная вирусемия, вирус фиксируется эпителиальными клетками, прежде всего верхних дыхательных путей, кожи, а также пищеварительного тракта. Попадая в ЦНС, вирус поражает нервные клетки. Поступающие в кровь обломки вирусных частиц и лизированных клеток сенсибилизируют организм, вызывая аллергические реакции, сопровождающиеся повреждением сосудов. Именно эти элементы патогенеза соответствуют по времени началу болезни и определяют симптоматику болезни. Важное звено патогенеза — развитие иммуносупрессии, которая наряду с повреждением эпителиального покрова способствует развитию бактериальных осложнений.
Массивная продукция интерферона, синтез антител, нарастание клеточных защитных реакций приводят уже к третьему дню периода высыпания к резкому уменьшению и прекращению вирусемии и элиминации вируса из организма. Но в ряде случаев вирус кори может длительно персистировать в организме и приводить к развитию медленной инфекции ЦНС (подострый склерозирующий панэнцефалит).
Клиника. Инкубационный период длится от 9 до 17 дней, а при профилактическом введении иммуноглобулина он может удлиняться до 28 дней. Для кори характерна цикличность в течение болезни. Различают три периода течения кори: катаральный, период высыпания и пигментации. Заболевание начинается остро с симптомов общей интоксикации (повышение температуры, головная боль, слабость, апатия, бессонница, снижение аппетита), одновременно появляются катаральные явления. Интоксикация выражена умеренно. Температура тела от субфебрильной до 38–39 °C, в конце катарального периода обычно снижается до нормы. Детей беспокоит кашель, першение в горле, светобоязнь, заложенность носа. Выделения из носа слизистого характера, умеренные. Дети раздражительны, капризны. Появляется охриплость голоса.
У многих больных наблюдается увеличение и чувствительность при пальпации шейных, затылочных, а иногда и других групп лимфоузлов, нередко увеличение размеров печени и селезенки.
При аускультации легких определяется жесткое дыхание, иногда могут выслушиваться сухие хрипы. Возможно снижение артериального давления, тахикардия или брадикардия, тоны сердца приглушены. При вовлечении в патологический процесс пищеварительной системы могут быть тошнота, рвота, жидкий стул без патологических примесей, обложенный язык, болезненность живота при пальпации. В анализе крови определяется лейкопения, лимфоцитоз, эозинопения. СОЭ нормальная или умеренно повышенная.
Особенность кори у взрослых. У взрослых и подростков корь характеризуется рядом особенностей: заболевание протекает тяжелее, более выражен синдром интоксикации (головная боль, нарушение сна, рвота), катаральный период более длительный, чем у детей, — 4–8 дней, пятна Филатова–Коплика–Бельского очень обильные, часто сохраняются в периоде высыпания, в то же время катаральные явления выражены слабо, сыпь обильная, более резко выражена полиаденопатия, чаще пальпируется селезенка, коревой энцефалит развивается у 2% больных (у детей в 5–10 раз реже), осложнения, вызванные бактериальной флорой, наблюдаются редко.
Митигированная корь
При введении во время инкубационного периода контактным лицам противокоревого иммуноглобулина с профилактической целью развивается митигированная корь, для которой характерен удлиненный до 21–28 дней инкубационный период, короткий катаральный период (1–2 дня) или его отсутствие, катаральные симптомы слабо выражены, пятна Филатова–Коплика–Бельского часто отсутствуют. Сыпь бледная, мелкая, необильная, часто ее нет на конечностях. Нехарактерна этапность появления сыпи. Период высыпания длится 1–2 дня. Пигментация после исчезновения сыпи выражена слабо и быстро исчезает.
Осложнения. У детей возможны осложнения, вызванные бактериальной флорой, — гнойные риниты, синуситы, отиты, бронхиты, пневмонии, особенно часто у детей раннего возраста. Эти осложнения в последние годы регистрируются реже. Могут быть случаи ларингита со стенозом гортани (коревой круп). Тяжелым осложнением является коревой энцефалит или менингоэнцефалит, который чаще выявляется в периоде угасания сыпи, но возможен в более ранние и поздние сроки — от 3 до 20 дней болезни. Начало острое, бурное. Повышается температура, появляются расстройства сознания, генерализованные судороги, больные нередко впадают в кому. Могут быть двигательные расстройства (парезы, параличи), часто пирамидные знаки. У некоторых больных наблюдается менингеальный синдром, в цереброспинальной жидкости отмечается невысокий лимфоцитарный или смешанный плеоцитоз, содержание белка повышено. Больные часто погибают в острый период болезни при явлениях отека мозга и нарушения функции дыхания. У выздоровевших выявляются часто тяжелые и стойкие поражения ЦНС (парезы, гиперкинезы, снижение интеллекта).
Диагностика. Диагноз кори устанавливают на основании клинико-эпидемиологических данных. Если в анамнезе больной раньше болел корью и есть вакцинация против нее, то это полностью исключает диагноз кори. Сведения о контакте с больным корью имеют относительное значение, т. к. случайные контакты часто не выявляются. Выявление у больного ларингита, ринита, конъюнктивита, нарастание этих симптомов в течение 2–3 дней, наличие энантемы позволяет врачу заподозрить корь. Большое диагностическое значение имеет появление пятен Филатова–Коплика–Бельского. В периоде высыпания диагноз основывается на выявлении катарального синдрома, предшествующего появлению сыпи, этапности появления сыпи, характерного вида элементов сыпи на фоне бледной кожи, динамики их превращения. Лабораторные методы (обнаружение гигантских клеток в носовом отделяемом, выделение культуры вируса, иммунофлюоресцентный метод обнаружения вирусного антигена, выявление антител методом реакции торможения гемагглютинации (РТГА), реакции связывания комплимента (РСК) или иммуноферментным анализом (ИФА)) на практике применяются редко. РНК вируса с первого дня болезни может быть обнаружена в крови и мазках из слизистой ротоглотки методом полимеразной цепной реакции (ПЦР).
Лечение. Больных госпитализируют по клиническим (тяжелое течение болезни, осложнения) и эпидемиологическим показаниям. Режим постельный на все время лихорадочного периода. Кровать пациента должна находиться головным концом к окну, чтобы свет не раздражал глаза, искусственное освещение должно быть приглушенным. В рацион больного необходимо включить морсы, фруктовые соки, минеральную воду. Пища должна быть полноценной, богатой витаминами, легко усваиваться. Следует исключить из рациона молочные продукты. Этиотропная терапия не разработана. В большинстве случаев лечение проводится дома и назначается симптоматическая и патогенетическая терапия. Из-за светобоязни помещение, в котором находится больной, должно быть затенено. Проводится обработка полости рта раствором нитрофурана, настоем ромашки. Витаминотерапия: ретинол (100 000 МЕ/мл) детям в возрасте 1–6 месяцев по 50 000 МЕ, 7–12 месяцев по 100 000 МЕ, старше одного года по 200 000 МЕ. Для смягчения мучительного кашля воздух помещения увлажняется с помощью влажных простыней и назначаются противокашлевые средства. Несколько раз в день глаза промывают теплой кипяченой водой. После удаления гноя и гнойных корок в глаза закапывают раствор ретинола в масле по 1–2 капли 3–4 раза в день. Сухие, потрескавшие губы смазывают борным вазелином или жиром. Нос прочищают ватными тампонами, смоченными теплым вазелиновым маслом, если образовались корки, рекомендуется закапывать в нос вазелиновое масло по 1–2 капли 3–4 раза в день. Жаропонижающие средства назначаются в возрастных дозах. В стационаре проводят дезинтоксикационную терапию. Имеются данные об эффективности препаратов интерферона (Лейкинферон). При развитии осложнений терапия проводится согласно принципам лечения данных заболеваний. При развитии пневмонии или среднего отита назначается антибактериальная терапия в соответствии с результатами посева мокроты на чувствительность к антибиотикам. При развитии энцефалита лечение направлено на поддержание жизненно важных функций и борьбу с отеком-набуханием головного мозга (ОНГМ). Ослабленным больным, детям до года по индивидуальным показаниям возможно превентивное назначение антибиотиков широкого спектра действия.
Дополнительные методы лечения. Физиотерапевтические методы лечения кори — массаж органов грудной клетки и дыхательная гимнастика (назначается и контролируется врачом лечебной физкультуры). При развитии крупа, ярко выраженных симптомах ларинготрахеита проводят ингаляции с щелочными растворами, бронхолитиками, муколитиками. При сухом кашле и сухих хрипах в легких показана микроволновая и ультравысокочастотная терапия на область грудной клетки.
Прогноз. При неосложненном течении заболевания прогноз благоприятный. Летальность в настоящее время при кори составляет около 1,5%, раньше летальность достигала 10%. Летальные случаи регистрируются в развивающихся странах и связаны в основном с развитием коревого энцефалита, при котором летальность составляет 20–30%.
Профилактика. Основным методом профилактики кори является вакцинопрофилактика, цель которой — создание невосприимчивости населения к этой инфекции. Прививки ЖКВ проводят в рамках национального календаря профилактических прививок и календаря прививок по эпидемическим показаниям. Плановые прививки включают однократную вакцинация в возрасте 12 месяцев и ревакцинацию в 6 лет. Охват прививками детей декретированных возрастов должен составлять не менее 95%. Поствакцинальный противовирусный иммунитет формируется у 95–97%, срок его защитного действия составляет в среднем 14 лет.
Комплекс противоэпидемических и профилактических мероприятий включает выявление источников инфекции, определение границ эпидемических очагов, контактировавших с больным корью и не защищенных против кори среди них.
В период выполнения программы элиминации кори в России важное значение приобретает полное и активное выявление всех случаев кори, поэтому больных с экзантемными заболеваниями при малейшем подозрении на корь необходимо обследовать серологическими методами для верификации диагноза. О каждом случае заболевания корью, а также при подозрении на заболевание корью врач лечебно-профилактического учреждения или врач, занимающийся частной практикой, направляет в течение 12 часов экстренное извещение в территориальный отдел Роспотребнадзора по месту жительства больного.
Больного корью госпитализируют по клиническим и эпидемиологическим показаниям. Срок изоляции источника инфекции определяет длительность заразного периода — 5 дней с момента появления сыпи, а при наличии пневмонии он увеличивается до 10 дней.
С целью раннего выявления возможных новых случаев заболевания в эпидемических очагах в детских дошкольных учреждениях и школах ежедневно осматривают контактных детей с 2-кратной термометрией. Контактировавших с источником инфекции детей, ранее привитых ЖКВ, наблюдают в течение 17 дней с момента контакта с больным корью. Детей и взрослых в возрасте до 25 лет, восприимчивых к кори, вакцинируют по эпидемическим показаниям ЖКВ или другими, зарегистрированными в России вакцинами, не позднее 72 часов с момента предполагаемого контакта.
Восприимчивыми к кори считают тех, кто не болел корью и не прививался против нее или привит однократно, а также лиц с неизвестным инфекционным и прививочным анамнезом или тех, у которых при серологическом обследовании не выявлены антитела к вирусу кори в защитных титрах (в РТГА — 1:5, в реакции торможения пассивной гемагглютинации (РТПГА) — 1:10 и выше).
Детям, общавшимся с больным корью и имеющим медицинские отводы от профилактических прививок или не достигшим прививочного возраста, показано введение иммуноглобулина человека (нормального или противокоревого) внутримышечно в дозе 1,5–3,0 мл не позднее 5-го дня с момента контакта с больным. Введение иммуноглобулина предупреждает заболевание или облегчает его течение. Медицинское наблюдение за ними проводят в течение 21-го дня с момента выявления первого случая заболевания и разобщают с коллективом с 8-го по 21-й день.
В эпидемическом очаге кори осуществляют проветривание и влажную уборку.
Следует отметить, что достижение устойчивой стабилизации заболеваемости корью на спорадическом уровне возможно только за счет высокого охвата детского населения прививками против кори на каждом педиатрическом участке. Причем уровень охвата прививками не должен снижаться при регистрации на территории низких показателей заболеваемости или при полном отсутствии случаев кори. Необходимо иметь в виду, что уровень охвата прививками не менее 95% декретированных возрастов препятствует распространению возбудителя среди населения в случае его заноса из-за рубежа.
В рамках осуществления эпидемиологического надзора за корью в условиях низкой заболеваемости существенная роль отведена серологическому мониторингу, позволяющему своевременно определять группы и территории риска при выявлении увеличения числа серонегативных к вирусу кори лиц.
Реализация принципов эпидемиологического надзора за корью, включающего слежение за заболеваемостью, состоянием коллективного иммунитета, клиническим течением инфекции, циркуляцией генотипов возбудителя, оценку эффективности профилактических и противоэпидемических мероприятий, принятие оперативных решений и контроль являются основой для достижения целей национальной программы элиминации кори в Российской Федерации и сертификации территорий, свободных от этой инфекции.
Литература
[youtube.player]Описание болезни
Инфекция поражает верхние дыхательные пути человека. Кроме того, в патологический процесс вовлекаются слизистые оболочки ротовой полости. В результате ухудшается общее состояние больного, у него повышается температура тела и возникает конъюнктивит. На кожном покрове появляется характерная сыпь. Пятна сильно зудят, чем доставляют сильнейший дискомфорт.
Корь - это заболевание, имеющее высокую степень заразности. Согласно статистическим данным, инфицируется 99% людей, находившихся в контакте с вирусоносителем. Патология также представляет опасность для жизни больного. При несвоевременном лечении наступает летальный исход. Согласно статистике, во всем мире ежечасно от кори погибают 15 человек.
Причины
Возбудителем заболевания является парамиксовирус. Он попадает во внешнюю среду при чихании или кашле зараженного человека. Таким образом, патология передается к здоровым людям воздушно-капельным путем.
При этом вирус практически не имеет устойчивости к негативным воздействиям внешней среды, то есть вне человеческого организма он очень быстро погибает. Таким образом, чтобы произошло инфицирование, необходимо находиться в одном помещении с больным. По истечении 5 дней с момента появления сыпи человек становится неопасным для окружающих.
Симптомы у детей
Многие родители беспокоятся относительно того, как определить корь у ребенка и сделать это своевременно. Важно помнить о том, что заболевание развивается постепенно. Оно проходит несколько стадий. Первая не сопровождается возникновением каких-либо клинических проявлений. Как правило, продолжительность инкубационного периода кори составляет 9 или 11 дней. Реже длительность данного этапа сокращается до 7 или увеличивается до 28 суток.
Затем заболевание проходит следующие стадии:
- Катаральную. У ребенка первоначально повышается температура тела до высоких значений. Затем наблюдается выраженный воспалительный процесс в области верхних дыхательных путей. Одновременно с этим возникает конъюнктивит. Глаза краснеют, у больного появляется светобоязнь и склерит, отекают веки. Через некоторое время начинает образовываться и отделяться гнойный секрет. После этого появляются характерные только для кори пятна Бельского-Филатова-Коплика. Они локализуются на слизистой оболочке губ, щек, а также на деснах. Данные высыпания являются диагностическим симптомом кори. При их появлении врач получает возможность подтвердить наличие заболевания и приступить к составлению максимально эффективной схемы лечения. После возникновения пятен больные отмечают расстройства стула, они жалуются на болезненные ощущения в области живота. Затем на кожном покрове появляется мелкая розовато-красная сыпь. Если течение патологии тяжелое, могут беспокоить мышечные судороги. Нередко у больных отмечается помутнение сознания.
- Стадию высыпаний. Мелкие пятнышки внешне напоминают узелки. В сжатые сроки сыпь увеличивается в размерах, в некоторых местах происходит слияние. При этом пятна могут носить как множественный, так и единичный характер. Первоначально они появляются на крыльях носа и за ушами. По прошествии 1 суток сыпь покрывает все лицо, шею, грудь и верхнюю часть спины. Через 2 дня пятна распространяются на все туловище и также поражают верхнюю часть рук. Еще через сутки сыпью покрываются все конечности.
- Стадию пигментации. На данном этапе общее состояние ребенка улучшается: нормализуется показатель температуры тела, уменьшается выраженность воспалительного процесса в глазах и верхних дыхательных путях. Сыпь начинает шелушиться и приобретать темно-коричневый цвет. Процесс пигментации протекает в том же порядке, в котором появлялись пятна. Примерно через 7-14 дней шелушение и сыпь исчезают, не оставив следов на кожном покрове.
Чтобы понять, как выглядит корь, достаточно посмотреть на фото ниже. На изображении представлены характерные пятна, образованные на кожном покрове.

Клинические проявления у взрослых
Симптоматика схожа с той, которая характерная для детей. Однако взрослые тяжелее переносят недуг. Интенсивность клинических проявлений у них намного сильнее.
К основным симптомам добавляются следующие признаки:
- Наличие крови в каловых массах и моче.
- Ускоренное сердцебиение.
- Насморк.
- Кашель.
- Общая слабость.
Относительно того, на какой день появляются пятна Бельского-Филатова-Коплика. Они образуются к концу 1 или на 2 сутки. Еще через несколько дней появляется сыпь. Первоначально образования в виде узелков визуализируются на шее, за ушами и на лице. Затем происходит их распространение по всему туловищу и верхним конечностям. Через несколько часов сыпь можно обнаружить и на ногах.
Формы болезни
Патология может иметь несколько степеней тяжести:
Это типичная форма недуга. Степень ее тяжести определяется выраженностью интоксикационного процесса в организме. Как правило, дети легче переносят корь. У взрослых же интенсивность клинических проявлений намного сильнее.
Существует также атипичная форма заболевания. Признаки кори в этом случае стерты, некоторые из них вовсе отсутствуют.

Диагностика
Для подтверждения диагноза необходимо провести ряд исследований:
- Общеклинический анализ крови.
- Оценку биохимического состава мочи.
- Иммуноферментный анализ крови с целью выявления антител к вирусу.
- Рентгенологическое обследование органов грудной клетки. Оно необходимо для своевременного выявления осложнений заболевания.
На основании результатов комплексного обследования врач составляет максимально эффективную схему лечения.
Диагностический симптом заболевания
Специфическим признаком недуга являются пятна Бельского-Филатова-Коплика. Они образуются на кожном покрове к концу первых суток или на 2 день. Они являются патогномоничным признаком, за счет наличия которого у врача подтверждаются подозрения относительно того, что у пациента именно корь. Пятна Бельского-Филатова-Коплика позволяют поставить правильный диагноз на ранней стадии развития заболевания, то есть до того момента, как на коже начнет появляться мелкая сыпь. За счет этого у врача появляется возможность составить грамотную и эффективную схему лечения.
При наличии пятен создается ощущение, будто слизистая оболочка в ротовой полости больного посыпана отрубями или манной крупой. При этом они могут носить как скудный, так и обильный характер.
В большинстве случаев пятна локализуются напротив малых коренных зубов. Образования возвышаются над поверхностью слизистой оболочки. Бугорки имеют белый цвет, при этом у них четкие красные границы.
В единичных случаях происходит слияние пятен Беликова-Филатова-Коплика. В подобных ситуациях они начинают распространяться по слизистой оболочке всей ротовой полости (за исключением неба). В медицинской практике встречались случаи, когда пятна образовывались в области анального отверстия и вульвы.
На коже высыпания сохраняются в течение 2-3 дней. Как правило, они исчезают до появления узелковых новообразований. Врач при осмотре может отметить тот факт, что кожа пациента стала бархатистой в местах, где до недавнего времени локализовались пятна Бельского-Филатова-Коплика.
В некоторых случаях одновременно с ними появляется сыпь красного цвета. Она может локализоваться на задней стенке глотки, миндалинах, дужках и небе. Она появляется за 1 или 2 дня до возникновения коревой сыпи.

Лечение
Схема терапии кори включает следующие пункты:
- Соблюдение постельного режима.
- Прием иммуномодуляторов.
- Употребление антигистаминных препаратов.
- Прием нестероидных противовоспалительных средств.
- Употребление поливитаминных комплексов.
- Прием антибиотиков.
- Местное использование антисептических средств.
- Обильное питье.
- Соблюдение режима дня.
- Следование принципам лечебной диеты. Из меню необходимо исключить острые и жареные блюда, а также продукты, содержащие большое количество животного жира.

Прогноз
Исход заболевания напрямую зависит от своевременности обращения к врачу. Если патология была выявлена на ранней стадии развития, прогноз благоприятный. При соблюдении всех врачебных рекомендаций клинические проявления болезни исчезают примерно за 2 недели.
Игнорирование недуга приводит к развитию всевозможных осложнений. Первоначально нарушается работа нервной, дыхательной и сердечно-сосудистой систем. Если даже на этом этапе грамотное лечение не будет проведено, повышается риск возникновения летального исхода.
Профилактика
Вакцинация - единственный способ предотвращения развития заболевания. Именно с ее помощью врачи смогли превратить корь из заболевания с практически гарантированным летальным исходом в рядовую инфекцию.
В настоящее время производятся как многокомпонентные, так и моновакцины. Они содержат ослабленный вирус, который не способен спровоцировать развитие заболевания, но в ответ на его присутствие иммунная система вырабатывает антитела.
Относительно того, в каком возрасте делают прививку от кори. Первая вакцинация проводится в 12 месяцев. Примерно у 15 % детей после введения препарата иммунитет не вырабатывается. Тогда в каком возрасте делают прививку от кори повторно? Всем детям показана вакцинация в 6 лет, то есть перед тем, как они пойдут в школу.
В заключение
Корь - это заболевание, имеющее высокую степень заразности. При подозрении на наличие недуга необходимо вызвать бригаду скорой помощи. Для врачей важным диагностическим симптомом являются пятна Бельского-Филатова-Коплика. Это бугорки белого цвета с ровно очерченными границами красного оттенка, возвышающиеся над поверхностью слизистой. Как правило, они исчезают до возникновения коревой сыпи.
[youtube.player]Читайте также:


