Папиллома на яичниках что это

Особенности папилломавирусной инфекции

Вирус папилломы человека у женщин требует дифференциальной диагностики с генитальным герпесом и другими венерическими заболеваниями
Папилломавирусная инфекция – заболевание вирусной природы в гинекологической практике. Широкая распространенность обусловлена высоким уровнем контагиозности. Основная причина инфицирования – половой контакт с носителем патогенных штаммов. При этом барьерная контрацепция не является гарантом безопасности. Контактно-бытовой путь инфицирования не имеет ключевого значения в гинекологии.
Папилломы представляют собой разрастания слизистого эпителия, напоминающие по виду соцветия цветной капусты. При сращении нескольких очагов внешний вид образования напоминает петушиный гребень темно-коричневого цвета. Причина деформации слизистых – нарушение клеточного деления в результате замещения здоровых клеток патологическими. Новообразования могут расти кнаружи или в глубину эпителиального слоя. Активность роста папилломатозных очагов зависит от воздействия множественных факторов.
Классификация и виды
Папилломавирус имеет множество различных штаммов под определенным порядковым номером. Часто у одного человека встречается сочетание сразу нескольких штаммов. Классификация папилломавирусной инфекции позволяет определить характер течения болезни, степень онкологических рисков, назначить адекватное лечение и определить прогноз.
По фазе течения
Клиницисты выделяют следующие фазы течения болезни:
- скрытая, бессимптомная. Вирусные штаммы находятся в "спящем" состоянии, никак не влияют на состояние слизистых, не угрожают жизни и здоровью больных. Такая форма встречается у большинства здоровых людей на планете;
- активная. Начинается процесс замещения здоровых эпителиальных клеток патологическими с последующим формированием папилломатозных очагов. Нарушение регенерации тканей происходит при воздействии различных факторов: стойкое снижение иммунитета, хронические патологии внутренних органов, систем, аутоиммунные и гормональные расстройства.
По статистике, лишь 35–40% вирусоносителей страдают от поражения слизистых половых органов папилломами. Переход в активную фазу может длиться годами, зависит только от индивидуальных особенностей организма женщины. Важное значение имеют типы штаммов.
По типу штаммов
Среди большого количества вирусных штаммов выделяют несколько групп, которые отличаются различной степенью онкологической опасности:
- неонкогенные, не способствуют развитию рака. В группу неонкогенных вирусов входят ВПЧ 3, 16, 13, 34–42. При сочетании этих видов с онкогенными штаммами повышается риск малигнизации клеток;
- низкоонкогенные, отличаются минимальными онкогенными рисками. Группу составляют ВПЧ 52 и 56. Штаммы проникают в поверхностный эпителий шеечного канала матки, нарушают структуру слизистых. При регулярном воздействии неблагоприятных факторов риск малигнизации повышается;
- высокоонкогенные, или папилломы высокого канцерогенного риска. Папилломавирусные штаммы типов 16, 18, 31 имеют высокие онкогенные риски, способствуют формированию рака шейки матки. Эти вирусы синтезируют особый белок E7, который преобразует здоровые клетки в атипичные.
Как передаются онкогенные штаммы? Пути передачи для всех штаммов вирусов одинаковы.
По типу новообразований
В зависимости от штамма возбудителя ВПЧ различают следующие виды образований, развивающихся в тканях инфицированного человека:
- кондиломы плоскоклеточные;
- кондиломы остроконечные;
- кондиломы инвертированные (переходно-клеточные);
- папилломы;
- бородавки.
Кондиломы и папилломы часто возникают на слизистых половых органов. У мужчин новообразования поражают половой член, основание уретрального канала, у женщин – малые половые губы, клитор. Бородавки формируются на поверхности кожных покровов.
ВПЧ в активной фазе вызывает зуд, покраснение, жжение и нетипичные выделения из влагалища
Основные симптомы
Симптоматический комплекс определяется стадией развития болезни. Клинические проявления зависят и от локализации новообразований:
- большие и малые половые губы. Новообразования быстро распространяются по слизистым, прощупываются при подмывании. Наросты имеют тенденцию к сращиванию, образованию конгломерата. Одновременно затрудняется ежедневная гигиена половых губ, повышается риск травмы, кровоточивости. Женщины жалуются на зуд, неприятный запах;
- клитор. Вирусные наросты осложняют качество половой жизни женщины, угнетают или повышают чувствительность органа. Заболевание сопровождается сильным зудом, вплоть до возникновения раздражающей боли. Подобные симптомы возникают и при других инфекциях половых путей у женщин: уреаплазмоз, микоплазмоз, хламидиоз;
- лобковая зона. При формировании папилломатозных очагов отмечаются локализованная боль, небольшая отечность, покраснение, зуд. При крупных наростах на волосистой части лобка существует риск воспаления, травмы.
Если папилломатозные очаги появляются на наружных половых органах и гениталиях, то высока вероятность поражения шейки матки. При внутренней локализации отмечаются следующие симптомы:
- боли во время полового акта;
- спастические боли во время менструации, особенно если ранее дискомфорт отсутствовал;
- нетипичные выделения в виде слизи, крови, гноя;
- кровотечения между активными фазами менструации.
Учитывая особенности локализации и повышенную влажность, папилломатозные очаги источают неприятный запах, нарушают здоровый внешний вид половых органов.
Крупные новообразования ощущаются при ходьбе, занятиях спортом. В период прогрессирования папилломавирусной инфекции отмечаются общее недомогание, слабость, раздражительность, потливость. Ранними симптомами являются обильные слизистые выделения и дискомфорт во время половых контактов.
Папилломавирусная инфекция и беременность
Обнаружение ВПЧ у женщин в период беременности не ставит под угрозу жизнь и здоровье ребенка, однако вероятность инфицирования во время естественного родоразрешения достигает 85%. На фоне абсолютного здоровья ребенка его иммунитет успешно справляется с инфекцией. Если же беременность осложненная, анамнез новорожденного осложнен патологическими состояниями, недоношенностью, заболеваниями, то некоторые типы вирусных штаммов могут лишь усугубить общесоматическое состояние.
Вопрос о способе родоразрешения решается врачебным консилиумом, где оценивают все потенциальные риски для женщины и ребенка.

При обнаружении ВПЧ гинекологом могут потребоваться консультации прочих специалистов: инфекциониста, онколога, хирурга
Диагностика ВПЧ
Современная диагностика позволяет определить папилломавирусную инфекцию даже при бессимптомном течении. Типичный диагностический алгоритм включает в себя следующие мероприятия:
- внешний осмотр половых органов;
- гинекологический осмотр внутренних половых органов зеркалами;
- УЗИ матки, органов брюшной полости;
- мазок из цервикального канала (перед тем, как сдавать материал, проводят остальные необходимые тесты);
- общий, биохимический анализ крови, мочи.
Дополнительно проводят ПЦР – полимеразную цепную реакцию для определения ДНК вируса папилломы человека и иммунологические тесты – анализы определяют атипичные клетки.
Важное значение имеет кольпоскопия и данные анализов. При внутреннем осмотре оценивают структурные особенности слизистых шеечного канала, наружного зева. Уже при таком осмотре возможно выявление небольших новообразований, которые совпадают оттенком со слизистой. При отсутствии видимых изменений проводят анализ с уксусной кислотой. На шейку наносят немного раствора и оценивают реакцию.
При кольпоскопии возможно проведение биопсии с дальнейшей гистологической оценкой образца. Этот тест позволяет исключить развитие рака на ранних стадиях.
Тактика лечения
Лечение заболевания заключается в назначении иммуномодуляторов, противовирусных препаратов и хирургическом удалении разрастаний. Медикаментозная терапия приносит временное облегчение и бывает затруднительна из-за особенностей локализации наростов.
Перспективным направлением в терапии является радикальное решение проблемы папилломатоза. Удаление в гинекологии проводят следующими способами:
- лазерная вапоризация – безопасный эффективный метод удаления в одно посещение;
- электрокоагуляция – папилломатозный очаг прижигают электрическим током при помощи электрода;
- радиоволновой метод – бесконтактный способ удаления наростов;
- криодеструкция – прижигание патологической зоны жидким азотом в пределах здоровых тканей.
При крупных и генерализованных высыпаниях может применяться обычное удаление с помощью скальпеля. Образец ткани после удаления отправляют на гистологию.
Для устранения неприятных симптомов показан прием обезболивающих, спазмолитических препаратов.
После лечения продолжают прием противовирусных средств, иммунокорригирующих препаратов. Реабилитационный период зависит от объема оказанной медицинской помощи.
Осложнения
Основным осложнением при инфицировании вирусом папилломы человека у женщин является малигнизация клеток папиллом, возникновение плоскоклеточной кондиломы. При выявлении шестнадцатого и восемнадцатого штаммов такой риск возрастает в разы. Другими осложнениями являются кровотечения, бесплодие, дисплазия, воспаление внутренних половых органов. Одиночные новообразования на шейке матки провоцируют развитие эрозий.
Единственная мера профилактики заражения ВПЧ – вакцинопрофилактика девочек и мальчиков в период полового созревания с последующей ревакцинацией через несколько лет. Учитывая то, как передается папилломавирусная инфекция, следует избегать случайных половых связей, соблюдать адекватную гигиену половых органов, вовремя лечить различные заболевания. При активации вируса папилломы человека важно обязательно обратиться к гинекологу.
Прогноз у женщин преимущественно благоприятный при условии регулярного контроля над динамикой роста новообразований, качественного лечения. При отсутствии терапии папилломавирусная инфекция значительно ухудшает качество жизни женщины, нарушает половую жизнь, приводит к обширному поражению половых органов папилломатозными очагами.
[youtube.player]
Папиллярная киста яичника – это вид серозной цистаденомы, относящейся к истинным доброкачественным опухолям – кистомам – полостным образованиям с внутренним экссудатом.
В отличие от простой гладкостенной серозной кистомы на оболочке капсулы папиллярной цистаденомы формируются неравномерно располагающиеся выросты в форме сосочков, поэтому специалисты часто называют ее сосочковой или грубососочковой кистомой.
Сосочковую кистому рассматривают как следующую стадию гладкой серозной кисты, поскольку разрастания эпителия в виде сосочков появляются через несколько лет после возникновения простой серозной опухоли.

- Встречается у 7 из 100 пациенток с опухолями разного типа.
- Никогда не рассасывается с помощью медикаментов.
- У 50 пациенток из 100 папиллярная цистаденома злокачественно перерождается.
- У 40 женщин из ста опухоль этого типа сочетается с другими кистами и опухолями, включая миому матки, а также с эндометриозом.
- В большинстве случаев сосочковая цистаденома диагностируется с двух сторон.
- Для ее строения характерна многокамерность, неправильная округлая форма, короткая ножка, сформированная из тканей связок, артерии, нервных волокон, лимфососудов.
- Полость кистомы заполнена экссудатом коричневато-желтого цвета.
- Сосочковые разрастания по форме напоминают поверхность цветной капусты.
- Этот вид кистомы редко достигает большого размера.
- Появляется у женщин старше 30 лет.
Классификация
По месту разрастания сосочков такая киста яичника классифицируется как:
- инвертирующая, с характерным поражением внутренней стенки (30%);
- эвертирующая, у которой сосочки формируются снаружи (10%);
- смешанная, когда разрастания выявляют на обеих сторонах кистовидной капсулы (60%).
Вероятность онкологии определяется выделением трех степеней развития цистаденомы:
- доброкачественное образование;
- пролиферирующая (разрастающаяся) папиллярная цистаденома, которая рассматривается как предраковое (пограничное) состояние;
- малигнизация цистаденомы (переход процесса в злокачественный).
Цистаденомы эвертирующей и смешанной формы наиболее склонны к перерождению в раковую опухоль при прорастании сосочков и их распространении на брюшную стенку, вторую половую железу, диафрагму и смежные органы.
Для кистомы такого типа характерна двусторонняя локализация. Поэтому, когда диагностируется цистаденома правого яичника, выявляют образование и на левом. Но в большинстве случаев папиллярная кистома левого яичника появляется немного позднее и растет медленнее. Это объясняют тем, что правая половая железа в силу анатомических особенностей (крупная питающая артерия) интенсивнее снабжается кровью, поэтому и кистома правого яичника формируется быстрее.

Симптомы папиллярной цистаденомы
На начальном этапе развития папиллярной кисты симптомы слабые или отсутствуют. Как только образование достигает определенного размера, возникают следующие проявления:
- Тяжесть, распирание и боли внизу живота с отдачей в пах, ногу, крестец и поясницу. Нередко болезненность нарастает при движениях, подъеме тяжестей, активных половых контактах.
- Развитие дизурии – нарушения мочевыделения с частыми позывами к мочеиспусканию. При разрастании кистомы сдавливание мочеточников может привести к задержке мочеиспускания.
- Выраженная слабость, учащение пульса.
- Запоры, возникающие из-за сдавливания прямой кишки.
- Отеки ног вследствие пережатия крупных вен и лимфатических сосудов.
- Скопление жидкости в полости брюшины и развитие асцита. В связи с этим — увеличение объема и асимметрия живота.
- Развитие спаечного процесса между связками, фаллопиевыми трубами, половыми железами.
В начале болезни месячный цикл остается нормальным, далее — начинаются менструальные расстройства в виде отсутствия месячных (аменорея) или аномально длительных кровотечений (меноррагия).
Последствия
Каковы последствия роста папиллярной кистомы, если ее не удалять? Данное заболевание может привести к следующим осложнениям:
- переход патологии в раковую опухоль;
- асцит, при котором наличие крови в серозной жидкости в брюшной полости характерно для злокачественного процесса;
- развитие спаек;
- нарушение функционирования половых желез, маточных придатков, кишечника, мочевого пузыря;
- бесплодие.

Папиллярная кистома может вызвать жизнеугрожающие состояния, к которым относят:
- Перекручивание ножки, которое прерывает снабжение кровью тканей опухоли, вызывая ее омертвение (некроз).
- Разрыв стенок кистомы с развитием кровоизлияния в брюшину и ее острым воспалением (перитонитом).
- Нагноение опухоли с распространением гноеродных бактерий на соседние органы и ткани.
При перекруте ножки и перфорации кистозной оболочки симптоматика становится резко выраженной и проявляется:
- острой, часто непереносимой болью в животе с защитной напряженностью мышц живота;
- резким подъемом температуры и падением давления;
- тошнотой, учащением пульса и дыхания;
- испариной, чувством паники;
- возбудимостью, сменяющейся заторможенностью и потерей сознания.
При проявлении подобных симптомов только немедленная операция может предотвратить летальный исход.
Причины
Существует несколько гипотез о причинах, провоцирующих развитие кистомы папиллярного типа.
Среди них выделяют:
- чрезмерная активность функции гипоталамуса и гипофиза, приводящее к избыточной продукции эстрогенов;
- нарушение функционирования яичников на фоне сбоя гормонального статуса;
- состояния, связанные с ранним приходом месячных (менархе) у подрастающих девочек (10 – 11 лет), поздней менопаузой или ранним климаксом, отсутствие беременностей, отказ от грудного вскармливания;
- генетическая предрасположенность и наличие у родственников женского пола кистом, кистозных структур, опухолей и фиброаденоматоза грудных желез;
- половые инфекции, вирус папилломы и герпеса;
- хронически текущие воспалительные процессы в репродуктивных органах (аднекситы, эндометрит, оофорит), развитие маточного и внематочного эндометриоза;
- множественные прерывания беременности, выкидыши, осложненные роды;
- нарушение кровоснабжения и движения лимфатической жидкости в области малого таза.
Диагностика
Папиллярная кистома яичника диагностируется путем проведения нескольких обследований, включая гинекологический осмотр, УЗИ, лапароскопию, исследование крови на онкомаркеры, гистологический анализ и томографию.
Во время врачебного осмотра определяется округлое, с ограниченной подвижностью, мелкобугристое, реже – гладкое (в случае инвертирующей формы), образование на одной или двух половых железах. При пальпации брюшины выявляется развитие асцита.
На УЗИ врач точно устанавливает тип, размер цистаденомы, толщину стенки, количество камер, длину ножки, распространенность сосочковых разрастаний, накопление жидкости в полости брюшины.
Проведение компьютерной и магнитно-резонансной томографии требуется для более углубленного обследования и выявления связи кистомы с другими органами.
Чтобы исключить развитие рака половых желез, проводят:
- забор крови на определение концентрации белка СА-125, повышение которой вместе с другими признаками может указывать на онкологию;
- диагностическую лапароскопию (через малые разрезы на стенке живота с помощью микроинструментов).
Окончательное подтверждение вероятного ракового процесса в яичниках производится только после забора ткани на биопсию в ходе операции и исследования биоптата.
Лечение
В случае выявления папиллярной цистаденомы выбирается только хирургическая тактика, поскольку использование лекарств и физиопроцедур при развитии такой кистовидной опухоли бесполезно.
Объем удаляемых тканей и вид операции связан:
- с возрастом больной;
- состоянием яичников;
- размером и локализацией цистаденомы;
- наличием или отсутствием признаков онкологии;
- вероятными сопутствующими заболеваниями.
Предполагаемый объем хирургического вмешательства предусматривает:
- Иссечение цистаденомы без затрагивания или с частичным затрагиванием овариальной ткани. Выполняется в случае доброкачественного образования у женщин, желающих иметь детей.
- Удаление кистомы вместе с резекцией пораженной половой железы (оофорэктомия). При этом способность к зачатию сохраняется.
- Вырезание обоих яичников, если папиллярная цистаденома яичника локализуется с двух сторон, и возникает подозрение на раковый процесс. Проводится в любом возрасте.
- Удаление половых желез вместе с ампутацией матки (пангистерэктомия). Рекомендуется пациенткам в период близкий к климаксу и во время менопаузы, а также в любом возрасте при пограничной и раковой цистаденоме.
При выявлении грубососочковой кистомы у беременных, операцию откладывают до наступления родов. В случае быстрого роста образования или подозрения на рак хирургическое вмешательство планируют после 16 недели или немедленно, что зависит от степени тяжести процесса. При разрыве кистомы, перекруте ножки опухоль удаляют немедленно для спасения жизни пациентки.
Прогноз
Своевременно поставленный диагноз и удаление папиллярной цистаденомы почти исключает вероятность развития рака. У молодых женщин раннее проведение операции позволяет сохранить яичники с возможностью дальнейшего зачатия.
После удаления папиллярной кистомы очаги сосочковых разрастаний на других органах также регрессируют, а признаки асцита не проявляются.
[youtube.player]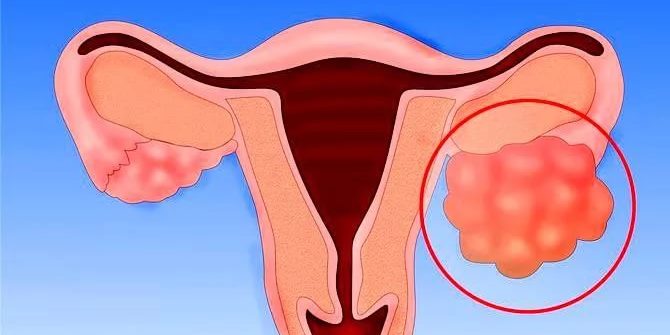
Цистаденомой яичника называют полое образование доброкачественного типа, заполненное вязким экссудатом, которое поражает эпителиальный слой женских придатков. Характерная особенность доброкачественной кисты состоит в том, что, пребывая под длительным воздействием провоцирующего фактора, она перерождается в злокачественную опухоль. Помимо высокого риска развития рака, папиллярная цистаденома яичника обуславливает расстройство репродуктивной функции, в результате которого у девушки развивается бесплодие.
Особенности папиллярной формы цистаденомы
Папиллярная цистаденома характеризуется сосочковыми разрастаниями, что считается её главной отличительной особенностью. Образовавшиеся на эпителиальном слое наросты обладают свойством увеличиваться: достигая в диаметре 10 см, сосочки поражают также брюшную полость.
В зависимости от области проявления сосочков, выделяют три типа папиллярной цистаденомы:
- Эвертирующая киста характеризуется наличием на её поверхности, сформированной из соединительной ткани, сосочков.
- Инвертирующее доброкачественное образование сопровождается образованием наростов в полости капсулы.
- Смешанная киста характеризуется одновременным поражением полости и поверхности капсулы.
Еще одна характерная особенность заключается в двусторонней локализации: цистаденома левого яичника повышает риск развития кистозной полости в правом придатке, и наоборот. Несмотря на это, правая половая железа считается более уязвимой перед формированием полой капсулы, что обусловлено наличием в её структуре крупной артерии.
Классификация
Помимо папиллярной, выделяют также серозную и муцинозную цистаденомы. Серозная киста яичника представляет собой однокамерную капсулу округлой формы, стенки которой сформированы из плотной эпителиальной выстилки. В зависимости от формы проявления, серозная папиллярная цистаденома протекает без осложнений либо сопровождается формированием белесых сосочков.
Муцинозная киста придатка является многокамерной полой капсулой, которая достигает внушительных размеров и содержит в своей полости секреторное вещество плотной консистенции. Данный вид опухоли с легкостью диагностируется посредством ультразвукового исследования, что объясняется обширной зоной поражения эпителиальной ткани.
Вероятность онкологии
Обнаружение цистаденомы придатка на ранней стадии формирования и своевременное проведение хирургического вмешательства обеспечивает благоприятный прогноз. Игнорирование доброкачественной опухоли, поражающей паренхиму яичника, напротив, способствует развитию онкологии, что усложняет процесс лечения и повышает риск образования репродуктивной дисфункции.
Причины возникновения
Основной причиной, обуславливающей формирование на яичнике кисты папиллярного типа, считается нарушение гормонального фона. Доброкачественные опухоли, образующиеся как результат дисбаланса гормонов, обладают свойством рассасываться течение 12 месяцев.
К другим причинам развития папиллярной цистаденомы относят:
- нерегулярная интимная жизнь, что сопровождается постоянными воздержаниями;
- физические и эмоциональные перенапряжения;
- поражение женской половой системы генитальным герпесом или вирусом папилломы;
- хронические заболевания репродуктивных органов;
- внематочная беременность и некачественно проведенный аборт;
- наследственная предрасположенность;
- расстройство местного кровоснабжения, что характеризуется нарушением тока лимфатической жидкости.
Высокая вероятность образования кисты на придатке присутствует у нерожавших девушек и родивших женщин, которые отказались от кормления грудью. В зоне риска пребывают также девочки подросткового возраста, у которых преждевременно наступила менструация.
Признаки и симптомы
Первая стадия развития цистаденомы придатка характеризуется бессимптомным течением. Единственным признаком формирования кистозной полости на начальном этапе является нарушение менструального цикла, что обусловлено расстройством репродуктивной функции.
По мере того, как увеличивается полая капсула, женщина ощущает болезненные ощущения тянущего характера, которые локализуются в паховой и поясничной зонах, а также внизу живота. Если капсула достигает внушительного размера, болевой синдром распространяется также на нижние конечности и крестец.
Болевой синдром усугубляется развитием дизурии – сбоем работы мочевыделительной системы, при котором увеличивается выработка биологической жидкости. Стремительное разрастание кисты предшествует сдавливанию мочеточников, вследствие чего происходит застой мочи.
Негативное влияние оказывает папиллярная киста яичника и на желудочно-кишечный тракт. Увеличиваясь в объеме, она сдавливает близлежащие органы, что приводит к развитию дискомфортных ощущений в кишечнике и нарушению его функционирования. Расстройство пищеварительной системы предшествует возникновению хронического запора, тошноты и отечности.
Запущенная форма папиллярной кисты сопровождается асцитом, который образуется как результат скопления жидкой массы в брюшной полости. В свою очередь, асцит предшествует неестественному выпячиванию брюшины и развитию выраженной асимметрии.
Диагностика
Папиллярная киста диагностируется в несколько этапов. На первом этапе врач производит гинекологический осмотр наружных гениталий и путем пальпации оценивает состояние половых желез. Если в ходе осмотра в паренхиме придатков была выявлена мелгобугристая подвижная капсула, доктор ставит предварительный диагноз цистаденома.
Второй этап диагностики предполагает сдачу анализа крови. Если опухоль, поразившая половую железу, имеет злокачественную природу, в ходе лабораторного исследования крови будет обнаружен онкологический маркер. Отсутствие в жидкой соединительной ткани онкомаркеров свидетельствует о доброкачественном характере папиллярной кисты.
На третьем этапе обследования пациентка посещает ультразвуковое исследование, посредством которого определяется размер капсулы, её консистенция и точное место локализации, а также устанавливается глубина поражения придатка. Для получения достоверного результата необходимо выполнить УЗИ через неделю после завершения критических дней.
Определение типа доброкачественного новообразования и качественное изучение его паренхимы осуществляется с помощью магнитно-резонансной томографии. Если цистаденома спровоцировала расстройство пищеварительной системы, пациентка дополнительно посещает гастроскопию, чтобы врач имел возможность оценить состояние желудка.
Осложнения и последствия
Папиллярная киста сопровождается следующими осложнениями:
- Перекрут основания полой капсулы провоцирует нарушение местного кровоснабжения, вследствие чего развивается некроз мягких тканей.
- Разрыв цистаденомы предшествует выходу наружу секреторной жидкости, что становится причиной образования кровотечения и воспалительного процесса.
- Нагноение кисты сопровождается распространением бактерий гнойного типа на близлежащие ткани.
Вышеперечисленные осложнения провоцируют усугубление общей симптоматики: острые болезненные ощущения принимают постоянный характер и дополняются гипертермией, аритмией, а также гипотензией.
Игнорирование опухоли яичника провоцирует развитие таких последствий:
- Асцит характеризуется образованием кровянистых примесей в серозном веществе.
- Спаечный процесс обуславливает поражение оболочки брюшины тонкой пленкой.
- Расстройство пищеварительной системы и работы мочеполовых органов.
- Нарушение функционирования репродуктивной функции, что приводит к развитию бесплодия.
Наиболее опасным последствием цистаденомы принято считать её перерождение в злокачественную опухоль.
Методы лечения
Если в ходе диагностики была выявлена киста функционального типа, проводить оперативное вмешательство не рекомендуется. Функциональная цистаденома рассасывается самостоятельно в течение трех месяцев: операция может спровоцировать проявление сопутствующих осложнений.
Папиллярная киста, обнаруженная во время комплексного обследования, является показанием к выполнению хирургического вмешательства. Определяя технику оперирования, хирург учитывает размер и место локализации полой капсулы, состояние яичника, а также возраст пациентки.
При двусторонней локализации кисты и высоком риске перерождения её в злокачественную опухоль врач проводит лапаротомию, которая предполагает резекцию обоих яичников. Если результаты диагностики подтвердили наличие злокачественной природы полой капсулы, хирург выполняет пангистерэктомию, в ходе которой удаляет и половые железы, и маточную полость.
Удаление папиллярной цистаденомы путем проведения лапароскопии целесообразно проводить пациенткам репродуктивного возраста, что обусловлено возможностью сохранить детородную возможность. Помимо отсутствия повреждений матки и яичников, лапароскопия обеспечивает также отсутствие глубоких послеоперационных швов.
Оперирование начинается с определения точной области поражения яичника и формировании в ней небольшого прокола. Получив доступ к кисте, хирург извлекает из её полости скопившуюся жидкость, а после аккуратно отделяет капсулу от половой железы и удаляет.
Посредством резекции папиллярной кисты доктор извлекает небольшой объем мягких тканей. При активном росте капсулы происходит растягивание её эластичной оболочки: во избежание вторичного формирования опухоли врач удаляет здоровые ткани, соприкасающиеся с опухолью.
На завершающем этапе лапароскопии хирург оценивает проходимость маточных труб, разделяет сформировавшиеся спайки и при наличии миом выполняет их устранение. Общая продолжительность оперативного вмешательства не превышает 50 минут.
При беременности
Нередко папиллярная киста диагностируется у беременных девушек, что обусловлено резким изменением гормонального уровня. Если диаметр полой капсулы не превышает 2 см, хирургическое вмешательство откладывают до момента родов, поскольку небольшая опухоль не оказывает давление на близлежащие ткани и не нарушает эмбриональное развитие.
Стремительный рост кисты и высокая вероятность наличия злокачественной природы является показанием к оперированию. Наиболее оптимальным периодом для проведения хирургического вмешательства считается второй триместр. Если состояние беременной девушки ухудшается, операцию проводят в срочном порядке, не дожидаясь 16 недели.
[youtube.player]Читайте также:


