Нужно ли делать прививку от кори если есть антитела
Остеопат Гуричев Арсений Александрович

Фото: Sara Bakhshi
В продолжение статей о вакцинации и о кори. Вакцинироваться, или не вакцинироваться от кори. Кто это решает? Как определить есть ли иммунитет от кори?
Корь — высокозаразное инфекционное вирусное заболевание. Как и любое инфекционное заболевание корь имеет динамику инфекционного процесса среди людей. В какой то год заболеваемость меньше, в какой то больше. Сейчас в России и некоторых других странах (Украина, Грузия) идёт настоящая вспышка кори.
От кори есть вакцина, и она, вроде, работает. Почему “вроде”? Потому, что среди заболевших сегодня корью несомненно есть вакцинированные люди. Например, в городе N заболело несколько человек — взрослых и детей, из одного подъезда в доме. Наверное, они не специально собрались в этом подъезде будучи непривитыми.
За или против?
Будем считать, что вакцина работает. Есть сторонники вакцинации, есть противники — ни те, ни другие не касаются вашей ответственности за своё здоровье, и вашей ответственности за здоровье ребёнка. В общем, опять придётся решать маме самой… Как решать? Единственно рациональный и научный способ решения этого вопроса — исследование крови на антитела к кори.
Иммунитет
К кори у новорожденного ребенка имеется иммунитет — он передаётся от матери, и поддерживается при грудном вскармливании. По литературным данным такой иммунитет у ребёнка держится до 6 — 12 месяцев, но количество антител неуклонно снижается. То есть, чем старше непривый и неболевший ребёнок, тем меньше у него антител, и тем выше у него риск заразиться и, соответственно, заболеть.
Корь, как правило, протекает легко, не сильнее обычного ОРВИ, и уж точно не тяжелее гриппа, если нет состояния иммунодефицита, или если не присоединится вторичная инфекция, или если вирус не проникнет в центральную нервную систему и не вызовет там вялотекущую нейроинфекцию — подострый склерозирующий панэнцефалит. Но болеть всё-равно не хочется, а уж рисковать состоянием ребёнка и подавно.
Антитела к кори
Вот примеры результатов анализов на антитела к кори членов одной семьи: 2 взрослых, вакцинированных советскими вакцинами эпохи брежневского застоя (70-80 годы) и 2 детей, вакцинированных российскими вакцинами эпохи первоначального накопления капитала (90-00 годы).




Как видно по результатам анализов крови в данной семье у взрослых имеются антитела, и они к кори не восприимчивы (будем так считать теоретически), а у детей (не вообще детей, а именно этих детей) антитела к кори в недостаточном количестве, они к кори восприимчивы, и их рациональнее вакцинировать. Прим: 0,12 МЕ/мл — это нижняя граница показателей, и для чистоты эксперимента надо бы пересдать кровь и переделать исследование, но было принято решение считать этот уровень антител недостаточным.
Вы можете подойти к вакцинации осознанно, вдумчиво и рационально!
Справочная информация о вирусе кори
Вирус кори — представитель семейства парамиксовирусов, к которым относится 3 рода РНКовых вирусов, включая вирусы парагриппа, эпидемического паротита (свинки) и вирус респираторно-синцитиальной инфекции.
Парамиксовирусы имеют сферическую форму, в центре частицы находится рибонуклеопротеид, окружённый белковым капсидом. Репродукция вируса происходит в цитоплазме повреждённых клеток макроорганизма. Снаружи частица покрыта липопротеиновым суперкапсидом. У парамиксовирусов имеется фермент — нейроминидаза, но его нет у вируса кори.
Вирус кори обладает гемолитической и симпластообразующей активностью. Гемолиз — это разрушение эритроцитов крови, в данном случае патологический гемолиз — вследствие поражения вирусами. Симпластообразование — это образование гигантских клеток путём слияния десятков (до 100) поражённых вирусами клеток. Не гемолизированные эритроциты, ни симпласты не могут выполнять свою функцию.
Post scriptum
Многие специалисты комплиментарной и холистической медицины яростные противники вакцинации, и у них есть на это полное право (особенно, если они сталкивались с детской неврологией). Большая часть медиков муниципальной системы здравоохранения, наоборот — за массовую искусственную иммунизацию, или относятся к ней нейтрально, и у них есть на это право, но есть и обязанность.
В случае необходимости вакцинации вашего ребёнка — решать придётся лично вам…
[youtube.player]В последней сводке Роспотребнадзор сообщает, что корь добралась до 47 из 53 стран европейского региона. Заразились 82 596 человек, 72 умерли (это последние данные, известные на сегодня - за период с января по декабрь 2018 г.). Тяжелее всего ситуация на Украине , в Грузии , а также в Сербии , Черногории , Греции , Румынии . Крупные вспышки зарегистрированы и в таких благополучных по части здравоохранения странах, как Франция , Италия , Германия , Израиль .
В России в последнее время увеличилось число завозов кори из-за границы, говорят эпидемиологи. Пока, по официальным данным, показатели заболеваемости ниже, чем в большинстве других стран европейского региона. Однако практикующие врачи-инфекционисты советуют не расслабляться тем, у кого снижена защита от кори.
1. Чем опасна корь?
Вирус начинает с поражения дыхательных путей (легких), потом дает осложнения - примерно в 40 - 50% случаев.
Чаще всего осложнения развиваются у маленьких детей, а среди взрослых - у курильщиков, больных сердечно-сосудистыми и неврологическими заболеваниями.

Начало кори похоже на тяжелую простуду Фото: Юлия ПЫХАЛОВА
2. Насколько велик риск заразиться для россиян?
Чаще инфекцию подхватывают:
- люди старшего возраста (60+),
- больные сахарным диабетом, сердечно-сосудистыми и другими хроническими заболеваниями,
- люди, которые регулярно недосыпают (спят меньше 7 - 8 часов в сутки),
- сладкоежки - избыток сахара в организме вредит иммунным клеткам (напомним, Всемирная организация здравоохранения рекомендует съедать максимум 25 граммов, или 6 чайных ложек сахара в сутки, включая сахар во всех блюдах и продуктах).

Избыток сахара в организме вредит иммунным клеткам Фото: Евгения ГУСЕВА
3. Как уберечься?
Единственный способ защиты от кори - прививка, в один голос говорят врачи. Среди тех, кто заболел, более 90% не были привиты, сообщает Роспотребнадзор.
Детям согласно Национальному календарю профилактических прививок в нашей стране прививку от кори положено делать в первый год жизни и в 6 лет (ревакцинация).
- Исходя из Приказа Минздрава РФ от 21.03.2014 № 125н, взрослым гражданам вакцинация против кори проводится в возрасте от 18 до 35 лет в случае, если человек до этого возраста не прививался, прививался лишь однократно либо не имеет сведений о прививках и при этом не болел ранее корью. При таких условиях прививка будет бесплатной. Причем, даже не требуется полис ОМС (поскольку вакцинацию государство оплачивает из средств федерального бюджета, а не через систему ОМС). Достаточно обратиться в поликлинику по месту жительства к своему лечащему врачу (участковому терапевту). Он выдаст направление на прививку в процедурный кабинет.
В возрасте от 36 до 55 лет бесплатная вакцинация полагается в таких случаях: а) был контакт с больным корью; б) лицо входит в группу риска в силу своей профессии: работники медицинских и образовательных организаций, организаций торговли, транспорта, коммунальной, социальной сферы. Вакцинация требуется и гарантируется, если эти лица ранее не болели корью, не привиты, привиты лишь однократно или не имеют сведений о прививках против кори.
В остальных случаях те, кому больше 35-ти, могут пройти вакцинацию по собственному желанию, оплатив её за счет личных средств.
4. Сдавать ли анализы перед прививкой?
В Интернете можно встретить совет: взрослым перед принятием решения - делать ли прививку - нужно сдать анализ на состояние (напряженность) иммунитета против кори: наличие антител IgG к вирусу кори. За свой счет это обойдется от 700 до 1000 рублей. Нельзя ли сдать кровь в районной поликлинике бесплатно?
- Перед направлением на вакцинацию лечащий врач обязан провести осмотр и опрос пациента, в том числе для выявления показаний и противопоказаний, - поясняет эксперт ВСС Алексей Данилов. - Предварительное определение уровня антител в обязательный список не входит.

К сожалению, лекарств с доказанным эффектом против вируса кори сегодня нет Фото: Евгения ГУСЕВА
НА ЗАМЕТКУ
5. Как распознают и лечат корь?
Начало кори похоже на тяжелую простуду (ОРВИ). Температура часто подскакивает до 38 - 40 градусов. Появляется кашель, закладывает нос, слезятся глаза. На 4 - 5 день появляется сыпь.
- К сожалению, лекарств с доказанным эффектом против вируса кори сегодня нет, - говорит врач Евгений Тимаков. - Применяются симптоматические средства: чтобы снизить жар, уменьшить боль, отек слизистых. Взрослым, как правило, назначают антибиотики для борьбы с опасными осложнениями. В целом рекомендуется постельный режим и побольше пить.
[youtube.player]
Анализ на антитела к кори – исследование, которое проводят детям, которые рискующим заболеть корью, беременным, чтобы узнать о существующем риске для плода, взрослым, если есть риск заражения. Повышенный интерес врачей к результатам такой диагностики обусловлен опасностью кори.
Антитела к кори – что это значит?
Корь – это острое инфекционное заболевание с очень высокой вероятностью заражения при контакте с носителем вируса. Повышенная восприимчивость людей к вирусу кори компенсируется сохраняющимся пожизненным иммунитетом после перенесенного заболевания или сделанной прививки. Отвечают за специфический иммунитет антитела к вирусу кори.
Выработка антител к кори происходит:
Антитела – это особые белки, связывающие антигены – чужеродные для организма вещества. При заболевании антигены попадают в организм естественным путем, при вакцинации – их вводят в составе вакцины. В организме выработка антител к инфекции осуществляется В-лимфоцитами и хранятся они в мембране этих лимфоцитов или плазме крови, а основная задача антител – иммунитет к заболеванию. К некоторым заболеваниям, например, к кори, защита вырабатывается пожизненная, к другим, например, к гриппу, постоянного иммунитета не вырабатывается.

В зависимости от возбудителя, антитела вырабатываются или сразу поле заражения, или после инкубационного периода. В настоящее время известно пять классов антител:
- IgG – наличие таких антител говорит о выработанном стойком иммунитете, но их наличие не указывает на конкретного возбудителя, вырабатываются эти антитела спустя 2-3 недели после начала заболевания и могут сохраняться пожизненно.
- IgЕ – наличие этих антител свидетельствует о присутствии в организме паразита и аллергических реакциях (ринит, отеки, высыпания).
- IgА – данные антитела вырабатываются при респираторных инфекциях и при инфекционных и неинфекционных поражениях печени, начинают выявляться в крови через 1-2 недели после инфицирования и перестают выявляться через 2-3 месяца, постоянное присутствие в крови говорит о хроническом заболевании.
- IgМ – присутствие этих антител говорит о присутствии в организме инфекции или о том, что человек совсем недавно переболел.
- IgD – малоизученный класс антител, не используется в диагностике.
Когда нужен анализ на антитела к кори?
Делать анализ на антитела к кори часто приходится беременным женщинам, у которых отсутствует информация о том, переносили они эту инфекцию или нет, была ли сделана прививка, и при этом существует риск заражения. Для беременных корь опасна серьезными последствиями:
В некоторых случаях (на усмотрение врача) анализ на антитела к кори делают даже после перенесенной болезни или сделанной прививки, это необходимо, потому что:
- у небольшого количества людей (около 10%) иммунитет после прививки не вырабатывается;
- 20-30% людей утрачивают коревой иммуноглобулин из-за лечения иммунодепрессантами, антибиотиками или по другим причинам.
Определение антител к кори
Сдавать кровь на антитела к кори нужно, если
- не известно, была ли сделана прививка;
- необходимо подтвердить диагноз;
- произошел контакт с возможным заболевшим;
- при эпидемиологическом обследовании.
Корь в остром периоде проявляется очень ярко:
- высокая температура;
- коревая сыпь (пятна более 1 см в диаметре с папулой в центре);
- дыхательные проблемы;
- конъюнктивит;
- светобоязнь;
- отек век;
- кашель и насморк.
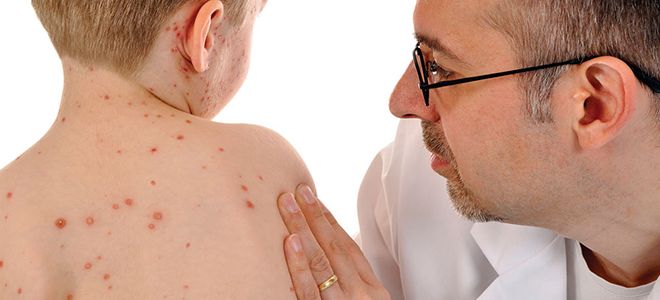
По клинической картине корь легко определит врач, однако заражение окружающих происходит до появления высыпаний и об опасном заболевании они могут еще не подозревать. Если назначили обследование, нужно к нему подготовиться.
Анализ, определяющий антитела к кори, требует соблюдения ряда правил:
- Первое требование – приходить на анализ на антитела к кори натощак, последний прием пищи до забора крови – за 8 часов, с утра можно только выпить чистой воды.
- В день накануне анализа на антитела к кори нельзя пить спиртное, есть жирные, жареные и соленые блюда – это влияет на свертываемость крови и качества сыворотки.
- Нельзя сдавать анализ на наличие антител к кори на фоне некоторых лекарств – о лечении должен знать врач и лаборант, берущий кровь, по возможности – за сутки прием медикаментов следует прекратить.
Приходить на анализ крови на антитела к кори нужно утром. Перед походом в лабораторию нежелательно делать зарядку, испытывать эмоциональные нагрузки. До забора крови желательно посидеть, отдохнуть и успокоиться 10-15 минут. В зимнее время года нелишним будет и согреться – чтобы при заборе крови не возникло проблем. Анализ крови на маркеры кори берется из вены, поэтому важно не волноваться, чтобы забор прошел быстро и безболезненно.
Анализ на антитела к кори – расшифровка
Исследование на антитела к вирусу кори, расшифровка которого длится до 48 часов, проводится в медицинском учреждении.
Чтобы расшифровать результат, рассматривают антитела классов IgG и IgМ:
- оба показателя отрицательны – иммунитета к кори нет, инфекция в крови отсутствует;
- оба показателя положительны – корь перешла в финальную стадию, иммунитет выработан;
- IgG – положительный, IgM – отрицательный – иммунитет есть, кори нет;
- IgG – отрицательный, IgM – положительный – иммунитета нет, корь в самой начальной стадии.
Расшифровка анализа основывается на показателе титр антител к кори, который бывает:
- менее 0,12 – в таком случае результат отрицательный;
- в промежутке от 0,12 до 0,18 – этот результат считается сомнительным, анализ рекомендуется пересдать через 7-14 дней;
- более 0,18 – положительные показатели антител к кори.

Присутствующие в крови антитела к кори IgG свидетельствуют о перенесенном в прошлом заболевании или о присутствии инфекции в крови в настоящем времени, а также показывают напряженность иммунной системы против вируса кори. Наличие антител после вакцинации говорит о том, что иммунитет благополучно выработался. При заболевании антитела класса IgG появляются примерно через 3 недели после инфицирования, за 2 дня до появления сыпи.
Повторное вакцинирование от кори (при угасании иммунитета к заболеванию) приводит к быстрому росту антител IgG, которые обеспечивают защиту организма от опасной болезни. У младенцев до 6-7 месяцев наблюдается высокий уровень антител IgG – это материнские противокоревые антитела, которые защищают ребенка в первые месяцы жизни, но затем этот приобретенный от матери иммунитет угасает.
Присутствующие в крови антитела класса IgM к вирусу кори свидетельствуют о начальной стадии заболевания и необходимости срочной медицинской помощи для предотвращения осложнений и заражения окружающих. После перенесенной кори антитела IgM сохраняются в крови несколько месяцев – по этому показателю можно понять, что человек недавно переболел опасным заболеванием.
[youtube.player]


Вспышка кори, есть смертельные исходы. Что делать? Я оказалась в группе риска с полным отсутствием антител. Поэтому анализ крайне необходим.
Привет всем заглянувшим!
Как ни странно, всё началось с ветрянки. Да-да, с самой обычной ветряной оспы. В феврале этого года дочь ею заболела. Слава Богу болезнь у неё прошла более-менее нормально, температура поднялась всего лишь раз и незначительно. Однако, примерно на 19-й день после первых симптомов у дочери, с ветрянкой пал муж. При чём пал почти в буквальном смысле. 6 дней мы сбивали температуру как могли: жаропонижающие средства, компрессы и даже скорая помощь. После этого я поняла почему переболеть подобными вирусными болезнями лучше в детстве на все 100%. В тот период к нам стали доходить первые случаи о вспышках кори. Как-то всё слилось в кучу и мы испугались даже ветрянки. Терапевты однако нам всё объяснили. Это два разных вируса, хоть в чем-то они и схожи и если ветрянка в 90% случаев проходит нормально, хоть и мучит заболевших ею взрослых сильно, то корь куда более опасна.
Эти два заболевания схожи только по первичным проявлениям (и то не по всем), у них разные возбудители, последствия, методы лечения.
Корь
- возбудитель инфекции — парамиксовирус;
- процесс заражения — через дыхательные пути или поверхность глаз;
- инкубационный период — 7—16 дней;
- стойкость — умеет выживать вне организма даже при относительно низких температурах, поэтому часто вспышки инфекции приходятся на осень или зиму.
Ветряная оспа
- возбудитель — вирус герпеса III типа;
- процесс заражения — попадает в организм через дыхательные пути, обычно оседает на слизистых органов дыхания, где остаётся весь инкубационный период;
- инкубационный период — 10—21 день;
- стойкость — вне человеческого тела погибнет уже через 8—15 минут.
Корью ни я ни муж не болели. О вакцинации точно нам не было известно. Я подняла свою выписку из детской карточки и нашла там, что мне ее делали три раза. Так это или нет - утверждать не буду, тем более после полученных результатов анализа, о котором пойдет сегодня речь. И вот, озабоченные этой проблемой, мы решили поставить себе прививки от этой заразы. Терапевт, которая приходила диагностировать ветрянку у мужа, объяснила нам, что сначала сдаётся анализ на антитела к кори. Потом врач определяет необходимость вакцинации, а так же ее количество - 1 или 2 раза. О нём я сегодня вам и расскажу.
Где? Конечно же в поликлинике, любой частной клинике и т.п. Мы доверяем больше обычным поликлиникам по месту прописки. Поэтому оба пошли именно туда.
Подводные камни нас жали практически у входа. В регистратуре сразу же стали направлять к ближайшему дежурному терапевту без очереди, который даёт направление на вакцинацию и потом собственно на саму прививку. Т.е., про анализ никто не слышал здесь. Мы засомневались и записались к терапевту самостоятельно. Как бы делать прививку просто так без анализов побоялись, да и стоит ли риск этого? Думаю нет. Поэтому, если вы так же беспокоитесь и пугаетесь эпидемии кори, настоятельно рекомендую сначала поговорить с врачом про необходимый анализ. Забегая наперёд скажу, что по его результатам, вакцинация вам может и не потребоваться вовсе. Зачем организм подвергать лишнему стрессу? Это просто не к чему. Мало того, даже наш участковый терапевт сначала не направила на анализ, а сразу на прививку. Муж пошел туда первым, а оказалось вакцина закончилась и инфекционисту не осталось ничего другого, как порекомендовать ему сдать анализ! Через пару дней к терапевту была уже моя запись и я в буквальном смысле потребовала сразу же направление на данный анализ.

Цена. По полису ОМС бесплатно в порядке живой очереди или электронной записи - как принято в вашем медицинском заведении. Если надумаете сдавать анализ платно, то он обойдется вам, примерно, в 1200 рублей в Санкт-Петербурге.

Как сдавать анализ? Здесь всё предельно просто, кровь для анализа берётся из вены.

Приходить на анализ крови на антитела к кори нужно утром. Перед походом в лабораторию нежелательно делать зарядку, испытывать эмоциональные нагрузки. До забора крови желательно посидеть, отдохнуть и успокоиться 10-15 минут. В зимнее время года нелишним будет и согреться – чтобы при заборе крови не возникло проблем. Анализ крови на маркеры кори берется из вены, поэтому важно не волноваться, чтобы забор прошел быстро и безболезненно.
При написании отзыва, я узнала, что данный анализ сдаётся натощак! Однако, нас с мужем об этом не предупредили. Естественно утром мы завтракали 
Вот теперь даже не знаю беспокоиться мне или нет, так как мой результат оказался отрицательным. Порассуждаю об этом ниже.
Забор крови быстрый и для меня безболезненный. Я абсолютно не боюсь сдавать кровь из вены. Взяли всего лишь одну маленькую пробирку.

Помним да, что после любого забора крови из вены рекомендуется держать руку в согнутом состоянии около 10 минут. Не спешите, у вас есть возможность посидеть и отдохнуть. Я этим правилом воспользовалась и в итоге никакого синяка у меня не было.

Сроки для анализа 10 дней, т.е. узнать свой результаты вы сможете по прошествии этого времени.
В начале отзыва я писала, что в прививочной выписке из своей детской карты нашла, что в детстве меня вакцинировали три раза против кори. Я не медик и не стану здесь рассуждать должны ли у меня сохраняться антитела к кори по прошествии многих лет или нет.
Расшифровка показателей данного анализа довольно простая. Всё что больше или равно 0.18 - хорошо, значит иммунитет содержит коревые антигены, от 0.12 до 0.18 - исследование не точное (сомнительный результат) и его рекомендуют повторить, всё что меньше 0.12 - плохо, результат отрицательный.
- до 0,12 – результат носит отрицательный характер;
- в диапазоне от 0,12 до 0,18 – сомнительный результат;
- от 0,18 – положительный.
И так, мои показатели оказались отрицательными - 0.05 это практически полное отсутствие нужных антител. Муж старше меня, мы думали, что скорее всего он не привит, однако, его показатели в норме - 0,32, что свидетельствует о необходимом наличии антител к кори. От сюда, прививали ли меня на самом деле, если да, то какого уровня была вакцина, а может и правда по прошествии 10 лет антитела исчезают или становятся неактивными?

Не хочу забивать себе этим голову, к тому же прививку от кори я уже получила, о которой расскажу вам в скором времени 

Ах да, я обещала порассуждать с вами о необходимости сдачи анализа натощак. Так вот, моё мнение, что существенно это на показатели не могло повлиять, по крайней мере из отсутствия как у меня до положительного значения, как у мужа. Пусть в крови и поднялся на тот момент сахар из-за завтрака или холестерин, липиды и прочее, но антител у меня к кори на тот момент не было, увы 
и никакое отсутствие пищи в течении 8 часов их бы не вызвало. Я не медик и могу ошибаться. Поэтому, собираясь на данный анализ лучше всё же не завтракайте 
Вот таким образом я узнала немного больше о своей иммунной системе. Анализ полностью безболезненный и быстрый. Делается по полису ОМС и ДМС абсолютно бесплатно. И да, он крайне необходим перед вакцинацией против кори.
Желаю всем здоровья и спасибо за внимание!
[youtube.player]Share this with
Внешние ссылки откроются в отдельном окне
Внешние ссылки откроются в отдельном окне
Почему все говорят о кори?
Сейчас в Украине и некоторых странах Европы - вспышка кори. За 2017 год в Украине зафиксировали 4782 случая этого заболевания. Это - в 40 раз больше, чем в позапрошлом году. А только за первые две недели 2018 корью заболели 1285 человек, восемь умерли, среди них - пятеро детей.
Чем опасна корь?
Корь - это инфекционное заболевание, которое вызывает вирус Morbillivirus. Он опасен тем, что легко распространяется, вызывает осложнения и даже смерть, и лекарств от него не существует.
9 из 10 неиммунизированных людей болеют корью после контакта с больным. Это самая распространенная причина детской смертности в мире. От кори умирают три-пять человек на 1000 зараженных.
30% больных корью иметь могут получить такие осложнения, как потеря слуха, энцефалит и пневмония. Корь вызывает иммунную амнезию - неспособность адекватно реагировать на инфекцию. Она продолжается следующие несколько лет после болезни.
Как защититься от кори?
Вирус кори поражает прежде всего клетки иммунной системы и распространяется с их помощью по всему телу. при этом вирус угнетает врожденный противовирусный иммунитет.
Только специфические к вирусу кори антитела (иммуноглобулины) его нейтрализуют и выводят из организма. Малоэффективные антитела (IgM) появляются на второй неделе болезни, а высокоэффективные (IgG) - через 3-4 недели.
У нас есть антитела, если мы когда-то переболели корью или успешно прошли два тура вакцинации. Дети до одного года имеют антитела от матери - они способны проходить через плаценту. Поэтому важно, чтобы будущая мать имела противокоревой иммунитет. Дети, которые не вакцинированы, уже не имеют антител.
Когда начали прививать от кори?
Вакцину против кори на основе ослабленного живого вируса сертифицировали и ввели в США в 1963 году.
С тех пор и заболеваемость корью стремительно упала. Вакцина изменилась с момента возникновения и проходила проверки на безопасность.
С 2000 года стали применять трехкомпонентную вакцину от кори, паротита и краснухи (КПК). В мире только с 2000 года предотвратили более 20 миллионов смертей от кори. В значительной степени - именно благодаря вакцинации.
Какая причина нынешней вспышки кори?
Причиной распространения кори в Украине считают низкий уровень охвата вакцинацией. По словам и.о. министра здравоохранения Ульяны Супрун, 86% больных корью не были вакцинированы. Чтобы остановить распространение болезни нужно, чтобы 95% людей имели иммунитет.
В последние годы все больше людей отказывались делать своим детям прививки против кори и других болезней.
В 2016 году больше половины детей не были привиты от кори. В 2017 году этот показатель удалось улучшить.
Уровень вакцинации до недавнего времени был высоким, а вспышки кори были все равно. Почему?
Есть несколько причин.
Во-первых, вирусы не знают границ, и распространяются между странами благодаря путешествиям.
Во-вторых, около 3% вакцинированных людей заболевают из-за слабой иммунной реакции. Но в таком случае болезнь, как правило, протекает легче.
В-третьих, специалисты ВОЗ предполагают, что вакцинация в СССР была не очень эффективной из-за низкой иммуногенности вакцины и несоблюдения правил ее хранения, а данные об охвате прививками искусственно завышали. Такой вывод был сделан на основе возрастного распределения больных корью в Украине, России, Беларуси и Казахстане.
Важно то, что одна доза вакцины защищает в 93% случаев, а две - в 98%.
В Украине две дозы вакцины от кори могли получить люди, рожденные в 1980 и позже. К тому же, когда говорят об охвате прививками, то имеют в виду количество привитых в течение последнего года детей, а не все население.
В США корь официально остановили в 2000 году. Почему там все еще случаются вспышки?
На фоне средних по стране высоких показателей вакцинированности есть определенные группы, которые отказываются от прививок, либо не имеют доступа к ним.
Например, в США это амиши, переселенцы из Швейцарии, не признающие благ цивилизации. В Намибии это кочевники, а в Италии - цыгане-синти. Именно в таких группах и возникают вспышки болезни, и она распространяется дальше.
Так, в 2014 году вспышка кори в США возникла, когда вирус завезли из Филиппин двое амишей. Заболели невакцинированные люди в пределах поселения.
Вторая причина - уменьшение доли привитых людей из-за кампании против вакцин.
Какая причина спада вакцинации в Украине?
Что касается Украины, то ООН отмечает наличие сильного лобби против прививок, дезинформационную кампанию и скептицизм общества. Согласно опросу ЮНИСЕФ, в 2013 году только 46% людей одобрительно относились к вакцинации.
Одним из стимулов, который спровоцировал недоверие к вакцине против кори, паротита и краснухи (КПК) стала статья, в которой говорилось о вероятной связи этой вакцины с аутизмом.
Эта статья вышла в 1998 году в журнале Lancet и якобы основывалась на опросе 12 родителей. Впоследствии эту публикацию опровергли, отозвали, а другие исследования доказали непричастность вакцины к развитию аутичного спектра нарушений.
Другой, более обоснованной причиной страха перед КПК, стал смертельный случай в Краматорске в мае 2008 года. Подросток, который на тот момент имел две прививки от кори, был привит снова в рамках массовой вакцинации.
В течение суток после этого он умер. Представитель ЮНИСЕФ назвала причиной смерти септический шок. Тогда же в Краматорске госпитализировали еще 92 человека с осложнениями после вакцинации.
Для прививки тогда использовали закупленную МОЗ, но несертифицированную в Украине индийскую вакцину. По факту закупки открыли уголовное производство.
Президент Виктор Ющенко тогда отменил обязательность вакцинации.
Кроме того, вакцинацию в глазах общества дискредитировала и попытка МЗ осенью 2013 года отменить стандарт Good Monitoring Practice (GMP) и сертификацию для вакцин. Стандарт GMP описывает необходимые условия производства, транспортировки и хранения медицинских препаратов.
В тогдашнем МЗ такой шаг объяснили дефицитом вакцин и нехваткой времени на их сертификацию.
Это решение вызвало резонанс в обществе, ведь вакцина КПК является очень чувствительной к размораживанию и перепадам температур.
Кому нужно делать прививки от кори, а кому - нет?
Согласно рекомендациям Центра по контролю болезней США (Centers of Disease Control), делать прививки от кори следует в следующих случаях:
• Детям в 1 год и в 6 лет
• Взрослым, у которых нет иммунитета. Наличие антител к вирусу кори можно проверить в диагностической лаборатории.
• Людям старше 6 месяцев, которые выезжают за границу.
• Женщинам, планирующим беременность, и не имеющим иммунитета. При грудном вскармливании вакцинация разрешена.
Прививки противопоказаны, если:
• Есть аллергия к компонентам вакцины овальбумина (яичного белка) и антибиотика неомицина, или анафилактические реакции в случае предыдущей прививки. Проверить наличие аллергии можно в диагностической лаборатории.
• Если на момент прививки человек болеет инфекционным заболеванием или имеет существенные проблемы со здоровьем. В то же время, простуда или даже ветрянка не является противопоказанием для вакцинации.
[youtube.player]Читайте также:


