Может ли пиодермия передается от человека к человеку
Можно ли заразиться пиодермиями от носителя? Причины возникновения гнойничковых высыпаний. Наиболее эффективные методы лечения болезни и ее профилактика.
Лечение пиодермий: эффективные способы и профилактические меры

Пиодермия относится к разделу кожных заболеваний, которые характеризуются гнойно-воспалительными высыпаниями – пиодермиями.
Возбудителями этих поражений являются гноеродные представители кокков, а именно – стрептококки, стафилококки и пиококки. Выделяют первичную и вторичную формы болезни.
Почему появляются пиодермии
На развитие кожных пиодермий влияют внутренние и внешние факторы. К внутренним относят:
- снижение уровня сопротивляемости иммунной системы;
- возраст больного;
- наследственная предрасположенность;
- стрессы и частое переутомление;
- проблемы в функционировании эндокринной системы;
- наличие хронических заболеваний.

Немаловажную роль в формировании нагноений играют экзогенные факторы:
- переохлаждение или перегревание организма и покровов;
- повышенный уровень потливости;
- частое использование химических, обезжиривающих средств в быту;
- наличие ран, ссадин и порезов на коже;
- отсутствие должной гигиены;
- экология.
Факторы риска: кто чаще всего болеет?
В зоне риска находятся маленькие дети и люди со слабой иммунной системой. Пиодермия является распространенной болезнью, как и чесотка с грибком. Ежегодно фиксируется не менее ста тысяч детей, страдающих от представленного заболевания.
Организм ребенка – наиболее благоприятное место для развития вредоносных микроорганизмов. Кожный покров детей имеет очень тонкую структуру, и даже при отсутствии ссадин и царапин, стафилококки со стрептококками могут без препятствий проникнуть вглубь кожи через потовые железы. Распространенным вариантом является проникновение кокков в пупочную рану, от чего та долго заживает. Также деятельность этих организмов приводит к нагноениям.
Малыши в детских коллективах более тесно общаются между собой, нежели взрослые: они играют чужими игрушками или примеряют головные уборы. Проконтролировать это не всегда удается, что и приводит к заражению.
Заразна ли стафилодермия у детей и взрослых

Представленное кожное заболевание относится к контагиозным. Поэтому заразиться им можно от человека-носителя болезни. К вариантам заражения относят:
- объятья с поцелуями и другие разновидности физического контакта в зараженным;
- воздушно-капельный путь, при чихании или кашле;
- орально-фекальный вариант при отсутствии гигиены;
- посредством использования общих вещей (полотенца, расчески, общей посуды).

Как лечат
Лечение стрептодермии происходит при использовании комплексного подхода. Дерматолог или инфекционист учитывает разновидность недуга, его форму тяжести, а также внутренние и внешние факторы, повлиявшие на его развитие.

Устранение болезни чаще происходит при соблюдении этапов:
- устранения неприятной симптоматики посредством препаратов местного назначения (спреев, мазей);
- употребления антибиотиков для устранения патогенных микроорганизмов, провоцирующих заболевание;
- принятия препаратов для повышения иммунитета.
Достижение результата происходит при использовании методов нетрадиционной медицины. В тяжелых формах используют аутогемотрансфузии и УФОК.

Пиодермии нельзя чесать, мыть, намыливать и тереть. Мыть можно лишь те участки покрова, которые не поражены заболеванием. Также запрещается сбривать волосы рядом с очагом поражения, разрешается лишь состригать. Это поможет предотвратить заражения здоровых участков кожи. Использовать 2% процентный раствор йода для обработки ногтей, и тщательно вымывать руки во избежание распространения микроботворных организмов.

Прежде чем назначать лечение, в том числе, приписывать антибиотики, производится бакпосев верхних пораженных слоев кожи. В лабораторных условиях определяется разновидность возбудителя болезни и его восприимчивость к лекарственным средствам.
Представители пенициллиновой группы антибиотиков приписываются реже, так как они обладают меньшей эффективностью, по сравнению с другими. К ним относят Ампиокс с Амоксициллином.
Тетрациклины в виде Доксициклина и Тетрациклина гидрохлорида способствуют подавлению выработке белка бактериями. Но их не рекомендуют назначать беременным и детям. Отличный терапевтический результат дают антибиотики ряда макролидов в виде Эритромицина и Кларитромицина.
Не менее эффективными являются препараты аминогликозидного и цефапспориных рядов. К ним относят Гентамицин, Тобрамицин, Амикацин и Цефазолин, Цефотаксим, Цефалесин соотвестенно.

К препаратам местного назначения относят антисептические и противомикробные спреи с мазями и гелями:
- салициловая кислота (противовоспалительное средство в виде мази, уменьшает рост болезнетворных бактерий, способствует размягчению эпидермиса, заживляет раны);
- перманганат калия (раствор из него обеззараживает кожный покров);
- хлоргексидин (гель уничтожает вредоносные микроорганизмы);
- фукорцин (раствор уменьшает прирост кокков, является противогрибковым);
- зеленка (подавляет прирост бактерий);
- триамцинолон (крем устраняет воспалительный процесс, снижает аллергическую реакцию);
- бетадин (является противомикробным раствором).


Эта терапия представляет собой вариант лечения при использовании препаратов, вызывающих ответ у иммунной системы к конкретным видам бактерий, что спровоцировали недуг. Назначение иммунотерапии происходит в крайних случаях, когда имеется хроническая форма болезни с частыми рецидивами.
В качестве препаратов для терапии используют стрептококковую или стафилококковую вакцину, которая заставляет систему активизироваться для борьбы с бактериями. Подобный принцип действия у стафилококкового анатоксина, бактериофага, а также лейкинферона.
При отсутствии результата после использования предыдущих способов или по причине запущенной формы болезни, используют аутогемотрансфузию. Эта процедура представляет собой переливание крови из одной части кровеносной системы человека в другую (из вен на руке в ягодицы, как правило).
Это необходимо для стимуляции кровообращения в зараженных частях. Посредством представленного способа происходит неспецифическая циркуляция, помогающая активнее бороться с инфекцией.

Ультрафиолетовое облучение крови используется и при пиодермии. Этот вариант используется для быстрой очистки крови без негативных последствий для организма.
Эффект от УФОК при стафилодермии:
- улучшается транспорт кислорода по организму;
- увеличивается вязкость крови;
- выводятся токсические вещества;
- уничтожаются вредоносные бактерии;
- повышается уровень сопротивления иммунной системы.
Положительный результат после процедуры ультрафиолетового облучения сохраняется не менее, чем на полгода. Этот метод можно использовать как самостоятельный, так и в тандеме с антимикробными препаратами.
Профилактика пиодермии кожи

Профилактические меры во избежание заболевания включают в себя:
- соблюдение элементарных правил личной гигиены (мыть руки, стричь ногти, вовремя стирать одежду);
- незамедлительная обработка свежих ран и ссадин;
- своевременное обращение к специалистам за помощью при наличии первых признаков болезни;
- изолирование больного во избежание заражения всех членов семьи;
- использование отдельной посуды, полотенца, расчески, мыла и других средств личной гигиены.
Пиодермией страдает не менее 30-ти процентов всех тех, кому диагностировали кожное заболевание. Лечению эта болезнь поддается, но при условии обращения к специалистам на ранних стадиях. Запущенные варианты требуют более длительного лечения, но при этом возможны рецидивы. Крайняя мера запущенного варианта болезни – ампутация, если речь идет о конечностях.
Полезное видео
[youtube.player] 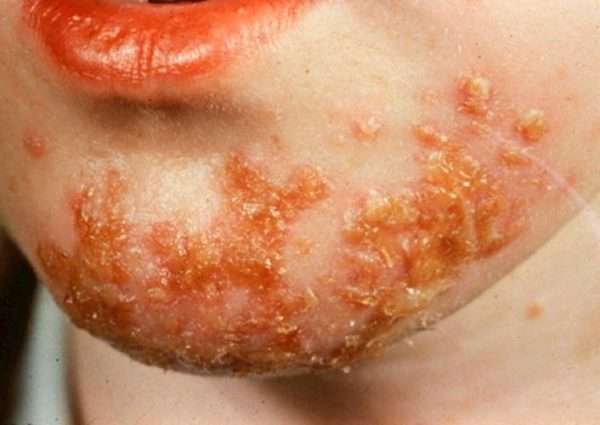
Этиологические факторы
Возбудители пиодермий гноеродные кокки. Они являются частью условно-патогенной микрофлоры кожи. Группируются в основном в устье фолликулов, в протоках сальных желез или на слизистой носоглотки. Обнаружить их можно у половины здорового населения. Хороший иммунитет не дает стафилококкам и стрептококкам активно размножаться. Но при наличии определенных факторов провокаторов и травм кожи развивается инфекция с характерными клиническими симптомами.
Основные причины пиодермии можно разделить на две большие группы: эндогенные, зависящие от процессов, проходящих внутри организма, и экзогенные, продиктованные обстоятельствами извне.

К эндогенным факторам относятся:
- обострение хронических заболеваний,
- нарушения работы желудочно-кишечного тракта и печени,
- эндокринные патологии,
- гиповитаминоз,
- вегето-сосудистая дистония,
- иммунодефицитные состояния,
- повышенная потливость,
- длительный прием цитостатиков и иммунодепрессантов.
К экзогенным факторам относятся:
- мелкие травмы кожи (порезы, ссадины, расчесы, трещинки),
- несоблюдение элементарных правил личной гигиены,
- несбалансированное питание,
- плохая экология,
- слишком большая влажность воздуха,
- вредные привычки.

Лечение пиодермии должно начинаться с устранения причины заболевания.
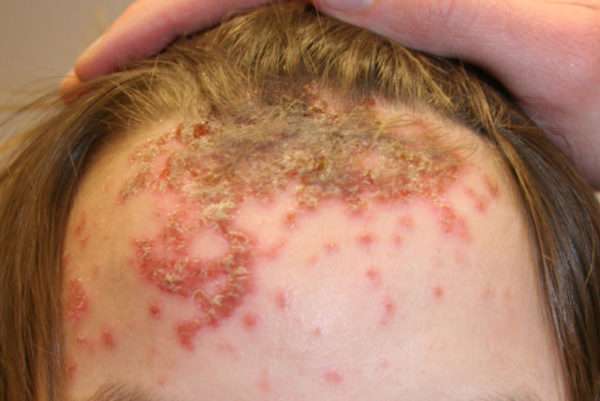
Виды пиодермии
Существует много форм пиодермии. По этиологическому принципу различают две большие группы: стафилодермию и стрептодермию. У каждой – свои разновидности.
Особенности клинической картины первой группы отображает следующая таблица.
Группа гнойных контагиозных заболеваний, возбудителем которых являются стрептококки, имеет одну особенность: при их развитии формируются фликтены – полости, образующейся в гладком слое эпидермиса, имеющие тонкую дряблую покрышку. Внутри нее гной или гнойно-серозное содержимое.
К таким патологиям относится:
- стрептококковое импетиго,
- импетиго буллезное,
- вульгарная экзема.
Особенности клинической картины представлены в следующей таблице.
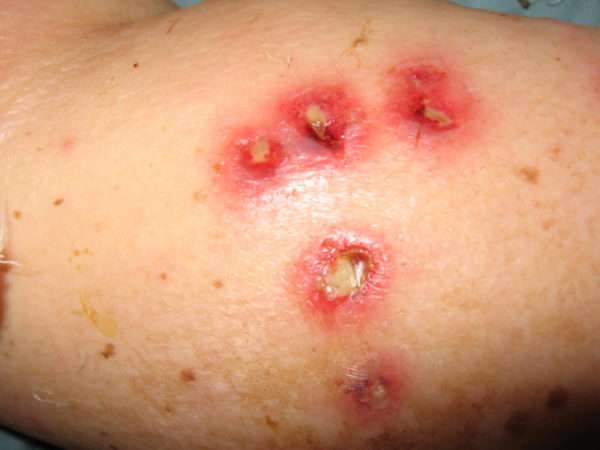
Атипичные формы пиодермий
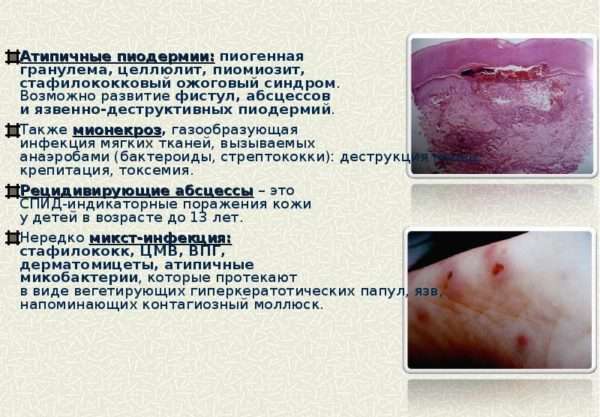
В эту группу входят редкие хронические формы пиодермий. В большинстве случаев они выявляются у взрослых, в анамнезе которых есть наличие иммунодефицитных состояний, высокая чувствительность кожного покрова к различным внешним раздражителям, резистентность к антибактериальной терапии.
Чаще всего диагностируются три атипичные формы пиодермий:
- хроническая язвенная (и как подформа шанкриформная),
- язвенно-вегетирующая:
- абсцедирующая (и как подформа инверсные конглобатные угри).
Зависимости между формой патологии и возбудителем болезни нет. Развитие заболеваний связано не с инфекционным фактором, а с состоянием и выраженностью иммунодефицита. Начинается патологический процесс с обычной пиодермии, потом она переходит в хроническую форму. Ее клиника напоминает глубокие микозы или туберкулез кожи. Вегетирующая дифференцируется с Mycosis profunda, с Bromoderma и с Iododerma. Диагноз ставится на основании гистологических и микробиологических анализов.
Осложнение стрептококкового буллезного импетиго или эктимы. Они постепенно превращаются в язвенные образования, окруженные со всех сторон плотным слоем воспалительного инфильтрата. Со временем он некротизируется, распадается, процесс этот распространяется по периферии. Две язвы, расположенные рядом, сливаются и превращаются в огромный очаг неправильной формы. Его края по текстуре похожи на сдобное тесто. Пальпация приводит к болезненности. Дно заполнено гнойным содержимым. В течение года образование расползается, а потом его рост прекращается, мертвая ткань отторгается, начинается медленный процесс рубцевания.
Была выделена в отдельную группу по причине ее сильного внешнего сходства с первичными проявлениями сифилиса. Чаще всего очаги поражения появляются на губах, на веке, на носу, на гениталиях. Эрозия – единичное образование, она имеет круглую форму, в диаметре может разрастаться до двух сантиметров. Пальпация позволяет обнаружить в центре малоболезненное уплотнение, окружающие кратер ткани имеют нормальную окраску. Внутри скудное гнойно-серозное содержимое. Внешне отличить пиодермию от твердого шанкра сифилиса невозможно, поэтому диагноз ставится на основании серологической диагностики.

Чаще всего вегетирующая форма выявляется у мужчин в возрасте от 40 до 60 лет. Заболевание возникает как осложнение хронического фолликулита или стрептококкового импетиго. У больного на ногах, руках, волосистой части головы, в подмышечных впадинах и на лобке образуются вялые грануляции, которые постоянно воспроизводят гнойное содержимое. Поэтому от человека исходит неприятный гнилостный запах.
Их количество увеличивается, грануляции преобразуются в язвы. В их глубине находятся гнойные полости, а по бокам пустулы с гноем. Язва со временем расползается, покрывается коркой, в процесс вовлекаются все кожные слои и подкожные мышцы. В тяжелых случаях вегетирующая пиодермия затрагивает и кости. Больной испытывает сильные боли, он становится раздражительным, вялым, теряет сон. Завершаются патологические процессы образованием рубцов. Язвенно-вегетирующая форма требует применения комплексной терапии, после ее завершения больным рекомендуют дважды в год проходить медицинские осмотры.
Очаги поражения возникают на ягодицах, на задней поверхности шеи, на лице. В тканях кожи или в подкожно-жировой клетчатке образуются уплотнения. Они имеют насыщенный красный или красный с синим отливом цвет. По размерам они могут походить на горошину или грецкий орех.
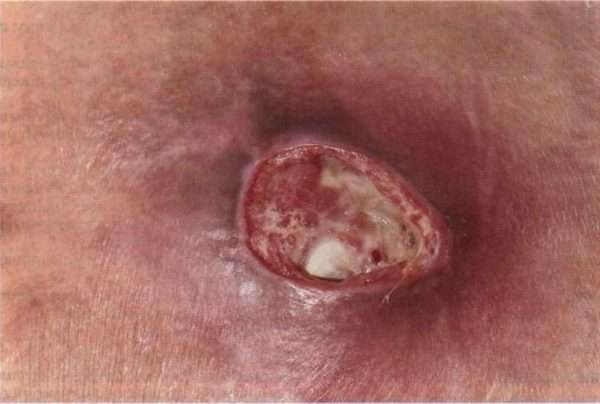
Инфильтрат со временем расплавляется, узелки размягчаются. На поверхности кожи образуется свищ. Через него наружу постоянно выливается гной. Процесс длится несколько месяцев. Когда очаг гнойного отделяемого иссякает, он затягивается, образуются рубцы, похожие на мостик.
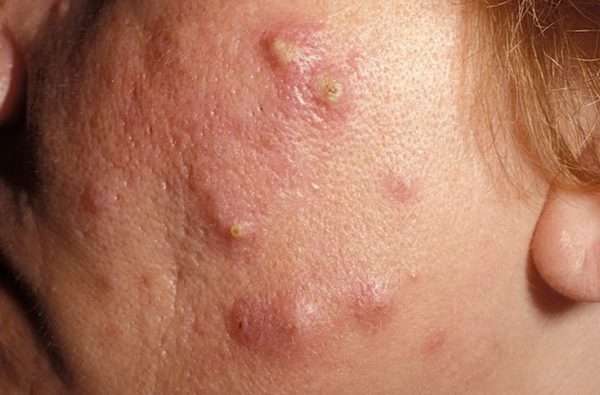
Еще одна атипичная форма пиодермии. Она является одной из разновидностей хронической абсцедирующей кожной патологии. Чаще всего развивается у мужчин в возрасте от 18 до 30 лет, перенесших угревую болезнь. Очаги поражения появляются в подмышках, на ягодицах и в промежности. Они то возникают, то пропадают, а потом болезнь снова возобновляется с прежней интенсивностью. Поражаются сальные железы и волосяные луковицы, рецидивирующее течение приводит к поражению апокриновых потовых желез. Вокруг этих элементов образуются очаги воспаления. Они способствуют формированию гнойных процессов.
Когда узелки вскрываются, из них выливается наружу экссудат, в составе которого присутствует гной и кровь. Отдельные очаги рубцуются, но рядом образуются новые. Они могут сливаться друг с другом и формировать большие свищи. Площадь поражения постоянно растет, увеличивается и количество втянутых рубцов, поэтому со временем кожа больного становится рябой. Это верный признак заболевания, позволяющий ставить точный диагноз на основании первичного осмотра.
Дифференциальная диагностика
Определять вид пиодермии позволяет анамнез и клинические проявления. При возникновении затруднений в постановке диагноза назначаются следующие лабораторные тесты:
- Клинический анализ крови, общий анализ мочи.
- Исследование гноя с выделением культуры и определением возбудителя болезни, его чувствительности к тем или иным антибиотикам.
- Иммунологические исследования, позволяющие выявить наличие определенных антител.
Пиодермии требуют проведения дифференциальной диагностики по отношению к сифилису, к васкулитами, онкологии, туберкулезу, трихофитии.
Общие рекомендации по борьбе с высыпаниями
Правильная обработка кожи позволяет заметно сокращать течение пиодермии любого вида. Она состоит из нескольких этапов:
- При образовании воспалительной инфильтрации на очаги накладывается ихтиол с димексином (1х1). Эти лекарственные средства способствуют рассасыванию уплотнения.
- Уже созревшие гнойные очаги промываются антисептическими растворами (1% раствор борной кислоты или 1% раствор танина).
- Затем на них накладываются дважды в день повязки, пропитанные томицином.
Больному на протяжении болезни специалисты рекомендуют придерживаться диеты, ограничивающей употребление углеводов.
Способы профилактики
Профилактика пиодермий осуществляется в два этапа:
Первичная заключается в соблюдении общего гигиенического режима, в немедленной обработке ран антисептиками. Важно своевременно лечить первые проявления перечисленных форм. При выявлении стрептококковых инфекций производится изоляция больных.
Вторичная профилактика предполагает диспансеризацию и наблюдение за пациентами, у которых были диагностированы вышеперечисленные формы пиодермии. Повторные курсы витаминизации, ультрафиолетового облучения кожи, санирование очагов хронической инфекции помогает предотвращать рецидивы.
[youtube.player]Почему не стоит лишний раз лезть пальцем в нос и другие возможности заражения пиодермией. Расскажем, как можно предотвратить развитие инфекции при контакте с носителем, а что делать при этом заболевании категорически запрещено.
Бактериальные заболевания кожи крайне неприятны, и когда пациент обнаруживает у себя характерные симптомы, конечно, ему важно знать почему это произошло и может ли он быть источником заражения для окружающих.
Характеристика возбудителей пиодермии
Пиодермия включает в себя различные типы бактериальных дерматитов, которые возникают в любой области тела. Болезнь может развиваться с различной симптоматикой и степенью тяжести, это напрямую зависит от самого микроба, который её вызывал и степени его проникновения внутрь кожи.
Обобщенно виновников болезни называют пиококками, это те типы бактерий, которые могут вызывать развитие болезни, сопровождающееся нагноением, то есть гноеродные бактерии. Самые распространённые из них — стрептококки и стафилококки. В их видовой группе есть множество разновидностей.
Что важно знать об этих микробах:
Пути передачи пиодермии
Передаются возбудители следующим образом:
- при непосредственном телесном контакте (прикосновения, рукопожатия, поцелуи, объятия и др.);
- через общие предметы гигиены, одежду, постельное бельё, в детских коллективах — через игрушки;
- воздушно-капельным путём при чихании, кашле;
- аутоинокуляция — перенос бактерии с одного очага на другой на теле одного человека;
- фекально-оральным способом: источником заражения могут служить грязные руки, немытые овощи и фрукты, отсутствие бытовой гигиены;
- при повреждениях кожи. Микробы устремляются в рану с собственной кожи, из внешней среды. Пиодермия и другие виды заражения могут сопровождать укусы насекомых, грызунов, животных и человека.
Но стоит отметить, что несмотря на то, что микробы имеют множество способов попасть в организм или на кожу, важным условием выступает неспособность человеческого организма ему противостоять.
Поэтому, как правило, пиодермия возникает на почве других состояний, значительно снижающих естественную иммунную защиту:
- период новорождённости, детский возраст;
- пубертатный период;
- хронические эндокринологические расстройства, среди которых на первом месте про риску развития гнойных заболеваний кожи — сахарный диабет.
- избыточный вес;
- хронические формы аллергии: крапивница, экзема.
- аутоиммунные болезни: псориаз, склеродермия, СКВ, васкулит.
- болезни сердечно-сосудистой системы;
- опоясывающий герпес и частые рецидивы простого герпеса;
- беременность, менструальная фаза цикла;
- заболевания ЛОР-органов и нижних дыхательных путей;
- злокачественные процессы;
- ВИЧ, гепатит С;
- гипо- и авитаминоз;
- частые травмы, сопровождающиеся повреждением целостности эпидермиса;
- тяжёлые и обширные ожоги;
- пожилой возраст;
- частый перегрев, потливость, гипергидроз;
- нервное истощение на почве длительного стресса.
Причин для развития пиодермии очень много, в целом, любой фактор влияющий на состояние защитных сил организма может лежать в основе этого заболевания.
Важное значение для распространения микробов имеют не только пути передачи инфекции и общее состояние иммунитета, но и число попавших на кожу бактерий. Естественно, чем их больше, тем выше вероятность заражения.
Так например, при хирургическом лечении гидраденита — глубокой формы пиодермии волосяной луковицы под мышкой, из вскрытой капсулы изливается огромное количество гнойного содержимого, и зачастую происходит заражение здоровых областей вокруг.
Поэтому такое заболевание всегда сначала стараются излечить консервативно при помощи антибиотиков, а на операцию направляют только при подтверждённом отсутствии положительной реакции на терапию.
Заразна ли пиодермия
Подведя итог вышеизложенным фактам о пиодермии и её возбудителях, ответить на вопрос заразна ли она можно положительно.
Об этом говорят следующие особенности заболевания:
- источник инфекции находится на теле и голове, то есть в открытом контакте с внешней средой;
- микроорганизмы в очагах болезни на коже активно размножаются, обсеменяя всё вокруг;
- покинув тело человека, они могут некоторое время существовать на предметах мебели, одежде, в пыли;
- пиококки — бактерии малоподвижные, но достаточно лёгкие, поэтому перемещаются по направлению незначительных колебаний воздуха;
- различные формы пиодермии имеют разную степень контагиозности;
- довольно часто случается, что инфекция исходит от носителя, который не имеет клинически выраженных симптомов и сам не болеет пиодермией.
Возможность заражения максимально высокая при стечении следующих совпадений, которые трудно контролировать или предсказать:
- высоко вирулентный возбудитель;
- тесный контакт с заболевшим (совместное проживание, нахождение в одной социальной группе — детский сад, школа, коллектив на работе).
- снижение иммунитета. Мы не всегда можем полноценно определить, что естественная защита нарушена, а уже развившаяся пиодермия даёт почву это предположить;
- количество попавших на кожу патогенов. Зачастую незначительное число микробов не представляет особой угрозы, случайно заскочивший в рану стафилококк может быть мгновенно подавлен местными клетками защиты, а когда микроб атакует, имея численное превосходство, то естественные факторы защиты физически бессильны.
Далее поговорим о тех формах пиодермии, которые наиболее заразны.
Пиодермия у детей: как передаётся
Сегодня обратим ваше внимание на обстоятельства, способствующие развитию заболевания:
- Источником для новорождённых чаще служат скрытые носители микроба, малыш не имеет иммунитета и для него все микробы достаточно опасны. Зачастую заразиться ребёнок может:
- антенатально (в период вынашивания), если у матери есть хронические очаги инфекции;
- интранатально (в родах), особенно, если проводилось хирургическое вмешательство;
- после появления на свет, пиококки могут передаваться от матери (например, если у женщины в этот период гнойный мастит или фурункулёз), от медицинского персонала, при нарушении работниками санитарно-гигиенических норм.
Усугублять заболевание и способствовать его скорейшему прогрессу может перегрев, потница, опрелости, неполноценная гигиена.
Пиодермия у взрослых: особенности заражения и основные формы
У взрослых заражение пиодермией всегда обусловлено снижением иммунитета. Зачастую источник болезни находится в организме самого заболевшего, в этой роли часто выступает хронический тонзиллит, кариес, рецидивирующий бактериальный ринит, гайморит. Контактный путь передачи тоже возможен, но при условии, что иммунитет ослаблен.
Во взрослом возрасте пиодермия имеет хроническое течение и обостряется в неблагоприятные для здоровья периоды:
- в межсезонье;
- при обострении других заболеваний;
- при недостаточном получении витаминов и микроэлементов, а также белковых соединений с пищей.
При наличии предрасполагающих факторов, пиококковая инфекция крайне заразна, взрослый может заразиться от ребёнка, но при этом иметь другие клинические симптомы.
Наиболее часты виды пиодермии у взрослых:
1. Стафилодермии:
- фолликулит;
- остиофолликулит;
- вульгарный сикоз;
- разного рода импетиго;
- к глубоким поражениям относят фурункул, карбункул, гидраденит.
2. Стрептодермия:
- рожистое воспаление;
- эктима;
- буллёзная стрептодермия.
3. Смешанные формы:
- стрептостафилодермия:
- панариций;
- шанкриформное импетиго;
- гангренозная форма.
Зачастую внезапное появление пиодермии без прямого контакта с носителем позволяет заподозрить у человека сопутствующие тяжёлые заболевания, которые подрывают работу иммунитета.
Наиболее охотно гнойники на коже сопровождают сахарный диабет, эта болезнь протекает с рецидивирующими фурункулёзами и гнойно-некротическими поражениями кожного покрова.
Пиодермия у взрослых заразна, в первую очередь, высок риск передачи болезни ребёнку.
Профилактика заражения при контакте с заболевшим
Бактериальные кожные инфекции с неосложнённым течением лечатся на дому по предписанию лечащего врача. Необходимо соблюдать меры предосторожности, чтобы болезнь не перекинулась на других членов семьи.
- Чаще мыть и обрабатывать руки.
- Обеспечить заболевшему максимальную изоляцию.
- Использовать только индивидуальные предметы гигиены, столовые приборы.
- Так как в особой группе риска дети и люди пожилого возраста, необходимо предупредить их взаимодействие с заболевшим.
- Постельное бельё и одежду нужно тщательно проутюживать, желательно с двух сторон.
- Если в доме есть парогенератор, желательно им обработать мягкую мебель, ковры, если нет, то следует почистить мебель с использованием дезинфицирующего средства.
- Особую профилактическую ценность имеет влажная уборка, проветривание.
- Оптимально в целях обеззараживания применять бактерицидные лампы домашнего использования, они помогают эффективно снизить концентрацию бактерий в комнате больного.
- Особенно тщательное внимание уделите коже тех членов семьи, которые не болеют. Любые царапины, травмы повреждения необходимо обязательно обрабатывать антисептиком.
- Больному необходимо обеспечить полноценный гигиенический уход и питание, богатое витаминами.
- Не стоит впадать в панику, что микробы окружают вас, и от них невозможно скрыться, как правило, достаточная санитарная обработка и соблюдение несложных инструкций помогают избежать заражения.
- При обработке гнойных очагов все использованные расходные материалы: ватные и марлевые тампоны необходимо утилизировать, упаковав в полиэтиленовый мешок: они не должны быть в общем мусоре в открытом доступе.
- Наблюдайте за состоянием кожи у здоровых членов семьи, покраснения, эрозии, прыщики обязательно незамедлительно обрабатывайте антисептиком. Для этого подойдёт перекись водорода 3%, хлоргексидин, раствор фурацилина.
Чего не нужно делать, если появилась болезнь
В предыдущих статьях мы познакомили вас с терапевтическими принципами избавления от пиодермии, сегодня хотим обратить ваше внимание на вредные советы и подробно рассмотрим, какие необдуманные поступки могут нанести вред.
- Старайтесь не мочить очаг, вода помогает микроорганизмам распространиться.
- Следите за тем, чтобы меньше касаться руками лица. Ногти в период активной болезни ежедневно необходимо обрабатывать йодом и следить, чтобы они были короткими
- Не давите прыщи, даже если у вас нет пиодермии, гнойное содержимое пустулы может быть причиной развития этой болезни в любой её форме.
- Это может показаться забавным, но привычка очищать носовые ходы от засохших выделений при помощи пальца может привести к заражению слизистой и развитию пиодермии. Тем более процесс иногда бывает настолько увлекательным, что внутренний эпителий носа легко травмируется ногтями, а это особенно помогает микробам развернуть свою жизнедеятельность.
- Если очаг располагается на лице, то не стоит пытаться его замаскировать при помощи декоративной косметики. Вообще использовать косметические средства в этот период крайне нежелательно.
- Горячие ванны, сауны, бани и бассейны категорически запрещены до полного выздоровления.
- Народными средствами пиодермия не лечится. А, например, гидраденит и фурункул особенно часто подвергаются шаманским методикам воздействия, так как пациенты боятся, что при обращении к врачу, им назначат хирургическое вмешательство. И это не всегда безопасно. Такие рекомендации, как прогреть очаг печёной луковицей могут привести к тому, что пиококки настолько мгновенно размножаются, что может возникнуть системное заражение крови и сепсис.
- Особенно опасно, когда активное гнойное воспаление локализуется на лице. Запущенные формы болезни могут инфицировать дыхательные пути, конъюнктиву глаз, в тяжёлых случаях вызвать бактериальное воспаление оболочек головного мозга — менингит, поэтому любые признаки пиодермии в этой области необходимо срочно лечить проверенными медицинскими средствами.
- Не увлекайтесь приёмом антибиотиков. Они, несомненно, являются препаратами, которые спасают жизни, но необоснованное и частое их применение приводит к развитию стойких видов микробных штаммов, нарушает естественный баланс внешней и внутренней микрофлоры, который выполняет функцию местной защиты. Категорически запрещено принимать антибиотики с целью профилактики пиодермии, если вы здоровы, но имеете контакт с источником инфекции. В данном случае они не дадут защиты, а приведут к ослаблению иммунитета.
- Не поддавайтесь соблазну, алкоголь не дезинфицирует наш организм изнутри и уж тем более не придаёт устойчивости перед внешними инфекциями. Употреблять крепкие напитки при пиодермии не следует, вы снижаете и без того нарушенный иммунитет.
А в заключение хотим вам напомнить, что чем здоровее человек, чем меньше он подвержен вредным привычкам, бережно относится к своему здоровью, успешно борется со стрессами, подходит к своему питанию рационально, не забывает о витаминах и прогулках на свежем воздухе, тем ниже вероятность заразиться гнойной инфекцией кожи.
1.Кожные и венерические болезни // Под ред. Ю. К. Скрипкина. М. Медицина, 1995
2.Дерматовенерология. Национальное руководство. — ред. Скрипкина Ю.К., Бутова Ю.С., Иванова О.Л. М.-2014
[youtube.player]Читайте также:


