Может ли папиллома вызвать выкидыш
В период вынашивания ребенка женщине нужно особенно пристально следить за своим здоровьем. В ее руках находится не только состояние собственного организма, но и судьба, а иногда и жизнь будущего малыша. Одна из угроз — вирус папилломы человека. Если в обычном состоянии он хоть и способен привести к тяжелым последствиям в виде рака, то во время беременности болезнь особенно опасна, ведь она отражается на здоровье плода. Какие типы ВПЧ особенно опасны для будущего ребенка и его мамы, можно ли забеременеть при наличии этой болезни и есть ли способы справиться с недугом, обезопасив себя и малыша?

Особенности при беременности
Сразу успокоим читателя — в большинстве случаев вирус папилломы не влияет на развитие плода и не подвергает опасности его жизнь, а также жизнь его матери. Основная сложность кроется в том, что в момент рождения и прохода плода по родовым каналам вирус с высокой долей вероятности передастся малышу. Тонкость заключается в том, что любые типы папилломовируса протекают практически бессимптомно, так что обнаружить его перед беременностью или во время вынашивания плода довольно сложно, для этого требуется сдавать непростые и весьма дорогие анализы.
При этом присутствие в организме женщины ВПЧ никаким образом не влияет на вероятность зачатия, а также успешного вынашивания ребенка. Есть расхожее мнение, что шанс зачать малыша существенно снижается, если девушка является носителем инфекции. В результате этого люди не предохраняются, получаются незапланированные беременности. Тут и начинаются основные проблемы — меры принимать все же следует, ведь передача вируса малышу нежелательна. Так что сексом заниматься допускается, забеременеть можно, но несколько ограничить себя в интимной жизни стоит.
Как ВПЧ влияет на беременность?
За исключением нескольких типов, папилломовирус не оказывает прямого воздействия на малыша. Но этот недуг подрывает защитные силы организма будущей мамы. В итоге иммунитет слабнет, возникает риск заражения другими инфекционными заболеваниями. Начинаются частые простуды, не исключено даже воспаление легких. Эти болезни, в свою очередь, несут серьезную угрозу для здоровья, а иногда и жизни обоих.
Особе внимание стоит обратить на те ситуации, когда речь идет о таких штаммах, как:
Вирус папилломы человека 16 типа — один из наиболее опасных штаммов. Патология способна вызвать тяжелые осложнения, вплоть до рака. Вы можете узнать о том, как протекает ВПЧ 16 у женщин, сложно ли его распознать и как лечить болезнь.
Но не забываем и об онкогенности микроорганизмов. Так как организм женщины во время беременности и без ВПЧ очень уязвим из-за снижения способности иммунитета сопротивляться болезням, 16 штамм с большой долей вероятности может развиться в:
- дисплазию шейки матки;
- раковую опухоль.
Это еще не все — рассмотренные типы ВПЧ особо заразны, передаются они не только половым путем. Это приводит к тому, что во время рождения малыш заражается практически со стопроцентной вероятностью.
Осложняет ситуацию то, что даже если болезнь и удалось выявить, полноценного лечения все равно не получится. Применение антибиотиков до 28 недели беременности запрещено — они могут сказаться на развитии будущего малыша. Да и на более поздних сроках допустимо применение только иммуномодуляторов, витаминных комплексов (ограниченно) и интерферонов. Единственное, что можно сделать без особых последствий, механически удалить разросшиеся кондиломы и папилломы. При этом простое хирургическое вмешательство тут не подойдет, нужно применять:
- лазерную методику;
- криодеструкцию (воздействие экстремально низких температур на пораженные участки).

При этом нет никакого значения, когда именно произошло заражение матери — до беременности или во время, например, при активной половой жизни после зачатия ребенка или в результате повреждения кожи и проникновения в организм инфекции.
Симптомы
Симптоматика папилломовируса очень вялая, причем это никак не зависит от того, есть беременность или нет. Явные признаки болезни проявляются только в 10% случаев, остальные пациентки могут даже не подозревать о том, что в их организмах прогрессирует опасный недуг. Тем не менее некоторые симптомы все же могут наблюдаться:
- выделения из влагалища (реже, чем в случае с болезнью при обычном состоянии организма);
- распространение кондилом и бородавок по всему телу, особенно в районе половых органов и анального отверстия;
- болевые ощущения в нижней части живота, распространяющиеся на поясницу;
- жжение и боль при мочеиспускании (это происходит из-за попадания мочи на кондиломы);
- дискомфортные ощущения по время полового акта.
Также иногда возникают признаки интоксикации организма. Женщины сталкиваются с гипертермией (повышенной температурой тела), слабостью, сонливость, тошнотой, частыми головокружениями. При этом иногда дама становится раздражительной, что нехарактерно для обычного протекания ВПЧ любого типа.
Что делать при ВПЧ во время беременности?
На самом деле собственный иммунитет человеческого организма в состоянии самостоятельно справиться с вирусом папилломы. Но возможно это только в том случае, когда организм крепок и не страдает от других болезней. Во время беременности иммунная система уязвима, она не может дать полноценный отпор вирусу. Так что пускать болезнь на самотек нельзя, нужно обязательно лечиться.
Главное, что следует сделать, пройти полноценное обследование. Для этого следует собрать биоматериал (соскобы влагалища, мазки шейки матки) и отправить на анализы:
- ПЦР;
- бактериальный посев (отличается точностью, но стоит довольно дорого, да и времени занимает много — около трех недель);
- дайджест-тест.
Общий анализ крови сдавать бессмысленно. В лучшем случае он просто покажет наличие в организме инфекции. При этом установить его тип ДНК и разновидность, а также определить чувствительность микроорганизма к тем или иным антибиотикам не получится, для этого нужно более детальное обследование.
Обратите внимание, что во время беременности нужно постоянно отслеживать состояние организма.

Что касается лечения, то тут не все так просто. К медикаментозной терапии прибегают очень редко, так как создается существенный риск для малыша — может нарушиться нормальный ход развития плода. Большинство врачей сходятся во мнении, что применение каких-либо мер оправдано только в том случае, если наблюдаются явные изменения в шейке матки. Для контроля над этой ситуацией женщина должна регулярно проходить кольпоскопию — визуальный осмотр пораженного органа. Другое дело — удаление кондилом. О применяемых методах было рассказано выше, но дело это важное, ведь чем меньше новообразований, тем ниже риск развития рака.
Так как ВПЧ любого типа угнетает иммунитет, нужно позаботиться об укреплении защитных сил организма. Для этого подойдет:
- прием иммуномодуляторов;
- употребление витаминов, желательно в комплексах;
- добавление в рацион овощей и фруктов (они не будут лишними в любом случае).
Главное — не пускать болезнь на самотек. Если пройти терапевтический курс и регулярно наблюдаться у специалиста, то риск неприятных осложнений как для мамы, так и для ее малыша сводится к минимуму.
Если в остальных ситуацией борьба с ВПЧ народными средствами допустима, хоть и с большой натяжкой, при беременности делать этого нельзя.
Последствия ВПЧ при беременности
Для мамы будущего малыша все просто, осложнения такие же, как во всех остальных случаях заражения:
- рак шейки матки;
- нарушение зрения;
- снижение сексуального влечения;
- бесплодие.
Для ребенка все может закончиться фатально еще до появления на свет. Дело в том, что клетки мутированного материнского иммунитета могут атаковать не только сперматозоиды при зачатии, но и плод, который уже начал развиваться. В результате последует выкидыш, причем с большой вероятностью развития бесплодия у матери в будущем. Если этого не произошло, то в случае заражения малыша болезнь будет развиваться в его организме по стандартному сценарию, характерному для всех остальных пациентов.
Для девочек ВПЧ опаснее, чем для мальчиков. Риск развития рака в женском организме существенно выше.
Как планировать беременность при ВПЧ?
Если еще до зачатия в организме была выявлена эта инфекция, сразу отказываться от рождения малыша не стоит. Если соблюдать правила, описанные выше, то риски для мамы и ребенка будут минимальными. Однако перед оплодотворением следует пройти тщательное обследование. Его главная цель заключается не столько в выявлении вируса, сколько в определении его типа. Например, если он окажется не онкогенным, то особых рисков нет, можно рожать.
Но в случае выявления 16, 18 или 31 штамма ВПЧ следует дополнительно обследоваться и прислушаться к консультации врача. Как бы то ни было, но большинство медиков не препятствуют рождению детей зараженной матерью. При правильной терапевтической тактике опасности практически нет, ребенок родится здоровым и обязательно будет радовать родителей своими успехами в будущем.
Также вы можете познакомится с видеороликом, где специалист кратко объясняет как можно подготовится к беременности при ВПЧ.
[youtube.player]
Влияние на организм беременной и плод
Внешне ВПЧ проявляется в 2 формах:
-
папилломы – наросты, располагающиеся на кожных покровах;

Папилломы растут колониями
кондиломы – новообразований, локализующихся в аногенитальной области.
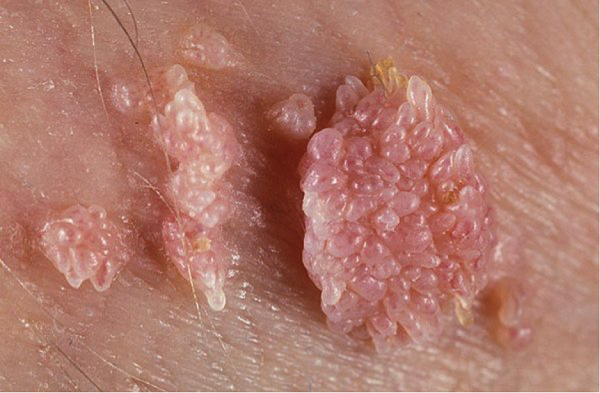
Остроконечные кондиломы имеют телесный цвет
Во время беременности уже имеющиеся новообразования начинают прогрессировать в размерах, и к ним активно присоединяются новые наросты. Они обычно безболезненны на ощупь, однако доставляют определенные неудобства в месте локализации.
Причиной возникновения папиллом становится действие вируса, однако не каждый вид наростов является потенциально опасным для женщины и плода. Обычные наросты на коже, располагающиеся на шее, руках, лице и т.д. не способны стать причиной развития онкологии и повлиять на здоровье будущего ребенка. Беспокойство должны вызывать кондиломы, особенно активно растущие в период беременности. Они могут травмироваться и кровоточить, в результате чего в организм может попасть инфекция. Кроме того, в период беременности частым явлением становятся выделения из влагалища, являющиеся благотворной средой для размножения инфекций.

Вирус поражает многослойный плоский эпителий кожи и слизистых оболочек
Папилломавирус не представляет непосредственной угрозы для плода, так как он живет не в крови, а в эпителиальных клетках. Это означает, что внутриутробно ребенок не может заразиться, но риск инфицирования существует, если плод будет проходить по естественным родовым путям. Однако такое явление характерно только для детей тех беременных, у которых диагностированы остроконечные кондиломы. В этом случае при родах может быть выполнено кесарево сечение, значительно уменьшающее риск передачи вируса плоду.
Если ребенок все-таки был инфицирован при родах, высока вероятность развития у него папилломатоза гортани. Это заболевание, характеризующиеся появлением множественных наростов в области гортани. Болезнь отличается частыми рецидивами и может приводить к нарушениям дыхания, вплоть до развития асфиксии. Впрочем, папилломатоз гортани встречается достаточно редко и считается излечимым заболеванием.
Опасность инфекции для будущей мамы
Папилломавирусная инфекция имеет более 100 различных штаммов, делящихся по степени онкогенности. Наиболее опасны 16, 18, 31 и 33 типы, приводящие к развитию онкологии. Главная особенность действия этих штаммов заключается в том, что инфицирование и развитие вируса протекает практически бессимптомно. Без специальной диагностики, направленной на выявление ВПЧ, узнать о попадании инфекции в организм невозможно. Высокоонкогенные виды папилломавируса обычно не приводят к возникновению папиллом или кондилом, зато могут поспособствовать развитию раковой опухоли из уже имеющихся. Это происходит из-за того, что человек может быть инфицирован сразу несколькими видами ВПЧ.

Папилломавирус не способен спровоцировать внутриутробные заболевания плода или как-то повлиять на течение беременности. Однако он может привести к развитию дисплазии, считающейся предвестником рака шейки матки. Это состояние приводит к непредсказуемому течению беременности и может обернуться преждевременными родами или выкидышем.
ВПЧ 16 и 18 типа при беременности

Эти штаммы считаются наиболее опасными, особенно если женщина инфицирована сразу обоими. Именно они в большей степени ответственны за возникновение онкологии. При выявлении этих видов папилломавируса обязательно постоянное наблюдение у врача и регулярная диагностика вирусной нагрузки на организм.
Во время беременности ВПЧ переходит из скрытой фазы протекания в активную. Это можно отследить не только по увеличивающемуся количеству новообразований, но также с помощью специальной диагностики, отражающей вирусную нагрузку. Чем выше этот показатель, тем более быстрый процесс развития онкологии ожидает пациентку без оперативного вмешательства.
Лечение ВПЧ при беременности
На сегодняшний день не существует терапии, помогающей полностью избавиться от папиломмавирусной инфекции. Консервативные методы лечения направлены на поднятие собственного иммунитета пациента, подавляющего действие ВПЧ. Среди таких методов выделяются следующие средства:
- противовирусные препараты (Ацикловир, Новирин, Алпизарин);
- иммуностимулирующие препараты (Изопринозин, Ликопид, Аллокин-альфа);
- иммуномодулирующие средства (Панавир, Кераворт).
Их назначение помогает подавлять активность вируса в организме и усиливает действие иммунной системы.

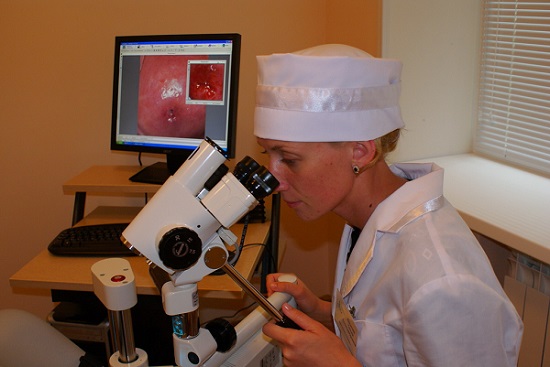
Кольпоскопия шейки матки
Однако встречаются случаи, когда число новообразований стремительно прогрессирует. Особенно опасными являются папилломы, располагающиеся на половых органах и в местах постоянной травматизации. Решение об их удалении принимается если:
- наросты становятся болезненными на ощупь;
- происходит увеличение отдельно взятых кондилом;
- новообразования кровоточат;
- они препятствуют таким физиологическим процессам как дефекация или мочеиспускание.
Такие наросты необходимо удалить с помощью одного из хирургических методов. В их числе:
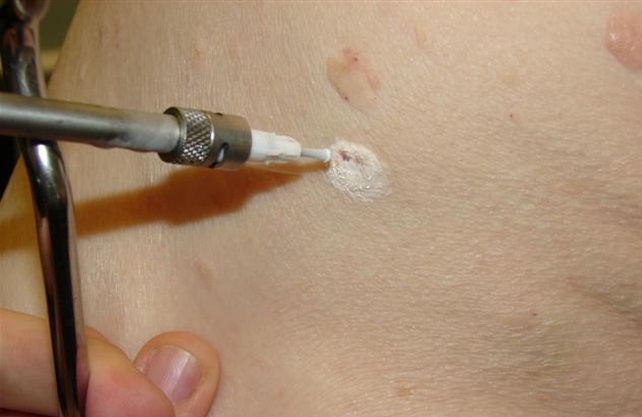
- Криодеструкция. Процедура представляет собой заморозку кондиломы с помощью воздействия жидкого азота. Ткани нароста погибают, в результате чего он начинает отторгаться организмом и отпадать. Этот процесс может занимать довольно длительное время – до 6 недель. Длительность процедуры небольшая, и ей часто отдается предпочтение из-за ценовой доступности.
- Лазерная деструкция. Считается одним из наиболее безопасных методов удаления, разрешенных беременным. На папилломы направляется лазерный луч, под воздействием которого испаряются клетки нароста. Такой способ удаления позволяет предотвратить попадание инфекции в рану, благодаря мгновенному запаиванию капилляров. Такой метод допустимо использовать только для небольших наростов, чей размер не превышает 5 мм.
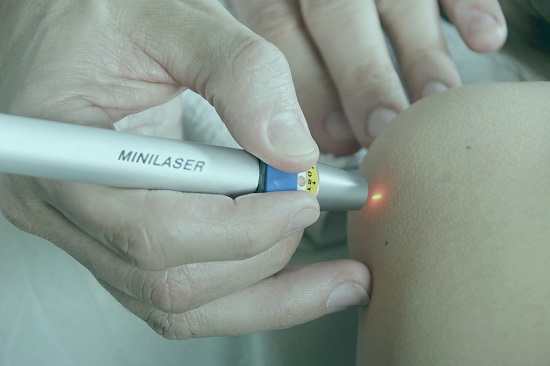
- Электрокоагуляция. Эта процедура основывается на действии тока, разрушающего ткани в области вирусного поражения. Наиболее часто используется для удаления кондилом, выступающих над поверхностью кожи. К такому методу прибегают в основном из-за небольшой стоимости процедуры, так как такой вид удаления не является полностью безопасным для беременной женщины.

- Радиоволновой метод. Устранения папиллом производится с помощью радиоволны, подающейся в место воздействия с помощью специального электрода. Этот метод хорошо подходит беременным, так как удаления осуществляется бесконтактно, а период восстановления проходит достаточно быстро. Этим методом можно убирать наросты даже в труднодоступных местах.
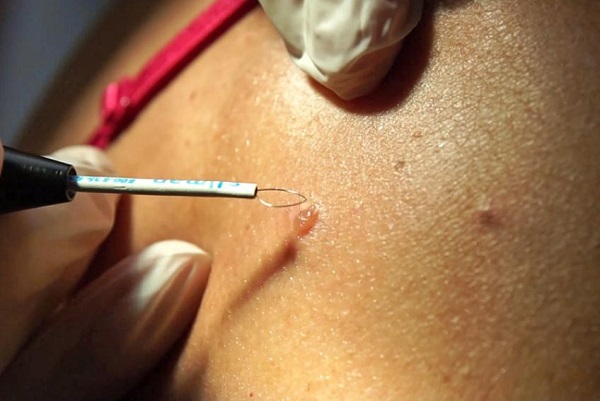
Помимо вышеперечисленных методов существует еще и хирургическое иссечение папиллом, которое применяется только в крайних случаях. Для беременных такая операция может быть слишком травматичной, поэтому ее назначают редко. Хирургическое вмешательство в основном применяют, если кондилома достигает слишком больших размеров, и ее опасно убирать другими способами.
В послеродовой период гормональный фон женщины, а также ее иммунная система постепенно приходят в норму, в результате чего рост новообразований замедляется. В это время женщине необходимо удалить все оставшиеся кондиломы и принимать препараты, способствующие более быстрому подъему иммунитета.
Осложнения
Самым частым осложнением ВПЧ является развитие онкологии. Злокачественная опухоль может развиться в области шейки матки, влагалище, вульвы, заднего прохода. Большинство случаев онкологии приходится на действие 16 и 18 штаммов папилломавирусной инфекции.
Другим риском является постоянная травматизация имеющихся папиллом, в результате чего через них в организм может попасть инфекция. Травмированное новообразование начинает кровоточить и гноиться, из-за чего слизистая оболочка покрывается язвами. Это состояние способно спровоцировать появление воспалительно-инфекционного процесса.
Заключение
Для предотвращения осложнений, вызванных ВПЧ, женщине необходимо пройти полное обследование еще на этапе планирования беременности. Если папилломавирусная инфекция была диагностирована, лечение необходимо пройти до момента зачатия, чтобы не подвергать риску свое здоровье и здоровье будущего ребенка.
[youtube.player]| Поиск по форуму |
| Расширенный поиск |
| Найти все сообщения с благодарностями |
| Поиск по дневникам |
| Расширенный поиск |
| К странице. |
Здравствуйте,
у меня обнаружили ВПЧ высокоонкогенный + дисплазия шейки матки легкой степени (2 мм). У меня было 3 выкидыша (5 нед., 20 нед., 22 нед.) Врач у тверждает, что именно ВПЧ является причиной выкидышей, так как иных инфекций обнаружено не было (сдавала на ТОРШ-инфекции и хламидии). Может ли ВПЧ привести к выкидышам на таком позднем сроке (при последнем выкидыше был выраженный воспалительный процесс: выделения очень обильные, лейкоциты: 70 - 80, при начавшемся выкидыше поднялась темпрература)? Еще врач утверждает, что у меня недостаточность шейки матки, которая якобы появилась уже вследствие выкидышей. В чем еще может быть причина моих выкидышей? Всю беременность я чувстововала себя очень хорошо: ни тонуса, ни каких-либо нарушений течения беременности на УЗИ. Я боюсь повторно беременеть, так как даже после терапии ВПЧ, я не уверена, что выкидыши не повторятся, если причина в чем-то другом. Помогите мне, пожалуйста, мы с мужем очень хотим детей и я теряюсь в догадках, что же со мной случилось, если выкидыши были на таком позднем сроке!
Возраст: 25 лет
Пол: женский
Вес: 55 кг
Рост: 164 см
месячные начались в 11 лет, цикл: до последнего выкидыша был регулярным, среднеобильные, достаточно болезненные месячные, после 3-го выкидыша была один раз задержка 2 недели и цикл пока не приобрел стабильный характер (прошло 4 месяца после выкидыша), месячные первые 2 дня чрезмернообильные, а потом мажущие выделения 4-5 дней обильность.
Последняя менструация была 1.04.08.
Количество беременностей:3 - самопроизвольные аборты:
1 - 2006 год - апрель
Беременность замерла (5 нед. по УЗИ, по месячным - 10 нед.). Анализы не проводились. Врач не нешел эту ситуацию серьезной. Несколько месяцев после выкидыша пила витамины.
2 - 2007 год- 15 февраль
3 - 2007 год - 10 декабря
Самопроизвольный аборт на сроке 22 недели (по срокам - 24 нед). В течение беременности был воспалительный процесс (70-80 лейкоцитов), обильные выделения, молочница, больше никаких осложнений, на УЗИ - норма, ТОРШ-инфекции - отр., хламидии - отр., прогестерон - в норме. Выкидыш начался с незначительных схваткообразных болей внизу живота и повышения температуры до 37. Причина выкидыша - предположительно инфекция. Недостаточность шейки матки диагностировали вследствие выкидышей.
После 3-го были взяты мазки из влагалища (лейкоцитов 3-5). Цитология показала - воспаление + дисплазия легкой степени на фоне воспаления. Анализ на ВПЧ: ВПЧ высокоонкогенный. Сейчас мне назначили лечение: протефлазин (капли и местно), лаферон, энгистол и витамины.
После выкидыша 2 цикл был с задержкой 2 недели (такого у меня никогда не было), месячные начались только после дюфастона. 2 раза делали узи обычно - ставили поликистоз яичников, 3 раз через неделю - более хорошим аппаратом трансвагинально - все в норме.
Спасибо заранее за ответ
Кариотипирование не проводилось. Биохимический скрининг я делала только при второй беременности. Результаты - норма, точные результаты привести не могу, к сожалению. Но есть ли необходимость в кариотипировании, поскольку 2 последних выкидыша были поздние, я регулярно делала УЗИ (несколько раз в каждую беременность) и никаких аномалий развития ребенка не были обнаружены, все показатели были в норме. Точные данные не могу выложить.
УЗИ вагинальным датчиком мне делали уже после 3 выкидыша на 20 день мен. цикла (месячные начались на 34-й день):
Шейка матки: 33х25 мм, б/о
Матка: anteflexio.
Размеры матки: 54х44х59 мм.
Эхоструктура миометрия: однородная.
Эндометрий: толщина 7 мм однородный.
М-эхо: длина 33 мм.
Прав. яичник: Размеры: 29х17 мм.
Структура: б/о
Состояние фоликуллярного аппарата: б/о n
Капсула: не утолщена.
Прав. маточн. труба: не визуализир.
Лев. яичник: 39х21 мм.
Структура: б/о.
Состояние фолликулярного аппарата: доминантн. фолликул диаметр. 20 мм.
Лев. маточн. труба: не визуализ.
Жидкость: в дугласовом пространстве: отсутствует
в области придатков: отсутствует
Заключение: Паталогии не обнаружено.
Анамолий развития матки у меня не обнаружено.
При первой беременности, возможно, действительно были какие-либо хромосомные или генетические аномалии, но при второй и третьей ребенок развивался нормальный и был живой почти до последнего момента (врач прослушивал сердцебиение и я чувстововала шевеления).
По поводу ИЦН мне после беременности не проводили никаких исследований относительно этого. Но при беременности на УЗИ шейка была всегда плотно закрыта и не укорочена.
Не может ли быть все-таки причиной выкидыша какая-либо инфекция, которую у меня просто не нашли? Например, уреоплазмоз. Ведь особенно во время последней беременности у меня были очень сильные выделения, все больше и больше, и количество лейкоцитов все время росло (до 70-80) + поднялась температура. Выделения есть и сейчас, просто не такие сильные. Еще у меня лет 5 назад в течение полугода перед месячными были боли в мочеиспускательном канале (схваткообразные незначительные как при цистите толко гораздо меньше, при наполнении мочевого пузыря). Кроме того, у меня был цистит 3 раза (один - при беременности), кроме боли в моч. канале, я еще чувствовала незначительное жжение в области половых органов, все это я рассказывала врачям, но они не обратили внимание. Цистит последние 2 раза проходил очень быстро 1-2 дня (при беременности меня даже не лечили, так как анализы мочи были хорошие).
Значит, все таки ВПЧ не может быть причиной моих выкидышей?
[youtube.player]Представители семейства папилломавирусов заражают клетки эпителиальной ткани человека, вызывают их чрезмерный рост. Распространенность этого явления объясняется способностью ВПЧ проникать даже в микротрещины кожи. Высокозаразный вирус папилломы человека и беременность — сочетание, которое уже никого не удивляет. Ожидающие ребенка женщины должны побеспокоиться о снижении вредоносного влияния ВПЧ на свой организм и еще не появившегося на свет малыша. Что конкретно можно предпринять?

У беременной появились папилломы или увеличились существующие — что делать?
Вынашивание ребенка — испытание для женского организма. Снижается уровень иммунной защиты, дают о себе знать уже имеющиеся хронические заболевания. Эти два условия высокой активности ВПЧ непосредственно связаны с нестабильностью гормонального фона у беременных. Результатом становится нарушение процессов ороговения, синтеза коллагена и других функций кожи.
Среди факторов, увеличивающих риск заражения вирусом папилломы человека при беременности и появления папиллом, — микротравмы кожи при увеличении массы тела во время беременности. Локализация папиллом чаще всего связана с участками кожи, испытывающими трение, — это грудь, живот под молочными железами, шея.

Когда необходимо провести лечение папиллом при беременности, то используются рекомендованные специалистами аптечные препараты, народные средства. Необходимость в удалении чаще всего возникает при быстрорастущих генитальных бородавках, увеличении количества выделений из влагалища, появлении зуда, жжения.
Папилломы у беременной редко осложняют естественные роды. При наличии крупных кондилом, затрудняющих прохождение ребенка через родовые пути, женщине предлагают кесарево сечение.
Видео о лечении папиллом во время беременности
Есть ли угроза плоду при заражении матери ВПЧ?
Новорожденные дети заражаются во время родов, иногда — еще внутри утробы. Не вызывает сомнения факт, что выкидыши по причине ВПЧ у беременной женщины не случаются. Но при папилломатозе у матери существует риск пороков развития у новорожденного. Это могут быть бородавки в паху, кондиломы в области гортани (редко).
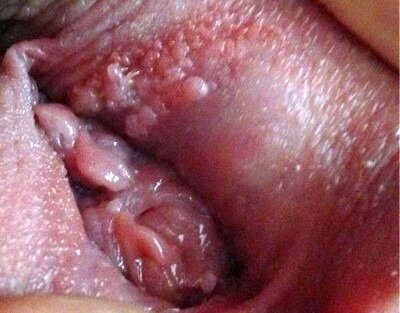
Даже при наличии риска инфицирования плода вопрос об удалении папиллом во время беременности решается индивидуально. Женщина должна знать, что после родов нередко происходит регресс новообразований. Иммунная система матери, новорожденных и грудных детей способна противостоять вирусу папилломы человека. Организм ребенка обычно справляется с инфекцией, полученной при прохождении по родовым путям, а через молоко матери ВПЧ не передается.
Чем опасна папиллома в гинекологии?
Хроническая вирусная инфекция проявляется в росте остроконечных папиллом на половых органах женщины, формировании плоских кондилом. Несколько десятков типов ВПЧ способны вызвать предраковые изменения в клетках эпителия шейки матки — дисплазии. Вредоносная деятельность опасных штаммов приводит к онкологическим заболеваниям половых органов.
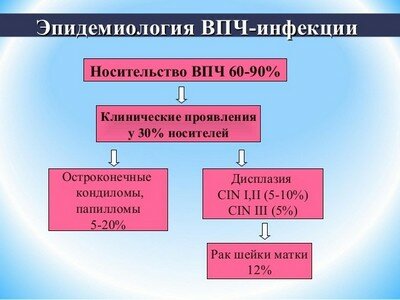
Женщины, при постановке на учет по беременности, сдают анализ на ВПЧ. Если уже имеются папилломы, то гистологические и цитологические тесты позволят выяснить степень злокачественности генотипа вируса, наличие дисплазии шейки матки. Вопрос о целесообразности удаления кондилом и бородавок у беременных решают врачи с учетом всех сопутствующих факторов.
Как лечить папилломы при беременности?

Немало медикаментов и методов, предназначенных для лечения папиллом, беременным не желательно применять. Врачи предлагают ими воспользоваться уже после родов для избавления от внешних проявлений ВПЧ и укрепления иммунитета.
- Прикладывать несколько раз в день к папилломам аппликации из натертой вместе с кожурой сырой картофелины.
- Кожуру банана держать 2 дня в банке с уксусом, затем прикрепить к наросту пластырем.
- Сделать кашицу из зубчика чеснока, смешать с уксусной эссенцией и добавить немного муки, чтобы получилась паста. Этот компресс надо держат на папилломе 3 дня.
- Смазывать бородавки соком калины несколько раз в день.
Какие методы применяются для деструкции папиллом у будущих мам?
Можно ли беременным удалять папилломы? Безопасное удаление папиллом у беременных проводиться с помощью лазера и жидкого азота. Не утратила своего значения обычная хирургическая операция, когда опухоли кожи срезают скальпелем (после анестезии). Среди химических средств для деструкции кондилом одобрение в качестве терапевтического средства при беременности получила только трихлоруксусная кислота.


Если поддержать иммунитет, помочь ему одолеть ВПЧ, то от папиллом удастся избавиться в течение 1,5–2 лет. Применение физической и химической деструкции в послеродовой период ускорит и сократит этот процесс.
Данный материал размещен в познавательных и ознакомительных целях, не является профессиональным медицинским советом либо научным материалом и не может служить заменой врачебной консультации.
[youtube.player]Читайте также:


