Материал для лабораторной диагностики натуральной оспы
Инкубационный период натуральной оспы 5-17 дней, в среднем 14 дней. Различают начальный период (2-4 дня), период высыпания и реконвалесценции. В начальном периоде появляется озноб, повышение температуры тела (до 40°С), мучительная головная боль, тошнота, рвота, жажда; характерный признак натуральной оспы - сильная боль в крестце (!), больные жалуются также на боли в пояснице, конечностях.
Нагноение пузырьков происходит на 8-9-й день болезни; в этот период состояние больных вновь ухудшается, появляются признаки токсической энцефалопатии (бред, возбуждение, у детей возможны судороги). Далее наступает период подсыхания и отпадения корочек, который длится 1-2 недели; состояние и самочувствие больных постепенно улучшается. На лице и коже волосистой части головы образуются многочисленные глубокие рубцы. В периферической крови, на фоне нагноения элементов сыпи определяется лейкоцитоз; в особо тяжелых случаях - сдвиг влево до миелоцитов и юных клеток.
От типичного высыпания в тяжелых случаях могут быть отклонения, которые проявляются следующими формами сыпи: сливной папулезно-геморрагической и оспенной пурпурой.
Натуральная оспа у привитых, в случаях ее возникновения, отличается легкостью течения (вариолоид), более продолжительным инкубационным периодом (до 17 дней) и быстрым (через 2 недели) выздоровлением. У привитых возможна оспа без сыпи и с кратковременной лихорадкой, с необильной сыпью, вплоть до единичных элементов.
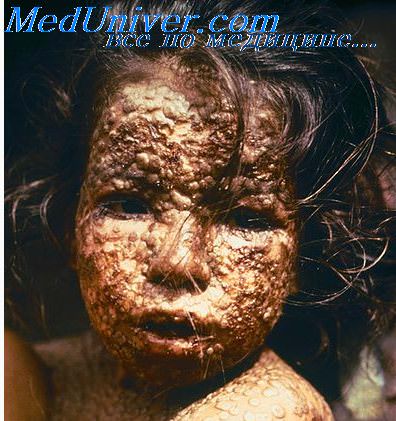
Сыпь при натуральной оспе, в отличие от ветряночной сыпи, характеризуется локальным мономорфизмом, многокамерностью и пупковидным втяжением в центре пузырька (Г.П. Руднев).
Осложнениями натуральной оспы могут быть энцефалиты, менингоэнцефалиты, пневмонии, панофтальмиты (ведущие к слепоте), кератиты (образование бельма), ириты, сепсис.
Диагностика натуральной оспы. Диагноз натуральной оспы в период эпидемии не представляет трудностей. При спорадических заболеваниях диагноз всегда труден и ответственен. Для вирусологического исследования берут содержимое высыпаний на коже, слизистых оболочках и кровь. Присутствие вируса в крови определяют с помощью электронной микроскопии, микропреципитацией в агаре иммунофлюоресцентным методом. Экспресс-диагностика возможна в пределах первых суток, но результат ее является предварительным. Окончательным результатом считается выделение специфического вируса- возбудителя.
В практических условиях диагноз первого случая заболевания натуральной оспой всегда сопряжен с возможными ошибками. В начальном периоде натуральную оспу дифференцируют с корью, скарлатиной, геморрагической лихорадкой; несколько позднее-с ветряной оспой, везикулезным гамазориккетсиозом, менингококкцемией, генерализованной осповакциной. В странах Африканского континента проводят дифференциальный диагноз с оспой обезьян. Клиническое отличие от последней - появление увеличенных ЛУ до периода высыпания.
Лечение натуральной оспы. Проводят внутримышечное введение противооспенного гамма-глобулина по 3-6 мл; внутрь - метисазон по 0,6 г 2 раза в день в течение 4-6 суток. При выраженной гнойной инфекции показаны антибиотики с широким спектром действия (цефалоспорины, макролиды, пенициллины). С учетом тяжести больного и ведущих симптомов проводят патогенетическую и симптоматическую терапию. Важна диетотерапия. Необходим внимательный, чуткий уход. Летальность при натуральной оспе в различные эпидемические вспышки колебалась от 2 до 100%. Выписка больных проводится не ранее 40 дней со времени заболевания.
Единственным источником инфекции является больной человек на протяжении всего периода болезни (до отпадения корочек). Натуральная оспа относится к конвенционным (особо опасным) ИБ. Все больные должны быть госпитализированы, изолированы. Контактировавшие с больным лица изолируются на 17 дней (максимальный период инкубации), подвергаются вакцинации против оспы. Медицинский персонал должен работать в противочумной одежде III типа с маской. В эпидемическом очаге проводят текущую и заключительную дезинфекцию.
[youtube.player]Занятие 31
Тема : Лабораторная диагностика натуральной оспы.
Лабораторная диагностика гриппа, парагриппа, аденовирусных инфекций.
Тема 1: Лабораторная диагностика натуральной оспы.
Цель: На основе знаний биологии вируса натуральной оспы (ВНО), особенностей его взаимодействия с макроорганизмом уметь обосновать тактику лабораторной диагностики, специфическую профилактику вызываемого им заболевания.
Знать:
1. Классификацию, морфобиологическую характеристику вируса натуральной оспы.
2. Особенности эпидемиологии, патогенеза и иммунитета при натуральной оспе.
3. Лабораторную диагностику натуральной оспы: материал, методы.
4. Специфическую профилактику натуральной оспы.
Уметь:
1.Вскрывать зараженный куриный эмбрион, проводить индикацию вируса натуральной оспы.
Контрольные вопросы:
1. Особенности вируса натуральной оспы, определяющие принадлежность вызываемого им заболевания к группе особо опасных, карантинных инфекций.
2. Классификация вируса натуральной оспы. Структура вириона и его антигенная характеристика.
3. Культивирование вируса натуральной оспы и методы индикации.
4. Особенности эпидемиологии, патогенеза и иммунитета при натуральной оспе.
5. Материал и методы лабораторной диагностики натуральной оспы.
6. Специфическая профилактика натуральной оспы. Глобальная ликвидация натуральной оспы. Вклад СССР в программу ВОЗ ликвидации натуральной оспы.
7. Вирус основакцины: его происхождение, использование в генной инженерии.
Задания, выполняемые в ходе занятия (УИРС):
Методические указания, выполняемые в ходе УИРС:
1. Проведите вирусологическое исследование с целью диагностики натуральной оспы, для чего (начало исследования см занятие №30)
Если в исследуемом материале (содержимое везикул) имелся вирус натуральной оспы, то на ХАО через 72 ч инкубирования эмбрионов обнаруживаются мелкие, диаметром около 1 мм, белые, плотные, резко ограниченные бляшки.
При отсутствии следов поражения результаты исследования считаются отрицательными.
Для микроскопического исследования содержимого бляшек приготовьте препарат. Для этого ножницами вырежьте кусочек ХАО, поместите на предметное стекло и разотрите с помощью второго предметного стекла. Препараты высушите на воздухе и окрасьте по Морозову.
Техника окраски по Морозову.
1. Налить реактив №1 (фиксатор – жидкость Руге) на 1-3 минуты, тщательно промыть водой.
2. Налить реактив №2 (раствор танина), нагреть до отхождения паров, дать остыть, тщательно промыть водой.
3. Налить реактив №3 (раствор нитрата серебра), нагреть до отхождения паров, дать остыть, тщательно промыть водой.
Высушить и микроскопировать и иммерсионной системой. В случае положительного результата в препарате выявляют тельца Пашена.
На основании полученных результатов сделайте заключение, заполните бланк-направление и бланк – ответ из вирусологической лаборатории.
Для серологической идентификации полученной культуры вируса используют центрифугат суспензии ХАО и диагностическую сыворотку. Идентификацию проводят в реакции нейтрализации (РН), реакция торможения гемагглютинации (РТГА, РПГА.
Вопросы для самоконтроля:
1. Назовите свойство вируса натуральной оспы (ВНО), позволяющие обнаружить его в световом микроскопе.
2. Обоснуйте возможность использования вирусоскопической диагностики при натуральной оспе.
3. Назовите способы индикации ВНО при его культивировании в курином эмбрионе и культуру клеток ткани; какие свойства вируса лежат в их основе.
4. Кем и когда был предложен метод специфической профилактики натуральной оспы?
5. Назовите свойства вируса оспы коров, позволившие использовать его для специфической профилактики натуральной оспы у людей.
6. Назовите стратегию и тактику программы ВОЗ глобальной ликвидации натуральной оспы. Кем и когда впервые она была предложена.
7. В каком году был зарегистрирован в мире последний случай заболевания натуральной оспы и с какого года в России не проводиться плановая вакцинация?
8. Где сохраняются в настоящее время штаммы ВНО?
9. В чем заключается суть получения генно-инженерных вакцин на основе вируса осповакцины?
[youtube.player]
Ветряная оспа – острое инфекционное заболевание вирусной этиологии, характеризующееся возникновением характерной пузырьковой сыпи в фоне общего интоксикационного синдрома.
Ветряную оспу вызывает вирус Varicella Zoster семейства герпесвирусов, он же – вирус герпеса человека 3 типа. Это ДНК-содержащий вирус, мало устойчивый во внешней среде, способный к репликации только в организме человека. Инактивация вируса происходит довольно быстро при воздействии солнечного света, ультрафиолетового облучения, при нагревании, высушивании. Резервуаром и источником ветряной оспы являются больные люди в течение 10 последних дней инкубационного периода и пятых-седьмых суток периода высыпания.
Ветряная оспа передается воздушно-капельным путем. Распространение вируса с мелкодисперсным аэрозолем, выделяемым больными при кашле, чихании, разговоре, возможно на достаточно большое расстояние в пределах комнаты, вероятен занос с током воздуха в смежные помещения.
Ветряная оспа у лиц с ослабленной иммунной системой протекает в тяжелой форме, способствует развитию осложнений, вторичному инфицированию, обострению хронических заболеваний. При беременности вероятность передачи ветрянки от матери плоду составляет в первые 14 недель 0,4% и увеличивается до 1% вплоть до 20 недели, после чего риск заражения плода практически отсутствует. В качестве эффективной профилактической меры беременным женщинам, болеющим ветряной оспой, назначают специфические иммуноглобулины, помогающие снизить вероятность передачи инфекции ребенку до минимума. Более опасна ветряная оспа, развившаяся за неделю до родов и в последующий после родов месяц.
Люди обладают высокой восприимчивостью к инфекции, после перенесения ветряной оспы сохраняется напряженный пожизненный иммунитет. Дети первых месяцев жизни защищены от инфекции полученными от матери антителами. Ветрянкой чаще всего болеют дети дошкольного и младшего школьного возраста, посещающие организованные детские коллективы. Порядка 70-90% населения переболевают ветряной оспой в возрасте до 15 лет. Заболеваемость в городах более чем в 2 раза выше, чем в сельских населенных пунктах. Пик заболеваемости ветрянкой приходится на осенне-зимний период.
Сыпь при ветряной оспе вызывает интенсивный зуд, при расчесывании возможно инфицирование везикул с формированием пустул. Пустулы при заживании могут оставить после себя рубец (оспину). Неинфицированные везикулы рубцов не оставляют, после отделения корочек обнаруживается здоровый новый эпителий. При нагноении сыпных элементов общее состояние обычно ухудшается, интоксикация усугубляется. Сыпь у взрослых обычно более обильна, и в подавляющем большинстве случаев из везикул формируются пустулы.
Диагностика ветряной оспы в клинической практике производится на основании характерной клинической картины. Общий анализ крови при ветряной оспе неспецифичен, патологические изменения могут ограничиваться ускорением СОЭ, либо сигнализировать о воспалительном заболевании. Если диагностика затруднена или высыпания являются нетипичными, например, у пациентов с ослабленным иммунитетом, тогда рекомендуется лабораторное подтверждение.
Вирусологическое исследование подразумевает обнаружение вируса при световой микроскопии содержимого везикул после окраски серебрением (мазок Тцанка). Серологическая диагностика производится с помощью РСК, РТГА в парных сыворотках крови, или определение ДНК VZV (Varicella Zoster Virus) с помощью метода прямой иммунофлюоресценции — ПИФ (моноклональные антитела к антигену вируса, меченые флюоресцеином (флуюоресцентный микроскоп), или полимеразной цепной реакции (ПЦР). Материал для исследования — соскобы кожи из основания везикул и везикулярная жидкость. Также надежным подтверждением диагноза является выделение вируса в культуре клеток, однако, вирусная культура, хотя и очень специфическая, но чтобы получить результат потребуется 1-2 недели. Существуют методы иммунноферментного анализа на определение иммуноглобулинов IgM и IgG, по результатам которых можно увидеть, что при первичном заражении на 5-7 день болезни вырабатываются IgM, а через 10-14 дней – IgG. IgM исчезают через 1 месяц, а IgG циркулируют в крови носителя пожизненно.
Поскольку методы ИФА и ПЦР широко доступны и дают очень специфические и чувствительные результаты из массива клинических образцов, это наиболее надежные методы подтверждения инфекции.
Профилактика ветряной оспы заключается в предупреждении заноса инфекции в организованные детские коллективы, для чего при выявлении случаев заболевания производятся карантинные мероприятия. Больных изолируют на 9 дней с момента появления высыпаний, контактировавшие с больными дети разобщаются на 21 день. В случае если день контакта с больным точно определен, ребенок не допускается в детский коллектив с 11 по 21 день после контакта. Контактным детям, не болевшим ранее ветряной оспой, с ослабленным иммунитетом в качестве профилактической меры назначают противоветряночный иммуноглобулин.
Последнее время стала применяться вакцинация против ветряной оспы. В противоэпидемической практике с этой целью используются вакцины Варилрикс (Бельгия) и Окавакс (Япония).
Эпидемиологический надзор включает учёт и регистрацию заболевших, анализ эпидемиологических проявлений инфекции и проведение выборочного серологического скрининга населения.
[youtube.player]Вирус вызывает особо опасное высококонтагиозное инфекционное заболевание, характеризующееся общим поражением организма и обильной сыпью на коже и слизистых оболочках. Таксономия. Вирус натуральной оспы – ДНК-содержащий; относится к семейству Poxviridae (от англ, рох – язва), роду Orthopoxvirus.
Лабораторная диагностика.Материалом для исследования служит содержимое элементов сыпи на коже и слизистых оболочках, отделяемое носоглотки, кровь, в летальных случаях – кусочки пораженной кожи, легкого, селезенки, кровь. Экспресс-диагностика натуральной оспы заключается в обнаружении: а) вирусных частиц под электронным микроскопом; б) телец Гварниери в пораженных клетках; в) вирусного антигена с помощью РИФ, РСК, РПГА, ИФА и других специфических реакций. Выделение вируса осуществляют в куриных эмбрионах или клеточных культурах. Идентификацию вируса, выделенного из куриного эмбриона, проводят с помощью РН (на куриных эмбрионах), РСК или РТГА. Вирус, выделенный на культуре клеток, обладает гемадсорбирующей активностью по отношению к эритроцитам кур, поэтому для его идентификации используют реакцию торможения гемадсорбции и РИФ. Серологическую диагностику осуществляют с помощью РТГА, РСК, РН в куриных эмбрионах и на культурах клеток.
Специфическая профилактика и лечение. Живые оспенные вакцины готовят накожным заражением телят или куриных эмбрионов вирусом вакцины (осповакцины). Повсеместная вакцинация населения привела к ликвидации натуральной оспы на земном шаре и отмене с 1980 г. обязательного оспопрививания. Поэтому оспенные вакцины необходимо использовать только по эпидемическим показаниям с целью экстренной массовой профилактики. Методы введения вакцин – накожно или через рот (таб-летированная форма). После вакцинации формируется прочный иммунитет. Для лечения натуральной оспы, помимо симптоматической терапии, применяли химиотерапевтический препарат – метисазон. Морфология, химический состав, антигенная структура. Вирус натуральной оспы является самым крупным вирусом, при электронной микроскопии имеет кирпичеобразную форму. Культивирование. Вирусы хорошо размножаются в куриных эмбрионах.
Резистентность. Вирусы оспы обладают довольно высокой устойчивостью к окружающей среде. На различных предметах при комнатной температуре сохраняют инфекционную активность в течение нескольких недель и месяцев; не чувствительны к эфиру и другим жирорастворителям. Источником инфекции- больной человек, который заразен в течение всего периода болезни. передается воздушно-капельным и воздушно-пылевым путями, контактно-бытовой механизм передачи – через поврежденные кожные покровы.
№38
2.Понятие об иммуномодуляторах. Принцип действия. Применение. Иммуномодуляторы – вещества, оказывающие влияние на функцию иммунной системы, изменяющие активность иммунной системы в сторону повешения (иммуностимуляторы) или понижения (иммунодепрессанты) её активности.К экзогенным иммуномодуляторам относится большая группа веществ различной химической природы и происхождения, оказывающих неспецифическое активирующее или супрессивное действие на иммунную систему, но являющихся чужеродными для организма. Антибиотики, левамизол, полисахариды, ЛПС, адъюванты.Эндогенные иммуномодуляторы представляют собой достаточно большую группу олигопептидов, синтезируемых самим организмом, его иммунокомпетентными клетками, и способных активировать иммунную систему путем усиления функции иммунокомпетентных клеток. К ним относятся регуляторные пептиды: интерлейкины, интерфероны, гормоны тимуса.Применение иммуномодуляторов: при первичных и вторичных имму-нодефицитах различного происхождения, при онкологических болезнях, при трансплантации органов и тканей, при лечении иммунопатологических и аллергических болезней, в иммунопрофилактике и лечении инфекционных болезней.Созданы препараты, обладающие иммуномодулирующим действием: интерферон, лейкоферон, виферон.
3.Классификация и характеристика онкогенных вирусов.РНК-содержащие: семейство Retroviridae.
ДНК-содержащие: семейства Papillomaviridae, Polyomaviridae, Adenoviridae 12, 18, 31, Hepadnaviridae, Herpesviridae, Poxviridae Сем. Retroviridae включает 7 родов. Онковирусы являются сложноорганизованными вирусами. Вирионы построены из сердцевины, окруженной липопротеиновой оболочкой с шипами. Размеры и формы шипов, а также локализация сердцевины служат основой для подразделения вирусов на 4 морфологических типа (А, В, С, D), а также вирус бычьего лейкоза. Капсид онковирусов построен по кубическому типу симметрии. В него заключены нуклеопротеин и фермент ревертаза. Ревертаза обладает способностью транскрибировать ДНК. Геном – 2 идентичные цепи РНК.
Культивирование вирусов: не культивируются на куриных эмбрионах, культивируются в организме чувствительных животных, в культурах клеток. Репродукция вирусов: проникают в клетку путем эндоцитоза. 3 этапа: синтез ДНК, на матрице РНК; ферментативное расщепление матричной РНК; синтез комплементарной нити ДНК на матрице первой нити ДНК. К семейству Retroviridaeотносится примерно 150 видов вирусов, вызывающих развитие опухолей у животных, и только 4 вида вызывают опухоли у человека: HTLV-1, HTLV-2, ВИЧ-1,ВИЧ-2. Вирусы Т-клеточного лейкоза человека К семейству Retroviridae роду Deltaretrovirus относятся вирусы, поражающие CD4 Т-лимфоциты, для которых доказана этиологическая роль в развитии опухолевого процесса у людей: HTLV-1 и HTLV-2
Вирус HTLV-1 является возбудителем Т-клеточного лимфолейкоза взрослых. Он является экзогенным онковирусом, который, в отличие от других онковирусов, имеет два дополнительных структурных гена: tax и rех.
Продукт tax-гена действует на терминальные повторы LTR, стимулируя синтез вирусной иРНК, а также образование ИЛ-2 рецепторов на поверхности зараженной клетки. Продукт rex-гена определяет очередность трансляции вирусных иРНК. HTLV-2 был изолирован от больного волосисто-клеточным лейкозом. Оба вируса передаются половым, трансфузионным и трансплацентарным путями.
Семейство Papillomaviridae – вирус папилломы человека, собак. Вызывают инфекцию в клетках плоского эпителия. Доброкачественные папилломы в области половых органов, на коже, на слизистых дыхательных путей.
Семейство Polyomaviridae – вакуолизирующий вирус обезьян SV-40.Вирус полиомы человека. Семейство Adenoviridae – аденовирусы, особенно серотипы 12,18,31 – индуцируют саркомы и трансформируют культуры клеток. Семейство Poxviridae – вирусы фибромы-миксомы кролика, вирус Ябы, вызывающий развитие опухолей, вирус контагиозного моллюска.
Семейство Herpesviridae– лимфомы, карциномы. Онкогенез у человека связан с вирусом простого герпеса 2 типа (ВПГ-2) и вирусом Эпштейна-Барр (ВЭБ).
№39
1.Патогенность и вирулентность бактерий. Факторы патогенности.Патогенность — видовой признак, передающийся по наследству, закрепленный в геноме микроорганизма, в процессе эволюции паразита, т. е. это генотипический признак, отражающий потенциальную возможность микроорганизма проникать в макроорганизм (инфективность) и размножаться в нем ,вызывать комплекс патологических процессов.
Фенотипическим признаком патогенного микроорганизма является его вирулентность, т.е. свойство штамма, которое проявляется в определенных условиях. Вирулентность можно повышать, понижать, измерять, т.е. она является мерой патогенности. К факторам патогенности относят способность микроорганизмов прикрепляться к клеткам (адгезия), размещаться на их поверхности (колонизация), проникать в клетки (инвазия) и противостоять факторам защиты организма (агрессия).
Адгезия- способность микроорганизма адсорбироваться на чувствительных клетках с последующей колонизацией. Структуры, ответственные за связывание микроорганизма с клеткой называются адгезинами и располагаются они на его поверхности. На процесс адгезии могут влиять физико-химические механизмы, связанные с гидрофобностью микробных клеток, суммой энергии притяжения и отталкивания. У грамотрицательных бактерий адгезия происходит за счет пилей I и общего типов. У грамположительных бактерий адгезины представляют собой белки и тейхоевые кислоты клеточной стенки. У других микроорганизмов эту функцию выполняют различные структуры клеточной системы: поверхностные белки, липополисахариды, и др.
Инвазия-способность микробов проникать через слизистые, кожу, соединительно-тканные барьеры во внутреннюю среду организма и распространятся по его тканям и органам. Проникновение в клетку связывается с продукцией ферментов, а также с факторами подавляющими клеточную защиту. Так фермент гиалуронидаза расщепляет гиалуроновую кислоту, входящую в состав межклеточного вещества, и, таким образом, повышает проницаемость слизистых оболочек и соединительной ткани. Нейраминидаза расщепляет нейраминовую кислоту, которая входит в состав поверхностных рецепторов клеток слизистых оболочек, что способствует проникновению возбудителя в ткани.
Агрессия- способность возбудителя противостоять защитным факторам макроорганизма. К факторам агрессии относятся: протеазы - ферменты, разрушающие иммуноглобулины; коагулаза - фермент, свертывающий плазму крови; фибринолизин - растворяющий сгусток фибрина; лецитиназа - фермент, действующий на фосфолипиды мембран мышечных волокон, эритроцитов и других клеток.
Экзотоксиныпродуцируют как грамположительные, так и грамотрицательные бактерии. По своей химической структуре это белки. По механизму действия экзотоксина на клетку различают несколько типов: цитотоксины, мембранотоксины, функциональные блокаторы, эксфолианты и эритрогемины. Механизм действия белковых токсинов сводится к повреждению жизненно важных процессов в клетке. Экзотоксины являются сильными антигенами, которые и продуцируют образование в организме антитоксинов.
Экзотоксины обладают высокой токсичностью. Токсины, которые утрачивают свою токсичность, но сохраняют иммуногенное свойство-анатоксины и применяются для профилактики заболевания столбняка, гангрены….
Эндотоксиныпо своей химической структуре являются липополисахаридами, которые содержатся в клеточной стенке грамотрицательных бактерий и выделяются в окружающую среду при лизисе бактерий. Эндотоксины не обладают специфичностью, термостабильны, менее токсичны, обладают слабой иммуногенностью.
2.Иммунотерапия и иммунопрофилактика инфекционных болезней.Иммунопрофилактика и иммунотерапия являются разделами иммунологии, которые изучают и разрабатывают способы и методы специфической профилактики, лечения и диагностики инфекционных и неинфекционных болезней с помощью иммунобиологических препаратов, оказывающих влияние на функцию иммунной системы, или действие которых основано на иммунологических принципах.Иммунопрофилактиканаправлена на создание активного или пассивного иммунитета к возбудителю инфекционной болезни, его антигену с целью предупреждения возможного заболевания путем формирования невосприимчивости к ним организма.
Иммунотерапия направлена на лечение уже развившейся болезни, в основе которой лежит нарушение функции иммунной системы. Иммунопрофилактика и иммунотерапия применяются, когда необходимо:
а)сформировать, создать специфический иммунитет, активизировать деятельность иммунной системы;
б) подавить активность звеньев иммунной системы;
в)нормализовать работу иммунной системы.
Иммунопрофилактика и иммунотерапия применяются в профилактике и лечении инфекционных болезней, аллергий, иммунопатологических состояний, в онкологии, трансплантологии, при первичных и вторичных иммунодефицитах.
В лечении токсинемических инфекций (ботулизм, столбняк) значение имеет серотерапия, т.е. применение антитоксических сывороток, и иммуноглобулин.
В терапии онкологических болезней применяются иммуноцитокины.
Для всего этого – иммунобиологические препараты.
3. Классификация микозов (грибов). Характеристика. Роль в патологии человека. Лабораторная диагностика. Лечение.
Заболевания, вызываемые грибами, называются микозами. Названия болезней иногда связаны с локализацией патологического процесса (на коже – дерматомикозы, в легких – пневмомикозы и т. д.), иногда – с видом возбудителя (мукоромикоз, аспергиллез, трихофития и т. д.). классификация возбудителей микозов:
I. Возбудители глубоких (системных) микозов: Coccidioides immitis, Histoplasma capsulatum, Criptococcus neoformans, Blastomyces dermatitidis.
II. Возбудители подкожных (субкутанных) микозов: Sportrichum schenckii и др.
III. Возбудители эпидермомикозов (дерматомикозов): Epidermophyton floccosum, Microsporum canis, Trichophyton rubrum и др.
IV. Возбудители кератомикозов (поверхностных микозов): Malassezia furfur, Cladosporium werneskii, Trichosporon cutaneum и др.
V. Возбудители оппортунистических микозов: Candida albicans; различные виды родов Aspergillus, Mucor, Penicillium и др.
Характеристика микозов.Глубокие микозы напоминают хронические бактериальные инфекции, вызванные туберкулезной палочкой и актиномицетами. Первичные поражения обычно затрагивают легкие и протекают в форме острых пневмоний; иногда гематогенне распространяются по всему организму. Болезнь неконтагиозна. В доантибио-тическую эру заканчивалась летально. Высокоэффективны полиеновые антимикотические препараты.Подкожные микозы характерны для жителей сельской местности в странах с жарким климатом. Образуются подкожные абсцессы и гранулемы, которые позже переходят в хронические язвы с поражением мягких тканей и костей – мицетомы. Эпидермомикозы – хронические инфекции, обычно протекающие легко. Возбудители обитают на коже млекопитающих (изредка в почве) и передаются при контакте с больным животным или человеком. Кератомикозы – редкие легкопротекающие заболевания. Эти заболевания – разноцветный лишай (малассезиоз), черный лишай (клад осп ориоз), белая пьедра (трихоспороз) – на территории нашей страны практически не встречаются. Оппортунистические микозы – аспергиллезы, канди-дозы, мукорозы и др. – возникают на фоне иммунодефицитов.Многие из возбудителей являются представителями нормальной микрофлоры человека. Клиническая картина определяется локализацией процесса (местного или генерализованного). Исход заболевания в значительной степени обусловлен состоянием микроорганизма.
Диагностика микозов.Для диагностики микозов могут быть использованы микроскопические, микологические (культуральные), аллергические, серологические, биологические и гистологические методы исследования. В зависимости от патогенеза материалом для исследования могут быть гной, мокрота, пораженные волосы, ногти, чешуйки кожи, пунктаты костного мозга, лимфатических узлов, внутренних органов, кровь, желчь, испражнения, биоптаты тканей и т. п.
Лечение. Наряду с противогрибковой терапией крайне важно восстановление естественной непатогенной микрофлоры и повышение иммунорезистентности, а также соблюдение правил личной и общественной гигиены. общеукрепляющую витаминотерапию , направленную на активизацию иммунозащитных свойств организма (комплекс витаминов с микро- и макроэлементами, средства, стимулирующие гемопоэз — Кокарбоксилаза, Левамизол и т.д.); симптоматическую терапию.
№ 40
Последнее изменение этой страницы: 2017-01-19; Нарушение авторского права страницы
[youtube.player]
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Натуральная оспа (лат. variola, variola major) - антропонозная, особо опасная вирусная инфекция с аэрозольным механизмом передачи возбудителя, характеризующаяся тяжёлой интоксикацией, двухволновой лихорадкой и везикулёзно-пустулёзными экзантемой и энантемой.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12]
Код по МКБ-10
Эпидемиология натуральной оспы
Источник и резервуар возбудителя - больной с последних дней инкубационного периода до полного выздоровления (максимальную опасность больные представляют с 3-8-го дня болезни).
Механизм заражения натуральной оспы - аэрозольный. Передача возбудителя происходит воздушно-капельным или воздушно-пылевым путём. Факторы передачи: инфицированные вирусом воздух, пыль, нательное и постельное белье. Возможно заражение через конъюнктиву, повреждённую кожу; у беременных - трансплацентарное заражение плода. Эпидемическую опасность также представляют трупы умерших от оспы. Естественная восприимчивость людей достигает 95%. После перенесённого заболевания, как правило, развивается стойкий иммунитет, но возможно и повторное заболевание (у 0,1-1% переболевших). Натуральная оспа - высококонтагиозное заболевание. Высокий уровень заболеваемости с эпидемическим характером и циклическими подъёмами через каждые 6-8 лет регистрировался в странах Африки, Южной Америки и Азии. Чаще заражались дети в возрасте 1-5 лет. В эндемичных странах подъём заболеваемости отмечался в зимне-весенний период.
26 октября 1977 г. был зарегистрирован последний случай оспы. В 1980 г. ВОЗ сертифицировала ликвидацию оспы во всём мире. Комитет ВОЗ по ортопоксвирусным инфекциям в 1990 г. рекомендовал в виде исключения проводить вакцинацию исследователям, работающим с патогенными ортопоксвирусами (в том числе с вирусом натуральной оспы) в специализированных лабораториях и в очагах оспы обезьян.
При выявлении больных натуральной оспой или при подозрении на заболевание устанавливают режимно-ограничительные мероприятия (карантин) в полном объёме. Контактных лиц изолируют в специализированное обсервационное отделение на 14 дней. Для экстренной профилактики натуральной оспы применяют метисазон и рибавирин (виразол) в терапевтических дозах с одновременным применением оспенной вакцины.

[13], [14], [15], [16], [17], [18], [19], [20], [21]
Что вызывает натуральная оспа?
Натуральная оспа вызывается крупным ДНК-содержащим вирусом Orthopoxvirus variola семейства Poxviridae рода Orthopoxvirus. Размеры кирпичеобразных вирионов - 250-300x200x250 нм. Вирион имеет сложное строение. Снаружи расположена оболочка, которая формируется при выходе из клетки. Наружная липопротеидная мембрана, включающая гликопротеиды, собирается в цитоплазме вокруг сердцевины. Нуклеопротеидный комплекс, заключённый во внутреннюю мембран>, состоит из белков и одной молекулы двухцепочечной линейной ДНК с ковалентно замкнутыми концами.
Вирус натуральной оспы имеет четыре основных антигена: ранний ES-антиген, формирующийся до начала синтеза вирусной ДНК; родоспецифический LS-антиген. относящийся к неструктурным полипептидам; группо-специфический нуклеопротеидный NP-антиген (продуцирует образование вирус-нейтрализующих антител), состоящий из ряда структурных полипептидов; видоспецифический гемагглютинин - гликопротеид. локализующийся в липопротеидной оболочке вириона.
Основные биологические свойства, имеющие значение при лабораторной диагностике натуральной оспы:
- при размножении в цитоплазме эпителиальных клеток образуются специфические цитоплазматические включения - включения В (виросомы) или тельца Гварниери;
- на хорион-аллантоисной оболочке куриных эмбрионов вирус размножается с образованием чётко ограниченных мономорфных куполообразных оспин белого цвета;
- обладает умеренной гемагглютинирующей активностью;
- вызывает цитопатическое действие и феномен гемадсорбции в клетках перевиваемой линии почек эмбриона свиньи.
Возбудитель натуральной оспы высоко устойчив к воздействию факторов окружающей среды. В оспенных корках при комнатной температуре вирус сохраняется до 17 мес; при температуре -20 °С - 26 лет (срок наблюдения), в сухой среде при 100 °С инактивируется через 10-15 мин, при 60 °С - через 1 ч. Погибает под действием 1-2% раствора хлорамина через 30 мин, 3% раствора фенола - через 2 ч.
Патогенез натуральной оспы
При аэрозольном механизме заражения поражаются клетки слизистой оболочки носоглотки, трахеи, бронхов и альвеол. В течение 2-3 дней вирус накапливается в лёгких и проникает в регионарные лимфатические узлы, где активно реплицируется. По лимфатическим и кровеносным путям (первичная виремия) он попадает в селезёнку, печень и свободные макрофаги лимфатической системы, в которых размножается. Через 10 дней развивается вторичная виремия. инфицируются клетки кожи, почек, ЦНС, других внутренних органов и появляются первые признаки болезни. Характерный для вируса тропизм к клеткам кожи и слизистых оболочек приводит к развитию типичных оспенных элементов. В паренхиматозных органах развиваются изменения дистрофического характера. При геморрагической оспе поражаются сосуды с развитием ДВС.
Симптомы натуральной оспы
Инкубационный период натуральной оспы длится в среднем 10-14 дней (от 5 до 24 дней). При вариолоиде - 15-17 дней, при алястриме - 16-20 дней.
Течение натуральной оспы разделяют на четыре периода: продромальный (2-4-е сутки), период высыпаний (4-5 сутки), период нагноения (7-10-е сутки) и реконвалесценцию (30-40 сутки). В продромальный период внезапно с ознобом повышается температура до 39-40 С, возникают следующие симптомы натуральной оспы: сильная головная боль, миалгия, боль в поясничной области и животе, тошнота, иногда рвота. У некоторых больных на 2-3-и сутки в области бедренного треугольника Симона и грудных треугольников появляются типичные симптомы натуральной оспы: кореподобная или скарлатинополобная продромальная сыпь (rose rack). С 3-4-х суток болезни на фоне снижения температуры возникает истинная сыпь, свидетельствующая о начале периода высыпаний. Сыпь распространяется центробежно: лицо → туловище → конечности. Элементы сыпи проходят характерную эволюцию: макула (пятно розового цвета) → папула → везикула (многокамерные пузырьки с пупковидным втяжением в центре, окружённые зоной гиперемии) → пустула → корки. На одном участке сыпь всегда мономорфная. На лице и конечностях, включая ладонные и подошвенные поверхности, элементов экзантемы больше. Энантема характеризуется быстрым превращением везикул в эрозии и язвы, что сопровождается болезненностью при жевании, глотании и мочеиспускании. С 7-9-х суток, в период нагноения, везикулы превращаются в пустулы. Резко повышается температура, нарастают явления интоксикации.
К 10-14-м суткам пустулы начинают подсыхать и превращаться в желтовато-бурые, затем чёрные корки, что сопровождается мучительным кожным зудом. К 30-40-м суткам болезни, в период реконвалесценции, происходит шелушение, иногда пластинчатое, и отпадение корок с образованием рубчиков лучистого строения розового цвета, впоследствии бледнеющих, придающих коже шероховатый вид.
Классификация натуральной оспы
Существует несколько клинических классификаций натуральной оспы. Наибольшее распространение получила классификация Rao (1972), признанная комитетами ВОЗ, и классификация по степени тяжести клинических форм.
Классификация клинических типов большой оспы (variola major) с основными особенностями течения по Rao (1972)
[youtube.player]Читайте также:


