Лечение чешуйчатого лишая у детей

Чешуйчатый лишай у детей или псориаз до сих пор до конца не изученное заболевание. Природа его происхождения неизвестна. Предположительно это совокупность таких факторов, как наследственность, поражение иммунной системы, негативное воздействие внешней среды. Псориаз может затихать и обостряться при различных условиях. Если хотя бы у одного из родителей есть псориаз, есть большой риск, что он появится и у ребенка.
Содержание статьи
Псориаз у детей – причины
Если на генном уровне у ребенка есть предрасположенность к псориазу, то болезнь может активироваться, причем достоверно неизвестно, что влияет на ее развитие.
- Наследственность. Большинство врачей высказываются в пользу этой теории.
- Спусковым крючком является перенесенное инфекционное заболевание.
- Аллергия.
- Вирусное происхождение.
- Нарушение обмена веществ.
- Высокая активность или снижение иммунитета.
- Гормональный дисбаланс.
- Сбой работы внутренних органов.
Псориаз у детей, причины и лечение которого способен обнаружить только врач, свидетельствует о нарушениях функций внутренних органов.
Псориаз у детей – симптомы
Признаки псориаза у детей могут быть различными, так как заболевание может иметь разную симптоматику, так же различают несколько стадий ее развития.
- На начальной стадии заболевания чешуйчатый лишай можно принять за диатез или аллергию. Сыпь выглядит как четко ограниченные округлые прыщики красно-розового оттенка. Высыпания остаются гладкими несколько дней, а потом покрываются серыми чешуйками.
Псориаз у детей начальная стадия, фото

- На прогрессивной стадии высыпания разрастаются и сливаются. Кожа краснеет, имеет воспаленный вид, длиться может от двух недель до нескольких месяцев.
- При стационарной стадии сыпь не разрастается, но шелушение становится сильнее. Продолжительность стадии не ограничена, и она плавно перетекает в следующую.
- Регрессирующей стадию называют уменьшение количества бляшек, рубцов они не оставляют, но кожа может немного отличаться от остальной по цвету.
При псориазе деление и размножение клеток кожи нарушено. Цикл здоровых клеток от обновления до умирания длится 3-4 недели, а при псориазе 3-5 дней из-за этого и образуются бляшки.
Характерные симптомы псориаза у детей:
- Складки кожи становятся красными, набухают, кожа отслаивается;
- Формируется сыпь и сливается в бляшки разных размеров;
- У детей старше 2 лет высыпания шелушатся;
- При псориазе ногтей в ногтевой пластине образуются углубления, у трети малышей встречаются такие проявления;
- Псориаз на голове, сопровождается покраснением, локализуется высыпание на щеках, лбу, веках, ушах. Волосы не выпадают даже при самой тяжелой форме.
- Встречается псориаз во рту. Пятна на языке способны менять размер и форму, они так же зудят, шелушатся, нередко трескаются.

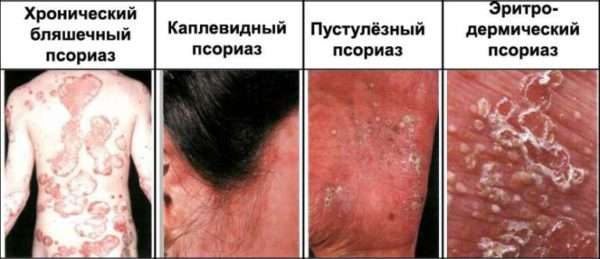
Виды псориаза у детей
У детей выделяют несколько форм чешуйчатого лишая.
- Самая распространенная форма — вульгарный псориаз или бляшковидный. Шелушащиеся пятна локализуется на локтях, голове, коленях.
- Каплевидный. Пятна, по форме напоминающие капли появляются на ногах, руках, на туловище и голове. Сыпь проходит или трансформируется в вульгарную форму.
- Редко встречается пустулезный или гнойничковый.
- При эритродермическом псориазе высок риск летального исхода, поэтому он лечится только в стационаре.
- Небольшой процент детей страдает от псориатического артрита. Суставы опухают и болят, нередко появляется конъюнктивит.
- Пеленочный псориаз.
Ни одно исследование не подтвердило заразность псориаза.

Лечение псориаза у детей
Псориаз – это болезнь, которая возможно будет мучить человека всю жизнь. Но с заболеванием можно бороться, если соблюдать режим, диету, избегать стрессовых ситуаций. Если показаний к госпитализации нет, псориаз лечат дома.
Мази от псориаза, которые может назначить врач:
- Салициловая мазь для размягчения кожи;
- Антипсорин, Коллоидин – дегтярные мази;
- Цитопсор, Акрустал – солидоловые мази;
- Папавериновая, Теофиллиновая мази для кожи головы;
- Синафлан, Дипросалик, Флуцинар — кортикостероидные мази
Дерматолог назначает препараты в соответствии с формой заболевания, ее течением, учитывает токсичность средства и многое другое.
Шампуни, если псориаз поразил кожу головы – Низорал, Сульсен, Фридерм цинк, Фридерм деготь.
При псориазе назначают криотерапию, физиотерапию, диету, прием витаминов, успокаивающих и антигистаминных препаратов.
После консультации с врачом можно использовать народные методы лечения псориаза у детей:
- Березовым дегтем смазывают бляшки, оставляют на час, затем смывают водой и наносят настой чистотела;
- Воспаления хорошо смазывать льняным маслом, а на ночь солидолом.
- Бляшки быстрее спадут, если смазывать их на ночь 3% раствором перекиси водорода, разбавленным водой.
Неприятных ощущений и последствий не будет, если вовремя обратиться к врачу и выполнять все его назначения и предписания.
Чешуйчатый лишай (чаще именуется псориаз) — неинфекционное тяжелое кожное заболевание, локализующееся преимущественно в области крупных суставов. До сих пор нет методик и препаратов, позволяющих полностью вылечить болезнь, а вся терапия заключается в устранении симптомов и облегчении заболевания.
Псориаз характерен равно как для мужчин, так и для женщин и имеет хроническое течение. Проблема его в том, что болезнь может долго прогрессировать, не показывая никаких признаков, а потом проявить себя из-за стечения обстоятельств, например, после пережитого стресса, упадка иммунной системы или гормональных проблем.
Разновидности и атипичные формы
Существует много форм псориаза, которые можно объединить в две группы:
- Пустулезные:
- генерализованная форма (акродерматит Аллопо, болезнь Цумбуша, герпетиформное импедиго);
- псориаз по типу кольцевидной центробежной эритемы;
- ладонно-подошвенный (или пальмоплантарный) псориаз.
- Непустулезные:
- псориаз в классической форме;
- псориатическая эритродермия.
Но есть также и более атипичные формы, к которым относят:
- экссудативную форму;
- заболевание Напкина;
- лекарственный псориаз (возникший как побочный эффект употребления некоторых лекарств);
- себорейноподобное состояние;
- атипичное поражение кожных складок.
Есть и другие классификации болезни. Например, она может протекать в легкой и тяжелой форме. Чем тяжелее степень заболевания, тем больше поражается кожа, а также другие системы организма. Например, частым осложнением является появление псориатического артрита.
Некоторые формы псориаза могут иметь свои особенности течения.
Самым тяжелым видом псориаза считается генерализованный пустулезный тип. Встречается у 1% среди всех носителей псориаза. Особенностью болезни является ее резкое начало, при котором патологически измененная кожа покрывается пустулами, объединенными во множественные группы. Со временем эти пустулы образуют огромные изъязвленные очаги.
Генерализованный псориаз сопровождается такими общими симптомами со стороны организма:
Чаще все высыпания образуются в области гениталий, а также на складках кожи.
Артрит может появляться как осложнение любой из форм псориаза. Частота его встречаемости у больных этой патологией — 6-7%. Это самое тяжелое осложнение данного дерматоза. Больше всего к артриту склонные молодые люди с генетической предрасположенностью. Обычно тело покрывается кожными высыпаниями, после чего наступают дегенеративные изменения в суставах, но возможен и обратный порядок.
Излюбленными местами псориатического артрита являются суставы пальцев, запястья. Встречаются поражения и в области позвоночника. Симптоматика заболевания схожа с классическим остеохондрозом.
Каплевидный чешуйчатый лишай чаще всего поражает кожу в зоне бедер, хотя высыпания могут встречаться и в других местах. Заболевание так названо, поскольку высыпания на коже имеют форму мелких лиловых или красных капель. Заболевание является следствием наличия стрептококков в организме.
Чешуйчатый лишай в атипичной форме отличается размещением псориатических образований. Если в классическом случае они располагаются на разгибательных поверхностях суставов, то здесь патологические образования локализуются в зоне сгибательных поверхностей и на кожных складках.
Причины возникновения
Ученым до конца неизвестно, почему появляется псориаз. Исследования частично указывают на наследственную предрасположенность к болезни.
Также есть факторы, которые могут способствовать возникновению патологии:
- воздействие на кожные покровы вредными химическими веществами (например, при работе на производстве);
- ожоги;
- хронический бронхит, тонзиллит;
- химиотерапия;
- алкоголизм;
- гормональная терапия;
- прием ряда фармацевтических средств;
- беременность, климакс, другие гормональные перестройки и т. д.
Нередко чешуйчатый лишай появляется у людей, которые не имеют к этому ни предпосылок, ни генетической предрасположенности. Тогда невозможно спрогнозировать, почему болезнь возникла.
Симптомы
В зависимости от типа заболевания будут отличаться и симптомы псориаза. Но есть и общие признаки:
- некоторые зоны кожи начинают краснеть;
- далее образуются специфические высыпания с жидкостью внутри;
- кожа начинает трескаться, кровоточить;
- ощущается зуд кожи.
Излюбленная зона поражения псориаза — поясница, сгибы суставов, грудь, живот, волосистая часть головы. Часто к болезни присоединяются дополнительные инфекционные процессы, что приводит к осложнениям.
Следует отметить, что псориаз может иметь свои особенности в зависимости от места локализации. Определенные формы псориаза поражают только конкретные участки тела. Поэтому, проанализировав данный признак, можно определить форму болезни.
Практически все виды псориаза поражают руки, но проявляется это по-разному. Так, классический чешуйчатый лишай покрывает высыпаниями сгибы локтей. Там появляются многие чешуйки серебристо-белого цвета. Пальмоплантарная форма псориаза образуется на поверхностях ладоней. Они теряют свою эластичность, становятся боле грубыми за счет утолщения рогового слоя. При атипичном течении образуется шелушащаяся красная поверхность на сгибательной поверхности суставов, из-за чего болезнь нередко путают с атопическим дерматитом. Ввиду особенности расположения такие псориатические бляшки постоянно красные, поскольку чешуйки удаляются из-за частого трения локтей о разные поверхности. Параллельно с высыпаниями на руках образуются патологические очаги и на ногах в аналогичных местах.
Волосистую часть головы чаще покрывает себорейная форма псориаза. Характерные зоны шелушения появляются на границе волос с открытыми участками лица и шеи. Это так называемая псориатическая корона. Со временем патологические элементы разрастаются по всей голове, чем-то напоминая перхоть. Пораженную волосистую часть головы имеют порядка 50% больных псориазом.
Болезнь называется ониходистрофией и проявляется в различных поражениях последних фалангов пальцев. Цвет ногтевой пластины становится иным, меняется и ее структура, в частности, наблюдаются множественные дефекты или полосатая исчерченность. Болезнь по симптомам чем-то напоминает онихомикоз. В крайних случаях ногтевая пластина полностью растворяется и исчезает.
Фото чешуйчатого лишая: как выглядит
На фото представлены основные внешние проявления чешуйчатого лишая. Как видно, болезни присущи характерные проявления, поэтому при их наличии рекомендуется сразу обращаться к дерматологу за помощью.




Диагностика
Не стоит ставить диагноз себе самостоятельно. Необходимо прийти к дерматологу, который изучит внешние признаки болезни, жалобы и установит, есть ли псориаз. Внешние признаки заключаются в присутствии псориатической триады, включающей кровяную росу, стеариновое пятно и псориатическую пленку.
При расчесывании гладких папул они будут шелушиться, превращаясь в стеариновые пятна. Далее, когда чешуйки полностью удаляются, наблюдается очень тонкая пленочка, покрывающая высыпание на коже. При последующем ее удалении открывается кровоточащая влажная раневая поверхность.
Если возникают атипичные формы чешуйчатого лишая, нужно отличить их от папулезного сифилиса, лишая Жибера, себорейной экземы. Для этого берут материал на гистологию, которая должна показать гиперкератоз, отсутствие зернистого участка дермы, очаги нейтрофильных гранулоцитов, отечное увеличение шиповатого участка дермы и микроабсцессы.
В целом, диагностика проходит довольно быстро и точно, инструментальные методы при этом не требуются.
Лечение чешуйчатого лишая

Очень важно выполнять комплексные действия, так как только одно применение препаратов не будет давать 100% эффективности. Параллельно прописываются витамины группы В и С, народные средства лечения, физиотерапию.
Необходимо оказать психологическую помощь пациенту, поскольку часто болезнь возникает из-за стрессов, нервных расстройств. Поэтому схема лечения включает не только местные противовоспалительные средства, но и транквилизаторы, седативные лекарства.
Лечение начинают с применения местных средств, не содержащих гормоны:
- Салициловая мазь. Используется для удаления патологических образований на коже и ее смягчения. Препарат борется с признаками воспаления и удаляет мертвые клетки кожи.
- Нафталановая мазь. Применяется для удаления зуда и болевых симптомов.
- Акрустал — крем на растительной основе, который удаляет пигментные пятна и сыпь путем нормализации метаболизма кожи.
- Кальципотриол — восстанавливает кожные ткани, выступает в качестве репаративного средства.
- Миканол — прекращает образование патологических бляшек, снимает прочую симптоматику псориаза.
Применение таблетированных форм очень важно, чтобы победить аутоиммунные факторы заболевания. В частности, применяют седативные средства, для нормализации нервной системы.
В комплексную терапию входят и антигистаминные препараты, которые снимают отечность тканей. Это Фенистил, Кларитин, Тавегил, Телфаст. Они практически не имеют побочных эффектов, поэтому безопасны.
Существуют также специальные препараты, которые борются непосредственно с проявлениями псориаза на коже:
- Неотигазон и другие ретиноиды нормализуют процесс образования кожных клеток, устраняя его нарушения.
- Циклоспорин А и другие иммунодепрессанты подавляют чрезмерное деление кожных клеток.
- Метотрексат и прочие цитостатики угнетают образование новых бляшек.
В последнее время исследования подтверждают, что соблюдения диетического режима позволяет победить обострения заболевания, добившись длительной ремиссии.
Рекомендуется исключить следующие продукты:
- мед;
- цитрусовые;
- куриные яйца;
- шоколад;
- цельное молоко;
- красные фрукты, овощи;
- острое, соленья, копчености;
- сладости;
- продукты, которые могут вызывать аллергию;
- приправы, майонез, горчица и т. д.
Врачи рекомендуют прекратить употреблять алкоголь в любом виде, поскольку он провоцирует появление новых очагов заболевания на коже.
При согласовании с лечащим врачом можно дополнить официальную терапию народными рецептами. Одним из таковых является мазь на основе прополиса.

Берут 15 г прополиса и вводят в 300 г коровьего масла, после чего разогревают смесь на водяной бане и добиваются ее 10-минутного кипения. Далее будущую мазь фильтруют через марлю. Средством смазывают бляшки.
Готовят также противовоспалительный сбор на основе цветков календулы, фиалки, ромашки, бузины и череды. Все травы в равном количестве смешивают и заваривают 1 ст. ложку в стакане кипятка, настаивая 60 минут. Далее употребляют ежедневно по полстакана перед приемом пищи.
Существуют и другие народные рецепты борьбы с псориазом, но всегда необходимо помнить, что дополнительные препараты необходимо вводить в схему лечения только после уведомления об этом врача.
Кто знает, что его организм склонен к появлению псориаза, может соблюдать определенные правила, которые позволят максимально отсрочить возникновение болезни или вовсе сделать период ремиссии непрекращающимся:
- избегайте контакта с токсическими химическими веществами, а также аллергенами;
- укрепите собственный иммунитет;
- займитесь налаживанием собственного психологического здоровья;
- не допускайте наличия хронических инфекционных заболеваний;
- избавьтесь от вредных привычек;
- не практикуйте резкую смену рациона питания, не голодайте;
- не стоит длительное время находиться на солнце, так как ультрафиолет провоцирует заболевание.
Профилактика
Специфических средств, которые гарантируют, что псориаза не будет, на сегодня нет. Но если начать соблюдать вышеуказанные рекомендации, принимать витамины и устранять ситуации, которые могут вызвать рецидив болезни, можно получить длительную ремиссию.
Осложнения и последствия
Существует ряд патологий, характерных для больных псориазом. Это сахарный диабет, сердечно-сосудистые заболевания, метаболический синдром, онкологические заболевания, псориатический гепатит и другие проблемы.
Но есть конкретные болезни, которые являются результатом отсутствия лечения псориаза. К таковым относят псориатический артрит, эритродермию (поражение более 90% кожи тела), генерализованный псориаз (тотальное поражение организма, включая внутренние органы), психологические расстройства (больной чувствует себя неуютно в обществе, вследствие чего возникают психозы), депрессия.
Заразен ли и как передается
Достоверно известно, что наследственность играет главную роль в возникновении псориаза. При этом болезнь может возникнуть в любой период жизни. Что касается заразности заболевания, то оно абсолютно неинфекционное, и нет никакого способа больному передать свое заболевание здоровому взрослому человеку. Передача склонности к заболеванию возможна лишь наследственно от родителей к детям.
Особенности у детей
У детей псориаз протекает аналогичным образом, как и у взрослых. Исключение составляет то, что обострения происходят чаще зимой (у взрослых — летом), а сами папулы часто образовываются на лице, половых органах, складках кожи, что не характерно для взрослых.
При беременности
Само заболевание в это время протекает как обычно. Но есть свои принципы лечения. Женщине запрещено принимать внутренние препараты, а также гормональные средства.
За лечением строго должен следить медицинский работник. Оно обычно включает применение негормональных кремов и мазей, специальных шампуней. Также может практиковаться облучение УФО. Беременным крайне запрещено применять ретиноиды, циклоспорин, гормональные средства и метотрексат.
Видео о лишае
Дополнительную информацию о лечении псориаза, а также особенностях заболевания можно узнать из следующего видеоролика.
Прогноз
Несмотря на многие успешные методики лечения чешуйчатого лишая или псориаза, болезнь все же является неизлечимой. Но правильно выбранное лечение и соблюдение всех рекомендаций врача позволят максимально избежать возможных рецидивов. Нередко случаются ситуации, когда у больных стадия ремиссии длилась всю жизнь. А это значит, что в какой-то степени болезнь можно победить.
Чешуйчатый лишай (он же псориаз) – хроническое воспалительное заболевание кожи, проявляющееся красноватыми прыщиками, покрытыми чешуйками. Кроме кожи болезнь также поражает суставы. Возникает у обоих полов одинаково, затрагивает около 2% населения в Европе. Чаще всего встречается у людей белой расы, меньше – у азиатского и африканского населения.
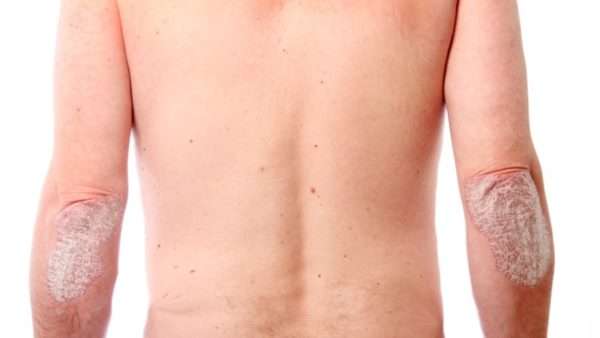
Этиология чешуйчатого лишая
Чешуйчатый лишай – воспалительное заболевание. В организме присутствует большое количество воспалительных маркеров, цитокинов, особенно TNF-α. Основа болезни – нарушение функционирования иммунной системы, при котором формируется повышенное количество цитокинов. Следовательно, речь идет об аутоиммунном заболевании.
Считается, что особый вид лейкоцитов после распознавания инородной частицы (антигена) перемещается в лимфатический узел, где функционально изменяется и размножается. Если организм снова встречается с этой частицей, он начинает формировать воспалительные маркеры. Постоянное воспаление влияет на все тело, что приводит к повышенному риску заболеваний сердца и кровеносных сосудов.
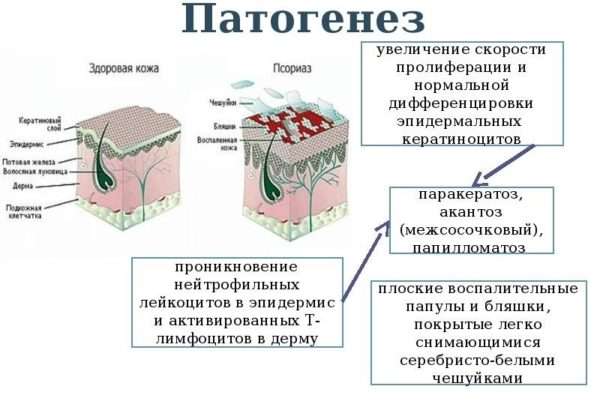
Патогенез чешуйчатого лишая
У человека, больного чешуйчатым лишаем, восстановительные процессы кожи ускорены по сравнению с обычным состоянием. Поскольку эпидермальные клетки растут очень быстро, они неправильно роговеют. Имеют розовый или красный цвет, после создания корки становятся бело-серыми.
Здоровое восстановление кожных клеток происходит примерно раз в 4 недели. Постепенно развиваясь, новые клетки заменяют старые. У человека с чешуйчатым лишаем восстановление проходит намного быстрее, раз в несколько дней. Верхний слой эпидермиса не может отмереть за столь короткое время. Так возникают слои кожи, называемые псориатическими отложениями, и возникают видимые признаки заболевания.
Отложения могут иметь разный размер. На ранних стадиях очаги поражения небольшие. Расположение высыпаний – голова, колени, локти, конечности, ногти, в некоторых случаях очаги распространяются по всему телу. Первые симптомы чешуйчатого лишая обычно появляются у молодых людей. Однако врачам приходится сталкиваться с заболеванием также у детей и подростков.
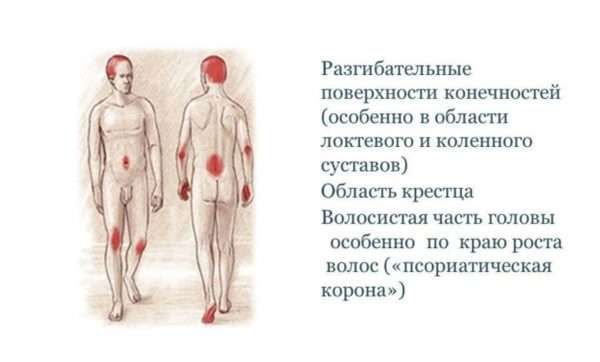
Симптомы и признаки болезни
Чтобы отличить чешуйчатый лишай от других кожных заболеваний, следует знать особенности течения болезни и ее характерные проявления. Первые симптомы болезни:
- на поверхности кожи появляется пурпурно-розовая сыпь в виде небольших прыщей, называемых папулами,
- степень поражения может увеличиться, в зависимости от чувствительности конкретного человека, сыпь может постепенно расширяться, занимая большую площадь тела,
- кожная сыпь, вызванная чешуйчатым лишаем, может возникать в любом месте, в том числе на коже головы и интимных местах, наиболее распространенная локализация – на локтях и под коленями,
- красные папулы наблюдаются над поверхностью кожи, становятся шероховатыми, их поверхность неровная, чешуйки начинают отслаиваться,
- как правило, сыпь сопровождается интенсивным зудом и жжением,
- проявления поражения ногтей – изменение цвета, расщепление ногтя,
- если заболевание расположено на стопах ног или ладонях, на этих участках появляются пузырьки.
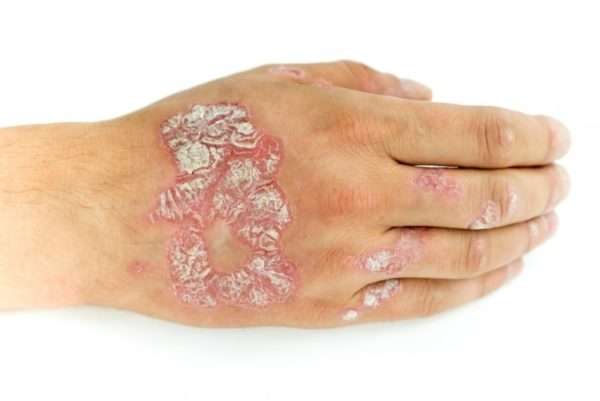
Классификация
Существует ряд факторов и характеристик, лежащих в классификации заболевания. В соответствии с ними различаются разные характеристики чешуйчатого лишая:
- размер, форма, степень поражения и развития,
- клинические проявления заболевания, состояние кожных покровов,
- расположение очагов болезни,
- тяжесть заболевания,
- воздействие климатических условий.
Данные критерии применяются для определения клинических типов чешуйчатого лишая, способствуют точному диагностированию заболевания, облегчают выбор индивидуального метода лечения. Различают следующие типы болезни:
- очаговый,
- инверсный,
- экссудативный,
- каплевидный,
- артропатический.
В зависимости от стадии развития классифицируются 3 формы болезни:
В зависимости от воздействия климатических условий чешуйчатый лишай делится на следующие типы:
- зимний тип: обостряется осенью, зимой,
- летний тип: симптоматика ухудшается весной, летом,
- смешанный тип: симптомы заболевания проявляются в большей или меньшей степени независимо от времени года.
Дифференциальная диагностика
Чешуйчатый лишай диагностируется дерматологом, на основании клинической картины и подтверждений гистопатологического исследования. При диагностике следует отличать заболевание от других болезней, которые приводят к появлению подобных симптомов (например, лекарственные реакции, сифилис, экзема).
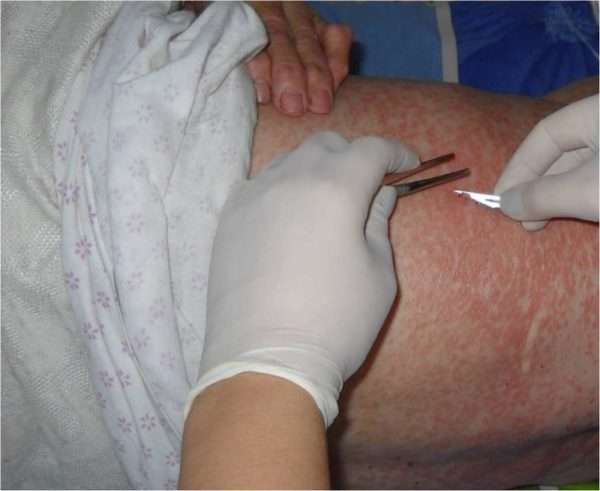
- клинические признаки – визуальный осмотр кожи,
- анализ крови – повышенное количество белых кровяных телец, повышенный антиген HLA, отрицательный ревматоидный фактор, определение мочевой кислоты, определение железа и витамина B12 при наличии анемии,
- отбор образца с патологически измененного места для биопсии поможет исключить другие причины.
Терапевтические методы при чешуйчатом лишае
Лечение заболевания включает применение следующих методов:
- местное лечение,
- системные препараты,
- биологическое лечение,
- фототерапия,
- фотохимиотерапия (PUVA).
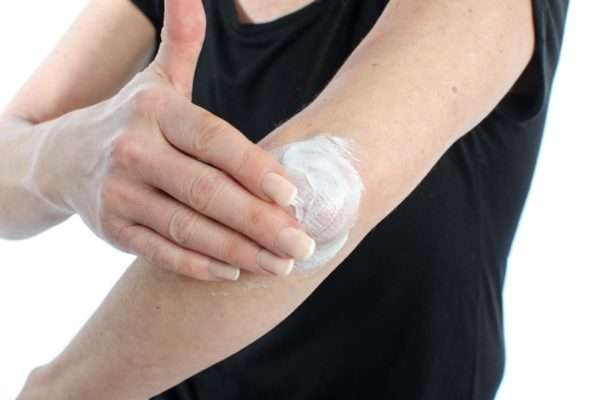
Лекарственные препараты при этом терапевтическом методе применяются только местно, непосредственно на очаг поражения. Среди средств – мази, лосьоны, гели. Местная терапия рекомендована преимущественно при легких формах чешуйчатого лишая или в стадии ремиссии. Преимущество – минимальные побочные эффекты, так как активные компоненты проникают только в кожу. Препараты, используемые для местного лечения, делятся на группы в зависимости от конкретного содержания активного вещества: ретиноиды, кортикостероиды и другие.
Такое лечение рекомендовано при тяжелых формах болезни. Лекарства применяются в инъекциях или таблетках. Активные компоненты проникают в организм, поэтому риск побочных эффектов, по сравнению с местной терапией, повышается. Для смягчения возможных негативных последствий, системные препараты часто назначаются в сочетании или чередовании с другими терапевтическими методами.
При системной терапии требуется регулярное проведение исследований печени и крови, направленных на своевременное выявление возможного вреда. Среди системных препаратов – циклоспорин, метотрексат, ретиноиды.

Этот метод основывается на использовании веществ, произведенных генной инженерией, тесно связанных с естественными молекулами, секретируемыми в теле. Эти вещества останавливают последовательность факторов, провоцирующих развитие реакции иммунной системы, поддерживающей воспаление. Компоненты, применяемые в биологической терапии, действуют непосредственно на конкретный аспект иммунной реакции.
Биологическое лечение целенаправленно противодействует иммунным механизмам, ингибируя воспаление на раннем этапе. На месте пораженных участков появляется здоровая кожа. Дополнительно лечение улучшает частоту и тяжесть сопутствующих заболеваний.
Исследования показывают, что ежедневное непродолжительное воздействие солнечного света устраняет проявления чешуйчатого лишая. Доказано, что за целебные эффекты солнечного света отвечает УФ-излучение в качестве коротковолнового компонента. Есть 2 типа UVB-ламп с лечебным излучением – узкополосные и широкополосные лампы. Для улучшения результата фототерапии целесообразно одновременное использование средств с антралином или ретиноидами.
Заболевания, при которых рекомендуется фототерапия – это чешуйчатый лишай, витилиго, атопический дерматит, склеродермия и другие. Доступны лучи UVA, UVA-1, UVA-2, UVB, UBC. Применение UVA-1 – наиболее эффективный метод, потому что эти лучи проникают в кожу при минимальных ее повреждениях. Их нельзя комбинировать со сенсибилизирующими агентами (PUVA).
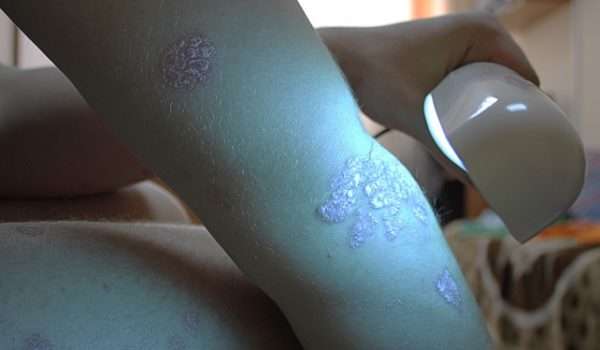
Комбинация вещества псорален и UVA-компонента ультрафиолетового излучения называется PUVA. В этом методе пациент облучается с помощью UVA-излучения, принимая таблетки с псораленом или используя его локально. Точный механизм, с помощью которого PUVA подавляет симптомы заболевания, неизвестен. Считается, что псорален повышает чувствительность кожи к терапевтическим эффектам UVA-излучения.
Способы профилактики
Предотвращение чешуйчатого лишая невозможно. Единственный вариант – не рекомендованное зачатие ребенка в случае, когда у обоих родителей есть генетическое бремя, что неприемлемо. Однако можно избежать рецидива болезни:
- регулярно проводите поддерживающую терапию, состоящую из смазывания кожи, использования лечебной косметики, шампуней,
- старайтесь избегать воздействия провокационных факторов,
- соблюдайте правила здорового образа жизни – достаточно спите, занимайтесь физической активностью, здорово питайтесь,
- избегайте стрессовых ситуаций, чаще расслабляйтесь,
- сокращайте количество употребляемого алкоголя и табака – было обнаружено, что курение повышает риск образования чешуйчатого лишая и, чем сильнее зависимость, тем выше риск,
- предотвращайте инфекции, если заболели, оставайтесь дома и лечитесь,
- хорошая профилактика – это достаточное потребление жидкости, надлежащая влажность воздуха дома и на работе.
Прогноз
Чешуйчатый лишай – хроническое заболевание кожи, которое может оказать значительное влияние на качество жизни. Болезнь чаще всего характеризуется периодами ремиссии и обострения. Нужно научиться жить с болезнью и ее лечением, чтобы она минимально влияла на жизнь. При необходимости рекомендуется обратиться к психологу, возможно, к психиатру.
Читайте также:


