Кори в прямой кишки
Заболевание прямой кишки у женщин и мужчин – одна из распространённых и очень деликатных тем, актуальных на сегодня. Возможно, всё потому, что многие стесняются обратиться за помощью к специалисту.
Самая страшная болезнь, которая может поразить прямую кишку – это рак. Как и другие виды опухолей, для него характерно бессимптомное течение. Поэтому крайне необходимо обращать внимание на любые изменения в прямой кишке.
Прямая кишка: заболевания, симптомы, лечение
Прямая кишка – орган малого таза, который является частью пищеварительной системы и предназначен для выведения из организма переработанных продуктов питания (кала).
Начинается прямая кишка на уровне третьего крестцового позвоночника и заканчивается анальным отверстием. Её средняя длина 15–17 см.
Состоит орган из слизистого, подслизистого и мышечного слоя. Благодаря такому строению, слизистая может смещаться – собираться в складки или расправляться в зависимости от переполненности прямой кишки.
Основная функция органа – опорожнение кишечника. В силу своего предназначения, прямая кишка сильно подвержена различным травмам и болезням.
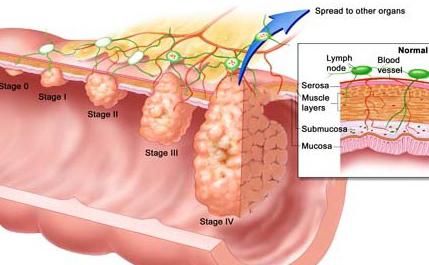
Среди распространённых заболеваний – трещины, полипы, проктит, геморрой, язва, рак. Одни и те же симптомы заболевания прямой кишки могут указывать на разные недуги. При любых недомоганиях следует немедленно обращаться к врачу. Занимается проблемами прямой кишки проктолог.
Полипы в прямой кишке: симптомы
Полипы – доброкачественное образование на эпителии прямой кишки. Различают фиброзные и аденоматозные, ворсинчатые и множественные полипы смешанного типа.
- Фиброзные полипы образуются из соединительной ткани.
- Аденоматозные – из тканей желез (этот тип полипов наиболее опасен, так как может переродиться в рак).
- Ворсинчатые полипы – разрастания эпителия, которые имеют много сосочков-ворсинок.
- Смешанный тип полипов – комбинации предыдущих видов.
Основные причины появления заболевания – недолеченные воспаления в прямой кишке (колит, геморрой, энтерит).
Когда появляются полипы в прямой кишке, симптомы могут быть следующие:
- Кровь при дефекации.
- Стул болезненный, иногда сопровождается кровотечениями.
- При попадании инфекции возможно увеличение температуры и озноб.
- Запоры (если полипы крупных размеров).
- Ощущение постороннего тела в заднем проходе.
Следует учитывать, что очень часто пациенту бывает сложно обнаружить образование полипов или просто воспаление прямой кишки - симптомы как таковые могут отсутствоватьь.

Лечение полипов осуществляется хирургическим путём. Другие методы просто неэффективны и дают облегчение лишь на время.
Одиночные полипы удаляют методом электрокоагуляции (прижиганием). Для лечения крупных полипов используют трансанальное иссечение. Терапия полипов, которые начали злокачественное перерождение, осуществляется путём удаления поражённого участка прямой кишки.
Парапроктит: симптомы и лечение
Симптомы болезней прямой кишки могут быть самыми разными, а могут и вовсе отсутствовать. К примеру, основной признак, указывающий на парапроктит (гнойное воспаление прямой кишки), – выделения гноя в области ануса.
Причина заболевания – образование в местах анальных криптов микроотверстий (свищей), в связи с частыми запорами, поносами, поднятием тяжестей, переохлаждениями. Такое нагноение либо вскрывается наружу самостоятельно, либо с помощью врачей. На его месте возникает свищ (хронический парапроктит).
Признаки заболевания – недомогание, слабость, головная боль, незначительное увеличение температуры, озноб, ломота в суставах. Снижение аппетита. Могут быть нарушены мочеиспускание и стул.

Существует несколько форм парапроктита:
- Подкожный. Симптомы – покраснения, отёки, уплотнения в области ануса, которое сопровождается болезненностью и дискомфортом.
- Тазово-прямокишечный. Симптомы – общая слабость и интоксикация, схожи с респираторной инфекцией. Также могут быть болезненные мочеиспускания и стул.
- Ишиоректальный. Симптомы – образование гнойных воспалений в подвздошно-прямокишечной ямке, асимметрия ягодиц, покраснения кожи.
- Подслизистый. Это возникновение гнойных очагов на слизистой оболочке. Симптомы напоминают симптомы подкожного парапроктита.
- Пельвиоректальный. Наиболее тяжкая форма. Симптомы – озноб, лихорадка, боли в области таза и живота.
- Некротический. Сопровождается отмиранием тканей – некрозом.
Наиболее благоприятный метод лечения – хирургический. Во время операции удаляется не только гнойник, но и внутреннее микроотверстие. После такой операции рецидивов заболевания не возникает.
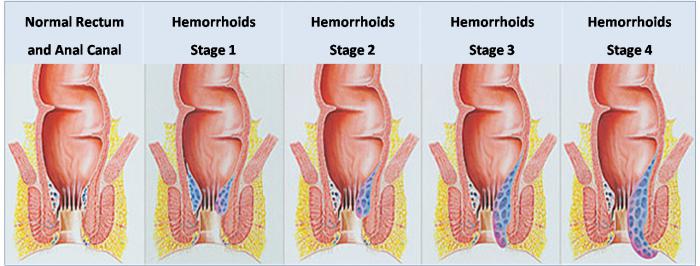
Геморрой: причины и симптомы
Геморрой – это венозное расширение в прямой кишке, которое носит хронический характер с периодическими обострениями.
Подобные заболевания прямой кишки признаки имеют довольно-таки неприятные – зуд, жжение, боли во время стула, кровотечения, выпадение части кишки.
Основная причина недуга – малоподвижный образ жизни, частые запоры, беременность, поднятие тяжестей, резкое переохлаждение.
Если заболевание игнорировать и не проводить лечение, это может стать началом образования полипов, тромбов, рака. Поэтому не стоит откладывать визит к специалисту. Эффективными являются народные методы лечения – свечи, мази с содержанием сырого картофеля, свеклы, моркови, чеснока, прополиса и мёда. Хорошо зарекомендовали себя отвары из трав (тысячелетник, рябина), настои из конского каштана.

Тромбоз геморроидального узла
Это осложнение геморроя, возникающее как результат запущенности болезни. Своевременная диагностика и терапия геморроя на ранних стадиях помогает предотвратить его дальнейшее развитие и рецидивы.
Однако когда болезнь игнорируют, появляются тромбы, которые имеют разные степени тяжести:
I – образование сгустков, нарушающих циркуляцию крови в узлах. Основной признак – появление возле анального отверстия шишечек небольших размеров.
II – начинаются воспалительные процессы. Боль становится сильнее, повышается температура, увеличивается отёчность кожных покровов заднего прохода.
III – распространение воспаления на паховую область с возможным некрозом тканей.
Основные симптомы заболевания прямой кишки, на которые нужно отреагировать:
- Боли в области ануса, промежности.
- Кровянистый стул.
- Нарушения дефекации (понос, запор).
- Ложные позывы в туалет.
- Недержание газов и кала.
Конечно, болезни прямой кишки – проблема деликатная, но её нужно решать. Нельзя пускать всё на самотёк. В противном случае не избежать осложнений со здоровьем, в частности образований злокачественных опухолей.
Выпадение прямой кишки
Выпадение прямой кишки – это выворачивание наружу всех слоёв дистального отдела толстой кишки. Встречается одинаково часто у детей, мужчин и женщин. В первом случае это объясняется анатомическими особенностями детского организма, во втором – тяжёлой работой, в третьем – вынашиванием и рождением ребёнка. Многие болезни прямой кишки у женщин связаны именно с деторождением.
Иногда причинами заболевания могут быть травмы ягодиц, падения, ушибы крестца или спинного мозга.
Различают три степени болезни:
- Кишка вываливается во время дефекации, а потом самостоятельно возвращается на место.
- Кишка вываливается при дефекации и физической нагрузке. Возвратить её обратно можно только вправлением.
- Выпадение происходит во время кашля, смеха и может сопровождаться недержанием кала, мочи.
Лечение пролакса (выпадения кишки) наиболее результативно, если производится хирургическим путём. Медикаментозная терапия используется как дополнительный метод.
Рак прямой кишки: группа риска
В большинстве случаев болезнь не возникает на ровном месте. Ей всегда предшествуют воспалительные процессы в органе, которые долгое время игнорировались и не лечились. Это всевозможные свищи, трещины, полипы, геморрой.
Опухоль чаще всего обнаруживается у тех, кому за пятьдесят. Группу риска составляют люди:
- С наследственной предрасположенностью.
- Страдающие дисбактериозом.
- Ведущие малоподвижный способ жизни.
- С сахарным диабетом или те, кто мучается с ожирением.
- Злоупотребляющие канцерогенными веществами (никотин, алкоголь).
- Кто имеет предраковые состояния.
Наверное, нет ничего страшнее и неприятнее состояния, когда воспаляется прямая кишка. Заболевания симптомы могут иметь одинаковые, однако лечение будет разным.
Диагностика заболеваний прямой кишки
Для диагностики заболеваний в проктологии используют большой арсенал самых разных методов:
- Наиболее точный и достоверный – ректоскопия. Представляет собой введение специального прибора ректоскопа (трубка с освещением) в прямую кишку на глубину около тридцати сантиметров. Это помогает выявить у пациента различные воспалительные процессы (язвы, полипы, опухоли). Процедура доставит немного дискомфорта, однако практически безболезненна. Использование ректоскопа также позволяет производить и лечение заболеваний прямой кишки (электрокоагуляцию).
- Колоноскопия – исследование прямой кишки при помощи зонда. Применяется при опухолевых образованиях. Противопоказания – острые боли, инфекционные заболевания, сердечная и лёгочная недостаточность.
- Биопсия – взятие тканей или клеток прямой кишки для дальнейшей диагностики под микроскопом.
- Эндоректальное УЗИ (введение специального датчика).
- Анализы крови, мочи, кала.
Благодаря разнообразным методам исследования прямой кишки можно наиболее точно диагностировать любые воспаления, заболевания этого органа и максимально правильно подобрать схему лечения.
Методы терапии проктологических болезней
В зависимости от сложности заболевания для лечения используют следующие методы:
- Медикаменты. Эффективны только при начальных стадиях болезней. С помощью лекарств можно снять боль, воспаления (свечи, мази).
- Хирургия. Основной метод, который успешен почти в 100% случаев. Применяется на любых стадиях в комплексе с лекарствами.
- Криохирургия. Лечение новообразований с помощью низких температур. Метод силён в разных областях медицины.
- Терапия лазером. Воздействие на болезнь электромагнитными излучениями.
- Гипотермия. Терапия с помощью температуры. Используется прибор с температурным ограничением – от -5 до +35 градусов. Гипотермию чаще применяют после операций, при проктите, трещинах.
Лечение диетой
При разных недугах прямой кишки назначают и разные диеты. Так, например, при наличии запоров и трещин рекомендуют придерживаться диеты № 3. А именно – включить в рацион термические и механические раздражители для стимуляции прямой кишки. Это растительная грубая клетчатка – мясо, хлеб, яйца (вкрутую, омлеты), рыба и молочные продукты, крупы и макароны, жиры, овощи.

Диета при заболеваниях прямой кишки корректируется в зависимости от стадии и сложности болезни. В любом случае нужно исключать алкоголь и газированные напитки, пряности, острые блюда, а также другие продукты, вызывающие метеоризм. Питание должно быть максимально сбалансированным и дробным. Не стоит забывать о витаминах (фрукты, овощи в сыром виде и в виде соков).
После операции в заднем проходе один–два дня нужно поголодать, чтобы избежать дефекации и, соответственно, раздражений заднего прохода.
Народные методы лечения
Народная медицина при недугах прямой кишки бывает достаточно эффективной, если уметь её правильно применять. Она используется как дополнительный метод лечения. Людям известны тысячи рецептов для снятия не только болей, но и других симптомов.

Все рецепты можно разделить на два вида:
- Для приема внутрь. Отвары из тысячелетника, пятнистого арума, бузины, горчака, татарника, крапивы, ромашки.
- Для местного применения – свечи, мази, ванночки, микроклизмы. Используют для этого чистотел, облепиховое масло, камфорное масло, календулу.
В любом случае перед использованием препаратов народной медицины нужна консультация проктолога, иначе лечение может не облегчить течение болезни, а, наоборот, навредить.
Заключение
Заболевания прямой кишки – проблема деликатная, однако нуждающаяся в срочном разрешении. Длительное игнорирование симптомов приводит к хроническим воспалениям, которые трудно поддаются терапии. Худшее последствие хронических недомоганий прямой кишки – это рак, который может проявить себя только на третьей или четвёртой стадии, когда выхода уже не остаётся…
Какие симптомы кори возникают в начале?
Инфекция начинается, как большинство респираторных вирусных заболеваний: с насморка, дерущего сухого кашля и слезотечения из-за специфического вирусного конъюнктивита. Клиническая картина сопровождает высокой температурой, что нехарактерно для банального ОРВИ. Резонно, что этот период назвали катаральным.
Все проявления довольно интенсивны, беспокоят боли в горле с выраженным покраснением миндалин, в общем, симптомы как при ангине. На шее и в подчелюстной области могут увеличиться лимфатические узлы, что вызывает некоторую одутловатость лица. Весь период отмечается высокая температура, и 40°С совсем не предел.
Симптомы кори даже без лечения держаться не более 5 дней. Потом они как будто начинают исчезать, и самочувствие улучшается, но так только кажется.
Какие первые симптомы должны вызвать подозрение на корь?
На вторые сутки от начала заболевания на внутренней поверхности щек в проекции зубов мудрости появляются мелкие белесые высыпания, как будто манку просыпали, очень специфичный симптом кори – пятна Филатова-Коплика.
На высокоточном оборудовании в центре "Медицина 24/7" проводится круглосуточное обследование, что позволяет быстро поставить правильный диагноз и безотлагательно начать лечение, и это возможно в праздничные и выходные дни.
Как дальше развивается заболевание?
Во время высыпаний опять возвращается высокая температура. Подсыпает пятнышками трое суток, затем элементы бледнеют и начинают обильно шелушиться, оставляя после себя невыраженную пигментацию. Все от первого пятнышка до пигментации занимает чуть меньше недели. С четвертого дня больной уже не заразен для окружающих.
Когда начинается выздоровление?
Выздоровление начинается с нормализации температуры и появления шелушения, потому что в это время вирус уже мертв. Все заболевание длиться около 10 дней, если вирус не выбрал себе местом обитания нервную ткань, формируя там очаги воспаления, что проявляется симптомами вирусного менингита или менингоэнцефалита. У возрастных пациентов и ослабленных взрослых возможно присоединение бактериальной флоры с развитием пневмонии, что требует очень серьезного и длительного лечения кори.
В центре инфекций "Медицина 24/7" к каждому пациенту применяется индивидуальный подход на основе клинических рекомендаций ведущих мировых медицинских центров, что позволяет за короткое время достичь оптимальных результатов.
Какие нетипичные симптомы кори могут возникать у взрослого?
Очень тяжело и небезопасно протекает гипертоксическая корь, когда превалируют симптомы тяжелейшей интоксикации с запредельно высокой температурой.
Противоположный вариант возможен при исходном сильном иммунитете, предшествующей вакцинации от кори в детском возрасте или при профилактическом введении противокоревого иммуноглобулина. Это митигированная форма, когда симптомы заболевания не доходят до клинического апогея, а выражены очень слабо.
В клинике "Медицина 24/7" есть всё необходимое для результативного лечения и эффективной реабилитации, все программы индивидуализированы и основаны на мировых стандартах диагностики и лечения. Не дожидаясь осложнений, обратитесь к врачу-инфекционисту, позвоните по телефону: +7 (495) 230-00-01 .
Корь – одно из самых заразных, передающихся по воздуху на капельках слюны, инфекционных и только человеческих заболеваний. Раньше корью болели сто из ста, сегодня высокоактивная вакцина позволяет надеяться, что скоро об инфекции забудут, как забыли об оспе. Причина летучей инфекции - крошечный вирус.
Когда начинается выделение вируса кори?
Источником болезни становится только больной человек. Причина вовлечения в инфекционный круг большого числа людей в том, что половину полуторанедельного периода заразности окружающие и сам переносчик инфекции не догадываются об опасности.
Выделение вируса начинается в два последних дня инкубации. Инфекционный агент уже на третий после внедрения день приступает к активному размножению, но количество частиц еще небольшое, поэтому сам заразившийся болезни не ощущает, но увеличение вирусной армии идет в геометрической прогрессии. Если в этот период ввести иммуноглобулин, то можно и не заболеть.
Когда больной максимально опасен для окружающих?
Уже к середине инкубации заражены все органы. Причина проявления симптомов кори - вторая волна вирусемии с выходом частиц из клеток в кровь. В первый день болезни появляется сыпь, которая ознаменует вторую волну размножения инфекционного агента, насквозь пропитавшего весь организм. Больной выделяет максимальное число частиц. Вирус кори находится в слюне, слезах, моче и кале, то есть везде.
К пятому дню клинических проявлений уже можно не опасаться больного, причина в том, что вирусные частицы погибли, и больной уже не заразен. В крови только антитела, а самого вредителя уже нет.
Как передается корь?
Коревой вирус в капле слюны полчаса летает в воздушном потоке живым, и пока не высохнет слюна, может циркулировать по зданию. Он чувствителен к солнечному свету, но на поверхности жизнь его завершается в пределах получаса. Он не передается через предметы и через кого-то, нужен мимолетный контакт со слюной больного.
Будущая мама может через плаценту передать частицу своему малышу, но только в третьем триместре беременности, это трансплацентарный путь заражения.
При комплексном обследовании инфекционисты клиники "Медицина 24/7" выявляют факторы риска и объективные причины, которые могут привести к развитию осложнений заболевания, что заблаговременно позволяет начать профилактические мероприятия.
Как возбудитель кори внедряется в организм?
Место внедрения болезнетворного агента – слизистые глаза, носа и рта. Он проникает через верхние слои клеток вглубь, мигрирует в лимфатические углы, где совершает первое деление. Особую страсть питает к клеткам эпителия дыхательных путей, по этой причине и развиваются катаральные воспалительные симптомы кори с насморком, слезотечением и кашлем.
Размножается вредитель в слизистой рта и всей желудочно-кишечной трубке, в некоторых случаях активно осваивает и нервную ткань, становясь причиной коревого энцефалита. Подавляет иммунную защиту, что даже после гибели вредителя длительное время она не может восстановиться. Этим вторичным иммунодефицитом пользуются постоянно живущие в организме и безопасные для здорового человека бактерии, которые начинают бесконтрольно размножаться и вызывают воспаление.
В клинике "Медицина 24/7" к каждому пациенту применяется индивидуальный подход на основе клинических рекомендаций ведущих мировых медицинских центров, что позволяет за короткое время достичь оптимальных результатов. Если заболели Вы или Ваш близкий, обратитесь в Центр инфекционных болезней по телефону +7 (495) 230-00-01
Начало кори похоже на все вместе взятые вирусные инфекции: насморк, боли в горле и раздирающий сухой кашель, воспаление конъюнктивы глаза со слезотечением и высокая температура. Клиническая картина ОРВИ и гриппа, а также краснухи и коклюша, а еще и безобидная для окружающих респираторная аллергия. Пока не появится сыпь, а сыпь расцветет только на 5 сутки, правильная диагностика почти нереальна. Проще, если есть информация о контакте с больным, но вирус настолько заразен, что может прилететь неизвестно откуда.
Можно ли диагностировать корь по общему анализу крови?
Инфекция без труда диагностируется по характерным симптомам, если существует эпидемическая настороженность. Это возможно у ребенка, когда в детском учреждении объявлен карантин. У взрослого заболевание протекает тяжелее, нередко в атипичном варианте. Кровь, конечно, реагирует снижением уровня лейкоцитов, особенно таких подгрупп, как нейтрофилы, лимфоциты и моноциты. Правда, аналогичные изменения диагностируют при других заболеваниях, вызываемых вирусами. Скорее, по анализу крови можно диагностировать инфекцию, но сказать в самом начале, что это именно корь, достаточно сложно.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Корь у детей - острое инфекционное заболевание с повышением температуры тела, интоксикацией, катаром верхних дыхательных путей и слизистых оболочек глаз, а также пятнисто-папулезной сыпью.
Код по МКБ-10
- 805.0 Корь, осложнённая энцефалитом (послекоревой энцефалит).
- 805.1 Корь, осложнённая менингитом (послекоревой менингит).
- 805.2 Корь, осложнённая пневмонией (послекоревая пневмония).
- 805.3 Корь, осложнённая средним отитом (послекоревой средний отит).
- 805.4 Корь с кишечными осложнениями.
- 805.8 Корь с другими осложнениями (коревой паротит и коревой кератоконъ-юнктивит).
- 805.9 Корь без осложнений.
Код по МКБ-10
Эпидемиология
Корь в допрививочный период была самой распространённой инфекцией в мире и встречалась повсеместно. Подъёмы заболеваемости через каждые 2 года объясняют накоплением достаточного числа людей, восприимчивых к кори. Заболеваемость корью наблюдали круглый год с подъёмом осенью, зимой и весной.
Источником инфекции бывает только больной человек. Наиболее заразителен больной в катаральный период и в первый день появления сыпи. С 3-го дня высыпаний контагиозность резко снижается, а после 4-го дня больного считают незаразным.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Причины кори
Возбудитель - крупный вирус диаметром 120-250 нм, относится к семейству Paramyxoviridae, роду Morbillivirus.
В отличие от других парамиксовирусов вирус кори не содержит нейраминидазы. Вирус обладает гемагглютинирующей, гемолитической и симпластообразующей активностью.

[11], [12], [13], [14], [15], [16], [17], [18]
Входными воротами для вируса служат слизистые оболочки верхних дыхательных путей. Имеются указания на то, что и конъюнктива глаз может быть входными воротами инфекции.
Вирус проникает в подслизистую оболочку и лимфатические пути верхних дыхательных путей, где и происходит его первичная репродукция, затем поступает в кровь, где его можно обнаружить с первых дней инкубационного периода. Максимальную концентрацию вируса в крови наблюдают в конце продромального периода и в 1-й день высыпания. В эти дни вирус присутствует в большом количестве и в отделяемом слизистых оболочек верхних дыхательных путей. С 3-го дня сыпи выделяемость вируса резко уменьшается и в крови её не обнаруживают. В крови начинают преобладать вируснейтрализующие антитела.
Симптомы кори
Инкубационный период в среднем 8-10 дней, может удлиняться до 17 дней.
У детей, получавших с профилактической целью иммуноглобулин, инкубационный период удлиняется до 21 дня. В клинической картине кори различают три периода: катаральный (продромальный), высыпания и пигментации.
Начало болезни (катаральный период) проявляется повышением температуры тела до 38,5-39 "С, появлением катара верхних дыхательных путей и конъюнктивита. Отмечают светобоязнь, гиперемию конъюнктивы, отёчность век, склерит, затем появляется гнойное отделяемое. Часто в начале болезни отмечают жидкий стул, боли в животе. В более тяжёлых случаях с первых дней заболевания резко выражены симптомы общей интоксикации, могут быть судороги и помрачение сознания.
Катаральный период кори продолжается 3-4 дня, иногда удлиняется до 5 и даже до 7 дней. Для этого периода кори патогномоничны своеобразные изменения на слизистой оболочке щек у коренных зубов, реже на слизистой оболочке губ и десен в виде серовато-беловатых точек величиной с маковое зерно, окруженных красным венчиком. Слизистая оболочка при этом становится рыхлой, шероховатой, гиперемированной, тусклой. Этот симптом известен как пятна Филатова-Коплика. Они появляются за 1-3 дня до высыпания, что помогает установить диагноз кори до появления сыпи и дифференцировать катаральные явления в продроме с катаром верхних дыхательных путей другой этиологии.
Что беспокоит?
Классификация кори
Различают типичную и атипичную корь.
- При типичной кори есть все симптомы этого заболевания. По тяжести типичную корь делят на лёгкую, среднетяжёлую и тяжёлую.
- К атипичной кори относят такие случаи, при которых основные симптомы заболевания стёрты, смазаны или некоторые из них отсутствуют. Может быть изменена длительность отдельных периодов кори - укорочение периода высыпания, отсутствие катарального периода, нарушение этапности высыпания.
- Стёртую, или очень лёгкую, форму кори называют митигированной. Её наблюдают у детей, получавших в начале инкубационного периода иммуноглобулин. Митигированная корь протекает обычно при нормальной или слегка повышенной температуре тела, пятна Филатова-Коплика отсутствуют. Сыпь бледная, мелкая, необильная (иногда всего несколько элементов), этапность высыпания нарушена. Катаральные явления выражены очень слабо или полностью отсутствуют. Осложнений при митигированной кори не наблюдают. Стёртую форму кори нередко отмечают у детей первого полугодия жизни в связи с тем, что у них заболевание развивается на фоне остаточного пассивного иммунитета, полученного от матери.
- К атипичным относят также случаи кори с чрезвычайно выраженными симптомами (гипертоксические, геморрагические, злокачественные) Их наблюдают очень редко. Корь у привитых живой коревой вакциной, в крови которых не образовались антитела, протекает типично и сохраняет все свойственные ей клинические проявления. Если корь развивается при небольшом содержании антител в сыворотке крови, её клинические проявления бывают стёртыми.

[19], [20], [21], [22], [23], [24], [25], [26], [27]
Диагностика кори
Диагноз типичной кори не представляет особых затруднений.
В случаях, вызывающих затруднения, значительную помощь в установлении диагноза оказывает серологическое обследование больного с помощью ИФА. Обнаружение специфических IgM, бесспорно, подтверждает диагноз кори.

[28], [29], [30], [31], [32], [33], [34], [35], [36]

Доброго времени суток, дорогие читатели!
В сегодняшней статье мы рассмотрим с вами такое заболевание, как – корь, а также ее симптомы, фото, причины, периоды развития, диагностику, лечение, профилактику и другие вопросы, связанные с этим заболеванием. Итак…
Что такое корь?
Корь (лат. morbilli) – острое инфекционное заболевание вирусной природы, характеризующееся сыпью, высокой температурой тела, воспалением ротоглотки и покраснением глаз.
Корь — заразное заболевание, с практически 100% восприимчивостью организма к инфекции, основной причиной которой является попадание в организм вируса кори. Механизм передачи инфекции – воздушно-капельный, через чиханье, кашель, разговор на близком расстоянии, использование одной посуды с носителем инфекции. Иногда инфицирование происходит от беременной женщины к плоду.
В большинстве случаев, вирус кори поражает детский организм, поэтому корь у детей встречается чаще всего. Корь у взрослых также встречается, однако в основном только у лиц с патологией иммунной системы или у тех, которые не болели ней в детском возрасте, т.к. после этого заболевания, организмом вырабатывается стойкость иммунитета к данному типу вируса. Если будущая мама однажды переболела корью, стойкость к данному вирусу передается и к новорожденному младенцу, но только на 3 месяца после рождения. Далее иммунная система меняется и становится восприимчивой к вирусу кори.
Острое течение кори может привести к летальному исходу ребенка, поэтому ее относят к группе смертельно-опасных заболеваний. Среди других осложнений кори можно отметить инфекционные заболевания дыхательных путей, желудочно-кишечного тракта и мозговых оболочек.
Возбудитель кори – вирус кори, являющийся РНК-вирусом рода морбилливирусов, семейства парамиксовирусов.
Источник инфекции – больной корью человек, который заразен за 6 и менее дней до появления на нем сыпи, а также в первые 4 дня после появления сыпи, после чего больной считается незаразным.
Путь передачи кори:
- воздушно-капельный, который подразумевает под собой перенос инфекции через слизь, выделяемую при чиханье, кашле, разговоре на близком расстоянии. Помните, частым инструментом распространения инфекции является закрытое, плохо-проветриваемое пространство, например – помещения в детских садах, школьные классы, офисы, общественный транспорт и т.д. Инфекция очень быстро концентрируется в воздухе, где находиться ее носитель, и если помещение не проветривать, она с легкостью достигает верхних дыхательных путей здорового человека.
- контактно-бытовой – через использование с носителем инфекции одной посуды. Не соблюдение этого простого правила безопасности часто становится причиной различных инфекционных заболеваний в школе и на работе.
- вертикальный путь – заражение плода происходит инфицированной беременной женщиной.
Вирус погибает при кипячении, обработке дезинфицирующими средствами, облучении. При комнатной температуре его активность сохраняется не более 2 суток, при низких температурах -15-20 °С – несколько недель.
Инкубационный период кори в среднем составляет 7-14 дней, после чего появляются первые признаки заболевания. Если в период инкубации, но не позднее 5 суток после контакта с больным, ввести противокоревой иммуноглобулин, распространение инфекции, как и развитие кори нейтрализуется.
Изначально, инфекция попадает в носовую и ротовую полость, а также глотку, где за счет благотворной для инфекции среды (тепло и влага), она начинает активно размножаться. Далее происходит накопление вируса в эпителиальных клетках и регионарных лимфатических узлах, после чего он проникает в кровеносные сосуды и распространяется по всему телу. Органами-мишенями для коревой инфекции, где она после переноса оседает прежде всего являются – миндалины, лимфатические узлы, бронхи, легкие, печень, кишечник, селезенка, головной мозг и миелоидная ткань костного мозга. В местах накопления вируса образовываются многоядерные гигантские клетки, инфекция повторно накапливается в клетках макрофагальной системы.
Развитие кори в классическом виде (типичная форма) происходит в 3 стадии (периода) – катаральная, высыпания и реконвалесценции.
1 стадия кори (катаральный период) проявляется после периода инкубации вируса и характеризуется острым началом. Первыми признаками кори являются общее недомогание, слабость, головные боли, покраснение глаз (конъюнктивит), потеря аппетита. Также повышается температура тела, которая в тяжелых случаях достигает 39-40 °С. Далее появляется обильный насморк, при котором могут присутствовать даже гнойные выделения, сухой кашель, осиплость голоса, стенотическое дыхание (в некоторых случаях), светобоязнь, гиперемия и зернистость слизистых ротовой полости и глотки, зернистость задней стенки глотки.
Корь у взрослых характеризуется более выраженными признаками интоксикации организма, увеличением лимфатических узлов, преимущественно шейных (лимфаденопатия), хрипами в легких при дыхании.
Одним из основных признаков катарального периода также является пятна Филатова-Коплика-Вельского, представляющие собой белые, слегка выступающие уплотнения, с красными каемками, расположенные на слизистых оболочках ротовой полости, чаще – на щеках напротив малых коренных зубов, реже – губах и деснах. До этих пятен, или вовремя с ними, на нёбе появляется коревая энантема – небольшие красные пятна, которые спустя пару суток сливаются с общей гиперемией слизистых ротоглотки.
Длительность катарального периода кори составляет 3-5 суток, у взрослых – до 8 суток.
2 стадия кори (период высыпания) – характеризуется максимальной концентрацией коревого вируса в крови и появлением яркой пятнисто-папулёзной экзантемы, которая по мере развития увеличивается, захватывая здоровые участки кожного покрова. В начале сыпь появляется на голове – за ушами и волосистой части, после, обычно на вторые сутки, покрывает верхнюю часть туловища человека и руки, на третий день экзантема появляется на нижней части человека и ногах, в это же время, сыпь на голове начинает бледнеть.

Сыпь при кори у взрослых обычно сильнее, нежели у детей, иногда с появлением геморрагических элементов.
Период высыпания сопровождается усилением симптоматики кори катарального периода, а также появлением приступов тахикардии, артериальной гипотензии (пониженное артериальное давление)
После первых 4-5 дней сыпи, иммунитетом вырабатываются антитела, которые нейтрализуют вирус, однако патологический процесс развития болезни продолжается.
3 стадия кори (период пигментации) обычно наступает на 4-5 день после сыпи – характеризуется снижением признаков кори, улучшением самочувствия больного, понижением температуры тела, что происходит за счет выработки иммунитетом антител, которые нейтрализуют коревой вирус.
Сыпь по телу, опять же, начиная с головы и до нижней части тела, начинает бледнеть, превращаясь в светло-коричневые пятна, которые в свою очередь, дней через 7 исчезают. На их месте, преимущественно на лице, появляется отрубевидное шелушение кожи.
Иммунитет после борьбы с инфекцией ослабевает, и в последующие недели, а иногда и месяцы медленно восстанавливается. Организм во время восстановления является уязвимым для других видов инфекции, особенно бактериальной природы, и патогенным факторам.
После борьбы с корью вырабатывается стойкие иммунитет к этому типу инфекции, поэтому повторное заболевание корью маловероятно.
Корь является одной из частых причин смерти детей, возрастом до 5 лет. Статисты отмечают, что по состоянию на 2011 год, корь забрала жизни у 158 000 человек, причем большая часть была детьми.
Всемирная организация здравоохранения (ВОЗ) разработала план по борьбе с корью, который основывается на вакцинации населения. ВОЗ отмечают, что количество смертей с 2000 по 2014 года, при использовании вакцинации детей, снизилось на 79%.
О случаях эпидемии кори, по состоянию на 2017 год нигде не отмечено. В некоторых странах иногда происходят вспышки мини-эпидемий.
Обострения же обычно проявляются в осенне-зимне-весенний период (ноябрь-май), когда организм подвержен переохлаждению и гиповитаминозам, причем распространенность заболевания имеет свою цикличность – подъем каждые 2-4 года.
МКБ-10: B05;
МКБ-9: 055.
Корь – симптомы

Инкубационный период кори длится около 7-14 дней (в среднем), после чего появляются первые признаки болезни.
- Общее недомогание, слабость, повышенная утомляемость;
- Повышение температуры тела до 39 °С и выше;
- Насморк с обильными, иногда гнойными выделениями;
- Сухой кашель, у детей – лающий;
- Головные боли, светобоязнь;
- Конъюнктивит (резь в глазах и их покраснение, повышенная слезоточивость);
- Отсутствие аппетита.
- Сыпь по всему телу, распространяющаяся начиная с головы, после опускающаяся до нижней части тела и ног;
- Белые (как скопление манной крупы) и красные пятна в ротоглотке;
- Высокая температура тела;
- Кашель, осиплость голоса, иногда хрипы при дыхании;
- Конъюнктивит, светобоязнь;
- Опухлость лица;
- Общее недомогание, слабость;
- Отсутствие аппетита.
Важно! Симптомы кори у взрослых обычно более выражены, нежели у детей!

Среди осложнений кори можно выделить:
Причины кори

Возбудитель кори – вирус кори (англ. Measles morbillivirus, ранее Measles virus), являющийся РНК-вирусом рода морбилливирусов (Morbillivirus), семейства парамиксовирусов (Paramyxoviridae).
Метод передачи инфекции – воздушно-капельный, контактно-бытовой и вертикальный (от беременной к плоду) пути.
Восприимчивость человека к вирусу достигает практически 100%.
Классификация кори
Классификация кори производиться следующим образом…
Типичная форма:
- катаральный период;
- период высыпания;
- период реконвалесценции.
Атипичная форма:
- Абортивная корь – начинается остро, с такой же симптоматикой, как и типичная форма кори, однако через пару дней признаки болезни исчезают, при этом сыпь распространяется только на верхнюю часть тела.
- Митигированная корь – появляется у лиц с пассивным или активным иммунитетом по отношению к вирусу, и характеризуется более длительным инкубационным периодом, слабовыраженной симптоматикой, одновременным высыпанием по всему телу, минимальными признаками интоксикации организма;
- Стертая;
- Бессимптомная.
- Легкая форма;
- Средняя форма;
- Тяжелая форма;
- Гладкое течение;
- Течение с осложнениями.
Диагностика кори
Диагностика кори включает в себя следующие методы обследования:
Дополнительными методами обследования могут быть:
- Ларингоскопия;
- Рентгенография (рентген);
- Исследование мокроты на предмет ее чувствительности к антибиотикам.
Анализ на корь берется из крови, носоглоточных смывов, мочи и секрета конъюнктив.

Лечение кори

Как лечить корь? Лечение кори на данный момент направлено на подавление симптомов и укрепление иммунной системы. Специфического лекарства против вируса кори пока что нет (по состоянию на 05.2017 г). На этапе тестирования, против вируса кори показал свою эффективность рибавирин, однако его на данный момент в лечении против этого заболевания не используют. Также, некоторые специалисты для лечения кори применяют препараты на основе интерферона.
Лечение кори включает в себя следующие пункты:
- Постельный режим;
- Симптоматическое лечение;
- Дезинтоксикационная терапия, обильное питье;
- Укрепление иммунной системы;
Не осложненная форма кори лечится в домашних условиях, осложненная – в стационаре.
Постельный режим при тяжелых инфекционных заболеваниях направлен на аккумулирование организмом сил, необходимых для борьбы с инфекцией. Кроме того, больного необходимо изолировать от других людей, которые не болели ранее корью, поэтому при первых признаках кори, ребенка нужно удержать от похода в детский сад или школу, взрослому нужно воздержаться от похода на работу.
В помещении, где находится больной нужно немного притушить свет.
Важно! Перед применением лекарственных препаратов, обязательно проконсультируйтесь с лечащим врачом. Помните, лекарственные препараты имеют ряд побочных эффектов, поэтом заниматься самолечением крайней не рекомендуется!
Детям, вместо лекарственных препаратов лучше применять холодные компрессы на лоб, шею, запястья и подмышки.
Важно! Муколитические средства давать детям, возрастом до 2х лет запрещено!
Для полоскания ротоглотки применяют отвар из ромашки аптечной, или же раствор хлоргексидина.
При покраснении глаз, назначается их промывание крепким чаем.
Антибиотики. При сопутствующем инфицировании организма бактериальной инфекцией, назначается курс антибактериальных препаратов (антибиотиков). Антибиотики назначаются на основе диагностики и зависят от конкретного вида бактерий.
Вирусная и бактериальная инфекция, а также продукты их жизнедеятельности, накапливаясь в организме вызывает симптомы интоксикации (отравления) организма, которая проявляется в виде тошноты, приступов рвоты, отсутствия аппетита, повышенной температуры тела и других проявлений.
Для выведения токсинов из организма применяется дезинтоксикационная терапия, которая включает в себя:
Для укрепления иммунитета назначается дополнительные дозы витаминов, особенно при кори показана большая доза витамина А (ретинол), которая минимизирует риск смертности, а также повышенную дозу витамина С (аскорбиновая кислота).
Последствия кори
Последствия кори могут быть весьма неожиданными. Так, например, некоторые медицинские работники считают, что вирус кори может спровоцировать в будущем развитие таких болезней, как – красная волчанка, ревматоидный артрит, рассеянный склероз, системная склеродермия, энцефалит и другие.
Народные средства против кори

Важно! Перед применением народных средств против кори обязательно проконсультируйтесь с лечащим врачом!
Липа. Засыпьте в термос 2 ст. ложки цветков липы и залейте их 500 мл воды. Дайте средству настояться около 3 часов, процедите и принимайте настой в течение дня, несколько раз.
Малина. 2 ст. ложки малины залейте стаканом кипятка, дайте средству настояться около 1 часа, укутав теплой тканью. Пить настой нужно по 1 стакану, 3 раза в день.
Калина. 1 ст. ложку калины засыпьте в термос и залейте ее стаканом кипятка. Дайте средству настояться около 5 часов и принимайте его 3-4 раза в день, за 20 минут до приема пищи.
Ромашки и шалфей. 2 ст. ложки сбора из ромашки и шалфея залейте стаканом кипятка, накройте средство и дайте ему настояться около 1 часа, после процедите. Применять настой нужно для полоскания горла, 2-3 раза в сутки.
Отруби. При шелушении кожи благотворно на нее воздействует принятие ванны с отваром из отрубей. Только температура воды должна быть не ниже 35 °С.
Шиповник. 2 ст. ложки плодов шиповника залейте 500 мл воды, вскипятите средство, после дайте ему настояться около 2 часов. Пить нужно по половине стакана 2 раза в день. Шиповник отлично укрепляет иммунитет, т.к. это один из продуктов, который содержит в себе максимальное количество витамина С.
Профилактика кори

Профилактика кори включает в себя следующие превентивные мероприятия:
К какому врачу обратится при кори?

Корь – видео
Читайте также:






