Коллективный иммунитет против кори

В России всё чаще появляются сообщения о заражении корью. Эксперты утверждают, что в борьбе с корью может помочь только коллективный иммунитет, который достигается массовой вакцинацией. Корь до сих пор остаётся главной причиной детской смертности в мире. Она распространяется при чихании или крике и сохраняется в воздухе до шести часов. Роспотребнадзор связывает новые вспышки заболевания только с отсутствием прививок, пишет L!FE. Однако военные эксперты не исключают возможности заражения корью с приграничных территорий. Какова реальная опасность эпидемии кори в стране.
Случаи заражения в России
Региональное отделение владимирского Роспотребнадзора сообщает о более чем двух десятках случаев заражения корью. В основном заболевание фиксируют у детей местных жителей одного табора, расположенного в посёлке Сновицы Суздальского района. Сейчас там проводят противоэпидемические мероприятия, медики устраивают поквартирные обходы. Но сообщения о росте заболеваемости корью приходят и из других регионов России.
Ещё летом о заболевших корью также сообщали в Новосибирской области, в Дагестане и в Чечне. В сентябре в Волгоградской области зарегистрировали шесть заболевших корью. Трое из них — полицейские, которые заразились от гражданина Чеченской Республики. Как уточнили в волгоградском Роспотребнадзоре, чеченский студент вернулся уже инфицированным после каникул, проведённых дома.
Классы на карантине
В то же время в соцсетях пишут, что корь появилась и в школах. Родители сообщают о том, что в московской школе даже вводили карантин.
Анастасия отказалась называть номер школы корреспонденту издания, но пояснила, что “карантин был объявлен в одном из классов” и “дети не выходили из кабинета”.
Роспотребнадзор успокаивает
В Роспотребнадзоре уверяют, что у нас в стране высокий показатель вакцинации, и заболеваемость достаточно низкая. В ведомстве подчеркнули, что в борьбе с этим недугом важна именно массовая вакцинация.
По данным ведомства, в Российской Федерации, в отличие от европейских стран, ситуация по кори стабильная, несмотря на определённое увеличение числа заболевших. Охват вакцинацией россиян составляет более 97%. А 80% случаев кори в России не имеют распространения, отметили в Роспотребнадзоре.
В сводках ведомства также говорится, что за последнее десятилетие в 2,5 раза снизился показатель заболеваемости корью по стране. Если в 2014 году, когда был пик распространения, этот показатель превышал 3,2 на 100 тысяч человек, то сейчас он составляет 1,3 на 100 тысяч. В Роспотребнадзоре считают, что по России статистика не такая пугающая как, например, в европейских странах.
Где и сколько живёт вирус кори?
Корь до сих пор главная причина детской смертности в мире. Её основной путь распространения — мигранты. Медики связывают вспышки в Европе с активной миграцией людей и животных. Вирусолог Виктор Зуев напомнил, что вирус живёт внутри нас и может поддерживать скрытую форму инфекционного процесса. Особенную осторожность врачи рекомендуют проявлять туристам и призывают прививаться перед поездкой. Корь распространяется при чихании или крике. При этом вирус может находиться в воздухе до 5–6 часов.
Откуда ветер дует?
Сообщения о небывалых вспышках заболеваемости корью были в первые дни января из Казахстана. Опасения ВОЗ до сих пор вызывает ситуация в Румынии, Италии, Черногории, Греции, Франции.
Напомним, в Европе в августе прошлого года зафиксирован рекордный за десять лет уровень заболеваемости в регионе: 41 000 человек заразились корью (для сравнения — в 2017 году ВОЗ зарегистрировала всего около 24 тысяч случаев заболевания корью).
По данным организации, больше всего от кори пострадали жители Украины и Сербии, а также Грузия. Откуда и сейчас тоже приходят сообщения об эпидемии кори. На днях появились официальные подтверждения о 312 заболевших только за первые две недели 2019 года. Особо страдают регионы Кахети, Имерети и Самегрело, заявил руководитель Национального центра по контролю заболеваний Амиран Гамкрелидзе.
Опасность у границ
Вспышки кори в Европе, на Украине и в Грузии могут быть связаны с активной работой военных лабораторий США на границах России, полагает бывший член комиссии ООН по биологическому оружию Игорь Никулин. По его словам, в районах, близких к этим базам, фиксировали распространение, в том числе неизвестных смертельно опасных заболеваний. Причём не только в Грузии, но и в Краснодарском, Ставропольском крае.
Сейчас ни у нас, ни даже у местных специалистов (казалось бы, партнёров по НАТО) нет возможности узнать, чем занимаются американцы в лабораториях и на базах на Украине или в Грузии.
Известно, что на постсоветском пространстве пока только премьер-министр Армении Никол Пашинян предоставил возможность российским экспертам познакомиться с деятельностью лабораторий США на их территории.
Опасность заразиться корью в наше время никуда не делась. Врачи подтверждают возможность заражения и увеличения таких случаев, если общий процент привитых будет снижаться. Корь побеждает именно коллективный иммунитет, напоминают медики, призывая прививаться, даже если вы не помните, делали вам вакцинацию или нет.
Военные эксперты отмечают, что случаи распространения кори и других “внезапных” болезней фиксируют чаще именно у границ России. Кроме того, аналитики опасаются, что вспышки заболеваний в Европе станут веерными и с мигрантами будут время от времени перекидываться в Россию, пока ЕС не займётся поголовной вакцинацией приезжих.
Как сообщалось ранее, наше общество, дорвавшись до демократии, ощутило свободу от всего, в том числе и от прививок, пишет Сергей Осин. Но спокойствие россиян по поводу инфекционных заболеваний, по его словам, напрямую зависит от количества привитых детей, так как, если вакцинацию прошли большинство, то и риск возникновения эпидемии сводится к минимуму. Противопоказаний нет даже при беременности (за исключением вакцины от краснухи), а жить без прививок – всё равно, что разгуливать без защиты по минному полю. Эксперт уверен, что наше благостное спокойствие относительно инфекционных заболеваний напрямую зависит от одного фактора: количества привитых детей в конкретном месте и в конкретное время. Подробнее читайте: “Жить без прививки — все равно что разгуливать по минному полю”.
По данным главы Роспотребнадзора Анны Поповой, в этом году прививки от гриппа в России сделали уже 33 млн 700 тыс. человек. Вакцинация — единственный доказанный способ защититься от гриппа. Хотя привитые люди тоже болеют, но риск все же сильно снижается. "Вакцинация против гриппа в первую очередь гарантирует, что человек не умрет от гриппа. Случаев смерти от гриппа у нас у привитых практически нет", — говорит Анна Попова. По ее словам, иммунитета, который создает вакцина, хватает до конца эпидсезона, а прививаться могут в том числе дети от шести месяцев и беременные женщины. Идеально сделать прививку от гриппа к концу октября: тогда к началу роста заболеваемости у вас уже будет иммунитет.
По данным ВЦИОМ, больше половины опрошенных россиян считают, что прививки являются эффективным способом защиты от инфекций, но при этом каждый пятый уверен в их бессмысленности. Число антипрививочников растет по всему миру, и это — серьезный риск. В феврале прошлого года Всемирная организация здравоохранения уже зафиксировала в Европе рекорд по заболеваемости корью. Заведующий кафедрой инфекционных болезней и эпидемиологии РНИМУ им. Н.И. Пирогова, д.м.н., профессор Владимир Никифоров рассказал, чем нам это грозит и какие прививки стоит повторить взрослым, чтобы себя обезопасить.
Говорят, что люди, которые отказываются от прививок, вредят всем. Почему?
Чем больше людей в обществе привито, тем сильнее популяционный (еще говорят — коллективный) иммунитет. То есть там, где вакцинировано большинство людей, меньше шансов заболеть даже у тех, кто прививки не делал (например, по медицинским показаниям). "Если привить 95–97% людей, инфекция вообще исчезнет, — объясняет Владимир Никифоров. — Ей просто будет не за кого зацепиться. Именно это произошло с натуральной оспой".
То есть, во-первых, из-за антипрививочников вирус не "умирает". А во-вторых, от них могут пострадать те, кому прививки противопоказаны, или те, у кого они не сработали.
То есть прививки могут не сработать?
Ни одна вакцина не гарантирует того, что вы не заболеете. "Если я привью сто человек, то как минимум у пятерых это все равно не даст результата, — рассказывает Никифоров. — И это еще очень хороший вариант. Есть вакцина от холеры с эффективностью 65%, и то ее считают целесообразным использовать". Это не значит, что прививаться бесполезно: вакцинированный человек перенесет болезнь легче.
Исключение — грипп: этот вирус постоянно мутирует. Поэтому всегда есть риск, что вас привьют от одного вида вируса, а вы заразитесь другим. В то же время, по словам главы Роспотребнадзора Анны Поповой, каждый год в России готовятся к тому, что придет два штамма гриппа А и два штамма гриппа Б. И каждую весну ВОЗ дает новый рецепт вакцин, изучив огромное количество информации со всего мира.
Говорят, из-за снижения коллективного иммунитета к нам может вернуться даже оспа…
К счастью, это практически невозможно. Последний случай заболевания человека оспой был зафиксирован в 1979 году. "Может, где-то в бассейне Амазонки у какого-нибудь племени, которое никто никогда не видел, оспа еще есть, — говорит Никифоров. — Но за столько лет шило бы из мешка вылезло".
Сейчас и у нас, и за рубежом растет число заболевших корью. Это связано с тем, что выросли дети антипрививочников?
Не только. "Вакцина от кори — "капризная", любое нарушение правил хранения и технологии самого вакцинирования — и она потеряет эффективность", — рассказывает Никифоров. Еще, по его словам, эпидемиологическую обстановку могут осложнять мигранты (особенно в Европе, в которую в последние годы едет много людей с Ближнего Востока).
Подробнее о кори и о том, как себя от нее обезопасить, читайте в материале ТАСС.
Какие прививки делать надо обязательно?
Те, что внесены в Национальный календарь профилактических прививок. Среди них — вирусный гепатит B, туберкулез, пневмококковая инфекция, дифтерия, коклюш, столбняк, полиомиелит, корь и краснуха. Скорее всего, с большинством этих болезней вы никогда не сталкивались — именно благодаря вакцинации. Чтобы сформировать иммунитет, прививки делают по несколько раз — в определенном возрасте.
Если меня прививали в детстве, то больше ничего делать не надо?
Надо. Дело в том, что иммунитет, полученный благодаря вакцине, не бессрочен. Например, женщинам от 18 до 25 лет, не болевшим краснухой и привитым от нее однократно, стоит сделать ревакцинацию. Людям, практикующим незащищенный секс и часто меняющим партнеров, следует повторить прививку от гепатита B. "А если вы на даче поранитесь лопатой, я вам очень советую привиться от столбняка", — добавляет Владимир Никифоров. Есть смысл повторить и прививку от кори (особенно сейчас, с учетом роста заболеваемости).
И уж тем более привиться от той или иной болезни стоит, если вы не знаете, вакцинировали ли вас в детстве, или точно знаете, что не вакцинировали (без медицинских противопоказаний).
Куда идти?
В поликлинику, к вашему участковому терапевту. Он осмотрит вас и примет решение, стоит ли вам сделать прививки и какие. В государственной клинике они будут бесплатными. Еще можно сдать платные анализы, которые покажут, сохранился ли у вас иммунитет к распространенным инфекциям. Но врачи говорят, что даже при положительном результате прививку есть смысл повторить, потому что через какое-то время иммунитет все равно может угаснуть. В любом случае универсального совета "за глаза" вам никто не даст — только терапевт в зависимости от вашего состояния здоровья подскажет, что делать.
У взрослого человека больше шансов получить осложнения от прививки, чем у ребенка?
"Глупость, — категорически заявляет Владимир Никифоров. — В 30 лет вам грозит только то, что грозило бы и в детстве". Иными словами, негативные последствия возможны, но не потому, что вы взрослый, а из-за особенностей вашего организма.
А как застраховать себя от негативных последствий?
Никак. От аллергии или индивидуальной реакции застраховаться невозможно. "Из миллиона человек найдется один, у кого от анальгина заболит голова, — объясняет Владимир Никифоров. — А от димедрола он пойдет сыпью". Возможность того, что вакцина окажется некачественной, хоть и минимальная, но тоже есть. Но поликлиника — частная или государственная — отвечает за свою работу по закону. Одним словом, риск здесь такой же, как риск купить в магазине некачественное молоко и отравиться, только много меньше. Вы же не перестаете покупать продукты из-за такой возможности? Вот и тут так же.
Нужно ли как-то готовиться к прививке?
Перед вакцинацией человек должен быть абсолютно здоров (если у вас хроническое заболевание, то оно не должно быть в стадии обострения). При хронических болезнях, сниженном иммунитете и любых особенностях здоровья советуйтесь с терапевтом.

Последняя в перечне прививок, обязательных в Украине по закону - против кори.
Сегодня эта вирусная инфекция - в центре внимания. Её боятся, ею пугают, из-за неё закрывают школы и детсады, не допускают к занятиям тысячи школьников.
“По данным Всемирной организации здравоохранения ежегодно свыше 800 тысяч детей умирают от кори и её осложнений”, - запугивает украинцев официальный сайт Министерства здравоохранения в начале этого года. Следом идёт тщательный подсчет: сколько детей умирает от кори за день и сколько за час — разумеется, с грубыми арифметическими ошибками, куда же без них.
“800 тысяч!” - разносят по всем углам национальные телеканалы и популярные сайты. Страшные цифры (“триста детских смертей в день, тринадцать в час!”), как вирусная инфекция, проникает в российские СМИ и в публикации белорусских инфекционистов. “Ужас, ужас!” - кричат родители и бегут вакцинироваться, потому что специфического лечения кори не существует - так говорит Минздрав, а он, как известно, просто так врать не будет.
А в это время та самая Всемирная организация здравоохранения, на которую ссылается Минздрав, с гордостью отчитывается о том, что благодаря её героическим усилиям в 2016 году от кори умерли 90 000 человек, и это намного меньше, чем в 2000-м, когда было более 550 000 случаев смерти.
Откуда украинский Минздрав высасывает цифры для своих страшилок, я не знаю, и, честно говоря, знать не хочу. 90 тысяч - тоже немаленькая цифра, если она, конечно правдивая. Дело в том, что никто эти 90 тысяч не обследовал, истории болезни не анализировал и экспертизы не проводил. Это - оценка. Которая имеет привычку меняться задним числом и не соответствовать другим данным той же ВОЗ. Например, ещё десять лет назад я обратил внимание, что “по новым данным ВОЗ” в 1999 году от кори умерли на 120 тысяч человек больше, чем заболели.
Если же не обращать внимания на “оценки” заинтересованных лиц (заинтересованных в грантах и прочем финансировании) и посмотреть фактические цифры, можно увидеть, что сейчас, в разгар мощнейшей вспышки кори последних лет, во всей Европе (от Ирландии и Португалии до Турции и Таджикистана) от этой болезни умерли 37 человек.
Я приношу соболезнования семьям умерших. Каждая смерть - трагедия. Но распространение вранья и нагнетание паники - не лучший способ противодействия инфекции.
Итак, корь. Вирусная инфекция, передается от человека к человеку в основном воздушно-капельным путем. Как для большинства других вирусов, специфического лечения кори не существует. Однако есть утвержденный протокол лечения: больного нужно изолировать, обеспечить постельный режим, обильное питье и шторы на окнах. Для профилактики осложнений рекомендуется витамин А, который содержится в овощах (особенно в моркови), фруктах, рыбе (особенно в рыбьем жире), говяжьей печени, молоке.
Несмотря на то, что от кори не было и нет специфического лечения, за первую половину ХХ века в более-менее развитых странах смертность от этой болезни снизилась в десятки и сотни раз. Это был период, когда значительно улучшался уровень жизни людей, качество и разнообразие питания, становились доступными чистая вода и медицинская помощь. Как результат - корь сама по себе (без лечения и без прививок) перестала быть опасной болезнью.
Вакцина против кори стала доступной только в 1963 году. Врачи и ученые искренне считали, что однократная прививка маленькому ребёнку даст такой же пожизненный иммунитет, как и болезнь. Предполагалось, что достаточно привить 55% детей, тогда начнет работать пресловутый “коллективный иммунитет”, распространение кори остановится и болезнь будет ликвидирована.
Но увы - выяснилось, что 55% охвата недостаточно. Корь не отступала, не отступали и врачи, все повышая и повышая планку. В 2009 году Всемирная организация здравоохранения говорила о том, что для “коллективного иммунитета” необходимо привить не менее 93-95%, В 2012 году речь идёт уже о 95% и выше. В 2018 украинский Минздрав, как всегда, впереди планеты всей - речь уже идёт о необходимости 98% охвата (не спрашивайте, откуда такая цифра, я не знаю).
Казалось бы: 93%, 95% или 98% - невелика разница. Но на самом деле она колоссальная. Дело в том, что коревая вакцина - живая, она содержит ослабленные вирусы, и вводить её можно не всем. За каждым следующим процентом скрываются дети, которым в погоне за хватом отменяют противопоказания, и для которых эта вакцина может оказаться опасной. Поэтому в странах, где действительно заботятся о детях, охвата двумя дозами вакцины против кори в 95% нет и никогда не было. Чтобы не быть голословным: в 2017 году две прививки получили: во Франции - 80%, в Великобритании - 89%, в Канаде - 86%, в США - 94%, в Швейцарии - 89%, в Италии - 86%, в Германии - 93%, в Австрии - 84%.
Отметим: по мнению ученых, даже 100% охват прививками не даст желаемого результата, потому что вакцина против кори не имеет 100% эффективности. Прослойка привитых, но не имеющих иммунитета после прививок, будет всегда, а вирус настолько легко распространяется, что передачу инфекции остановить не удастся.
Ещё одна серьезная проблема: иммунитет после вакцины оказался слабее, главное, менее длительным, чем ожидалось. Болезнь защищала от повторного заражения на всю жизнь. Привитые начинали болеть уже в школьном возрасте. Уже в 80-е годы половина заболевших были привиты.
Для исправления этой ситуации ввели вторую вакцинацию - в нашей стране её делают в 6 лет. Вот теперь, мол, будет пожизненный иммунитет. Но увы - даже двукратное введение не дает долговременной защиты. Как показывают исследования американских ученых, уже через 12 лет (то есть к возрасту 17-18 годам) титры антител снижаются до уровня, который был перед второй прививкой. Отмечу: в этих исследованиях речь идёт о США, то есть о качественных вакцинах, которых правильно перевозили, хранили и вводили.
Как результат - корью, которая традиционно была “детской болезнью”, начали массово болеть взрослые, в том числе дважды привитые. Напрашивается выход - предусмотреть третью вакцинацию, или прививать против кори раз в десять лет, как против столбняка, или вообще ежегодно, как против гриппа. Но увы, увы - научные исследования показывают, что третья прививка не дает заметного эффекта, а все опасности и риски при этом остаются. Поэтому третья вакцинация не рекомендована ВОЗ, не включена в национальные календари прививок, в Украине не предусмотрена даже в случае контакта с больным. Поэтому повторные прививки - не выход, и в дальнейшем количество больных среди привитых взрослых будет, по всей видимости, расти.
И ещё один момент. Прививки от кори сейчас делают трехкомпонентной вакциной КПК, которая также содержит живые ослабленные вирусы краснухи и эпидемического паротита (“свинки”). С вакцинацией против этих болезней, а также с самой трехкомпонентной вакциной, тоже есть проблемы, о которых стоит поговорить особо. Отмечу только, что прививки против этих болезней не являются обязательными по закону, а отдельной (моновалентной) вакцины против кори в Украине нет.
Подведем итоги.
Живая ослабленная вакцина способна формировать иммунитет против кори, благодаря которому вирус не может существовать в организме привитого человека. То есть - чисто теоретически привитый не должен быть носителем и распространителем болезни. Поэтому понятие “коллективного иммунитета” в обществе привитых против кори всё-таки имеет смысл.
Отмечу, это первая (и последняя) из всех обязательных по закону прививок, о которой это можно заявить достаточно уверенно.
Однако на практике всё осложняется. Во-первых, вакцина не является абсолютно эффективной (всегда есть прослойка людей, которые были привиты, но не получили иммунитет). Во-вторых, продолжительность такого иммунитета ограничена, и уже к 17-18 годам значительная часть привитых строго по по календарю (в год и в шесть) молодых людей становятся восприимчивыми к этой болезни. В результате мы имеем нынешнюю ситуацию, когда корь среди привитых стала обычным явлением, а взрослые составляют половину от общего количества заболевших.
С точки зрения противодействия инфекции есть смысл объявлять карантины и разобщать детсадовские, школьные и ВУЗовские организованные коллективы. Это не зависит от того, привиты или не привиты дети в этих коллективах - даже полностью привитые могут заразиться и стать переносчиками инфекции (если иммунитет у них не выработался изначально или ослаб со временем).
Единственные, кто могут не переживать по поводу кори - те, кто перенес эту болезнь раньше. Как я уже говорил, болезнь формирует сильный и продолжительный иммунитет. Переболевшие - самый настоящий и самый надежный “иммунный щит”: они уж точно не заболеют и уж точно никого не заразят.
Однако - парадокс! - даже если ваш ребёнок уже переболел корью, его всё равно не пустят в школу без прививки КПК. Ибо сказано в приказе минздрава: “Перенесенное заболевание корью, эпидемическим паротитом или краснухой не является противопоказанием к прививке”.

В 2015 году вспышка кори в Америке распространилась на несколько штатов и побила рекорд прошлых зафиксированных в 2014 году случаев. В это время СМИ начали активно обсуждать отказ многих людей от вакцинации, а учёные были всерьёз обеспокоены тем, что семьи не прислушиваются к советам врачей и подвергают себя опасности. По их мнению, в случае вспышек таких легко передающихся заболеваний 90-95 % людей должны быть привиты, чтобы сохранить коллективный иммунитет. Так ли это на самом деле?
Корь действительно очень быстро распространяется, кроме того, человек может быть заражён, но не сразу обнаружит симптомы. Однако вакцинация — несовершенная мера для сохранения коллективного иммунитета. Для многих людей это становится оправданием, чтобы отказаться от прививки.
Концепция коллективного иммунитета заключается в следующем: группа людей способна противостоять эпидемии благодаря тому, что достаточное количество людей невосприимчивы к болезни, таким образом у неё нет шансов распространиться. Но возникает вопрос:
Чтобы вычислить это, необходимо посчитать среднее число людей, которые могут быть заражены. Представьте, что один больной человек может заразить двух людей, те в свою очередь передают инфекцию ещё двум и так далее. В результате получаем классический пример быстро распространяющейся эпидемии.
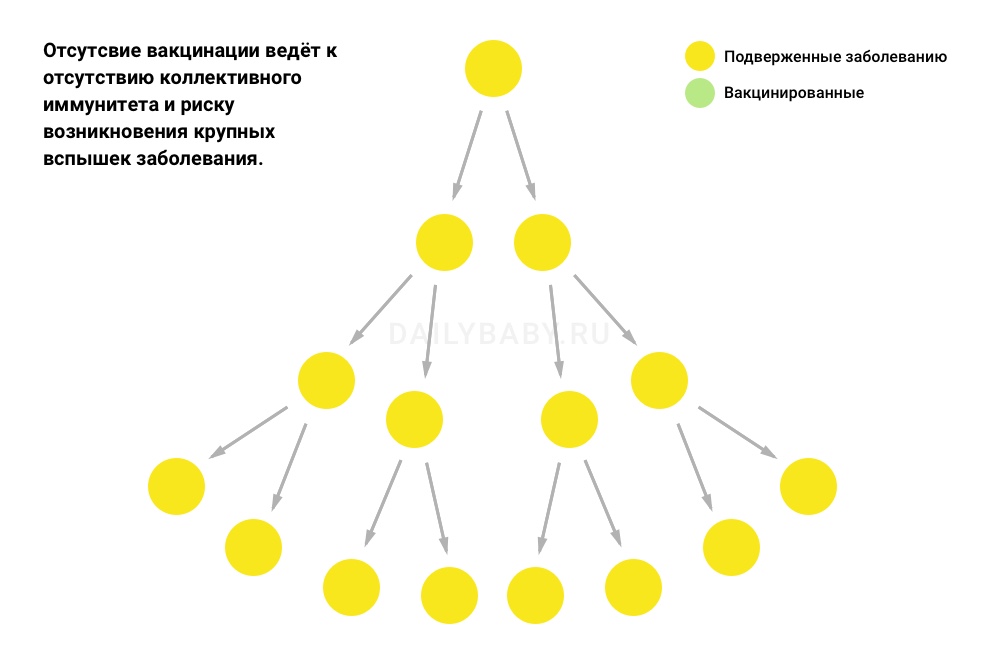
Если вакцинация не проводится, такие заболевания, как корь, быстро распространяются и могут приводить к эпидемиям.
Если мы хотим остановить распространение эпидемии, нам необходимо быть уверенными, что каждый случай заражения повлечёт за собой меньше одной новой инфекции. Получается, что для этого нужно хотя 50% процентов привитых людей. В таком случае только у одного из двух возникает вероятность заразиться.
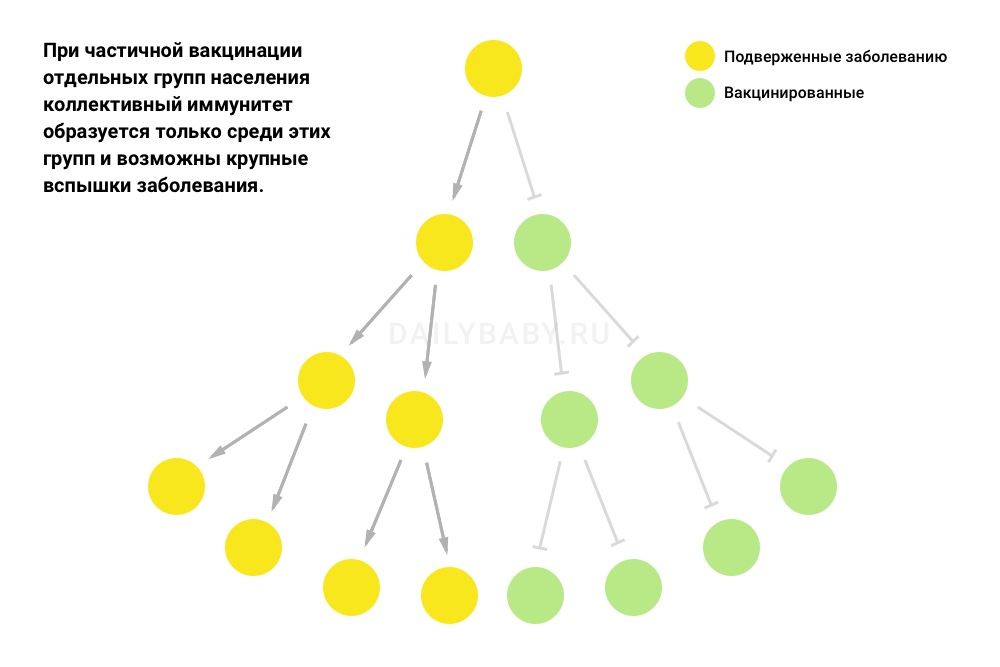
Когда вакцинация не равномерно охватывает все население, а концентрируется в отдельных группах, возможны крупные вспышки заболевания даже при высоком уровне общего охвата прививками.
Для этого необходимо вычислить число распространения эпидемии. Это количество новых случаев заражения, которое влечёт за собой каждый больной человек.
Представьте, что вы находитесь в обыкновенном восприимчивом к болезням коллективе, где один человек может заразить пятерых. В данном случае число распространения эпидемии равно 5. Чтобы предотвратить эпидемию, как минимум 4 человека из этих пяти, то есть 80%, должны пройти вакцинацию. Остальные 20% могут быть всё ещё восприимчивыми к инфекции, но в целом коллектив будет защищен.
Таким образом, если знать число распространения эпидемии, то можно высчитать количество людей, которым необходимо пройти вакцинацию, чтобы сохранить коллективный иммунитет. Так, например, у Эболы и гриппа это число равно двум, у оспы — от 5 до 8, а корь распространяется гораздо быстрее — каждый новый случай может повлечь за собой от 10 до 20 новых.
Заблуждением в подсчёте для коллективного иммунитета может стать тот факт, что вакцинация равномерно распределена между людьми. Однако случаи показали, что количество людей, прошедших вакцинацию, очень отличается в разных странах, регионах и даже школах. Мнения и отношения к вакцинации распространяются в обществе, что в свою очередь может привести к противоположным настроениям в разных коллективах.

Когда охват прививками доходит до определенного уровня, в принципе становится возможным приобретение коллективного иммунитета.
Реальная правда такова: чем дольше общество будет противостоять вакцинации, тем больше эпидемий будет происходить. Вспышки могут возникать даже тогда, когда общество достигнет стопроцентной вакцинации. Если негативные мнения в отношении вакцинации возрастут, то мы столкнёмся с новыми вспышками эпидемий и цепочками заражений. Одной такой цепочки будет достаточно, чтобы болезнь распространилась дальше и вышла за пределы одного коллектива. Решить эту проблему можно, убедив людей в необходимости и безопасности вакцинации.
Здесь следует также учесть, что не все люди могут быть привиты, например, по состоянию здоровья или из-за возраста. Поэтому обществу следует стремиться к 100% охвату вакцинацией среди тех, кто может её пройти. Для того, чтобы не только защитить себя, но и сохранить коллективный иммунитет.
О буханыч Тетяна (США) — д-р философии (PhD) в иммунологии Университета Рокфеллера, училась в Гарвардском и Стэнфордском университетах. Автор книги "Прививочная иллюзия. Как вакцинация разрушает наш естественный иммунитет и что мы можем сделать, чтобы восстановить здоровье" (2012) и многочисленных публикаций о вреде и неэффективности прививок. Несмотря на то, что вспышки таких детских болезней, как корь, были полностью подавлены в некоторых регионах продолжительными усилиями по массовой вакцинации, нам постоянно напоминают, что снижение вакцинированности детей в популяции связано с риском возвращения болезни с потенциально ужасными последствиями для младенцев и людей с ослабленным иммунитетом. Нас также убеждают, что строгое следование календарю прививок предотвратит вспышки и защитит посредством эффекта коллективного иммунитета детей, которые не могут быть привиты.
Несомненно, вспышка может произойти в популяции, не имеющей иммунитета к определённому заболеванию, если в неё попадёт вирус. Но остаётся вопрос, насколько хорошо строгое следование календарю прививок может обеспечить коллективный иммунитет и защитить популяцию от вспышки заболевания.
Идея коллективного иммунитета является не иммунологической концепцией, а, скорее, умозрительным эпидемиологическим представлением, которое теоретически предсказывает успешный контроль над заболеванием или искоренение вируса при условии, что определённый, заранее подсчитанный процент населения приобретёт иммунитет. В научной статье заявляется:
Давнее исследование, которое провёл д-р Э. Хедрик, считается ключевым для теории о лёгкости достижения коллективного иммунитета. Он проанализировал вспышки кори в Балтиморе (штат Мэриленд), повторявшиеся там каждые 2–3 года между 1900 и 1931 годами. Хедрик обнаружил, что перед каждой крупной вспышкой количество детей в возрасте до 15 лет, восприимчивых к заболеванию, составляло порядка 45–50 %. К концу каждой вспышки количество всё ещё восприимчивых детей никогда не падало ниже 32 % 2 . Тем не менее 95–97 % детей переносили корь до достижения 15 лет 3 . По этой причине у взрослых был иммунитет к кори.
Открытие, что немалое число восприимчивых к болезни детей систематически избегает кори при каждой отдельно взятой вспышке, вселило в Службу здравоохранения США оптимизм относительно того, что коллективный иммунитет работает при пороге существенно ниже 100 %. Был сделан официальный прогноз, что уже к 1967 году корь будет быстро искоренена в США посредством достижения и поддержания пороговых значений массовой вакцинацией 4 , которая началась в 1963 году. Этот прогноз не оправдался, и эпидемии кори не прекратились в 1967 году. Представление о том, что основанный на массовой вакцинации коллективный иммунитет легко достижим, оказалось неверным.
Далее концепция коллективного иммунитета эволюционировала в сторону идеи вакцинирования детей против лёгких детских болезней не ради самих детей, а ради защиты уязвимого перед болезнью сегмента общества, состоящего из тех, кому нельзя делать прививки. Например, краснуха не опасна для детей, но опасна для беременных, которые не приобрели иммунитета к ней перед беременностью, угрожая в первом триместре развитием аномалий у плода (врождённая краснуха).
Вероятно, с благим намерением немедленно положить конец опасности врождённой краснухи, в 1970 в городе Каспер (штат Вайоминг) в начальной школе была проведена массовая вакцинация детей против краснухи. Словно в насмешку, спустя девять месяцев после этой прививочной кампании в Каспере произошла вспышка краснухи. Коллективный иммунитет не сработал, и краснухой заболело свыше 1000 человек, включая нескольких беременных, а вот недавно привитые дети краснухой не заболели. По следам этого случая авторы исследования в замешательстве писали:
В то время как существование основанного на прививках коллективного иммунитета ещё только предстоит доказать, существует огромное число доказательств противного. Только в одной статье Поланда и Джекобсона (1994) 6 сообщается о 18 различных вспышках кори в Северной Америке в школах с высоким процентом привитых детей (от 71 до 99,8 %). Во время этих вспышек от 30 до 100 % заболевших детей были привиты от кори. В статьях по эпидемиологии описываются и многие другие подобные вспышки этой болезни, случившиеся после 1994 года.

После этого эндемическая корь пропала из Северной Америки, но в 2011 году в Квебеке случилась вспышка завезённой кори — самая крупная за период после введения нового графика, — при том что 95–97 % населения в эру двойной прививки от кори было от неё привито. Если двойная прививка недостаточна для преодоления прививочных неудач раннего возраста и для гарантии труднодостижимого коллективного иммунитета, следует ли нам ждать политики трёх (или, может, четырёх) прививок вакциной MMR, чтобы посмотреть, поможет ли это коллективному иммунитету? Или вместо этого нам следует пересмотреть саму концепцию коллективного иммунитета?
Некоторую важную информацию о противовирусном иммунитете можно получить из экспериментов на лабораторных животных. Оксенбейн и др. (2000) 7 провели опыты на мышах, сравнив эффект введения двух препаратов вируса везикулярного стоматита. Они иммунизировали мышей либо немодифицированным (живым) вирусом, либо вирусом, инактивированным ультрафиолетом, что лишало вирус способности к самовоспроизведению (убитый вирус). Затем исследовалась сыворотка крови у иммунизированных животных из этих двух групп на потенциал нейтрализации вируса стоматита (на способность вируса инфицировать живые клетки) в течение 300 дней после иммунизации.
Инъекция препарата живого вируса делала сыворотку на длительный период времени способной нейтрализовывать вирус, и эта способность без ощутимого снижения сохранялась на протяжении всего исследования. Напротив, инъекция убитого вируса приводила к образованию намного более низкого титра антител, нейтрализующих вирус. Титры достигали пика в сыворотке через 20 дней после вакцинации и затем быстро исчезали, уходя к моменту окончания исследования ниже пределов чувствительности теста на нейтрализацию.
Вывод из этого эксперимента был следующим: при иммунизации животных процедура, ослабляющая или инактивирующая вирус, снижает также способность вызывать появление долгосрочных титров нейтрализующих антител.
Защитный порог для титров, нейтрализующих вирус кори антител в сыворотке, можно оценить по исследованию кори, проведённом в Бостонском университете Ченом и др. 8 Последующее исследование Ле Барона и др. 9 также оценивает время, требуемое для снижения титров антител, ниже защитного порога после повторной вакцинации от кори. Рассмотрим эти два исследования.
В 1990 году, примерно за месяц до того, как университетский городок столкнулся со вспышкой кори, в Бостонском университете для студентов проводился День донора. Благодаря этому удачному совпадению исследователям удалось получить доступ к анализам крови многих как заболевших, так и не заболевших студентов. Титры сывороточных нейтрализующих антител к кори таким образом были получены за месяц до контакта с корью и через два месяца после него. Титры антител (имевшиеся благодаря вакцинации студентов в детстве) могли быть соотнесены со степенью нынешней защиты от кори по трём группам: (1) заболевание не определяется, (2) серологически подтверждённая коревая инфекция с изменённым течением или (3) полноценная клиническая корь. Между прочим, 7 из 8 студентов, заболевших полноценной клинической корью, оказались привиты от неё в детстве, некоторые дважды.
Выводы из исследования Бостонским университетом вспышки кори были следующие:
- У всех ранее привитых студентов, перенёсших полноценную корь, нейтрализующие титры антител к кори до контакта с вирусом были ниже 120.
- 70 % студентов, чьи титры до контакта с вирусом были между 120 и 1052, перенесли серологически подтверждённую коревую инфекцию, но поскольку их изменённые симптомы не подходили под определение случая клинической кори, во время вспышки они не попали в группу заболевших.
- Студенты, у которых титры до контакта с вирусом были выше 1052, были по большей части защищены и от типичной клинической болезни, и от инфицирования вирусом.
Другое исследование, проведённое Ле Бароном и др. (2007), имело своей целью определить длительность существования нейтрализующих вирус кори титров после второй ревакцинации MMR. В исследовании принимали участие несколько сот здоровых американских детей европеоидной расы из сельских районов, свободных от вспышек кори в течение времени исследования.
Исследование показало, что примерно у четверти детей из этой группы появлялись относительно высокие сывороточные титры в ответ на вакцинацию MMR. Остальные реагировали на ревакцинацию умеренно, при этом некоторые почти не реагировали. И хотя это конкретное исследование не могло сравнить титры нейтрализующих антител к кори у привитых и имевших естественный иммунитет, исследование Ито и др. (2002) ранее показало, что титры нейтрализующих антител к кори, полученные в результате вакцинации, примерно в 9 раз ниже, чем вызванные природной инфекцией 10 . Таким образом, даже те, кто сравнительно хорошо отреагировал на коревую вакцину, всё равно не дотягивают до уровня нейтрализующих антител, приобретаемого после природной инфекции.
Титры сыворотки у всех привитых детей, вне зависимости от их уровня — высокий, средний или низкий, — достигали своего пика через месяц после ревакцинации, затем падали в течение следующих 6 месяцев до уровня перед ревакцинацией и затем продолжали постепенно снижаться в течение следующих 5–10 лет наблюдения. Только у четверти детей (у тех, у кого были максимальные титры) через 10 лет после ревакцинации, проведённой в возрасте 5 лет, уровень антител был выше 1000 единиц. Эта группа к подростковому возрасту будет, скорее всего, защищена от коревой инфекции.

Корь была завезена школьным учителем, вернувшимся из краткой весенней поездки за границу (сам он был привит от кори в детстве), и болезнь быстро распространилась, охватив свыше 600 человек, среди них 21 младенца. Вспышка длилась полгода. Почти половина заболевших были привиты дважды. Впечатляющая доля двукратно привитых среди заболевших была установлена только благодаря активному поиску, проведённому де Серре и др. С другой стороны, пассивное наблюдение привело к значительному занижению числа сообщений о заболевании дважды привитых, что исказило официальную статистику.

О постепенном угасании защитного эффекта прививки говорит и то, что по мере взросления дважды привитых детей среди них увеличивается заболеваемость. Дважды привитые и заболевшие корью в возрастной группе от 5 до 9 лет составляют только 4,1 %, в то время как в группе от 10 до 14 лет их уже 18 %, а в группе от 15 до 19 лет — 22 %. Данное исследование не оценивало, сколько ранее привитых в итоге заболели корью с модифицированным клиническим течением, а потому они не вошли в статистику заболеваемости, хотя и распространяли вирус.
Результаты данного исследования продемонстрировали, что во время вспышки кори в Айове в 1970-х годах, затронувшей как привитых, так и не привитых детей, незаболевшие привитые дети, вероятно, не заражали корью своих младших братьев и сестёр дошкольного возраста, многие из которых сами могли быть недавно привиты и, следовательно, в любом случае не были восприимчивы к кори во время обсуждаемой вспышки. Были ли привиты младшие братья и сёстры, в исследовании не было определено (или не сообщалось). Любопытно, что данные этого исследования показывают, что незаболевшие непривитые дети также не заражали корью своих младших братьев и сестёр дошкольного возраста с неуказанным прививочным статусом. Отсюда ясно, что прививочный статус не является прогностическим фактором передачи вирусной инфекции.
Недавнее исследование по следам вспышки кори в 2011 году в Нью-Йорке ясно показало, что дважды привитые взрослые могут быть заразны для окружающих 13 .

Давайте теперь вспомним, что пропагандируемая цель достижения коллективного иммунитета посредством максимальной вакцинации населения заключается в том, чтобы быстро пресекать любые вспышки безобидных детских инфекционных болезней, чтобы уязвимые, но не получающие прививки члены общества (младенцы или люди, принимающие иммунодепрессанты) могли быть защищены от болезни, опасной только в их возрасте или с их иммунными проблемами. Согласно очень приблизительным теоретическим расчётам, для предотвращения вспышки болезни необходимо, чтобы у 70–95 % популяции был настоящий иммунитет к заболеванию, то есть она должна быть устойчивой к вирусной инфекции, а не просто защищена от развития симптомов, которые соответствуют общепринятому клиническому описанию заболевания. Тем не менее даже стопроцентная вакцинация населения в лучшем случае обеспечивает этой невосприимчивостью четверть популяции на период свыше десяти лет. Отсюда очевидно, что прочный коллективный иммунитет не может быть достигнут в долгосрочной перспективе посредством детской вакцинации вне зависимости от степени охвата популяции прививками.
Является ли ревакцинация решением проблемы исчезающего прививочного иммунитета к кори
Типичные вариации в генофонде (т. е. в личном иммуногенетическом профиле) влияют на то, насколько эффективно вакцины обрабатываются и презентируются иммунной системе для выработки антител. Это может быть одной из причин, почему только часть здоровых детей хорошо реагирует на прививку (т. е. начинает производить и сохраняет в течение многих лет на относительно высоком уровне титры нейтрализующих антител к кори), в то время как другие здоровые дети слабо реагируют на прививку. Будет ли эффективна ревакцинация носителей иммуногенетических профилей, не способствующих активной выработке антител в ответ на коревую вакцину, для исправления их наследственно слабой реакции на прививку? Исследование, которое говорит о тщетности такой стратегии, основано на наблюдениях, обобщённых доктором Грегори Поландом:
Ответ очевиден: слабо реагирующие на коревую вакцину слабо реагируют и на ревакцинацию и не могут спасти коллективный иммунитет. Почему же медицинский истеблишмент, располагая этими данными, настаивает, что коллективный иммунитет возможен, если прививки будут делаться строже и чаще? Почему ради недостижимой идеи наши традиционные педиатры и чиновники здравоохранения преследуют семьи, выбравшие защищать своих детей от потенциального вреда прививок или укреплять их здоровье через натуропатические методы, не связанные с прививками?
Медико-биологическое убеждение, что дети, освобождённые от прививки, представляют собой угрозу обществу в силу неучастия в коллективном иммунитете, нелепа, потому что даже вакцинация всех до единого детей по требуемому календарю прививок не может обеспечить вожделенного коллективного иммунитета. Пришло время освободиться от нетерпимости в отношении тех, кто оформляет отвод от прививок для своих детей. Вместо этого следует сфокусировать внимание на итогах кампаний по массовой вакцинации.

Массовая вакцинация прекращает вспышки эндемической болезни посредством удаления вируса, циркулирующего в популяции, вместо того чтобы создавать постоянный иммунитет у привитых. Тем не менее вирусные заболевания хотя и стали во многих странах реже, не искоренены во всём мире. Элиминация контакта с вирусом в отдельно взятом регионе — в то время как вирус присутствует в других регионах — едва ли хорошая новость. Увеличение числа прививок детям — мера контроля над болезнью, приводящая со временем к тому, что всё наше взрослое население (а ещё важнее — младенцы) становится всё беззащитней перед лицом не полностью искоренённого вируса, который может быть легко завезён.
Почему органы здравоохранения с таким усердием цепляются за обречённую на провал авантюру неодновременного искоренения вируса
Хотя и с опозданием, но приходит теоретическое признание эпидемиологической катастрофы, к которой мы движемся:
Медицинский истеблишмент всё понял наоборот. На самом же деле это не дети с отводом от прививок ставят под угрозу здоровье всех нас, а последствия длительной массовой вакцинации. Когда же медицинский истеблишмент (и СМИ) начнут уделять внимание долгосрочным последствиям массовой вакцинации, вместо того чтобы поспешно и несправедливо обвинять в каждой вспышке непривитых?
Читайте также:


