Герпетический панариций у ребенка
Кожа на руках у ребенка очень нежная и тонкая. Она легко травмируется, давая возможность болезнетворным организмам проникать внутрь.
Иммунитет у малыша еще очень слабый и справиться самостоятельно с агрессивной атакой инфекции не способен. Поэтому у ребенка панариций является наиболее распространенным заболеванием, поражающим пальцы на руках и ногах.

Причины болезни
Панариций - это патология, возникающая в результате инфицирования патогенными микроорганизмами тканей пальцев. В народе это заболевание называют волос или ногтееда. Патология формируется, когда стафилококк, стрептококк или другая патогенная микрофлора попадает в мягкие ткани.
Панариций пальца у ребенка развивается из-за травмирования. Занозы, царапины и ушибы - это явление довольно распространенное во время детских игр. Кроме того, малыши нередко грызут ногти и не всегда соблюдают правила гигиены.
Особое строение соединительной ткани в пальцах и плотные сухожильные тяжи способствуют проникновению инфекции вглубь. Существует огромный риск, что она поразит суставы и кости. Из-за этих особенностей строения ткани скапливающийся экссудат находится под значительным давлением в замкнутых полостях. Это вызывает сильную боль, сжимание кровеносных сосудов и постепенный некроз. В запущенных случаях инфекция поражает все ткани пальца, и он теряет свои функции. Иногда заболевание заканчивается ампутацией.
Особую опасность панариций на пальце у ребенка представляет в том случае, если малышу еще нет года. Его неокрепшая иммунная система не в состоянии дать необходимый отпор инфекции, и она развивается стремительно. Если вовремя не принять меры, возникают серьезные осложнения.

Итак, патология развивается, когда в ткани пальца попадает инфекция. Способствовать этому могут следующие факторы:
- Неправильное обрезание ногтей.
- Занозы, которые дети часто загоняют в песочницах.
- Привычка малышей сосать пальцы и грызть ногти.
- Ожог или переохлаждение.
- Антисанитарные условия.
- У грудничков - внутриутробное инфицирование вирусами или бактериями. А также наличие врожденных аномалий.
- Аутоиммунные заболевания.
- Кишечная инфекция.
Причиной панариция на ноге ребенка становятся неудобная обувь, грибковые заболевания стоп, неправильно сделанный педикюр, а также предрасположенность к врастанию ногтя.
Виды патологии
Существует несколько видов панариция. Они различаются глубиной поражения ткани и местом локализации. А также причиной, вызвавшей воспаление.
Врачи различают такие виды патологии:
- Кожный. Гной начинает накапливаться под эпидермисом, образуя пузырь, в большинстве случаев наполненный мутной жидкостью с примесями крови. Развитие сильных болей эта разновидность патологии не провоцирует, чаще возникает небольшое жжение. Кожа около пузыря краснеет. Но если он начинает увеличиваться, это говорит о том, что инфекция распространяется вглубь.
- Герпетический. Патология не проявляет себя в течение длительного времени. Ребенок начинает ощущать боль сразу, как только формируется пузырь. Причина патологии - инфицирование вирусом герпеса. Вскрывать пузырь нельзя. Это поможет вирусу распространиться на соседние здоровые ткани.
- Околоногтевой. Инфекция локализуется около края пластины. В этом месте панариций у ребенка может возникнуть вследствие некачественного маникюра.
- Подногтевой. Болезнь поражает ткани, которые находятся под пластиной. Провоцирует развитие патологии заноза, которая попала под ноготь.
- Подкожный. Инфекция поражает глубокие слови дермы. Из-за этого гною сложно выйти наружу, и он распространяется вглубь.
- Костный. В большинстве случаев диагностируется при открытых переломах.
- Суставный. Причиной нагноения может быть открытая рана или осложнение подкожного панариция. Болезнь поражает сустав, который соединяет фаланги пальца. Резкая боль появляется при движении и пальпации.
- Костно-суставный. Инфекция проникает в глубокие слои. В гнойный процесс чаще всего вовлекаются концы межфаланговых суставов.
- Сухожильный. Относится к самым тяжелым видам патологии. Функции кисти нарушаются, пораженный палец может находиться только в согнутом положении. При попытке его разогнуть возникает сильная боль.

Возможные осложнения
Родители должны обратиться за помощью к врачу сразу, как только они заметили у ребенка панариций пальца на руке или ноге. Промедление грозит развитием следующих опасных осложнений:
- воспаление лимфатических узлов и сосудов;
- сепсис;
- тромбофлебит;
- гнилостное поражение костей;
- миозит;
- флегмона кисти;
- общее заражение крови.
Вероятность развития таких грозных осложнений не должна пугать родителей. Своевременное обращение к врачу позволит быстро остановить развитие патологии. В том случае, если консервативная терапия окажется неэффективной, воспаление можно будет купировать при помощи оперативного вмешательства.
Симптомы
Патология развивается довольно быстро. Сначала появляется отечность и гиперемия в месте поражения. Если меры не будут предприняты на этом этапе, сформируется болезненный пузырь с гнойным содержимым. Откладывать лечение в этом случае очень опасно.
Симптомы панариция у ребенка во многом зависят от конкретного вида патологии. Но существуют и общие признаки, характерные для всех типов этого заболевания:
- Палец отекает, а кожа краснеет. Когда нагноение усугубляется, она меняет свой оттенок на синюшный.
- Пораженная область сильно болит, в ней ощущается пульсация.
- Ограничивается подвижность пальца. Сгибание может вызывать невыносимую боль.
- Повышается температура.
Диагностика
Лечение панариция на руке у ребенка проводится только после того, как заболевание точно диагностировано. В большинстве случаев врачу достаточно визуального осмотра. Доктор также проверяет реакцию на пальпацию пораженного места у грудничков. Дети, которые уже умеют разговаривать, рассказывают, что и как у них болит.
В случае, когда доктор подозревает, что процесс распространился глубоко в ткани, он может назначить дополнительное обследование:
- рентгенографию;
- общий анализ крови;
- УЗИ.
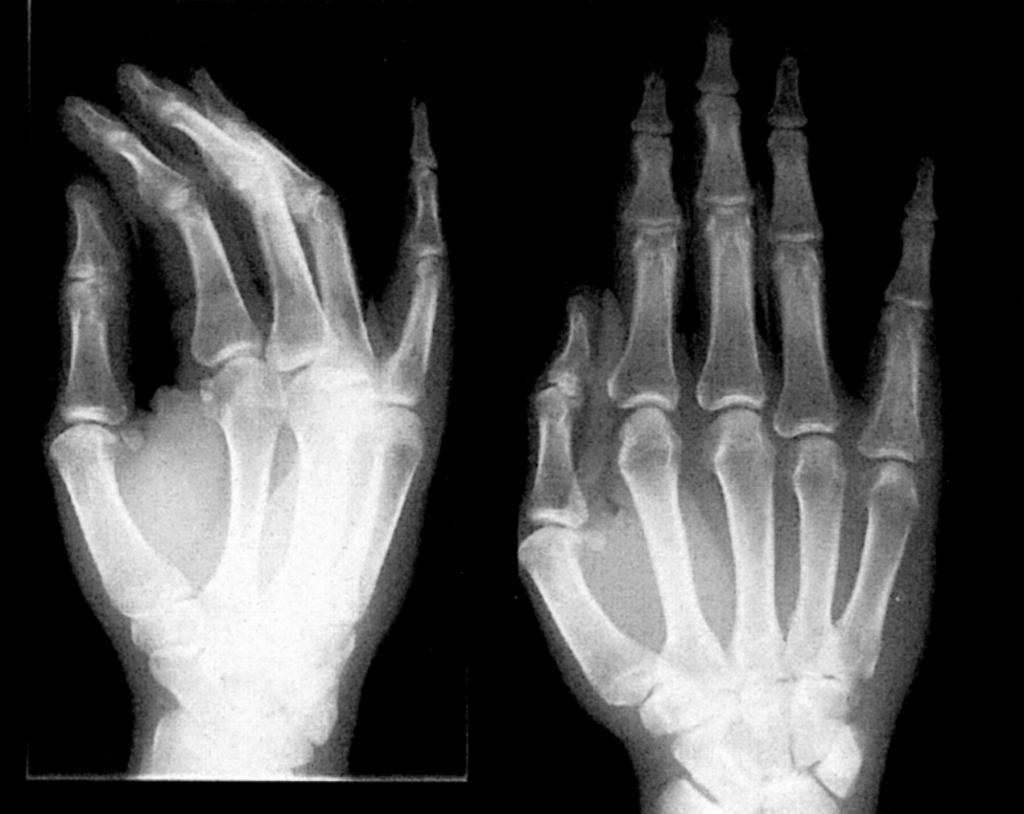
После получения всех результатов врач принимает решение о способе лечения.
Аптечные мази
У детей чаще всего развивается подкожный, около- или подногтевой вид патологии. Если болезнь была выявлена на раннем этапе, с ней можно бороться с помощью доступных аптечных мазей. Лечение панариция у ребенка осуществляется с помощью таких средств:
- Мазь Вишневского. Считается наиболее эффективным средством. Мазь быстро блокирует воспалительный процесс и способствует вскрытию гнойника. Ее наносят на пораженный участок и фиксируют повязкой. Процедуру выполняют дважды в сутки.
- Ихтиоловая мазь. Препарат способствует выходу гнойника и снимает воспаление. Наносится трижды в день до момента выздоровления.
- Мазь "Левомеколь". Перед нанесением препарата больной палец рекомендуется распарить в ванночке с умеренно горячей водой. Затем накладывается компресс с мазью, который необходимо менять дважды в день. Лекарство можно использовать после вскрытия гнойника до полного выздоровления.
- Тетрациклиновая и цинковая мази. Пораженную область смазывают до шести раз в день, чередуя препараты.
Компрессы
Компрессы и различные примочки позволяют бережно и безболезненно вылечить панариций на руке у ребенка. Держать их необходимо в течение длительного времени. Если есть возможность, вытягивающий гной компресс рекомендуется оставлять на ночь и менять на новый с утра.
Наиболее эффективные рецепты, которые позволяют быстро справиться с патологией на начальных стадиях ее развития:
- "Димексид". Раствор смешивается с водой в соотношении 1 к 4. Восьмислойная марля смачивается в готовой смеси и накладывается на пораженный участок. Сверху компресс покрывается полиэтиленом и фиксируется бинтом. Процедуру следует повторять до пяти раз в день.
- Касторовое масло. Его нужно подогреть на водяной бане до температуры 38-39 градусов. Обильно смоченный кусок марли наложить на пораженный участок и утеплить. Компресс рекомендуется оставить не менее, чем на два часа.
- Несколько раз в течение дня прикладывать к пораженному участку кашицу из листьев алоэ или каланхоэ.
- Среднюю луковицу испечь в духовке. Теплую мякоть использовать для компресса. Повязку можно сменить не раньше, чем через пять часов.
- Пропустить через пресс несколько зубчиков чеснока и смешать их с измельченным луком. Кашицу использовать в виде компресса.
Ванночки
Горячие ванночки с различными добавками хорошо снимают воспаление, обеззараживают и способствуют скорейшему выходу гноя. С их помощью можно быстро вылечить панариций на пальце ноги у ребенка. Такой способ терапии подходит малышам, которые не желают долго ходить с компрессами.
Для лечения панариция применяются такие ванночки:
- Чайную ложку спиртовой настойки календулы или эвкалипта растворяют в 500 мл горячей воды. Ванночка должна быть горячей, но не обжигать кожу малыша. Длительность процедуры составляет 10 минут. Ее рекомендуется повторять три раза в день.
- Чайную ложку соды смешивают с таким же количеством морской соли и растворяют в стакане горячей воды. Длительность процедуры - 20 минут.
- Головку чеснока пропускают через пресс и заливают стаканом воды, температура которой составляет 80 градусов. Через пять-семь минут, когда жидкость немного остынет, нужно погрузить в нее палец на несколько секунд. Процедуру следует повторять до того момента, пока вода не остынет.
- Столовую ложку натурального сока чистотела заливают двумя стаканами кипятка. После того как вода остынет, в нее погружают палец на 30 минут.
Лечение антибиотиками
Негативное влияние этих лекарств на человеческий организм известно всем. Но в некоторых случаях лечение панариция пальца у ребенка невозможно без применения антибиотиков. К ним прибегают, когда инфекция начала распространяться на близлежащие ткани.
В том случае, если нагноение спровоцировали стафилококковые или стрептококковые бактерии, врач может назначить такие препараты:
Для лечения панариция, развитие которого было спровоцированное грибком, применяются антимикозные средства. Кроме этого, доктор может назначить прием иммуномодуляторов, которые помогут организму бороться с инфекцией.
Хирургическая операция
В некоторых случаях применения мазей, компрессов, ванночек и даже антибиотиков бывает недостаточно для того, чтобы победить инфекцию. Тогда для лечения панариция у ребенка показана операция. Под местной анестезией, а иногда и под общим наркозом, врач вскрывает гнойник.
Хирург удаляет омертвевшие ткани и дренирует жизнеспособные. При необходимости вводит в глубокие слои эпидермиса антибиотик. После этого дезинфицирует разрезы, проверяет ткани на наличие свищевого хода и делает перевязку. Кроме этого, назначает курс общей и местной антибиотикотерапии.
Профилактика
Панариций у ребенка - это патология, которая легко поддается профилактике. Чтобы уберечь малыша от развития заболевания, необходимо придерживаться следующих правил:
- Будущая мама должна следить за своим здоровьем во время беременности. Избегать всех тех факторов, которые могут провоцировать развитие внутриутробных патологий.
- Регулярно мыть руки малышу и стричь ногти.
- Укреплять иммунитет ребенка.
- Регулярно проходить осмотры у педиатра.
- Своевременно лечить все детские болезни.
- Грудничка брать только чистыми руками.
Герпес на руках сигнализирует о неполадках в организме, поэтому нельзя игнорировать болезнь. Проанализируем особенности заболевания, характер симптомов, какие лекарства помогают от вирусной инфекции.
Возбудитель герпеса на руках
Герпес провоцируется вирусом семейства Herpesviridae. В отличие от бактериальной инфекции имеет ДНК.

Вирусологии известны 8 типов вируса простого герпеса (ВПГ). Возбудителем инфекции на руках является 3 штамма вируса:
- ВПГ тип 1. Вызывает герпетическую простуду на коже и слизистой носогубной зоны. На руках и пальцах проявляется редко.
- ВПГ тип 2. Поражает половые органы. Переходу болезни из первичного очага на руки способствует сам человек.
- ВПГ тип 3 (Varicella zoster). Провоцирует ветряную оспу и опоясывающий лишай.
При благоприятных условиях на верхних конечностях могут проявляться и остальные типы герпесвируса.
Пути инфицирования герпесом:
- Первичный. Заражение осуществляется через кожу рук при непосредственном контакте человека с носителем герпеса (рукопожатие).
- Вторичный. Типично для ВПГ 1 и 2 типа, когда у человека имеется губная или генитальная инфекция.
- Распределение вирусных агентов по всему организму. Наблюдается при ослабленной иммунной системе или системных заболеваниях в организме.
Виды герпетического поражения рук
В организме человека способны присутствовать одновременно разные типы герпеса. Обычно инфекционные процессы ничем себя не проявляют, но при удобном случае переходят в активную фазу, возникая в виде сыпи и воспаления на кожном покрове.
Виды герпесвируса на руках:
- Герпетический панариций. В основном затрагивает пальцы рук. Болезненное состояние в 60 % случаев провоцируется ВПГ 1 типа.

- Пузыри с жидкостью. Симптоматика схожа с аллергическими высыпаниями. Вызываются ВПГ 2 типа.

- Опоясывающий лишай. Характерно для грудной клетки и поясницы. Появление опоясывающего лишая на руке указывает на бурное распространение болезни.

Вирус герпеса способен проникать в кровеносные сосуды, затрагивая кровяные клетки, негативно влияя на периферическую и центральную нервную системы, ткани печени.
Повышенному риску герпетической инфекции на руках подвергаются:
- стоматологи, гинекологи;
- спортсмены контактного спорта (борьба, регби, бокс);
- люди, ведущие неразборчивые половые связи;
- дети с герпесом на губах, постоянно тянущие пальцы в рот.
С какими видами высыпаний можно перепутать герпес на руках?
Герпетическую инфекцию легко спутать с другими кожными проблемами:
- укусы насекомых;
- ожоги;
- аллергия;
- поражение кожи бактериями, грибком;
- вирусные инфекции другой этиологии;
- химические, токсические, механические травмы кожи.
Причины развития герпеса на руках
Появление герпетических очагов на руках провоцируется различными факторами:
- травма рук, пальцев;
- ослабление местного или общего иммунитета;
- простуда острой формы;
- обострение хронических болезней;
- сильное переохлаждение рук;
- постоперационный период;
- физическая или умственная усталость;
- истощение нервной системы;
- резкие перепады наружной температуры;
- перенос герпеса с половых органов, рта на руки.
Присутствующий у человека генитальный или губной герпес не способен к самостоятельной миграции. Распространению болезни на руки и пальцы способствует сам человек, когда дотрагивается до инфицированных частей тела.
Особенности заражения у детей
Герпес на руках в детском возрасте вызывается внутренними или внешними причинами:
- Иммунитет детей возрастом до 3 лет легче справляется с атакой инфекции. В организме присутствуют антитела, полученные от матери. Появление болезни на верхних конечностях говорит об ослаблении иммунной системы.
- Дети постарше заражаются вирусом через загрязненные игрушки и немытые руки при контакте с носителем болезни, непроизвольно перенося зараженный биоматериал на здоровые участки кожи.
- Внутриутробное заражение ребенка наблюдается, если женщина до наступления беременности являлась носителем герпеса. Инфицирование плода осуществляется через пуповину либо в момент родов.

Герпетической инфекции на верхних конечностях чаще всего подвержены дети:
- Склонные к частому проявлению губного герпеса. Привычка постоянно засовывать пальцы в рот ведет к развитию инфекции на руках.
- После переохлаждения или перегрева. Подобные состояния провоцируют активность вируса. Следует одевать ребенка в соответствии с погодными условиями.
На руках у детей встречаются и другие типы герпесвируса:
- Третий. Проявляется в виде ветряной оспы.
- Пятый (цитомегаловирусная инфекция). Герпетическое заболевание врожденного характера, спровоцированное ВПГ 5 типа, в 60-80 % ситуаций образуется в виде петехий, представляющих собой мелкие кровоизлияния.
- Шестой и седьмой. Вызывают фиктивную краснуху (экзантема, розеола детского типа). Болезнь проявляется точечной сыпью по всему телу и нуждается в дифференциальной диагностике, для исключения истиной краснухи.
Симптомы заболевания
У взрослых и детей заболевание протекает с обширной симптоматикой. Характер признаков зависит от фазы течения болезни.
- зуд;
- отечность;
- жжение;
- повышенная температура;
- покраснение кожи;
- болезненность в области высыпаний.
Второй этап наступает на 2-3 день:
- образование в межпальцевой области, на внутренней стороне рук и локтевом углублении болезненных пузырьков с жидкостным включением;
- соединение волдырей в крупные везикулы, при повреждении образуются ранки.
У детей высыпания имеют вид розеол (безболезненные плоские гиперемированные вкрапления диаметром 3-5 мм) или небольших сильно зудящих пузырей (везикул) размером до 5 мм с серозной жидкостью внутри.
Ребенок становится беспокойным, непроизвольно расчесывая волдыри. Происходит вторичное инфицирование кожи. Кожная поверхность отекает и пропитывается жидкостью пузырей или покрывается сухой коркой.
Нельзя прокалывать пузыри, пытаясь убрать содержимое. Жидкость способна распространять вирус на здоровые участки кожи.
Третий этап проявляется спустя 3-4 дня:
- лопаются пузыри;
- вытекает жидкая субстанция.
- подсушивание пузырей;
- образование корки;
- обновление кожи.
Если болезнь осложняется, на 1-2 пальцах либо ладони образуются панариции – признак острого гнойного воспаления тканей пальцев.
Тяжелое течение болезни сопровождается устойчивым болевым синдромом (миалгия, невралгия и покалывание) и симптоматикой интоксикации организма (гипертермия, головная боль, ухудшение самочувствия, повышенная нервозность).

Локализация
У взрослого человека заболевание проявляется на таких участках верхних конечностей:
- Часто. На пальцах и промеж пальцами. Чаще всего поражается зона ногтей и латеральные фаланги.
- Редко. Ладони и тыльная сторона кисти.
- Очень редко. Кожа локтей, предплечья и плечи.
В зависимости от типа инфекции, болезнь может задевать не только руки, но и другие части тела:
- сыпь распространяется по направлению периферических нервных волокон, вызывая кожную реакцию по всему телу;
- инфекция выступает на руках с последующим системным поражением других участков тела и органов.
Диагностика
Герпетическая инфекция на руках нуждается в обширной диагностике, что позволяет с точностью установить тип возбудителя, оценить состояние иммунитета больного человека.
Для этого назначается:
- соскоб образца пораженного участка кожи;
- тестирование внутреннего содержимого пузырей;
- общий анализ крови и мочи;
- иммунограмма (исследование венозной крови).
Проводятся специальные тесты крови:
- РИФ. Исключает наличие сифилиса.
- ПЦР-анализ. Уточняет тип возбудителя, устанавливает величину его концентрации в организме.
- ИФА. Выявляет антитела к агентам герпеса.
Методы лечения
При признаках герпеса на руках необходимо посетить дерматолога. При заболевании практикуется комплексный лечебный подход в двух направлениях:
- угнетение активности инфекции;
- повышение защитных функций организма.
От герпеса на руках прописываются препараты различных форм – гели, мази, инъекции, таблетки разной медикаментозной группы:
- Противовирусные. Назначаются в первую неделю лечения. Оказывают прямое влияние на инфекцию, результативно купируя боль, покраснение и зуд (Ацикловир, Валацикловир, Зовиракс, Ацигерпин, Медовир, Виворакс).
- Иммуностимуляторы. Улучшают качество иммунитета (Интерферон, Виферон).
- Антигистаминные. Снимают ощущение зуда, проявляют успокаивающий эффект (Тавегил, Диазолин и Супрастин).
- Обезболивающие. Купируют болезненный дискомфорт. Назначаются наружные средства, содержащие лидокаин или бензокаин (Лидокаин, Луан, Гепариновая мазь).
- Противовоспалительные. Устраняют интенсивность воспалительного процесса (Галавит, Циклоферон).
- Антибиотики. Показаны при присоединении инфекции бактериальной природы (Амоксиклав, Цефуроксим, Зиннат).
- Антисептики. Оказывают местное антисептическое действие (Мирамистин, Хлоргексидин, Фукорцин, зеленка, йод).
Длительность терапевтических мероприятий – не меньше 20 дней. В период лечения нужно придерживаться личной гигиены, пить витаминные препараты, правильно питаться.
Нетрадиционная медицина предлагает множество нестандартных способов лечения герпетических высыпаний на руках.

Особо высокий целебный эффект оказывают:
- Мед. Снимает боль, заживляет и ускоряет восстановление тканей:
- Мед в сочетании со стрептоцидом. Измельчите 1 таблетку стрептоцида и соедините с 1 ч. л. жидкого меда. Полученную массу переложите на бинт и прикладывайте на 15 минут к больному месту 4-5 раз в день.
- Мед и масло пихты. Смешайте компоненты в равных пропорциях, нанесите на пораженную кожу на 10 минут 1 раз в день. Остатки лекарства осторожно удалите ватным тампоном.
- Цветы арники. Оказывается обезболивающее действие. Отмерьте 3 ст. л. сухих цветов растения, залейте 500 мл кипятка, выдержите на слабом огне 10 минут, дайте настояться 2 часа, профильтруйте.
Смочите марлю и прикладывайте на пораженную кожу на 15 минут 3 раза в день. - Мумиё и календула. Цветы календулы в сочетании с мумиё проявляют противомикробные, анальгезирующие, дезинфицирующие и заживляющие свойства.
Возьмите 1 ст. л. соцветий календулы, залейте 50 мл горячей воды, выдержите под закрытой крышкой 1 час. Процедите и добавьте 3 таблетки мумиё. Протирайте средством зудящие места или накладывайте компресс на 15 минут. - Эфирные масла. Хороший результат при герпетической инфекции проявляют эфирные масла пихты, бергамота, облепихи, эвкалипта, чайного дерева и лапчатки.
Одну часть любого масла разбавьте оливковым или кокосовым маслом (3 части), нанесите на больные участки или используйте для ванночек. - Чистотел. Заживляет, купирует боль и зуд, снимает воспаление. Соком свежего растения смазывайте волдыри 3 раза в день. Каждая процедура состоит из 3 циклов: нанесите на больные места сок 5 раз с интервалом в 3 минуты. После каждого цикла обработайте кожу смягчающим кремом.
- Чеснок. Угнетает активность инфекции. Измельчите до кашеобразного состояния 3 зубка чеснока, добавьте 2 ч. л. сливочного масла, перемешайте, обработайте пораженные места. Процедуру делайте 3 раза в день.
Возможные последствия и осложнения
При неосложненной форме болезни прогноз всегда благоприятный. Продолжительность течения недуга – 2-3 недели с абсолютным исчезновением корочек.
Если недуг затягивается, есть вероятность следующих осложнений:
- Слабый иммунитет. Опасность прогрессирования инфекции, и ее переход в более тяжелую форму.
- Новорожденные. В первую неделю жизни для детей опасна цитомегаловирусная инфекция. Заболевание протекает остро с ярко выраженными симптомами, высокий риск летального исхода.
- Беременность. Вирус в активной фазе отрицательно влияет на плод.
Профилактика развития герпеса на руках
Соблюдение мер профилактики поможет избежать инфицирования герпетическим вирусом, а при наличии болезни, дальнейшее распространение. Для этого требуется:
- укреплять иммунитет;
- отказаться от алкоголя и курения;
- правильно питаться;
- избегать стрессов;
- исключить длительное нахождение на солнце;
- вести активный образ жизни;
- заниматься спортом;
- избегать контакта с носителем вируса;
- соблюдать личную гигиену;
- не допускать переохлаждения и перегрева.
Для повышения защитных функций организма полезно принимать курсом 2 раза в год поливитаминные комплексы.
Если у человека присутствует глоссит или генитальный герпес, требуется систематически обрабатывать кисти рук антисептиком или хозяйственным мылом.
Герпесвирус появляется на руках по разным причинам. При первых признаках недуга обязательно обращаться за врачебной помощью. Своевременно начатое комплексное лечение ускоряет момент выздоровления и предотвращает переход герпеса в более агрессивные формы.

Причины
Первопричиной развития панариция всегда является инфекция, которая проникает в мягкие ткани последней фаланги пальцев после получения травм. Инфекционные агенты могут попадать в ткани следующими путями:
- занозы;
- проколы кожи;
- царапины после игры с животным;
- сосание пальцев или обгрызание ногтей, сопровождающееся травмированием мягких тканей и формированием заусенцев;
- неправильно выполненный маникюр или педикюр;
- предрасположенность к врастанию ногтей;
- ношение обуви не по размеру;
- укусы насекомых;
- ожоги;
- расчесы;
- не обработанные антисептическим раствором царапины, ссадины, порезы.
Обычно нагноение провоцируют разные разновидности золотистого стафилококка (в 58,3% случаев). Реже воспаление обусловлено смешанной флорой (16,5%) или стрептококками (12,6%).
Риск развития воспаления выше среди тех детей, которые страдают от грибковых инфекций кожи ног или ногтей.
Повысить риск развития панариция могут такие факторы:
- привычка покусывать пальцы или грызть ногти;
- частое мытье рук агрессивными средствами;
- прием снижающих иммунитет лекарств;
- дерматологические заболевания;
- недостаток витаминов;
- аллергические реакции на кожных покровах;
- сахарный диабет;
- иммунодефицитные состояния.
Специалисты уверены, что чем глубже проникает инфекция, тем тяжелее будет протекать панариций.
Классификация
Специалисты выделяют следующие формы заболевания:
- подногтевой;
- ногтевой;
- околоногтевой;
- подкожный;
- сухожильный;
- суставной;
- костно-суставной;
- костный;
- герпетический.
Классификация зависит от места расположения очага воспаления, его глубины и причины развития патологии.
Симптомы
Проявления панариция у детей возникают и развиваются очень быстро. Вначале воспаляются более глубокие мягкие ткани. На этом этапе у больного возникают болезненные ощущения в толще пальца.
После этого кожные покровы краснеют, очаг воспаления отекает и становится заметным визуально. При отсутствии своевременного лечения очаг нагнаивается и в нем формируется пузырек с экссудатом серо-желтого цвета – гноем.
Этот этап заболевания сопровождается усилением болезненных ощущений. У больного могут присутствовать жалобы на ощущение распирания и жжения в области воспалительного процесса.
Проявления панариция у детей возникают и развиваются очень быстро.
Выраженность симптомов панариция зависит от многих факторов, в том числе от иммунитета ребенка. Общие симптомы этого заболевания можно обозначить следующим списком:
- палец болит, отекает и краснеет;
- кожа становится синюшной, если воспаление поражает более глубокие слои пальца;
- ограничение в подвижности;
- боль, которая носит пульсирующий, постоянный и усиливающийся характер;
- лихорадка из-за прогрессирующего воспаления.
Если борьба с воспалением не проводится вовремя и происходит поражение сухожилия, суставов и костей, то у ребенка возникают более сильные боли.
Из-за развития интоксикации, возникающей на фоне выраженного воспаления, ухудшается общее самочувствие. Температура повышается до более высоких значений.
Лечение
Определить, как бороться с панарицием у ребенка, может только детский хирург.
Лечебные мероприятия должны начинаться при возникновении первых же симптомов, так как только в этих случаях возможно обойтись исключительно консервативными методиками.
Лечение в домашних условиях может проводиться для тех больных, у которых нагноение не осложнено поражением более глубоких тканей (костей, суставов и сухожилий).
Консервативная терапия этого заболевания заключается в применении:
- ванночек с соляным или содовым раствором;
- влажных повязок и компрессов с лекарственными и спиртсодержащими растворами;
- мазей с антибиотиками;
- приема антибиотиков, противовирусных или противогрибковых средств;
- приема средств для повышения иммунитета.
Терапия может дополняться назначением физиотерапевтических процедур: электрофореза, УВЧ, местной гипотермии, ультразвука.
Самолечение панариция дома без участия врача недопустимо! Особенно опасны тепловые процедуры на фоне нагноения.
Если лечение панариция началось уже на стадии выраженного нагноения или консервативные меры оказались неэффективными, то устранение гнойника может достигаться при помощи хирургической операции.
Ее цель направляется на:
- вскрытие гнойника;
- удаление гноя и омертвевших тканей;
- введение лекарственного раствора для удаления возбудителя;
- ушивание раны.
Обезболивание операций по удалению панариция может достигаться при помощи местной анестезии или общего наркоза.
В первом случае ребенок во время операции может ощущать незначительный дискомфорт: чувство распирания, жжения или тянущие боли.
При введении препаратов для наркоза внутривенно во время операции больной спит и не чувствует боли.
В послеоперационном периоде пациенту рекомендуется прием антибактериальных, противовоспалительных и обезболивающих средств. Для более быстрого очищения и заживления раны назначаются мазевые повязки.
Панариций вызывается проникновением инфекционного агента в слои мягких тканей в области последней фаланги пальца. В дальнейшем инфекция приводит к развитию воспаления и нагноения. Как лечить этот недуг может определить только врач.
Для этого могут использоваться как терапевтические, так и хирургические методики. При отсутствии врачебной помощи гнойно-воспалительный процесс прогрессирует и поражает более глубоко расположенные ткани.
В тяжелых случаях заболевание может становиться причиной ампутации пальца или развития такого опасного для жизни осложнения, как заражение крови.
Читайте также:


