Герпетический неврит седалищного нерва

В человеческом теле седалищный нерв – это один из наиболее длинных и мощных нервов. Он берет начало от крестцового сплетения и иннервирует нижнюю конечность.
Согласно статистике, обычно невралгия по ходу n. Ischiadicus появляется с правой стороны. Эта особенность связана с тем, что большинство пациентов – правши. Когда человек поднимает тяжести, нагрузка происходит именно на эту сторону.
В этой статье поговорим о невралгии седалищного нерва (поясничного отдела позвоночника): ее симптомах и лечении.
Что это такое?
Так называют нарушение, при котором процесс ограничивается периневральной оболочкой, вызывая синдром раздражения. Поражаются корешки пояснично-крестцового отдела. Сам n. Ischiadicus поражается крайне редко.
Причины заболевания
Невралгия обычно возникает из-за поражения поясничного отдела позвоночного столба (остеохондрозом, дискогенной радикулопатией). Оно локализуется выше нерва, однако проявляется отдаленной болью. Довольно редко к патологии приводит неврит седалищного нерва.

Основные причины, приводящие к нарушению:
- местное и общее переохлаждение;
- инфекции и интоксикации;
- сопутствующие заболевания в виде сахарного диабета, хронического алкоголизма;
- профвредности – вынужденное положение сидя в течение продолжительного времени. Заболевание чаще встречается у менеджеров, офисных служащих;
- повреждающее воздействие на межпозвоночные диски.
Симптомы и проявления
Основной симптом патологии – ноющая, а иногда рвущая, колющая или жгучая боль. Она локализуется сначала по задней бедренной поверхности, а затем распространяется на голень и стопу. Если седалищный нерв поражается на высоком уровне, выше складки ягодицы, неприятные ощущения находятся в пояснично-ягодичной зоне. Причем, боль распространяется на бедро и голень.
Обычно она развивается постепенно. Реже появляется остро и усиливается при резком повороте тела, подъеме тяжестей, ходьбе, стоячем положении или сидении на жестком стуле.
В некоторых случаях неприятные ощущения сопровождаются чувством ползания мурашек, онемения. Когда пациент стоит, он опирается на здоровую нижнюю конечность. При этом больная нога несколько согнута.
У пациента определяются характерные болевые точки при такой невралгии:
- околопозвонковой области поясницы;
- под складкой ягодиц;
- в месте расположения поперечных отростков IV–V поясничных позвонков;
- посередине задней бедренной поверхности;
- в подколенной ямке.
Довольно интенсивны признаки натяжения нервных корешков и седалищного нерва. К ним относится:

Диагностика проблемы
При появлении симптомов недуга пациент приходит на осмотр к невропатологу. Доктор его опрашивает и проводит неврологический осмотр. На что обращает внимание врач:
- характер боли;
- участки пониженной чувствительности;
- снижение силы мышц;
- выпадение рефлексов.
Невролог анализирует данные и устанавливает топику поражения. Чтобы подтвердить диагноз, он назначает дополнительные методы обследования:
- электронейрография: позволяет оценить периферическую нервную систему – аксона и миелиновой оболочки;
- электромиография: проводится для определения функционального состояния скелетных мышц и окончаний периферических нервов.
Также он назначает:

Обычно невралгия седалищного нерва сопровождается типичной симптоматикой. Однако некоторые заболевания могут давать подобные проявления. С какими нарушениями можно спутать патологию:
- Воспаление позвонков, включая туберкулезное поражение.
- Доброкачественные и злокачественные опухоли мягких тканей, метастазирование в позвоночный столб и кости таза.
- Менингомиелиты.
- Эндоартерииты.
- Иррадиация боли при плеврите, аневризме брюшной части аорты и прочих заболеваний.
- Миалгии.
- Плоскостопие (редко проявляется схожей клинической картиной).
- Патология тазобедренного сустава, протекающего с коксалгией.
- Боль сосудистой этиологии (тромбофлебит, варикозное расширение вен, перемежающаяся хромота).
Особенности лечения
Врач назначает комплексную терапию невралгии, включающую консервативные методы, мануальную терапию, народные средства.
Основные принципы лекарственного лечения:

Если у пациента, страдающего невралгией, нет противопоказаний, врач назначает этот метод лечения проблем с поясницей и седалищным нервом.
При этом следует выбирать грамотного и опытного специалиста, поскольку неумелые действия могут привести к серьезным осложнениям.
В ходе мануальной терапии доктор производит мягкое вытягивание пояснично-крестцового отдела. После сеанса нагрузка на больную зону снижается. Нервы и диски разгрузятся, что приведет к улучшению кровообращения.
Рецепты нетрадиционной медицины следует использовать в качестве комплексной терапии, а не в качестве самостоятельного лечения. Что можно использовать:
- Растирка из багульника. Измельчить растение. Затем кладут в тару 2 ложки сырья и добавляют 5 ст. л. растительного масла. Поставить томиться на слабом огне 50–60 мин. Дать настояться около 6 ч, процедить. Применять лекарство на больные участки перед сном.
- Компресс из травяного настоя. Взять по 1 ст. л. осиновых листьев и сосновых почек. Добавить в тару 200 мл кипятка, поставить варить средство на 15 мин и дать настояться час. Смочить в отваре марлю, после чего ее положить на больное место. Накрыть пакетом и приложить теплый шарф. Оставить компресс на полчаса.
- Мазь из лопуховых корней. Взять 1 ст. л. ингредиента. Смешать со 100 г свиного жира. Томить, пока масса не размягчится. Натирать средство на пораженную область.
Прогноз и профилактика
Основные принципы по предупреждению заболевания:

Невралгию седалищного нерва (пояснично-крестцового отдела позвоночника) проще предупредить, чем лечить. Вот почему следует соблюдать меры по предупреждению недуга.
Однако если избежать патологии не удалось, пациент должен строго соблюдать врачебные предписания, чтобы не спровоцировать ухудшение состояния.
Полезное видео
О диагностике и лечении невралгии седалищного нерва расскажет видео:
Воспаление седалищного нерва – достаточно распространенное заболевание, которое может возникать у пациентов разного пола и возраста.
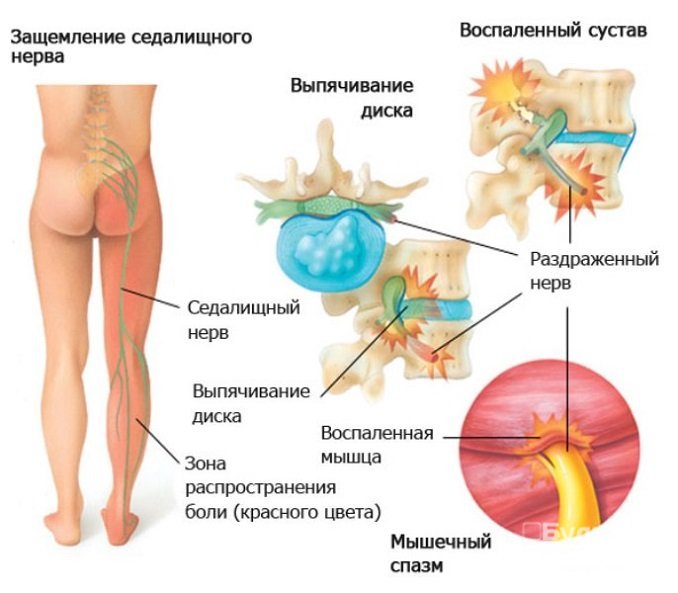
Седалищный нерв является самым крупным нервом во всем теле. Он продолжает крестцовое сплетение, содержащее волокна всех корешков. Нерв выходит из тазовой полости через большое седалищное отверстие, стекает по задней стороне бедра, а в верхней части подколенной ямки делится на медиальную и латеральную ветви.
Воспалительный процесс повреждает структуру нерва, вызывая неврит. При невралгии происходит раздражение чувствительных волокон нерва, что сопровождается болевыми ощущениями.
Причины воспаления седалищного нерва
К причинам воспаления седалищного нерва относятся:
- Позвоночные грыжи.
- Травмы тазобедренного сустава или ног.
- Инфекционные заболевания.
- Интоксикация организма.
- Атеросклероз.
- Остеохондроз.
- Стеноз спинномозгового канала.
- Нарушение тонуса мышц.
- Стрессовые ситуации.
- Болезни органов малого таза.
- Синдром грушевидной мышцы.
- Болезнь Лайма.
- Некоторые инфекционные заболевания – туберкулез, опоясывающий лишай, генитальный герпес.
Спортивные упражнения при воспалении седалищного нерва необходимо выполнять в период ремиссии.
Факторы, влияющие на развитие заболевания:
- Частые переохлаждения.
- Беременность.
- Нарушения работы иммунной системы.
- Тяжелый физический труд.
- Регулярные спортивные нагрузки.
- Рассеянный склероз.
- Отравления ядами или лекарственными препаратами.
- Нарушения работы сердечно-сосудистой системы.
- Системные заболевания.
- Нарушение обмена веществ.
- Наличие злокачественных или доброкачественных опухолей в области органов малого таза и поясницы.
- Злоупотребление алкоголем или наркотическими средствами.
- Инъекции в область позвоночника.
Симптомы воспаления седалищного нерва
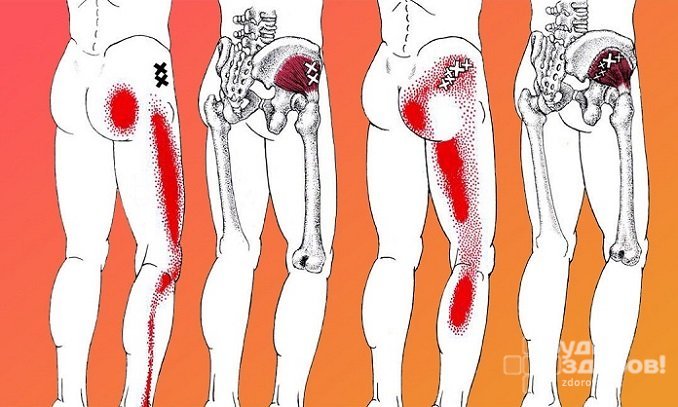
Наиболее выраженным симптомом воспаления седалищного нерва является боль в ноге. В зависимости от степени поражения болевые ощущения могут отличаться. Боль может быть колющей, режущей, ноющей, приступообразной; возникать периодически, наблюдаться постоянно, усиливаться в ночные часы или при движении и физических нагрузках.
При воспалении седалищного нерва боль зарождается в области поясницы, а затем спускается по ходу нерва в ягодицы, заднюю поверхность бедра, голень и стопу, пронзая всю ногу до самых пальцев. Во второй ноге она не ощущается, но может появляться чувство онемения или покалывания.
При неврите бедренного нерва боль возникает в области наружной поверхности бедра, она усиливается при ходьбе или резких движениях.
Болевой синдром при воспалении седалищного нерва может быть настолько сильным, что человек оказывается практически парализованным, он не может передвигаться, а при попытке сменить положение тела у него возникают болезненные приступы. Возникают проблемы со сном, он теряет трудоспособность.
Если болезнь переходит в хроническую форму, боль становится ноющей и может наблюдаться постоянно.
В зависимости от того, в какой именно области возникло поражение, могут наблюдаться следующие симптомы:
- Нарушение чувствительности в области задней или передней поверхности бедра, голени или стопе.
- Парестезия (ощущение мурашек на коже).
- Жжение и онемение.
- Нарушение подвижности и частичный паралич разгибателей стопы и пальцев.
- Атрофия мышц стопы и голени.
- Непроизвольное выделение мочи или дефекация.
- Покраснение и отек кожных покровов.
- Бледность кожных покровов в области поражения.
- Повышение температуры тела.
При пальпации может обнаруживаться дряблость мышц ягодицы и задней поверхности бедра. В некоторых случаях опущение ягодичной складки на пораженной стороне видно невооруженным глазом.
При обследовании возможно выявление следующих нарушений:
- Ослабление подошвенного рефлекса. При проведении молоточком по подошве больного выявляется, что реакция, заключающаяся в сгибании пальцев и стопы, ослабевает.
- Ослабление коленного рефлекса. Чаще всего возникает при воспалении седалищного нерва, которое вызвано межпозвоночной грыжей, располагающейся между позвонками L1–L4.
- Ослабление ахиллова рефлекса. Заключается в сокращении икроножной мышцы при ударе по ахиллову сухожилию. В результате воспаления реакция уменьшается или вовсе отсутствует.
Диагностика
Для диагностики заболевания используют следующие методы:
- Общий и биохимический анализ крови.
- Тест Ласега. Пациента просят поднять выправленную ногу вверх, если боль по ходу нерва усиливается, это указывает на его воспаление.
- Проба Вальсавы. Пациента просят закрыть рот и нос и делать частые глубокие вдохи через силу, что способствует повышению давления в брюшной полости. В результате этого интенсивность болей уменьшается, и начинают появляться другие неврологические симптомы – нарушение рефлексов, снижение чувствительности или нарушение двигательной функции конечности.
- Компьютерная томография.
- Магнитно-резонансная томография.
- Электронейромиография. Это комплексное исследование, позволяющее определить состояние периферической нервной системы и мышц и выявить на ранних стадиях патологические изменения.
Если седалищный нерв воспалился в результате стрессовых ситуаций, интоксикации или переохлаждения, то при правильном и своевременном лечении за достаточно короткий период возможно полное выздоровление.
Воспаление седалищного нерва нужно отличить от следующих заболеваний:
- Гематомы и опухоли, расположенные в области малого таза.
- Болезни мочеполовой системы.
- Радикулопатия.
- Аневризмы бедренной и подколенной артерии.
Лечение воспаления седалищного нерва
Лечение воспаления седалищного нерва проводит невролог. Могут быть назначены препараты следующих групп:
- Нестероидные противовоспалительные средства. Они купируют воспалительный процесс в области пораженного нерва и существенно снижают болевые ощущения. Препараты могут быть назначены в виде инъекций, таблеток или мазей. Это зависит от тяжести воспалительного процесса и интенсивности болей.
- Миорелаксанты. Препараты этой группы позволяют устранить спазм мышц, расслабляя их, тем самым уменьшая интенсивность воспалительного процесса и помогая устранить болевые ощущения. Чаще всего миорелаксанты назначают в комбинации с нестероидными противовоспалительными средствами.
- Кортикостероиды. Это гормональные препараты на основе дексаметазона или преднизолона с выраженным противовоспалительным действием. Также они способствуют уменьшению отека.
- Витамины группы В. Они очень важны для нормального функционирования нервной системы. В комплексных препаратах, используемых для лечения воспаления седалищного нерва, сочетаются витамины В1, В6 и В12. Чаще всего в начале терапии их применяют в виде инъекций, в дальнейшем пациента переводят на пероральный прием.
- Транквилизаторы. Бензодиазепины применяют в комплексе с другими средствами для того, чтобы снять тревожность и улучшить сон пациента.
- Гомеопатические препараты. Могут быть назначены в составе комплексного лечения для уменьшения интенсивности воспаления.
- Противовирусные средства. Эти препараты назначают в том случае, если причиной воспаления седалищного нерва является вирус герпеса или оспы.
- Антибиотики. Они применяются в случае, если к воспалению седалищного нерва привели инфекционные заболевания, вызванные бактериями.
При воспалении седалищного нерва назначаются местные и наружные средства, которые наносятся на кожу в области воспаления. Они применяются для уменьшения болевых ощущений и интенсивности воспалительного процесса. В основу этих препаратов могут входить нестероидные воспалительные средства, пчелиный или змеиный яд, анестезин или ментол.
В остром периоде заболевания пациенту рекомендуется постельный режим на кровати с жестким матрасом. Двигательную активность нужно ограничивать до тех пор, пока интенсивность воспалительного процесса не уменьшится.
При малоподвижном образе жизни, особенно при выполнении сидячей работы, для предотвращения застойных явлений необходимо периодически проводить разминку.
Дополнительные методы лечения:
- Физиотерапия. Может назначаться электрофорез (с миорелаксантами, спазмолитиками или витаминами), фонофорез, УВЧ, лазерная терапия, магнитотерапия, парафиновые аппликации. Процедуры позволяют улучшить кровообращение в пораженной области, уменьшить отек, купировать болевые ощущения и уменьшить воспалительный процесс.
- Массаж. Эту процедуру выполняют после того, как острый период заболевания уже пройден. С помощью массажа можно улучшить кровообращение и лимфоток, а также предотвратить атрофию мышц.
- Рефлексотерапия. К таким методам относят иглоукалывание. При раздражении биологически активных точек происходит улучшение функционального состояния нервной системы. Также в качестве терапии можно использовать аппликатор Кузнецова.
- Водолечение. При воспалении седалищного нерва большую пользу приносит плаванье. При остром воспалении для того, чтобы устранить спазм мышц и немного уменьшить боль, можно принять в ванну с теплой водой.
- Лечебная гимнастика. Спортивные упражнения при воспалении седалищного нерва необходимо выполнять в период ремиссии. К ним относится ходьба на ягодицах, велосипед и др. Они помогают укрепить мышцы, снизить избыточное напряжение мышечных групп, улучшить кровообращение. Выполнять их нужно плавно, медленно, без особого напряжения, чтобы не спровоцировать появление новых болевых ощущений. Помимо традиционной лечебной физкультуры также рекомендованы упражнения в бассейне и восточные методики (включая йогу, китайскую гимнастику цигун).
- Санитарно-курортное лечение. При воспалении седалищного нерва особую пользу приносят радоновые или сероводородные ванны или лечебные грязи. Процедуры можно проводить только в период ремиссии.
Осложнения
Если лечение воспаления седалищного нерва не начать вовремя, возможно появление следующих осложнений:
- Недержание мочи.
- Атрофия мышц.
- Паралич.
- Нарушение осанки.
Немедленное обращение к врачу требуется в следующих случаях:
- Очень сильная боль, постепенно распространяющаяся на другие участки ноги.
- Повышение температуры тела выше 37 °C.
- Покраснение кожи в области поражения седалищного нерва и появление отека.
- Сильное онемение ноги, мешающее передвижению.
- Чувство жжения во время акта мочеиспускания или непроизвольная дефекация.
Прогноз
Прогноз заболевания зависит от того, что именно стало причиной воспаления седалищного нерва. Если к развитию болезни привели межпозвоночные грыжи, остеохондроз или хронические инфекционные заболевания, избавиться от воспаления будет очень сложно. Болезнь может переходить в хроническую форму и регулярно обостряться, доставляя пациенту серьезный дискомфорт.
Если седалищный нерв воспалился в результате стрессовых ситуаций, интоксикации или переохлаждения, то при правильном и своевременном лечении за достаточно короткий период возможно полное выздоровление. При этом в дальнейшем особое внимание нужно уделять методам профилактики заболевания.
Профилактические меры
Для того чтобы предотвратить воспаление седалищного нерва, необходимо:
- Избегать переохлаждений, одеваться по погоде.
- Вовремя обращаться к врачу для своевременного начала лечения воспалительных процессов, что позволит не допустить их перехода в хроническую форму.
- Заниматься спортом и выполнять специальные упражнения при воспалении седалищного нерва для укрепления мышц.
- Избегать травм и чрезмерных физических нагрузок.
- Правильно питаться и следить за тем, чтобы в рационе было достаточное количество витаминов группы В.
- Следить за осанкой.
- Избавиться от вредных привычек.

При малоподвижном образе жизни, особенно при выполнении сидячей работы, для предотвращения застойных явлений необходимо периодически проводить разминку.
Видео с YouTube по теме статьи:
Общие сведения
Поражение седалищного нерва (n. Ischiadicus) воспалительного генеза — достаточно часто встречаемая мононевропатия нижних конечностей, особенно среди лиц старшей возрастной группы (50-70 лет). Показатели заболеваемости варьируют на уровне (20-25 случаев/100 тыс. населения), чаще встречается у лиц мужского пола, особенно в группах, чья работа связана со значительными физическими нагрузками. Как правило, невропатия седалищного нерва является односторонней. Зачастую это заболевание обозначают термином ишиалгия, невралгия или нейропатия седалищного нерва, ишиас.
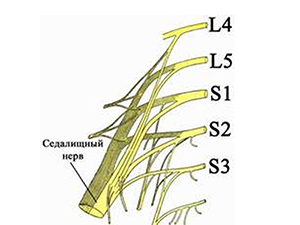
Чаще всего ишиалгия имеет дискогенное происхождение (вертеброгенная ишиалгия), т.е. образуется в ответ на дистрофически-дегенеративные изменения в пояснично-крестцовом отделе позвоночника, а именно, сдавливание выпячивающимся межпозвонковым диском волокон нерва при выходе их из позвоночного столба в составе спинномозговых корешков (поясничный остеохондроз, спондилез пояснично-крестцового отдела, опухоли и травмы позвоночника). При этом, компрессии может подвергнуться любой из 5 нервных корешков или сдавливаться одномоментно несколько спинномозговых корешков. Однако компрессия и последующее воспаление седалищного нерва могут быть обусловлены и экстравертебральными факторами. По мкб-10 ишиас классифицируется кодом M-54.3.
В целом, воспаление седалищного нерва имеет доброкачественное течение и поддается лечению, однако, у почти 28% пациентов на протяжении двух последующих лет возникает рецидив. В ряде случаев седалищная невропатия может надолго снижать трудоспособность пациента и даже быть причиной его инвалидизации.
Патогенез
Первично боль возникает из-за компрессии нервных волокон при выходе их из позвоночного столба в составе спинномозговых корешков. Компрессия седалищного нерва может происходить и на более низком уровне — между спазмированной грушевидной мышцей и крестцово-остистой связкой. В ответ на боль и раздражение спинномозговых корешков/оболочек седалищного нерва, возникает асептическое воспаление в мягких тканях и защитный мышечный спазм, что и усиливает болевой синдром при ишиалгии.
Классификация
В основу классификации ишиаса положен этиологический фактор, в соответствии с которым выделяют:
- Первичный (симптоматический) ишиас — первично поражается непосредственно седалищный нерв/его производные.
- Вторичный ишиас — первично возникают заболевания/механическое раздражение тканей, прилегающих к нерву с последующим переходом патологического процесса с них непосредственно на седалищный нерв.
По топической классификации выделяют верхний, средний и нижний ишиас.
Причины
Причины воспаления седалищного нерва можно разделить на две группы:
- Вертеброгенная патология (остеохондроз, травмы/опухоли, деформация/дегенерация межпозвоночных дисков, спондилез, искривления позвоночника и возрастные изменения в нем, межпозвоночные грыжи и стеноз пояснично-крестцового отдела позвоночника).
- Вневертебральные факторы (синдром грушевидной мышцы, переохлаждения организма, инфекционно-воспалительные заболевания урогенитальной зоны, статическая/динамическая перегрузка мышц поясницы и таза, избыточная масса тела, беременность, сидячий образ жизни). Воспаление n. ischiadicus может также развиваться на фоне различных инфекционных заболеваниях (ВИЧ-инфекции, туберкулезе, герпетической инфекции, кори, скарлатине). Возможно токсическое поражение нерва как при экзогенных интоксикациях (наркомании, отравлении мышьяком, хроническом алкоголизме) и при нарушении метаболических процессов в организме (при подагре, сахарном диабете, диспротеинемии и др.).
Симптомы воспаления седалищного нерва
Наиболее патогномоничным симптомом неврита седалищного нерва является боль в области поясницы/крестца и ниже по ходу пораженного нервного ствола. Чаще локализуется в области ягодицы, распространяясь по задней поверхности бедра сверху вниз с выраженной иррадиацией по наружно-задней поверхности голени и стопы (до кончиков пальцев). Как правило, пациенты характеризуют ишиалгию как чрезвычайно интенсивный простреливающий/пронизывающий болевой синдром, в ряде случаев не дающий возможности самостоятельно передвигаться. Также, пациенты жалуются на парестезии/онемение на заднелатеральной поверхности голени и участках стопы.
Объективно симптомы ишиалгии дополняются снижение мышечной силы (парез) двуглавой, полусухожильной/полуперепончатой мышцы, что затрудняет сгибание ноги в коленном суставе. При этом характерным является преобладание тонуса мышцы-антагониста (четырехглавой мышцы бедра), что приводит к положению нижней конечности в состояние разогнутого коленного сустава. Поэтому, для таких больных является типичной ходьба в положении с выпрямленной ногой, то есть, нога для следующего шага при ее переносе вперед не сгибается в колене. Характерен также парез стопы и пальцев ног, отсутствие/снижение ахиллова и подошвенного сухожильных рефлексов. При длительном течении заболевания симптомы ишиаса дополняются атрофией паретичных мышц.
Признаки невралгии седалищного нерва часто дополняются расстройствами болевой чувствительности, особенно в области заднелатеральной поверхность голени и стопы. Характерно ослабление мышечно-суставного чувства в суставах голеностопа и межфаланговых суставах. Типичной является боль при надавливании на точку места выхода n. ischiadicus на бедро (крестцово-ягодичную точку) и триггерные точки Гара и Валле. К характерным симптомам седалищной невропатии относятся положительные симптомы натяжения:
- Лассега (выраженная боль из положения лежа на спине при поднятии прямой ноги).
- Бонне (сильная простреливающая боль у лежащего на спине больного при пассивном отведении согнутой в тазобедренном и колене суставе ноги).
Реже невропатия n. ischiadicus сопровождается вазомоторными и трофическими изменениями (гиперкератоз, гипотрихоз, ангидроз, гипергидроз) на латеральной поверхности стопы, пятке и тыльной стороне пальцев, изменение роста ногтей. Вазомоторные нарушения проявляются цианозом и похолоданием стопы. Такие характерные симптомы позволяют определить и провести дифференциальную диагностику седалищной мононевропатии с пояснично-крестцовой радикулопатией уровня L5-S2 и плексопатией.
Анализы и диагностика
Диагноз устанавливается на основании характерной клинической картины и данных инструментального обследования (рентгенография, магнитно-резонансная и компьютерная томография позвоночника; электронейромиография).
Лечение воспаления седалищного нерва
Как лечить воспаление седалищного нерва и можно ли проводить лечение ишиалгии седалищного нерва дома? Прежде всего, ишиалгия, сопровождающаяся болью требует:
- полного покоя на протяжении нескольких дней при интенсивной боли;
- частичного ограничения двигательной активности при умеренно выраженной боли.

Принципами медикаментозной терапии являются купирование болевого синдрома, восстановление нормальной биомеханики движений. Основой патогенетического лечения ишиаса бедра является применение анальгетиков и НПВП, эффективно блокирующих механизмы продуцирования медиаторов воспаления (простагландинов) путем ингибирования фермента циклооксигеназы. С этой целью при невыраженном болевом синдроме могут назначаться анальгезирующие препараты — ненаркотические анальгетики (Седальгин, Парацетамол, Феназон, Метамизол). В случаях болей умеренной/выраженной интенсивности назначаются НПВС. К ним относят: Ибупрофен, Диклофенак, Кетопрофен, Мелоксикам, Нимесулид, Индометацин, Пироксикам и др.
При недостаточной эффективности препаратов этой группы и сильных болях может возникать необходимость в 1-2 разовом назначении наркотических анальгетиков (Трамал, Трамадол). Если невралгия седалищного нерва сопровождается стойким напряжением мышц и наличием миофасциальных болей облигатным компонентом терапии должен быть 2 недельный курс миорелаксантов (Баклофен, Толперизон, Тизанидин) или их назначение в комбинации с анальгетиками.
Предпочтительным является их парентеральное введение (уколы), однако, в качестве вспомогательного средства могут использоваться и мази/гели, содержащие противовоспалительный компонент — кетопрофен/диклофенак (мазь Индометацин, Кетопрофен гель, Фастум гель, Диклоран гель, Диклак гель, Кетопром гель, Вольтарен, крем Ибупрофен и др.). Необходимо понимать, что купировать боль за 2 дня, как многие желают, нереально. Длительность лечения составляет не менее 10 дней.
При проявившихся острых корешковых болей показана блокада триггерных точек для чего в паравертебральные точки на уровне пораженного ПДС вводится раствор лидокаина/новокаина с возможным добавлением раствора гидрокортизона и витамина В12 (цианокобаламина). В тяжелых случаях растворы вводятся в эпидуральное пространство.
Как лечить ишиас седалищного нерва при отсутствии/слабой эффективности НПВС? При недостаточной эффективности препаратов для купирования болевого синдрома могут назначаться коротким курсом (3-5 дней) кортикостероиды в инъекциях (Преднизолон, Дексаметазон, Депос). Повышения эффективности консервативного лечения можно добиться путем назначения терапевтически высоких доз витаминов группы В (Мильгамма, витамин В1, В6 и В12, Нейробион) и ускорять процессы регенерации нервных волокон.
Лечение неврита седалищного нерва при необходимости может включать назначение антигистаминных и десенсибилизирующих средств.
Какие уколы назначают для снижения сроков лечения? Медикаментозное лечение может быть расширено за счет назначения антиоксидантов (Альфа-липоевая кислота), репарантов, улучшающих трофику (Актовегин, Солкосерил), ингибиторов холинестеразы (Ипидакрин, Прозерин) и группы вазоактивных препаратов (Пентоксифиллин).
Как правило, длительный сильный болевой синдром является стрессором и способствует развитию невротических реакций, а иногда приводит и к депрессивным состояниям. Поэтому в комплексное лечение рекомендуется включать седативные препараты или транквилизаторы (Диазепам, Алпразолам), а в тяжелых случаях — антидепрессанты (Имипрамин, Амитриптилин, Мапротилин, Доксепин, Тразодон, Пароксетин и др.).
В период ремиссии для восстановления физиологически нормальной биомеханики движений используются классический, сегментарный и соединительнотканный миофасциальной массаж и специальные упражнения на растяжение/расслабление и укрепление мышц поясницы, таза, бедра и нижних конечностей. Показана гимнастика по Уильямсу, видео упражнений которой можно найти в интернете. Хорошие отзывы и высокую эффективность восстановления биомеханики движений обеспечивают йоговские упражнения, лечебное плавание, плавание брассом, тренинг на специальных тренажерах.
Лечение ишиаса в домашних условиях проводить безусловно можно согласно назначенному лечению врачом. Что касается лечения воспаление седалищного нерва народными средствами, то необходимо отметить, что народные средства (компрессы из натертого корня хрена, черной редьки, конского каштана, фитотерапевтические средства на основе скипидара, камфоры, горького перца и др.) не обладают необходимым уровнем эффективности и могут использоваться лишь в качестве вспомогательных методов.
Поэтому самостоятельное лечение ишиаса народными средствами в домашних условиях использовать в качестве основной терапии не рекомендуется, поскольку это может способствовать хронизации патологического процесса и стойкому нарушению двигательной активности.
Читайте также:


